Синдром Рейхеля (Reichel) - синонимы, авторы, клиника
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Заболевание Рейля относится к вазоспастическим ангионеврозам. Его еще называют синдромом «мертвого пальца» или болезнью «мертвой стопы». В клиниках Германии комплексно подходят к лечению этого заболевания и добиваются отличных результатов.
Немного о болезни
В основе патологии лежит внезапное спазмирование сосудов фаланг. Обычно спазмируются сосуды всех пальцевых фаланг нижней конечности и тогда ставят диагноз «мертвая стопа». Реже болезнь затрагивает только сосуды одной фаланги, в этом случае говорят о «мертвом пальце».
Патология может развиться в любом возрасте. Провоцируют болезнь длительное фиксированное положение конечности с давлением на сосуды, эмоциональный стресс, охлаждение. Для заболевания характерна приступообразность. Приступы длятся в среднем 30-40 минут. В течение этого времени больной ощущает парестезию, дискомфорт, щекотание или чувство жжения в пальцах. Но, когда приступ заканчивается, пациент чувствует себя хорошо. В редких случаях, если приступ становится затяжным и длится более 1-1,5 часов, появляются отек, утолщение и отслаивание ногтей. Опасных осложнений в виде гангрены не наблюдалось.
Диагностика болезни Рейля
Перед назначением лечения пациент проходит тщательную диагностику не только костной системы. Так как заболевание может свидетельствовать о серьезных нарушениях в работе вегетативной нервной системы спектр исследования может быть достаточно широк. При диагностике используется новейшая техника, которая позволяет поставить диагноз предельно точно.
Германия славится не только отличным сервисом, но и наличием оборудования высокого класса в любом медицинском центре. Высокоточная ортопедическая диагностика, ангиография с документированием всех результатов и визуализацией всех проблем позволят выявить любую патологию. При необходимости к постановке диагноза привлекаются врачи других специальностей.
Лечение мертвой стопы
Лечение болезни комплексное. Врач назначает индивидуальную схему лечения, в которой основную роль играют медикаменты и физиотерапия.
1. Лекарственная терапия.
Прежде всего устраняется причина возникновения приступа и проводится этиотропное лечение. Медикаментозная терапия представлена адреноблокаторами, транквилизаторами, ганглиоблокаторами и спазмолитиками.
Большая роль в терапии болезни Рейля отводится физиотерапевтическим процедурам, которые нормализуют кровяное давление и улучшают гемодинамику в пораженной области. Особенно популярны гальванизация, лазеротерапия и лекарственный электрофорез. Врачи могут назначить курс бальнеотерапии.
Как правило, лекарства и физические процедуры значительно улучшают состояние. Если же эффект неудовлетворительный, то врач проводит преганглионарную симпатэктомию.
Преимущества лечения болезни Рейля в Германии
Лечение, диагностика, реабилитация и сервис в немецких клиниках самого высокого мирового уровня! При необходимости с пациентом работает психолог и привлекаются врачи смежных дисциплин (невролог, кардиолог, сосудистый хирург, ортопед, врач ЛФК).
В результате такого внимательного подхода к болезни врачи добиваются желаемого результата и уменьшают проявления патологии. А в некоторых случаях избавляют пациента от локального ангиоспазма.
Помните, если вовремя не заняться лечением патологии и запустить ее, то могут возникнуть серьезные осложнения.
Лимаренко М.П., Искович Д.В. Синдром Ремхельда у детей: современный взгляд на давнюю проблему / Университетская Клиника. 2020, №2 (35). С. 122-126.
Известно, что синдром Ремхельда (гастрокардиальный синдром) представляет собой комплекс желудочно-кишечных симптомов, связанных с кардиальными проявлениями. Данный синдром описан в 1912 году немецким терапевтом Людвигом фон Ремхельдом (1871-1938 гг.) как одна из форм невроза сердца. Основу синдрома составляют изменения рефлекторного характера в работе сердечно-сосудистой системы, в частности уменьшение коронарного кровотока, возникающее при возбуждении рецепторов пищевода и желудка, чувствительных к механическим и химическим воздействиям.
Причиной развития гастрокардиального синдрома является возбуждение блуждающего нерва, возникающее при повышении восприимчивости к раздражению механорецепторов (чувствительных к растяжению) и хеморецепторов (чувствительных к действию химических веществ), которые расположены в нижних отделах пищевода, желудке и начальных отделах кишечника. Характерные симптомы возникают при переполнении желудка пищей, аэрофагии (заглатывании большого количества воздуха). Причиной может быть и повышенное внутрибрюшное давление вследствие выраженного метеоризма и раздражения блуждающего нерва высоко стоящей диафрагмой [1, 2].
Следует отметить, что ряд гастроэнтерологов связывают гастрокардиальный синдром с атеросклеротическими изменениями коронарных сосудов, объясняя его симптомы «обкрадыванием» коронарного кровообращения при переполнении желудка пищевыми массами: нарушенное кровообращение в сердце уменьшается вследствие перераспределения крови и притока ее к перегруженному желудку [1].
К развитию патологии склонны пациенты с легко возбудимой нервной системой, ожирением. Кроме того, гастрокардиальный синдром может развиться на фоне грыжи пищеводного отверстия диафрагмы, язвенной болезни желудка, опухолей пищевода, кардиального отдела желудка и др. 3.
Холецистокардиальный синдром может развиваться при следующих заболеваниях желчевыводящих путей: хроническом бескаменном холецистите; остром и хроническом калькулезном холецистите (максимально проявляется во время желчной колики); холедохолитиазе без развития желчной гипертензии, с желчной гипертензией (с развитием механической желтухи); патологических процессах, приводящих к сужению терминального отдела общего желчного протока (стенозирующий папиллит, опухоли большого сосочка двенадцатиперстной кишки, индуративный панкреатит) [3, 6, 7].
Основные жалобы пациентов с синдромом Ремхельда связаны с нарушением деятельности сердечно-сосудистой системы. Характерный приступ обычно развивается после приема пищи. Чаще всего возникают нарушения ритма (брадикардия, тахикардия, экстрасистолия), боли в области сердца. Боль может иметь различный характер - от давящей, ноющей до жгучей и интенсивной, напоминающей приступ стенокардии и вызывающей страх смерти. Болевой синдром может быть кратковременным или длиться несколько часов. Пациенты четко описывают локализацию болезненных ощущений - за грудиной слева, в области расположения сердца. Приступ может сопровождаться повышением артериального давления (АД), головокружением, бледностью кожных покровов, холодным потом. Характерным признаком гастрокардиального синдрома является прекращение симптомов после самостоятельно спровоцированной пациентом рвоты или продолжительной отрыжки воздухом [1, 5, 8].
Диагностика гастрокардиального синдрома основана на сборе анамнеза, исключении патологии сердца (нарушений ритма, ишемической болезни), других заболеваний органов средостения (медиастинитов, аневризмы грудной части аорты), а также выявлении патологии желудочно-кишечного тракта, которая может быть причиной приступов (грыжа пищеводного отверстия диафрагмы, язвенная болезнь желудка, опухоли желудка, пищевода и др.).
С целью исключения заболеваний сердечно-сосудистой системы пациентам с подозрением на синдром Ремхельда проводится электрокардиография (ЭКГ). В момент приступа возможна регистрация брадикардии, тахикардии, экстрасистолии, атриовентрикулярной блокады I ст., признаков ишемии миокарда. План обследования данных пациентов также включает исследование биохимических показателей крови (МВ-КФК, ЛДГ и др.), суточное мониторирование ЭКГ и АД по Холтеру, эхокардиографию (ЭХОКГ), изучение функции внешнего дыхания, пробы с функциональными нагрузками (велоэргометрию, тредмил-тест), стресс-ЭХОКГ, по показаниям - чреспищеводную электрическую стимуляцию сердца, МРТ сердца, зондирование полостей сердца.
Следует подчеркнуть, что в практической гастроэнтерологии современная компьютерная техника дала возможность получать и обрабатывать информацию о состоянии кислотообразующей функции желудка, характере моторных нарушений практически непрерывно и на протяжении длительного времени. Интрагастральная и внутрипищеводная рН-метрия с компьютерной обработкой полученных данных стала основным методом функциональной диагностики заболеваний пищевода и желудка. Новым шагом в использовании рН-метров является сочетанное рН-обследование с ЭКГ. Метод одновременного 24-х часового рН- и ЭКГ- мониторирования завоевывает все большую популярность, поскольку повышает возможность интерпретации кардиалгий, причин и условий их возникновения, позволяет проводить дифференциальную диагностику между гастроэзофагеальным рефлюксом и заболеваниями сердца либо их сочетанием [1, 3, 5].
Кроме того, с целью диагностики грыжи пищеводного отверстия диафрагмы выполняется контрастная рентгенография. Ультразвуковое исследование (УЗИ) органов желудочно-кишечного тракта позволяет исключить патологию печени и желчного пузыря. В план обследования может включаться дыхательный уреазный тест, позволяющий выявить Helicobacter pylori.
Необходимо отметить, что для диагностики гастрокардиального синдрома противопоказано выполнение до лечения эндоскопических методов исследования (фиброэзофагогастродуоденоскопии), так как психологический стресс и раздражение рецепторных зон пищевода и желудка могут привести к чрезмерному возбуждению блуждающего нерва и остановке сердца [1].
В лечении данной патологии принимают участие кардиолог, гастроэнтеролог, психотерапевт, при необходимости - хирург. Независимо от причины лечение гастрокардиального синдрома включает диетотерапию, основой которой является предупреждение перееданий. Пациент должен питаться дробно, маленькими порциями. Необходимо ограничить химически грубую пищу, а также продукты, провоцирующие избыточное газообразование. При наличии ожирения проводится комплекс мероприятий, направленных на нормализацию массы тела. Для профилактики развития приступов за полчаса до планируемого приема пищи используются спазмолитики (папаверин, дротаверин). Медикаментозное лечение заключается в использовании седативных препаратов. Если гастрокардиальный синдром не имеет органической причины, необходимо проведение психотерапии. Данное лечение обладает высокой эффективностью и существенно улучшает качество жизни пациентов.
При наличии органической патологии желудочно-кишечного тракта в первую очередь требуется лечение основного заболевания. При язвенной болезни желудка и двенадцатиперстной кишки назначается терапия, направленная на эрадикацию Helicobacter pylori, ингибиторы протонной помпы, препараты висмута. При грыжах пищеводного отверстия диафрагмы возможна консервативная терапия, целью которой является устранение гастроэзофагеального рефлюкса, предупреждение повышения давления в брюшной полости и профилактика гастрокардиального синдрома.
При неэффективности медикаментозного лечения, в том числе частом возникновении приступов, а также при наличии осложнений проводится хирургическое лечение. Операция направлена на ушивание грыжевых ворот, укрепление пищеводно-диафрагмальной связки (круропластика), фиксацию желудка [5].
Прогноз гастрокардиального синдрома благоприятный. Заболевание хорошо поддается коррекции, при устранении органической причины наступает полное выздоровление. Если гастрокардиальный синдром не имеет первичной причины и развивается на фоне вегетативной дисфункции, хороший эффект оказывает психотерапевтическое лечение. Профилактика заключается в нормализации образа жизни и питания, предупреждении перееданий, приеме пищи 5-6 раз в сутки, достаточном уровне физической активности, поддержании нормальной массы тела.
Цель работы
Целью представленной работы явилось изучение состояния сердечно-сосудистой системы у детей с синдромом Ремхельда.
Под нашим наблюдением находились 23 ребёнка от 10 до 18 лет с синдромом Ремхельда, проходившие лечение в отделении детской кардиологии и кардиохирургии ИНВХ им. В.К. Гусака г. Донецка с сентября по декабрь 2019 года. Мальчиков обследовано 13 чел. (56,5%), девочек - 10 чел. (43,5%). Комплекс исследований включал: изучение биохимических показателей крови (МВ-КФК, титра АСЛО, С-реактивного белка), выявление маркеров персистирующих вирусных инфекций, ЭКГ, суточное мониторирование ЭКГ и АД по Холтеру, ЭХОКГ, УЗДГ сосудов головы и шеи, УЗИ щитовидной железы, УЗИ органов желудочно-кишечного тракта.
Изучение состояния сердечно-сосудистой системы свидетельствует о наличии: врождённого порока сердца (открытого артериального протока-0,2 см) у 1 (4,3%) ребёнка, открытого овального окна - у 1 (4,3%) пациента, пролапса передней створки митрального клапан - у 2 (8,7%) детей, двухстворчатого аортального клапана - у 2 (8,7 %) пациентов, вегетативной дисфункции синусового узла - у 1 (4,3%) ребёнка, вегето-сосудистой дисфункции - у 22 (95,7%) детей. Кроме того, неинвазивное электрофизиологическое исследование, выполненное одному ребёнку, позволило диагностировать типичную атриовентрикулярную узловую реципрокную тахикардию.
Сопутствующая патология у детей с гастрокардиальным синдромом представлена: избыточной массой тела - у 7 (30,4%) больных, хроническим тонзиллитом - у 4 (17,4%) пациентов, диффузным нетоксическим зобом I ст. - у 3 (13,0%) больных, ювенильным деформирующим артрозом шейного отдела позвоночника - у 2 (8,7%) пациентов, персистирующей Эпштейн-Барр вирусной инфекцией - у 2 (8,7%) детей. Признаки недифференцированной дисплазии соединительной ткани (диспластичный рост зубов, гипермобильный суставной синдром, деформация грудной клетки, сколиоз, плоскостопие и др.) отмечались у всех детей с синдромом Ремхельда.
Следует отметить, что все обследованные пациенты в анамнезе имели патологию органов желудочно-кишечного тракта: грыжу пищеводного отверстия диафрагмы - 2 (8,7%) пациента, гастроэзофагеальную рефлюксную болезнь - 5 (21,7%) детей, хронический гастродуоденит, ассоциированный с Helicobacter pylori - 18 (78,3%) детей, дискинезию желчевыводящих путей на фоне извитости желчного пузыря - 10 (43,5%) пациентов, хронический холецистит - 5 (21,7%) детей.
Лечение пациентов с синдромом Ремхельда включало соблюдение диеты, предупреждение перееданий, назначение спазмолитических, седативных, кардиотрофических средств, сеансы психотерапии. Эффективность терапии составила 100%, что проявилось стойким уменьшением частоты и продолжительности приступов у всех наблюдавшихся детей.
Заключение
Таким образом, синдром Ремхельда является актуальным в практической деятельности педиатра, детского кардиолога, детского гастроэнтеролога. Дети и подростки, имеющие заболевания желудочно-кишечного тракта, при появлении кардиальных жалоб нуждаются в углублённом обследовании сердечно-сосудистой системы с применением современных методов диагностики.
М.П. Лимаренко, Д.В. Искович
ГОО ВПО «Донецкий национальный медицинский университет имени М. Горького», Донецк
СИНДРОМ РЕМХЕЛЬДА У ДЕТЕЙ: СОВРЕМЕННЫЙ ВЗГЛЯД НА ДАВНЮЮ ПРОБЛЕМУ
Статья посвящена актуальной проблеме в педиатрии - синдрому Ремхельда. Обследовано 23 ребёнка с синдромом Ремхельда. В анамнезе у 78,3% детей наблюдался хронический гастродуоденит, у 21,7% - гастроэзофагеальная рефлюксная болезнь, у 8,7% - грыжа пищеводного отверстия диафрагмы. Изучение состояния сердечно-сосудистой системы показало наличие у 60,9% пациентов синусовой тахикардии, у 34,8% - синусовой брадикардии, у 13,0% - экстрасистолии, у 4,3% - пароксизмальной наджелудочковой тахикардии, у 4,3% - вегетативной дисфункции синусового узла. Дети и подростки, имеющие заболевания желудочно-кишечного тракта, при появлении кардиальных жалоб нуждаются в углублённом обследовании сердечно-сосудистой системы.
Ключевые слова: синдром Ремхельда, дети, сердечно-сосудистая система.
M.P. Lymarenko, D.V. Iskovich
SEI HPE «M. Gorky Donetsk National Medical University», Donetsk
ROEMHELD SYNDROME IN CHILDREN: A MODERN VIEW OF A LONG-STANDING PROBLEM
The article is devoted to an urgent problem in pediatrics - Roemheld syndrome. 23 children with Roemheld syndrome were examined. In the anamnesis, 78,3% of children had chronic gastroduodenitis, 21,7% had gastroesophageal refl ux disease, and 8,7% had a hiatal hernia. The study of the state of the cardiovascular system showed the presence of sinus tachycardia in 60,9% of patients, sinus bradycardia in 34,8%, extrasystole in 13,0%, paroxysmal supraventricular tachycardia in 4,3%, and 4,3% - autonomic dysfunction of the sinus node. Children and adolescents with gastrointestinal diseases, when cardiac complaints appear, need an in-depth examination of the cardiovascular system.
Key words: Roemheld syndrome, children, cardiovascular system.
ЛИТЕРАТУРА
Остеохондрома шейки бедренной кости, хондроматоз тазобедренного сустава
Анамнез: Мужчина, 26 лет. Жалобы на боли.
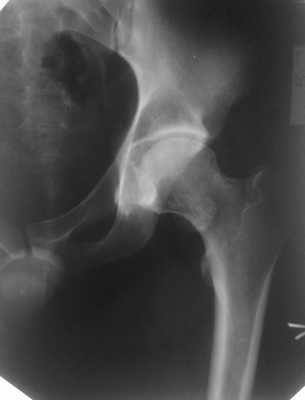
Описание исследования Дополнительное образование в медиальном отделе шейки бедра. Контуры нижнего отдела вертлужной впадины нечеткие.
Описание исследования В шейке левой бедренной кости определяется образование костной структуры, юкстакортикальное, с переходом кортикального слоя шейки на образование, на широком основании, контуры четкие, структура неоднородная за счет мелких участков хрящевой плотности. Направление роста - от сустава кзади. В полости левого тазобедренного сустава множественные хондроматозные тела на фоне выпота. В передне-нижнем отделе вертлужной впадины полуовальный субхондральный дефект с четким склерозированным контуром, содержимое - хондроматозные тела.
Синдром Рейно
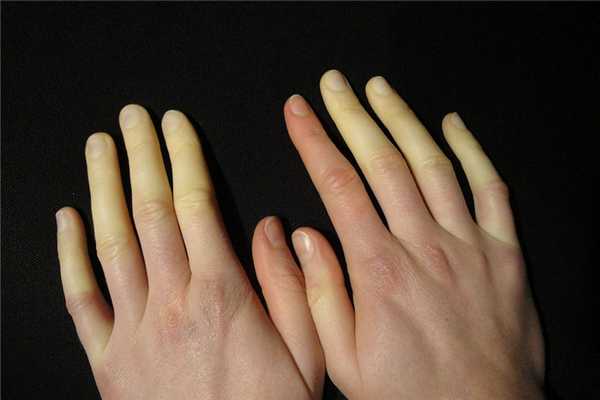
Синдром Рейно является заболеванием, при котором нарушается кровоснабжение сосудов кистей или стоп. Данное заболевание постепенно вызывает трофические изменения тканей. Болезнь и синдром Рейно встречается у 3-5% людей, преимущественно его развитию подвержены женщины. В 85% случаев синдром Рейно является признаком другого заболевания.
Врачи-ревматологи Юсуповской больницы имеют опыт лечения синдрома Рейно, поэтому они готовы предложить пациентам с признаками данной патологии комплексное обследование и последующие лечение. При проведении диагностики специалисты выясняют причины, провоцирующие расстройство артериального кровообращения в сосудах конечностей.
Синдром Рейно: МКБ 10
Синдром Рейно в классификации МКБ 10 отнесен к болезням периферических сосудов, кодирующихся под шифром I73. Для данного заболевания присвоен код I73.0. Синдром Рейно зачастую развивается на фоне патологий соединительной ткани, так, при диагностике артрита или склеродермии в некоторых случаях выявляется данное заболевание. Данная взаимосвязь объясняется тем, что стенки сосудов состоят из соединительной ткани, при заболеваниях которой их структура нарушается.
Синдром Рейно, симптомы и лечение при котором взаимосвязаны, характеризуется поражением капилляров и артериол, их стенки воспаляются и заметно сужаются. Резкое сужение сосудов вызывают также провоцирующие факторы, такие как стресс и холод. Проявления синдрома Рейно возникают у больных чаще всего в отделенных частях тела: пальцах ног и рук, подбородке, кончике носа, где кровь медленнее циркулирует.
Синдром Рейно, код в МКБ 10 для которого I73.0, имеет синонимичные названия: феномен Рейно, синдром Рейно-Лериша и Рейно болезнь. При постановке диагноза врачами-ревматологами Юсуповской больницы используется Международная классификация болезней 10 пересмотра.
Синдром Рейно у женщин
Синдром Рейно симптомы и лечение у женщин начинается в более раннем возрасте. Среди людей, страдающих данным заболеванием в возрасте до 50 лет, отмечается преобладание в пять раз болезни у женщин. Общими проявлениями синдрома Рейно являются: бледность, синюшность кожных покровов и потеря чувствительности определенных участков конечностей или лица.
Некоторые женщины игнорируют признаки заболевания на ранней стадии в результате чего развиваются другие серьезные заболевания, успешное лечение которых определяет своевременное выявление нарушения. Синдром Рейно развивается в несколько фаз:
- вазоконстрикторная фаза характеризуется появлением бледности кожных покровов, которая может сохраняться до 15 минут;
- цианотическая фаза длится несколько минут, бледность при данной фазе сменяется синюшностью;
- фаза реактивной гиперемии отличается покраснением кожи.
Данная последовательность наблюдается не у всех пациентов во время приступа. Продолжительность и порядок фаз зависит от течения болезни и общего состояния организма.
Синдром Рейно у мужчин
При игнорировании признаков и отсутствии терапии синдром Рейно прогрессирует. Во время приступов мужчины и женщины испытывают общие симптомы:
- болевой синдром, развитию которого предшествует недостаточное кровоснабжение тканей и нарушение обмена веществ;
- побледнение кожных покровов отмечается в первые минуты после действия провоцирующего фактора. Бледность кожи связана с резким спазмом сосудов и нарушением циркуляции крови;
- чувство онемения и покалывание, которые исчезают после нормализации кровообращения;
- синюшность кожных покровов появляется после бледной окраски, что объясняется застойным явлением и кровенаполнением вен;
- покраснение кожных покровов обусловлено притоком крови к сосудам, испытавшим спазм.
Синдром Рейно, симптомы и лечение у женщин и мужчин схожие, может развиваться при аутоиммунных ревматических заболеваниях. Врачи-ревматологи клиники терапии Юсуповской больницы занимаются научной деятельностью и изучают мировой опыт лечения синдрома Рейно.
Диагностика синдрома Рейно
Пациенту с признаками синдрома Рейно следует обратиться к врачу-ревматологу на консультацию, также в Юсуповской больнице при признаках данного нарушения обязательна консультация сосудистого хирурга. В ходе комплексной диагностики специалисты проводят исследования для выявления сопутствующих патологий, которые могли вызвать болезнь Рейно.
Диагноз синдром Рейно определяется специалистами после сбора анамнеза, изучения симптоматики и комплексного обследования пациента. При диагностике синдрома Рейно используются следующие лабораторные исследования:
- биохимический анализ крови;
- общий анализ крови для определения скорости оседания эритроцитов;
- общий анализ мочи позволяет выявить органические и функциональные поражения почек;
- иммунологические анализы;
- коагулограмма, при которой изучается свертываемость крови. При синдроме Рейно увеличена способность тромбоцитов и эритроцитов, а также отмечается повышенная вязкость крови.
В диагностическом центре Юсуповской больнице имеется европейское оборудование для исследования полученных материалов. Высокая точность результатов диагностики обеспечивается не только современными устройствами, но и профессионализмом сотрудников Юсуповской больницы. Синдром Рейно, лечение которого врачами-ревматологами Юсуповской больницы проводится по индивидуальному плану, может контролироваться различными методами в зависимости от течения болезни.
Синдром Рейно: лечение
Комплексный подход к устранению причин синдрома Рейно позволяет вылечить болезнь без хирургического вмешательства. При развитии вторичного синдрома Рейно, связанного с патологиями соединительной ткани, пациенту назначаются лекарственные средства для устранения симптоматики и причин болезни.
При самостоятельном синдроме Рейно медикаментозное и хирургическое лечение проводится в исключительных случаях. Синдром Рейно, симптомы и лечение которого взаимосвязаны, требует исключения провоцирующих факторов, таких как вибрации, стресс, курение, охлаждение. Врачами-ревматологами Юсуповской больницы в план лечения включаются также физиотерапевтические процедуры. Профессиональные психологи с многолетним опытом работы обучают пациентам приемам снятия стресса и напряжения, релаксации.
Лечение синдрома Рейно в Москве
Пациенты Юсуповской больницы получают медицинские услуги высокого качества, так как врачи и персонал ответственно подходят к выполнению своих обязанностей. Синдром Рейно, симптомы которого появляются у пациентов неожиданно, вызывает множество вопросов и опасений. Врачи-ревматологи Юсуповской больницы доступно объясняют пациентам особенности данной болезни, наиболее оптимальные методы ее лечения.
В клиники терапии Юсуповской больницы, где оказывают помощь пациентам с синдромом Рейно, имеется современное оборудование для выявления нарушений кровообращения и сопутствующих патологий, которые могут ухудшать качество жизни человека. При лечении болезни специалисты используют современные подходы и средства, обладающие минимальным количеством побочных эффектов.
Для комфортного пребывания пациентов в Юсуповской больнице действует система предварительной записи по телефону, поэтому для посещения специалиста не требуется длительного ожидания.
Синдром (болезнь) Рейтера
Синдром (болезнь) Рейтера - ревматическое заболевание, характеризующееся сочетанным поражением урогенитального тракта (уретритом и простатитом), суставов (моно- или полиартритом) и слизистой глаз (конъюнктивитом), развивающимися последовательно или одновременно. В основе синдрома Рейтера лежит аутоиммунный процесс, вызванный кишечной или мочеполовой инфекцией. Диагностическими критериями являются связь с перенесенной инфекцией, лабораторное выявление возбудителя и характерных изменений крови, клинический симптомокомплекс. Лечение включает антибиотикотерапию инфекции и противовоспалительную терапию артрита. Синдром Рейтера имеет тенденцию к рецидивам и хронизации процесса.
Общие сведения
В 80% случаев болезнь Рейтера атакует молодых мужчин от 20 до 40 лет, реже - женщин и исключительно редко - детей. Ведущим этиологическим агентом синдрома Рейтера служит хламидия - микроорганизм, способный к длительному паразитированию в клетках хозяина в виде цитоплазматических включений. Кроме того, синдром Рейтера может развиваться после перенесенного колита, вызванного шигеллой, иерсинией, сальмонеллой, а также провоцироваться уреаплазменной инфекцией. Предполагается, что перечисленные возбудители благодаря своей антигенной структуре вызывают определенные иммунологические реакции у генетически склонных лиц.
В течении синдрома Рейтера выделяют две стадии: инфекционную, характеризующуюся нахождением возбудителя в мочеполовом или кишечном тракте, и иммунопатологическую, сопровождающуюся иммунокомплексной реакцией с поражением конъюнктивы и синовиальной мембраны суставов.
Классификация синдрома (болезни) Рейтера
С учетом этиофактора различаются спорадическая и эпидемическая (постэнтероколитическая) формы заболевания. Спорадическая форма, или болезнь Рейтера, развивается после перенесенной мочеполовой инфекции; эпидемическая - синдром Рейтера - после энтероколитов различной этиологической природы (дизентерийных, иерсиниозных, сальмонеллезных, недифференцированных).
Течение болезни или синдрома Рейтера может быть острым (до 6 месяцев), затяжным (до года) или хроническим (длительнее 1 года).
Клиника синдрома (болезни) Рейтера
Для болезни (синдрома) Рейтера специфическими являются поражение урогенитального тракта, глаз, суставных тканей, слизистых и кожи. При болезни Рейтера первым манифестирует уретрит, сопровождающийся дизурическими расстройствами, скудным слизистым отделяемым, ощущениями дискомфорта и гиперемией в области наружной уретры. При бессимптомной клинике наличие воспаления определяется на основании увеличения числа лейкоцитов в мазке. Вслед за уретритом при синдроме Рейтера развивается глазная симптоматика, чаще имеющая форму конъюнктивита, реже - ирита, увеита, иридоциклита, ретинита, кератита, ретробульбарного неврита. Явления конъюнктивита могут быть мало продолжительными и слабо выраженными, незаметными для пациента.
Определяющим признаком синдрома Рейтера является реактивный артрит, который дебютирует спустя 1-1,5 месяца после урогенитальной инфекции. Для синдрома Рейтера типично асимметричное вовлечение суставов ног - межфаланговых, плюснефаланговых, голеностопных, коленных. Артралгии более выражены утром и по ночам, кожа в области суставов гиперемирована, в полости суставов образуется выпот.
Синдром Рейтера отличается последовательным лестничным (от проксимальных к дистальным) вовлечением суставов в течение нескольких дней. При урогенном артрите развиваются отеки, сосискообразные дефигурации пальцев; кожа над ними приобретает окраску синюшно-багрового цвета. При болезни Рейтера может развиваться тендинит, пяточный бурсит, пяточные шпоры, поражение крестцово-подвздошных суставов - сакроилеит.
Слизистые оболочки и кожные покровы при синдроме Рейтера поражаются у 30-50% пациентов. Характерны язвенные изменения слизистой рта (глоссит, стоматит) и полового члена (баланит, баланопостит). На коже появляются красные папулы, эритематозные пятна, очаги кератодермии - участки гиперемии кожи с гиперкератозом, шелушением и трещинами преимущественно на ладонях и стопах. При синдроме Рейтера возможно развитие лимфаденопатии, миокардита, миокардиодистрофии, очаговой пневмонии, плеврита, полиневритов, нефрита и амилоидоза почек.
При осложненной форме синдрома Рейтера развиваются дисфункции суставов, расстройства зрения, эректильные нарушения, бесплодие. В поздней фазе болезни Рейтера могут поражаться почки, аорта, сердце.
Диагностика синдрома (болезни) Рейтера
В ходе диагностики пациент с подозрением на синдром Рейтера может быть направлен на консультацию ревматолога, венеролога, уролога, офтальмолога, гинеколога. Общеклинические анализы при синдроме Рейтера выявляют гипохромную анемию, рост СОЭ и лейкоцитоз крови. В пробах мочи (трехстаканной, по Аддису-Каковскому и Нечипоренко) определяется лейкоцитурия. Микроскопия простатического секрета показывает увеличение лейкоцитов (>10) в поле зрения и снижение числа лецитиновых телец. Изменения биохимии крови при синдроме Рейтера характеризуются повышением α2- и β-глобулинов, фибрина, сиаловых кислот, серомукоида; наличием С-реактивного протеина, отрицательной пробой на РФ.
Цитологические исследования соскобов уретры, шейки матки, конъюнктивы, синовиального экссудата, спермы, секрета простаты с окрашиванием по Романовскому-Гимзе обнаруживает хламидии в виде внутриклеточных цитоплазматических включений. В диагностике синдрома Рейтера широко используется метод обнаружения ДНК возбудителя в биоматериале (ПЦР). В крови хламидийные и др. антитела выявляются с помощью серологических реакций - ИФА, РСК, РНГА. Специфическим признаком синдрома Рейтера является носительство антигена HLA 27.
В анализе синовиальной жидкости, взятой путем пункции сустава, определяются воспалительные изменения - рыхлость муцинового сгустка, лейкоцитоз (10-50×109/л), нейтрофилез свыше 70%, наличие цитофагоцитирующих макрофагов, хламидийных антител и антигенов, повышенная активность комплемента, РФ не выявляется. При рентгенографическом исследовании суставов выявляются признаки несимметричного параартикулярного остеопороза, уменьшения размеров суставных щелей, эрозивной деструкции костей стоп, наличия пяточных шпор и шпор пястных костей, тел позвонков, у трети пациентов - односторонний сакроилеит.
При диагностике синдрома Рейтера принимаются во внимание анамнестические сведения (связь заболевания с урогенитальной или кишечной инфекцией); наличие симптомов конъюнктивита, реактивного артрита, кожных проявлений; лабораторное подтверждение возбудителя в эпителиальных соскобах.
Лечение синдрома (болезни) Рейтера
Тактика лечения синдрома Рейтера предусматривает проведение антибиотикотерапии (для обоих половых партнеров), иммунокоррекции, противовоспалительного курса и симптоматической терапии. Антибиотикотерапия включает 2-3 последовательных курса (по 2-3 недели) препаратами из различных фармакологических групп: тетрациклинами (доксициклин), фторхинолонами (ломефлоксацин, офлоксацин, ципрофлоксацин) и макролидами (кларитромицин, азитромицин, эритромицин и др.). При хламидийной инфекции предпочтение отдается доксициклину. Одновременно с антибиотикотерапией назначается противогрибковые препараты, поливитамины, гепатопротекторы, протеолитические ферменты (панкреатин, трипсин, химотрипсин).
Иммунокоррегирующая терапия при синдроме Рейтера включает использование иммуномодуляторов (препаратов тимуса), адаптогенов, индукторов интерферона ( оксодигидроакридинилацетата натрия, акридонуксусная кислота в комбинации с N-метилглюкамином), а также УФОК, надвенной и внутривенной квантовой терапии. При тяжелых артралгических атаках и высокой активности воспаления проводится дезинтоксикационная и антигистаминная терапия. В целях дезинтоксикации при болезни Рейтера показана экстракорпоральная гемокоррекция - проведение плазмафереза, каскадной фильтрации плазмы и криоафереза.
Для подавления внутрисуставного воспаления при синдроме Рейтера используются НПВС (рофекоксиб, целекоксиб, нимесулид, мелоксикам), глюкокортикостероиды (бетаметазон, преднизолон), базисные препараты (сульфасалазин, метотрексат). При наличии внутрисуставного экссудата проводится лечебная пункция сустава с введением пролонгированных глюкокортикоидов (бетаметазона, метилпреднизолона). Местно накладываются компрессы с раствором диметилсульфоксида, обезболивающими и противовоспалительными мазями.
Стихание явлений острого артрита при синдроме Рейтера позволяет подключить физиотерапевтические сеансы фонофореза с протеолитическими ферментами, глюкокортикоидами, хондропротекторами; УВЧ, диатермию, магнитотерапию, лазеротерапию, массаж, грязелечение, сероводородные и радоновые ванны. В комплексе с терапией собственно синдрома Рейтера проводится лечение других экстрагенитальных очагов воспаления.
Прогноз и профилактика синдрома (болезни) Рейтера
Динамика течения синдрома Рейтера преимущественно благоприятная. У большей части пациентов через полгода заболевание переходит в стойкую ремиссию, что, однако, не исключает обострения болезни Рейтера много лет спустя. У четверти пациентов артрит переходит в хроническую фазу, приводя к дисфункции суставов, атрофии мышц, развитию плоскостопия. Исходом синдрома Рейтера может служить амилоидоз и другие висцеропатии.
Профилактика синдрома (болезни) Рейтера включает предупреждение кишечных и урогенитальных инфекций, проведение своевременной этиотропной терапии уретритов и энтероколитов.
Читайте также:
- Тромбоз синусов и мозговых вен у ребенка
- Проба с кортикотропином, адреналином. Оценка функции коры надпочечников при нарушениях менструального цикла
- Типы швов при операции по поводу мастоидита. Антромастоидэктомия по Лемперту
- Субкортикальный уровень нервной системы. Кортикальный уровень нервной системы
- Принципы лечения отравления нервно-паралитическими оттравляющими веществами
