Тромбоз синусов и мозговых вен у ребенка
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Тромбозы боковых или сагиттального венозных синусов, а также мелких кортикальных вен головного мозга возникают на фоне следующих причин:
- сепсис ("заражение крови") , воспаления придаточных пазух носа, открытых черепно-мозговых травм
- состояний, сопровождающихся повышением свёртываемости крови (гиперкоагуляцией), в том числе полицитемии, серповидно-клеточной анемии, во время беременности или приёма оральных контрацептивов
Венозные тромбозы приводят к повышению внутричерепного давления, распирающим головным болям и очаговым неврологическим симптомам (фокальные судорожные припадки, парезы, параличи и т.д.). Массивные инфаркты паренхимы головного мозга (ишемические инсульты) с вторичным его отёком могут оказываться фатальными для пациента, в том числе в виду возникновения грубых дислокационных синдромов срединных структур или ствола мозга с его защемлением под краем намёта мозжечка на уровне тенториального отверстия.
Системная гипотензия
Системная гипотензия в результате приступов Морганьи-Адамса-Стокса и других причин иногда может приводить к ишемии дистальнее участка стеноза (сужения просвета артерии). Инфаркт головного мозга (ишемический инсульт) развивается лишь в условиях длительно сохраняющейся гипотензии, как, например, при остановке сердца. Инфаркты головного мозга (ишемические инсульты) имеют тенденцию локализоваться в удалённых (дистальных) сегментах крупных внутримозговых артерий, в том числе в дистальных зонах бассейнов кровоснабжения средней, передней и задней мозговой артерий. Именно этим вызвано развитие инфарктов головного мозга (ишемических инсультов) в зонах смежного кровоснабжения средней и передней или средней и задней мозговых артерий. В пользу данного диагноза свидетельствуют слабость в проксимальных отделах конечностей и дистальный париетальный дефицит.
Расслоение артерий шеи и головного мозга (цервико-церебральных артерий)
Расслоение стенок крупных артерий шеи с последующим нарушение артериального кровотока по ним может вызвать инфаркт головного мозга (ишемический инсульт). Часто расслоение стенок артерий является причиной инсульта у детей и молодых взрослых людей. При расслоении стенок артерии разделяется средняя оболочка сосуда либо интима отделяется от медии. Транзиторная ишемическая атака (ТИА, микроинсульт) и инфаркт головного мозга (ишемический инсульт) возникают при закупорке сосуда или тогда, когда расслоение стенок артерий вызывает эмболии.
МРТ показывает гематому после расслоения левой внутренней сонной артерии, что сопровождается покраснением лица и повышенным потоотделением у пациента.
Значительное число случаев расслоения стенок артерий шеи и головного мозга обусловлено перенесённой пациентом ранее травмой головы и шеи. Травма может быть как значительной, так и лёгкой степени тяжести. Спонтанное расслоение стенки артерии может произойти при атеросклеротическом её поражении, как осложнение фиброзно-мышечной дисплазии или при гомоцистеинурии, артериите. Часто наблюдают расслоение стенки внутренней сонной артерии, но ему подвержены также позвоночные и основная артерии, ствол средней мозговой и передняя мозговая артерия.
Расслоение стенки внутренней сонной артерии приводит к окулосимпатическому параличу или синдрому Горнера, когда у пациента возникает птоз, миоз и энофтальм. Более чем в 50% случаев расслоений стенки внутренней сонной артерии приводит к появлению прослушивания самим больным шума артериальной крови. Может отмечаться болезненность над луковицей бифуркации сонной артерии.
Вышеперечисленные симптомы и преходящая слепота на один глаз или транзиторная ишемическая атака (ТИА, микроинсульт) часто предшествуют эмболическому инфаркту головного мозга (ишемическому инсульту) или инфаркту в зоне смежного кровоснабжения в каротидной системе. Это оставляет время для лечебного вмешательства. Однако механизм образования расслаивающих поражений сосудов шеи и головного мозга остаётся настолько неопределённым, что адекватная медицинская помощь со стороны медицинского персонала представляется проблематичной.
Лечебные подходы при расслоении стенки сонной артерии в области шеи включают хирургическое обследование и удаление расслаивающегося сгустка и интимы с помощью катетера Фогарти или медикаментозное лечение антикоагулянтами и антиагрегантами. Когда у больного с расслоением стенки сонной артерии отмечают окулосимпатический паралич (синдрому Горнера), или малый инсульт (ТИА, микроинсульт), то предпочтительнее проведение антикоагулянтной терапии варфарином. Хирургическое обследование рекомендуется больным, у которых нарастает тяжесть транзиторной ишемической атаки (ТИА, микроинсульта) или отмечается прогрессирование малого инсульта. После стабилизации неврологической симптоматики таким больным назначают варфарин натрия сроком на 6 месяцев.
МРТ показывает расслоение правой позвоночной артерии (белая стрелка), что сопровождается инсультом в стволе мозга (в продолговатый мозг, чёрная стрелка).
Больным с клинически проявляющимся расслоением позвоночной, средней мозговой или задней мозговой артерии в острой фазе заболевания также можно рекомендовать гепарин, а позднее — варфарин натрия.
Фиброзно-мышечная дисплазия артерий шеи (цервикальных сосудов)
Фиброзно-мышечную дисплазию артерий шеи чаще наблюдают у молодых женщин. В сонных или позвоночных артериях при этом обнаруживают множественные сегменты кольцевидного сужения, чередующиеся с участками дилятации (расширения). Закупорка просвета артерии (окклюзия) при фиброзно-мышечной дисплазии часто бывает неполной. Процесс закупорки просвета артерии протекает бессимптомно, но иногда ему сопутствуют различимый шум, транзиторная ишемическая атака (ТИА, микроинсульт) или инсульт. Артериальная гипертензия (гипертоническая болезнь), если таковая имеется, может быть следствием стеноза почечной артерии.
Причина возникновения и развитие заболевания (этиология и патогенез) фиброзно-мышечной дисплазии не установлены. Если просвет оставшегося суженного участка артерии составляет более 2 мм, то связывать с данным заболеванием симптомы преходящей ишемии (микроинсульта) или эмболический инсульт следует с осторожностью. Хирургическое расширение (дилятация) шейного отдела внутренней сонной артерии в случаях с имеющимися клиническими проявлениями технически возможно, но сопряжено с высоким риском осложнений. У больных с транзиторной ишемической атакой (ТИА, микроинсультом), которая характеризуется нарастающей тяжестью клинических проявлений, более эффективным (по сравнению с хирургическим методом лечения) может оказаться лечение антикоагулянтами.
Артерииты
В настоящее время артериит, вызванный бактериальным или сифилитическим заражением, не является распространённой причиной тромбоза сосудов мозга, как это было ранее в допенициллиновую эру. Другие артерииты также редко встречаются, но любой из них может вызвать тромбоз мозговых сосудов.
Некротический (гранулёматозный) артериит
Некротический, или гранулёматозный, артериит протекает как самостоятельно, так и одновременно с генерализованным узелковым периартериитом или гранулёматозом Вегенера. Он поражает мелкие дистальные ветви (диаметром менее 1 мм) основных внутримозговых артерий и вызывает малые ишемические инфаркты в головном мозге, зрительных нервах и спинном мозге. Некротический, или гранулёматозный, артериит — это редко встречающееся заболевание характеризуется неуклонным прогрессированием. У некоторых больных эффективна стероидная терапия (преднизон в дозе 40-60 мг в день). В последние годы стали применять препараты, угнетающие иммунитет (иммунодепрессанты), и при этом получены благоприятные результаты.
Идиопатический гигантоклеточный артериит (синдром Такаясу)
Идиопатический гигантоклеточный артериит, поражающий крупные сосуды, выходящие из дуги аорты (синдром Такаясу), может в редких случаях вызывать тромбозы сонных или позвоночных артерий. Это нечастая причина синдрома дуги аорты у населения в западном полушарии.
Височный артериит (черепной артериит)
Височный артериит довольно часто диагностируют у пожилых людей. При височном артериите поражается система наружных сонных артерий, особенно височные ветви, в которых развивается подострое гранулематозное воспаление с экссудатом. Эксудат при височном артериите содержт лимфоциты, моноциты, нейтрофилы и гигантские клетки. Обычно наиболее поражённые участки артерий тромбируются. Основной жалобой пациента при височном артериите служит головная боль (цефалгия). К системным проявлениям относятся так же анорексия, снижение массы тела, недомогание и ревматическая полимиалгия (распространённая фибромиалгия или боль в мышцах). О воспалительной характере височного артериита свидетельствуют один или несколько из следующих признаков:
- повышение температуры тела
- умеренный лейкоцитоз
- ускорение скорости оседания эритроцитов (СОЭ)
- анемия
Закупорка ветвей глазной артерии при височном артериите приводит к слепоте на один или оба глаза более чем у 25% больных. Иногда отмечают офтальмоплегию при вовлечении в процесс глазодвигательных нервов. В некоторых случаях при патологоанатомическом исследовании обнаруживали артериит аорты и её крупных ветвей, в том числе сонных, подключичных, коронарных и бедренных артерий. Выраженный воспалительный процесс во внутримозговых артериях (артериит) встречается редко. Иногда он приводит к развитию инсульта в связи с закупоркой внутренней сонной, средней мозговой или позвоночной артерии. Диагноз артериита основывается на обнаружении болезненной при пальпации тромбированной или уплотнённой черепной артерии и подтверждении характера поражения при исследовании биоптата.
Используемые при лечении височного артериита кортикостероиды дают поразительное субъективное улучшение состояния больного и часто предотвращают возникновение слепоты. Чаще всего назначают преднизон (преднизолон). Курс лечения артериита начинают с применения больших доз препарата (80-120 мг в день), затем дозу уменьшают под контролем величины скорости оседания эритроцитов (СОЭ).
Болезнь мойа-мойа
Мойа-мойа — недостаточно изученная окклюзирующая артерии болезнь, сопровождающаяся поражением крупных внутримозговых сосудов, особенно внутренней сонной артерии и ствола средней мозговой и передней мозговой артерий. Артерии чечевицеобразного ядра и полосатого тела образуют богатый источник коллатерального кровотока вокруг подвергшегося закупорке участка средней мозговой артерии, который при ангиографии сосудов мозга напоминает клуб дыма ("мойа-мойа"). Другие коллатерали включают трансдуральный анастомоз между поверхностными корковыми ветвями средней мозговой артерии и артериями мягких покровов черепа (скальпа). Это заболевание встречается главным образом среди народов Востока, но его следует подозревать при развитии транзиторных ишемических атак (ТИА, микроинсультах) или инсультов у детей и молодых людей.
Этиология болезни мойа-мойа неизвестна. Проведено несколько патологоанатомических исследований, в которых показано, что сужению просвета артерий сопутствует отложение гиалинового фиброзного материала. Назначать антикоагулянты больным с неврологической симптоматикой следует особенно осторожно, так как возможно субарахноидальное кровоизлияние при разрыве трансдуральных артериальных анастомозов. В некоторых случаях рекомендуются операции по созданию экстракраниально-интракраниальных обходных путей, но их эффективность не установлен. Необходимая для создания шунта краниотомия может привести к перерыву трансдурального анастомоза и теоретически способна вызвать нарастание неврологического дефицита. Кроме того, экстракраниально-интракраниальное шунтирование может спровоцировать закупорку (окклюзию) проксимального (вышележащего) участка средней мозговой артерии.
Оральные контрацептивы
С приёмом оральных контрацептивов связывают повышенную частоту инсульта у молодых женщин (13,2 на 100 000 среди женщин, принимающих оральные контрацептивы по сравнению с 2,8 на 100 000 среди тех, кто их не употребляет). В большинстве случаев при проведении пациенткам ангиографии просвет предполагаемой поражённой артерии оказывается свободным. Если же обнаруживается окклюзия (закупорка просвета артерии), то позднее свободная проходимость у этого сосуда восстанавливается. Данное обстоятельство позволяет рассматривать в качестве основной причины инсульта у женщин, принимающих оральные контрацептивы, эмболию (принесённый с током крови тромб). Однако источник происхождения эмболов остаётся невыясненным. При патологоанатомическом изучении вовлечённых в процесс артерий и сердечно-сосудистой системы показано, что они находятся в нормальном состоянии.
Инсульты у женщин молодого возраста объясняют также мигренью и курением сигарет, при этом предполагается развитие состояния повышенной свёртываемости крови (гиперкоагуляции), приводящее к тромбозам и эмболиям артерий головного мозга.
Полицитемия, тромботическая тромбоцитопеническая пурпура, идиопатический тромбоцитоз, гиперпротеинемия, серповидно-клеточная анемия
Полицитемия, тромботическая тромбоцитопеническая пурпура, идиопатический тромбоцитоз, гиперпротеинемия и серповидно-клеточная анемия могут приводить у больных к ишемическому инсульту (инфаркту головного мозга). Это обусловлено развитием тромбозов с последующими артериальными эмболиями, поскольку перечисленным болезням сопутствует состояние повышенной свёртываемости крови (гиперкоагуляции).
Болезнь Бинсвангера
Болезнь Бинсвангера (хроническая прогрессирующая субкортикальная энцефалопатия) — редкое состояние, при котором подвергается инфарктам субкортикальное белое вещество головного мозга. При болезни Бинсвангера остаются интактными U-волокна. При компьютерной томографии (КТ) головного мозга обнаруживают перивентрикулярные (вокруг желудочков головного мозга) участки низкой абсорбции рентгеновских лучей. В мелких артериях глубокого белого вещества, как это бывает и при артериальной гипертензии, неизменно развивается липогиалиноз. При болезни Бинсвангера могут наблюдаться инфаркты в глубоком белом и сером веществе головного мозга, относящемся к зоне смежного кровоснабжения пенетрирующих артерий виллизиева круга и мозговой коры. Патофизиологическая сущность заболевания и даже основополагающие патологоаиатомические изменения остаются невыясненными. Данное заболевание — это одна из причин абулии и инвалидности у пожилых людей.
Тромбоз синусов и мозговых вен у ребенка
ФГБНУ «Научный центр неврологии»
Тромбоз и варианты строения синусов твердой мозговой оболочки
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. Спецвыпуски. 2021;121(3‑2): 5‑9
Известно большое число различных вариантов строения синусов твердой мозговой оболочки (ТМО), причем они обнаруживаются настолько часто, что трактовка их только как аномалий маловероятна. Исключение представляют такие варианты, как аплазия синуса или удвоение, которые могут быть отнесены к аномалиям венозной системы. Уменьшение диаметра (гипоплазия) поперечного и сигмовидного синусов наблюдается относительно часто. В случаях выявления аномалий синусов ТМО обязательно оцениваются синусы на контралатеральной стороне в качестве основного источника компенсации. При диагностике тромбоза синусов ТМО необходимо иметь четкое представление о вариантах строения венозной системы головного мозга, чтобы ошибочно не принять гипоплазию или аплазию синуса за тромбоз. Наш собственный опыт основан на результатах нейровизуализационного исследования мозговых вен (МВ) и венозных синусов (ВС) у 103 пациентов (средний возраст 35±10 лет) с головной болью напряженного типа. Гипоплазия поперечного и сигмовидного синусов выявлена в 21 (22,4%) случае. В 10 случаях (6 мужчин, 4 женщины) установлена связь между гипоплазией синусов ТМО и тромбозом. У 4 пациентов выявлена гипоплазия правых поперечного и сигмовидного синусов, у 6 — гипоплазия левых поперечного и сигмовидного синусов. У 9 пациентов тромбоз развился на стороне гипоплазии синусов, у 1 пациента — на контрлатеральной стороне. Ранняя диагностика тромбоза МВ и ВС имеет решающее значение, т.к. использование антикоагулянтов снижает риск развития неблагоприятного исхода, тяжелой инвалидизации без дополнительного увеличения риска развития внутричерепных кровоизлияний.
Дата принятия в печать:
Цереброваскулярные заболевания из-за высокой распространенности и тяжелых последствий для состояния здоровья населения представляют важнейшую медицинскую и социальную проблему. Основные патологические процессы, возникающие при нарушениях мозгового кровообращения, до последнего времени связывали с артериальной системой головного мозга [1, 2].
История изучения нарушений кровообращения в венозной системе головного мозга полна противоречивых оценок как патогенетической роли анатомических вариантов строения различных отделов этой системы, так и значения патофизиологических механизмов нарушений гемодинамики в ней. Диапазон этих оценок исключительно широк [3—7].
До сравнительно недавнего времени венозную патологию мозга связывали с застойным стазом крови и воспалением [3]. На протяжении нескольких последних десятилетий были выдвинуты следующие положения: во-первых, о том, что нарушения кровообращения в венозной системе головного мозга в 30% случаев обусловлены асептическим тромбозом, во-вторых, о безопасности гипоплазии и аплазии венозных синусов (ВС) [4—11].
Асептический тромбоз мозговых вен (МВ) и ВС чаще встречается у женщин молодого и среднего возраста. Возможным объяснением этому является высокий риск развития тромбоза в раннем послеродовом периоде и при приеме комбинированных пероральных контрацептивов [8, 11—13]. В 34% случаев причиной тромбоза МВ и ВС являются тромбофилии и состояния гиперкоагуляции. Тромбофилия может быть наследственной или приобретенной [5, 12]. Риск развития церебрального венозного тромбоза у носителей полиморфизма гена фактора свертывания крови V (Leiden/G 1691A) увеличивается в 2,4 раза, у носителей полиморфизма гена протромбина (G20210A) — в 5,48 раз, при приеме пероральных контрацептивов — в 22 раза [13, 14]. При проведении молекулярно-генетического тестирования у 51 пациента с асептическим тромбозом МВ и ВС протромбогенные полиморфные варианты генов системы гемостаза были выявлены в 94% случаев, генов метионин-гомоцистеинового обмена ― в 86% случаев [15].
Существует мнение, что в основе патогенеза тромбоза артерий лежат структурные и функциональные изменения сосудистой стенки. Причиной тромбоза МВ и ВС являются гемодинамические факторы (замедленный кровоток, низкий тонус стенок), которыми объясняют тромбогенез [1].
Вопрос о первичной роли изменения функционального состояния гемостаза в патогенезе тромбоза МВ и ВС нельзя считать полностью решенным. В значительной мере такое положение обусловлено разобщенностью подходов к исследованию единой по своей структурной и функциональной организации венозной системы головного мозга. Не менее важным представляется как дифференцированная, так и комплексная оценка с позиций клинициста не только роли тромбоза МВ и ВС, но также и некоторых анатомо-физиологических предпосылок нарушений кровообращения в венозной системе головного мозга.
Венозная система значительно отличается от строения артериальной системы. В венах головного мозга более выражена ветвистость, поэтому одна вена может принимать кровь из бассейнов нескольких артерий. Для них характерно также впадение большого числа коротких притоков, образующихся из посткапиллярной сети. Это обусловлено необходимостью удаления продуктов обмена из головного мозга. Относительная устойчивость венозного кровообращения объясняется возможностью тока крови в венах в нескольких направлениях [16, 17]. Неравномерность кровотока и столкновение потоков создают, как известно, условия, способствующие тромбозу [9, 10].
Варианты строения и расположения МВ весьма многочисленны, что связано с особенностями редукции первичной венозной сети в пренатальном и постнатальном периодах. Особенностью венозной системы является также «дорсальная направленность» вен и локализация их «корней» в нижних отделах мозга. Своеобразными венозными анатомическими образованиями являются синусы твердой мозговой оболочки (ТМО) — «жесткие» вставочные структуры между «мягкими» мозговыми и магистральными венами — внутренними яремными венами [1].
Вены, расположенные на поверхности мозга, имеют тонкие стенки, состоящие из эндотелия, субэндотелиального слоя, аргирофильных, коллагеновых и немногочисленных эластических волокон, мышечная оболочка в венах отсутствует. В крупных венах коллагеновые волокна имеют продольное и циркулярное направление и образуют довольно широкий слой. Внутримозговые вены имеют небольшой диаметр (в 5—10 раз меньше диаметра вен поверхностей мозга), тонкую стенку, состоящую из эндотелия и слоя коллагеновых и аргирофильных волокон. В стенках глубоких вен имеется небольшое количество миоцитов, не образующих сплошного слоя [18].
Индивидуальная изменчивость развития венозной системы головного мозга может проявляться уменьшением (гипоплазия) диаметра или отсутствием (аплазия) синусов ТМО и крупных МВ [19—22].
Одной из анатомо-физиологических особенностей является неравномерность диаметра ВС. В значительном большинстве случаев один из них, обычно правый, шире левого. Степень различия их диаметра весьма значительна: в 70% случаев левый поперечный синус и левая внутренняя яремная вена меньше по диаметру, чем правые в 1,5— 2 раза [23]. Выключение поперечного синуса может стать причиной либо неустойчивой компенсации, либо нарушения кровообращения в венозной системе головного мозга. При гипоплазии одного поперечного синуса выключение другого ставит венозное кровообращение на грань катастрофы. Это происходит обычно в результате тромбоза [24, 25].
Методы нейровизуализации сделали возможным раннюю диагностику тромбоза МВ и ВС. В большинстве случаев выявляется множественный тромбоз с вовлечением двух и более ВС [7, 10].
При проведении МРТ в стандартных режимах признаки тромбоза синусов ТМО выражаются в повышении интенсивности сигнала в режимах Т1 и Т2, а также T2-FLAIR. Признаками тромбоза церебральных ВС при КТ являются симптом «шнура» и симптом «пустой дельты» (дефект наполнения в области слияния синусов). КТ и МРТ позволяют выявлять отек мозга и очаги некротических изменений в ткани мозга, что имеет исключительно важное значение для адекватной оценки клинической ситуации и принятия решения о необходимости экстренных мероприятий в пределах острого периода тромбоза, например проведения тромболитической терапии [5, 7, 9, 10].
Данные МР-веносинусографии соответствуют результатам рентгеноконтрастной ангиографии и спиральной КТ-ангиографии [26]. В соответствии с феноменами in-flow (во время потока) и phase-shift (фазового сдвига), влияющими на МР-сигнал, существуют два принципиально разных способа получения изображений: time-of-flight (времяпролетное TOF) и phase-contrast (фазо-контрастное PS) соответственно. При выявлении аномалий синусов ТМО обязательно оцениваются синусы на контрлатеральной стороне в качестве основного источника компенсации. При тромбозе синусов ТМО наблюдается отсутствие сигнала кровотока. Ультразвуковые технологии позволяют также визуализировать и оценивать количественные параметры кровотока по МВ и ВС. Признаком тромбоза верхнего сагиттального синуса является увеличение скорости кровотока по базальным венам и прямому синусу. При тромбозе прямого синуса или синусного стока регистрируется ретроградный кровоток по базальным венам [27]. У пациентов с тромбозом поперечного синуса при транскраниальном дуплексном сканировании выявляется асимметричный кровоток или отмечается отсутствие сигнала кровотока, что может соответствовать гипоплазии поперечного синуса или его тромбозу [28].
Для того чтобы избежать чрезмерной диагностики тромбоза ВС головного мозга, необходимо иметь представление о различиях в анатомии церебральных синусов, в том числе по данным МР-веносинусографии. Так, при бессимптомном течении тромбоза ВС достаточно трудно дифференцировать его от гипоплазии.
На сегодняшний день имеются ограниченные данные об анатомических вариантах строения синусов ТМО.
В индийском ретроспективном исследовании [29] анализировались данные МРТ головного мозга у 1654 пациентов (582 мужчин и 1072 женщин) в возрасте от 19 до 86 лет. Основанием для проведения МР-веносинусографии являлась головная боль (75,4%), реже с головокружением (13,1%) и рвотой (3,2%). Эпилептические приступы наблюдались в 5,3% случаев, чувствительные нарушения — в 0,5% случаев.
У 352 (21,3%) пациентов была выявлена гипоплазия левого поперечного синуса, которая чаще встречалась у мужчин, чем у женщин (24,9% против 19,3%, p=0,009). Аплазия левого поперечного синуса была обнаружена в 67 (4,1%) случаях. Гипоплазия правого поперечного синуса наблюдалась у 91 (5,5%) пациента, аплазия — у 12 (0,7%) пациентов. В 1,6% случаев выявлена гипоплазия поперечных синусов с обеих сторон. Гипоплазия или аплазия левого сигмовидного синуса наблюдалась у 189 (11,4%) пациентов. Гипоплазия правого сигмовидного синуса обнаружена у 40 (2,4%) пациентов, аплазия — у 4 (0,2%) пациентов. У 3 пациентов гипоплазия сигмовидных синусов была двусторонней.
Вариантами строения верхнего сагиттального синуса являлись аплазия передней трети синуса (15 пациентов, 0,9%), гипоплазия средней трети синуса (13 пациентов, 0,7%), гипоплазия передней трети синуса (6 пациентов, 0,4%), гипоплазия передних двух третей синуса (3 пациентов, 0,2%) и гипоплазия передней половины синуса (1 пациент, 0,1%). Гипоплазия прямого синуса наблюдалась у 4 (0,2%) пациентов (у 1 (0,2%) мужчины и 3 (0,3%) женщин). Таким образом, авторы пришли к заключению, что гипоплазия левого поперечного синуса наиболее часто встречается у мужчин.
F. Alper и соавт. [30] были проанализированы данные TOF МР-веносинусографии у 105 пациентов (у 60 мужчин и 45 женщин) в возрасте от 19 до 46 лет. У 21 (20%) здорового добровольца была обнаружена аплазия левого поперечного синуса, у 41 (39%) — гипоплазия левого поперечного синуса, у 4 (4%) — аплазия правого поперечного синуса, у 6 (6%) — гипоплазия правого поперечного синуса. Авторы данного исследования высказали предположение, что среди здорового населения в 24% случаев может наблюдаться аплазия поперечных синусов.
В исследовании N. Surendrababu и соавт. [31] у 35% пациентов была выявлена гипоплазия левого поперечного синуса, у 13% — гипоплазия правого поперечного синуса, в одном случае — аплазия левого поперечного синуса.
Анатомические особенности строения сигмовидных синусов изучали L. Savelyeva и соавт. [32] при использовании PS МР-ангиографии. Установлено, что в группе женщин частота гипоплазии правого сигмовидного синуса была несколько выше, чем в группе мужчин. В группе мужчин с возрастом увеличивалась частота гипоплазии левого сигмовидного синуса, а в группе женщин — частота гипоплазии правого сигмовидного синуса.
N. Monigaric и соавт. [33] обнаружили редкий врожденный вариант строения правого поперечного ВС у 30-летней женщины с мигренью без ауры. При МРТ головного мозга в режиме Т1 выявлено отсутствие кровотока по правому поперечному синусу, при МР-веносинусографии — удвоение правого поперечного синуса в сочетании с гипоплазией левого поперечного синуса.
Наш собственный опыт основан на результатах нейровизуализационного исследования МВ и ВС у 103 пациентов (средний возраст 35±10 лет) с головной болью напряженного типа. Ее течение было острым (менее 48 ч) в 10 случаях, подострым (от 48 ч до 30 дней) в 36 случаях и хроническим (более 30 дней) в 57 случаях. Пациенты описывали головную боль как монотонную тупую, ноющую, сдавливающую с локализацией в форме «шлема». Во всех случаях головная боль характеризовалась умеренной интенсивностью и повышенной тревожностью. При осмотре пациентов отмечалось повышенное напряжение височных, подзатылочных и трапециевидной мышц.
Гипоплазия поперечного и сигмовидного синусов выявлена в 21 (22,3%) случае. Она была обнаружена с одинаковой частотой у мужчин и женщин (у 10 и 11 соответственно).
В 10 случаях (у 6 мужчин и 4 женщин) установлена связь между гипоплазией синусов ТМО и тромбозом. У 4 пациентов выявлена гипоплазия правых поперечного и сигмовидного синусов, у 6 — гипоплазия левых поперечного и сигмовидного синусов. У 9 пациентов тромбоз развился на стороне гипоплазии синусов, у 1 пациента — на контрлатеральной стороне. Разумеется, тромбоз является результатом сложных биохимических нарушений, прежде всего изменений свертывающих и противосвертывающих механизмов. Вместе с тем на развитие этого процесса, по-видимому, оказывают патогенетическое влияние местные анатомические и функциональные факторы, значение которых часто недооценивается. Полученные данные позволяют предположить, что гипоплазия синусов ТМО, вызывая изменение гемодинамики в них, может способствовать тромбогенезу.
Заключение
При диагностике тромбоза синусов ТМО необходимо иметь четкое представление о вариантах строения венозной системы головного мозга, чтобы ошибочно не принять гипоплазию или аплазию синуса за тромбоз. Ранняя диагностика тромбоза МВ и ВС имеет решающее значение, так как использование антикоагулянтов снижает риск развития инвалидизации без дополнительного увеличения риска развития внутричерепных кровоизлияний.
ЦЕРЕБРАЛЬНЫЕ ВЕНОЗНЫЕ ТРОМБОЗЫ В ДЕТСКОМ ВОЗРАСТЕ
Представлен обзор по теме церебральных венозных тромбозов у детей. Проведен анализ эпидемиологических данных. Показано, что большая частота тромбозов у новорожденных связана, в том числе, с анатомо-физиологическими особенностями сосудистой системы у них, особенно у недоношенных. Изложены данные исследований об основном факторе развития тромбозов - тромбофилии, а также о распространенности других факторов риска в различных возрастных группах. Показаны возрастные особенности неврологических проявлений тромбоза, варианты клинического исхода. Описаны диагностические критерии заболевания, правила выбора диагностического метода, диагностические алгоритмы при различных состояниях в педиатрии, наиболее часто сопровождающихся развитием церебрального тромбоза, возможные диагностические ошибки. Представлены основные принципы антикоагулянтной и поддерживающей терапии церебрального венозного тромбоза у детей.
Ключевые слова
Полный текст
Яремная вена: внутренняя (ВЯВ) и наружная: анатомия, патология
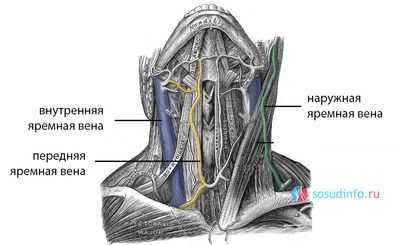
Яремные вены (югулярные, vena jugularis) — сосудистые стволы, уносящие кровь от головы и шеи в подключичную вену. Выделяют внутреннюю, наружную и переднюю яремную вену, внутренняя — наиболее широкая. Эти парные сосуды относят к системе верхней полой вены.
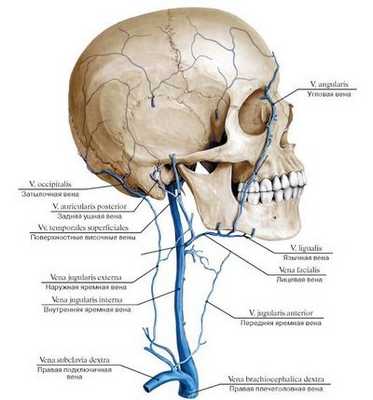
Внутренняя яремная вена (ВЯВ, vena jugularis interna) — наиболее широкий сосуд, осуществляющий венозный отток от головы. Максимальная ее ширина - 20 мм, а стенка тонкая, поэтому сосуд легко спадается и так же легко расширяется при напряжении. В просвете ее присутствуют клапаны.
ВЯВ начинается от яремного отверстия в костной основе черепа и служит продолжением сигмовидного синуса. После выхода из яремного отверстия вена расширяется, образуя верхнюю луковицу, затем опускается, до уровня соединения грудины и ключицы, располагаясь сзади от мышцы, крепящейся к грудине, ключице и сосцевидному отростку.
Находясь на поверхности шеи, ВЯВ укладывается снаружи и сзади от внутренней сонной артерии, потом немного смещается вперед, локализуясь перед наружной сонной артерией. От гортани она проходит в комплексе с блуждающим нервом и общей сонной артерией в широком вместилище, создавая мощный шейный пучок, где снаружи от нерва идет ВЯВ, изнутри— сонная артерия.
До объединения с подключичной веной позади соединения грудины и ключицы ВЯВ еще раз увеличивает свой диаметр (нижняя луковица), а затем объединяется с подключичной, откуда начинается плечеголовная вена. В зоне нижнего расширения и в месте ее впадения в подключичную внутренняя яремная вена содержит клапаны.
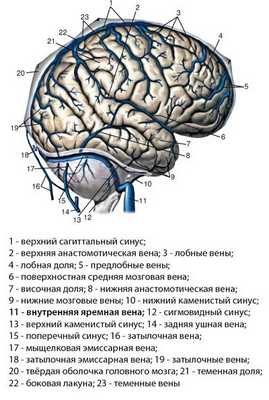
Внутренняя яремная вена получает кровь из внутри- и внечерепных притоков. Внутричерепные сосуды переносят кровь из черепной полости, мозга, глаз и ушей. К ним относят:
- Синусы твердой мозговой оболочки;
- Диплоические вены черепа;
- Церебральные вены;
- Менингеальные вены;
- Глазничные и слуховые.
Притоки, идущие снаружи черепа, несут кровь от мягких тканей головы, кожного покрова внешней поверхности черепа, лица. Внутри- и внечерепные притоки яремной вены связаны через эмиссарные, которые проникают сквозь костные черепные отверстия.
От внешних тканей черепа, височной зоны, органов шеи в ВЯВ попадает кровь по лицевой, позадинижнечелюстной венам, а также сосудам от глотки, языка, гортани, щитовидной железы. Глубинные и наружные притоки ВЯВ объединяются в густую многоярусную сеть головы, гарантирующую хороший венозный отток, но, в то же время, эти разветвления могут послужить путями распространения инфекционного процесса.
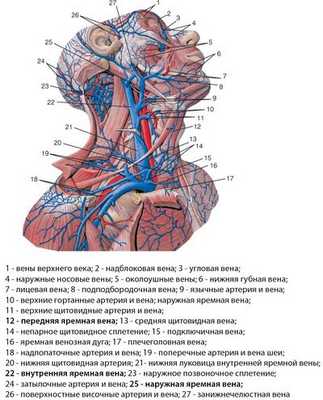
Наружная яремная вена (vena jugularis externa) имеет более узкий просвет, нежели внутренняя, и локализуется в шейной клетчатке. Она транспортирует кровь от лица, наружных частей головы и шеи и легко просматривается при напряжении (кашель, пение).
Наружная яремная вена начинается за ухом, а точнее - за нижнечелюстным углом, затем направляется книзу по внешней части грудино-ключично-сосцевидной мышцы, далее пересекает ее снизу и сзади, а над ключицей впадает вместе с передней югулярной ветвью в подключичную вену. Наружная яремная вена на шее снабжена двумя клапанами — в своем начальном отделе и примерно посередине шеи. Источниками ее наполнения считаются вены, идущие от затылка, ушной и надлопаточной областей.
Передняя яремная вена находится немного снаружи от средней линии шеи, она несет кровь от подбородка путем слияния подкожных сосудов. Передняя вена направлена вниз по передней части челюстно-подъязычной мышцы, чуть ниже — спереди от грудино-подъязычной мышцы. Соединение обеих передних яремных вен прослеживается над верхним краем грудины, где образуется мощный анастомоз, именуемый яремной венозной дугой. Изредка происходит соединение двух вен в одну — срединную вену шеи. Венозная дуга справа и слева анастомозирует с наружными яремными венами.
Видео: лекция по анатомии вен головы и шеи
Изменения яремных вен
Яремные вены — главные сосуды, осуществляющие отток крови от тканей головы и мозга. Наружная ветвь просматривается подкожно на шее, доступна для пальпации, поэтому ее нередко используют для медицинских манипуляций — постановка венозного катетера, к примеру.
У здоровых людей, маленьких детей можно наблюдать набухание яремных вен при крике, напряжении, плаче, что не является патологией, хотя мамы малышей зачастую испытывают по этому поводу беспокойство. Поражения этих сосудов чаще встречаются у людей старшей возрастной группы, но возможны и врожденные особенности развития венозных магистралей, которые становятся заметны в раннем детском возрасте.
Среди изменений яремных вен описывают:
- Тромбозы;
- Расширение (дилатация яремных вен, эктазия);
- Воспалительные изменения (флебиты);
- Врожденные пороки.
Эктазия яремной вены
Эктазия яремной вены - расширение сосуда (дилатация), которое может быть диагностировано и у ребенка, и у взрослого, независимо от половой принадлежности. Считается, что такая флебэктазия происходит при недостаточности клапанов вены, что провоцирует застой излишнего количества крови, либо заболеваниях других органов и систем.
эктазия яремной вены
К эктазии яремной вены предрасполагают пожилой возраст и женский пол. В первом случае она появляется как результат общего ослабления соединительнотканной основы сосудов наравне с варикозом нижних конечностей, во втором — на фоне гормональных перестроек. Среди возможных причин этого состояния указывают также длительные авиаперелеты, сопряженные с венозным застоем и нарушением нормальной гемодинамики, травмы, опухоли, сдавливающие просвет вены с расширением ее вышележащих отделов.
Увидеть эктазию внутренней яремной вены практически невозможно ввиду глубинного ее расположения, а наружная ветвь прекрасно просматривается под кожей передне-боковой части шеи. Опасности для жизни такое явление не представляет, скорее, это косметический дефект, который может стать поводом для обращения к врачу.
Симптоматика флебэктазии яремной вены обычно скудная. Ее может совсем не быть, и самое большее, что беспокоит ее обладателя — это эстетический момент. При крупных эктазиях может появиться чувство дискомфорта на шее, усиливающееся при напряжении, крике. При значительных расширениях внутренней яремной вены возможны нарушения голоса, болезненность в шее и даже трудности с дыханием.
Не представляя угрозы жизни, флебэктазия шейных сосудов не требует лечения. С целью устранения косметического дефекта может быть проведена односторонняя перевязка сосуда без последующего нарушения гемодинамики, так как отток венозной крови будут осуществлять сосуды противоположной стороны и коллатерали.
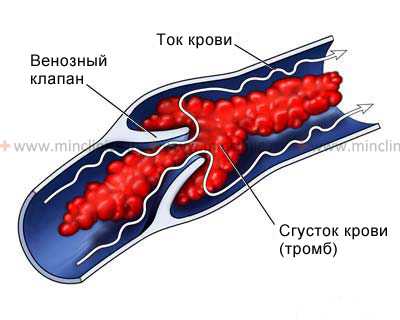
Тромбоз яремной вены
Тромбоз — это закупорка просвета сосуда кровяным свертком, полностью либо частично нарушающим ток крови. Обычно тромбообразование ассоциируется с венозными сосудами нижних конечностей, однако и в яремных венах оно возможно.
Причинами тромбоза яремной вены могут стать:
- Нарушение свертывающей системы крови с гиперкоагуляцией;
- Медицинские манипуляции;
- Опухоли;
- Длительная иммобилизация после травм, операций, вследствие тяжелых нарушений нервной системы и опорно-двигательного аппарата;
- Введение наркотических средств в шейные вены;
- Прием медикаментов (гормональные контрацептивы);
- Патология внутренних органов, инфекционные процессы (сепсис, тяжелая сердечная недостаточность, тромбоцитоз и полицитемия, системные заболевания соединительной ткани), воспалительные процессы ЛОР-органов (отит, синусит).
Наиболее частые причины тромбоза вен шеи — медицинские вмешательства, установка катетеров, онкологическая патология. При закупорке наружной или внутренней яремной вены нарушается венозный отток из мозговых синусов и структур головы, что проявляется сильной болью в голове и шее, особенно, при поворачивании головы в сторону, усилением шейного венозного рисунка, отеком тканей, одутловатостью лица. Боль иногда иррадиирует в руку со стороны пораженного сосуда.
При закупорке наружной яремной вены можно прощупать участок уплотнения на шее, соответствующий ее ходу, о тромбозе внутренней яремной вены будут говорить отек, болезненность, усиленный венозный рисунок на стороне поражения, но прощупать или увидеть тромбированный сосуд невозможно.
Признаки тромбоза вен шеи выражены в остром периоде заболевания. По мере уплотнения тромба и восстановления тока крови симптоматика ослабляется, а прощупываемое образование уплотняется и несколько уменьшается в размере.
Односторонний тромбоз яремных вен не представляет угрозы жизни, поэтому лечат его, как правило, консервативно. Хирургические операции в этой области проводятся чрезвычайно редко, поскольку вмешательство несет гораздо больший риск, нежели наличие тромба.
Опасность повреждения рядом расположенных структур, нервов, артерий заставляет отказываться от хирургии в пользу консервативного лечения, но изредка операции производят при закупорке луковицы вены, сочетающемся с синус-тромбозом. Хирургические операции на яремных венах стремятся проводить малоинвазивными способами — эндоваскулярная тромбэктомия, тромболизис.
Медикаментозное устранения тромбоза вен шеи состоит в назначении анальгетиков, препаратов, нормализующих реологические свойства крови, тромболитических и противовоспалительных средств, спазмолитиков (папаверин), антибиотиков широкого спектра действия при риске инфекционных осложнений или если причина тромбоза, к примеру, гнойный отит. Показаны венотоники (детралекс, троксевазин), антикоагулянты в острой фазе патологии (гепарин, фраксипарин).
Тромбоз яремных вен может сочетаться с воспалением — флебитом, который наблюдается при ранениях тканей шеи, нарушении техники введения венозных катетеров, наркомании. Тромбофлебит опаснее тромбоза ввиду риска распространения инфекционного процесса в синусы мозга, не исключен и сепсис.
Анатомия яремных вен предрасполагает к их использованию для введения лекарственных средств, поэтому самой частой причиной тромбозов и флебитов можно считать катетеризацию. Патология возникает при нарушении техники введения катетера, слишком долгом его нахождении в просвете сосуда, неосторожном введении препаратов, попадание которых в мягкие ткани вызывает некрозы (хлорид кальция).
Воспалительные изменения - флебит и тромбофлебит
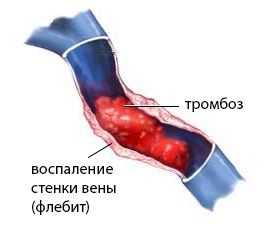
тромбофлебит яремной вены
Самой частой локализацией тромбофлебита или флебита яремной вены считается ее луковица, а наиболее вероятная причина — гнойное воспаление среднего уха и тканей сосцевидного отростка (мастоидит). Инфицирование тромба может осложниться попаданием его фрагментов с током крови в другие внутренние органы с развитием генерализованного септического процесса.
Клиника тромбофлебита состоит из местных симптомов — боль, припухлость, а также общих признаков интоксикации, если процесс принял генерализованный характер (лихорадка, тахи- или брадикардия, одышка, геморрагическая сыпь на коже, нарушение сознания).
При тромбофлебитах проводят хирургические вмешательства, направленные на удаление инфицированной и воспаленной стенки вены вместе с тромботическими наложениями, при гнойном отите осуществляют перевязку пораженного сосуда.
Аневризма яремной вены
Чрезвычайно редкой патологией считают истинную аневризму яремной вены, которая может быть выявлена у маленьких детей. Эта аномалия считается одной из самых малоизученных в сосудистой хирургии ввиду малой распространенности. По этой же причине не разработаны дифференцированные подходы к лечению таких аневризм.
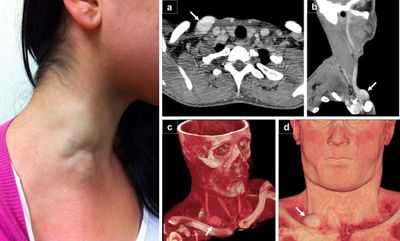
Аневризмы яремной вены обнаруживаются у детей 2-7 лет. Предполагается, что причиной всему является нарушение развития соединительнотканной основы вены во время внутриутробного развития. Клинически аневризма может никак себя не проявлять, но практически у всех детей можно прощупать округлое расширение в области яремной вены, которое становится особенно заметным глазу при плаче, смехе или крике.
Среди симптомов аневризмы, затрудняющей отток крови из черепа, возможны головные боли, нарушения сна, беспокойство, быстрая утомляемость ребенка.
Для лечения венозных аневризм проводятся резекции мальформации с наложением анастомоза, осуществляющего сброс венозной крови, и протезирование сосудов. При травматических аневризмах возможно наблюдение, если операция представляет больший риск, нежели выжидательная тактика.
Тромбофлебит и тромбоз сигмовидного синуса, сепсис и септикопиемия
Тромбофлебит и тромбоз сигмовидного синуса — эти осложнение является одними из наиболее частых при воспалительных заболеваниях уха, фурункулах на лице. Вследствие непосредственного контакта с задневнутренней стенкой сосцевидного отростка в воспалительный ушной процесс иногда вовлекается сигмовидный синус, тем более что в него вливаются мелкие вены кости сосцевидного отростка.
Другие венозные синусы (каменистый, пещеристый) поражаются первично очень редко. Тромбофлебит и тромбоз сигмовидного синуса встречается примерно одинаково часто при остром и хроническом гнойном среднем отите (преимущественно осложненном холестеатомой).
Причины развития тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Возбудители тромбофлебита и тромбоза сигмовидного синуса — это стрептококк, стафилококк, пневмококк и другие бактерии. Преобладает смешанная бактериальная флора.
Тромбофлебит сигмовидного синуса возникает чаще всего контактным путем (вследствие воспалительного процесса в прилежащей кости или перисинуозного абсцесса), значительно реже с током крови или лимфы (гематогенным и лимфогенным путем при фурункулах на лице).
Наружная стенка сигмовидного синуса утолщается и изменяет окраску. Из голубой стенка сигмовидного синуса становится белой или желто-серой. В дальнейшем образуются грануляции или некроз. Если своевременно не производится операция, то воспалительный процесс распространяется на внутренний эндотелиальный слой стенки сигмовидного синуса.
Повреждение эндотелия и изменение биохимического состава крови, вызванные проникшими микробами или их токсинами в сочетании с замедлением тока крови, ведут к образованию вначале пристеночного, а затем обтурирующего (закупоривающего) тромба (тромбоз сигмовидного синуса).
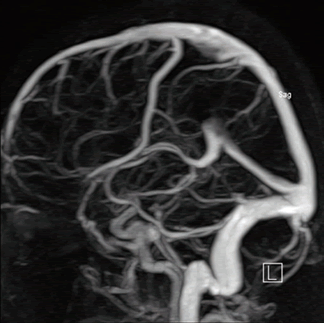
Диагностика магнитно-резонансная ангиография сосудов головного мозга производится при подозрении на тромбофлебит сигмовидного синуса.
Тромбоз сигмовидного синуса чаще бывает ограниченным, но он может иногда распространиться ретроградно на поперечный синус вплоть до слияния венозных синусов или даже на синусы противоположной стороны, а книзу — на луковицу яремной вены и яремную вену вплоть до безымянной вены. Возможно распространение процесса тромбофлебита и тромбоза на верхнюю и нижнюю каменистый и пещеристый синусы.
Образование тромба является защитной реакцией на проникновение инфекции, но вместе с тем и опасным осложнением тромбофлебита. При маловирулентной инфекции и хороших иммунобиологических реакциях организма тромб может остаться стерильным (известны случаи неожиданного нахождения старого тромба в сигмовидном синусе на МРТ головного мозга (ангиография) и у лиц, умерших от заболеваний, не связанных с ухом). Однако в преобладающем большинстве случаев тромб инфицируется, нередко нагнаивается и сам становится источником инфекции. С током крови инфицированные эмболы или бактерии попадают в малый или большой круг кровообращения.
При хроническом отите преобладают метастазы тромбов в легких. Возможно ретроградное распространение тромба на впадающие в поперечный синус вены мозговых оболочек с образованием абсцесса в мозжечке или затылочной доле мозга. Абсцесс мозжечка или головного мозга может возникнуть также при нагноившемся тромбе путем разрушения внутренней стенки пазухи и распространения процесса на субарахноидальное пространство и мозговую ткань.
Сепсис («заражение крови») может развиться в результате поступления микроба через стенку синуса и без образования тромба (чаще при остром отите). Наконец, очень редко встречается и такая форма сепсиса, которая вызывается поступлением инфекции в общий ток кровообращения из множественных тромбированных мелких костных вен сосцевидного отростка (остеофлебитическая пиемия).
Анатомия желудочков головного мозга с обозначением вен, значимых во время хирургических вмешательств.
Симптомы сепсиса
Сепсис в следствие отита — это общее инфекционное заболевание. Чаще сепсис (заражение крови) характеризуется следующей триадой синдромов:
- скачущий характер температуры (повышение до 40-41° С с быстрым снижением до нормы, сопровождающимся проливным потом, однократное, а иногда несколько раз в сутки)
- ознобы в фазе повышения температуры, чаще потрясающие
- метастатические абсцессы в легких, суставах, мышцах, подкожной клетчатке и т.д.
Реже сепсис протекает с высокой температурой типа continua без ознобов, без образования абсцессов, но с септическим поражением эндокарда, почек, печени, кишечного тракта и других органов, с тяжелой интоксикацией центральной нервной системы.
Течение сепсиса более тяжелое и быстро ведет к смерти. Однако чаще всего встречается смешанная форма сепсиса — так называемая септикопиемия.
Первый, наиболее частый, вид сепсиса (заражения крови) у детей обычно протекает без ознобов, с высокой температурой постоянного характера. У взрослых для представления об истинном характере температурной кривой необходимо измерять температуру каждые 3 ч. Пульс частый, малый, обычно соответствует температуре. Остающийся частым пульс после снижения температуры прогностически неблагоприятен. Лицо больного бледное, нередко имеет желтушный или землистый оттенок.
Иногда больные возбуждены, эйфоричны, иногда же вялы, апатичны. Вследствие циркуляторных нарушений, инфицирования мозговой ткани наблюдаются повышение внутричерепного давления, изменения глазного дна, очаговые мозговые симптомы. Возможен сопутствующий менингит или менингизм в результате токсического раздражения мозговых оболочек.
Изменения крови, выявляемые при сепсисе (заражении крови):
- снижается уровень гемоглобина
- появляются незрелые эритроциты и аномалийные формы с анизоцитозом, пойкилоцитозом, полихроматофилией, эритропенией
- характерны высокий лейкоцитоз, резкий сдвиг формулы влево, прогрессирующий при ухудшении
При тяжелых формах сепсиса (заражения крови) наблюдается также токсигенная зернистость нейтрофилов. Скорость оседания эритроцитов (СОЭ) при сепсисе резко повышена. Динамика изменений в крови имеет большое значение для оценки течения процесса и прогноза.
В зависимости от локализации метастазов могут возникать симптомы поражения тех или иных органов. Легочные метастазы чаще возникают при хроническом отите, они протекают по типу септической пневмонии с образованием множественных и мелких абсцессов, последние располагаются большей частью по периферии легкого (в местах конечного разветвления легочных артерий).
Абсцессы могут прорываться в бронх (благоприятный исход) или в полость плевры с образованием гнойного плеврита. Метастазы в суставные сумки могут привести к анкилозу суставов. Наиболее благоприятно протекают метастазы в подкожную клетчатку и мышцы.
Тромбоз сигмовидного синуса выявляется при:
- МРТ ангиографии сосудов головного мозга с контрастированием
Тромбоз сигмовидного синуса нужно дифференцировать от врождённой атрезии (недоразвития) синуса. В случае нормально развитой выемки для сигмовидного синуса на КТ головного мозга (рисунок А), можно предполагать синус-тромбоз справа. В случае недоразвитой выемки для сигмовидного синуса (рисунок В), можно предполагать врождённую атрезию (недоразвитие) правого сигмовидного синуса.
Симптомы тромбоза сигмовидного синуса
Местные симптомы тромбоза сигмовидного синуса большей частью мало или совсем не выражены. Иногда наблюдающаяся отечность и болезненность при пальпации по заднему краю сосцевидного отростка (симптом Гризингера) могут быть следствием как тромбоза, так и перисинуозного абсцесса. Тромбоз луковицы яремной вены очень редко проявляется в виде поражения IX—XII черепных нервов. Иногда же это поражение является следствием не тромбоза, а перифлебита.
Более достоверно тромбоз луковицы яремной вены выявляется во время операции на сигмовидной пазухе (отсутствие кровотечения после удаления тромба из нижнего отрезка пазухи).
Симптомы тромбоза внутренней яремной вены также не характерны, болезненность при пальпации и прощупывание плотного тяжа по ходу вены (особенно в верхнем ее отрезке) могут быть проявлением как тромбоза, так и перифлебита.
Сепсис при отите (заражение крови) иногда имеет затяжное течение. В прошлом исход был большей частью смертельным вследствие прогрессирующей сердечной слабости, гангрены легкого, пиоторакса или гнойного менингита, абсцесса головного мозга или мозжечка. С внедрением хирургического метода лечения, а позднее сульфаниламидов и особенно антибиотиков большую часть больных удается вылечить.
Однако антибиотики значительно изменили симптоматику и течение отогенного сепсиса (заражения крови), что во многих случаях затрудняет диагностику. В связи со скудностью, иногда даже отсутствием симптомов описанная выше классическая картина сепсиса при отите в настоящее время встречается редко. Так, теперь часто наблюдается безтемпературное или субфебрильное течение, отсутствие ознобов, симптомов общей интоксикации, менингеальных симптомов. Значительно меньше выражены лейкоцитоз, сдвиг в лейкоцитарной формуле при анализе крови.
Еще реже, чем раньше, отмечаются местные симптомы перисинуозного абсцесса, синустромбоза, тромбофлебита и перифлебита яремной вены. Наконец, все чаще встречаются больные синустромбозом с сопутствующим отеком мозга, негнойным энцефалитом головного мозга или мозжечка, гидроцефалией. Это те больные, у которые раньше распространение инфицированного тромбоза на вены мозговых оболочек осложнялось гнойным менингитом или абсцессом мозга, ведущим к смерти. Применение антибиотиков ликвидировало угрозу гнойных оболочечных и мозговых осложнений, но не устранило застойных явлений связанных со стерильным тромбозом.
Диагностика сепсиса
В типичных случаях отогенного сепсиса (заражения крови) с характерными изменениями крови диагноз можно довольно быстро поставить, в особенности при наличии острого или обострении хронического гнойного среднего отита. Важно установить начальные симптомы этого осложнения, так как своевременная операция на ухе позволяет предупредить развитие метастазов. Следует тщательно собрать анамнез с учетом начальных симптомов заболевания, наблюдавшихся до назначения антибиотиков.
При отсутствии острого или обострения хронического отита и неясной клинической картине необходимо исключить малярию, брюшной тиф, пневмонию, милиарный туберкулез.
Большое значение имеет нахождение микробов в крови, однако стерильность посева крови не свидетельствует против сепсиса. Посев крови на стерильность следует делать в первые дни повышения температуры.
Лечение тромбофлебита и тромбоза сигмовидного синуса и сепсиса
Прежде всего производят операцию на ухе (простая или общеполостная — соответственно характеру среднего отита). Обязательно обнажается стенка сигмовидного синуса. Если последняя патологически изменена, то рекомендуется широкое обнажение ее кверху и книзу от здорового на вид участка.
Затем производят пункцию синуса. Пункция синуса обязательна и в том случае, если стенка его не изменена, но имеется выраженная картина сепсиса (заражения крови). При обнаружении тромба наружная стенка синуса резецируется с образованием широкого окна. Тромб по возможности весь удаляют до появления кровотечения из верхнего и нижнего отрезков синуса. Кровотечение останавливают вкладыванием тампона между обоими отрезками синуса и костью.
При отсутствии выраженного эффекта от операции на синусе, особенно тогда, когда не удалось полное удаление тромба из нижнего отрезка его, в ближайшие дни производят перевязку внутренней яремной вены, верхний отрезок ее вшивают в кожу и через него вымывают тромб из луковицы яремной вены и прилежащего отрезка синуса. Операцию на яремной вене (резекцию вены) производят и при явных признаках ее тромбоза.
Послеоперационное лечение состоит в введении антибиотиков с сульфаниламидами. В зависимости от эффекта лечения или выявленной чувствительности микроба к антибиотику дополнительно назначают и другие антибиотики.
Применяют также антикоагулянты. Антикоагулянты, рассасывая тромб, способствуют проникновению антибиотиков в участки венозной системы, пораженной септическим тромбофлебитом, и усиливают эффект воздействия антибиотиков.
Антикоагулянты особенно показаны при вовлечении в тромботический процесс мало доступных для хирургического вмешательства венозных синусов черепа (пещеристый синус) и при обширном распространении тромбоза по венозной системе вне черепа (безымянная, подключичная вены).
При подозрении на абсцесс головного мозга от применения антикоагулянтов следует воздержаться. При лечении антикоагулянтами не реже одного раза в 2-3 дня следует определять протромбин, исследовать мочу (учитывая возможность появления гематурии, что является ранним признаком передозировки). Для уменьшения возможности тромбообразования содержание протромбина нужно понизить до 35-40%. Длительное снижение уровня протромбина ниже 50-60% недопустимо, так как ведет к появлению спонтанной кровоточивости.
Для профилактики и лечения поражений, связанных с применением антикоагулянтов, показаны витамины К, Р и аскорбиновая кислота.
Антикоагулянты противопоказаны при нарушении функции печени, язвенной болезни желудка и двенадцатиперстной кишки. Их не следует назначать во время менструации. Питание должно быть легкоусвояемым, богатым витаминами. Показано обильное питье.
Читайте также:
- Приступы гнева
- Показания, техника, осложнения левосторонней парастернальной медиастинотомии по Чемберлену
- Диффузные паренхиматозные заболевания легких. Идиопатический фиброзирующий альвеолит.
- Клиника и диагностика отравления противоглистными, противомалярийными лекарствами
- Техника лечения загрудинного зоба. Операции при загрудинном зобе
