Случай успешного лечения стероидных акне гелем Клензит С и аутогемотерапией
Добавил пользователь Alex Обновлено: 08.01.2026
Актуальность лечения себорейного дерматита и акне неоспорима: данные патологии встречаются часто - у 60-80 % лиц в возрасте 12-35 лет, они снижают самооценку больных, у которых возникают сложности в адаптации в социальной и интимной сфере. 30% подростков и 5 % взрослых нуждаются в активной психолого-психиатрической помощи 1 .
Лечение больных себореей и акне всегда комплексное и включает патогенетическую терапию и адекватный домашний уход за кожей. На сегодняшний день известно, что терапия ботулиническим токсином типа А (БТА) является эффективным и безопасным методом лечения розацеа 3 , себорейного дерматита и акне.
Сальные железы и жирная кожа
Жирность кожи связана с производством кожного сала сальными железами 5 . Гиперпродукция и дисбаланс липидов секрета гиперплазированной сальной железой - это одно из основных звеньев патогенеза акне 6 .
Деятельность сальных желез регулируется в основном гормональными механизмами. Также на количество вырабатываемого кожного сала (себума) влияют состав и количество потребляемой пищи, возраст, пол и время года 7, 9, 10 . Уровень секреции кожного сала максимален в возрасте от 15 до 35 лет, затем она снижается. Как правило, секреция кожного сала у мужчин значительно выше, чем у женщин 11,12 .
Резюмируя, можно сказать, что все эти факторы могут объяснить вариабельность показателей выработки кожного сала.
Методы лечения
Большинство терапевтических подходов, используемых для лечения себорейного дерматита и акне, имеют различную степень эффективности и включают системные препараты, такие как изотретиноин, антибиотикотерапию и гормональные препараты, а также местные препараты, такие как наружные ретиноиды, азелаиновая кислота, бензоила пероксид 16 . Кроме того, для лечения жирной кожи используется фотодинамическая терапия и лазерные системы. Однако большинство этих методик имеют серьезные побочные эффекты, такие как тератогенность (изотретиноин), тромбофлебиты, «прорывные» кровотечения, тошнота, болезненность молочных желез (оральные контрацептивы), сухость и контактный дерматит (наружные ретиноиды, азелаиновая кислота, бензоила пероксид) и др. 17
Ботулинический токсин
В 2002 году FDA одобрило ботулинический токсин для использования в косметологии.
Механизмы действия ботулинического токсина на жирную кожу
Механизм действия БТA, способствующий снижению выработки кожного сала, до конца не установлен.
Известно, что ботулинический токсин расщепляет белки, участвующие в слиянии синоптического пузырька с плазматической мембраной пресинаптического нейрона терминального аксона. Данные пузырьки содержат нейромедиатор ацетилхолин. БТА блокирует высвобождение этого нейромедиатора в синаптическую щель, где обычно происходит его прикрепление к мускариновым рецепторам на постсинаптических клетках. В сальных железах находятся незрелые и зрелые себоциты, экспрессирующие мускариновые ацетилхолиновые рецепторы, которые важны для дифференцировки себоцитов и, как следствие, для выработки кожного сала 20, 21, 22 . Ли и соавторы предположили, что БТA эффективно снижает выработку кожного сала за счет блокады холинергических синапсов. Также автор сообщает, что люди с жирной кожей более чувствительны к ацетилхолину (АХ), чем люди с нормальной кожей, т. к. они имеют большее количество зрелых себоцитов и большее количество АХ. Данная теория подтвердилась на практике, исследования показали, что внутрикожные инъекции ботулинического токсина значительно уменьшили себорею у лиц с жирной кожей, но не повлияли на себосекрецию у людей с нормальной кожей 15, 23 .
Другая версия основана на том, что чаще всего сальная железа располагается между волосяным фолликулом и мышцей, поднимающей волос, последняя стимулируется адреналином и симпатической нервной системой. Роуз и Голдберг предположили, что внутрикожные инъекции БТA снижают экскрецию кожного сала за счет нейромодулирующего эффекта БТA на мышцу, поднимающую волос 24 .
Следовательно, можно предположить, что БТA эффективно снижает выработку кожного сала за счет блокады холинергической передачи сигнала и нейромодулирующего эффекта БТА на мышцу, поднимающую волос, но для более детального понимания данного механизма необходимы дальнейшие исследования.
Кроме того, ботулотоксин также способствует подавлению нейрогенного воспаления. БТА блокирует транспортные белки, участвующие в высвобождении воспалительных нейромедиаторов в терминалях сенсорных нервов 25, 26 : субстанцию Р, кальцитонин-генсвязанный пептид, нейрокинин. Таким образом, можно предположить наличие противовоспалительного действия БТА при акне. Где играть на реальные деньги в казино Вулкан 777 ? Переходи по ссылке

Рис. 1. Разметка пациентки перед проведением процедуры.
Обоснование исследования: Жирная кожа является одной из наиболее распространенных дерматологических жалоб на приеме у врача-дерматолога, косметолога. Пациенты с жирной себореей также отмечают расширение пор, акне и другие косметические проблемы.
Цель исследования: Оценка эффективности инкоботулотоксина А (инкоБТА) (Ксеомин, Merz Pharmaceuticals GmbH) при лечении угревой болезни (акне).
Тип исследования: проспективное.
Место проведения: клиника Марии Ширшаковой, Москва, сентябрь - октябрь 2018 года.
В исследование включены 12 участников: 10 женщин, средний возраст которых составил 26 лет, и 2 мужчины, средний возраст - 29 лет. В своем исследовании для оценки степени тяжести акне использовалась классификация Американской академии дерматологии (приводится в российской модификации):
- I степень характеризуется наличием комедонов (открытых и закрытых) и до 10 папул;
- II степень - комедоны, папулы, до 5 пустул;
- III степень - комедоны, папуло-пустулезная сыпь, до 5 узлов;
- IV степень характеризуется выраженной воспалительной реакцией в глубоких слоях дермы с формированием множественных болезненных узлов и кист; тяжесть кожного поражения находится в рамках II и III степеней.
У женщин преобладала I степень тяжести угревой болезни (у 90 %), 5 % имели II степень и оставшиеся 5 % - III степень тяжести угревой болезни соответственно. Среди мужчин - один пациент (50 %) имел I степень тяжести акне, у другого (50 %) была выявлена II степень тяжести акне. Также у 70 % женщин и у 100 % мужчин наблюдались следы постакне (рубцы).
Дизайн исследования: Всем пациентам использовалась одинаковая схема инъецирования. Дозировки инкоботулотоксина типа А варьировали от 6 до 8 ЕД на одну область введения в зависимости от пола.
Использовался препарат 100 ЕД в разведении 1:4 с 0,9 % раствором хлорида натрия. Препарат Ксеомин вводился мультифокальной внутрикожной техникой равномерно по всей зоне лица. Всем пациентам проводилась аппликационная анестезия.
Затем выполнялась разметка лица. Препарат вводился из расчета 0,25 ЕД/см2 или 0,125 ЕД/0,5 см2.
На время исследования исключалось применение системных и местных средств для лечения угревой болезни.
Методика: Всем пациентам проводилась разметка на квадранты, вертикальные линии, проведенные по срединной линии лица, через головку, талию и хвост бровей перпендикулярно к линии нижней челюсти, а также вертикальные линии две в области лба - срединная и на 3 см выше бровей, а также линию, соединяющую козелок и крыло носа, мочку уха и угол рта, делящие зоны лица на квадраты (Рис. 1). В каждый квадрат вводилось 0,125-0,25 ЕД Ксеомина внутрикожно.
Результаты
У 100 % пациентов отмечен выраженный эффект от терапии.
Фиксировались положительные эффекты от терапии:
- отсутствие «блеска» и выраженного саловыделения у 90 % женщин и у 100 % мужчин;
- сужение пор у 80 % женщин и у 50 % мужчин;
- значительное «сглаживание» рубцов постакне и выравнивание рельефа кожи у всех пациентов.
Выраженное сужение пор (на 18 %) было подтверждено с помощью двухкратного измерения ширины и количества пор прибором дерматоскоп Арамо SG и программой SkinXPрro с интервалом в 14 дней (Рис. 2).
Рис. 2. Дерматоскопия прибором Арамо SG и программой SkinXPрro (измерение величины и подсчет количества пор).
Также при помощи специально проводимых проб оценивалась жирность кожи, и у всех пациентов мы наблюдали значимое снижение (на 40 %) показателей салоотделения как в Т-зоне, так и в других областях.
В результате терапии у пациентов наблюдалось также сглаживание рельефа кожи (на 16 %), небольшое разглаживание мимических морщин (на 14 %). Значительных побочных эффектов от проводимой терапии не отмечалось.
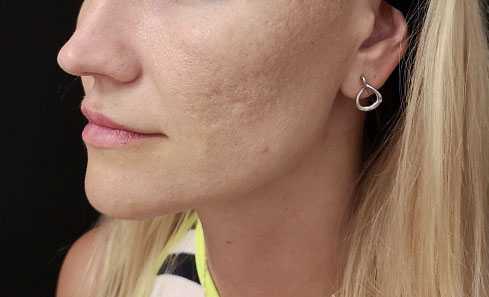
Пациентка, 32 года. До лечения Ксеомином. Фото предоставлены Ширшаковой М.А.
Пациентка, 32 года. После лечения Ксеомином. Фото предоставлены Ширшаковой М.А.
Пациентка, 28 лет. До лечения Ксеомином. Фото предоставлены Ширшаковой М.А.
Пациентка, 28 лет. После лечения Ксеомином. Фото предоставлены Ширшаковой М.А.
Выводы
Исследование показало, что внутрикожные инъекции инкоБТА Ксеомина снижают выработку кожного сала на 40 % и размер пор на 18 %, также выравнивают рельеф кожи, «сглаживают» рубцы постакне на 16 %. Кроме того, удовлетворенность пациентов после процедуры была высокой, и значительных побочных эффектов не наблюдалось. БТA эффективно снижает выработку и выделение кожного сала, и, основываясь на литературных данных, это снижение могло быть достигнуто посредством блокады холинергической передачи сигналов и нейромодулирующего эффекта БТA на мышцу, поднимающую волос.
Заключение
Внутрикожные инъекции инкоботулотоксина могут представлять собой новый, многообещающий метод лечения акне, жирной кожи и симптомокомплекса постакне.
Случай комбинированного лечения розацеа местными и системными лекарственными средствами
В поликлинику № 12 г. Краснодар обратилась пациентка 45 лет с жалобами на высыпания и красноту кожи лица, не проходящие полностью в течение 1,5 лет.
Жалобы
Высыпания и стойкая краснота кожи лица сопровождалась неприятными ощущениями зуда, покалывания, "горения", которые проявлялись преимущественно днём, а также во время работы.
Пациентка замечала увеличение интенсивности и количества высыпаний после приёма алкоголя, длительного пребывания на работе (работает поваром), появление неприятных ощущений, чувства жжения и покалывания кожи лица при длительном пребывании на улице.
Анамнез
Впервые высыпания и краснота лица возникли 1,5 года назад летом после отдыха на море. Самостоятельно не лечилась, к врачам не обращалась. Через месяц после выхода на работу отметила повторное появление высыпаний на коже лица, уже сопровождающееся покалыванием и жжением. Использовала наружно крем "Бепантен", улучшений не отмечала. Со слов пациентки к врачу не обращалась за неимением времени. Высыпания приобрели постоянный характер, с течением времени появилась тенденция увеличения их количества, а также интенсивности красноты кожи лица. Субъективно ощущала зуд, жжение, покалывание в области кожи щёк.
Росла и развивалась соответственно возрасту. Жилищно-бытовые условия удовлетворительные. Семейный анамнез по заболеванию Розацеа не отягощён.
Обследование
Кожный патологический процесс носит ограниченный характер, расположен на коже центральной области лица, лба, щёк, подбородка, представлен стойкой эритемой, многочисленными телеангиэктазиями, единичными папулопустулами. Комедоны отсутствуют. Субъективно: чувство жжения, "горения кожи" лица.
ОАК: лимфоциты 38 %. БАК: норма. Соскоб с кожи на Demodex folliculorum: abs. ИФА крови на АТ к Helicobacter pylory: > 1,3 ЕД/мл — положительно.
Диагноз
Лечение
Избегание инсоляции, перепадов температуры, посещения бань, саун и соляриев, тепловых процедур, стрессовых ситуаций, приёма острой, горячей пищи и напитков, алкоголя, ванили, агрессивных косметологических процедур (глубоких пилингов, скрабов,УЗ чисток). Внутрь: "Гинкго билоба" (аскорутин) по 1 таблетке в день в течение одного месяца; "Лактофильтрум" по 2 пакетика 3 раза в день на протяжении 14 дней (за час до еды). Наружно: крем "Солантра" 1 раз в день на чистую сухую кожу до 3-4 месяцев; гель-пенка "Setaphil dermacontrol" вечером — длительно; лосьон "Setaphil" физиологический 1-2 раза в день — длительно; спрей "Laroshe Posay Anthelios XL" SPF с 50+ — ежедневно в дневные часы перед выходом на улицу, длительно.
Динамика кожного патологического процесса через 1,5 месяца лечения положительная. Новых высыпаний пациентка не отмечала, старые регрессируют, на коже щёк и лба сохранялась эритема и многочисленные телеангиэктазии. Иногда отмечала ощущение покалывания кожи в области щёк. При явке к врачу на контроль через 3,5 месяца лечения динамика кожного патологического процесса оставалась положительной, новых высыпаний не было, старые регрессировали, остались телеангиэктазии. Субъективных ощущений пациентка не предъявила. Принято решение продолжить поддерживающую наружную терапию в виде 1% крема "Солантра" 1 раз в 3-4 дня. Ежедневное применение фотозащитного крема с SPF 50+ ("Bioderma") днём.
Курс лечения ивермектином 1% (крем "Солантра") комплексно с системными ангипротекторами и наружной уходовой терапией позволил через 3,5 месяца добиться полного регресса высыпаний, неприятных ощущений и, следовательно, ремиссии "капризного" заболевания Розацеа.
Приверженность к терапии адекватная (тандем врач-пациент): системная наружная терапия дали возможность пациентке улыбаться, видя своё отражение в зеркале. Женщина довольна результатом, терапию перенесла без осложнений. Так как Розацеа — заболевание хроническое, склонное к рецидивам, рекомендовано наблюдение в динамике: посещение дерматолога 1 раз в 2 месяца, продолжение использования рекомендованных врачом наружных средств.
Случай успешного лечения поздних акне ретиноидами при отсутствии эффекта от терапии комбинированными оральными контрацептивами
Пациентка жаловалась на высыпания на лице, жирность кожи и выпадение волос. Высыпания локализовались в височной области, на коже щёк и подбородка (U-зона).
Со слов пациентки, имелась взаимосвязь между тяжестью течения заболевания и периодами менструального цикла: перед менструациями (нерегулярными) высыпаний становилось больше.
Пациентка страдает акне с 12 лет. С течением времени высыпаний становилось больше, обострение наблюдалось примерно 1 раз в месяц. Около 4 лет назад интенсивность проявлений стала нарастать, вплоть до текущего момента.
Пациентка консультировалась с гинекологом-эндокринологом, принимала комбинированные оральные контрацептивы. В отношении кожного процесса эффекта не было. Препараты для наружной терапии акне (названия не помнит) приносили лишь временный эффект, полностью симптомы не исчезали. Как правило, лучший эффект от лечения наблюдался в летний период.
У пациентки повышенная жирность кожи головы, проявления себореи, выпадение волос. На коже волосистой части головы имеется перхоть, в височной и лобной области — гипертрихоз (избыточный рост волос).
Кожный процесс представлен множественными открытыми и закрытыми комедонами. В проекции U-зоны определяются множественные узлы плотной консистенции, умеренно болезненные при пальпации. На поверхности некоторых узлов имеются сухие геморрагические корочки, что указывает на самоповреждение данных элементов пациенткой.
- Тестостерон общий — 4,4 нмоль/л (выше нормы, т. е. гиперандрогения, что характерно для поздних акне);
- ДГЭАС — 4,01 мкмоль/л (нижняя граница нормы);
- пролактин — норма;
- ГСПГ — норма;
- 17-гидроксипрогестерон — 2,3 нг/мл (выше нормы);
- Соотношение ЛГ/ФСГ — 1,8 (верхняя граница нормы).
Биохимия крови (глюкоза, холестерин, общий билирубин, АЛТ, АСТ, креатинин, мочевина, мочевая кислота): в пределах референсных значений.
Пациентке был назначен курс изотретиноина из группы системных ретиноидов 24 мг/сут продолжительностью 9 месяцев. В качестве наружного лечения пациентке рекомендовано средство для ухода за кожей с салициловой, гиалуроновой кислотой и пробиотиком Bifidus два раза в день на весь срок терапии изотретиноином.
Через неделю терапии пациентка стала жаловаться на сухость кожи лица и губ, что объясняется побочным действием изотретиноина. Побочный эффект успешно устранили препаратом корректирующего ухода.
Через 4 месяца терапии было отмечено значительное улучшение: воспалительные элементы на коже отсутствовали. Через 6 месяцев после начала терапии наступила полная клиническая ремиссия.
На основании результатов лечения, пациентке было рекомендовано дальнейшее использование наружного препарата по уходу за кожей. На контрольном осмотре отмечались остаточные явления в виде гиперпигментации и атрофических рубцов на месте узловых элементов. В связи с этим пациентке была рекомендована консультация косметолога.
Данный клинический случай подтверждает известные механизмы патогенеза акне у пациенток старше 30 лет. Интересной особенностью явился быстрый и полный эффект от проводимого лечения системными ретиноидами даже без использования наружной терапии базовыми препаратами при отсутствии эффекта от проводимой ранее терапии комбинированными оральными контрацептивами.
Случай успешного лечения стероидных акне гелем Клензит С и аутогемотерапией
В медико-санитарную часть главного управления МВД обратился 27-летний пациент в подавленном состоянии с жалобами на болезненные высыпания на коже туловища и рук.
Сыпь появилась около месяца назад, периодически болела и спровоцировала подавленное депрессивное состояние.
В мае 2021 года находился в стационаре по поводу коронавирусной инфекции среднетяжёлой формы. Лечился с помощью стероидов и антибактериальной терапии, после чего на туловище и руках появились красные папулы. Мужчина решил, что это аллергия, и не стал обращаться к врачу, но после самолечения сыпи появились гнойничковые высыпания.
Жилищно-бытовые условия удовлетворительные. Наследственность не отягощена. С 13 до 19 лет перенёс угревую болезнь лёгкой степени. Симптомов постакне не было.
Осмотр выявил воспалительные папулы полушаровидной формы 2-4 мм в диаметре и красные папуло-пустулы на туловище и руках. Комедонов не было.
Результаты общего анализа крови были в пределах нормы. Биохимический анализ крови показал увеличение печёночных проб в два раза.
Фиброгастродуоденоскопия выявила эррозивный гастрит, а УЗИ органов брюшной полости — холецистопанкреатит.
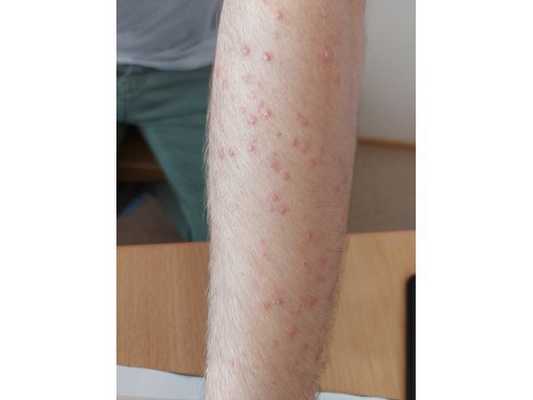
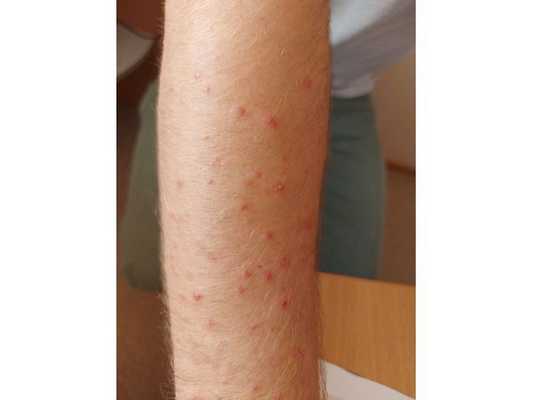
- аутогемотерапию с Кальцием глюконатом в течение 10 дней;
- гель Клензит-С на ночь в течение одного месяца;
- фотозащитный крем с фактором защиты более 50 в течение одного месяца.
На фоне лечения высыпания постепенно осели, побледнели и исчезли. Боль прошла, осталась только поствоспалительная пигментация.
После пройденного курса лечения мужчине рассказали, как стоит ухаживать за кожей, и дополнительно назначили крем Скинорен два раза в день: утром и вечером в течение трёх месяцев.
Психоэмоциональное состояние пациента также улучшилось. Он вернулся к обычной жизни и снова начал заниматься любимым видом спорта.
Рассматривая данный клинический случай акне у мужчины, можно сделать вывод, что при первых симптомах необходимо идти в больницу, а не заниматься самолечением. Врач, в свою очередь, должен учитывать тяжёлую эпидемиологическую обстановку на фоне коронавирусной инфекции и как можно тщательнее собирать анамнез, чтобы назначить правильное лечение.
Также случай говорит об эффективности комбинированного крема Клезит С при воспалительных образованиях. Благодаря тому, что в нём содержатся сразу два активных вещества (адапален и клиндамицин), он более удобен в использовании, чем два отдельных препарата.
Комбинированная терапия акне и постакне: клинический случай
Пациентка Ш., 25 лет, обратилась в клинику в мае 2020 года с жалобами на высыпания, локализованные на лице, преимущественно на коже щек, симптомокомплексом постакне (рис. 1).
Со слов пациентки высыпания стали появляться примерно 2 года назад, сначала это были единичные небольшие воспалительные элементы в области лба, потом они распространились на кожу щек. Пациентка обратилась в клинику, где ей выполнялись разнообразные пилинги (названия не помнит), маски, а также были назначены препараты для наружной терапии с антибиотиками. Но лечение не приносило должного эффекта. В мае 2020 года состояние пациентки значительно ухудшилось: высыпания распространились по всему лицу, приняли характер крупных воспалительных элементов. Пациентка пришла на прием в состоянии психоэмоциональной нестабильности со словами: «Очень устала, ничего не помогает, у меня никогда раньше не было такой кожи».
Рис. 1. До начала лечения.
Из анамнеза: ветряная оспа в детстве, ОРЗ, ОРВИ. Наследственный анамнез не отягощен, аллергические реакции отрицает. Хронические заболевания: перегиб желчного пузыря. Другой патологии внутренних органов не выявлено.
Объективный осмотр: общее состояние удовлетворительное, температура тела 36,7 °С. Миндалины не увеличены, язык чистый, дыхание везикулярное, хрипов нет, ЧДД - 19.
Локальный статус: кожа физиологической окраски, с повышенным салоотделением. На коже лица множественные папуло-пустулезные элементы, очаги поствоспалительной застойной эритемы, атрофические рубцы (постакне), открытые и закрытые комедоны. Подчелюстные, шейные, над- и подключичные, подмышечные лимфоузлы не увеличены, мягкоэластической консистенции, безболезненные при пальпации, не спаяны между собой и с окружающими тканями, кожа над ними не изменена.
Общий анализ мочи, анализ кала - без особенностей, анализ крови на сифилис и ВИЧ-инфекцию отрицательный. При бактериоскопическом исследовании выделен Staphylococcus aureus, устойчивый к амоксициллину, кларитромицину, но чувствительный к гентамицину, цефтриаксону, доксициклину. В соскобе Demodex folliculorum не обнаружен. УЗИ органов брюшной полости и почек: перегиб желчного пузыря.
На основании клинико-лабораторного обследования пациентке был поставлен диагноз - вульгарные акне средней степени тяжести (Код МКБ-X: L.70.0). Назначено следующее лечение: изотретиноин 8 мг утром, 16 мг вечером.
Местное лечение и для ухода за кожей лица в период лечения рекомендовано: гель бензоила пероксид утром, матирующая пенка для умывания Cetaphil PRO утром и вечером, себорегулирующий увлажняющий крем Cetaphil PRO утром.
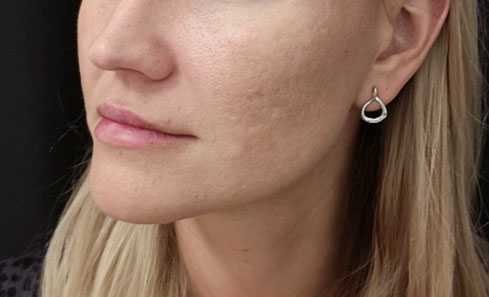
При осмотре через 4 недели терапии была отмечена положительная динамика с разрешением большинства воспалительных элементов, единичными новыми высыпаниями. Пациентка отмечает умеренную сухость в области губ, общее самочувствие удовлетворительное, биохимический анализ крови без изменений. Рекомендовано продолжить лечение и косметический уход за кожей лица еще в течение двух месяцев. При осмотре через 8 недель воспалительные элементы на коже щек отсутствуют, новых высыпаний за этот период не появлялось. Биохимический анализ крови в норме. С учетом отсутствия воспалительных элементов принято решение о подключении к терапии лазерных процедур для коррекции поствоспалительной застойной эритемы курсом из 5 процедур с интервалом 2 недели (рис. 2). Далее курс из 3-5 процедур лазерной коррекции атрофических рубцов постакне с интервалом 1 месяц в сочетании с введением скинбустера Restylane ® Vital 1 мл на 7-й день после каждой лазерной процедуры. Решение начать курс лазерных процедур с лазерного удаления сосудистого компонента было связано с тем, что в 83 % случаев новые атрофические рубцы появляются именно на местах застойной эритемы и только в 16 % случаев на местах папул и пустул 1 .
До
После
Рис. 2. До и после курса из пяти лазерных процедур по коррекции поствоспалительной застойной эритемы постакне с интервалом 2 недели.
Для коррекции поствоспалительной эритемы постакне применялся излучатель Nd:YAP Q-sw/KTP 1079/540 нм, энергия 17 Дж/см кв., частота 2 Гц. Обработка проводилась до потемнения очагов застойной эритемы, при этом окружающая кожа не изменялась. Процедуры с интервалом 2 недели. После каждой процедуры пациентке было рекомендовано не мочить зону обработки в течение суток, не травмировать область обработки, исключить посещение соляриев, бани, сауны на весь период лечения. Использовать средства с SPF50+.
Для коррекции атрофических рубцов постакне в своей практике используем Er: YAG лазер (2936 нм) с модулем SMA (6 мм). Для обработки рубцов применялась «стимулирующая» энергетика 2,21 Дж/см кв., частота 3 Гц. Обработка проводилась в один проход с наложением пятен по типу «олимпийских» колец. После обработки пациентке было рекомендовано применять водный раствор хлоргексидина и крем с декспантенолом 2 раза в сутки на протяжении 5 дней. Поскольку в ряде случаев у пациента с атрофическими рубцами постакне достичь эффекта полного сглаживания рельефа рубца с помощью лазера не представляется возможным, на 7-й день после каждой лазерной процедуры применялся скинбустер Restylane ® Vital 1 мл в технике микропроколов. Препарат содержит стабилизированную гиалуроновую кислоту в концентрации 20 мг/мл с минимальной модификацией и специфическим контролируемым размером частиц, что позволяет получить длительный эффект без вероятности миграции препарата [Dierickx et al., 2015]. Гиалуроновая кислота оказывает мощное стимулирующее действие на фибробласты и благодаря этому наблюдается синергия действия лазерной и инъекционной процедуры [Frank Wang et al. 2007]. Под действие лазера гиалуроновая кислота не подвергается разрушению, что было показано в работах американских исследователей, которые оценивали гистологические срезы кожи абдоминальной области свиней, которым предварительно вводилась стабилизированная гиалуроновая кислота, а через 2 недели проводилась обработка этих зон различными методиками (фотосистемы, абляционные фракционные методики СО2, эрбий). В ходе наблюдения было установлено, что ни при одном из методов аппаратного воздействия не произошло изменения структуры гиалуроновой кислоты [Alam M., Levy R., Pajvani U. et al., 2006]. Многие ученые считают, что это связано с тем, что стабилизированная гиалуроновая кислота является термостабильной, так как проходит в процессе производства обработку на этапе стерилизации при температуре выше 120 °С [Geronemus R. G., 2006].
В итоге пациентке было проведено 5 процедур с интервалом 2 недели для коррекции застойной эритемы постакне (рис. 2), 4 процедуры лазерной коррекции рубцов с интервалом 1 месяц и введением скинбустера Restylane ® Vital 1 мл на 7-й день после каждой лазерной процедуры (рис. 3).
Рис. 3. До и после курса лазерных процедур по коррекции атрофических рубцов постакне с интервалом 1 месяц и введением скинбустера Restylane ® Vital 1 мл на 7-й день после лазерной процедуры.
Приведенное клиническое наблюдение представляет значительный интерес в связи с особенностями проводимой комбинированной терапии. В настоящее время проведение лазерных и инъекционных процедур на фоне системного приема стандартных доз ретиноидов (не менее 0,5 мг на кг веса) запрещено или разрешено, но не ранее, чем через 6 месяцев после последнего приема препарата. Это связано с рисками формирования гипертрофических или келоидных рубцов [Spring, L. K., Krakowski, A. C., Alam M., 2017]. Однако стоит отметить, что клинические наблюдения, в которых было отмечено появление рубцов при одновременном проведении лазерных процедур на фоне приема ретиноидов внутрь, датируются 1986 годом [Roenigk et al. 1985]. Лазерные методики, применяемые в то время, были довольно агрессивными. Современные лазерные аппараты оказывают более деликатное воздействие на ткани, и, после анализа современной литературы, было установлено, что ни в одном из исследований не было описано формирования гипертрофических или келоидных рубцов [Chandrashekar et al. 2014; Yoon et al. 2014; Kim et al. 2014; Khatri et al. 2015].
Выводы
Комбинированное лечение, которое получила пациентка с акне среднетяжелой степени, привело к значительному уменьшению воспалительных проявлений на коже и улучшению психологического самочувствия пациентки.
Читайте также:
