Советы при повреждении прямой кишки
Добавил пользователь Дмитрий К. Обновлено: 08.01.2026
Важно! Нередки случаи попадания инородных предметов в прямую кишку вследствие мастурбации. Даже небольшие предметы могут перекрыть просвет полностью, что не позволит калу и газам выходить естественным путём. Это может привести к интоксикации, перитониту, некрозу стенок кишечника и летальному исходу. При таких обстоятельствах важно незамедлительно обратиться за помощью! Здоровье пациентов для нас важнее морального облика, а в клинике обеспечивается исключительная анонимность.
Диагностика
Травмы прямой кишки могут быть различными по интенсивности. Нередки случаи, когда нет очевидных симптомов, указывающих на перфорацию кишечника. Для точного определения используются аппаратные методы исследования: рентгенография, компьютерная томография.
При переломах и падении на острые предметы изучается структура ран. Сильные ранения в промежности и области ягодиц часто сопровождаются и перфорацией толстого кишечника. Об этом может свидетельствовать обнаружение в глубине ран содержимого кишечника.
При отсутствии внешних повреждений для диагностики проводятся аноскопическое и ректороманоскопическое исследования.
Лечение повреждения прямой кишки
Травмы прямой кишки лечатся хирургическим методом. В зависимости от картины повреждения, помимо наложения швов, могут применяться и другие методики оперативного лечения. В частности, резекция части кишечника при некрозе (при показаниях).
Объём операции, план лечения, тип хирургического вмешательства определяются врачом сугубо индивидуально, в зависимости от характера повреждения.
В клинике «МедикПро» в Калуге мы используем малоинвазивные методы хирургического лечения, которые позволяют снизить травмирующее действие и ускорить процесс реабилитации. Все манипуляции: от диагностики до оперативного лечения выполняются на современном оборудовании.
Анальная трещина - симптомы и лечение
Что такое анальная трещина? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Дениса Валерьевича, проктолога со стажем в 21 год.
Над статьей доктора Богданова Дениса Валерьевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Анальная трещина — рана, дефект слизистой, возникающий на стыке анодермы (эпителия анального канала) и слизистой оболочки прямой кишки. Форма дефекта чаще линейная, встречаются эллиптические раны и раны треугольной формы. Возникшая впервые острая трещина приносит весьма болезненные ощущения больному, в основном во время дефекации. [1] [2] Заболевание носит социальную значимость, занимая 3-е место среди проктологических нозологий и возникая чаще у лиц молодого, трудоспособного возраста.
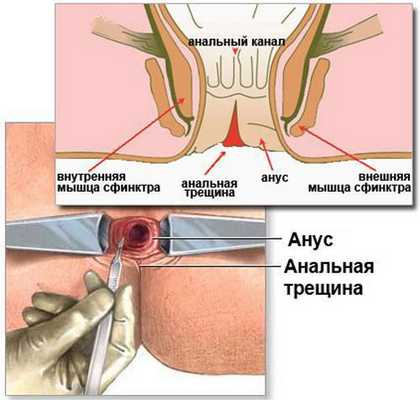
Причины образования раневого дефекта, фиссуры — травмы слизистой прямой кишки или анодермы (от твердого кала, как следствие запоров; при повышении внутрибрюшного давления, беременности, родах, поднятии тяжестей; после анального секса, применения секс-пособий; после медицинских процедур — например, клизм; в результате хронических воспалительных заболеваний ЖКТ, дисбиоза толстого кишечника; при злоупотреблении алкоголем, длительной диарее и пр.)
Дефект может заживать спонтанно или под воздействием фармакологических препаратов — так и случается в 90% случаев острых трещин. Оставшаяся часть рискует попасть в число пациентов с хронической анальной трещиной (ХАТ).
Переход острой формы заболевания в хроническую происходит под действием ряда факторов:
- стойкий спазм внутреннего сфинктера анального канала (ВнАС). Сфинктерометрия в ряде исследований показала наличие спазма всех волокон внутреннего сфинктера у 87% испытуемых и дистальной порции у оставшихся 13% — то есть все обследуемые имели спазм ВнАС; [3]
- регулярное нарушение консистенции каловых масс (плотный стул приводит к дополнительному травмированию стенок кишки, мешающему процессам регенерации);
- отсутствие своевременного и адекватного лечения.
Период, определяющий хронизацию трещины, — обычно 1,5-2 месяца. Существующий в анодерме более 8 недель дефект диагностируется как хроническая анальная трещина. Длительность патологического процесса определяет последующий выбор терапии.
Хроническая трещина требует более агрессивной тактики лечения, чаще с применением хирургических методов, поскольку в области трещины появляются патологические изменения, препятствующие нормальному заживлению тканей. Это и разрушение эластических волокон мышечного слоя на дне язвы, и формирование рубцовой ткани по краям трещины, и образование грануляций в дистальном отделе линейного дефекта (т. н. «сторожевой» бугорок), и появление гипертрофии, уплотнения прямокишечной крипты в проксимальной части трещины (т.н. анального сосочка).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы анальной трещины
При острых трещинах:
- Режущая боль при дефекации. Характер болей индивидуален, иногда больные описывают их как ощущение «битого стекла» в заднем проходе. Резкий дискомфорт, боли носят кратковременный характер — несколько минут во время испражнения.
- Кровь алого, неизмененного цвета. Выделяется в начале акта дефекации, чаще в виде алой полоски, капель на кале.
Общие кровопотери при острой патологии незначительны и не приводят к анемизации больного. Самые значимые для пациентов проявления — это резкая болезненность во время стула. Если отмечаются обильные кровотечения, это может свидетельствовать о сопутствующем геморрое.
При хронических трещинах:
- Болевые ощущения несколько отличаются от таковых при острой патологии. Длительность болей может быть до нескольких часов. Интенсивность их, как правило, сильнее. Боли описываются пациентами, как жгуче-режущие. Боли могут отсутствовать при дефекации и начинаться спустя 20-40 минут после нее.
- Выделения крови незначительные. В большинстве случаев могут вовсе отсутствовать.
- Сфинктероспазм. Проявляется затруднением при отхождении кала.
Триада перечисленных симптомов, особенно боли и сфинктероспазм, может послужить причиной появления боязни дефекации, усугубляя нарушения стула и препятствуя тем самым адекватному заживлению хронических анальных трещин. Хроническое воспаление в зоне дефекта анодермы приводит к деструкции эластических волокон в анодерме, отчего последняя теряет свою пластичность, в ней изменяется течение процессов регенерации.
- Еще один симптом, встречающийся в небольшом проценте случаев — зуд в области раны.
Многие исследования [4] [5] указывают на наличие сопутствующего хронического воспалительного процесса в аноректальной области при трещинах. Криптиты, проктиты, папиллиты осложняют течение заболевания. Последовательность появления болезней — образовалась ли сначала трещина, или первичными были хронические воспалительные процессы в кишечнике — при сочетании данных нозологий ответ на вопрос бывает строго индивидуальным, терапия же подобных сочетанных патологий практически не различается.
Патогенез анальной трещины
В большинстве случаев образование острой трещины является следствием травмы анодермы или слизистой прямой кишки. Травмирующим агентом чаще всего бывают плотные каловые массы. Запоры, будь то алиментарные, атонические, рефлекторные или неврогенные, приводят к поверхностному повреждению целостности анального канала.
Второй ключевой момент в формировании трещины, особенно хронической анальной трещины — стойкий спазм внутреннего анального сфинктера (ВнАС). Если наружный сфинктер, который состоит из волокон поперечно-полосатой мускулатуры, является произвольно регулируемым, то внутренний сфинктер, в составе которого присутствуют гладкомышечные клетки, регулируется непроизвольно. Базальный тонус ВнАС большую часть времени контролируется симпатической частью нервной системы, и поэтому сфинктер практически все время находится в состоянии максимального сокращения (это обеспечивает до 85% базального тонуса, остальную часть запирательной функции ВнАС дополняют геморроидальные узлы). При измерении величина назального тонуса АС составляет 90-100 мм.рт.ст, что практически равняется значениям давления в ветвях нижней прямокишечной артерии.
Механизмы, регулирующие тонус ВнАС:
- Автономные постганглионарные нервные парасимпатичекие и симпатические волокна;
- Нервные сплетения (Ауэрбаховский и Мейснеровский) в стенке толстой кишки. Эти образования контролируют и перистальтику, и локальные рефлексы, в том числе ингибиторный рефлекс, расслабляющий ВнАС. Сплетения относятся к норадренергическим, и оксид азота, являясь медиатором в синапсах данных волокон, приводит к релаксации ВнАС;
- Уровень внеклеточного Ca, транспортирующегося через каналы L-типа.
Считается, что возникновение первичного дефекта слизистой не приводит к физиологически быстрому заживлению у ряда больных из-за особенностей строения ЖКТ — малой величины аноректального угла, снижения перфузии крови в области передней и особенно задней комиссуры и недостаточности ректального ингибиторного рефлекса (РАИР). В инструментальных исследованиях выявлены частые случаи (до 85%) недоразвития конечных ветвей внутренней срамной и нижней прямокишечной артерий, питающих эндотелий и подлежащие ткани в области ишиоректальной ямки. Исследования, позволившие установить данный факт: постмортальная ангиография и допплеровская флоуметрия у здоровых лиц. [6]
Подробные исследования микробной флоры лиц, страдающих анальными трещинами, подтвердили факты нарушения симбионтного равновесия в микрофлоре дистальных отделов толстого кишечника (в т.ч. резкое снижение или исчезновение в ее составе лакто и бифидобактерий), увеличение персистентного потенциала патогенных микроорганизмов (увеличение их антилизоцимной активности). [7]
Дополнительное патологическое влияние имеет повышенный уровень провоспалительных цитокинов, антител к эндотелию, и снижение выработки оксида азота.
Все перечисленные факторы в различной степени выраженности способствуют нарушениям процессов регенерации и хронизации анальных трещин.
Классификация и стадии развития анальной трещины
Классифицируют трещины заднего прохода по длительности патологического процесса [1]:
Острыми трещинами считаются дефекты слизистой, анодермы, возникшие 4-8 недель назад, без наличия рубцовых, соединительнотканных разрастаний в области дна и краев раны.
Хронические фиссуры заднего прохода появляются вследствие длительно не заживающих острых трещин, они характеризуются наличием соединительной ткани в области дна, присутствием гипертрофированного анального сосочка и грануляций в виде «сторожевого» бугорка. Длительно существующая, нелеченная или неадекватно леченная трещина может приводить к развитию каллезной ткани в области дефекта (т.н. каллезная трещина).
По расположению раневого дефекта чаще встречаются задние трещины, реже передние или множественные трещины. Характерно их расположение вдоль срединной линии.
Задние трещины образуются в анатомически «слабой» области схождения волокон мышц наружного анального сфинктера, из-за чего подвижность и эластичность стенки здесь снижена.
Множественные трещины могут располагаться напротив друг друга, т.н. «зеркальное» расположение.
Передние трещины обычно диагностируются у женщин, ввиду особенностей анатомического строения (ригидность, малоподвижность передней стенки обусловлена прикреплением к ней ректовагинальной перегородки).
Расположение фиссур по боковым стенкам анального канала встречается не часто.
Осложнения анальной трещины
Осложнения — прямое следствие хронических воспалительных процессов в перианальной области.
Парапроктит. Перситирующие, патогенные штаммы микроорганизмов с повышенной антилизоцимной активностью, или даже сравнительно «безобидные» аэробные бактерии в криптах, при сниженной перфузии крови, становятся источниками инфекционных осложнений — парапроктитов. Предраспологающим фактором к развитию свищей прямой кишки являются особенности строения крипты, а вернее, ее размер и строение анальной железы (ее разветвленность). Наиболее глубокие крипты сами по себе служат входными воротами для инфекции, затрудняя отток из открывающихся в них анальных желез. [8] А если учесть, что наиболее крупные крипты расположены по задней стенке прямой кишки, и туда же открывается большинство анальных желез (их выводные протоки расположены в области 7-12 часов условного циферблата), то излюбленная локализация анальной фиссуры по задней стенке, в районе 6 ч., несет в себе дополнительные риски по развитию парапроктитов.
Пектеноз. Пектеноз — рубцовое изменения стенок анального канала, приводящее к стойкому его сужению. Хронические воспалительные процессы при трещинах заднего прохода неизменно приводят к развитию фиброзных изменений в тканях, когда нормальные мышечные и эластические волокна в области поверхностного эпителиального дефекта замещаются соединительными тканями. Иногда такие процессы носят достаточно обширную локализацию и фиброзное замещение происходит на протяжении всей окружности сфинктера (особенно при множественных трещинах). Развивающиеся рубцовые изменения приводят к необратимому стенозированию (сужению) анального канала. Подобное состояние требует сложной восстановительной операции с радикальным иссечением фиброзной ткани.
Усугубление запоров из-за боязни дефекации. Сильные, жгучие боли во время или после стула вызывают психологические изменения, т.н. «боязнь дефекации». Это психосоматическое состояние замыкает патологический круг, усиливая проблемы с опорожнением кишечника и приводя к дополнительной травматизации стенок прямой кишки.
Диагностика анальной трещины
При проведении диагностического обследования простую трещину заднего канала дифференцируют с полипом анального канала, раком слизистой дистального отдела прямой кишки и анодермы, туберкулезной и сифилитической язвами (твердый шанкр при первичном сифилитическом комплексе). Кроме того, следует провести тщательное исследование слизистой прямой кишки для исключения трещины, сопутствующей неспецифическому язвенному колиту или болезни Крона. Последние нозологии особенно вероятны при множественных трещинах, при отсутствии спазма сфинктера.
После опроса больного проводится осмотр аноректальной области, пальцевое исследование и аноскопия. Ректороманоскопия необходима для изучения состояния слизистой прямой кишки, с целью исключения патологических процессов в толстом кишечнике (болезни Крона, неспецифического язвенного колита, злокачественных новообразований и пр.).
- При острой трещине обнаруживается эллиптический, линейный или даже треугольной формы поверхностный дефект эпителия пограничной области (в месте перехода анодермы в слизистую прямой кишки). Края дефекта часто неправильной формы, неровные. Во время осмотра возможно небольшое кровотечение из раны.
- При хроническом процессе могут быть обнаружены фиброзные изменения краев трещины — грануляции («сторожевой» бугорок) в дистальной части разрыва и разросшиеся ткани гипертрофированного анального сосочка (иногда ошибочно принимаются за фиброзный полип анального канала). Края трещины сглажены, приподняты. На дне визуализируются волокна сфинктера.
При выраженном спазме сфинктера, сильном болевом синдроме зачастую полноценно провести визуализацию, диагностику хронической трещины не представляется возможным. Также трудности возникают при наличии лишнего веса у пациента, когда анальная воронка относительно глубокая и осмотреть анальный канал полностью не представляется возможным. В подобных случаях можно применить блокаду с анестетиками.
Лечение анальной трещины
Острые фиссуры заднего прохода показаны к консервативной терапии.
1. Патогенетически обоснованным и обязательным компонентом в комплексном лечении является нормализация стула, профилактика запоров. Мягкий стул исключит дополнительную травматизацию раневой поверхности.
2.Нормальное течение репаративного процесса обеспечат меры по снижению сфинктероспазма: применение 0,4% нитроглицериновой мази [3] 2 р/д или другого донатора оксида азота — 1% мази изосорбита динитрата 3 р/д с длительностью лечения в 8 недель. Побочные эффекты препаратов нитроглицеринового ряда (головные боли, тахикардия, ортостатическая гипотензия, тахикардия) побуждают досрочно прекратить лечение в 20% случаев.
Адекватную замену выбирают среди нифедипиновой мази (2% гель-дилтиазем) или инъекций ботулотоксинами (БТ). Последние переносятся больными сравнительно хорошо, имеют стойкий эффект даже после 1 инъекции — до 2-3 месяцев. Дозировку подбирают индивидуально, исходя из массы пациента и способа введения. Из немногих отрицательных эффектов можно назвать временное развитие несостоятельности анального сфинктера, инконтиненции.
Если отсутствует эффект от консервативного лечения, есть признаки хронизации трещины, возникают осложнения (пектеноз, свищ) — это показания к хирургическому лечению.
Хронические трещины
В отдельных случаях лечение начинают с медикаментозных средств, описанных в вышеизложенном разделе. Основным методом лечения все же является хирургическое лечение. При показаниях к оперативному лечению операцией выбора становится иссечение трещины с дозированной боковой сфинктеротомией ВнАС [10]. Обоснованным объемом рассечения называют длину разреза, соответствующую протяженности самой трещины, и избежание рассечения мышечных волокон выше зубчатой линии (для профилактики инконтиненции). В послеоперационном периоде для дополнительного сфинктеродилатирующего эффекта применяют нитроглицериновые мази. Имеются достоверные данные о положительном эффекте применения топического метронидазола после фиссуротомии. [9]
Топическая антибактериальная терапия в большинстве случаев значительно сокращает длительность болевого синдрома (до 5 дней вместо стандартных 28) [7] и снижает клинические и объективные проявления неспецифического проктита значительно раньше, чем у пациентов без применения антибиотикотерапии.
Прогноз. Профилактика
Логичными мерами в отношении предупреждения появления фиссур заднего прохода является устранение причин, способствующих их появлению:
- Коррекция питания, лечение запоров и нормализация стула. Употребление достаточного количества балластных веществ: пищевых волокон, клетчатки. Максимальное исключение из рациона рафинированных продуктов, высокоуглеводистой пищи (изделий из сдобного теста, хлеба высшего сорта, кондитерских изделий и т. п.). Включение в меню большого количества овощей, кисломолочных продуктов.
- Если алиментарная коррекция не приводит к нормализации стула, применяют фармпрепараты (осмотические и контактные слабительные).
- Исключение прочих факторов, приводящих к травматизации слизистой прямой кишки.
- Лечение хронических заболеваний ЖКТ.
- Устранение дисбиоза кишечника. [11]
При своевременном лечении и полноценной профилактике прогноз заболевания благоприятный, в большинстве случаев отмечается полное излечение.
Травма прямой кишки
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр развития здравоохранения»
Министерства здравоохранения и социального развития Республики Казахстан
от «10» декабря 2015 года
Протокол № 19
Название: Травма прямой кишки
Под травмами прямой кишки подразумевается механическое или химическое повреждение стенки прямой кишки и околопрямокишечной клетчатки [1].
Код по МКБ
S36.6 - Травма прямой кишки
Сокращения, используемые в протоколе:
АГ - Артериальная гипертензия
АЛТ - Аланинаминотрансфераза
АСТ - Аспартатаминотрансфераза
ИФА - Иммуноферментный анализ
ОАК - Общий анализ крови
ОАМ - Общий анализ мочи
ТПК - Травмы прямой кишки
УЗИ - Ультразвуковое исследование
ЭКГ - Электрокардиография
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: общие хирурги, колопроктологи, врачи общей практики.
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |
| GPP | Наилучшая фармацевтическая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Классификация повреждений прямой кишки [3,6]:
| по характеру травмы | по локализации | по отношению раны к просвету кишки* | по отношению к брюшной полости, другим органам | по отношению к анальному сфинктеру |
| огнестрельное ранение | анальный канал | слепая | внебрюшинные | внесфинктерные |
| колотое ранение | нижне-ампулярный отдел прямой кишки | касательная непроникающая | внутрибрюшинные | повреждение подкожной порции |
| резаная рана | средне-ампулярный отдел прямой кишки | проникающая | сочетанные | повреждение всей толщи сфинктера |
| ушиб прямой кишки | верхне-ампулярный отдел прямой кишки | проникающая сквозная | комбинированные | |
| рвано-ушибленная рана | ||||
| ожог |
* В каждом случае раневой канал может быть расположен как со стороны слизистой прямой кишки, так и наружного ее слоя.
Клиническая картина
Cимптомы, течение
Диагностические критерии постановки диагноза:
Жалобы и анамнез:
Жалобы:
· выделение крови из ануса;
· боли в прямой кишке;
· боли в животе;
· нарушение функции анального сфинктера;
· выделение кишечных газов из раны;
· постоянные тенезмы;
· выделение каловых масс из раны;
· непроизвольная дефекация;
· подкожная эмфизема перианальной области [3].
Анамнез.
Выявляются время получения травмы, механизм получения травмы (ножевое ранение перианальной области, падение на кол, инородное тело, дорожно-транспортное происшествие, ятрогенное повреждение, выпадение прямой кишки, спонтанный разрыв прямой кишки, огнестрельное ранение) [2,5,6].
Физикальное обследование:
Осмотр больного проводят на гинекологическом кресле, в положении на спине на боку или в колено-локтевом положении.
При этом оценивают характер раны в перианальной области.
При осмотре промежности и заднего прохода выявляют патологические выделения крови, газов и кала из раны [2,5,6].
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
• ОАК;
• ОАМ.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
• биохимический анализ крови (общий белок, креатинин, мочевина, глюкоза, билирубин, АлТ, АсТ, );
• ЭКГ (УД-В);
• рентгенография обзорная органов грудной клетки.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
• ОАК;
• ОАМ (с целью исключения сопутствующей патологии);
• биохимический анализ крови (общий белок, альбумин, креатинин, мочевина, глюкоза, билирубин, АлТ, АсТ);
• коагулограмма (АЧТВ, ПТВ, МНО, фибриноген);
• группа крови и резус фактор;
• рентгенография органов брюшной клетки.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне):
• анализ крови на сифилис;
• анализ крови на ВИЧ;
• ИФА на маркеры гепатита В и С (УД-В);
• рентгенография обзорная органов грудной клетки (с целью исключения сопутствующей патологии);
• ЭКГ (УД-В) с целью исключения сердечной патологии;
• вульнерография с целью уточнения диагноза;
• УЗИ с применением контрастного вещества с целью уточнения диагноза;
• УЗИ органов брюшной полости и малого таза при подозрении на проникающее в брюшную полость ранения;
• диагностическая лапароскопия или лапароцентез применяют при подозрении на проникающее в брюшную полость ранения.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Инструментальные исследования:
· Ректороманоскопия. Является одним из самых достоверных и эффективных методов диагностики повреждений прямой кишки [2,6].
· Обзорная рентгенография органов брюшной полости. Применяют при подозрении на проникающее в брюшную полость ранения (пневмоперитонеум, фрагменты ранящих предметов) [2,6].
· Вульнерография с целью уточнения диагноза [6].
· Ультразвуковая диагностика с применением контрастного вещества с целью уточнения диагноза [2,6].
· УЗИ органов брюшной полости и малого таза применяют при подозрении на проникающее в брюшную полость ранения [2,6].
· Диагностическая лапароскопия или лапароцентез применяют при подозрении на проникающее в брюшную полость ранения [6].
Показания для консультации специалистов:
терапевт или кардиолог - для коррекции стойкой артериальной гипертензии (АГ), хронической сердечной недостаточности, нарушения ритма сердечной деятельности;
эндокринолог - для диагностики и коррекции лечения заболеваний эндокринной системы (сахарный диабет, первичный и вторичный гиперальдостеронизм, гиперпаратиреоидизм и др.);
анестезиолог - при необходимости катетеризации центральной вены для подготовки к операции.
Лабораторная диагностика
Лабораторные исследования: специфичных изменений со стороны анализа крови нет;
· в периферической крови лейкоцитоз при присоединении инфекции;
· изменение показателей крови при сопутствующей патологии и осложнениях;
· бактериологическое исследование при позднем обращении пациента, когда уже возникли гнойно-воспалительные осложнения, проводится. Заключается в видовом исследовании микрофлоры гнойного очага для проведения адекватной антибиотикотерапии [5,6].
Дифференциальный диагноз
Дифференциальный диагноз.
| № п/п | повреждение прямой кишки | наличие крови | наличие перитонита |
| 1 | внебрюшинное | в перианальной области следы крови | нет |
| 2 | внутрибрюшинное | есть | есть |
| 3 | непроникающее ранение прямой кишки | нет | нет |
Лечение
Цели лечения: а) устранение поступления кишечного содержимого в зону повреждения, в том числе и в брюшную полость; б) санация зоны повреждения, брюшной полости; в) своевременная и рациональная хирургическая обработка поврежденной прямой кишки с восстановлением целостности анатомо-топографических структур данной области; г) адекватное дренирование зоны повреждения с учетом особенностей параректальных пространств; д) восстановление пассажа кишечного содержимого естественным путем или при помощи сформированной колостомы; е) создание ране покоя, предотвращение и профилактика воспалительных явлений, несостоятельности швов в зоне повреждения и других возможных осложнений в послеоперационном периоде [2,6].
Тактика лечения: Лечение травм прямой кишки только хирургическое. Все виды хирургических вмешательств условно подразделяют на три группы: [2, 3, 6].
1) коррекция анатомических повреждений с восстановлением естественного пассажа кишечного содержимого - одноэтапные операции;
2) коррекция анатомических повреждений с отведением кишечного содержимого путем формирования колостомы - двухэтапные операции;
3) создание антисептических условий в области повреждения с отведением кишечного содержимого путем формирования колостомы - многоэтапные операции.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях:
1) Первичная хирургическая обработка раны. Хирургическое вмешательство в зоне повреждения прямой кишки обязательно начинают с первичной хирургической обработки раны. Учитывая анатомо-топографические особенности данной области, инфицирование тканей кишечным содержимым и вирулентность ее микрофлоры, первичную хирургическую обработку раны распределяют следующим образом: ранняя - проведенная в первые 6 часов с момента повреждения; отсроченная - от 6 до 24 часов; поздняя - спустя 24 часа: [1, 2, 3].
2) Основное хирургическое лечение:
1. Без наложения колостомы:
Первичный шов ран прямой кишки выполняют при условии, если размеры дефекта стенки после освежения краев менее ¼ окружности, размеры дефекта наружного жома заднего прохода не превышали ½ окружности, отсутствие перифокального воспаления и загрязнение тканей каловыми массами, период времени с момента повреждения менее 12 часов [6].
· Ушивание дефекта стенки со стороны просвета прямой кишки;
· Ушивание дефекта стенки снаружи без захвата слизистой, ушивание раны;
· Ушивание дефекта стенки снаружи без захвата слизистой, дренирование параректальной клетчатки.
Немаловажной проблемой является повреждения прямой кишки инородным телом. Выбор манипуляции по удалению инородного тела проводится по обоснованным показаниям [6]:
· мануальное - при локализации инородного тела в анальном канале и нижнеампулярном отделе прямой кишки с размерами в диаметре не более 3-х см, проксимальная часть предмета со сглаженными, не травмирующими краями;
· применение фиксирующих инородное тело инструментов, под контролем пальца - при локализации в нижнеампулярном отделе и проксимальной части среднеампулярного отдела, размеры в диаметре не более 4-х см;
· по направляющему «желобу» - если размеры превышают 4 см, имеются травмирующие края, выявлено повреждение стенки прямой кишки, выраженные воспалительные явления;
· эндоскопическое - при локализации инородного тела в среднеампулярном, верхнеампулярном отделе прямой кишки и дистальной части сигмовидной;
· удаление инородного тела под общим обезболиванием - применяется при невозможности удаления предмета под местной анестезией, беспокойном поведении больного, при размерах инородного тела превышающих 6,0см в диаметре или по ширине.
2. С наложением колостомы:
· ушивание дефекта стенки со стороны просвета прямой кишки, формирование петлевой колостомы;
· ушивание дефекта стенки снаружи, дренирование параректальной клетчатки, формирование петлевой колостомы;
· дренирование параректальной клетчатки, формирование петлевой колостомы;
· резекция верхне-ампулярного отдела прямой кишки, формирование одноствольной колостомы.
Показания к наложению колостомы [6]:
· повреждение высоко расположенных внебрюшинных отделов прямой кишки не доступных для ушивания;
· повреждение верхнеампулярного отдела прямой кишки на фоне разлитого калового перитонита;
· наличие признаков гнойно-воспалительных осложнений, таких как: обширная инфильтрация, абсцедирование или гнилостно-некротические изменения тканей околопрямокишечной или тазовой клетчатки, а также забрюшинного пространства;
· повреждение прямой кишки с полным разрушением анального сфинктера;
· сквозное повреждение прямой кишки, проникающее в брюшную полость;
· сочетанное повреждение органов и тканей;
· комбинированные повреждения на ограниченном участке;
· наличие обширного ушиба и инфицирование кишечным содержимым тканей вокруг раневого канала;
· наличие раневого дефекта в стенке кишки охватывающего более ¼ ее окружности.
Немедикаментозное лечение:
Режим:
· в первые сутки после операции - строгий постельный режим;
· на 2-3-е сутки после операции - режим II;
· далее - при гладком течении послеоперационного периода - свободный режим.
Диета:
· в первые сутки после операции - голод;
· далее - при гладком течении послеоперационного периода - стол №15.
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на стационарном уровне:
Медикаментозное лечение проводится одним из нижеперечисленных препаратов, согласно таблице.
| №п/п | название МНН | доза | кратность | способ введения | продолжительность лечения | примечание | Уровень доказательности |
| Антибактериальные препараты | |||||||
| 1 | Ампициллин | 0,5 - 1,0 г, | 3-4 раз в сутки | Внутрь, в/м | 5-10 дней | группы полусинтетических пенициллинов широкого спектра | А |
| 2 | Цефтазид или | 1г - 2 г | 2-3 раза в сутки | в/в и в/ м | 7-14 дней | Цефалоспорины 3-го поколения | А |
| 3 | Цефазолин | ||||||
Другие виды лечения:
Другие виды, оказываемые на стационарном уровне:
· гипербарическая оксигенация;
· экстракорпоральная детоксикация (УФО аутокрови, плазмоферез, гемодиализ, призмафлекс).
Другие виды лечения, оказываемые на этапе скорой медицинской помощи:
Ненаркотические анальгетики (для купирования болевого синдрома)
· Анальгин, раствор для инъекций 50%-2 мл 1 раз;
· Кетопрофен, раствор для инъекций 50 мг/2 мл 1 раз;
· наложение асептической повязки.
Индикаторы эффективности лечения.
Выздоровление (улучшение состояния) с нормализацией лабораторных показателей, температуры тела.
Травмы прямой кишки

Травмы прямой кишки — любое повреждение отдела толстого кишечника, возникающее вследствие экстремальных или бытовых ситуаций, в которые человек попадает ввиду обстоятельств жизнедеятельности, а также анатомических особенностей организма и патологии. Случаи кишечных травм встречаются достаточно редко из-за углубленного расположения прямой кишки в организме.
Почему возникают травмы кишечника?
Специалисты дифференцирует наиболее частые причины возникновения повреждений:
- Субъективные особенности организма;
- Систематическое поднятие и ношение тяжелых предметов или профессиональных грузов;
- Сбой в работе кишечника, запоры;
- Интенсивное напряжение прямой кишки во время родов;
- Падение на выступающие части деревьев, трубы, забор из кольев;
- Повреждение костными обломками при переломе малого таза;
- Врачебная небрежность во время использования эндоскопа, клизмы, градусника;
- Анальный секс, применение интимных игрушек.
- Огнестрельное ранение;
- Введение воздуха;
Виды и симптомы
Четкая классификация увечий прямой кишки отсутствует. Принято разделять два основных вида:
- Травмы мирного периода, которые человек получает в производственной или бытовой сфере, а также во время занятий спортом;
- Травмы военного времени, вследствие стрелкового ранения.
В каждой отдельной ситуации повреждение может локализоваться на внешней и слизистой оболочке кишечника.
Болезни и увечья прямой кишки сопровождаются интенсивной симптоматикой. При травмах мышечной ткани или слизистого эпителия, пациент испытывает следующие признаки:
- резкая боль в аноректальной зоне, внизу живота;
- кровотечение из аноректальной области и примесь крови в опорожнениях;
- ложные позывы к испражнению кишечника;
- секреция гноя или каловых масс, а также газов из раны;
- воспаление или проникновение инфекции.
Огнестрельные ранения могут способствовать попаданию воздуха и кала в брюшную полость.
Диагностика и лечение
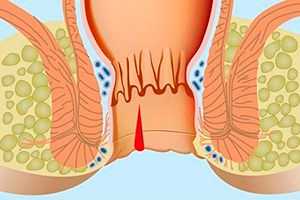
Первичная диагностика включает в себя мероприятия по сбору анамнеза заболевания пациента, выяснения обстоятельств получения травмы, а также физикальному обследованию. Осмотр производят в гинекологическом кресле в коленно-локтевой, боковой позе или на спине.
Следующий этап постановки диагноза предполагает комплексный подход:
- Клинический анализ мочи;
- Общий и биохимический анализ крови;
- Гемостазиограмма;
- Забор крови с целью определить группу и резус-фактор;
- Ректальное обследование прямой кишки;
- Рентгенографическое исследование;
- УЗИ;
- Аноскопия и лапаротомия прямой кишки;
На основании результатов диагностики, результатов анализов, а также анатомических особенностей организма пациента и характера получения травмы прямой кишки, врач может назначить консультацию и осмотр других специалистов, и дополнительное обследование.
Вид и объем травмы, состояние органа и общее самочувствие больного обуславливает выбор лечебной тактики. Лечение производится в амбулаторных условиях и ставит следующие задачи:
- ограничить проникновение кишечного содержимого в область увечья и за границы брюшной области;
- обработать поврежденную прямую кишку;
- восстановить анатомическую структуру и целостность органа;
- дренировать зону повреждения, освободить ее от кала и чужеродных предметов (при наличии);
- восстановить регулярную работу кишечника.
Процесс выполнения лечебных мероприятий сопровождается соблюдением специальной диеты, которая предполагает исключение из рациона выпечки, сала, жирных видов мяса и рыбы, жареной, пряной и соленой пищи, молочных продуктов.
Питание может включать в себя хлеб из пшеничной и ржаной муки, диетические сорта мяса, рыбы и птицы, колбаса, фрукты, овощи, нежирные бульоны, соки, чайные и кофейные напитки, травяные настои, а также варенье, мед, мусс и желе.
Проктит
Проктит - это воспалительное заболевание, которое локализовано в прямой кишке. В первую очередь оно поражает слизистую оболочку кишечника. Очень часто проктит возникает совместно с сигмоидитом - воспалением сигмовидной кишки (в этом случае мы говорим о проктосигмоидите).
По данным ВОЗ риск развития этого заболевания отмечается у 60% жителей развитых стран. Поэтому важно помнить о том, что в лечении этого заболевания большую роль играет ранняя диагностика. Со временем недолеченный проктит дает осложнения и переходит в хроническую форму.
Причины развития болезни
Причиной заболевания является воспалительный процесс. Поводом для развития болезни могут послужить самые разные факторы:
- Чрезмерное потребление острого, специй и алкоголя (проктит алиментарного происхождения).
- Гонорейный - возникает как осложнение гонореи, как правило, при некорректной терапии основного заболевания.
- «Застойный» - эта форма поражает людей, страдающих запорами. Может возникать на фоне травматизации стенок кишки.
- Лучевой - возникает после курса радиотерапии, направленной на органы малого таза. В настоящее время применяются инновационные методики облучения, и риск развития лучевого проктита снижается. Раньше эта форма болезни встречалась довольно часто.
- Паразитарная форма поражает лиц, страдающих от паразитарных кишечных инвазий простейшими, гельминтами.
Есть заболевания и состояния, которые напрямую не вызывают проктит, но способствуют его развитию и серьезно повышают риск заболевания:
- Переохлаждение.
- Воспаления, травмы кишки.
- Геморрой.
- Инфекционные заболевания прямой кишки.
- Анальные трещины.
- Парапроктит.
- Абсцессы стенки кишки.
- Воспалительные заболевания соседних органов.
- Инфекционные заболевания мочеполовой системы.
Симптомы и формы заболевания
По клиническим проявлениям выделяют две основные формы - острую и хроническую. Эти две разновидности наиболее явно отличаются друг от друга по симптомам и жалобам больного.
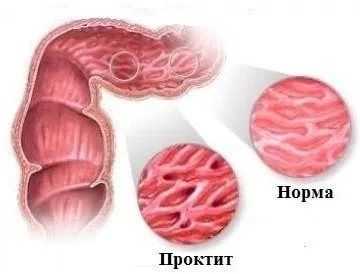
Острый проктит возникает достаточно редко, гораздо чаще пациенты обращаются с хронической формой. В то же время острое заболевание протекает с большим дискомфортом для больного. Субъективные ощущения пациента очень неприятные. Симптомы острой формы заставляют обратиться к врачу-проктологу сразу же.
Выделяют несколько морфологических форм острого проктита:
- Катаральный геморрагический проктит. Эта форма заболевания отличается сильным отеком слизистой оболочки кишечника. Возникают несистемные подслизистые кровоизлияния (геморрагии).
- Катаральный слизистый проктит отличается скоплением большого количества слизи в просвете кишки.
- Катаральный гнойный проктит отличается наличием гноя на поверхности отечной слизистой.
- Отдельно выделяют полипозную форму, когда при осмотре на слизистой оболочке кишечника выявляются полипы.
- Эрозивный, язвенный проктит - особая форма. Он характеризуется образованием длительно незаживающих эрозий и/или язв на слизистой прямой кишки.
Язвенный проктит - одна из наиболее тяжелых форм проктита. При обследовании можно обнаружить множество повреждений и язв на стенках кишечника. Течение болезни отличается медленным распространением патологического процесса, воспаление захватывает одну часть кишечника и распространяется дальше. Это может быть проявлением серьезного воспалительного заболевания - неспецифического язвенного колита (НЯК).
Хронический проктит
Хроническая форма заболевания широко распространена. Возникает незаметно, поэтому на первых этапах заболевания больные не спешат на прием к врачу.
Стандартные беспокоящие симптомы практически отсутствуют, зачастую наблюдается только местный дискомфорт:
- Раздражение в анальной области.
- Дискомфорт до или после опорожнения кишечника.
- Жжение, зуд в области прямой кишки.
Эти симптомы в первое время не вызывают у больных беспокойства. Многие пациенты предпочитают лечиться самостоятельно или просто ожидать. Важно знать, что это в корне неверный подход: без лечения патологический процесс только усиливается. Если не соблюдать диету, то «неправильная» еда при отсутствии лечения спровоцирует усиленное отделение слизи и гноя, прогрессирование болезни.
Хронический проктит может давать множество серьезных осложнений. В некоторых случаях придется прибегнуть к хирургическому лечению. Залог выздоровления - своевременное обращение к проктологу, диагностика и соблюдение всех рекомендаций врача.
Диагностика и лечение проктита
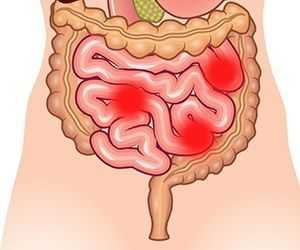
- Стоимость: от 15 000 руб.
- Продолжительность: 5-15 минут
- Госпитализация: 1-3 дня
Диагностика начинается со сбора анамнеза. Врач-проктолог опрашивает больного, уточняет жалобы, историю развития заболевания. Обычно назначают инструментальные исследования, так как хроническая форма не имеет специфической клинической картины и ее сложно распознать только по жалобам больного. Диагностика состоит из осмотра, инструментальных исследований и лабораторных анализов. Во время осмотра врач-проктолог проводит пальцевое исследование кишки, аноскопию, ректороманоскопию (инструментальный эндоскопический осмотр прямой кишки).
Для оценки воспаления проводят лабораторные диагностические исследования:
- Анализы кала (копрограмма, посев на микрофлору, кальпротектин).
- Клинические исследования крови и мочи.
- Цитологические и гистологические исследования материала кишки, взятого при биопсии во время осмотра, и другие.
Современные методы диагностики и лечения позволяют проводить терапию в условиях амбулатории. Пациенту необязательно находиться в медицинском стационаре. В первую очередь пациенту разъясняют особенности диеты, без которой лечение невозможно: отказ от алкоголя, острого, жареного, жирного, пряностей и специй.
По результатам лабораторных тестов подбирают лечение, в том числе антибактериальную терапию (в зависимости от возбудителя воспаления). Применяют местные противовоспалительные средства в виде свечей и микроклизм. Они позволяют облегчить состояние и снять основные симптомы.
Для борьбы с запорами и для поддержания нормальной функции кишечника назначают целый ряд процедур: от лекарств до специальной гимнастики. Принято считать, что правильное лечение - это комплекс мер, каждая из которых по-своему важна.
В отдельных случаях может применяться хирургическое лечение - например, при полипах. Необходимость и объем операции рассчитываются индивидуально для каждого случая.
Читайте также:
