Сроки исследования воротникового пространства. Влияние этноса плода на воротниковое пространство
Добавил пользователь Евгений Кузнецов Обновлено: 02.02.2026
Это показатель, который измеряют при проведении УЗИ на 11-13 неделе беременности, чтобы исключить хромосомные аномалии плода.
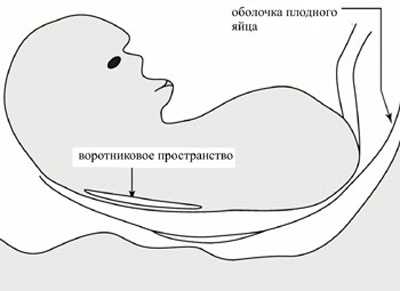
Воротниковое пространство — это скопление подкожной жидкости на задней поверхности шеи плода. Небольшое количество жидкости должно присутствовать у каждого плода, однако при хромосомных нарушениях данный показатель значительно превышает норму.
Каковы нормы ТВП на различных неделях беременности?
Нормой на 11 неделе беременности можно считать толщину воротникового пространства в 1-2 мм, на 13 неделе — 2,8 мм. После 13 недели показатель ТВП считается не информативным.
О чём говорит увеличение ТВП у плода?
Как правило, увеличение толщины воротникового пространство может говорить о повышенной вероятности синдрома Дауна, а также синдромов Патау, Эдвардса, Тернера. Эти хромосомные аномалии вызывают у плода нарушение сердечной деятельности, оттока лимфы и некоторые аномалии скелета, что и приводит к повышению ТВП.
Однако в некоторых случаях ТВП может быть повышен и по совершенно другим причинам, не имеющим отношения к хромосомным аномалиям: анемия, внутриутробная инфекция или какие-то иные генетические заболевания, не связанные с изменением числа хромосом. Иногда ТВП увеличен из-за таких особенностей развития плода, которые не приведут ни к каким аномалиям развития после рождения.
Что делать, если ТВП увеличена?
УЗИ-скрининг на хромосомные патологии обязательно должен быть дополнен биохимическим скринингом. Общий риск рассчитывается только по итогам применения обоих методов.
Если показатели демонстрируют высокие риски, гинеколог может порекомендовать провести инвазивную диагностику: амниоцентез (исследование околоплодных вод), кордоцентез (анализ крови из пуповины) и биопсия хориона. Это более точные методы, позволяющие диагностировать или исключить патологию с точностью выше 99%.
Также существуют более сложные и дорогие неинвазивные тесты (по анализу крови), которые также позволяют уточнить, есть ли аномалии в развитии плода.
Если дополнительные тесты с показали тяжелую аномалию развития плода, женщина может принять решение сделать аборт по медицинским показаниям (до 22 недель беременности), прерывание беременности с помощью искусственных родов (после 22 недель) либо сохранение плода.
Сделать осознанный выбор семья сможет после того, как беременная женщина будет полностью проинформирована обо всех рисках и последствиях того или иного решения в каждом конкретном случае.
Прогностическое значение толщины воротникового пространства в пренатальной диагностике врожденной патологии плода
Проблема наследственной и врожденной патологии, прежде всего врожденных пороков развития (ВПР), хромосомных и моногенных заболеваний за последнее десятилетие приобрела серьезную социально-медицинскую значимость. Частота врожденной и наследственной патологии в популяции составляет в среднем 5% от числа новорожденных детей. В структуре перинатальной заболеваемости и смертности врожденная и наследственная патология занимает 2-3 место. Широкое внедрение в клиническую практику скринингового ультразвукового исследования в 11-14 недель беременности позволяет провести раннюю пренатальную диагностику ВПР и хромосомных аномалий (ХА) [4]. Среди многочисленных эхографических маркеров ХА наиболее ценным считается толщина воротникового пространства [5]. Использование этого маркера позволяет выявлять до 66,7-92% хромосомных дефектов уже в ранние сроки беременности [6, 7]. Поэтому представляет научный интерес дальшейшее изучение увеличения толщины воротникового пространства (ТВП) плода как пренатального эхографического маркера врожденной и наследственной патологии.
Целью исследования явилась оценка величины толщины воротникового пространства плода в качестве маркера хромосомных аномалий и врожденных пороков развития плода.
Материал и методы. Тип исследования: когортное с проспективной когортой (2008 - 2010 г.).
Метод выборки: сплошной по мере обращения.
1. Беременность в сроке гестации 11-14 недель.
2. Известная дата последней менструации при 26-30 дневном цикле.
3. Согласие женщины на участие в исследовании.
1. Нарушения менструального цикла.
2. Указание на прием гормональных контрацептивов за два месяца до цикла зачатия.
3. Стимулированная беременность.
4. Многоплодная беременность.
В соответствии с критериями включения/исключения за указанный период было отобрано 1310 беременных в сроки гестации от 11 до 14 недель, состоявших на диспансерном учете в женских консультациях г. Челябинска.
После проведения ультразвукового скрининга беременные были распределены на две группы, с учетом размеров толщины воротникового пространства (ТВП) плода: основная группа - 175 женщин с увеличением размеров толщины воротникового пространства у плода (группа 1), группа сравнения - 1135 пациенток с нормальными размерами толщины воротникового пространства у плода, беременность которых завершилась своевременными родами и рождением нормальных здоровых детей (группа 2). В качестве пороговых (разделительных) значений принимался 95‰ ТВП от показателей, разработанных в результате наших исследований, согласно рекомендациям Н.А. Алтынник и М.В. Медведева и К. Николаидеса и соавт. [1,7]. Группы были сопоставимы по возрасту, паритету и сроку гестации.
Эхографические исследования проведены на ультразвуковых сканерах фирмы TOSHIBA (Япония) высокого (XARIO XG) и экспертного (APLIO XG) классов. Для измерения размеров ТВП использовали трансабдоминальный доступ сканирования. В случаях регистрации у плода эхографических маркеров хромосомных дефектов или врожденных пороков развития, исследование завершали трансвагинальным доступом для детального изучения анатомии и проведения расширенной эхокардиографии плода. В ходе пренатального консультирования пациентке сообщали о наличии риска хромосомной патологии и объясняли целесообразность пренатального кариотипирования. В сроке 11-13 недель гестации осуществляли трансабдоминальную аспирацию ворсин хориона. При отказе от пренатального кариотипирования в ранние сроки и выявлении других эхографических маркеров хромосомной патологии или врожденных пороков развития плода во втором триместре беременности, рекомендовалась оценка кариотипа плода методом кордоцентеза в 21-24 недели.
Статистический анализ данных проводился при помощи пакета статистических программ STATISTICA 6.0 (StatSoft, 2001) и программы MedCalc (9.1.0.1) for Windows. При распределении признака в выборке, близком к нормальному, количественные значения представлялись в виде средней арифметической и ее среднеквадратичного отклонения (M±σ).
Для оценки различий между двумя группами в количественных признаках с учетом характера распределения, близкому к нормальному, применяли t-критерий Стьюдента. Оценка межгрупповых различий по качественным признакам проводилась с использованием критерия χ 2 , а при ожидаемых частотах менее 10 - применялась поправка Йетса.
С целью оценки прогностической значимости показателей проводился ROC-анализ с вычислением чувствительности, специфичности, отношения положительного и отрицательного правдоподобия. Для всех видов анализа статистически достоверными считались значения p
Результаты исследования. Возраст беременных варьировал от 16 до 45 лет. Средний возраст пациенток в группах оказался сопоставимым: в группе 1- 28,7±5,43 лет, в группе 2 - 29,0±6,10 лет (р>0,05).
Согласно полученных нами данным толщина воротникового пространства плода в группе 2 (со своевременными родами и рождением здорового ребенка) постепенно увеличивается на сроках от 11 до 14 недель, составляя в среднем 1,3±0,3 мм в 11-12 недель, 1,4±0,4 мм в 12-13 недель и 1,5±0,3 мм в 13-14 недель, при отсутствии различий между величинами ТВП в эти сроки беременности (р>0,05).
В табл. 1 представлены значения толщины воротникового пространства плода в 11-14 недель беременности в группах сравнения.
Таблица 1. Показатели толщины воротникового пространства плода в 11-14 недель беременности в группах сравнения
Примечание: * - значимость различий (р<0,05) при сравнении групп 1 и 2
В основной группе численные значения расширенного воротникового пространства плода варьировали от 2,5 до 11,0 мм и превышали соответствующие показатели (5-й, 50-й, 95-й центиль) в группе сравнения в 11-12, 12-13 и 13-14 недель беременности (рис. 1).
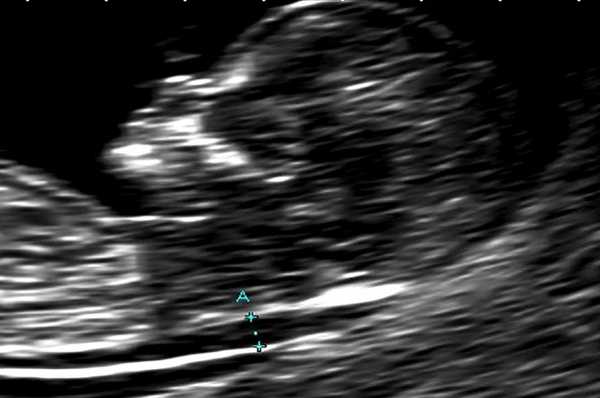
Рис. 1. Увеличение толщины воротникового пространства
Из 175 плодов, у которых в сроке 11-14 недель беременности было выявлено расширение воротникового пространства, пренатальное или постнатальное кариотипирование для исключения хромосомных аномалий было осуществлено в 160 случаях. Из них хромосомные дефекты были обнаружены в 46/160 (28,8%) наблюдениях. У 114/160 женщин (71,2%) кариотип был нормальным. В 15 случаях хромосомный набор плода/новорожденного остался за пределами наших знаний из-за отказа пациентки от инвазивной диагностической процедуры или из-за отсутствия достаточного количества метафаз в биоптате хориона.
Структура хромосомных аномалий представлена на рис. 2.
Рис. 2. Структура хромосомных аномалий у плодов
Частота хромосомных аномалий варьировала в зависимости от величины толщины воротникового пространства, представлена на рис. 3.
Рис. 3. Частота хромосомных аномалий варьировала в зависимости от величины толщины воротникового пространства
Таким образом, при увеличении численных значений ТВП возрастала частота хромосомных заболеваний.
Помимо этого, при регистрации расширения воротникового пространства практически в каждом втором случае (43,2%, n=76) обнаруживались врожденные пороки: их частота оказалась выше при аномального кариотипе, по сравнению с нормальным - 69,7% (n=53) и 30,3% (n=23) соответственно, р
При выявлении хромосомных аномалий в группе с расширением ТВП чаще диагностировались множественные пороки развития и врожденные пороки сердца, несколько реже встречались пороки ЖКТ, МПС, ЦНС, КМС и КГ шеи, по сравнению с таковыми у плодов/новорожденных с нормальным набором хромосом. Различий по частоте других пороков развития плода не выявлено.
Таблица 2. Структура врожденных пороков развития в группе с расширением ТВП в зависимости от кариотипа плода
Примечание: NS - р>0,05
Таким образом, в соответствии с полученными данными, необходимо выделять пациенток с расширением ТВП у плода в группу высокого риска по врожденным порокам развития даже при отсутствии хромосомной патологии. Особое внимание следует уделять детальному изучению анатомии плода и эхокардиографическому исследованию, так как множественные врожденные пороки развития и пороки сердца регистрируются наиболее часто.
С целью оценки прогностического значения величины ТВП в отношении развития хромосомных аномалий плода в группах сравнения нами использовался ROC-анализ (рис. 4).
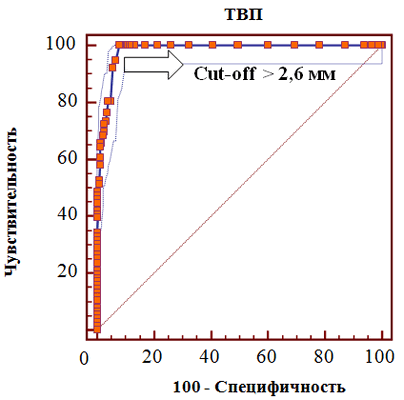
Рис. 4. ROC-кривая прогностического значения толщины воротникового пространства в отношении хромосомных аномалий плода
Проведенный анализ показал, что толщина воротникового пространства выше 2,6 мм ассоциирована с высоким риском развития хромосомных аномалий, причем указанный уровень имеет высокую чувствительность (100%) и специфичность (89,7%), а также отношение правдоподобия положительного результата (9,65), р
В последние годы многими авторами были опубликованы сведения о том, что увеличение ТВП может отмечаться не только при хромосомной патологии у плода, но и при различных ВПР [2, 3]. Большинство из этих пороков, потенциально, могут быть диагностированы только в более поздние сроки беременности или даже после родов. С целью оценки прогностического значения величины ТВП в отношении врожденных пороков развития плода нами также использовался ROC-анализ (рис. 5). Оценка ассоциации ТВП с различными ВПР плода представлена в табл. 3.
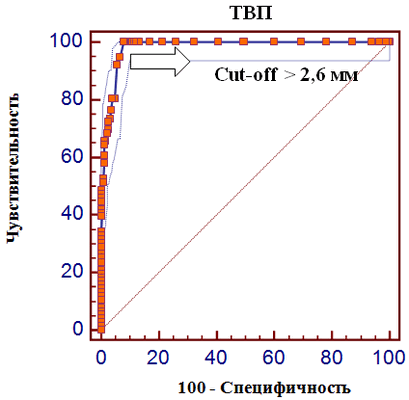
Рис. 5. ROC-кривая прогностического значения толщины воротникового пространства в отношении врожденных пороков развития плода
Согласно полученным данным, величина ТПВ выше 2,6-2,8 мм ассоциирована практически со всеми врожденными пороками развития, обладает высокой чувствительностью (100%) и специфичностью (87% и выше), что целесообразно использовать в клинической практике.
Выводы
1. В группе беременных с увеличением толщины воротникового пространства плода чаще встречаются хромосомные аномалии и врожденные пороки развития.
2. Толщина воротникового пространства выше 2,6 мм ассоциирована с высоким риском развития хромосомных аномалий (чувствительность - 100%, специфичность - 89,7%, отношение правдоподобия положительного результата - 9,65, р<0,001).
3. Толщина воротникового пространства выше 2,6-2,8 мм ассоциирована практически со всеми врожденными пороками плода (множественные врожденные пороки, врожденные пороки сердца, пороки желудочно-кишечного тракта и др.), обладая высокой чувствительностью (100%) и специфичностью (87% и выше).
4. Пороговые значения толщины воротникового пространства выше 2,6 мм целесообразно использовать в пренатальной диагностике врожденной патологии плода.
Таблица 3. Ассоциация толщины воротникового пространства с различными врожденными пороками развития по результатам ROC-анализа
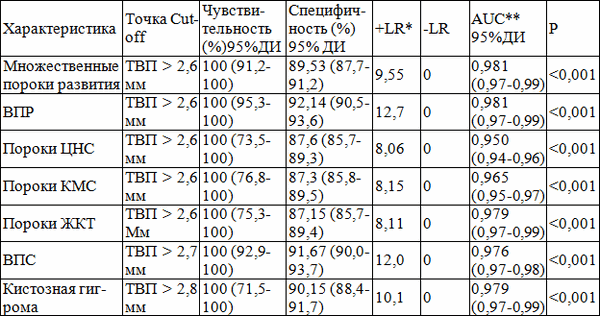
Примечания: * - + LR - положительное отношение правдоподобия; - LR - отрицательное отношение правдоподобия; AUC - площадь под ROC-кривой
Список использованных источников:
1. Нормативные значения копчико-теменного размера и толщины воротникового пространства плода в ранние сроки беременности/ Н.А. Алтынник, М.В. Медведев// Ультразвуковая диагностика. Акуш. Гин. Педиат. - 2001. - Т. 9, №1. - С. 38-40.
2. Диагностическая ценность расширенного воротникового пространства в сочетании с допплеровским исследованием плодово-плацентарного кровотока в I триместре беременности при врожденной и наследственной патологии/ С.Г. Ионова, И.П. Цымбалова, А.В. Сидорова// Пренатальная диагностика. - 2004. - Т. 3, №3. - С. 233.
3. Копытова Е.И. Расширенное воротниковое пространство плода как пренатальный эхографический маркер врожденных и наследственных заболеваний: Автореф. дис. … канд. мед. наук. - М., 2007. - 22 с.
4. Медведев М.В. Основы ультразвукового исследования в акушерстве. - М.: Реал Тайм, 2006. - 96 с.
5. Основы ультразвукового скрининга в 11-14 недель беременности/ М.В. Медведев, Н.А. Алтынник. - М.: Реал Тайм, 2008. - 88 с.
6. Новый подход к расчету риска при проведении скринингового ультразвукового исследования в первом триместре беременности/ Е.С. Некрасова, А.Л. Коротеев, Т.В. Кузнецова, В.С. Баранов// Пренатальная диагностика. - 2005. - Т. 4, №1. - С. 22-28.
7. Multicenter study of first-trimester screening for trisomy 21 in 75 821 pregnancies: results and estimation of the potential impact of individual risk-orientated two-stage first-trimester screening/ K.H. Nicolaides, K. Spencer, K. Avgidou et al.// Ultrasound Obstet. Gynecol. - 2005. - Vol. 25. - P. 221-226.
Подписано в печать: 14.01.2012
Септы воротникового пространства повышают риск аномалий развития плода
Январь 19, 2017 -- Перегородки воротникового пространства являются четким независимым фактором риска возникновения хромосомных аномалий плода, их наличие или отсутствие необходимо документировать при проведении первого скрининга, в соответствии с данными исследования, опубликованного в январском выпуске Journal of Ultrasound in Medicine.
Группа ученых из Медицинского Колледжа Baylor в Хьюстоне, США, осуществила ретроспективное исследование более чем 3000 женщин, которые проходили генетический скрининг первого триместра. Исследователи обнаружили, что наличие кистозной гигромы, при которой на УЗИ одновременно визуализируются расширенное воротниковое пространство и перегородки в нем, сопровождается гораздо более высоким риском хромосомных аномалий про сравнению с изолированным расширением воротникового пространства.
Доктор Jimmy Espinoza из Медицинского Колледжа Baylor
Генетический скрининг
Измерение толщины воротникового пространства - т.е. расстояния между кожей и подлежащими тканями в задней части шеи плода - является частью стандартного обследования в США для скрининга в первом триместре беременности на предмет хромосомных аномалий и генетических синдромов. У плодов с расширенным воротниковым пространством имеется повышенный риск подобных аномалий.
Однако есть разногласия: кистозная гигрома - это патология, которую можно увидеть только у плодов с расширенным воротниковым пространством? Большинство врачей и генетиков в США считают кистозную гигрому и расширение воротникового пространства самостоятельными патологическими изменениями, наличие каждого из них повышает риск хромосомных аномалий и генетических синдромов, сообщает Espinoza. В Европе во многих медучреждениях продолжают рассматривать кистозную гигрому как вариант расширенного воротникового пространства, там одинаковый подход к пациенткам при наличии у плода обоих типов патологических изменений.
Так как отсутствует четкое понимание клинического значения септ воротникового пространства и их взаимоотношения с размером воротникового пространства, команда ученых из колледжа Baylor намеревалась установить, является ли наличие воротниковых септ независимым фактором риска хромосомных аномалий в первом триместре беременности (J Ultrasound Med, January 2017, Vol. 36:1, pp. 155-161).
Повышенный риск
Исследователи ретроспективно просмотрели электронные истории болезни 3275 пациенток, которые проходили скрининг первого триместра и затем рожали в женском отделении Техасского Детского Госпиталя между ноябрем 2011 и декабрем 2014 года. Они характеризовали септы как тонкие линейные эхогенные структуры в воротниковом пространстве плода, которые располагались между кожей плода и нижерасположенными тканями. Кроме того, наличие септ и расширенного воротникового пространства расценивалось как кистозная гигрома.
После расчета 95 процентиля для измерения воротникового пространства для каждой недели гестации, исследователи выполнили логистический регрессионный анализ для определения, являлось ли наличие септ воротникового пространства независимым фактором риска. Из 3275 пациенток у 33 выявлены хромосомные аномалии: 17 случаев трисомии 21 (синдром Дауна), 4 случая трисомии18, 3 случая точечной мутации (включая синдром Нунан), 2 случая трисомии 13, 2 случая транслокации, 2 случая делеции, 2 случая других аномалий и один случай синдрома Тернера.
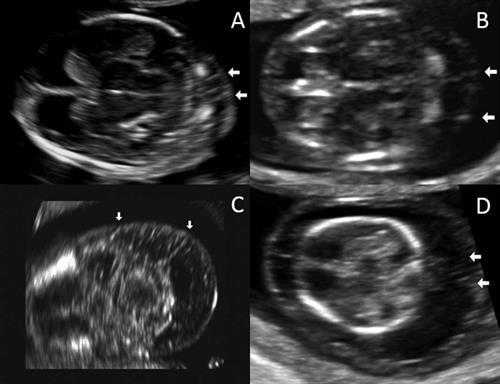
УЗ изображения воротниковых перегородок в поперечном срезе. А) воротниковое пространство 2.3 мм. В) 4 мм. С) 5.2мм. D) 8мм. Все изображение предоставлены the Journal of Ultrasound in Medicine.
Эти результаты демонстрируют, что визуализация септ воротникового пространства в первом триместре является важным и независимым фактором риска хромосомных аномалий плода, по данным группы исследователей.
«Наличие или отсутствие кистозной гигромы должно быть документировано при проведении генетического скрининга первого триместра в дополнение к размеру воротникового пространства», сообщил доктор Jimmy Espinoza. «Это действительно так, что подавляющее большинство плодов с кистозной гигромой имеют расширение воротникового пространства; однако в наших исследованиях встречались один или два плода с кистозной гигромой, но без расширения воротникового пространства, у которых был выявлен синдром Дауна.»
Д-р Espinoza обратил внимание, что данное исследование требует подтверждения на большом количестве беременных женщин, которым необходимо проспективно провести УЗ скрининг первого триместра со стандартизированными настройками УЗ аппаратов.
Оригинальная статья: Nuchal septations increase risk for fetal anomalies by Erik L. Ridley
Перевод: Ultrasound Club
Скрининговый тест
В каждом медицинском учреждении принято исходить из минимальной доли вероятности развития хромосомных нарушений. Кто-то считает, что она составляет 1:150 человек, а кто-то - 1:250. Если степень риска в каком-то конкретном случае будет меньше, результат скринингового теста считается отрицательным. Тесты помогают определить ситуации, которые сопровождаются высокой вероятностью развития хромосомных отклонений, и одновременно выявляют те беременности, для которых такой угрозы нет. В этом случае результаты тестов называются ложноположительными.
Между 11 и 14 неделей беременности проводится ультразвуковое исследование для определения толщины воротникового пространства. Врач УЗ-диагностики измеряет с помощью аппарата подкожную жидкость на задней поверхности шеи ребенка. Этот тест проводится, чтобы определить степень риска наличия у плода синдрома Дауна.
В распоряжении специалистов есть также и исследование крови, которое можно провести как в сочетании с исследованием толщины воротникового пространства (двойной тест), так и у женщины, которая ждет ребенка с синдромом Дауна, уровень ХГЧ и РАРР-А отличается от нормы. Эти тесты точны сами по себе, но их результативность увеличивается, если они проводятся одновременно. Тест на определение толщины воротникового пространства выявляет от 75% до 82% случаев рождения ребенка с синдромом Дауна, а анализ крови - 60-70%. Если проводить два теста одновременно, вероятность обнаружения порока развития составит от 90% до 93%. Доля ложноположительного результата составит при этом 3-5%. В любом случае, точность двойного теста зависит от многих факторов, например, от квалификации врача УЗ-диагностики и работы аппарата. На результат влияет еще и временной перерыв при проведении обеих процедур.
На сроке 16-18 недель делается тест, основанный на анализе крови. Он определяет уровень некоторых показателей крови: бета-ХГЧ (хорионический гонадотропин человека), эстриол, АФП (альфа-фетопротеин), ингибин А.
Если женщина носит ребенка с синдромом Дауна, уровень бета-ХГЧ и ингибина А в крови будет выше нормы, а эстриола и АФП — ниже.
Существует несколько видов таких тестов. Двойной тест выявляет уровень содержания бета-ХГЧ и эстриола, тройной тест определяет содержание бета-ХГЧ, эстриола и АФП, четверной тест - бета-ХГЧ, АФП, эстриола и ингибина А.
Однако, точность этих исследований будет ниже, чем у тестов, которые проводятся в первом триместре. Двойной тест выявляет 59% случаев, а четверной - 76% случаев развития у плода синдрома Дауна. Для женщин старшего возраста точность анализа крови будет выше. При определении высокой степени риска рождения ребенка с отклонениями женщине предлагают провести амниоцентез для более точной диагностики.
Интегрированный анализ сочетает результаты анализа крови на количество содержания протеина PAPP-A (ассоциированного с беременностью плазменного белка А) и бета-ХГЧ на сроке 11-14 недель, и анализа на АФП, эстриол и ингибин А на сроке 16-18 недель. Этот объединенный тест учитывает результаты исследований, которые проводятся на сроке 11-14 недель (исследование для определения воротникового пространства и анализ крови на бета-ХГЧ и белка PAPP-A) и результаты анализа крови на АФП, эстриол и ингибин А на сроке 16-18 недель. Точность такого теста в случае с диагностикой синдрома Дауна составляет 94%, и 5% приходится на ложноположительный результат. К сожалению, эти высокоэффективные тесты доступны не во всех учреждениях. Они учитывают целый ряд показателей, но результаты будут известны только во втором триместре беременности.
Диагностический тест - комплекс исследований, а именно, биопсия хориона и амниоцентез, которые позволяют точно установить наличие у ребенка какого-либо из хромосомных отклонений. Однако, эти методы чреваты риском прерывания беременности, пусть и минимальным.
Диагностические тесты на ранних сроках беременности, например, биопсия ворсин хориона или амниоцентез, дают более подробную информацию. Их целесообразно проводить вскоре после скринингового теста.
Определение толщины воротникового пространства
Ультразвуковое исследование, которое позволяет определить вероятность рождения ребенка с синдромом Дауна. Речь идет о скоплении подкожной жидкости на задней поверхности шеи плода, которое измеряют на сроке 11-13 недель. Некоторое количество жидкости присутствует в каждом случае, но у многих детей с синдромом Дауна ее количество сильно превышает норму. Точный диагноз можно поставить только на основании дополнительных исследований: биопсии хориона или амниоцентеза. Однако, их проведение чревато небольшим риском прерывания беременности.
Определение толщины воротникового пространства не дает точного представления о состоянии ребенка, но помогает определить, требуется ли назначение более глубокого диагностического теста.
Определение толщины должно проводиться на этапе от 11 до 13 недель плюс 6 дней. Раньше этого срока выполнить его будет сложно, ведь ребенок еще слишком мал, а позже излишки жидкости поглощаются его лимфатической системой. Как правило, измерения проводятся обычным способом, лишь иногда требуется сделать вагинальное УЗИ.
Для того, чтобы точно определить срок беременности, врач УЗИ, измеряет плод от макушки до копчика (это называется копчико-теменной размер КТР). Затем доктор устанавливает толщину воротникового пространства. При этом кожа выглядит на мониторе белой линией, а подкожная жидкость — черной.
На 11-й неделе беременности нормой является ширина в 1-2 мм, а на сроке 13 недель и 6 дней - 2,8 мм. Толщина воротникового пространства растет пропорционально росту ребенка. Высокий показатель не всегда указывает на наличие проблемы. У некоторых детей, не предрасположенных к синдрому Дауна, содержание подкожной жидкости иногда бывает выше нормы. Девять из десяти детей с показателем 2,5-3,5 мм рождаются абсолютно нормальными.
Чем выше показатель толщины воротникового пространства, тем выше риск развития синдрома Дауна и других хромосомных нарушений.
Вероятность рождения такого ребенка существует у каждой женщины, и с возрастом она увеличивается. Для определения степени риска учитывается возраст будущей мамы и результат теста на определение толщины воротникового пространства. Специальная программа помогает определить эту вероятность для женщины определенного возраста - ее называют фоновым показателем. Личные показатели используют для определения степени риска в каждом конкретном случае. Эта степень может быть выше или ниже фонового показателя.
Большинство женщин с высокой степенью риска рожают здоровых детей. Ребенок с синдромом Дауна появляется в одном из 150 случаев присутствия высокого риска или даже реже. В ситуации, когда риск настолько высок, что составляет 1 из 5, стоит помнить, что сохраняется шанс четыре против одного, что ребенок родится здоровым. Единственная возможность точной диагностики вероятности появления хромосомных отклонений - диагностический тест, такой как биопсия хориона или амниоцентез.
Одним из преимуществ теста на определение толщины воротникового пространства является то, что его делают на ранних сроках беременности. Поэтому биопсия ворсин хориона (БВХ) также может быть сделана в первом триместре.
У 75% детей, страдающих синдромом Дауна, отклонения были выявлены во время исследования толщины воротникового пространства.
Иногда измерения демонстрируют вероятность наличия порока у здоровых детей. Такой результат называется ложноположительным, это 5% от общего числа. Таким образом, у одной из 20 женщин ошибочно определяется высокая степень риска рождения ребенка с отклонениями. Наиболее точный результат можно получить при совмещении показателей теста на определение толщины воротникового пространства и анализа крови. Последний выявляет уровень свободного бета-ХГЧ и концентрацию протеина PAPP-A (ассоциированного с беременностью плазменного белка А). У детей с синдромом Дауна обычно наблюдается высокий уровень свободных бета-ХГЧ и низкая концентрация протеина PAPP-A. УЗИ для определения толщины воротникового пространства в сочетании с анализом крови в 90% случаев дает точный результат. Это исследование называется двойным тестом.
Читайте также:
