Связующая функция белка Bid между путями апоптоза
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
В ходе эволюционной «гонки вооружений» организмы вырабатывают средства защиты от вирусов, а вирусы совершенствуют способы преодоления этих защитных механизмов. Пикорнавирусы — одна из групп РНК-содержащих вирусов — используют одновременно четыре способа подавления сопротивляемости зараженных клеток, однако полностью отключить защитные механизмы им все равно не удается.
В обзорной статье Е. С. Гаврюшиной из Института физико-химической биологии им. Белозерского описаны способы борьбы пикорнавирусов с теми адаптациями, которые млекопитающие выработали для защиты от них. Название «пикорнавирус» (см.: picornavirus) сложено из слов «pico-» (маленький), «RNA» (РНК) и «virus», то есть «маленький РНК-содержащий вирус». К этой группе относятся возбудители полиомиелита, ящура, гепатита А, риновирусы (возбудители простуды), энтеровирусы, кардиовирусы и др.
Геном пикорнавирусов представляет собой одноцепочечную молекулу РНК с одной-единственной открытой рамкой считывания — последовательностью нуклеотидов, которая кодирует белок и может сразу, без всяких промежуточных этапов, транслироваться, то есть использоваться в качестве матрицы для синтеза белка.
Этот единственный «ген» пикорнавирусов кодирует, однако, не один, а сразу 11 разных белков. Все они синтезируются рибосомами зараженной клетки «в один присест», то есть в виде единой полипептидной цепочки, которая уже в ходе трансляции сама себя режет на 11 частей — функциональных вирусных белков. Четыре из них (VP1, VP2, VP3, VP4) служат для построения оболочки вирусной частицы (капсида). Остальные семь (2A, 2B, 2C, 3A, 3B, 3C, 3D) нужны для размножения вирусной РНК и борьбы с защитными системами клетки.
Основной метод воздействия пикорнавирусов на зараженную клетку не отличается тонкостью и изяществом — скорее его можно сравнить с ударом дубиной по голове. Вирус пытается заблокировать важнейшие проявления жизнедеятельности клетки — работу ядерных генов и синтез клеточных белков. Вмешательство осуществляется на трех уровнях:
1) Подавление работы (транскрипции) ядерных генов. «Отвечает» за эту диверсию вирусный белок 3C, который является протеазой, то есть ферментом, разрушающим другие белки. Одной из мишеней протеазы 3C являются белки TFIID и TFIIC — важнейшие транскрипционные факторы (регуляторы транскрипции), без которых гены, расположенные в ядерных хромосомах, просто не могут быть транскрибированы («прочтены»).
2) Блокировка транспорта матричных РНК из ядра в цитоплазму. Если в клетке все-таки сохраняется какое-то количество транскрипционных факторов TFIID и TFIIC, и процесс транскрипции в ядре не прекращается полностью, то образовавшиеся в ходе транскрипции матричные РНК должны быть затем доставлены из ядра в цитоплазму, где клетка сможет их использовать для синтеза белка. Вирус пытается помешать транспортировке РНК, разрушая белки нуклеопорины, входящие в состав комплекса ядерных пор (через эти поры транспортируются молекулы РНК из ядра в цитоплазму). За разрушение нуклеопоринов отвечает тот же самый вирусный белок — протеаза 3C.
3) Подавление синтеза клеточных белков (трансляции). Ни одно из своих «диверсионных мероприятий» вирус не может (или не хочет?) проводить со стопроцентной эффективностью, поэтому какое-то количество матричных РНК все-таки попадает в цитоплазму, где они могут быть транслированы, то есть использованы рибосомами в качестве матриц для синтеза клеточных белков. Вирус пытается этому воспрепятствовать, разрушая белок eIF4G. Этот белок необходим для инициации (начала) трансляции клеточных мРНК. Расщепление белка eIF4G осуществляет другая вирусная протеаза — 2А. Вирусные белки 2A и 3C также вмешиваются в заключительные этапы трансляции, разрушая совместными усилиями белок PABP. Этот белок необходим для замыкания мРНК в кольцо, благодаря чему рибосома, закончив трансляцию данной молекулы мРНК, может сразу же начать транслировать ее снова.
Возникает вопрос: как же вирус ухитряется транслировать на клеточных рибосомах собственную РНК, если белок eIF4G, необходимый для начала трансляции, уничтожен? Оказывается, в вирусной РНК есть особая последовательность нуклеотидов, которая «обманывает» аппарат трансляции и заставляет рибосомы начать синтез вирусных белков без участия eIF4G. Эта последовательность называется «участком внутренней посадки рибосом» (см.: internal ribosome entry site).
Лишенная возможности нормально синтезировать белки, клетка оказывается беззащитной перед вирусом. В частности, она не может запустить механизм апоптоза — «программируемой смерти» (самоубийство зараженных клеток — один из основных способов борьбы организма с вирусными инфекциями; бактерии, зараженные вирусами, тоже прибегают к этому крайнему средству, чтобы не заразить других бактерий — своих родичей). Клетка также лишается возможности призвать на помощь иммунную систему при помощи сигнальных белков — цитокинов.
Но вирус заинтересован в подавлении синтеза клеточных белков не только потому, что тем самым он блокирует защитные системы клетки. Может быть, еще более важным является то обстоятельство, что в результате все клеточные рибосомы оказываются в полном распоряжении вируса и могут беспрепятственно использоваться для трансляции вирусной РНК и синтеза вирусных белков.
Подавление работы клеточных генов и синтеза клеточных белков — не единственный способ воздействия вируса на зараженную клетку. Вирус также принимает меры для того, чтобы зараженная клетка не была обнаружена и уничтожена специализированными клетками иммунной системы — цитотоксическими Т-лимфоцитами CD8. Система опознания зараженных клеток Т-лимофцитами работает следующим образом. Каждая клетка постоянно расщепляет имеющиеся в ней белки на короткие кусочки (пептиды) при помощи специальных молекулярных «машинок» — протеасом. Эти пептиды транспортируются в эндоплазматическую сеть, оттуда — в аппарат Гольджи, и, наконец, попадают на поверхность клетки. В пути они объединяются с белками главного комплекса гистосовместимости класса I (см.: MHC class I ). Т-лимофциты CD8 постоянно «ощупывают» поверхность клеток своими рецепторами, проверяя, какие пептиды прикреплены к белкам MHC-I, сидящим на поверхности клеток. Если оказывается, что петид незнакомый, «чужой» (например, вирусный, представляющий собой фрагмент вирусного белка), Т-лимфоциты принимают самые жесткие меры. Чаще всего они просто заставляют клетку покончить с собой (совершить апоптоз).
Чтобы фрагменты вирусных белков не попали на поверхность клетки и не навлекли на клетку «гнев» Т-лимфоцитов, пикорнавирусы принимают следующие меры. Во-первых, они блокируют транспорт белков из эндоплазматической сети в аппарат Гольджи. Эту функцию выполняет вирусный белок 3А. Во-вторых, блокируется транспорт белков от аппарата Гольджи к поверхности клетки. За это отвечает вирусный белок 2B.
В целом можно заметить, что вирус обращается с клеткой очень грубо, его воздействие на клеточные системы транскрипции, трансляции и транспорта отличается отсутствием избирательности. Именно в этом и кроется слабость вируса. Блокировка синтеза всех клеточных белков, а также их транспорта из цитоплазмы на поверхность клетки, приводит к тому, что белки MHC-I вообще перестают попадать на клеточную мембрану. Т-лимофциты CD8 не придают этому значения — для них главное, чтобы на поверхности не было чужих пептидов, прикрепленных к белкам MHC-I. Но есть и другой класс лимфоцитов — NK («нормальные киллеры»), для которых само отсутствие белков MHC-I на поверхности клеток является сигналом тревоги. Поэтому зараженная клетка, «спасенная» вирусом от лимфоцитов CD8, всё равно в конце концов уничтожается NK-лимфоцитами.
Очевидно, мы видим здесь типичный результат эволюционной «гонки вооружений» между вирусами и их жертвами — млекопитающими. Теоретически, такая гонка вооружений может продолжаться неопределенно долго (хотя в некоторых случаях одна из сторон может добиться «окончательной победы», и это не обязательно приводит к полному вымиранию побежденной стороны; см. об этом в книге Р. Докинза «Расширенный фенотип», глава 4). В случае с пикорнавирусами, очевидно, «гонка вооружений» еще не закончена, поэтому мы видим весьма сложные и эффективные средства борьбы с обеих сторон, но при этом уязвимые места сохраняются как у вирусов, так и у их жертв.
Маркёры апоптоза и методы изучения апоптотической гибели клеток
Кардинальное влияние на течение ряда патологических процессов в организме может оказывать как ускорение, так и замедление апоптоза [7-9,29]. Вещества, участвующие в регуляции апоптоза, как правило, являются белками, а их синтез контролируется соответствующими генами [7,24]. Одинаковые гены, регулирующие уровень апоптоза, можно обнаружить у живых существ, стоящих на самых различных ступенях эволюционной лестницы. К числу генов, стимулирующих апоптоз относятся гены p53, Bax, bcl-xS. С другой стороны, были описаны гены, синтезирующие белки, ингибирующие апоптоз (Bcl-2, Ced-9, BHRF1, MCL-1). Про- и антиапоптозные белки способны объединяться друг с другом, формируя гомо- и гетеродимеры. Например, при объединении ингибитора апоптоза белка Bcl-2 c белком активатором апоптоза Bax итог (торможение или активация апоптоза) будет определяться тем, какой белок будет преобладать в этом объединении [27,31].
Наиболее яркими и информативными белками, отражающими протекающие синтетические процессы в клетках и тканях, являются белки семейства Bcl-2, которые занимают центральное место в изучении регуляции процесса апоптоза. Механизм регуляции этого процесса целесообразно рассматривать с позиции структурно - функциональных взаимоотношений между белками этого семейства, которые позволяют объединить их в одно семейство - белков Bcl-2 [10,19,33]. Белки этого семейства Bcl-2 находятся в постоянном динамическом равновесии, образуя гомо- и гетеродимеры, что в конечном счёте влияет на развитие апоптоза клеток [23]. Поэтому считается, что соотношение активных форм этих белков определяет равновесие между жизнью и смертью клетки.
К настоящему времени известно, что белки семейства Bcl-2 относятся либо к индукторам апоптоза (Bad, Bax, J3ik, Bid, Bak), либо к ингибиторам (Bcl-2, Bcl-X). Белок семейства Bcl-2 относится к классу G - белков [31]. Белок с молекулярной массой 26 кДж, кодируемый геном Bcl-2, содержит трансмембранный домен и локализуется в митохондриальной мембране, перинуклеарном эндоплазматическом ретикулуме, ядерной мембране и в митотических хромосомах [19,27,33].
Bcl-2 является фактором выживания клетки, защищая её от программированной гибели, и проявляет онкогенное свойство, так как препятствует апоптозу [7,23]. Ген Bcl-2 выполняет функцию негативного регулятора апоптоза. Установлено, что уменьшение концентрации Bcl-2 приводит к апоптотической гибели клеток, тогда как сверхэкспрессия его защищает клетки от смерти [8,23,31].
Наиболее хорошо изучена последовательность событий, приводящих клетку к апоптозу в результате взаимодействия белков из семейства TNF со специфическими рецепторами. Ярким представителем этой группы белков является система Apo-1/Fas/FasL. Следует отметить, что для этой системы не известны другие функции, кроме как индукции апоптоза клетки.
Apo-1/Fas/CD-95 - рецептор, по структуре, относящийся к рецепторам семейства TNF [6,8]. Взаимодействие Apo-1/Fas (рецептор) с FasL (лиганд) или с моноклональными антителами приводит к апоптозу клетки. Apo-1/Fas конститутивно экспрессируется на поверхности клеток многих типов: на тимоцитах, лимфобластоидных клеточных линиях, активированных Т- и В-лимфоцитах, а также на фибробластах, гепатоцитах, кератиноцитах, миелоидных клетках. Человеческий Apo-1/Fas состоит из 325 аминокислотных остатков и относится к мембранным белкам I типа. Т.е. в его структуре можно выделить внеклеточный, трансмембранный и цитоплазматический домены. Гомология аминокислотной последовательности среди рецепторов семейства TNF высока. Примерно 80 аминокислотных остатков образуют домен смерти (DD), который вовлекается в белок-белковое взаимодействие с цитоплазматическими белками, генерируя сигнал смерти. Ген Apo-1/Fas у человека локализован в длинном плече хромосомы 10 и состоит из 9 экзонов [6,8].
FasL является цитокином и относится к семейству цитокинов TNF. FasL экспрессируется на активированных Т-лимфоцитах и натуральных киллерах, а также на клетках Сертоли и паренхимных клетках передней камеры глаза, что позволяет этим клеткам убивать любую Fas-экспрссирующую клетку, в том числе и активированный Т-лимфоцит. Этот механизм определяет появление защищённых от иммунной системы мест. FasL существует в двух формах - нерастворимой или мембраносвязанной и растворимой, отщепляемой от клетки с помощью металлопротеиназы. Растворимая форма человеческого sFasL сохраняет свою активность. Подобно другим лигандам рецепторов семейства TNF, sFasL - гомотример связывается с 3 молекулами Apo-1/Fas.
При связывании лиганда с рецептором происходит олигомеризация цитоплазматических белков, таких как DD (домен смерти), относящего к рецептору, адапторного белка - FADD (Fas-ассоциированный домен смерти), содержащего DED - эффекторный домен смерти и прокаспазы-8. В результате этого процесса происходит активация апоптоз-специфической протеазы - каспазы-8 и развиваются характерные для апоптоза процессы. Мутации в гене fas или в гене FasL приводят к развитию аутоиммунных заболеваний.
Apo-1/Fas - это белок, который содержит 1 трансмембранную область, которая связываясь с FasL, индуцирует апоптоз в клетках-мишенях. Существует также не имеющая трансмембранного участка, растворимая, форма Apo-1 (sApo-1/Fas), которая присутствует в сыворотке крови и других биологических жидкостях. Согласно данным литературы, эта секреторная форма (sApo-1/Fas) может защищать клетки от Apo-1/лиганд индуцированного апоптоза и образуется путём отщепления аминокислотного остатка от трансмембранного домена [8,9].
В последние годы идентификацию апоптоза часто проводят, определяя активность каспаз, как инициаторных, так и эффекторных. В большинстве работ, проводимых с изучением активности каспаз, рассматривается каспаза-3, т.к. различные пути апоптотической гибели сходятся на ней, и её активация указывает на наличие апоптоза. Однако, если в исследование вводится определение активности каспазы-8, то помимо выявления программированной клеточной гибели как таковой, можно определить и путь её запуска, т.к. активация каспазы-8 указывает на рецепторный (внешний) механизм инициации процесса. Именно это является серьёзным преимуществом данного метода [7,13].
На сегодняшний день разработано более 60 различных методов выявления и изучения апоптотических клеток in vitro [7,8,28]. В литературе описано несколько методических подходов к прижизненному выявлению апоптотических клеток in vivo. Эти методы базируются на качественной или количественной оценке событий, вызванных изменениями в наружной мембране клеток, избирательной фрагментацией ядерной ДНК, изменениями структуры внутриклеточных компонентов или их перераспределением, а также уменьшением pH цитоплазмы. Кроме того, встречаются атипичные формы апоптоза, при которых отсутствуют маркёрные апоптотические изменения [7,8,14,21].
По понятным причинам изучение механизмов апоптоза ГКС при ПОУГ у человека in vivo невозможно. В качестве косвенного показателя при изучении роли апоптоза в патогенезе ПОУГ проводилась оценка апоптотических маркёров в лимфоцитах периферической крови, характеризующих готовность последних к апоптозу [29]. Для определения апоптотических клеток используются: лазерная сканирующая и проточная цитометрия, однофотонная эмиссионная компьютерная томография, магнитно - резонансная томография (МРТ), магнитно - резонансная спектроскопия, позитронно - эмиссионная томография [15,24]. Также, для идентификации апоптотической гибели клеток применяются световая и флуоресцентная микроскопия с применением обычных методов фиксации и окрашивания, электронно - микроскопические методы, выявление олигонуклеосомной деградации ДНК in situ, иммуногистохимическое выявление белков - маркёров, участвующих в программированной гибели клеток, или фрагментированной ДНК, определение активности каспаз [13].
Изучение апоптоза на окрашенных стандартными способами препаратах применяется очень широко ввиду относительной простоты этих методов. Полученные при подсчёте апоптотически измененных клеток результаты выражают в виде так называемого апоптотического индекса. Критериями программированной гибели клеток могут выступать маргинация и пикноз хроматина, изменение контуров ядра, изменение контуров и фрагментация клеток, появление свободно лежащих ядер.
Для выявления программированной клеточной гибели в качестве субъективного метода часто используется флуоресцентная микроскопия. Исследуют как витально окрашенные клетки во взвеси, так и фиксированные препараты. При работе с живыми клетками широко применяется мечение аннексином V, позволяющим обнаружить на внешней стороне плазматической мембраны появляющийся в процессе апоптоза фосфатидилсерин.
При анализе клеток в условиях флуоресцентной микроскопии учитывают следующие признаки: размеры ядра (уменьшение), характер распределения хроматина (конденсация в глыбки неправильной формы, уплотнение), хроматиновые тела (сохранность мембранной изолированности), характер свечения ДНК. Апоптотическая ДНК выглядит конденсированной ярко-желто-зеленой. В жизнеспособных клетках акридин оранж вызывает диффузную зеленую флуоресценцию.
С помощью иммуногистохимических исследований определяют наличие белков, формирующих каскад биохимических процессов, приводящих к апоптозу. Часто к этой группе методов относят TUNEL и ИФА [6,8,30].
Многие исследователи отводят апоптозу ведущую роль в структурных изменениях диска зрительного нерва (ДЗН), обусловленных потерей ГКС [1,3,4,5,16,22]. Роль апоптоза при развитии дегенеративных заболеваний, не вызывает сомнений. Имеется убедительный экспериментальный материал, свидетельствующий об участии апоптотического процесса в механизме ГОН при ПОУГ [2,4,5,11,12,17,18,20,22,25,26,32]. Однако, в целом, клинические исследования факторов апоптоза у пациентов с разными стадиями глаукомы весьма ограничены, что затрудняет изучение их роли в патогенезе ГОН.
VIII Международная студенческая научная конференция Студенческий научный форум - 2016

Апоптоз - программированная клеточная гибель, энергетически зависимый, генетически контролируемый процесс, который запускается специфическими сигналами и избавляет организм от ослабленных, ненужных или повреждённых клеток. Ежедневно, примерно около 5% клеток организма подвергаются апоптозу, а их место занимают новые клетки. В процессе апоптоза клетка исчезает бесследно в течение 15-120 минут.
Запрограммированная клеточная гибель это биохимически специфический тип гибели клетки, который характеризуется активацией нелизосомных эндогенных эндонуклеаз, которые расщепляют ядерную ДНК на маленькие фрагменты. Морфологически апоптоз проявляется гибелью единичных, беспорядочно расположенных клеток, что сопровождается формированием округлых, окруженных мембраной телец (“апоптотические тельца”), которые тут же фагоцитируются окружающими клетками.
Апоптоз - энергозависимый процесс, посредством которого удаляются нежелательные и дефектные клетки организма. Он играет большую роль в морфогенезе и является механизмом постоянного контроля размеров органов. При снижении апоптоза происходит накопление клеток, пример - опухолевый рост. При увеличении апоптоза наблюдается прогрессивное уменьшение количества клеток в ткани, пример - атрофия.
Морфологические проявления апоптоза.
Апоптоз имеет свои отличительные морфологические признаки, как на светооптическом, так и на ультраструктурном уровне. При окраске гематоксилином и эозином апоптоз определяется в единичных клетках или небольших группах клеток. Апоптотические клетки выглядят как округлые или овальные скопления интенсивно эозинофильной цитоплазмы с плотными фрагментами ядерного хроматина. Поскольку сжатие клетки и формирование апоптотических телец происходит быстро и также быстро они фагоцитируются, распадаются или выбрасываются в просвет органа, то на гистологических препаратах он обнаруживается в случаях его значительной выраженности. К тому же апоптоз - в отличие от некроза - никогда не сопровождается воспалительной реакцией, что также затрудняет его гистологическое выявление.
Наиболее четко морфологические признаки выявляются при электронной микроскопии. Для клетки, подвергающейся апоптозу характерно:
Сжатие клетки. Клетка уменьшается в размерах; цитоплазма уплотняется; органеллы, которые выглядят относительно нормальными, располагаются более компактно. Предполагается, что нарушение формы и объема клетки происходит в результате активации в апоптотических клетках трансглютаминазы. Этот фермент вызывает прогрессивное образование перекрестных связей в цитоплазматических белках, что приводит к формированию своеобразной оболочки под клеточной мембраной, подобно ороговевающим клеткам эпителия.
Конденсация хроматина. Это наиболее характерное проявление апоптоза. Хроматин конденсируется по периферии, под мембраной ядра, при этом образуются четко очерченные плотные массы различной формы и размеров. Ядро же может разрываться на два или несколько фрагментов. Механизм конденсации хроматина изучен достаточно хорошо. Он обусловлен расщеплением ядерной ДНК в местах, связывающих отдельные нуклеосомы, что приводит к развитию большого количества фрагментов, в которых число пар оснований делится на 180-200. При электрофорезе фрагменты дают характерную картину лестницы. Эта картина отличается от таковой при некрозе клеток, где длина фрагментов ДНК варьирует.
Формирование в цитоплазме полостей и апоптотических телец. В апоптотической клетке первоначально формируются глубокие впячивания поверхности с образованием полостей, что приводит к фрагментации клетки и формированию окруженных мембраной апоптотических телец, состоящих из цитоплазмы и плотно расположенных органелл, с или без фрагментов ядра.
Фагоцитоз апоптотических телец. Фагоцитоз апоптотических клеток или телец осуществляется окружающими здоровыми клетками, или паренхиматозными, или макрофагами. Апоптотические тельца быстро разрушаются в лизосомах, а окружающие клетки либо мигрируют, либо делятся, чтобы заполнить освободившееся после гибели клетки пространство. Фагоцитоз апоптотических телец макрофагами или другими клетками активируется рецепторами на этих клетках: они захватывают и поглощают апоптотические клетки. Один из таких рецепторов на макрофагах - рецептор витронектина, который является β3-интегрином и активирует фагоцитоз апоптотических нейтрофилов.
Участие апоптоза в физиологических и патологических процессах
Запрограммированном разрушении клеток во время эмбриогенеза (включая имплантацию, органогенез). Несмотря на то, что при эмбриогенезе апоптоз не всегда является отражением “запрограммированной смерти клетки”, это определение апоптоза широко используют различные исследователи.
Гормон-зависимой инволюции органов у взрослых, например, отторжение эндометрия во время менструального цикла, атрезии фолликулов в яичниках в менопаузе и регрессия молочной железы после прекращения лактации.
Удалении некоторых клеток при пролиферации клеточной популяции.
Гибели отдельных клеток в опухолях, в основном при ее регрессии, но также и в активно растущей опухоли.
Гибели клеток иммунной системы, как В -, так и Т-лимфоцитов, после истощения запасов цитокинов, а также гибели аутореактивных Т-клеток при развитии в тимусе.
Патологической атрофии гормон-зависимых органов, например, атрофии предстательной железы после кастрации и истощении лимфоцитов в тимусе при терапии глюкокортикоидами.
Патологической атрофии паренхиматозных органов после обтурации выводных протоков, что наблюдается в поджелудочной и слюнных железах, почках.
Гибели клеток, вызванных действием цитотоксических Т-клеток, например, при отторжении трансплантата и болезни “трансплантат против хозяина”.
Повреждении клеток при некоторых вирусных заболеваниях, например, при вирусном гепатите, когда фрагменты апоптотических клеток обнаруживаются в печени, как тельца Каунсильмана.
Гибели клеток при действии различных повреждающих факторов, которые способны вызвать некроз, но действующих в небольших дозах, например, при действии высокой температуры, ионизирующего излучения, противоопухолевых препаратов.
Биохимия апоптоза.
Активация цистеиновых (и некоторых других) протеаз — наиболее универсальная черта программируемой клеточной гибели независимо от организма, в котором она происходит. Основные участники программируемой клеточной гибели, каспазы («caspase» от «cysteine aspase») — это семейство эволюционно консервативных цистеиновых протеаз, которые специфически расщепляют белки по остаткам аспарагиновой кислоты. В настоящее время идентифицировано 10 каспаз. При апоптозе помимо активации цистеиновых протеаз, у растений выявлено возрастание активности сериновой и аспарагиновой протеаз.
Кроме того, в апоптозе принимают участие и другие протеазы, прежде всего, кальпаины, или Са2+-зависимые протеазы и убиквитин (протеаза, ковалентно связывающаяся с белком-мишенью). Эти протеазы — обязательный компонент каскада протеолитических ферментов. Так, ингибиторы кальпаина блокируют апоптоз. Убиквитин-протеосомный путь деградации белков активируется при апоптозе.
Роль каспаз в апоптозе разнообразна. Результатом активности протеаз являются характерные изменения в морфологии клеток при апоптозе.1. Гидролиз белков ламинов, армирующих ядерную мембрану. Это ведет к распаду ядерной оболочки и конденсации хроматина. Мишенями протеаз при апоптозе являются также белки ядрышек, гистоны и негистоновые белки и топоизомераза. Топоизомераза — связующее звено между ДНК хроматина и белковыми структурами ядра, с помощью которого хроматин прикрепляется к ядерному матриксу. Расщепление топоизомеразы — это этап образования высокомолекулярных фрагментов ДНК.
2. Расщепление антиапоптозных белков — протеолиз ингибитора ДНКазы, ответственной за фрагментацию ДНК. В нормальных клетках апоптозная ДНКаза CAD (caspase-activated DNase) образует неактивный комплекс с ингибитором 1CMiwm DFF (DNA fragmentation factor). При апоптозе ингибитор Гмс участием каспаз 3 и 7 инактивируется и свободная CAD, вызывая нуклеосомные разрывы хроматина, ведет к образованию фрагментов ДНК с молекулярной массой кратной молекулярной массе ДНК в нуклеосомных частицах — 180-200 пар нуклеотидов. Эти фрагменты и дают характерную лесенку ДНК при электрофоретическом разделении в агарозном геле. Апоптоз возможен и без фрагментации ДНК. Обнаружен ядерный белок ACCINVS (apoptotic chromatin condensation inducer in the nucleus), который при комбинированном действии каспазы 3 и неидентифицированной протеазы расщепляется на фрагменты. Один из них в присутствии дополнительных неядерных факторов вызывает апоптотическую конденсацию хроматина и фрагментацию ядра (кариорексис) без фрагментации ДНК. Кроме непосредственной активации нуклеаз, протеазы (путем ограниченного протеолиза) устраняют структурное разобщение между нуклеазами и ДНК в составе хроматина, удаляют белки, защищающие ДНК.3. Угнетение репарации ДНК: инактивирование и нарушение регуляции белка, участвующего в репарации ДНК, а также в сплайсинге мРНК, репликации ДНК. Мишенью каспаз является поли-(АДФ-рибозо)-полимераза (ПАРП), которая участвует в репарации ДНК (катализирует полиАДФ-рибозилирование белков, связанных с ДНК). Донором АДФ-рибозы является NAD'. Активность ПАРП-полимеразы возрастает в 500 раз и более при связывании с участками разрыва ДНК. ПАРП участвует в репарации поврежденной ДНК, регуляции активности эндонуклеаз, поддержании структуры хроматина посредством АДФ-рибозилирования. Апоптотическая гибель клетки сопровождается расщеплением ПАРП каспазами. При массированных разрывах ДНК чрезмерная активация ПАРП, сильно снижая содержание внутриклеточного NAD*, ведет к подавлению гликолиза и митохондриального дыхания и вызывает гибель клетки по пути некроза.4. Разрушение белков цитоскелета. Деградация структурных и функциональных белков митотического аппарата.5. Участие в экспрессии генов. Эта функция связана с протеолизом репрессоров и с образованием пептидов, регулирующих транскрипцию (модификация факторов транскрипции). Субстратом протеаз является, например, гистон, выступающий репрессором генов.6. Одна из функций протеаз — передача апоптозного сигнала от индукторов апоптоза. Сигналы могут быть трансмембранными, рецептор-зависимыми. Рецепторами служат трансмембранные белки. Протеазы принимают участие либо непосредственно при взаимодействии индукторов апоптоза с рецепторами, либо через активацию протеинкиназ, играющих важную роль в передаче трансмембранного сигнала с целого ряда рецепторов.Локализация протеаз в различных отделах (компартментах) клетки способствует эффективной трансмембранной передаче сигналов программируемой клеточной гибели. Часть протеаз связаны с мембранами (цитоплазматической, ядерной, мембранами органелл или вакуоли) — это мембраносвязанные протеазы. Другие — находятся в матриксе ядра, цитоплазмы или органелл. Аспарагиновая протеаза растений, по всей видимости, локализована в вакуоли. Предполагается, что сериновые протеазы локализуются в цитоплазме и в ядре. Известно, что в ядрах протеазы могут быть прочно ассоциированы с хроматином и, в том числе, непосредственнно с гистонами. Перемещение протеаз в клетке может сопровождаться их активацией. Например, повышение концентрации Ca2+ внутри клетки способствует перемещению Са2+-зависимой протеазы и протеинкиназы из цитоплазмы в мембрану. При этом происходит автокаталитическая активация неактивных форм протеазы.Так, активация некоторых протеаз может быть обусловлена увеличением концентрации кальция в клетках, наблюдаемой при разных типах апоптоза (раздел выше). АФК также могут быть непосредственными индукторами активации протеаз. Появление локальных участков однонитевой ДНК активирует, например, ядерные ДНК-зависимые сериновые протеазы, специфичные к гистону.
Множество ветвей сигнальной трансдукции перепроверяет правильность выбранного алгоритма событий на пути к апоптозу, уберегая клетку от бессмысленной гибели. Выявлено несколько механизмов, ограждающих клетку от случайного самоуничтожения с участием протеаз.
Во-первых, протеазы синтезируются в клетке в неактивной форме, а процессинг неактивных форм протеаз происходит путем автолиза или путем протеолиза другими протеазами. Например, каспазы синтезируются в клетке в виде прокаспазы — неактивного мономера с молекулярной массой 30-50 кДа. Активные формы — тетрамеры, содержащие по две субъединицы: (р 10 — р20)2 (рис. 9.7). Прокаспазы обладают незначительной протеолитической активностью, составляющей 1-2% активности зрелой каспазы. Механизм протеолитического само- или перекрестного расщепления (ауто- или транс-процессинга), а затем пространственного сближения ведет к образованию активных каспаз. От прокаспазы отделяется регуляторный N-концевой домен (продомен), а оставшаяся часть молекулы разделяется на большую (около 20 кДа) и малую (около 10 кДа) субъединицы. Затем происходит ассоциация большой и малой субъединиц. Два гетеродимера образуют тетрамер с двумя каталитическими центрами, работающими независимо. Первоначально концентрация каспаз в клетке ничтожна. Благодаря свойству автокатализа, концентрация активных каспаз может возрастать лавинообразно.Во-вторых, протеазы обратимо взаимодействуют с эндогенными белковыми ингибиторами, образуя неактивные комплексы (латентные комплексы описаны для цистеиновых, Са2+-зависимых и некоторых других протеаз). При действии различных индукторов апоптоза происходит диссоциация неактивных комплексов протеаза-ингибитор. Обратимое взаимодействие Са2+-зависимых протеаз с эндогенными ингибиторами регулируется кальцием. Цистеиновая протеаза связывается ковалентно с ингибитором через дисульфидную связь. Высвобождение и активация каспазы происходит в результате тиол-дисульфидного обмена и сопряжена с окислительно-восстановительным состоянием клетки и метаболизмом глюкозы.В-третьих, протеазы могут быть компонентами специальных рецептор-зависимых систем. Так, [рецептор + лиганд + адаптер + прокаспаза] формируют специфический агрегат, в котором происходит активация каспаз. Такой агрегат называют апоптосомой или апоптозным шапероном. Самое интересное, что выявлены консервативные области гомологии (в том числе NB-область) белка адаптера у животных и продуктов генов резистентности у растений, включая томат, арабидопсис и табак. Более того, белки похожи структурно. Предполагается, что продукты гена резистентности могут играть роль адаптеров в апоптосоме. Таким образом, при узнавании продукта авирулентности, по всей видимости, происходит диссоциация апоптосомы и развертывание программы апоптоза.
Продукты генов резистентности, по-видимому, ответственны за эффективность гибели клеток при заражении — узнавание факторов и запуск машины самоуничтожения, за первые (самые важные) шаги на пути к стремительной гибели клетки.Существует несколько путей реализации программы ПКГ. Путь передачи сигнала: индукторы — рецепторы — адаптеры — каспазы первого эшелона — регуляторы — каспазы второго эшелона. Рецептор взаимодействует с лигандом. Насколько обратима гибель клетки? На этапе активации каспаз первого эшелона жизнь клетки еще можно сохранить. Существуют регуляторы, которые блокируют или, напротив, усиливают разрушительное действие каспаз первого эшелона. После активации каспазами первого эшелона каспаз второго эшелона путем протеолиза из прокаспаз процесс, запушенный программой смерти, становится необратим. Эти каспазы способны в дальнейшем к самоактивации (автокатализу или автопроцессингу) и активируют фактор фрагментации ДНК на нуклеосомные фрагменты. Вернемся к митохондриям. Апоптотическое изменение митохондрии может индуцироваться окислительным стрессом, повышением концентрации Ca2+. При апоптозе из межмембранного пространства митохондрий высвобождаются белки — апоптогенные факторы:
AIF (Apoptosis Inducing Factor) — флавопротеин с молекулярной массой 57 кДа. Будучи добавлен к изолированным ядрам, он вызывает конденсацию хроматина и фрагментацию ДНК, а при добавлении к изолированным митохондриям — высвобождение цитохрома С и каспазы 9. Высвобождаемый цитохром С вместе с цитоплазматическим фактором APAF-1 (apoptosis protease activating factor-1) образует комплекс с прокаспазой. APAF-I играет роль арматуры, на которой происходит аугокаталитический процессинг каспазы 9 (мультимерная арматура APAF1-цитохром-С-комплексов напоминает пропеллер). Обнаружены ингибиторы высвобождения цитохрома С, блокирующие апоптоз, например, белок Bel.
Список используемой литературы:
Гордеева А.В., Лабас Ю.А., Звягильская Р.А.Апоптоз одноклеточных организмов: механизмы и эволюция Биохимия, 2004, том 69, вып. 10, с. 1301—1313
Голубев А.М., Москалева Е. Ю., Северин С.Е., Веснянко Т.П., Кузовлев А.Н., Алкадарский А.С., Порошенко Г.Г. Апоптоз при критических состояниях
Связующая функция белка Bid между путями апоптоза
Е.И. Чуканова, А.С. Чуканова, Е.И. Гудков, С.Е. Козырев, В.В. Беляков
Кафедра неврологии, нейрохирургии и медицинской генетики лечебного факультета, РНИМУ им. Н.И. Пирогова, Москва, Россия
В статье представлены современные представления о различных вариантах клеточной смерти с указанием биомаркеров повреждения, участвующих в этих процессах. Биомаркеры являются большим подспорьем в клинических исследованиях, проводимых на ранних этапах заболеваний, и могут быть гораздо более надежными и экономичными средствами, чем обычные неврологические способы оценки. Таким образом, эти биомаркеры значительно уменьшат риски и затраты, связанные как с клиническими испытаниями, так и в конечном счете с лечением и ведением пациентов.
Введение
Научные достижения последних лет внесли большой вклад в понимание патобиологии и биохимических путей повреждения центральной нервной системы (ЦНС) при развитии ИИ. Клеточная смерть в нервной системе при нормальных физиологических условиях считается охранительной моделью. В процессе развития мозга нейроны в ЦНС подвергаются удалению, что помогает формировать нейронные связи и развивающуюся нейронную архитектуру мозга, т.е. запрограммированная гибель клеток играет важную роль в процессе развития нервной системы. Напротив, при достижении возраста зрелости и в течение всей последующей жизни нейроны подвергаются множеству травмирующих воздействий, что определяет их судьбу и выживание. Смерть клеток при острой локальной ишемии мозга включает начальную волну острого некротизирующего повреждения ткани мозга с последующим вторичным биохимическим повреждением, вызванным сложными биохимическими механизмами окружающей клеточной среды, что приводит к более организованной или запрограммированной форме гибели клеток. В последние годы в литературе описывалось несколько форм гибели клеток, которые происходят в клетке, сопровождаемой различными фенотипическими и молекулярными маркерами в зависимости от характера повреждения, испытываемого клеткой [1, 2].
Характеристика типов клеточной смерти
Клеточная смерть классифицируется на три типа: апоптотический (тип I), аутофагический (тип II) и некротический/онкотический (тип III). В зависимости от природы поражения смерть нейронов происходит по одному из этих механизмов, благодаря чему процесс может прогрессировать или прекращаться. Некроз и апоптоз нейронов были хорошо изучены. В последние годы исследователи получают все большее количество свидетельств о вовлеченности в процесс гибели клеток аутофагии и аутофагии-ассоциированной клеточной смерти. При этом для каждой формы клеточной смерти характерны свои биохимические маркеры (табл. 1, 2).
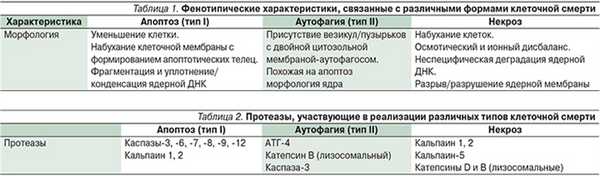
Некроз. Некроз традиционно рассматривается как неконтролируемая случайная форма клеточной смерти с морфологическими свойствами, отличными от апоптоза или аутофагии. Некротизируемая клетка в стандартном случае подвергается биоэнергетическому повреждению вследствие истощения АТФ, причиной которой служит воздействие повышения внутриклеточного Са2+, эксайтотоксичности или воспаления, сопровождается отеком внутриклеточных компонентов и нарушением целостности плазматической мембраны. Клеточный и ядерный лизис в результате некроза приводит к воспалению, что служит причиной дальнейшего повреждения области, окружающей зону некроза. Так, к некоторым из участвующих в биохимическом процессе некроза протеазы относятся кальций-зависимые кальпаины и лизосомальные катепсины, которые влияют на большинство внутриклеточных процессов.
В исследованиях последних лет получены данные, свидетельствующие о том, что некротический путь в действительности может быть регулируемым, зависящим от сигнализации некоторых вторичных внутриклеточных мессенджеров, однако эти результаты требуют дальнейшего подтверждения и описания точных биохимических процессов, их вызывающих. Одна из форм «запрограммированного» некроза, также называемая некроптозом, демонстрирует зависимость от взаимодействия с рецептором протеинкиназы RIP1, подавляемого ингибиторами RIP1, такими как некростатин [3].
Другим примером запрограммированного некроза служит активация поли-АДФ-рибозной полимеразы (PARP-1) с разрывом ДНК-цепей, что и считается причиной гибели клеток и наблюдается при определенных формах повреждения мозга.
K.K. Wang обнаружил, что белок α2-спектрин, расположенный в аксонах, является отличным биомаркером некроза нейронов, т.к. последовательно расщепляется ферментом кальпаином на 2 разных фрагмента - SBDP 150 и BDP145 [4].
Апоптоз. Апоптоз - одна из хорошо изученных форм запрограммированной гибели клеток. Апоптоз играет меньшую роль в клеточной гибели при острых состояниях и наблюдается в более отдаленный период острой ишемии мозга (Е.И. Гусев). В апоптотической клетке описано развитие таких морфологических особенностей, как конденсация хроматина, ретракция псевдоподий, фрагментация ядра, набухание мембраны без выхода внутриклеточного содержимого во внеклеточное пространство. В зависимости от характера биохимической сигнализации, которой подвергается клетка, апоптоз можно классифицировать как: а) каспаз-зависимый и каспаз-независимый внутренний; б) внешний. Хотя дифференцировка этих путей основана на связанных с ними биохимических компонентах, существует множество перекрестных связей между путями посредством взаимодействия различных вовлеченных в этот процесс белков.
Внутренний апоптоз может быть запущен несколькими способами передачи сигналов, включая повреждение митохондрий, поражение эндоплазматического ретикулума, повреждение ДНК, окислительный стресс и избыток цитоплазмотического Ca2+. Особую роль в этом процессе отводят митохондриям. Потеря потенциала митохондриальной мембраной приводит к формированию повышения ее проницаемости и высвобождению митохондриальных белков - цитохрома С, вторичного активатора каспаз, полученного из митохондрий (SMAC), и высокотемпературного белка A2 (HTRA2) в цитозоль, а также к активации определенных проапоптотических митохондриальных мембранных белков, таких как Bid, которые инициируют развитие биохимических процессов, приводящих к активации проапоптотических каспазных протеаз, а также подавление антиапоптотических белков, выражающееся в формировании биохимических процессов, ведущих к индукции апоптоза. Не зависимый от каспазы апоптоз включает сигнализацию через белки, высвобождаемые из митохондриального межмембранного пространства (MIS), таких как апоптоз-индуцирующий фактор (AIF) и эндонуклеаза G, которые перемещаются в ядро, что приводит к необратимому повреждению ДНК.
Внешний апоптоз определяет форму гибели клеток, распространяемую через специфические трансмембранные рецепторы в ответ на внеклеточные стресс-сигналы. Сигналинг инициируется связыванием лиганда (Fas или TNF) с рецепторами смерти, которые вызывают конформационные изменения в цитоплазматическом домене рецепторов, и инициирует образование смерть-индуцирующего сигнального комплекса (DISC), который активирует каспазу-8, в свою очередь активирующую эффекторные каспазы, такие как каспаза-3, -6 и -7, что в конечном итоге приводит к апоптозу.
Стресс эндоплазматического ретикулума и развернутый белковый ответ апоптоза
Клеточная смерть, опосредуемая стрессом эндоплазматического ретикулума (ЭР) и включением реакции денатурации белков (UPR), предложена в качестве третьей формы апоптоза. Эти механизмы служат фактором, способствующим развитию хронических нейродегенеративных нарушений [5, 6].
Исследования выявили связь между ионами ЭР и митохондрий при гибели клеток. Белки Bcl-2, которые присутствуют на мембране эндоплазматического ретикулума, снова имеют критическое значение в последовательности событий, которые разыгрываются при активации пути ЭР-стресса. Известно, что стресс ЭР активируется каспазой-12, которая в дальнейшем может активировать каскад протеолитических эффекторных каспаз, приводя к гибели клеток [7].
Кроме того, другой продукт распада, α2-спектрина (SBDP120), образующийся под воздействием каспазы-3, в настоящее время используется в качестве биомаркера апоптоза нейронов как в тканях, так и биологических жидкостях, например в цереброспинальной жидкости - ЦСЖ (табл. 3) [8].
Аутофагия. Аутофагия при остром мозговом повреждении была продемонстрирована в эксперименте на грызунах. В современной литературе мнения насчет предполагаемой роли аутофагии в механизмах выживания и гибели клеток неоднозначны. Исследования выявили, что аутофагия нейронов - это тонко регулируемый процесс. Подавление процесса аутофагии и супрессия гена аутофагии (atg7) в ЦНС привели к обширной нейродегенерации [9]. Таким образом, аутофагия играет критическую роль в выживании постмитотических нейронов ЦНС.
Аутофагия была описана как внутриклеточный механизм, который активируется, когда клетки подвергаются внешнему воздействию, как, например, недостаточность питательных веществ или другие клеточные повреждения, такие как эксайтоксичность [10]. Аутофагию характеризует наличие везикул с двойной мембраной, называемых аутофагосомами, которые, как считается, происходят из ЭР, в пределах клетки изолирующих поврежденные органеллы, такие как митохондрии, в конце концов попадающие в лизосомы путем слияния наружной мембраны аутофагосом с лизосомальной мембраной, что приводит к образованию однослойных мембранных структур, называемых аутолизосомами, внутри которых лизосомальные гидролазы разрушают органеллы для рециркуляции простых аминокислот обратно в клеточный метаболизм для поддержания жизнеобеспечения клеток и гомеостаза.
Активация аутофагии в головном мозге отмечается при окклюзии сонной артерии и гипоксемии в экспериментах на грызунах [11, 12]. В исследованиях на неонатальных ишемических моделях экспериментального инсульта активация аутофагии имела отрицательное влияние на выживание нейронов [13]. В другом исследовании [14] был продемонстрирован нейропротективный эффект на нейроны гиппокампа вследствие истощения гена аутофагии atg7 на экспериментальной модели неонатальной гипоксии-ишемии. По всей видимости, данные результаты могут быть применимы только к новорожденным, поскольку дефицит в гене atg7 в более позднем возрасте приводит к дегенерации нейронов гиппокампа начиная с возраста около 3 недель. Экспериментальная ишемия у взрослых диких мышей (PND 56) вызывала активацию аутофагии, однако отрицательного эффекта на выживание нейронов отмечено не было. Тем не менее другие исследования с использованием индукторов аутофагии, таких как парамицин, выявили положительную роль аутофагии посредством активации сигнального пути Akt/CREB [15]. Результаты этих исследований предполагают, что ингибирование аутофагии может приводить к усилению гибели клеток [16].
Биомаркером аутофагии в ЦНС служит изоформа легкой цепи белка MAP-LC3 (или atg8). При нейрональной аутофагии или смерти клетки с помощью аутофагии появляется еще один маркер - белок p62. Этот белок индуцируется стрессом и является одним из белков, связывающих LC3, что приводит к образованию аутофагосом. Важно, что при активно происходящем процессе аутофагии уровень p62 снижается [17]. Таким образом, p62 является возможным маркером аутофагии при травмах и расстройствах в ЦНС.
Заключение
В настоящее время существует настоятельная потребность в создании диагностических тестов, основанных на простых биологических жидкостях, используемых для ведении пациентов с острой локальной ишемией, будь то мониторинг пациентов, находящихся в отделении интенсивной терапии, или прогнозирование степени тяжести повреждения ткани мозга в острейшей периоде ИИ уже на уровне приемного отделения стационара, а также могут быть полезными для назначения дифференцированной индивидуализированной терапии и реабилитационного лечения.
Биомаркеры будут обладать важными прогностическими функциями; способствовать разработке рекомендаций по скорейшему возвращению к службе или работе, а также предоставят возможность для консультирования пациентов, освобожденных от трудовой деятельности. Маркеры биохимических процессов открывают большие возможности для проведения клинических исследований, включая подтверждение эффективности целевой лекарственной терапии. Временный профиль изменений в биомаркерах будет определять сроки лечения. Биомаркеры служат большим подспорьем в клинических исследованиях, проводимых на ранних этапах заболеваний, и могут быть гораздо более надежными и экономичными средствами, чем обычные неврологические способы оценки. Таким образом, эти биомаркеры значительно уменьшат риски и затраты, связанные как с клиническими испытаниями, так и в конечном счете с лечением и ведением пациентов.
Литература
1. Гусев Е.И., Скворцова В.И. Ишемия головного мозга. М., 2001. 326 с.
2. Гусев Е.И., Чуканова А.С. Современные патогенетические аспекты формирования хронической ишемии мозга. Журнал неврологии и психиатрии им. С.С. Корсакова. 2015;115(3):4-8.
3. Zhang Z., Lammer S.F., Liu M.C., et al. Multiple alphaii-Spectrin breakdown products distinguish calpain and caspase dominated necrotic and apoptotic cell death pathways. Apoptosius. 2009;14;1289-98. Doi: 10.1007/s10495-009-0405-z.
4. Wang K.K. Calpain and caspase: can you tell the difference? Trends Neurosci. 2000:23;20-6.
5. DeGracia D.J. Montie H.L. Cerebral ischemia and the unfolded protein response. J. Neurochem. 2004:91:1-8. Doi: 10.1111/j.1471-4159.2004.02703.x
6. Nakka V.P., Gusain A., Raghubir R. Endoplasmic reticulum stress play critical role in brain damage after cerebral ischemia/reperfusion in rats Neurotox. Res. 2010;17:189-202. Doi: 10.1007/s12640-009-9110-5.
7. Martinez J.A., Zahg Z., Svetlov R.L., et al. Calpain and caspase processing of caspase-12 contribute to the ER stress-induced cell death pathway in differentiated PC12 cell. Apoptpsis. 2010;15:1480-93. Doi: 10.1007/s10495-010-0526-4
8. Zhang Z., Mondello S., Kobeissy F., et al. Protein biomarkers for traumatic and ischemic nbrain injury: from bench to bed side. Translational Stroke Reseach. 2011:2;455-52.
9. Komatsu M.S. Waguri S., Chida T., et al. Loss autophagy in the central nervous system causes neurodegeneration in mice. Nature. 2006:441:880-84. Doi: 10.1038/nature04723.
10. Sadasivan S., Dunn W.A., Hayes R.L., Wang K.K. Chenges in autophagy proteins in a rat model of cjntrolled cortical impact induced brain injury. J. Biochem. Biophys. Res. Commun. 2010:373:478-81. Doi: 10.1016/j.bbrc.2008.05.031.
11. Adhami F., Schloemer A., Kuan C.Y. The role s of autophagy in cerebral ischemia. Autophagy. 2007:3;42-4. Doi:10.4161/auto.3412.
12. Liu C., Gao Y., Barret J. Autophagy and protein aggregation after brain ischemia. J. Neurochem. 2010:115:68-78.
13. Puyal J., Clarc P.G., Targeting autophagy to prevent neonatal stroke damage. Autophagy. 2009;5:1060-61.
14. Koike M.M., Shibata M., Tabacoshi M., et al. Inhibition of autophagy prevents hippocampal pyramidal neuron death after hypoxic-ischemic injury. Am. J. Pathol. 2008:172;454-69.
15. Carloni S., Buonocore G., Balduini W. Protective role of autophagy in neonatal hypoxia-ischemia induced brain injury. Neurobiol. Dis. 2008;32:329-39. Doi: 10.1016/j.nbd.2008.07.022.
16. Balduini W., Carloni S., Buonocore G., Autophagy in hypoxia-ischemia induced brain injury. J. Matern. Fetal. Neonatal. Med. 2012;25(Suppl. 1):30-4.
17. Lou S., Garcia-Arencibia M., Zhao R., et al. Bim inhibits autophagy by recruiting beclin I to microtubules. Mol. Cell. 2011:47:359-70.
Об авторах / Для корреспонденции
Читайте также:
- Рубеолярная эмбриопатия. Признаки поражения краснухой эмбриона и плода
- Миелопатия как причина старческого головокружения
- Акт жевания при дистальном прикусе. Динамометрия у детей
- Примеры пигментированной приобретенной астроцитомы сетчатки
- ЭКГ при инфаркте боковой стенки левого желудочка. Признаки бокового инфаркта миокарда
