Техника операции при интрадуральной опухоли позвоночника
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Биопсия опухолей позвоночника — информативный метод диагностики, позволяющий установить тип опухоли, ее морфологическое строение. Эти данные крайне важны для выбора правильной тактики лечения. Несмотря на развитие современных методов визуализации - компьютерной томографии, МРТ и других, исследование образца тканей до сих пор единственный способ изучить клеточное строение опухоли. Биопсия делится на два вида - открытую и закрытую. При закрытой часть опухоли получают с помощью иглы, вводимой сквозь кожу. Открытая требует хирургического вмешательства.
Биопсия позвоночника выполняется с целью проверки на наличие новообразований (спинных или параспинальных), инфекций и метаболических заболеваний костей.
Симптомы
- сильная боль в спине, которая отдает в другие части тела;
- мышечная слабость в конечностях;
- затруднения при ходьбе;
- онемение в руках или ногах;
- паралич;
- нарушение работы кишечника, мочевого пузыря.
Опасность опухолей позвоночника заключается в том, что некоторые опухоли очень быстро растут и в результате сдавления корешков и спинного мозга человека может частично или полностью парализовать.
Диагностика
Типы опухолей
- Интрамедуллярные - растущие из вещества спинного мозга;
- Экстрамедуллярные интрадуральные - снаружи вещества спинного мозга, но под твердой оболочкой;
- Экстрамедуллярные экстрадуральные - снаружи твердой мозговой оболочки.
Техника чрескожной биопсии
Закрытая биопсия может быть аспирационной и пункционной. Аспирационная проводится толстой иглой, а для пункционной применяется специальный троакар, позволяющий получить «столбик» опухолевой ткани. Взятие материала для исследования без использования открытого хирургического доступа возможно не всегда. При некоторых локализациях опухолевых образований или определенном характере процесса получить ткань можно только через открытый разрез во время операции. Но в большинстве случаев закрытая биопсия опухолей позвоночника является эффективной и дает возможность изучить морфологию образования.
Иглу или троакар в область поражения вводят под контролем рентгеновской установки. Это дает возможность снизить риск осложнений в виде травмирования нервных или сосудистых образований позвоночного столба. Кроме того, визуальный контроль позволяет врачу прицельно взять образец ткани из выбранного участка и получить достоверную информацию о строении опухоли.
Процедура проводится амбулаторно и входит в стандартную программу обследования для пациентов с подозрением на метастатическое или первичное опухолевое поражение. При помощи биопсии также можно отличить новообразование от других патологий, сопровождающихся деструктивными изменениями в позвоночнике, например, от туберкулеза.
Преимущества метода
Закрытая или чрескожная биопсия имеет ряд плюсов:
- Малая травматичность, отсутствие разрезов.
- Не требует нахождения пациента в стационаре;
- Позволяет получить достоверную информацию о строении опухоли и стадии заболевания;
- Минимальный риск осложнений.
Благодаря простоте наряду с высокой информативностью и безопасностью для пациента, методика широко используется для диагностики новообразований позвоночника.
Техника операции при интрадуральной опухоли позвоночника
ООО Клиника спинальной нейрохирургии «Аксис»;
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва;
Отделение нейрохирургии Нижегородского научно-исследовательского института травматологии и ортопедии
ФГБНУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко", РАМН, Москва
ФГАУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
Первый МГМУ им. И.М. Сеченова, Москва
Экстрадуральная гемангиобластома спинного мозга (случай из практики и обзор литературы)
Журнал: Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2016;80(6): 88‑92
Гемангиобластома — редко встречающаяся сосудистая опухоль ЦНС, которая возникает спорадически, а также бывает ассоциирована с болезнью Гиппеля—Линдау. Гемангиобластомы составляют 2—6% от всех новообразований спинного мозга и занимают третье место в структуре интрамедуллярных объемных образований спинного мозга. Впервые в нашей практике мы столкнулись с паравертебральной гемангиобластомой, растущей по типу «песочных часов». В мировой литературе представлено всего 3 случая опухоли с таким вариантом роста.
Клинический случай
Пациентка Н., 56 лет, поступила в НИИ нейрохирургии им. акад. Н.Н. Бурденко 03.09.14 с жалобами на боль в пояснично-крестцовой области с иррадиацией в левую ногу, а также чувствительными расстройствами в виде гипестезии по задней поверхности левого бедра и голени. Из анамнеза известно, что боли в спине беспокоили пациентку длительное время, постепенно усиливаясь, со временем болевой синдром стал постоянным. Неоднократно проводилась медикаментозная терапия, направленная на лечение остеохондроза позвоночника, улучшение от которой не наступало. С 2006 г. боли усилились и стали возникать в покое, в положении и сидя, и лежа. В августе 2013 г. боль стала особенно интенсивной, консервативная терапия результатов по-прежнему не имела. Выполненная в этой связи МРТ пояснично-крестцового отдела позвоночника выявила экстрадуральное объемное образование с паравертебральным распространением на уровне L4—L5 позвонков в межпозвонковое отверстие слева. Образование было овальной формы размером 16×25×10 мм. Выполнена спинальная ангиография, на которой контрастировалась собственная сосудистая сеть объемного образования на уровне L4 позвонка (снимки не представлены). Пациентка была госпитализирована в нейрохирургическое отделение по месту жительства для хирургического лечения. Произведена неудачная попытка удаления опухоли. При гистологическом исследовании фрагмента полученного материала сделано заключение о ганглионевроме.
Через 12 мес после операции было выполнено контрольное МРТ-исследование, на котором выявлена та же МР-картина, что и перед операцией (рис. 1).
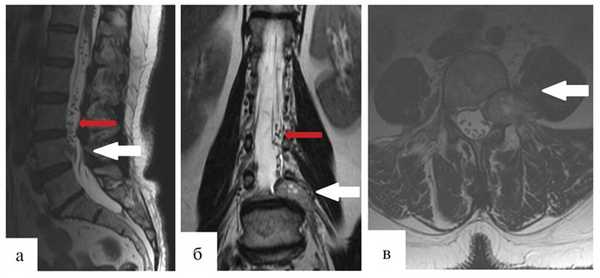
Рис. 1. Гемангиобластома корешка L4. На серии МРТ, выполненных в сагиттальной, фронтальной и аксиальной проекциях в режиме T2 (а, б, в), определяется экстрадурально расположенное гипоинтенсивное объемное образование на уровне L4—L5 позвонков с гиперинтенсивными очагами и паравертебральным ростом влево по типу «песочных часов» (опухоль указана белыми стрелками). В сагиттальной и фронтальной проекциях (а, б) обращает на себя внимание выраженная сосудистая сеть (указана красными стрелками), которой в Т2-режиме соответствуют множественные зоны гипоинтенсивного сигнала.
В НИИ нейрохирургии им. акад. Н.Н. Бурденко 11.09.14 проведено удаление экстрадуральной опухоли с паравертебральным ростом по типу «песочных часов» влево на уровне L4—L5 позвонков.
Операция
Положение пациентки на операционном столе: лежа на животе, в условиях комплексной анестезии с эндотрахеальной вентиляцией легких. Определение уровня локализации опухоли осуществлялось при помощи интраоперационного КТ-томографа O-arm (Medtronic), снимки выполнены в боковой и фронтальных плоскостях в 2D-режиме.
Разрез кожи осуществлен парамедианно слева в нескольких сантиметрах от рубца после предыдущей операции. Для осуществления доступа к опухоли использовался операционный микроскоп и ретрактор системы Caspar. Применение этого расширителя позволило минимизировать травму окружающих тканей. При помощи микрохирургических инструментов и высокооборотного бора Zimmer выполнена гемиламинэктомия слева на уровне дужки L4 позвонка. Визуализирована опухоль вытянутой формы, оранжевого цвета, размером 3×2 см. Опухоль располагалась в межпозвонковом отверстии L4—L5 и напоминала по форме невриному. Исходным местом роста определена экстрадуральная часть корешка L4 слева. В ходе выделения опухоли по периметру обнаружен крупный артериальный сосуд, питающий опухоль. Последний коагулирован и пересечен. На проксимальную часть опухоли и корешок была наложена лигатура, после чего опухоль и нервный корешок коагулированы и удалены единым блоком. В ложе удаленной опухоли уложен гемостатический материал (рис. 2). Рана закрыта по стандартной схеме.
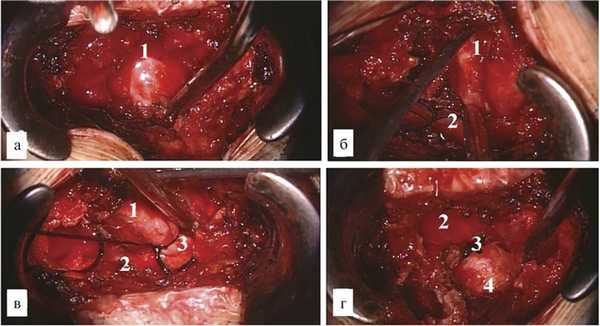
Рис. 2. Этапы операции. а, б — выделение и мобилизация солидной части опухоли; в — перевязка шейки опухоли корешка L4; г — удаление опухоли вместе с корешком. 1 — солидная часть, 2 — корешок L4, 3 — «муфта» корешка, 4 — ложе опухоли.
В послеоперационном периоде отмечен регресс болевого синдрома. Пациентка активизирована на 1-е сутки после операции. Спустя 7 дней больная в удовлетворительном состоянии выписана домой. Гистологический диагноз: гемангиобластома. Через 3 мес после проведенной операции выполнено контрольное МРТ-исследование (рис. 3).
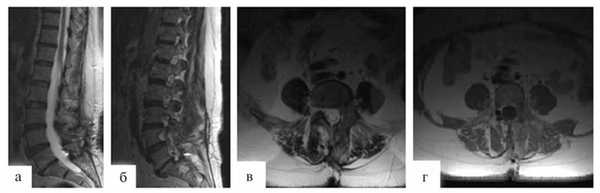
Рис. 3. МРТ, выполненные в сагиттальной и аксиальной проекциях в режиме T2 (а, б, в, г). Состояние после радикального удаления гемангиобластомы.
Гистологическая характеристика опухоли
Гистологическое исследование (рис. 4) подтвердило микроскопический диагноз гемангиобластомы. Опухоль построена из двух типов клеток: стромальные клетки с оптически пустой цитоплазмой и большое количество сосудистых клеток. Опухоль окружена тонким слоем фиброзной ткани, к которой тесно прилежат фрагменты нервной ткани и скопления ганглиозных клеток (рис. 5).
Рис. 4. Гемангиобластома. Стромальные клетки с оптически пустой цитоплазмой (указано красной стрелкой) и сосудистые клетки (указано синей стрелкой). Окраска гематоксилином и эозином, ув. ×200. Рис. 5. Гемангиобластома (указано красной стрелкой) и скопления ганглиозных клеток (указано зеленой стрелкой). Окраска гематоксилином и эозином, ув. ×100.
Во время исследования был обнаружен прилежащий нервный стволик (рис. 6), такую же находку описывают R. Pluta и соавт. [2].
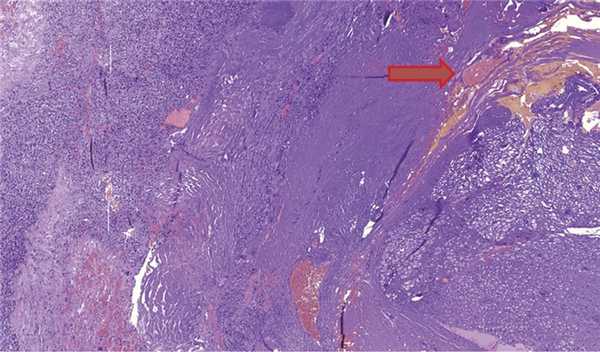
Рис. 6. Гемангиобластома и прилежащий нервный стволик (указан стрелкой), Окраска гематоксилином и эозином, ув. ×50.
Сравнительный анализ результатов хирургического лечения гемангиобластом
Гемангиобластома спинного мозга относится к группе высоковаскуляризированных опухолей, чаще локализующихся интрамедуллярно. Гемангиобластомы составляют 2—6% от всех новообразований спинного мозга и занимают третье место в структуре интрамедуллярных объемных образований спинного мозга [1]. В нашем случае опухоль располагалась паравертебрально, росла по типу «песочных часов», не имела связи с твердой мозговой оболочкой. В мировой литературе [2—4] нами найдены наблюдения о трех пациентах с подобной локализацией объемного образования. В таблице представлены некоторые сведения об этих пациентах, в частности, клинический статус и результаты хирургического лечения (наблюдения № 1—3) в сопоставлении с описываемым нами случаем (наблюдение № 4).

Обзор публикаций о хирургическом лечении корешковых гемангиобластом спинного мозга Примечание. ЭД — экстрадуральное расположение, ПЧ — опухоль по типу «песочных часов», БС — болевой синдром, РБС — радикулярный болевой синдром, СН — сенсорные нарушения, МН — моторные нарушения, НФТО — нарушение функции тазовых органов.
При оценке сведений, представленных в таблице, видно, что были определенные отличия по клинической картине заболевания. Так, в наблюдении № 3 было отмечено острое начало заболевания, когда сильный болевой синдром развился в течение 2 нед, после чего пациентка была госпитализирована в нейрохирургический стационар. В двух других наблюдениях (наблюдения № 1 и 2), так же как и у нашей пациентки (наблюдение № 4), имелся длительный анамнез от 2 до 20 лет. Основными проявлениями опухоли являлась радикулопатия, проявляющаяся болевым синдромом в пояснично-крестцовом отделе позвоночника с иррадиацией в ногу, а также расстройствами чувствительности по корешковому типу. В наблюдении № 3 имелось нарушение функций тазовых органов (недержание мочи), возможно, за счет компрессии корешков «конского хвоста».
Из таблицы видно, что клинико-рентгенологическое обследование лишь в одном случае (наблюдение № 1) позволило предположить до операции правильный гистологический диагноз, чему способствовало то обстоятельство, что у этого пациента с болезнью Гиппеля—Линдау выявлялись множественные гемангиобластомы ЦНС. В 2 случаях (наблюдения № 2 и 3) на дооперационном этапе, по данным МРТ-исследования, был поставлен предположительный диагноз: нейрогенная опухоль — невринома (шваннома) корешка. В нашем случае (наблюдение № 4) опухоль расценивалась как гангионеврома L4 корешка с паравертебральным ростом, так как после первой операции по месту жительства был поставлен соответствующий гистологический диагноз.
После проведенного нами анализа рентгенологических данных можно сделать следующие выводы. Во-первых, все исследования должны проводиться с контрастным усилением. Во-вторых, обнаружение патологически расширенных извитых сосудов в пределах позвоночного канала вокруг новообразования является патогномоничным признаком гемангиобластомы. Лучше всего сосуды визуализируются в Т2-режиме. В-третьих, солидный компонент опухоли имеет гипо- или изоинтенсивный МР-сигнал в Т1-режиме, а кистозные полости имеют сходный с ликвором сигнал в Т1- и Т2-режимах, или более яркий сигнал в режиме Т2. Выявление хотя бы одного из этих перечисленных МРТ-признаков дает основание предполагать опухоль сосудистого ряда и может быть рекомендовано выполнение селективной ангиографии [4, 5].
Оценивая исходы хирургического лечения, отметим, что во всех четырех наблюдениях (см. таблицу) опухоли были удалены радикально. При этом произошел регресс болевого синдрома. Не осложнением, а неизбежным следствием операции следует считать возможное возникновение незначительного неврологического дефицита, так как чаще всего опухоль удаляется вместе с корешком, из которого она исходит.
Гемангиобластома экстрамедуллярной локализации — достаточно редкая патология, поэтому стандартов для их удалении не существует. В своей практике мы впервые встретились с экстрадуральным расположением гемангиобластомы, поэтому технику микрохирургического удаления применяли как для удаления опухолей, растущих по типу «песочных часов». К сожалению, перед хирургическим этапом мы не провели эмболизацию питающего сосуда опухоли, в результате при выделении паравертебральной части новообразования, выходящей за пределы межпозвонкового отверстия, получили кровотечение из питающего опухоль сосуда — корешковой артерии. Кровотечение было успешно остановлено с помощью биполярной коагуляции.
Вторым этапом выделили полюса опухоли, при этом сохранили расширенные дренирующие вены опухоли, что считаем обязательным. Гемангиобластомы хорошо инкапсулированы и легко отделяются от окружающих тканей. Проведение манипуляций внутри капсулы опухоли опасно из-за возможного выраженного кровотечения, которое, как правило, трудно контролируется и может полностью перекрыть все поле зрения. Следующим этапом мы выделили часть опухоли, прилегающую к оболочке; на корешок, входящий в строму опухоли, наложили лигатуру для предотвращения ликвореи из «муфты» корешка. В нашем случае отделить гемангиобластому от корешка не представлялось возможным ввиду плотного сращения последних между собой. Поэтому гемангиобластома была удалена вместе с корешком L4. Несмотря на пересечение корешка, в послеоперационном периоде отрицательной симптоматики в виде нарастания слабости в мышцах левой ноги не наблюдалось. После удаления опухоли образовалось глубокое ложе, которое мы тщательно обследовали, останавливая кровотечение из мелких сосудов. Гемостаз в такой ситуации необходимо осуществлять с помощью гемостатических материалов, не прибегая к биполярной коагуляции.
Выводы
Гемангиобластома экстрадуральной локализации является очень редкой патологией, однако при обнаружении МРТ-признаков, характерных для сосудистого образования, необходимо проводить дообследование, которое может включать КТ-перфузионное исследование, а также в случае необходимости, проведение селективной ангиографии. При выявлении гемангиобластомы с четко дифференцированными питающими сосудами желательно проведение эмболизации для снижения риска интраоперационного кровотечения.
Технология удаления экстрадуральных геман-гиобластом, на наш взгляд, существенно не отличается от операций, выполняемых при других опухолях, растущих преимущественно паравертебрально по типу «песочных часов».
Конфликт интересов отсутствует .
Комментарий
Гемангиобластома — это богатая сосудами доброкачественная опухоль, состоящая из скопления тонкостенных сосудов различного калибра, интерстициальные клетки которой содержат обилие липидов в цитоплазме. Спинальные гемангиобластомы в абсолютном большинстве случаев располагаются интрамедуллярно и составляют 2—8% всех интрамедуллярных образований, уступая эпендимомам и астроцитомам. Спинальные гемангиобластомы составляют до 20% всех гемангиобластом ЦНС. В редких случаях эти опухоли могут располагаться экстрамедуллярно, а в исключительных случаях даже экстрадурально. Несмотря на преимущественное расположение опухоли в пределах ЦНС, гистологической связи образования с глиальной тканью не получено. Это объясняет встречаемость патологии не только в пограничной зоне между центральной и периферической частью нервной системы (экстрамедуллярные интрадуральные гемангиобластомы, как правило, связаны с дорзальной поверхностью спинного мозга или интрадуральной порцией заднего корешка), но и на отдалении. В литературе имеются описания гемангиобластом лучевого и седалищного нер-вов.
Наблюдения экстрамедуллярного расположения опухолей крайне редки, что усложняет выбор правильной диагностики и хирургической тактики данной патологии.
В представленной авторами статье описаны клиническая картина, алгоритм диагностики и предоперационной подготовки пациентов с экстрадуральными гемангиобластомами с учетом имеющихся литературных данных. Отдельное внимание уделено хирургической технике удаления опухолевого узла.
Статья представляет несомненный интерес для широкого круга нейрохирургов.
Интрадуральная экстрамедуллярная миксома на уровне L1 позвонка
Миксома оболочек периферических нервов является редкой доброкачественной опухолью с преимущественной локализацией в верхних конечностях, голове, шее и грудной клетке. Приведен клинический случай интрадуральной миксомы на уровне LI позвонка. Большое внимание уделено гистологической характеристике опухоли и проведению дифференциальной диагностики между гистологическими типами доброкачественных экстрамедуллярных образований. В результате работы был сделан вывод о необходимости тщательного дополнительного обследования пациентов в случае выявления миксомы, так как возможна генерализация процесса.
Миксома оболочек периферических нервов является редкой доброкачественной опухолью с преимущественной локализацией в верхних конечностях, голове, шее и грудной клетке. Источник роста чаще всего локализуется в дермальном слое кожи. Впервые в мировой литературе данная опухоль была описана в 1969 г. J. Harkin и R. Reed [1] назвали обнаруженную ими опухоль миксомой оболочек периферических нервов, однако позже R. Gallager и E. Helwig [2] открыли похожий на миксому гистологический тип опухоли, который получил название нейротекомы. В настоящей работе мы приводим достаточно редкий случай интрадуральной локализации опухоли в области корешков конского хвоста спинного мозга.
Клинический пример
Пациентка Е., 52 лет, поступила в НИИ нейрохирургии им. акад. Н.Н. Бурденко 06.02.14 с жалобами на выраженные боли в области поясничного отдела позвоночника, боли распространялись по передней поверхности обеих ног. Из анамнеза заболевания известно, что вышеуказанные жалобы беспокоили пациентку в течение последних 2 лет. За последний год боль усилилась, стала носить постоянный характер, что послужило причиной выполнения магнитно-резонансной томографии (МРТ) поясничного отдела позвоночника в мае 2013 г. При исследовании были выявлены две интрадуральные опухоли, располагавшиеся на уровне LI позвонка в области корешков конского хвоста и конуса спинного мозга. Образования достаточно интенсивно накапливали контрастное вещество (рис. 1, б, в).
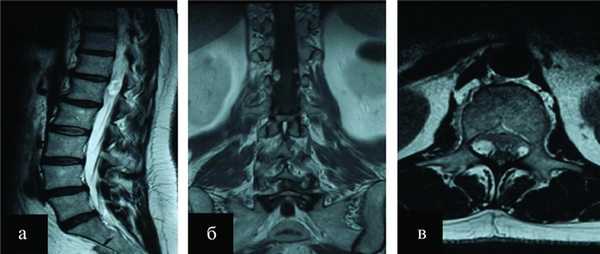
Рисунок 1. Экстрамедуллярные интрадуральные опухоли на уровне LI позвонка. а - МРТ-исследование в Т2 режиме, сагиттальная проекция; б, в - Т1 режим с контрастным усилением; б - фронтальная проекция; в - аксиальная проекция.
По рентгенологической картине опухоли соответствовали невриномам и занимали латеральное расположение с двух сторон позвоночного канала. Пациентка была консультирована нейрохирургом, но по каким-то причинам, на тот момент, от предложенного хирургического вмешательства воздержалась. В течение 1 года болевой синдром прогрессировал, появилась слабость в ногах, что и послужило причиной выполнения контрольной МРТ. По данным МРТ пояснично-крестцового отдела позвоночника (см. рис. 1), проведенного в январе 2014 г., отмечен рост интрадуральных образований. 10.02.14 произведена операция - удаление интрадуральных экстрамедуллярных опухолей на уровне ThXII-LI позвонков. Для осуществления доступа использовался реечный ранорасширитель, была выполнена традиционная ламинэктомия, частично резецированы дужки ThXII и LI позвонков. Произведен линейный разрез твердой мозговой оболочки по средней линии. С двух сторон от корешков конского хвоста, располагавшихся в центре окна ламинэктомии, визуализированы два узла опухоли. Последние располагались вдоль стенок дурального мешка и компримировали конус и корешки спинного мозга (рис. 2, а-в).
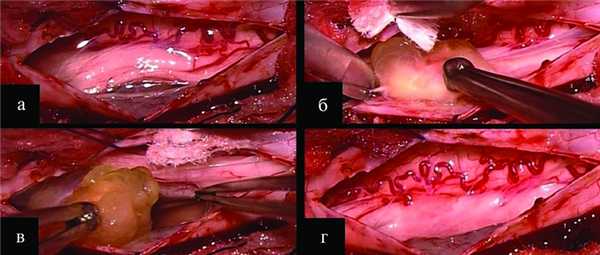
Рисунок 2. Интраоперационные фотографии этапов удаления интрадуральной миксомы на уровне LI позвонка. Объяснение см. в тексте. Опухоли бледно-желтого цвета имели вытянутую овальную форму. Размер их составлял 20×5 мм и 10×10 мм. В ходе выделения из арахноидальной оболочки выявлены зоны роста опухолей. На этапе удаления сложилось впечатление, что новообразования растут из зубовидных связок и имеют кистозный компонент (см. рис. 2, б, в). В результате микрохирургического удаления, коагуляции и пересечения зубовидных связок удалось достичь тотальной резекции опухолей (см. рис. 2, г). По окончании выполнен гемостаз. Твердая мозговая оболочка ушита непрерывным швом. Закрытие раны по стандартной схеме.
Гистологический диагноз: миксома.
В послеоперационном периоде отмечен регресс болевого синдрома, имевшего место до операции, нарастание силы в ногах. Пациентка активизирована в 1-е сутки после операции, после чего прошла курс восстановительного лечения. Через 8 дней после операции в удовлетворительном состоянии пациентка была выписана домой.
В послеоперационном периоде через 3 мес после операции пациентке выполнена МРТ, по результатам которой подтверждено радикальное удаление опухоли (рис. 3).
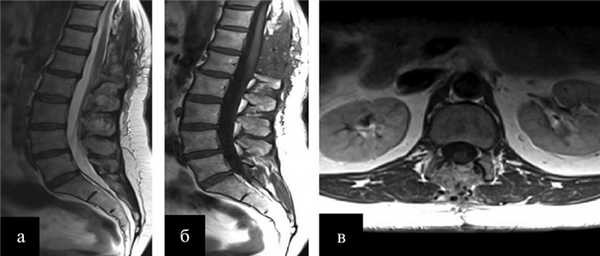
Рисунок 3. Контрольное МРТ-исследование через 3 мес после операции. а - Т2 режим, сагиттальная проекция; б, в - Т1 режим с контрастным усилением: б - сагиттальная проекция, в - аксимальная проекция.
Миксома оболочек периферических нервов, как правило, является многоузловой доброкачественной опухолью с различной выраженностью миксоматоза стромы. По данным литературы [1], характерной локализацией являются верхние конечности, голова, шея, а также грудная клетка. Пик заболеваемости приходится на четвертую декаду жизни. В мировой практике локализация в ЦНС представляет собой редкое явление. При этом необходимо четко дифференцировать данный гистологический тип опухоли от невриномы и нейротекомы.
При гистологическом исследовании обращал на себя внимание крайне выраженный миксоматоз стромы, опухоль на большем протяжении имела тонкую фиброзную капсулу. Клетки вытянутой веретенообразной формы с эозинофильной цитоплазмой и мелкими ядрами располагались относительно редко в миксоматозном внеклеточном матриксе, ядра с четким хроматином, фигур митотического деления не отмечалось. Типичных для невриномы структур в виде телец Verocay, паттернов Antony A и B также не обнаружено. При иммуногистохимическом исследовании выявлена экспрессия протеина S100, коллагена IV типа и Vim в клетках опухоли, СD34 преимущественно в сосудах. Экспрессия гладкомышечного актина, Des, EMA была отрицательной (рис. 4, 5).
Рисунок 4. Опухоль с выраженным миксоматозом стромы. Окраска гематоксилином и эозином. ×200. Рисунок 5. Экспрессия протеина S100 в клетках опухоли. ×400.
В результате проведения исследования морфологическая картина была расценена как миксома оболочек нерва.
Единичные многоядерные гигантские клетки и фигуры митотического деления встречались достаточно редко. Клеточность опухоли была вариабельна. В ходе исследования необходимо было провести дифференциальный диагноз миксомы и невриномы с миксоматозом стромы. Отличительной чертой последней является присутствие типичных для неврином структур - телец Verocay. В отличие от миксомы нейротекома представляет собой умеренно клеточную опухоль с менее выраженным миксоидным компонентом. Клетки округлые или овальные, более полиморфны. Среди них чаще встречаются многоядерные гигантские клетки, на микроскопическом уровне имеют четко выраженную дольчатость. Иммуногистохимические особенности миксомы, как и невриномы, представлены экспрессией белка S100. Нейротекома в отличие от последних не экспрессирует данный белок. Эпителиальный мембранный антиген EMA фокально может присутствовать в миксоме оболочки нерва, в то время как в нейротекоме он утрачен, это же касается экспрессии коллагена IV типа и ламинина. Виментин (Vim) достаточно интенсивно экспрессируется в обеих опухолях.
M. Yamato и соавт. [3] использовали многоклональные антитела Schwann/2E. Особенностью данных антител является способность взаимодействовать с цитоплазмой и ядрами шванновских клеток и миелина периферической нервной системы, при этом оставаясь интактными при взаимодействии с клетками центральной нервной системы. Таким образом, авторы при выявлении в опухоли фокусов взаимодействия антител с мишенями считали, что опухоль исходит из периферических нервов. Данный факт, помимо гистологического и имуногистохимического исследований, подтверждал, что опухоль является миксомой периферических нервов [3].
Несмотря на то что миксома является опухолью дермального происхождения, в мировой практике известны случаи локализации данной опухоли в спинномозговом канале [3, 4]. Компрессия корешков спинного мозга была обусловлена капсулой опухоли. Клиническая картина зависела от топографоанатомического расположения опухоли. Так, опухоль чаще манифестировала с болевого синдрома, чувствительных и двигательных расстройств [5]. Дифференциальная диагностика, по данным МРТ, затруднительна ввиду того, что рентгенологическая картина сходна с менингиомами, невриномами, нейрофибромами и нейротекомами [6]. Поэтому формирование окончательного диагноза возможно только после получения результатов биопсии.
Заключение
Пациенты с верифицированным диагнозом «миксома» нуждаются в тщательном дополнительном обследовании, так как для данной опухоли характерна генерализация процесса с образованием узлов иной локализации, а также рецидивирующее течение.
В статье авторы описывают клинический случай лечения миксомы интрадуральной локализации. Стоит отметить, что подобных публикаций в мировой литературе очень мало, что, безусловно, подчеркивает уникальность и ценность этой публикации. Подробно изложены анамнез заболевания, данные клинико-инструментальных исследований, особенности оперативного вмешательства с иллюстрациями. Далее представлены данные литературы по особенностям течения миксом центральной нервной системы. Авторами совместно с патоморфологами проведен гистологический и иммуногистохимический анализ материала, обсуждены вопросы дифференциального диагноза. В работе авторы продемонстрировали успешный пример хирургического лечения миксомы редкой локализации с хорошим отдаленным результатом. Хочется отметить, что данная статья вводит миксомы центральной нервной системы, достаточно редкую патологию, в круг дифференциальной диагностики экстрамедуллярных опухолей спинного мозга и рекомендует план дальнейших действий нейрохирурга при обнаружении данной патологии.
Удаление опухоли спинного мозга
Опухоли спинного мозга разделяют на несколько групп в зависимости от их расположения:
- Экстрадуральные - расположены в позвоночном канале над мозговой оболочкой, как правило, это вторичные опухоли: метастазы из других органов, инфильтрация злокачественными клетками при лейкозах и т.д.;
- Интрадуральные экстрамедуллярные опухоли - развиваются в тканях твердой мозговой оболочки без прорастания тканей спинного мозга. Чаще всего это доброкачественные образования, но их быстрый рост может привести к компрессии спинного мозга и ряду неврологических расстройств.
- Интрадуральные интрамедуллярные - опухоли из тканей самого спинного мозга. Встречаются довольно редко, могут быть как злокачественными, так и доброкачественными.
Первыми симптомами новообразований спинного мозга могут быть болевые ощущения, двигательные или чувствительные расстройства. Проявления зависят от расположения опухоли и ее размера. Поэтому при любых болях в спине, особенно если они возникают на фоне имеющегося онкологического заболевания, нужно обратиться к врачу. При выявлении новообразования чаще всего принимается решение об удалении опухоли спинного мозга.
Для диагностики применяются:
- ;
- КТ позвоночника с контрастом;
- электромиография;
- биопсия;
- миелография;
- исследование цереброспинальной жидкости.
Лечение
В качестве медикаментозного лечения назначаются кортикостероиды. Если присутствует сдавление спинного мозга, то лечение необходимо начинать как можно скорее.
Хорошо локализованные опухоли можно удалять хирургически. Если опухоль нельзя удалить, применяют лучевую терапию с возможной декомпрессией. Экстрадуральные метастазы, вызывающие сдавление спинного мозга, обычно удаляют из тела позвонка, затем проводят лучевую терапию. Метастатические экстрадуральные опухоли, которые не сдавливают спинной мозг, можно лечить только лучевой терапией, но если лучевая терапия не помогает, то необходимо проведение операции.
Техника операции
Основной метод лечения новообразований спинного мозга - хирургический. Операция показана при неэффективности лучевой терапии или при сдавлении спинного мозга. Удаление опухоли спинного мозга приводит к восстановлению его функций и исчезновению симптомов заболевания. Технология операции выбирается в зависимости от размера и расположения опухоли. Операция в среднем продолжается 2-4 часа.
Вмешательство может быть радикальным - когда опухоль иссекается полностью, либо паллиативным. Радикальное удаление возможно при отсутствии прорастания опухолью спинного мозга и его корешков. Если опухоль интрамедуллярная, то полностью удалить такое образование, не повредив спинной мозг технически невозможно. В таких случаях хирургическим путем добиваются декомпрессии (устранение сдавления) мозга, восстановления циркуляции спинномозговой жидкости и снятия симптомов. Доступ к опухоли производится путем ламинэктомии - удаления дужки позвонка либо с помощью эндоскопической техники.
Все вмешательства на спинном мозге проводятся с электро-нейромиографическим контролем. Этот современный метод визуализации позволяет отличить опухолевую ткань от нервной, и избежать повреждения спинного мозга. Операция без использования инновационных технологий контроля может привести к развитию тяжелых неврологических осложнений в послеоперационном периоде.
Удаление опухоли спинного мозга возможно только в специализированных медицинских центрах, оснащенных оборудованием надлежащего уровня и при наличии опытных высококвалифицированных специалистов. Только использование современных методик позволяет добиться восстановления работоспособности пациента и исчезновения симптомов сдавления спинного мозга: болей, парезов, параличей, недержания мочи, нарушений чувствительности.
Удаление злокачественных опухолей позвоночника и спинного мозга
Злокачественные опухоли позвоночника чаще всего являются вторичными, то есть представляют собой метастазы рака других органов. Но встречаются и первичные опухоли, развивающиеся из структур позвоночника, оболочек спинного мозга или его мозгового вещества. Такие новообразования очень опасны - даже в случае отсутствия метастазов, они сдавливают спинной мозг и вызывают разрушение позвоночного столба, что приводит к значительному нарушению качества жизни пациента, а часто - и к летальному исходу. Первыми симптомами опухолей данной локализации является боль в спине, чаше всего в грудном или поясничном отделе. Затем добавляются нарушения чувствительности и двигательной функции конечностей, мышечная слабость. Единственный способ эффективный лечения - это удаление опухоли позвоночника, но в некоторых случаях оно невозможно из-за глубоко прорастания патологической тканью жизненно важных структур позвоночного столба.
Злокачественные опухоли позвоночника
Злокачественные опухоли позвоночника отличаются богатством клинических проявлений, которые зависят от того, в каком отделе появилось образование и насколько оно сдавливает спинной мозг. Наиболее часто встречаются саркомы и хондросаркомы позвоночного столба. Диагностика заболевания сопряжена с некоторыми трудностями из-за того, что первые признаки рака позвоночника схожи с симптомами других патологий. Поэтому часто пациент попадает к онкологу уже на поздней стадии, когда образование достигает значительного размера. Удаление опухоли на позвоночнике в таких случаях практически невозможно. При метастазах в позвоночный столб назначается только консервативное симптоматическое лечение, так как их иссечение не улучшает состояния пациента и не приводит к выздоровлению. Операция по удалению опухоли позвоночника первичного характера заключается в резекции пораженных костных структур, близлежащих лимфатических узлов, соседних органов и тканей. Чтобы позвоночный столб сохранил свою функцию, необходимо заменить удаленные позвонки протезами. Чем раньше выявлено новообразование, тем больше шансов, что пациент сможет вернуться после вмешательства к нормальной жизни. Восстановительный период после операции по удалению опухоли позвоночника занимает несколько месяцев. Возможно назначение дополнительных методов лечения - химио- и радиотерапии для того, чтобы уничтожить оставшиеся раковые клетки.
Злокачественные опухоли спинного мозга
Злокачественные опухоли спинного мозга встречаются нечасто - в несколько раз реже, чем новообразования головного мозга. Они делятся на два вида - экстрамедуллярные (растущие из оболочек мозга и его сосудов) и интрамедуллярные (происходящее непосредственно из мозгового вещества). Все эти новообразования сказываются на функции спинного мозга, разрушая, прорастая или сдавливая его ткани. Клинические симптомы зависят от того, на каком уровне происходит поражение спинномозговых структур. Удаление опухоли спинного мозга - единственный способ эффективного лечения, однако возможность его применения определяется размером образования. Оперативная тактика также зависит от типа опухоли. В некоторых случаях достаточно небольшого разреза со стороны позвоночного столба. Иногда образования отличаются значительным размером и выходят за пределы позвоночного канала, формируя узлы в полости живота или груди. Чтобы их удалить требуется комбинированный доступ с несколькими разрезами. Операция по удалению опухолей спинного мозга, расположенных в его веществе (глиом и астроцитом) проводится только по показаниям, так как они часто распространены по значительной части органа. Предварительно нужно оценить возможность проведения вмешательства с помощью диагностических методов - КТ или МРТ.
Удаление опухолей спинного мозга производится с использованием микрохирургии, чтобы снизить объем повреждения структур органа. Чем меньше будет повреждена спинномозговая ткань, тем выше качество жизни пациента после вмешательства.
Современные тактики оперативного лечения и техническое оснащение делают возможным успешное проведение операций на позвоночнике и спинном мозге с сохранением функции данных органов и возможностью восстановления трудоспособности пациента.
Читайте также:
- Диагностика мышечной дистрофии Дюшенна, Беккера у ребенка
- Юношеские угри
- Анатомия: Иннервация сигмовидной кишки. Иннервация прямой кишки. Иннервация мочевого пузыря.
- Общие сведения о заболеваниях конъюнктивы и склеры
- Ростовые факторы бактерий. Ауксотрофы. Прототрофы. Классификация факторов стимулирующих рост бактерий. Пусковые факторы роста бактерии.
