Техника операции при ранении плечевого сплетения - хирургическая тактика
Добавил пользователь Alex Обновлено: 22.01.2026
Плечо - это сложный сустав, составленный из четырех анатомических образований, движения которых в сумме обеспечивают его обширную подвижность. В течение развития стабильностью пожертвовали в пользу подвижности.
В плечевом суставе возможны три направления движения: сгибание и разгибание в сагитальной плоскости, отведение и приведение во фронтальной плоскости, а также наружняя и внутренняя ротации.
Ключица, лопатка, и плечевая кость обеспечивают костную основу плечевого сустава. Они участвуют в образовании трех двойных суставов: грудино-ключичный сустав, акромиально-ключичный сустав, и плече-лопаточный сустав. Лопаточно-грудной сустав - четвертое анатомическое образование плеча; оно образовано лопаткой, скользящей на слое мышц и синовиальной сумке, по задней поверхности верхней части грудной клетки. Эти три кости фиксируются к осевому скелету и управляются 19 мышцами. Мышцы разделены на внутреннюю группу, которая перемещает плечевую кость относительно лопатки, и внешнюю группу, которая перемещает плечевой пояс и плечевую кость относительно осевого скелета.
Повреждения вращательной манжеты
К повреждению сухожилий вращательной манжеты могут приводить несколько причин:
- дегенеративные изменения;
- сужение пространства между акромионом и головкой плечевой кости;
- травма;
- хроническая травматизация.
Дегенеративные изменения связаны с нарушением кровообращения сухожилий вращательной манжеты, процессом старения и износом тканей, а также с качественными изменениями коллагеновых волокон в составе сухожилий.
Сужение пространства между акромионом и головкой плечевой кости (импинджмент-синдром) возникает на фоне особого строения акромиального отростка или после получения травмы. Сухожилие надостной мышцы, проходящее в данном пространстве, попадает как бы в тиски и постепенно сдавливается.
Характерными травмами являются падение на область плечевого сустава или на вытянутую вперед руку, резкое поднятие тяжести, резкое отведение руки в сторону.
Частые микротравмы области плечевого сустава возникают у людей тяжелого физического труда и бросающих атлетов. К типичным профессиям можно отнести и тех, у кого работа связана с длительным положением руки на уровне 90 0 и выше. Это, к примеру, парикмахеры, стоматологи, электрики, плотники, маляры.
Симптомы разрыва вращательной манжеты.
Небольшие разрывы или частичные повреждения могут проходить бессимптомно. Но чаще всего ведущим признаком является боль. При факте травмы боль возникает резко, а при повторяющихся нагрузках она усиливается постепенно и со временем нарастает. Наибольшая интенсивность боли определяется при отведении руки по дуге от 60 0 до 120 0 . Периодически боль усиливается ночью и приводит к нарушению сна.
Во время осмотра можно выявить снижение силы мышц травмированной конечности. Болевые ощущения ограничивают объем движений в плечевом суставе и приводят к развитию контрактуры (тугоподвижности).
Частичные повреждения сухожилий вращательной манжеты могут быть со стороны суставной поверхности, со стороны акромиона или внутри сухожилия. Лечение целесообразно начать с консервативных методов. Основная задача - устранить причину возникновения патологического процесса и купировать воспаление. Пациенту необходимо снизить свои физические нагрузки. Врачом назначаются противовоспалительные препараты, физиотерапия, лечебная физкультура. При отсутствии подтверждения полнослойного разрыва возможно введение субакромиально кортикостероидных препаратов с целью обезболивания и уменьшения воспаления.
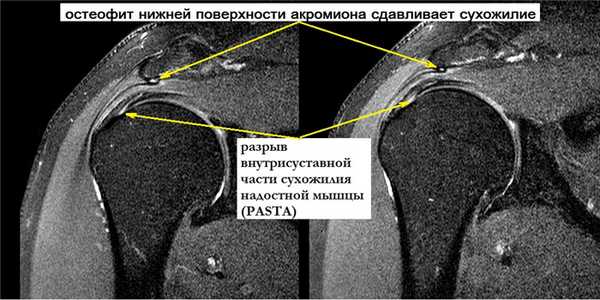
В последнее время большое внимание уделяется возможности регенерации тканей. Как современный альтернативный метод безоперационного укрепления мягкотканных структур плеча применяется внутрисуставное введение обогащенной тромбоцитами плазмы (PRP) в комбинации с ударно-волновой терапией (УВТ). Консервативное лечение также рассматривается в качестве подготовительного этапа перед хирургическим вмешательством.
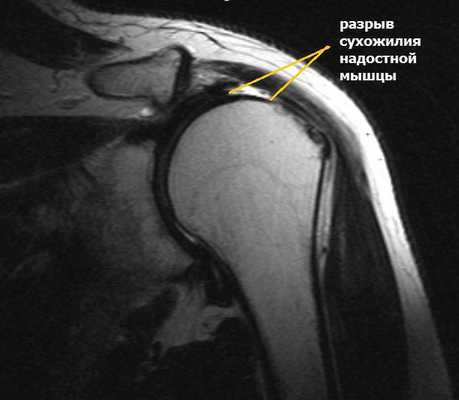
Полнослойный разрыв может затрагивать как одно сухожилие, так и несколько. Массивные повреждения вращательной манжеты в ряде случаев характеризуются, как невосстановимые и требуют открытых операций с целью пластического замещения дефектов сухожилия или перемещения других мышц в зону разрыва.

Биодеградируемые импланты Титановые импланты
Для основной массы разрывов применяются современные технологии артроскопического шва. Артроскопия выполняется под эндотрахеальным наркозом, который может сочетаться с проводниковой анестезией нервов плечевого сплетения. На операционном столе уже под анестезией пациент укладывается в положение «пляжного кресла». Артроскопическое вмешательство подразумевает выполнение 4-5 проколов по 5мм по периметру плечевого сустава, в который вводится камера и микрохирургические инструменты. С их помощью производится декомпрессия сухожилия, очистка и расширение субаромиального пространства. Шов сухожилия выполняется после установки в головку плечевой кости специальных винтов (якорей) с прикрепленными к ним нерассасывающимися нитями. За счет нитей сухожилия прошиваются и фиксируются в головке плечевой кости.
Наилучшие результаты оперативного лечения разрыва вращательной манжеты прослеживаются в сроки до 3 месяцев с момента травмы.
Привычный вывих плеча
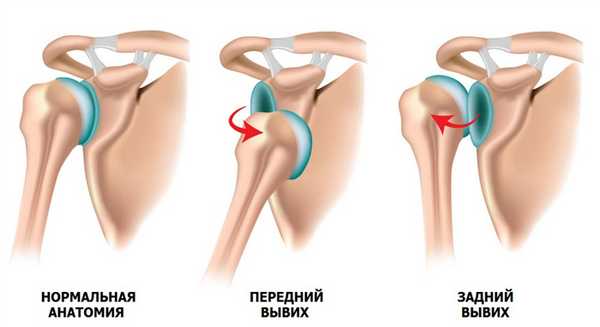
Одно из ошибочных утверждений, что вывих лучше, чем перелом. Последствия первичного вывиха могут быть достаточно серьезными и приводить к повторению травмы.
Привычный вывих - патологическое состояние, при котором происходит смещение головки плечевой кости относительно суставной впадины лопатки (нестабильность плечевого сустава). Причиной вывиха в 90% случаев является травма, например: падение на вытянутую руку, удар по области плечевого сустава, поднятие тяжести, слишком размашистые движения руками, мышечный спазм при эпилепсии.
Предрасположенностью к вывиху является дисплазия - врожденное нарушение развития соединительной ткани, при котором суставы обладают повышенной подвижностью (гипермобильность).
Во время вывиха происходит резкое перемещение головки плечевой кости, как будто выходит из сустава. В результате повреждаются удерживающие элементы: фиброзная губа и связки. С увеличением количества вывихов, смещение происходит с меньшим сопротивлением. Мягко-тканные структуры не оказывают должной поддержки суставу и постепенно начинают повреждаться соприкасающиеся кости, которые при этом стираются. Нестабильность плечевого сустава со временем прогрессирует и вывихи могут происходить даже во сне.
Основным методом восстановления стабильности плечевого сустава считается хирургическое лечение. Наиболее щадящей методикой является артроскопия (операция Банкарта). При неповрежденной костной ткани и наличие фиброзной губы хорошего качества выполняется рефиксация фиброзной губы с помощью специальных якорных рассасывающихся имплантов. Вся операция производится через 3-4 прокола кожи по 5-6 мм. Через первый прокол в полость сустава вводится камера и изображение передается на монитор. Сустав осматривается изнутри, находится разрыв фиброзной губы. Через другие проколы она мобилизуется специальными мини-инструментами, поверхность лопатки зачищается от рубцов. В лопатке рассверливаются каналы и в них вводятся якорные (анкерные) фиксаторы и закрепляются в кости. Нитями из этих имплантов фиброзная губа прошивается и притягивается к зачищенной поверхности лопатки. Стабилизация мягко-тканных структур, таким образом, восстанавливает утраченную при вывихе анатомию. Для приживления фиброзной губы требуется время, поэтому после операции рука повещается в мягкую поддерживающую повязку сроком на 4 недели.
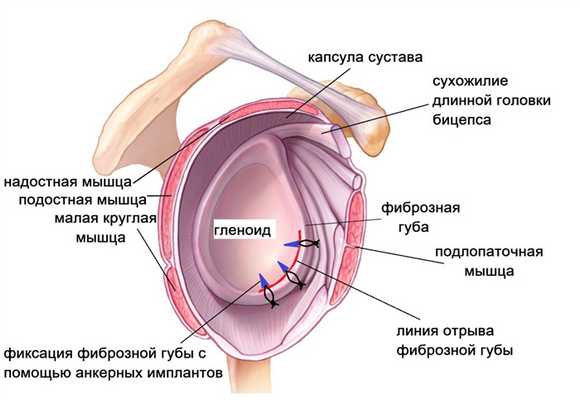
Операция Латарже
При нестабильности плечевого сустава на фоне дефицита костной ткани лопатки рекомендована транспозиция клювовидного отростка лопатки - операция Латарже.
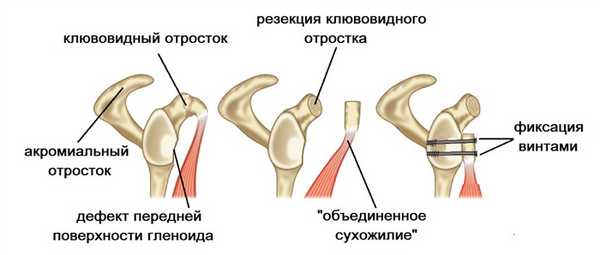
Операция также применяется при плохом состоянии связочного аппарата плечевого сустава, повторении вывиха после операции Банкарта, отсутствии фиброзной губы. Во время операции отсекается фрагмент клювовидного отростка (2х1см). С прикрепленными к нему мышцами он переносится сквозь подлопаточную мышцу на переднюю поверхность суставной впадины лопатки (гленоид). После подготовки и правильного расположения он фиксируется 2 винтами.
Операция обеспечивает восстановление костного дефекта гленоида за счет переноса клювовидного отростка и поддерживающий эффект из-за перемещенных мышц ближе к головке плечевой кости.
Восстановление и возврат к прежним нагрузкам возможно уже через 3 месяца после операции.
Повреждение SLAP
Установление диагноза SLAP - повреждения до недавнего времени представляло большую сложность. С развитием МРТ диагностики и совершенствования артроскопических технологий данная патология стала обязательной в практике плечевой хирургии.
SLAP (superior labrum anterior posterior) характеризуется отрывом фиброзной губы от гленоида в верхнем ее сегменте с распространением кпереди и кзади. В данной локализации от фиброзной губы начинается сухожилие длинной головки бицепса, что является основным вектором тяги во время травмы.
Причиной повреждения чаще всего служит травма: падение с опорой на отведенную руку, удар по области плеча, часто встречается у «бросающих» спортсменов (гандбол, бейсбол, водное поло), боксеров.
Консервативное лечение редко приводит к полноценному восстановлению, т.к. возврат к специфическим нагрузкам провоцирует повторение болей и прогрессирование разрыва.
Однако у пациентов без тяжелых физических и спортивных нагрузок комплексная терапия надолго избавляет от болевого синдрома. В первую очередь обеспечивается покой для плечевого сустава путем фиксации руки на поддерживающей повязке. Назначаются противовоспалительные нестероидные препараты. Для уменьшения воспалительной реакции и уменьшения боли обязательно используется физиотерапевтические процедуры, такие как фонофорез с лекарственными препаратами, лазер высокой интенсивности (HILT), ударно-волновая терапия (УВТ), массаж, тейпирование. Стимулирование регенерации достигается за счет приема хондропротекторов и внутрисуставного введения обогащенной тромбоцитами плазмы (PRP). После снятия воспаления и завершения этапа покоя важным фактором восстановления функции будет правильная реабилитация под контролем врача лечебной физкультуры.
Артроскопическая фиксация фиброзной губы по аналогии с привычным вывихом плеча является наиболее рациональным методом лечения, т.к. обеспечивает точное восстановление анатомических структур. Малотравматичная операция сокращает время реабилитации. Под контролем камеры в суставную впадину лопатки устанавливают анкерные фиксаторы и с помощью нерассасывающихся нитей фиброзная губа возвращается на свое место.
Патология сухожилия длинной головки бицепса
Патология сухожилия длинной головки двуглавой мышцы плеча (бицепса) часто сопровождает другие состояния, такие как: SLAP-повреждение, импиджмент-синдром, разрывы сухожилия надостной и подлопаточной мышц. Однако, даже изолированное нарушение целостности сухожилия бицепса может приводить к нарушению функции верхней конечности и требует хирургического лечения.
Двуглавая мышца человека состоит из длинной головки, фиксирующейся к верхнему сегменту суставной поверхности лопатки и короткой головки, которая крепится к клювовидному отростку лопатки. Основную нагрузку на себе несет короткая головка, а длинная - придает характерный контур руке. При полном разрыве сухожилия длинной головки бицепса возникает характерная клиническая картина. Длинная головка опускается вниз, в результате деформируется контур плеча. Данный симптом назван в честь знаменитого мультяшного героя Popeye (Попай) из-за сходства с руками моряка.
Стойкий болевой синдром поддерживается частичным повреждением целостности сухожилия, развитием хронического тендинита, нестабильности сухожилия в межбугорковой борозде. Пациенту трудно совершать ротационные движения в плечевом суставе, отжиматься и подтягиваться. Болевые ощущения, локализованные в переднем отделе сустава, зачастую сопровождаются щелчками.
Лечение начинается с консервативных методов по аналогии с повреждениями SLAP. Для быстрого снятия воспаления нередко применяется лечебная блокада. В область сухожилия
Производится инъекция раствора анестетика с Дипроспаном под контролем УЗИ. Эффект достигается достаточно быстро, однако с целью предотвращения рецидива необходимо соблюдение лечебного режима и физиотерапевтическое лечение.
При неэффективности консервативного лечения ставится вопрос о хирургическом вмешательстве. Развитие технологий не оставило места в данном вопросе открытой хирургии - все манипуляции производятся под контролем артроскопа через проколы.
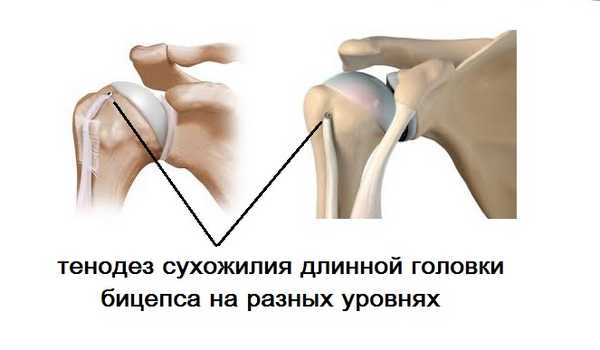
Используемые методики разнообразны и комбинируются в процессе операции: дебридмент сухожилия (т.е. его шлифовка и окружающих тканей), коррекция сопутствующей патологии, субакромиальная декомпрессия. Молодым активным пациентам, спортсменам рекомендуется выполнение тенодеза сухожилия длинной головки бицепса. Производится данная манипуляция на разных уровнях межбугорковой борозды с применением артроскопических имплантов. После фиксации к головке плечевой кости внутрисуставная часть сухожилия иссекается. Для пациентов пожилого возраста методом выбора является тенотомия - отсечение сухожилия от места прикрепления к лопатке. Это более простой способ, но не менее эффективный. Однако в послеоперационном периоде может развиться симптом Попая, о чем обязательно пациент предупреждается заранее.
При полноценном разрыве у молодого пациента в первую очередь стоит думать о хирургическом лечении. Суть операции в выделении оторванного сухожилия и фиксации его к передней поверхности головки плечевой кости (тенодез) в межбугорковой борозде. Выполнить операцию можно как артроскопически, так и с помощью разреза.
Проблемы восстановления после вывихов плечевого сустава:
Какой же все таки наш организм - сложный и слаженный инструмент, казалось бы обычное плечо, а выполняет столько функций и любой вывих и перелом может привести к серьёзным последствиям.
Не дай Бог, конечно, повредить себе не только плечо, но и любую другую часть тела. Очень больно, когда просто мышцы простужаешь, а о травме и говорить нечего.
Прочитал статью и понял, что плечевой сустав это очень сложная штуковина и оно имеет огромный функционал, а травма сустава может вести к различным проблемам для всего организма! Частой травмой плеча является вывих, предрасположенностью к вывиху является дисплазия - врожденное нарушение развития соединительной ткани. Статья очень интересная и познавательная! Я много нового узнал из неё!
Какой сложный сустав. Без знаний анатомии не разобраться. Скажите пожалуйста, в отсутствие явных травм в прошлом, какова причина «щелчка» в плечевых суставах, после того как лежишь на правом или левом боку соответственно?
Доверять следует только специалистам. У нас любая кость в организме так или иначе влияет на самочувствие. В течение жизни мы часто нагружаем именно плечевые суставы: носим сумки, тяжести, силовые тренировки. Поэтому следить за их здоровьем тоже необходимо.
Я мучилась болью в плече почти год, травмы вроде не было. Ходила на консультацию к хирургу, сделали снимок и назначили уколы в сустав. Было очень страшно, но все обошлось и теперь боли не мучают. Хотя лечение было без операции, но поняла что суставы надо беречь и прислушиваться к словам знающих людей.
Добрый день. После 15-ти летних мучений решилась на открытую операцию Латарже. 27.07.2021 была проведена операция. Подскажите кто уже сталкивался. Находясь в косыночной повязке вот уже две недели, испытываю резкую боль в районе битцепса, а по ночам, видимо от каких то непроизвольных движениях резкая боль в самой кости руки. Заранее благодаорю за ответ.
30.08.2021г. фанис гафиятулли
С интересом прочитал статью, оказывается плечо и сустав очень сложная форма организма, и судя какие могут быть последствия, очень не хотелось бы вообще в жизни повреждений. А так конечно если что то беспокоит то лучше обращаться к специалистам. Молодцы что на такие темы вопросы и ответы затрагиваете.
Я и не знала что вывих оказывается может различаться по типам, очень подробно и понятно написана статья. Я даже понятия не имела, что нужно делать при подозрении на вывих и как можно оказать первую помощь пострадавшему, а это же очень важно. Теперь буду знать, ведь у меня подрастают два сыночка, и они очень активные. Ну как говорится предупрежден, значит вооружен!
упал на плечо, сильный ушиб, не могу 3й месяц поднять руку в сторону(от себя влево). Лечение таблетками, блокада дипроспаном не дали ощутимых результатов.
Лечение больных при повреждении нервов
Все разновидности невро- и плексопатий объединяет общий характер возникающих при них двигательных нарушений — вялый парез или паралич. В то же время разнообразие этиологических факторов, приводящих к поражению периферической нервной системы, определяет и существенные различия в подходах к восстановительному лечению этих больных.
Дифференцированность реабилитационных мероприятий определяется в первую очередь этиологией и распространенностью поражения нервов. В связи с этим среди больных, нуждающихся в восстановительном лечении в условиях специализированного реабилитационного учреждения, можно выделить три основных клинико-реабилитационных группы:
I — больные с острым травматическим повреждением периферического нерва или сплетения;
II — больные с компрессионно-ишемическими (туннельными) мононевропатиями и плексопатиями;
III — больные с полиневропатиями различной этиологии.
Такое разделение весьма условно, поскольку в реабилитационное учреждение могут поступать и больные с токсическими, инфекционными и прочими мононевропатиями и плексопатиями. Однако процент таких больных обычно весьма невелик.
Травматические невро и плексопатии.
К этой группе относятся больные с острым травматическим повреждением нервов (акцент на острой травме сделан не случайно: в патогенезе туннельных невропатий также существенная роль отводится травме, но не острой, а хронической). Первоочередной задачей при лечении этих больных становится решение вопроса о показаниях к нейрохирургическому вмешательству. При открытых травматических повреждениях нерва или сплетения, сопровождающихся утратой функции нервных стволов, обычно выявляется их анатомический перерыв. Возможность самопроизвольного восстановления при этом, как правило, исключена. В этих случаях необходимо оперативное вмешательство на нерве во время первичной обработки раны или вскоре после ее заживления. Исключения иногда составляют огнестрельные ранения, когда паралич нервных стволов может быть обусловлен их сотрясением (нейрапраксия). Поэтому при отсутствии очевидных признаков анатомического перерыва показания к оперативному лечению огнестрельных повреждений определяют не ранее чем через 2-3 недели после травмы (когда в значительной степени регрессируют явления сотрясения нервного ствола) при отсутствии признаков восстановления функции. При закрытых травматических поражениях нервных стволов нередко наблюдается сохранность оболочек нерва (аксонотмезис), что предопределяет возможность его самопроизвольного восстановления. Поэтому вопрос о хирургическом решении решается чаше не ранее чем через 1.5-2 месяца после травмы при условии проведения за это время интенсивного курса консервативного лечения и динамического нейрофизиологического контроля. При ишемических плексо- и невропатиях, развивающихся при массивных кровоизлияниях в мягкие ткани, показано раннее (в первые часы после травмы) оперативное вмешательство, направленное на удаление внутритканевой гематомы и окончательную остановку кровотечения. Необходимо отметить также, что оперативное вмешательство в форме ревизии поврежденного нерва должно широко практиковаться во всех сомнительных и неясных случаях. Операции, выполняемые при травматических повреждениях нервов, можно разделить на две группы:
1) операции на нервных структурах;
2) ортопедические операции на сухожильно-мышечном аппарате, костях и суставах.
Операции на нервных структурах подразделяют на первичные реконструктивные вмешательства (выполняемые при открытых травмах в процессе первичной хирургической обработки), ранние отсроченные (выполняемые в первые недели после повреждения) и поздние отсроченные (выполняемые по прошествии нескольких месяцев и лет). Основные требования к оперативным вмешательствам на нервах включают:
оперативные вмешательства на нервах должны проводить врачи-нейрохирурги, прошедшие подготовку по хирургии периферической нервной системы;
оперативные вмешательства следует проводить с использованием микрохирургической техники;
при отсутствии соответствующих условий (диагностической аппаратуры, хирургического инструментария и квалифицированных специалистов) первичный шов нерва дает плохие результаты; в связи с этим следует рекомендовать шире применять в нейрохирургических стационарах раннее отсроченное вмешательство.
Таким образом, первичные реконструктивные вмешательства выполняются не так часто, при этом к основным условиям для наложения первичного шва, помимо вышеуказанных, относится отсутствие воспаления в ране. Отсроченное восстановление выполняется тем больным с открытой травмой, которым не было показано первичное восстановление (желательно осуществить у них эту операцию как можно в более ранние сроки), а также больным с закрытыми повреждениями. При закрытых повреждениях оптимальным для операции считают срок 8-12 недель после травмы, так как к этому времени обычно уже можно определить степень повреждения нервных структур и вероятность их спонтанного восстановления. У оперированных в более поздние сроки результаты восстановления функций существенно ниже. Однако в литературе имеются указания на весьма успешные результаты при операциях на поврежденном нерве через 2-3 года и даже 10 и более лет после ранения. Тем не менее критическим сроком между травмой и наложением шва считают: для восстановления чувствительности — 2-3 года, для восстановления двигательных функций — 3-4 года при сохранении электровозбудимости мышц.
Техника восстановительных операций на нервных стволах (невролиз, шов нерва, аутопластика невральными трансплантатами, перемещение нервов и т. д.) описаны в статье: «Нарушение проводимости нервных волокон при травмах» [Д. В. Халяпин, К. Ю. Снытников]
Ортопедические операции на сухожильно-мышечном аппарате, костях и суставах выполняются, как правило, в поздние сроки после повреждения (спустя год и позже) и направлены на коррекцию вторичных изменений и улучшение функции поврежденной конечности. К этим операциям приходится прибегать и при корешковых повреждениях (отрыв корешка), при которых восстановление целостности нервного проводника технически невозможно. Ортопедические вмешательства направлены на устранение контрактур, восстановление стабильности суставов, заместительное восстановление отдельных движений. К числу таких операций относятся перемещение сухожилий и лоскутов мышц, артродез, тенодез, резекция кости и др. Консервативное лечение проводится при отсутствии данных за полное нарушение проводимости нервных стволов, а также в качестве предоперационной подготовки и в комплексе послеоперационных реабилитационных мероприятий. Оно направлено на восстановление проводимости нервных стволов, улучшение процессов тканевого метаболизма, ликвидацию ишемических и воспалительных явлений, предупреждение и лечение осложнений (контрактур, болевого синдрома, атрофии мышц, растяжений связочного аппарата). Наиболее оптимальный срок для начала консервативной терапии — первые 5-8 дней после травмы. Лечение, начатое спустя 15 и более дней после травмы, считается уже поздним. Желательным является раннее стационарное лечение с последующим продлением реабилитационных мероприятий амбулаторно.
При консервативном лечении неоперированных повреждений нервов используют медикаментозную терапию, физиотерапию и массаж, кинезотерапию и ортезирование, рефлексотерапию, трудотерапию.
Среди лекарственных средств применяют следующие группы препаратов:
болеутоляющие и противовоспалительные средства (при болевом синдроме): чаще всего используют нестероидные противовоспалительные препараты (индометацин, ибупрофен, сургам и пр.) в общепринятых дозировках. При вегетативной окраске боли применяются вегетотропные средства и препараты фенотиазиновогорядатизерцин, этаперазин.
витамины группы В: витамин В1 (раствор тиамина хлорида 2,5 % либо 5 % или тиамина бромида 3 % либо 6 % по 1 мл внутримышечно ежедневно 1 раз в сутки, курс 30 инъекций, повторный курс через 3 недели); витамин В12 (по 400 мкг 1 раз в 2 суток в течение 40-45 дней внутримышечно, можно одновременно с витамином В1, но не в одном шприце);
при сопутствующих ишемических и трофических нарушениях — вазоактивные средства: трентал (в драже, по 0,1г три раза в сутки в течение З-х-4-x недель, либо внутривенно капельно по 5 мл один раз в сутки; в 1 мл содержится 0,02 г активного вещества); солкосерил (от 80 до 200 мг внутримышечно или внутривенно капельно ежедневно, курс 15-30 инъекций);
препараты, улучшающие синоптическую передачу за счет ингибирования антихолинэстеразы: точка зрения отечественных и зарубежных авторов относительно целесообразности применения этих препаратов расходится. В практике отечественной неврологии широко применяют оксазил (в таблетках по 0.005 г три раза в сутки после еды в течении 3-х недель, повторный курс через 2- 3 месяца), прозерин (0.05 % раствор по 1 мл подкожно один раз в сутки в течение 30 дней, повторный курс через 3-4 недели); к противопоказаниям относятся эпилепсия, бронхиальная астма, стенокардия. За рубежом антихолинэстеразные препараты в реабилитации больных с невропатиями не применяют.
Массаж назначается в возможно более ранние сроки. В первые дни применяется легкий релаксирующий массаж мышц шеи, сегментарной зоны и пораженной конечности, на этапе реиннервации нервных стволов показан массаж по стимулирующей методике. Однако при этом массаж поврежденной конечности не следует производить с большой силой. Массаж должен быть умеренным и недлительным, но производиться в течение многих месяцев (между курсами делаются короткие перерывы). Полезно обучить самого больного осторожному легкому непродолжительному массированию пораженной конечности 2-3 раз в день. Ортезирование применяется с целью предупреждения и устранения контрактур и растяжений сухожильно-связочного аппарата. Используют гипсовые лонгеты и ортезы. Их применению должны предшествовать мероприятия, направленные на устранение реактивной отечности конечности. Ортезы должны быть легкими, не стеснять сохранившихся движений, не сдавливать подлежащие ткани, в особенности на местах с нарушенной чувствительностью, не нарушать кровообращение в конечностях. Для профилактики контрактур сегмент конечности обычно удерживается с помощью ортеза в функционально выгодном положении: например, при повреждении лучевого нерва — разгибательное положение кисти и пальцев; при повреждении малоберцового нерва — удержание стопы в среднем положении; при поражении плечевого сплетения — отведение и ротация кнаружи плеча, супинация предплечья и разгибание кисти. Лечебная гимнастика: вначале, при отсутствии активных движений, применяют лечение положением; упражнения для мышц плечевого или тазового пояса с целью улучшения лимфо- и кровооттока; пассивные движения во всех суставах паретичного сегмента или конечности с одновременным использованием мысленных волевых упражнений. При появлении самопроизвольных движений, даже минимальных, особое внимание уделяется активным упражнениям со строго индивидуальным дозированием постепенно увеличиваемых физических нагрузок. Вначале активные движения выполняют в облегченных условиях (исключение силы тяжести конечности и силы трения о рабочую поверхность) в сочетании с одновременной тренировкой здоровой конечности. Оптимальны занятия гимнастикой в ванне с температурой воды 35-45 градусов. Следует подчеркнуть недопустимость интенсивных продолжительных физических нагрузок, поскольку паретичные мышцы характеризуются быстрой утомляемостью, а передозировка упражнений приводит к нарастанию мышечной слабости. Резкие сильные движения могут приводить также к смещению концов прерванного нерва. Во всех тех случаях, где не исключается возможность полного анатомического перерыва нервного ствола, в раннем периоде после повреждения рекомендуется воздержаться от механотерапии.
Физиотерапевтические процедуры: выбираются с учетом срока заболевания, возраста, сопутствующей патологии, эффективности предшествующего лечения. В первые 3-4 дня местно на область повреждения назначают УФ облучение интенсивностью 2-3 биодозы, тепловые дозы электрического поля УВЧ по 5-10 минут (при каузалгии э. п.УВЧ используется в олиготермической дозировке, т. е. без ощущения тепла).
Затем переходят к одной из следующих методик либо их чередованию:
электрофорез различных комбинаций лекарственных веществ (0,5 % дибазол либо 0,1 % прозерин с анода и 2 % калия йодид с катода, 2 % кальция хлорид или 5 % новокаин с анода и 2 % никотиновая кислота с катода) на проекцию соответствующего сегмента спинного мозга и по ходу поврежденных стволов, сила тока 10 мА, 15-20 минут. 12-15 сеансов на курс;
синусоидальные модулированные токи III и IV род работ, глубина модуляции 75 %, частота 80- 30 гц, 10 минут, 10-12 сеансов;
ультразвук по ходу нервных стволов мощностью 0,8 вт/см кв. в импульсном режиме, 6-10 минут, 10-12 сеансов;
Как на стационарном, так и на амбулаторном этапах лечения ключевым моментом восстановительной терапии служит использование электростимуляции мышц. Электрогимнастика мышц восполняет функциональный дефицит нервной импульсации, улучшая трофику и микроциркуляцию в мышечной ткани и нервных стволах, сохраняя синаптический аппарат денервированной мышцы и предотвращая ее атрофию. Электростимуляция мышц проводится в подпороговом режиме в течение многих месяцев. Важно, однако, не вызвать переутомление мышц, что приводит к нарастанию пареза. В связи с этим сила тока не должна превышать силы, вызывающей пороговые сокращения, получаемые при исследовании (гальванический ток должен применяться не выше 10-15 мА), длительность процедуры 10-15 мин. с отдыхом через 2-3 мин. Параллельно с электростимуляцией целесообразно назначение препаратов, улучшающих трофику мышц — АТФ, рибоксин, цитомак, витамин Е.
Трудотерапия: назначается по мере появления активных движений с учетом характера и степени двигательных расстройств. Профессиональная ориентация проводится с учетом характера двигательного дефекта (при повреждении нервов верхней конечности особое внимание обращают на сохранность функции схвата и удерживания предметов, при поражении нервов нижней конечности — на степень нарушения ходьбы).
Основные термины (генерируются автоматически): III, больной, операция, движение, консервативное лечение, оперативное вмешательство, повреждение, повторный курс, ствол, травма.
Травмы и болезни периферических нервов
Данный сайт предназначен для лиц старше 18 лет, содержит ряд фото и видеоматериалов, которые не предназначены к просмотру лицами с неподготовленной психикой.
Материалы сайта имеют ознакомительный характер. Для постановки правильного диагноза и выбора дальнейшей тактики лечения требуется консультация специалиста.
Повреждения плечевого сплетения
Механизмы травмы Диагностика Симптомы
Хирургическое лечение
Повреждения плечевого сплетения являются одними из самых тяжелых и прогностически неблагоприятных заболеваний периферических нервов. Тяжесть данной патологии для пациента обусловлена потерей трудоспособности, болевым синдромом, косметическим дефектом, снижением социальной адаптации.
Механизмов травмы плечевого сплетения несколько:
1. Удар плечом тела, имеющего запас кинетической энергии, об неподвижный предмет, что приводит в свою очередь к натяжению стволов между ключицей, межпозвонковым отверстием и головкой плечевой кости. Если разрыв стволов происходит дистальнее выхода стволов из межпозвонкового отверстия, то прогноз на восстановление функций руки вполне благоприятный, если же мы имеем дело с преганглионарным отрывом, то, к сожалению, восстановления не произойдет.
2. При падении с небольшой высоты на руку происходит тракционное повреждение стволов в результате их натяжения между 1 ребром, ключицей и головкой плечевой кости. Подобные травмы редко приводят к преганглионарным повреждениям, поэтому в прогностическом плане более благоприятны.
3. Тракционные повреждения вследствие ударов с вектором , направленным сверху вниз по плечу. В данной ситуации прогноз зависит от силы удара.
4. Повреждения стволов плечевого сплетения колюще - режущими предметами.
5. Повреждения стволов плечевого сплетения в результате огнестрельных и минно-взрывных ранений.
Плечевое сплетение формируется из 5,6,7,8 шейных и 1,2 грудных корешков. 5 и 6 корешки формируют верхний первичный ствол, 7 шейный корешок формирует - средний, 8 шейный, 1 и 2 грудные - формируют нижний ствол плечевого сплетения.
Все первичные стволы делятся на переднюю и задние ветви, из которых формируются вторичные стволы. Слияние задних ветвей образует задний вторичный ствол, который даёт начало подкрыльцовому и лучевому нервам. Из передних ветвей верхнего и среднего стволов образуется латеральный ствол, дающий начало мышечно - кожному нерву и латеральной ножке срединного нерва. Из передней ветви нижнего первичного ствола образуется локтевой и частично срединный нервы, внутренние нервы плеча и предплечья.
Топическая диагностика строится исходя из особенностей строения стволов плечевого сплетения.
Поражение всех стволов вызывает синдром тотального нарушения проводимости, включающий паралич всех мышц руки, анестезию кожи на всей поверхности руки, синдром Горнера (сужение зрачка, глазной щели и западение глазного яблока), также часто присоединяется болевой синдром.
При поражении верхнего ствола у пациента будут иметь место нарушения поднимания плеча и сгибания в локтевом суставе, также наблюдается выпадение сухожильного рефлекса бицепса плеча.
Поражение нижнего ствола плечевого сплетения приводит к нарушению функций мышц кисти, сгибателей кисти, пальцев. При этом сохраняются функции круглого пронатора и лучевого сгибателя кисти.
Изолированное повреждение среднего первичного ствола приводит к частичному выпадению функций лучевого нерва, за исключением плечелучевой мышцы, источником иннервации которой является верхний первичный ствол.
Измененный верхний первичный ствол плечевого сплетения
Хирургическое лечение повреждений плечевого сплетения
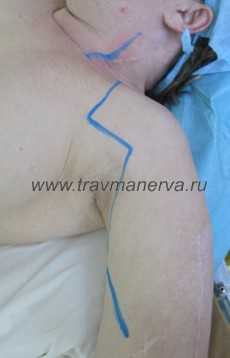
Хирургическая тактика планируется исходя из уровня и тяжести повреждений.
Все повреждения можно разделить на преганглионарные и постганглионарные.
Для преганглионарного отрыва (авульсии) стволов плечевого
сплетения характерны следующие диагностические критерии:
Наличие менингоцеле не является признаком преганглионарной авульсии.
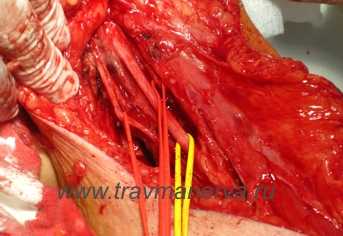
Этапы операции реиннервации мышечно-кожного нерва добавочным с использованием аутотрансплатата. Стрелочками показаны места швов аутотрансплатата с мышечно-кожным и добавочным нервами
Для постганглионарного повреждения характерно:
- Отсутствие синдрома полного нарушения проводимости
- положительная динамика в течении первых 3-6 месяцев после травмы
- болевой синдром или отсутствует или он небольшой интенсивности, в течении 4 - 12 месяцев подвергается положительной динамике
- отсутствие на МРТ интрамедуллярных кист
- болезненность стволов при пальпации
Может иметь место паралич мышц, но как правило, в течении 4-6 месяцев будет наблюдаться положительная динамика.
К счастью, полная преганглионарная aвульсия всех стволов встречается очень и очень редко. Чаще страдает один ствол, а другие будут частично сохранены. При преганглионарном отрыве показана реиннервация повреждённого ствола. В качестве донора чаще всего берутся добавочные или межрёберные нервы. Следует отметить, что полноценная реиннервация ствола тонким нервом невозможна, поэтому отдалённые результаты таких операций спорные.
При постганглионарных повреждениях проводят невролиз и эндоневролиз стволов плечевого сплетения.
Невролиз стволов плечевого сплетения

В случае непоправимых повреждений стволов плечевого сплетения проводят ортопедические операции. Показания к этим операциям и техника исполнения очень подробно и блестяще описана в работах проф. Н. А. Овсянкина "Оперативное лечение детей с последствиями повреждения плечевого сплетения". Всем, кто заинтересуется, очень рекомендую её прочитать.
Также смотрите мою страницу:
Невролиз первичных стволов плечевого сплетения. Нейрохирургическое восстановление подвижности и чувствительности верхней конечности после травмы стволов плечевого сплетения
Чаще всего повреждение плечевого сплетения происходит в результате травм плеча, связанных с ДТП, или падения с мотоцикла. Из всего спектра травм опорно-двигательного аппарата этот вид повреждений составляет 3-10%. Эту травму вызывает тракционное или ударное воздействие. В результате конечность теряет чувствительность, подвижность или и то, и другое одновременно.
Консервативная терапия возникших нарушений редко бывает эффективна в достаточной мере. При этом иногда в течение первых 3-4 месяцев после травмирования может произойти самопроизвольное восстановление функций, особенно на фоне адекватных реабилитационных мер. Если в первые полгода положительной динамики не наблюдается, приходится констатировать невозможность безоперационного лечения. Назначается обследование, направленное на оценку локализации, характера и тяжести повреждений стволов плечевого сплетения.
2. Диагностика повреждений
Обследование, позволяющее сделать выводы о структуре повреждений, включает:
- МРТ;
- КТ-миелографию шейного отдела позвоночника;
- рентген грудной клетки;
- стимуляционную электромиографию;
- УЗИ стволов плечевого сплетения и нервов.
В процессе диагностики очень важно установить или исключить отрыв корешков от спинного мозга.
Если не произошел отрыв, то формируется внутристволовая неврома как попытка компенсировать внутренние повреждения. Через неврому нервные сигналы не проводятся.
3. Нейрохирургическое лечение
Восстановление повреждённого плечевого сплетения проводится оперативным путём - методом невролиза. Эта операция наиболее эффективна, если проводится в срок 6-8 месяцев после травмы. Если этот период превышает 18 месяцев, эффективность нейрохирургического лечения существенно снижается вследствие развивающейся валлеровской дегенерации нервных волокон.
Если по результатам диагностики выявлена неврома, то в ходе операции проводится её иссечение. Это микрохирургическое воздействие (эндоневролиз). При необходимости в повреждённый нерв вшиваются вставки аутотрансплантата (нервные волокна, забираемые из голени, грудной клетки и пр.). Эта же методика, называемая «невротизация», применяется, когда имеет место отрыв корешка от ствола спинного мозга.
4. Результаты невролиза
Наилучшие результаты невролиза достигаются при неполном отрыве корешков стволов плечевого сплетения. Наблюдается восстановление функциональности периферических нервов и возвращается подвижность и чувствительности конечности. Не всегда результатом становится полное восстановление, но даже частичная подвижность руки для таких пациентов является существенным облегчением, повышающим качество жизни. Такое «полезное» восстановление после невролиза отмечают до 80% больных.
Стоит отметить, что немалое значение для достижения максимальной эффективности от невролиза имеет реабилитация. Как правило, мышцы в той или иной степени успевают атрофироваться. Адекватные послеоперационные мероприятия призваны восстановить не только чувствительность, но и мышечную силу, точность движение и пластичность конечности.
Плечевой плексит
Плечевой плексит — поражение плечевого нервного сплетения, проявляющееся болевым синдромом в сочетании с двигательной, сенсорной и вегетативной дисфункцией верхней конечности и плечевого пояса. Клиническая картина варьирует в зависимости от уровня поражения сплетения и его генеза. Диагностика осуществляется неврологом совместно с другими специалистами, она может потребовать проведения электромио- или электронейрографии, УЗИ, рентгенографии, КТ или МРТ плечевого сустава и области сплетения, исследования биохимии крови, уровня С-реактивного белка и РФ. Вылечить плечевой плексит и полностью восстановить функцию сплетения возможно лишь в течение первого года, при условии устранения причины заболевания, проведения адекватной и комплексной терапии и реабилитации.
Общие сведения
Плечевое сплетение сформировано ветвями нижних шейных спинномозговых нервов С5-С8 и первого грудного корешка Th1. Нервы, исходящие из плечевого сплетения, иннервируют кожу и мышцы плечевого пояса и всей верхней конечности. Клиническая неврология различает тотальное поражение сплетения — паралич Керера, поражение только верхней его части (С5-С8) — проксимальный паралич Дюшена-Эрба и поражение только нижней части (С8-Th1) — дистальный паралич Дежерин-Клюмпке.
В зависимости от этиологии плечевой плексит классифицируется как посттравматический, инфекционный, токсический, компрессионно-ишемический, дисметаболический, аутоиммунный. Среди плекситов другой локализации (шейный плексит, пояснично-крестцовый плексит) плечевой плексит является наиболее часто встречающимся. Широкое распространение и полиэтиологичность заболевания обуславливает его актуальность как для неврологов, так и для специалистов в области травматологии- ортопедии, акушерства и гинекологии, ревматологии, токсикологии.
Причины возникновения
Среди факторов, обуславливающих плечевой плексит, наиболее распространены травмы. Повреждение сплетения возможно при переломе ключицы, вывихе плеча (в т. ч. привычном вывихе), растяжении связок или повреждении сухожилий плечевого сустава, ушибе плеча, резаных, колотых или огнестрельных ранениях области плечевого сплетения. Зачастую плечевой плексит возникает на фоне хронической микротравматизации сплетения, например, при работе с вибрирующим инструментом, использовании костылей. В акушерской практике общеизвестен акушерский паралич Дюшена-Эрба, являющийся следствием родовой травмы.
Второе место по распространенности занимает плечевой плексит компрессионно-ишемического генеза, возникающий при сдавлении волокон сплетения. Подобное может произойти при длительном нахождении руки в неудобном положении (во время крепкого сна, у постельных больных), при сдавлении сплетения аневризмой подключичной артерии, опухолью, посттравматической гематомой, увеличенными лимфатическими узлами, добавочным шейным ребром, при раке Панкоста.
Плечевой плексит инфекционной этиологии возможен на фоне туберкулеза, бруцеллеза, герпетической инфекции, цитомегалии, сифилиса, после перенесенного гриппа, ангины. Дисметаболический плечевой плексит может иметь место при сахарном диабете, диспротеинемии, подагре и т. п. обменных заболеваниях. Не исключено ятрогенное повреждение плечевого сплетения при различных оперативных вмешательствах в области его расположения.
Симптомы
Плечевой плексит манифестирует болевым синдромом — плексалгией, носящей стреляющий, ноющий, сверлящий, ломящий характер. Боль локализуется в области ключицы, плеча и распространяется на всю верхнюю конечность. Усиление болевых ощущений наблюдается в ночное время, провоцируется движениями в плечевом суставе и руке. Затем к плексалгии присоединяется и прогрессирует мышечная слабость в верхней конечности.
Для паралича Дюшена-Эрба типичны гипотония и снижение силы в мышцах проксимальных отделов руки, приводящие к затруднению движений в плечевом суставе, отведения и поднятия руки (особенно при необходимости удержания в ней груза), сгибания ее в локтевом суставе. Паралич Дежерин-Клюмпке, напротив, сопровождается слабостью мышц дистальных отделов верхней конечности, что клинически проявляется затруднением выполнения движений кистью или удержания в ней различных предметов. В результате пациент не может удерживать чашку, полноценно использовать столовые приборы, застегнуть пуговицы, открыть ключом дверь и т. п.
Двигательные расстройства сопровождаются снижением или выпадением локтевого и карпорадиального рефлексов. Сенсорные нарушения в виде гипестезии затрагивают латеральный край плеча и предплечья при проксимальном параличе, внутреннюю область плеча, предплечья и кисть — при дистальном параличе. При поражении симпатических волокон, входящих в нижнюю часть плечевого сплетения, одним из проявлений паралича Дежерин-Клюмпке может выступать симптом Горнера (птоз, расширение зрачка и энофтальм).
Кроме двигательных и сенсорных нарушений, плечевой плексит сопровождается трофическими расстройствами, развивающимися вследствие дисфункции периферических вегетативных волокон. Отмечается пастозность и мраморность верхней конечности, повышенная потливость или ангидроз, чрезмерная истонченность и сухость кожи, повышенная ломкость ногтей. Кожа пораженной конечности легко травмируется, раны длительно не заживают.
Зачастую наблюдается частичное поражение плечевого сплетения с возникновением либо проксимального паралича Дюшена-Эрба, либо дистального паралича Дежерин-Клюмпке. Более редко отмечается тотальный плечевой плексит, включающий в себя клинику обоих перечисленных параличей. В исключительных случаях плексит носит двусторонний характер, что более типично для поражений инфекционного, дисметаболического или токсического генеза.
Диагностика
Установить диагноз «плечевой плексит» невролог может по данным анамнеза, жалобам и результатам осмотра, подтвержденным электронейрографическим исследованием, а при его отсутствии — электромиографией. Важно отличать плексит от невралгии плечевого сплетения. Последняя, как правило, манифестирует после переохлаждения, проявляется плексалгией и парестезиями, не сопровождается двигательными нарушениями. Кроме того, плечевой плексит следует дифференцировать с полиневропатией, мононевропатиями нервов руки (невропатией серединного нерва, невропатией локтевого нерва и невропатией лучевого нерва), патологией плечевого сустава (артритом, бурситом, артрозом), плечелопаточным периартритом, радикулитом.
С целью дифференциальной диагностики и установления этиологии плексита при необходимости проводится консультация травматолога, ортопеда, ревматолога, онколога, инфекциониста; УЗИ плечевого сустава, рентгенография или КТ плечевого сустава, МРТ области плечевого сплетения, рентгенография легких, исследование уровня сахара крови, биохимический анализ крови, определение РФ и С-реактивного белка, пр. обследования.
Лечение
Дифференцированная терапия определяется генезом плексита. По показаниям проводится антибиотикотерапия, противовирусное лечение, иммобилизация травмированного плечевого сустава, удаление гематомы или опухоли, дезинтоксикация, коррекция нарушений обмена. В отдельных случаях (чаще при акушерском параличе) требуется совместное с нейрохирургом решение вопроса о целесообразности хирургического вмешательства — пластики нервных стволов сплетения.
Общим направлением в лечении выступает вазоактивная и метаболическая терапия, обеспечивающая улучшенное питание, а значит и скорейшее восстановление нервных волокон. Пациенты, имеющие плечевой плексит, получают пентоксифиллин, комплексные препараты витаминов группы В, никотиновую к-ту, АТФ. На улучшение трофики пораженного сплетения направлены и некоторые физиопроцедуры — электрофорез, грязелечение, тепловые процедуры, массаж.
Немаловажное значение отводится симптоматической терапии, включающей купирование плексалгии. Пациентам назначают НПВП (диклофенак, метамизол натрия и др.), лечебные блокады с новокаином, ультрафонофорез гидрокортизона, УВЧ, рефлексотерапию. Для поддержки мышц, улучшения кровообращения и профилактики контрактур суставов пораженной руки рекомендован специальный комплекс ЛФК и массаж верхней конечности. В восстановительном периоде проводятся повторные курсы нейрометаболической терапии и массажа, непрерывно осуществляется ЛФК с постепенным наращиванием нагрузки.
Прогноз и профилактика
Своевременное начало лечения, успешное устранение причинного триггера (гематомы, опухоли, травмы, инфекции и пр.), адекватная восстановительная терапия обычно способствуют полному восстановлению функции нервов пораженного сплетения. При запоздалом начале терапии и невозможности полностью устранить влияние причинного фактора плечевой плексит имеет не очень благоприятный в плане выздоровления прогноз. С течением времени в мышцах и тканях происходят необратимые изменения, вызванные их недостаточной иннервацией; формируются мышечные атрофии, контрактуры суставов. Поскольку наиболее часто поражается ведущая рука, пациент теряет не только свои профессиональные возможности, но и способности к самообслуживанию.
К мерам, позволяющим предотвратить плечевой плексит, относят профилактику травматизма, адекватный выбор способа родоразрешения и профессиональное ведение родов, соблюдение операционных техник, своевременное лечение травм, инфекционных и аутоиммунных заболеваний, коррекцию дисметаболических нарушений. Повысить устойчивость нервных тканей к различным неблагоприятным воздействиям помогает соблюдение нормального режима, оздоравливающие физические нагрузки, правильное питание.
Читайте также:
