Техника разреза для доступа к лобковому симфизу и тазовому кольцу
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Переломы костей таза составляют 4-7% всех переломов.
Классификация • Краевой перелом: переломы остей подвздошных костей, седалищных бугров, копчика, поперечный перелом крестца ниже крестцово-подвздошного сочленения, подвздошной кости • Перелом тазового кольца без нарушения его непрерывности •• Одно- или двусторонний перелом одной и той же ветви лобковой кости •• Одно- или двусторонний перелом седалищных костей •• Перелом одной ветви лобковой кости с одной стороны и седалищной кости с другой • Повреждения с нарушением непрерывности тазового кольца •• Вертикальный перелом крестца или перелом боковой массы крестца •• Разрыв крестцово-подвздошного сочленения •• Вертикальный перелом подвздошной кости •• Перелом обеих ветвей лобковой кости с одной или с двух сторон •• Перелом лобковой и седалищной костей с одной или с обеих сторон (перелом типа бабочки) •• Разрыв симфиза • Повреждение с одновременным нарушением непрерывности переднего и заднего полуколец (типа Мальгеня) •• Двусторонний перелом типа Мальгеня — переднее и заднее полукольца повреждаются с обеих сторон •• Односторонний или вертикальный перелом типа Мальгеня — перелом переднего и заднего полуколец с одной стороны •• Косой, или диагональный, перелом типа Мальгеня — перелом переднего полукольца с одной стороны и заднего с другой •• Вывих безымянной кости — разрыв крестцово-подвздошного сочленения и симфиза •• Сочетание разрыва симфиза с переломом заднего полукольца или сочетание разрыва крестцово-подвздошного сочленения с переломом переднего полукольца таза • Перелом вертлужной впадины •• Перелом края вертлужной впадины; может сопровождаться задневерхним вывихом бедра •• Перелом дна вертлужной впадины; может сопровождаться центральным вывихом бедра — смещением его головки внутрь в сторону полости таза.
Перелом костей таза краевой
• Причины: прямая травма, непродолжительное сдавление таза, резкое сокращение мышц.
• Отрыв передневерхней ости •• Клиническая картина: болезненность, припухлость, смещение отломка книзу и кнаружи, что создаёт впечатление укорочения конечности; симптом заднего хода Лозинского — появление резкой боли при сгибании бедра во время шага вперёд (движение ногой назад вызывает меньшую боль); больной ходит спиной вперёд •• Лечение: обезболивание, ногу укладывают на шину Белера в положении лёгкого отведения на 3 нед. Иногда применяют остеосинтез.
• Перелом Дювернея — перелом подвздошной кости и верхнего отдела вертлужной впадины •• Клиническая картина: боль в области крыла подвздошной кости, усиливающаяся при напряжении мышц живота и перкуссии, ограничение движений в тазобедренном суставе. При смещении крыла вверх выявляют укорочение расстояния от мечевидного отростка до передневерхней ости •• Лечение: обезболивание — внутритазовая блокада по Школьникову-Селиванову, шина Белера, ЛФК, физиотерапия; при значительном смещении больного укладывают в гамак со сдавлением боковых поверхностей таза на 4 нед.
• Поперечный перелом крестца и копчика •• Клиническая картина: боли, усиливающиеся в положении сидя, надавливании на дистальную часть крестца при ректальном исследовании, затруднение акта дефекации, припухлость в области крестца (копчика), патологическая подвижность дистального фрагмента копчика (крестца). При повреждении крестцовых нервов развиваются недержание мочи и анестезия области ягодиц •• Лечение: обезболивание, больного укладывают в кровать на щите (под поясницу подкладывают широкий валик таким образом, чтобы крестец не касался постели) или в гамак (гамак проводят под спиной от угла лопаток до области перелома, чтобы дистальный отломок крестца не касался постели) на 3-5 нед, свечи с белладонной, тёплые клизмы, физиотерапия; при сохранении болей повторяют пресакральные блокады, физиотерапию; при неэффективности консервативного лечения отломок удаляют.
Перелом тазового кольца
• Перелом тазового кольца без нарушения его непрерывности •• Причины: прямая травма, сдавление таза в переднезаднем направлении (перелом седалищной кости) или нагрузка на большой вертел (перелом лобковой кости) •• Клиническая картина: боль в области лобка (при переломе лобковых костей) или в промежности (при переломе седалищных костей), усиливающаяся при пальпации, движениях ногой, сдавлении таза с боков; иногда — симптом прилипшей пятки •• Лечение: анестезия, больного укладывают на жёсткую кровать со щитом; при одностороннем переломе — шина Белера в положении отведения ноги; при двусторонних переломах — положение «лягушки». Постельный режим — 4-5 нед.
• Перелом костей таза с нарушением непрерывности тазового кольца •• Частота: до 50% всех повреждений таза •• Осложнения: шок, повреждения тазовых органов (прямая кишка, мочевой пузырь, мочеиспускательный канал) •• Причины: непрямая травма — переднезаднее или боковое сдавление таза, падение с высоты, родовая травма (разрыв симфиза) •• Повреждения переднего полукольца таза ••• Клиническая картина: боль в области таза и промежности, усиливающаяся при движении ног, переднезаднем и боковом сдавлении, попытке развести подвздошные кости; симптом Волковича — при переломе верхней ветви лобковой и седалищной костей больной находится в положении лягушки; при переломе вблизи симфиза и его разрыве бёдра сведены и слегка согнуты, попытка развести их вызывает резкую боль; симптом прилипшей пятки; при разрыве симфиза иногда пальпируется промежуток между костями ••• Рентгенологическое исследование. Необходимо помнить, что ширина лонного сочленения в 18 лет — 6 мм, в дальнейшем уменьшается до 2 мм ••• Лечение: переломы без смещения — положение Волковича в течение 5-6 нед, с конца 1 нед — ЛФК, физиотерапия; перелом лобковых и седалищных костей с обеих сторон (перелом типа бабочки) со смещением — положение Волковича; при смещении Х-образного фрагмента вверх подкладывают дополнительные подушки под спину для сближения точек прикрепления прямых мышц живота, при неэффективности — скелетное вытяжение с грузом 4-5 кг; разрыв симфиза — лечение на гамаке с перекрёстной тягой; остеосинтез применяют при безуспешности консервативного лечения; в послеоперационном периоде — лечение на гамаке с перекрёстной тягой в течение 6 нед •• Повреждения заднего полукольца ••• Клиническая картина: больной лежит на здоровом боку, активные движения ноги на стороне повреждения ограниченны, болезненны, болезненность усиливается при пальпации; при разрыве крестцово-подвздошного сочленения пальпируется смещённый кзади край подвздошной кости ••• Лечение: больного укладывают на щите в гамаке без перекрёстной тяги на 8-9 нед; при переломах со смещением — скелетное вытяжение; при невозможности репозиции разрыва крестцово-подвздошного сочленения со смещением применяют артродез крестцово-подвздошного сочленения •• Перелом Мальгеня — одновременное нарушение непрерывности переднего и заднего полуколец ••• Причины: сдавление таза, падение с высоты ••• Клиническая картина: боль, нарушение функций нижних конечностей, кровоподтёки в области мошонки, промежности и паховой связки, асимметрия таза, смещение одной из его половин вверх на 2-3 см — уменьшение расстояния от мечевидного отростка до передневерхней ости, при боковом сдавлении или попытке развести половины таза выявляют патологическую подвижность ••• Лечение. Противошоковая терапия — внутритазовая анестезия, возмещение кровопотери; при переломе без смещения — лечение на гамаке, скелетное вытяжение грузом 4-5 кг на каждую ногу в течение 8 нед; при смещении половины таза вверх и кнутри на стороне смещения груз скелетного вытяжения увеличивают до 10-14 кг, вытяжение проводят в положении отведения в течение 8-10 нед; гамак применяют только после репозиции; при двустороннем вертикальном переломе со смещением вверх и кнутри — скелетное вытяжение грузом 10-14 кг за обе ноги в положении отведения на 8-10 нед; при разрыве симфиза — лечение на гамаке с перекрёстной тягой после репозиции в течение 10-12 нед.
Перелом вертлужной впадины • Причины: боковое сдавление таза в области больших вертелов, нагрузка на большой вертел • Клиническая картина: боль в области тазобедренного сустава и нарушение его функций (боль усиливается при осевой нагрузке и поколачивании по бедру); при сочетанном вывихе верхушка большого вертела стоит выше линии Розера-Нелатона, конечность приведена, слегка согнута и ротирована кнутри; при центральном вывихе бедра большой вертел западает • Лечение •• Обезболивание: внутритазовая блокада по Школьникову-Селиванову •• Перелом без смещения — скелетное вытяжение грузом до 5-7 кг, при безуспешности закрытой репозиции — остеосинтез сломанного края вертлужной впадины •• При переломах дна вертлужной впадины, сопровождающихся центральным вывихом бедра, скелетное вытяжение по оси бедра и за большой вертел или подвертельную область, чрескостный компрессионно-дистракционный остеосинтез; при неэффективности закрытой репозиции — открытое вправление центрального вывиха бедра и остеосинтез отломков вертлужной впадины.
МКБ-10 • S32 Перелом пояснично-крестцового отдела позвоночника и костей таза
Код вставки на сайт
Переломы костей таза
Низкий толстокишечно-ректальный анастомоз с использованием сквозного хирургического степлера
Существует две методики для низкого анастомоза толстой кишки прямой кишки: техника шва и техника степлеров EEA (сквозной анастомоз).
Техника степлера EEA позволяет выполнять очень низкие анастомозы, которые ранее считались чрезвычайно трудными в наложении шва. Шовные анастомозы ниже 7 см часто приводили анастомотическим утечкам. Метод сшивателя предлагает чистый, сосудистый и безопасный метод для очень низких анастомозов прямой кишки с результирующей частотой недержания фекалий менее 5% и скоростью течения анастомоза менее 7%.
В гинекологической онкологии целесообразно защищать эти очень низкие анастомозы с проксимальной колостомой, если ранее пациент
а - получал лучевую терапию,
б - имел значительное дивертикулярное заболевание или
в - кишечник не был достаточно подготовлен.
Цель операции - установить непрерывность толстой кишки и прямой кишки.
Физиологические изменения
Низкий анастомоз, образованный хирургическим степлером EEA, обеспивает адекватное кровоснабжение органов. Это связано с меньшей травмой тканей и создает усовия для снижения вероятности утечек из анастомоза. Поэтому считается, что это анастомоз выбора в каждом возможном случае, особенно при лучевых повреждениях кишечной стенки с ишемией.
Что требует внимания
Необходимо обеспечить адекватную мобилизацию нисходящей ободочной кишки. Часто сплено-оободочную связку необходимо перерезать, и поперечная толстая кишка должна быть адекватно мобилизована, чтобы убедиться в отсутствии напряжения на швах анастомоза. Если полная мобилизация требует пожертвовать нижней брыжеечной артерией, необходимо проявлять особую осторожность, чтобы гарантировать, что кровоснабжение из артерии средней толстокишечной артерии не повреждено вместе с краевой артерией толстой кишки.
Необходимо проявлять осторожность при размещении давящих швов. Они не должны размещаться на расстоянии более 0,5 см от края кишечника. В противном случае слишком много ткани будет собрано в наковальню, что вызывает их застревание в механизме сшивания ЕАЕ степлера. Это приведет к несостоятельности анастомоза. Размер степлера EEA должен быть тщательно подобран, чтобы соответствовать диаметру толстой и прямой кишок. Использование степлера, который слишком велик может раздробить такни кишки, что приведет к ишемии и некрозу.
После того, как сшиватель EEA был снят и до снятия сшивателя довольно эффективно разместить прерывистые швы Лемберта с синтетическим поглощаемым материалом на севере, юге и западе вокруг сшитого кишечника, чтобы снять напряжение на линии шва и улучшить заживление ран.
Последний шаг в операции включает в себя три теста: осмотр анастомоза, наблюдение за кольцами «О» от степлера и «испытание пузырьком». Последний из них, так называемый «тест пузырьков», имеет огромное значение. Большинство анастомотических утечек можно диагностировать во время операции, и поэтому хирург не должен ждать, пока на пятый-седьмой послеоперационный день проявится утечка.
Техника исполнения
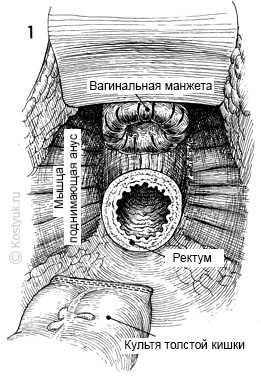
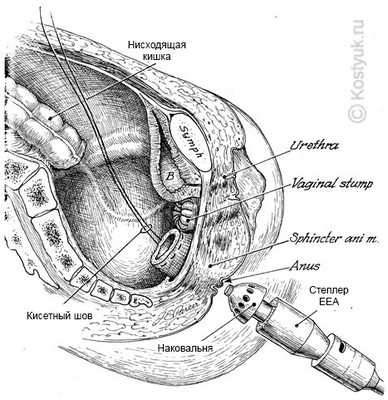
1 - С этого направления в таз после передней резекции ободочной кишки и полной гистерэктомии были сформированы вагинальные манжеты, которые можно было бы прошить поглощаемым швом. Ректальная культя показана на уровне мышцы поднимающей анус. Спускающаяся ободочная кишка прошита автоматическим хирургическим степлером.

2 - В этом сагиттальном отделе женского таза после удаления матки и нижней ректосигмоидной ободочной кишки обратите внимание, что вагинальное хранилище было переоборудовано прерванными поглощаемыми швами. Сшиватель EEA может быть вставлен через задний проход. Ректальная культя имеет преследующий шов с нейлоном 2-0. Спускающаяся ободочная кишка отмечена на тазовом краю. "B" указывает на мочевой пузырь и лобковый симфиз.
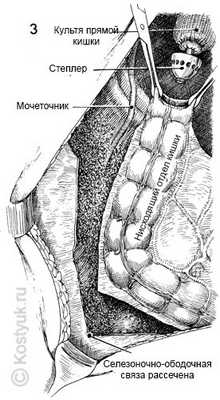
3 - На рисунке показана мобилизация нисходящей ободочной кишки. Брюшина в левом боковом желобе вырезана до спленоколической связки. Сплено-ободочная связка была зажата и разделена. Когда толстая кишка может быть помещена в таз рядом с ректальной культёй без напряжения, мобилизация считается полной. Обратите внимание на выделение левого мочеточника, который необходимо постоянно держать в поле зрения. Вверху, степлер EEA был помещен через ректальную культю. Цепной шов был связан вокруг центрального стержня и наковальня сшивателя открыт. Зажимы Аллиса используются для направления нисходящей толстой кишки через наковальню.
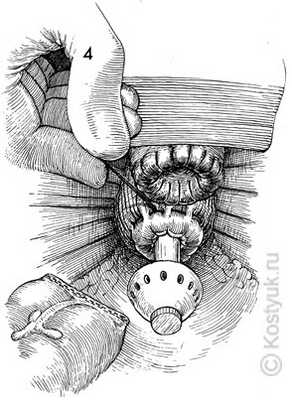
4 - Вид со стороны таза показывает влагалищную манжету, покрытую синтетическим кетгутовым швом. Цепной шов помещен в ректальную культю и связан вокруг центрального стержня степлера EEA. Наковальня сшивателя продвинута, и нисходящая ободочная кишка мобилизована сверху. В этот момент нисходящая ободочная кишка содержит два ряда хирургических скоб, которые предотвращают утечку содержимого в рану.
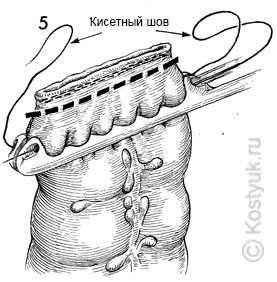
5 - На этом рисунке шов из нейлона 2-0 на игле Кита проходит через окошко специального прижимающего зажима на противоположной стороне; шовный выход выходит на пятку зажима, снова придвигает окошко к проксимальной стороне и выходит из него на носок зажима. Таким образом, преследующий шов наносят на 3 мм от края пунктирной линии для транскрипции нисходящей ободочной кишки. Толстая кишка теперь перерезана под двойным рядом хирургических степлеров из нержавеющей стали на уровне пунктирной линии.
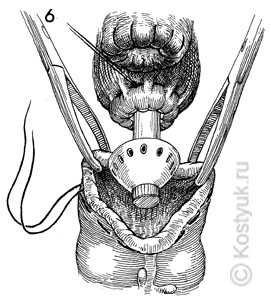
6 - Просвет нисходящей ободочной кишки удерживается при помощи зажимов Аллиса. Наковальню степлера EEA вставляют через открытый просвет. Обратите внимание на кисетный шов в левой части толстой кишки.
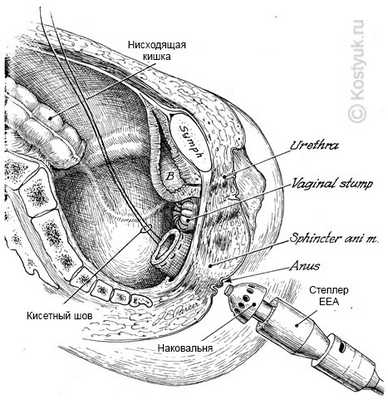
7 - Цепной шов завязан вокруг центрального стержня. Закрывая гайку крыла на ручке автоматического хирургического степлера, хирург механически аппроксимирует два конца кишечника.
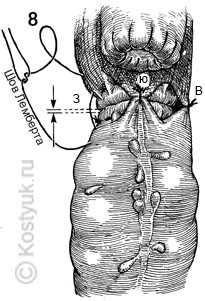
8 - Когда механическое приближение двух концов кишечника достаточно завершено, четыре синтетических поглощаемых шва Лемберта располагаются на север, восток (В), на юг (Ю) и на запад (З), чтобы снять напряжение на линии шва и дать дополнительную поддержку анастомозу.
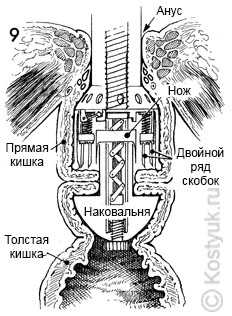
9 - В этом сагиттальном разрезе, показывающем аппроксимированную прямую и толстую кишки, сшиватель EEA загружается двойным рядом скрепок, которые проходят через перевернутые края кишечника. В то же время круглый скальпель внутри сшивателя отсекает избыток тканей подвернутой кишки.
Хирург снова открывает сшиватель, поворачивая гайку крыла на ручке. Сшиватель медленно переносится через свежий анастомоз извилистым движением и удаляется из тканей пациента.
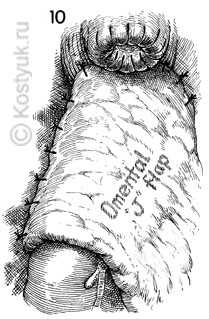
10 - Если имеется достаточно тканей сальника, создается J-образный лоскут, который вводится в таз, чтобы покрыть анастомоз.
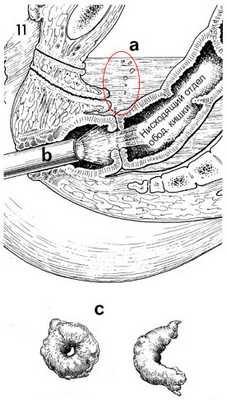
11 - В этом сагиттальном разрезе таза после завершения анастомоза степлера ЕАОС тазовая полость заполнена стерильным солевым раствором (а), а стерильный сигмоидоскоп продвигается через анус до уровня анастомоза (b). Виден весь анастомоз. Если замечены точки кровотечений, они коагулируются. Если имеются дефекты, они отмечаются. Небольшой объем воздуха закачивается в прямую кишку. Сшитый анастомоз должен быть герметичным. Если есть дефект, пузырьки будут подниматься к поверхности солевого раствора, благодаря чему хирург наблюдает место дефыекта. Сшиватель EEA демонтируется, и два куска кишки, прямой и толстой (c) удаляются из устройства сшивания. Во всех случаях они должны быть полными кругами. Если они не являются полными кругами, указывается дефект анастомоза, а анастомоз следует снимать и восстанавливать, или дефект должен быть надлежащим образом закрыт швом.
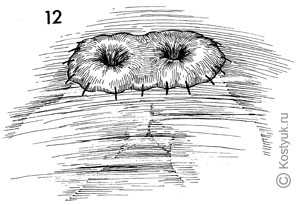
12 - В случаях когда органы таза облучались, в удобном месте создается защитная перегородка с поперечной петлевой колостомой.
Оперативное лечение разрывов лобкового симфиза и крестцово-подвздошного сочленения при множественной и сочетанной травме

Представлен опыт оперативного лечения тяжелых нестабильных переломов тазового кольца у 91 больного с политравмой. Дана биомеханическая характеристика повреждений костей и сочленений таза различной степени тяжести. Определены приоритеты основных диагностических и лечебных мероприятий у пострадавших с сочетанной травмой таза. Показана эффективность применения аппаратов наружной фиксации типа АО для стабилизации таза в остром периоде травмы. При разрывах лобкового симфиза с расхождением более 3 см производился погружной остеосинтез модифицированными пластинами. При застарелых повреждениях остеосинтез выполнялся в комбинации с костной аллопластикой. Отдаленные результаты прослежены в сроки от 1 года до 10 лет у 79 больных, из них у 62 (78,5%) результат расценен как хороший, у 11 (13,9%) — как удовлетворительный.
Ключевые слова
Полный текст
Переломы и разрывы тазового кольца, особенно в сочетании с переломами других костей скелета, повреждениями внутренних органов и черепно-мозговой травмой, являются шокогенным фактором, который вызывает тяжелые общесоматические расстройства и нередко приводит к гибели пострадавших. Шок при повреждениях таза отмечается в 46- 90% случаев, при этом летальность составляет 23,2- 46,3% [1-4, 5, 11, 17, 18]. Неудовлетворительные результаты лечения тяжелопострадавших с повреждениями таза в специализированных учреждениях объясняются недостаточным объемом медицинской помощи в раннем периоде травмы и, как следствие, развитием ранних посттравматических осложнений. Другая причина плохих исходов заключается в не устраненном своевременно смещении костных отломков и сочленений тазового кольца, что в конечном итоге приводит к деформациям таза и вторичным функциональным нарушениям статики и динамики [6, 7, 9, 10, 12].
Повреждения тазового кольца имеют комплексный механизм. Они возникают в результате сильного сдавления или удара в сагиттальном, фронтальном и вертикальном направлениях, что характерно при дорожно-транспортных происшествиях, падениях с высоты и сдавлении [8, 10, 13]. Главными силами, действующими на таз, являются ротация кнаружи, ротация внутрь и вертикальные сдвигающие силы. Ротационные воздействия имеют место при прямом ударе в область задневерхнего отдела или при значительной внутренней ротации с одной или двух сторон. Эти силы обычно вызывают разрывы лобкового симфиза. Сочленение расходится до максимума в 2,5 см, но ввиду интактности крестцово-подвздошных связок такие повреждения считаются стабильными — типа «открытой книги» I степени [13, 14] (рис. 1, а). При дальнейшем воздействии происходит разрыв крестцово-остистых и крестцово-подвздошных связок. Смещающие усилия в вертикальной плоскости приводят к значительному повреждению мягкотканных структур, к нестабильности тазового кольца с передним или задним смещением половины таза, повреждению крестцово-подвздошного сочленения. Теперь симфиз может разойтись более чем на 2,5 см — повреждение типа «открытой книги» II степени. Для повреждений типа «открытой книги» III степени характерны дополнительные травмы мягкотканных образований области таза: кожи, влагалища, уретры, мочевого пузыря, прямой кишки [13] (рис. 1, б).
Мы имеем опыт оперативного лечения 91 пациента с тяжелыми нестабильными переломами тазового кольца (типа В и С по классификации AO/ASIF), у которых было 292 внетазовых повреждения — черепа, груди, опорно-двигательного аппарата, органов брюшной полости и забрюшинного пространства. В среднем на одного больного приходилось 3,2 сопутствующих повреждения (см. таблицу).
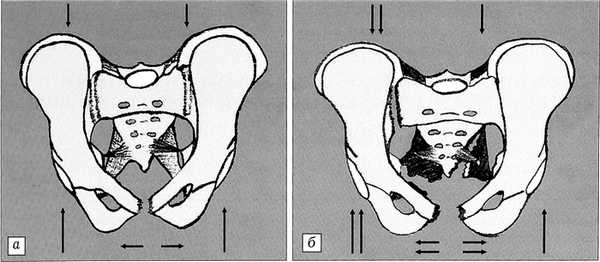
Рис. 1. Повреждения таза по типу «открытой книги»: a — I степени, б — П-Ш степени.
Подавляющее большинство пострадавших (72,2%) поступили в реанимационное отделение института в состоянии шока. Непосредственно с места происшествия доставлены в стационар 83,5% больных, остальные были транспортированы из других медицинских учреждений.
Лечение нестабильных повреждений тазового кольца при политравме имело свою специфику и разделялось на два этапа: ранний — реанимационный и госпитальный.
Структура сопутствующих внетазовых повреждений у больных с травмой тазового кольца
Переломы конечностей различной локализации
Повреждения головного мозга и лицевого скелета
Закрытая травма груди
Травма органов брюшной полости и забрюшинного пространства
Ранения мягких тканей различной локализации
Повреждения уретры и мочевого пузыря
Повреждения нервных сплетений крестцово-подвздошной области
Закрытые вывихи суставов верхних конечностей
Травматические ампутации конечностей
Диагностика повреждения таза на реанимационном этапе базировалась на данных физикального и рентгенологического обследования. Визуально у пострадавших определялась деформация таза. При травме переднего полукольца таза с расхождением лобкового симфиза, переломом подвздошных костей наблюдались припухлость, кровоизлияние в этой области. Еще более выраженными были внешние изменения при вертикально-нестабильных переломах таза. Вследствие кровотечения из костных структур и сосудистых сплетений малого таза тазовое кольцо значительно деформировалось, контуры крыльев подвздошных костей «сливались» с мягкими тканями. При пальпации определялась боль в эпигастрии и околопупочной области — так называемый псевдоабдоминальный синдром, обусловленный раздражением нервных окончаний пояснично-крестцового сплетения.
По первичным обзорным снимкам таза диагностировали нестабильность тазового кольца в горизонтальной и вертикальной плоскости. На переднезадней рентгенограмме лучше всего выявлялись повреждения переднего полукольца таза: разрывы лобкового симфиза, переломы лобковых и седалищных костей. Уточнение диагноза проводилось после выхода пострадавших из тяжелого состояния и было направлено на выявление повреждений задних отделов тазового кольца, поскольку эта зона недостаточно хорошо просматривается на стандартных фасных рентгенограммах. Наиболее информативной при исследовании костей таза была компьютерная томография, позволяющая получить трехмерное изображение [11, 15, 16].
На первом этапе приоритет в лечении отдавался патологии, представлявшей наибольшую опасность для жизни больного, прежде всего повреждениям органов грудной и брюшной полости с признаками внутриполостного кровотечения. Хирургические вмешательства по поводу гемоперитонеума выполнялись в экстренном и срочном порядке, необходимая противошоковая инфузионно-трансфузионная терапия проводилась врачами анестезиологами-реаниматологами в процессе операции.
Вторыми по срочности были оперативные вмешательства по поводу внутричерепных гематом, осложненных травм спинного мозга, а также операции по поводу травматических ампутаций и открытых переломов конечностей с обширным повреждением мягких тканей и магистральных сосудов. Эти повреждения не представляли непосредственной угрозы для жизни пострадавших, поэтому до выполнения хирургических вмешательств больным в течение 2~3 ч проводилась инфузионно-трансфузионная терапия, направленная на стабилизацию витальных функций.
Операции по поводу ранений мягких тканей и закрытых переломов конечностей стояли на третьем месте по срочности выполнения и производились в течение ближайших 4-6 ч с момента госпитализации пострадавших, как правило, при стабильных показателях гемодинамики.
Для больных с нестабильными повреждениями таза типа «открытой книги» П-Ш степени (тип В2- С по АО/ASIF) наибольшую угрозу представляет кровотечение из костных отломков, многочисленных сосудистых сплетений малого таза и окружающих мягких тканей. Наличие внетазовых повреждений является отягощающим фактором, усугубляющим кровопотерю. Лечебные мероприятия у данной категории больных с сочетанной травмой таза, осложненной значительной кровопотерей, входили в разряд первоочередных.
Мы производили стабилизацию тазового кольца аппаратами наружной фиксации (АНФ) модульной конструкции типа АО. Жесткая внешняя фиксация тазового кольца металлическими рамами аппаратов позволяла чисто механическим путем уменьшить объем таза до первоначального, создав тем самым тампонирующий эффект в поврежденных сосудистых образованиях пресакральной зоны, и иммобилизировать отломки таза, чтобы ограничить кровотечение из них.
Показаниями к наложению АНФ на реанимационном этапе являлись:
- нестабильные переломы тазового кольца, сочетающиеся с повреждениями черепа, внутренних органов и опорно-двигательного аппарата, требующими неотложного хирургического вмешательства;
- повреждения тазового кольца, представляющие реальную угрозу для жизни больных вследствие значительного ретроперитонеального кровотечения;
- переломы таза в сочетании с разрывом мочевого пузыря или уретры, диктующим необходимость наложения эпицистостомы.
Внешняя фиксация АНФ не столь сложна. Мы специально комплектовали стандартные наборы АНФ для фиксации таза, куда включали основные детали аппарата и приспособления к нему.
Техника операции. Под наркозом после обработки кожных покровов делали укол-разрез над серединой гребня передневерхней ости подвздошной кости. Через втулку производили рассверливание подвздошной кости в глубину ее тела под углом 20° к горизонтальной оси. Метчиком намечали канал для введения специального винта. По сформированному каналу вкручивали винт до жесткого упора в костную ткань — на глубину не менее 7-9 см, т.е. на большую часть его длины. С противоположной стороны таза в тело подвздошной кости аналогичным образом вводили другой винт. Винты соединяли между собой поперечной штангой. Это наиболее простая компоновка аппаратов, монтаж которой занимал не более 30 мин. Обычно мы пользовались более жесткой системой фиксации из двух, а иногда и трех штанг. Для этого вводили дополнительные винты в тела подвздошных костей через их гребни симметрично с обеих сторон таза (рис. 2).
АНФ был наложен 25 пострадавшим с политравмой. У 14 из них имелись повреждения мочевыводящих путей. В этих случаях на первом этапе выполнялась полостная операция с наложением цистостомы, а затем фиксация таза АНФ. У 7 пострадавших были последовательно произведены наружная стабилизация таза АНФ и внеочаговый остеосинтез переломов костей нижних конечностей различными аппаратами. 4 пациентам АНФ были наложены с целью остановки массивного кровотечения в забрюшинное пространство. Наружная фиксация нестабильных повреждений костей таза, как правило, являлась временной мерой, направленной на сохранение витальных функций, находившихся под угрозой вследствие кровопотери и сопутствующих внетазовых повреждений. В качестве метода окончательного стабильного функционального остеосинтеза наложение АНФ, выполненное по экстренным показаниям, было эффективно у 9 пациентов в возрасте 15-25 лет с хорошей регенераторной способностью костной ткани.
Рис. 2. Техника внешней фиксации тазового кольца модульным аппаратом наружной фиксации.
Выбор метода лечения на госпитальном этапе, т.е. после перевода пострадавших в отделение сочетанной и множественной травмы, зависел от общего состояния больных, наличия у них внетазовых повреждений и присоединившихся осложнений, а также от анатомического характера повреждений самого тазового кольца. При разрывах лобкового сочленения с расхождением более 2,5~3 см обязательно повреждается задний связочный комплекс с одной или с обеих сторон. Поэтому такие разрывы подлежат устранению хирургическим путем. Основываясь на опыте лечения 55 больных с разрывом лобкового симфиза как ведущим анатомическим признаком повреждения тазового кольца, мы остановили свой выбор на использовании модифицированных нами пластин АО для остеосинтеза. Такие оперативные пособия были выполнены 45 пациентам как со свежей, так и с застарелой травмой таза.
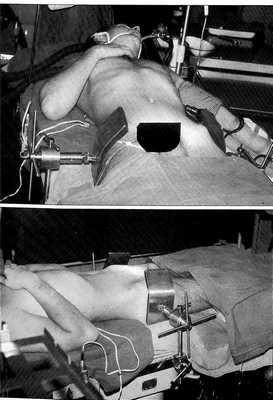
Рис. 3. Устройство для репозиции костей таза.
В целях снижения травматичности операций, особенно в случае застарелых повреждений, мы применяли разработанное нами «Устройство для репозиции костей таза» (пат. 2115390 РФ от 18.05.95), предназначенное для обеспечения сжатия костей таза при свежих и застарелых разрывах лобкового симфиза. Устройство крепится непосредственно к операционному столу на стойках (стандартных струбцинах) с обеих сторон таза. Репонирующие элементы регулируются таким образом, чтобы каждая их изогнутая часть прилегала к тазу больного в области тазобедренных суставов. Под наркозом производится сжатие таза в горизонтальной плоскости путем постепенного продольного перемещения сдавливающих пластин посредством винтового механизма. Репозиция контролируется визуально и пальпаторно (рис. 3). При помощи данного устройства нам удавалось полностью устранить или уменьшить диастаз в поврежденном лобковом симфизе даже в сроки до 2 мес после травмы. До начала операции с целью профилактики возможного повреждения мочевого пузыря вводили катетер для пассивного оттока мочи. Для обнажения симфиза мы использовали надсимфизарный поперечный разрез типа Pfannenstiel. Этим путем по внутреннему краю лонного сочленения подходили к фасции и затем к самой кости. Обе прямые мышцы живота отделяли от мест их прикрепления. Сдвигали поднадкостнично до лонных костей приводящие мышцы с обеих сторон. Внутреннюю поверхность лонных костей обходили изогнутым распатором во избежание травматизации венозной сети, которая располагается под костью и позади нее.
Верхний край лобкового симфиза скелетировали, а волокнистый хрящ, соединяющий лобковые кости, частично или полностью удаляли с обеих сторон костей. Это было необходимо потому, что хрящевая ткань при разрывах симфиза препятствует костному сращению. После обнажения симфиза и выполнения гемостаза производили сдавление лобкового сочленения тазовым устройством до достижения минимального расстояния между лонными костями (не более 0,5 см). Тазовую пластину (рис. 4) крепили по верхнему краю лобковых костей с двух сторон четырьмя спонгиозными винтами. Операцию заканчивали дренированием раны и наложением тазового армированного бандажа. Контролировали цвет мочи, катетер оставляли на сутки. Через 2 нед больным разрешали поворачиваться на бок, через 3 нед они начинали ходить с помощью костылей, а через 2 мес — без дополнительной опоры.

Рис. 4. Тазовая пластина.
При наличии цистостомы (10 больных) выполнение погружного остеосинтеза откладывали до ее закрытия, что происходило в сроки 5-6 нед.
Восстановление крестцово-подвздошных сочленений при их разрывах произведено с помощью винтов типа АО у 10 больных как при изолированных повреждениях, так и при переломах крестца в вертикальном или косом направлении. Зачастую диагностика таких повреждений была затруднительна, но использование компьютерной томографии позволяло нам определить истинное соотношение межсуставных поверхностей крестцово-подвздошных сочленений, выявить переломы крестца или суставных поверхностей подвздошных костей, не видимые на фасной рентгенограмме. Операцию производили, если диастаз сочленения составлял более 0,6 см или имелось значительное разобщение костных отломков крестца. В положении больного на здоровом боку из небольшого разреза, соответствующего подвздошной ямке, через защитник просверливали подвздошную кость, продвигая сверло в тело крестца перпендикулярно линии крестцово-подвздошного сустава в сагиттальной плоскости и под углом 12-15° кпереди во фронтальной. Через просверленное отверстие вводили спонгиозный винт АО (диаметр 6,5 мм, длина резьбы 32 мм) с шайбой. При окончательном закручивании винта устраняли диастаз крестцово-подвздошного сочленения.
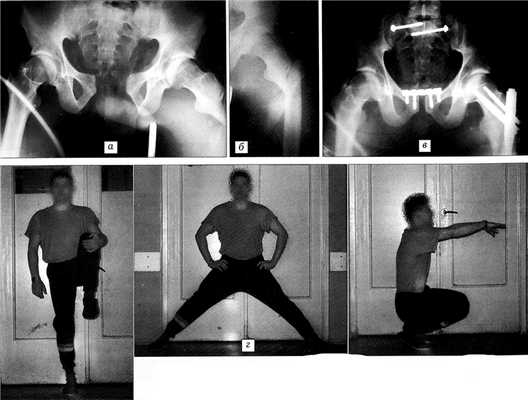
Рис. 5. Больной Н. Рентгенограммы при поступлении в стационар (а, б), после операции (в) и функциональный результат через 8 мес после травмы (г).
Одномоментный остеосинтез поврежденных переднего и заднего комплексов тазового кольца выполнен у 10 пострадавших с нестабильными повреждениями типа С. Восстановление лобкового симфиза в сочетании с остеосинтезом вертлужной впадины произведено 4 больным.
Клинический пример. Больной Н.,35 лет, доставлен в реанимационное отделение института через 12 ч после травмы — падения с высоты 17 м. Диагноз — сочетанная травма: черепно-мозговая травма; нестабильный перелом костей таза типа ВЗ — разрыв лобкового симфиза и обоих крестцово-подвздошных сочленений (рис. 5, а); косой оскольчатый перелом левого бедра (рис. 5, б), перелом правого предплечья, перелом левой пяточной кости, перелом обеих лодыжек левой голени; шок II степени. Через 11 дней, после стабилизации состояния больного, произведены одномоментно восстановление лобкового симфиза тазовой пластиной, обоих крестцово-подвздошных сочленений спонгиозными винтами типа АО и закрытый блокирующий остеосинтез отломков бедренной кости системой PFN (рис. 5, в). Функциональный результат лечения через 8 мес после травмы представлен на рис. 5, г.
Летальных исходов, непосредственно связанных с погружным остеосинтезом костей таза, не было. В раннем периоде умерли 6 пострадавших, которым был наложен АНФ. В 3 случаях смерть наступила от острой кровопотери и шока, 3 больных умерли в сроки свыше 5 дней от пневмонии.
Ранние послеоперационные осложнения наблюдались у 22 пострадавших. В 13 случаях отмечался посткатетеризационный цистит, в 8 — флеботромбоз вен нижних конечностей, в 4 — нагноение мягких тканей в области стержней АНФ, в 7 — нагноение операционных ран. Осложнения носили временный характер и существенно не повлияли на исход лечения.
Несостоятельность остеосинтеза выявлена у 2 больных в раннем послеоперационном периоде (3- 18 дней): произошла миграция фиксаторов после остеосинтеза по поводу разрывов лобкового сочленения. Выполнен реостеосинтез.
Отдаленные результаты прослежены у 79 больных в сроки от 1 года до 10 лет. Хороший результат отмечен у 62 (78,5%) человек, удовлетворительный — у 11 (13,9%), плохой — у 6 (7,6%).
Заключение. Главная задача оперативных пособий при нестабильных повреждениях таза состоит в восстановлении анатомической формы тазового кольца и ускорении реабилитации больных. Применение аппаратов наружной фиксации таза при множественной и сочетанной травме в раннем периоде диктуется необходимостью сохранения витальных функций пострадавшего. При оперативных вмешательствах в случаях значительных анатомических дефектов и застарелых повреждений тазового кольца большое значение имеет костная аллопластика. Оперативное лечение сочетанной травмы таза позволило достичь полной реабилитации и возвращения к прежней профессиональной деятельности 78% больных.
Техника разреза для доступа к лобковому симфизу и тазовому кольцу
ФГБОУ ВПО «Российский университет дружбы народов», Москва, РФ;
ФГБУ «Национальный медицинский исследовательский центр травматологии и ортопедии им. Н.Н. Приорова» Минздрава России, Москва, РФ
Алтайский филиал ФГБНУ РОНЦ им. Н.Н. Блохина, Барнаул, Россия;
КГБУЗ «Алтайский краевой онкологический диспансер», Барнаул, Россия
ФГБОУ ВПО «Российский университет дружбы народов», Москва, РФ
ГБУЗ КО «Калужская областная клиническая больница скорой медицинской помощи им. К.Н. Шевченко», Калуга, Россия
ФГБОУ ВПО «Российский университет дружбы народов», Москва, РФ;
Городская клиническая больница им. А.К. Ерамишанцева, Москва, РФ
Возможности малоинвазивной фиксации переднего отдела тазового кольца спицей с нарезкой
Журнал: Вестник травматологии и ортопедии им Н.Н. Приорова. 2018;(4): 6‑11
Цель исследования: представить первый опыт использования способа фиксации переломов лонных костей с помощью спиц с нарезкой и возможности его применения в практике. Пациенты и методы. За период с 2016 по 2018 г. были прооперированы 20 пациентов (средний возраст 33,48±10,85 года) с повреждениями тазового кольца, у которых остеосинтез лонных костей проведен с использованием спиц с нарезкой. Переломы по классификации Tile (1980) в 15 (75%) случаях соответствовали типу B1, в 5 (25%) — типу С1. У 14 (70%) пациентов переломы лонных костей соответствовали Nakatani II, у 6 (30%) — Nakatani I. Качество репозиции оценивали по критериям Tornetta-Matta, функциональные результаты — по шкале Majeed. Срок наблюдения варьировал от 6 до 24 мес (в среднем 14,2±5,6 мес). Результаты. Средняя продолжительность фиксации лонной кости составила 10,4±4,2 мин, средний объем кровопотери при фиксации одной лонной кости — 6,3±1,4 мл. Во всех случаях была достигнута отличная и хорошая репозиция. Ни в одном случае не было зафиксировано миграции фиксатора. У 19 отслеженных пациентов через 12 мес после операции функциональные результаты по шкале Majeed были оценены на отлично (15 баллов) и хорошо (4). Заключение. Предложенный способ фиксации переломов лонных костей с помощью спиц с нарезкой может быть рекомендован к использованию у пациентов со свежими переломами Nakatani I, II в отсутствие интерпозиции мягких тканей. Прочная фиксация отломков с минимальным риском миграции фиксатора обеспечивает условия для ранней реабилитации пациентов и позволяет получать отличные и хорошие функциональные результаты.
Введение. Повреждения костей таза составляют 3% от всех переломов, при этом до 60% случаев сочетается с повреждениями в других анатомических областях и системах органов [1, 2]. Механическая нестабильность и большой объем кровопотери обусловливают развитие геморрагического шока и полиорганной недостаточности, что является причиной высокой смертности, достигающей 32% [3]. Ключевым моментом в этом патологическом круге является надежная механическая стабилизация тазового кольца. В острый период травмы с этой целью используют аппараты внешней фиксации (АВФ) как эффективный метод временной стабилизации.
Последние 50 лет отмечены ростом оперативной активности и эволюцией способов окончательной фиксации тазового кольца. Целью хирургического лечения является достижение анатомичной репозиции и стабильной фиксации повреждений, что обеспечивает возможность ранней активизации пациентов, лучшие функциональные результаты и возвращение к прежнему уровню физической активности. Попытки использования АВФ для окончательной фиксации тазового кольца выявили ряд таких недостатков метода, как раневая инфекция, потеря фиксации, интерпозиция кожного покрова [4, 5]. Также была продемонстрирована необходимость внутренней фиксации повреждений заднего отдела тазового кольца [6], в то время как вопрос о фиксации переднего отдела тазового кольца остается дискутабельным.
В настоящее время завоевывают популярность различные способы малоинвазивной фиксации повреждений тазового кольца. Так, например, в одном из исследований [7] у пациентов с повреждением задних отделов тазового кольца в 79% случаев вмешательства были выполнены чрескожно. При изучении передней фиксации с помощью пластины и тазовых винтов было установлено, что передняя стабилизация не менее важна, чем задняя, так как при этом достигается максимальная стабильность всего таза и равномерно распределяется нагрузка на переломы при ранней реабилитации [8, 9]. B. Wardle и соавт. [10] на основании выполненного обзора литературы сделали вывод, что внутренняя фиксация переднего отдела тазового кольца обеспечивает лучшие функциональные и рентгенологические результаты по сравнению с АВФ. Возможна установка транспедикулярной системы как для подкожной внутренней фиксации переднего тазового кольца, так и для триангулярного остеосинтеза при повреждениях заднего отдела. Комбинацией этих способов можно зафиксировать не только ротационно нестабильные, но и вертикально нестабильные повреждения тазового кольца [11]. Для фиксации переднего отдела тазового кольца предложены чрескожная фиксация лонных костей канюлированными винтами, а также перекрестная фиксация винтами при разрыве лонного сочленения, конкурирующая по стабильности с остеосинтезом двумя ортогональными пластинами [12, 13]. P. Cole и соавт. [14] был предложен метод мостовидного остеосинтеза переднего отдела тазового кольца пластиной. G. Huang и соавт. [15] выполнили дополнительную к мостовидному остеосинтезу фиксацию спицей Киршнера, что обеспечило лучшее качество репозиции и дополнительную стабильность. Вышеописанные способы обладают рядом недостатков, таких как риск повреждения латерального кожного нерва бедра и структур сосудистой лакуны, миграция фиксаторов, сложность хирургической техники и, что немаловажно, высокая цена.
Сегодня в клиническую практику активно внедряется штифт с блокированием для остеосинтеза лонных костей Pu-Lock, разработанный отечественными исследователями в НИИ Н.В. Склифосовского, который исключает, по мнению авторов, перечисленные выше недостатки [16].
Проблема фиксации переднего отдела тазового кольца и уменьшения хирургической агрессии при ее выполнении сохраняет свою актуальность и требует дальнейшего изучения.
Цель настоящего исследования — представить и проанализировать первый опыт использования спиц с нарезкой при фиксации переднего отдела тазового кольца, определить возможности использования метода в практике.
Пациенты и методы
Проведен ретроспективный анализ результатов лечения 20 пациентов (средний возраст 33,48±10,85 (18-66) года), проходивших лечение в период с 2016 по 2018 г. на базе ГКБ им. А.К. Ерамишанцева, с повреждением заднего и переднего отделов тазового кольца, которым был выполнен погружной остеосинтез. Из них у 13 (65%) пациентов наблюдалась сочетанная травма. Состояние пациентов, оцененное по шкале ISS, в среднем было равно 25,4±5,2 (17-42) балла. Переломы по классификации Tile (1980) в 15 (75%) случаях относились к типу B1, в 5 (25%) — к типу С1. У 14 (70%) больных переломы лонных костей соответствовали Nakatani II, у 6 (30%) — Nakatani I. У 2 (10%) пациентов перелом лонной кости сопровождался разрывом лонного сочленения.
У 12 (60%) пациентов травма была получена в результате ДТП, у 5 (25%) причиной повреждений стала кататравма, у 3 (15%) — низкоэнергетическое воздействие.
При поступлении всем пациентам с витальными нарушениями проводили противошоковую терапию и устранение жизнеугрожающих состояний по протоколу ATLS, рентгенографию грудной клетки, черепа, костей таза в переднезадней проекции с целью выявления грубых деформаций, УЗИ по расширенному протоколу EFAST. Пациентам в стабильном состоянии выполняли пан-КТ без рентгенографии костей таза.
Кроме того, пациентам осуществляли также фиксацию таза в АВФ рамой Ганца по показаниям. Погружной остеосинтез проводили в сроки от 3 до 14 дней после травмы. Для остеосинтеза задних отделов таза у 18 (90%) больных применяли канюлированные винты, в том числе у 10 — с неполной нарезкой, у 8 — с полной; у 2 (10%) пациентов использовали пластины. Фиксацию передних отделов во всех случаях осуществляли способом с применением спиц с нарезкой, использование которого было одобрено локальным этическим комитетом.
Хирургическая техника. Выполняли разрез кожи до 1 см в проекции бугорка лонной кости. Под контролем электронно-оптического преобразователя (ЭОП) в проекциях inlet и outlet через медиальную поверхность лонного бугорка проводили спицу через лонную кость в переднюю колонну вертлужной впадины. Резьбовая часть спицы обязательно проходила через плоскость перелома, что было важным моментом обеспечения стабильности фиксации. После прохождения спицей области перелома, выполняли ЭОП-контроль в запирательной и подвздошной проекциях для выявления возможного конфликта фиксатора с полостью тазобедренного сустава. После этого дистальный конец спицы обкусывали по соответствующей длине, конец изгибали круглогубцами в виде крючка для предотвращения миграции. Операция сопровождалась минимальной кровопотерей до 50 мл за счет перкутанного введения спиц.
Закрытую репозицию и фиксацию переднего отдела тазового кольца спицей с нарезкой выполняли при переломах лонных костей Nakatani I, II при наличии контакта кортикальных слоев отломков. При выраженном смещении отломков более чем на ширину ветвей лонных костей и интерпозиции мягких тканей в 2 случаях была проведена открытая репозиция с последующей фиксацией спицей. У 3 пациентов при разрыве лонного сочленения и оскольчатом характере переломов ветвей лонных костей осуществляли фиксацию пластиной и дополнительную стабилизацию спицей.
Послеоперационный рентгенологический контроль выполняли в проекциях inlet для оценки переднезаднего и ротационного смещений, outlet — для оценки вертикального смещения и стандартной переднезадней проекции. Качество репозиции оценивали по критериям Tornetta-Matta [17]: остаточное смещение 0-4 мм — отличное, 5-10 мм — хорошее, 10-20 мм — удовлетворительное, более 20 мм — плохое.
Результаты
Результаты были отслежены у 19 прооперированных — 1 пациент отказался от участия в исследовании. Средняя продолжительность фиксации лонной кости составила 10,4±4,2 мин, средний объем кровопотери при фиксации одной лонной кости — 6,3±1,4 мл.
Ни одного случая миграции фиксаторов выявлено не было. В 1 случае возникло поверхностное инфекционное осложнение послеоперационной раны, купированное консервативными мероприятиями.
Во всех случаях было достигнуто отличное (17 пациентов) и хорошее (3) качество репозиции по критериям Tornetta-Matta. Через 6 мес у 11 пациентов функциональный результат по шкале Majeed оцененили как отличный, у 8 — как хороший, через 12 мес — у 15 и 4 пациентов соответственно. На момент написания статьи у всех пациентов были констатированы рентгенологические признаки сращения.
Приводим клинические наблюдения
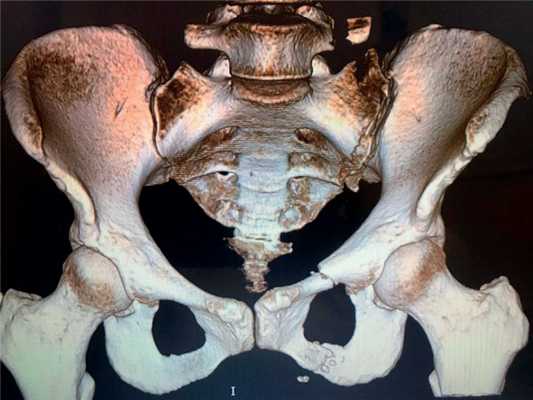
Пациентка К., 30 лет, была госпитализирована с переломом лонной и седалищной костей слева со смещением, переломом боковых масс крестца слева (рис. 1). Рис. 1. Данные К.Т. пациентки К., 30 лет, при поступлении.
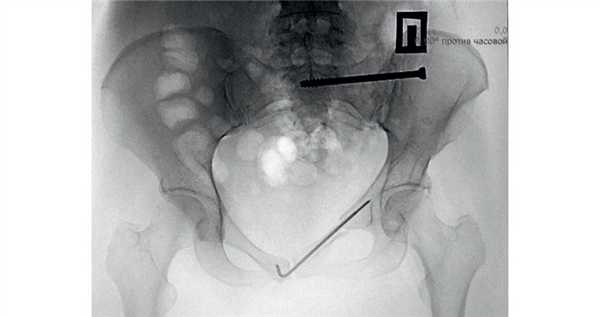
На следующий день после госпитализации для обеспечения ранней активизации пациентке провели минимально инвазивную фиксацию лонной кости спицей с нарезкой и перкутанную фиксацию боковых масс крестца слева канюлированным винтом (рис. 2). Рис. 2. Та же пациентка. Обзорная рентгенограмма после остеосинтеза.
В 1-е сутки после операции пациентка могла садиться и ходить с помощью костылей. Была выписана на 5-е сутки после операции с возможностью самостоятельного обслуживания и передвижения.
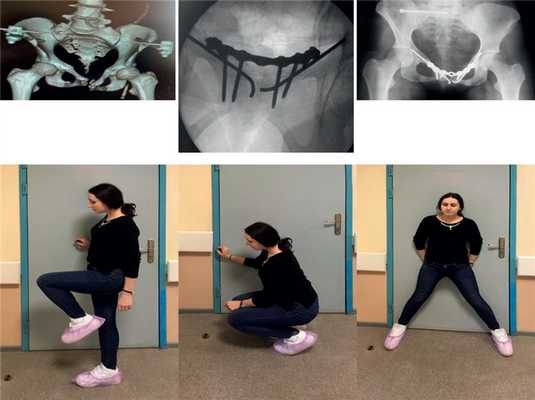
Пациентка Н., 27 лет, получила травму в результате ДТП. Доставлена в отделение через 30 мин. При поступлении: состояние средней тяжести, стабильное, АД 100/60 мм рт.ст., пульс 95 уд/мин, частота дыхательных движений 18 в 1 мин. Был наложен тазовый бандаж, выполнены рентгенография черепа, органов грудной клетки и таза. Выявили двусторонний перелом лонных костей Nakatani II, трансфораминальный перелом крестца справа. Пациентка консультирована хирургом, нейрохирургом; выполнено УЗИ по протоколу EFAST, свободной жидкости не выявлено. В экстренном порядке в операционной наложен АВФ на передний отдел тазового кольца (рис. 3, а). Рис. 3. Пациентка Н., 27 лет, с двусторонним переломом лонных костей Nakatani II, трансфораминальным переломом крестца справа. а — данные КТ после наложения АВФ при поступлении; б — интраоперационная рентгенограмма; в — рентгенограмма через 6 мес после операции; г — функциональный результат через 12 мес после операции.
Учитывая стабильное состояние пациентки, провели КТ, при которой был выявлен разрыв лонного сочленения. На 5-е сутки после травмы осуществили оперативное вмешательство: фиксацию крестца справа канюлированным винтом с полной нарезкой 6,5 мм, открытую репозицию, фиксацию лонного сочленения пластиной, фиксацию лонных костей спицами с нарезкой. По данным интраоперационного рентгенологического контроля, качество репозиции по критериям Matta оценено как отличное (см. рис. 3, б).
Послеоперационный период протекал без осложнений. На 2-е сутки после операции пациентка была активизирована в пределах кровати, на 5-е сутки — на костылях с полной нагрузкой на левую нижнюю конечность и дозированной нагрузкой на правую нижнюю конечность. На 10-е сутки после операции швы были сняты, пациентку выписали на амбулаторное долечивание. Женщина вернулась на прежнюю работу через 4 мес. На этапном контрольном обследовании через 6 мес констатировали сращение переломов (см. рис. 3, в).
Функциональные результаты по шкале Majeed через 6 мес соответствовали 81 баллу, через 12 мес — 96 баллам (см. рис. 3, г).
Проведенный анализ литературы подтвердил тенденцию использования чрескожной фиксации как ведущего метода для стабилизации повреждений тазового кольца. Необходимо отметить, что не во всех случаях возможна малоинвазивная фиксация повреждений. Условиями для такой фиксации являются ранние сроки, до 1 нед с момента травмы, отсутствие интерпозиции мягких тканей между отломками с сохранением межотломкового контакта, что позволяет проводить закрытую репозицию отломков. Кроме того, устранение грубых деформаций на этапе наложения АВФ значительно облегчает выполнение малоинвазивной фиксации после стабилизации состояния пациента.
Использование комбинации малоинвазивной фиксации заднего тазового полукольца и открытой репозиции переднего отдела не теряет актуальности. У ряда прооперированных пациентов переломы лонных костей сопровождались разрывом симфиза. В таких случаях ранее проводили металлодез переднего полукольца таза пластиной с 10-12 отверстиями с выделением области переломов лонных костей. Это требовало расширения операционного доступа, увеличивало риски интраоперационного повреждения сосудисто-нервных стволов и воспалительных осложнений области операционной раны. В настоящей работе разработанная методика фиксации отломков спицей с нарезкой позволила в таких случаях выполнять операционный доступ только для фиксации лонного сочленения, что в 2 раза уменьшало размер доступа и необходимость использования пластины только на 7—8 отверстий. Из того же доступа по Пфаненштилю в области симфиза под контролем ЭОП проводили фиксацию лонных костей по разработанной методике. Была отслежена прямая корреляция между качеством репозиции и функциональными результатами. Выполнение закрытой репозиции в сроки более 1 нед после травмы затруднительно. Фиксация переднего отдела тазового кольца методами погружного остеосинтеза обеспечивает необходимую степень стабильности для ранней активизации пациентов и предотвращает развитие посттравматических деформаций, обусловливающих появление анталгической походки, ограничение функциональной активности, диспареунию, эректильную дисфункцию и бесплодие [21]. Результатами использования способов малоинвазивной фиксации являются минимальная кровопотеря, уменьшение длительности оперативного вмешательства, щадящее воздействие на мягкие ткани, снижение частоты развития осложнений, быстрый регресс болевого синдрома. Использование малоинвазивных перкутанных методов остеосинтеза позволяет значительно улучшить клинико-функциональные результаты лечения больных с повреждениями тазового кольца, уменьшить риск осложнений в послеоперационном периоде и сократить сроки пребывания больных в стационаре [22]. Предложенный в настоящей статье способ с доступными имплантатами и использованием относительно простой хирургической техники позволяет быстро и эффективно обеспечивать фиксацию при переломах лонных костей в зонах Nakatani I и II.
Ограничениями настоящего исследования являются малый объем выборки, небольшие сроки наблюдения. Необходимы дальнейшие исследования и накопление клинического опыта с целью выявления ограничений использования методики, возможных осложнений.
Заключение. Предложенный способ фиксации переломов лонных костей с помощью спиц с нарезкой может быть рекомендован к использованию у пациентов со свежими переломами Nakatani I, II в отсутствие интерпозиции мягких тканей. Прочная фиксация отломков с минимальным риском миграции фиксатора обеспечивает условия для ранней реабилитации пациентов и позволяет получать отличные и хорошие функциональные результаты.
Читайте также:
- Ожоги глаз. Классификация ожогов глаз. Клиника ( признаки ) ожога глаза.
- Почечная недостаточность при коме. Печеночная недостаточность при коме.
- Спектр цитокинов при различных болезнях легких.
- Гипертония. Актуальность изучения гипертонии среди населения.
- Детский церебральный паралич (ДЦП): атлас фотографий
