УЗ-признаки ацинарноклеточного рака околоушной железы
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Ключевые факты. Терминология. Лимфатическая или гематогенная опухоль распространяется на внутрижелезистые околоушные лимфатические узлы. Нормальная околоушная железа имеет внутрижелезистые лимфатические узлы, которые определяются на УЗИ (в отличие от подчелюстных и подъязычных желез). Околоушные и перипаротидные узлы: уровень 1-го порядка при плоскоклеточном раке кожи и меланоме волосистой части головы, ушной раковины и лица.
Данные ультразвукового исследования слюнных желез
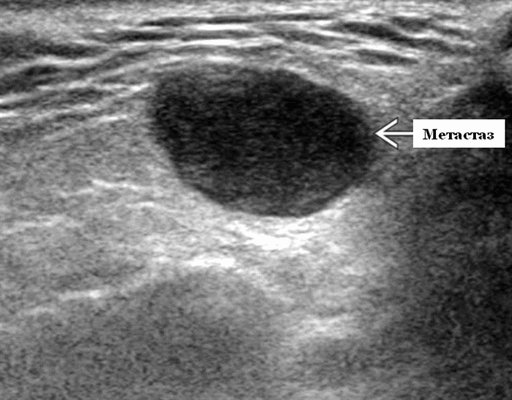
- Одиночные или множественные гипоэхогенные образования при известном распределении внутрипаротидных лимфоузлов.
- На ультразвуковом сканировании образование четко или плохо определено (экстранодальное распространение)
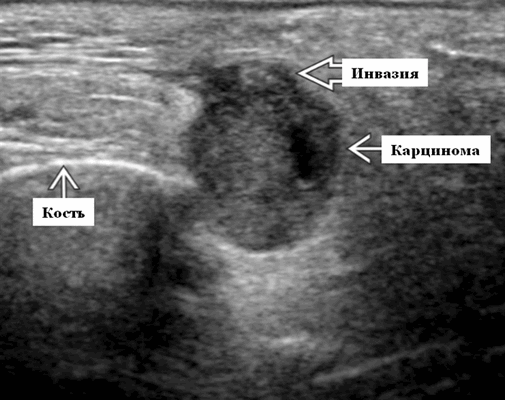
- Необходимо искать локальную инвазию: интрапаротидную, в наружную сонную артерию, ретромандибулярную вену, экстрапаротидные мягкие ткани.
- На УЗИ определяется аномальная внутренняя архитектура ± эхогенные ворота, эхогенность однородная или неоднородная с внутренними кистозными участками в некротических узлах
- ± Метастатические шейные лимфатические узлы
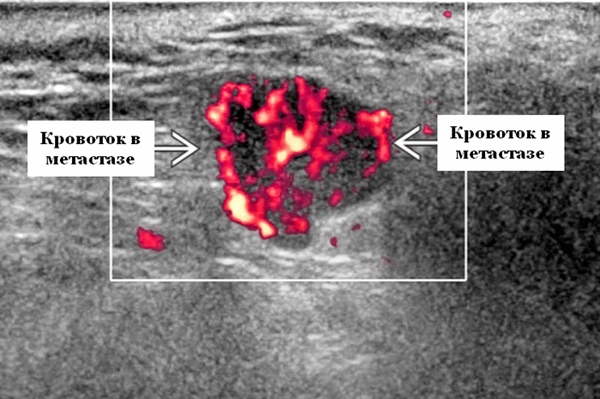
- Интранодулярный кровоток хаотичный / дезорганизованный или преимущественно периферический
- Ультразвуковое сканирование дает оптимальную характеристику лимфоузлов в поверхностной доле и проведение подтверждающей биопсии.
ПЭТ / КТ: наиболее чувствительны для определения метастатической природы небольших лимфатических узлов.
МРТ: наиболее чувствительна к экстранодальному поражению, особенно периневральной опухоли, распространяющейся на лицевой нерв.
Основной дифференциальный диагноз
- При мультифокальных односторонних образованиях околоушной железы с шейной аденопатией: регионарные метастазы, местная неходжкинская лимфома (НХЛ).
- При мультифокальных односторонних образованиях околоушной железы без шейной аденопатии: опухоль Вартина, рецидивирующая доброкачественная смешанная опухоль, регионарные метастазы.
- При мультифокальных двусторонних образованиях околоушной железы: системные метастазы, системная НХЛ, опухоли Вартина, доброкачественные лимфоэпителиальные поражения, связанные с ВИЧ, болезнь Шегрена.
Терминология. Определения . Лимфатическая или гематогенная опухоль распространяется на внутрипаротидные лимфатические узлы.
Визуализация. Общие особенности. Само по себе ультразвуковое сканирование метастазов в околоушные лимфоузлы неспецифична. Одиночные или множественные околоушные образования. Хорошо выраженный или плохо выраженный лимфоузел (экстранодальное распространение), однородный или неоднородный с внутренним некрозом. На УЗИ с ЦДК внутриузловая васкуляризация или усиление кровотока. Патология связана с известным первичным раком, часто в прилегающей коже или региональной области головы и шеи. Околоушные и перипаротидные узлы: узловая станция 1-го порядка при плоскоклеточной карциноме кожи (ПКК) и меланоме латеральной части волосистой части головы, ушной раковины / наружного слухового прохода и передней части лица
Расположение интрапаротидное ± периаротидное
Размер. Обычно 1-3 см
Морфология. Форма яйцевидная или круглая. Край на УЗИ хорошо выраженный или (при экстранодальном распространении) инфильтративный
Результаты ультразвукового исследования слюнной железы
Серошкальное УЗИ. Одиночные или множественные гипоэхогенные образования в известном распределении внутрипаротидных лимфоузлов. Хорошо выраженный или слабо окаймленный (экстранодальное распространение). Экстранодальное распространение. Обратите внимание на местную инвазию интрапаротидной наружной сонной артерии (ВСА), ретромандибулярной вены или экстрапаротидных мягких тканей. Аномальная внутренняя архитектура ± эхогенные ворота. Однородный или неоднородный вид с внутренними кистозными участками в некротических узлах ± метастазы в шейные лимфатические узлы
Энергетический допплер. Внутриочаговая васкуляризация. Хаотический / дезорганизованный или преимущественно периферический кровоток
Результаты КТ. Одно или более внутрипаротидное образование с острыми или инвазивными краями. Узлы могут быть однородными или неоднородными с центральным некрозом. Также могут присутствовать метастазы в околоушно-шейные лимфоузлы.
Результаты MРТ
• T1WI. Одна опухоль или несколько промежуточных сигнальных образований
• T2WI. Равномерный или неоднородный (некроз) высокий сигнал
• T1WI C +. Сплошное или ободковое (центральный узловой некроз) усиление интрапаротидных лимфоузловых образований, которые при экстранодальном распространении могут оказаться инвазивными. Лучший способ оценки периневральной инфильтрации лицевого нерва (CNVII), инвазии в НСА и экстрапаротидной инвазии мягких тканей
Результаты ядерной медицины. ПЭТ. Метастатические интрапаротидные и шейные лимфатические узлы демонстрируют повышенную метаболическую активность. Доброкачественные поражения околоушных желез также могут быть гиперметаболическими.
Рекомендации по визуализации. Лучший инструмент для визуализации - ультразвуковое сканирование, которое оптимально характеризует лимфоузлы в поверхностной доле, и врач в таких случаях направляет пациента на подтверждающую биопсию. ПЭТ / КТ: наиболее чувствительны для определения метастатического характера мелких лимфатических узлов. МРТ наиболее чувствительна к экстранодальному поражению, особенно периневральному распространению опухоли на CNVII. Изображение должно быть получено от первичного участка околоушной железы и остальной части узловых цепей шеи до ключиц. МРТ - лучший инструмент для оценки поражений глубоких долей. Распространение на глубокие ткани и периневральная опухоль лучше определяются с помощью МРТ. Необработанные изображения без подавления жира T1 часто лучше всего очерчивают края / поля (естественный контраст между опухолью и жировой ткани железы). Всем пациентам с инвазивной плоскоклеточной карциномой кожи или меланомой на коже лица, волосистой части головы и ушной раковины следует пройти стадию ПЭТ / КТ для выявления лимфоузлов шеи и интрапаротидной зоны. У пациентов с карциномой носоглотки (КНГ) аномальные ипсилатеральные интра- / перипаротидные лимфоузлы следует рассматривать как злокачественные, если не доказано иное. Сравните с противоположной стороной, поскольку метастатические интра- / перипаротидные лимфатические узлы обычно односторонние.
Дифференциальная диагностика
- Околоушная неходжкинская лимфома. У пациента обычно имеется системная неходжкинская лимфома (НХЛ). Множественные плотные двусторонние гипоэхогенные интрапаротидные лимфоузлы с аномальной сетчатой / псевдокистозной архитектурой и внутриузловой васкуляризацией, которая более выражена, чем периферическая. Трудно отличить от метастазов, если нет известных первичных источников опухоли
- Опухоль Вартина. Курильщики с безболезненным образованием на щеках. Мультифокальное образование в 20% случаев, гетерогенное с кистозным изменением, внутренним дебрисом и толстыми стенками на УЗИ слюнных желез.
- Рецидивирующая доброкачественная смешанная опухоль околоушной железы. В анамнезе хирургическое удаление доброкачественной смешанной опухоли (плеоморфной аденомы). Мультифокальная опухоль, имеющей внешний вид гроздей винограда
- Доброкачественные лимфоэпителиальные поражения - ВИЧ. Пациент с ВИЧ или СПИДом. Множественные мелкие двусторонние кистозные и солидные образования околоушных желез на УЗИ. Околоушная болезнь Шегрена. Аутоиммунное заболевание, поражающее ткань слюнной железы. Увеличенная слюнная железа ± слезные железы. Микро- / макрокистозное расширение внутрижелезистых протоков + лимфоидные скопления
Патология. Общие особенности. Этиология. Лимфатическое или гематогенное распространение опухоли кожи лица, наружного уха и волосистой части головы (составляет 75% первичных опухолей). Иногда первичные регионарные участки головы и шеи (например, носоглотка / ротоглотка). Системные метастазы в околоушные узлы (редко). Околоушные железы имеют внутрижелезистые лимфатические узлы (в отличие от подчелюстных и подъязычных желез). Нормальная околоушная железа имеет примерно 20 внутрижелезистых узлов.
Эмбриология. Околоушная железа подвергается поздней инкапсуляции, включая лимфоузлы в ее паренхиме.
Макропатологические и хирургические особенности. Лимфоузлы могут оставаться инкапсулированными или подвергаться экстракапсулярному распространению. Лимфоузел при плоскоклеточной карциноме в околоушной железе желто-коричневого цвета. Лимфоузел при меланоме представлен черной, коричневой или белой эластичной опухолью.
Микроскопические особенности. Наиболее распространенные карциномы кожи. Плоскоклеточный рак (60%), меланома (15%)
Наиболее частые системные метастазы: первичные поражения легких и молочных желез. Плоскоклеточный рак: на УЗИ лимфатический узел частично или полностью замещен структурой, выстланной эпителием ± центральное кистозное изменение. Выстилка эпителия кистозных пространств состоит из гиперклеточных и плеоморфных клеток с потерей полярности и ↑ митотической активности. Меланома: диффузная пролиферация эпителиоидных ± веретеновидных клеток с обильной эозинофильной цитоплазмой и выступающими ядрышками. Иммунохимия: белок S100 и HMB-45 положительные
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Рак кожи наружного уха, черепа, верхней части лица с увеличивающейся околоушной опухолью. Дисфункция лицевого нерва CNVII. Лицевая боль. Незаживающая язва (плоскоклеточная карцинома кожи или меланома) на коже лица, волосистой части головы или ушной раковины - EAC, связанная с опухолью щеки
Демография. Возраст. Наиболее часто встречается в 7-м десятилетии жизни
Пол. Мужчины: Женщины = 2: 1
Эпидемиология. Встречается у 1-3% пациентов с плоскоклеточным раком кожи головы и шеи. Метастазы (4% всех новообразований околоушной железы). Интрапаротидные лимфоузлы чаще встречаются в географических регионах с повышенным воздействием солнца.
Естественная история и прогноз. Прогноз сильно зависит от наличия экстракапсулярного распространения (8% против 79% местных рецидивов). 5-летний контроль околоушных желез - 78%; общая выживаемость 54%. Метастатический плоскоклеточный рак с поражением околоушной железы и шейных узлов является агрессивной формой карциномы с тенденцией к инфильтративному типу роста и множественным рецидивам. Для некоторых первичных участков (например, EAC) прогноз хуже.
Меланома: плохой прогноз; долгосрочное выживание редко
Ацинарная аденокарцинома предстательной железы
Ацинарная аденокарцинома — это наиболее часто диагностируемая злокачественная опухоль рака предстательной железы. На ее долю приходится около 95% от всех диагностируемых опухолей данной локализации.
Во многих странах рак простаты занимает третье место в структуре онкологических заболеваний у мужчин, уступая только раку легкого и раку желудка. А в некоторых регионах аденокарцинома простаты уже выходит на первое место. При отсутствии программ скрининга, опухоль в основном диагностируется на распространенных стадиях, поскольку имеет долгое бессимптомное течение. Чаще страдают мужчины старше 60 лет, но в последнее время отмечается «омоложение» заболевания, и в некоторых случаях его диагностируют даже у 45-летних пациентов.
Причины развития и группы риска
Аденокарцинома простаты является полиэтиологичным заболеванием, но окончательные причины его возникновения до конца не ясны. Тем не менее, есть определенные факторы риска, при наличии которых шансы на развитие опухли выше, чем в общей популяции. К ним относятся:
- Возраст старше 65 лет. Более двух третей всех опухолей простаты приходится на этот возраст. Только 7% аденокарцином диагностируется у мужчин младше 60 лет, и очень редко он встречается в возрасте до 45 лет.
- Наследственная предрасположенность. При наличии близкого кровного родственника с раком простаты в анамнезе, риски развития заболевания увеличиваются в 2 раза по сравнению с общепопуляционными. Если опухоль была диагностирована у 2 и более родственников, риски увеличиваются в 5 раз.
- Этническая принадлежность. Ацинарная аденокарцинома чаще встречается у представителей негроидной расы.
- Генетическая предрасположенность. Есть достоверные данные, что мутации в генах BRCA увеличивают вероятность развития рака простаты. Кроме того, существуют определенные участки ДНК, мутации в которых также сопряжены с образованием злокачественных опухолей предстательной железы.
- Предраковые изменения простаты, например, интраэпителиальные неоплазии. Они происходят на клеточном уровне, поэтому распознать их можно только с помощью биопсии и последующего морфологического исследования.
- Терапия тестостероном.
Морфологическая характеристика аденокарциномы
Гистологическая картина ацинарной аденокарциномы разнообразна. Чаще всего опухоль представлена ацинусами, в клетках которых обнаруживаются признаки атипии ядер, вперемешку с нормальными ацинарными структурами, или структурами протоков. Злокачественные элементы могут иметь разные размеры, могут сливаться между собой, образуя конгломераты или целые пласты.
Морфологические особенности опухоли зависят от степени ее дифференцировки — если злокачественные клетки напоминают здоровые (имеют нормальный размер, различимые внутриклеточные структуры), это значит, что опухоль высоко дифференцирована и имеет хороший прогноз в плане лечения. И наоборот, недифференцированные аденокарциномы имеют наиболее агрессивное течение, в их морфологии отмечается сильная атипия клеток, а в некоторых случаях в опухолевой массе вообще невозможно распознать клетки.
Для описания злокачественности опухоли была разработана шкала Глисона, которая базируется на описании степени дифференцировки клеток, и в зависимости от этого выставляются баллы. Дифференцированные опухоли получают 1 балл, недифференцированные — 5 баллов.
Обычно рак простаты поражает несколько участков железы, т. е. может быть несколько опухолей. Поэтому для их описания используется шкала Глисона — сумма баллов, набранных двумя самыми большими или самыми злокачественными опухолями. Например, сумма 7 означает что одна опухоль набрала 3 балла, а вторая 4. В зависимости от набранных баллов, различают три степени злокачественности ацинарной аденокарциномы:
Симптомы аденокарциномы
Коварство ацинарной аденокарциномы заключается в том, что она долгое время протекает бессимптомно и дает о себе знать, когда опухоль достигает больших размеров и начинает воздействовать на органы малого таза. Главным симптомом при этом является нарушение мочеиспускания, при котором отмечается чувство неполного опорожнения мочевого пузыря, частые позывы на мочеиспускание, слабая струя мочи, боль, резь и жжение при мочеиспускании. Последние признаки появляются уже на последних стадиях, а сначала нарушения носят безболезненный характер и связаны с тем, что опухоль сдавливает уретру. Похожие признаки наблюдаются и при доброкачественной гиперплазии простаты, но дифференцировать одно заболевание от другого можно только после специального обследования.
Помимо этого, могут встречаться следующие симптомы:
- Боль при эякуляции.
- Примеси крови в моче и сперме.
- Боли в промежности, в области лобка, в паху и даже пояснице.
- Нарушение эрекции.
При возникновении метастазов могут быть боли в костях, отеки нижних конечностей, одышка. На терминальной стадии присоединяется анемия и истощение.
Стадии заболевания
1 стадия — опухоль имеет размеры менее 2 см, не определяется клинически и обнаруживается только при проведении прицельного обследования.
2 стадия — опухоль определяется пальпаторно, при пальцевом ректальном исследовании. Других симптомов нет. При гистологическом исследовании злокачественные клетки не выходят за пределы железы.
3 стадия — рак выходит за пределы органа и прорастает его капсулу. При этом могут поражаться семенные пузырьки. На этой стадии уже, как правило, присутствует симптоматика.
4 стадия — аденокарцинома выходит за пределы простаты, распространяется на соседние органы, и может давать отдаленные метастазы. Чаще всего поражаются лимфатические узлы и кости.
Методы диагностики аденокарциномы
Заподозрить наличие ацинарной аденокарциномы можно во время специального обследования. С этой целью применяют:
- Анализ крови на ПСА (простат-специфический антиген). ПСА используется для скринингового обследования мужчин из группы риска. Его повышенный уровень позволяет отобрать пациентов для более углубленной диагностики.
- Пальцевое ректальное исследование. Данный метод позволяет обнаружить признаки, косвенно свидетельствующие о патологии органа — изменении его плотности, наличии узлов и инфильтратов, увеличении размеров простаты и др.
- Трансректальное УЗИ — с помощью этого метода можно визуализировать новообразования размером несколько миллиметров.
Окончательный диагноз устанавливается только после гистологического исследования. С этой целью проводят биопсию — изъятие фрагмента патологической ткани для ее дальнейшего изучения под микроскопом. Для диагностики рака простаты биопсию проводят через прямую кишку под контролем УЗИ, при этом образцы ткани берут из нескольких точек.
Для определения стадии заболевания и поиска метастазов, используются методы медицинской визуализации, например, компьютерная томография, сцинтиграфия или МРТ.
Способы лечения аденокарциномы
Операция
При раке предстательной железы проводится операция под названием простатэктомия, которая подразумевает полное удаление органа. На ранних стадиях это может предотвратить дальнейшее распространение процесса. Помимо простаты могут удаляться тазовые лимфатические узлы, которые в первую очередь поражаются раком при лимфогенном метастазировании.
Оперативное лечение может сопровождаться рядом осложнений, например, импотенцией или недержанием мочи. Уменьшить частоту таких последствий помогают более современные техники проведения вмешательства.
Лучевая терапия
Лучевая терапия предполагает воздействие ионизирующего излучения, которое приводит к гибели злокачественных клеток. Такое лечение может применяться в качестве самостоятельного метода на ранних стадиях или в рамках комбинированной терапии при распространенном злокачественном процессе.

Для лечения аденокарциномы используется два метода — дистанционная лучевая терапия и внутритканевая лучевая терапия. В первом случае источник излучения располагается в специальной установке и воздействует на облучаемую зону согласно заданной программе. Основным недостатком этого метода является то, что помимо опухоли, облучаются здоровые органы и ткани, а при их повреждении развиваются лучевые осложнения, например, лучевые циститы или ректиты (воспаление прямой кишки).
Чтобы минимизировать эти последствия, постоянно ведутся разработки новых технологий, которые позволяют максимально сконцентрировать излучение в необходимом месте. Для этого перед началом лечения проводится этап планирования, на котором строится модель, на которой определяются зоны облучаемых полей. Крайне важно использовать современные аппараты, которые позволяют подводить дозу максимально точно.
При внутритканевой ЛТ радиоактивные изотопы вводятся непосредственно в опухолевую ткань с помощью полых игл, что позволяет воздействовать на рак с высокой точностью, минимально облучая окружающие ткани.
Это происходит следующим образом:
- Сначала проводится этап планирования, на котором рассчитывается максимально эффективный способ распределения радионуклидов. Для этого делается серия рентгенологический снимков и по ним строится трехмерная модель простаты.
- Затем проводится имплантация игл. Это хирургическая операция, которая проводится под анестезией. После того как иглы установят, обязательно проводят контроль правильности их положения.
- Следующим этапом является имплантация в полость игл радионуклидов. Это делается с помощью специальной установки.
После окончания процедуры пациент может отправляться домой и вести обычный образ жизни, избегая тяжелых физических нагрузок. Радиологической опасности для окружающих он не представляет.
Опухоль будет облучаться в течение нескольких недель, после чего необходимо опять обратиться в клинику для решения вопроса о дальнейшей тактике.
На распространенных стадиях заболевания может применяться комбинированная лучевая терапия с использованием внутритканевого и дистанционного облучения.
Гормональное лечение
Ацинарная аденокарцинома является гормонально зависимой опухоль, т. е. ее рост стимулируется воздействием тестостерона. Если его убрать, опухолевые клетки не смогут активно размножаться, и это на какое-то время сдержит распространение рака. За это открытие в свое время была получена Нобелевская премия. На современном этапе гормональное лечение позволяет добиться длительной (несколько лет) бессобытийной выживаемости даже у больных с отдаленными метастазами, что является беспрецедентным случаем. Ни для какого другого вида рака таких возможностей пока не существует.
Гормональное лечение может проводиться одним из нескольких способов:
- Хирургическая кастрация. Это наиболее дешевый метод, который дает быстрое и стойкое снижение уровня тестостерона.
- Медикаментозная кастрация. Синтез половых гормонов снижается под действием специальных препаратов.
К сожалению, при гормональной терапии рано или поздно развивается резистентность опухоли, за счет того, что развивается гормонально нечувствительный клон злокачественных клеток, и такое лечение со временем перестает помогать.
Чтобы отсрочить это, были разработаны новые схемы проведения терапии, например, минимальная андрогенная блокада или интермиттирующая андрогенная блокада, при которой периоды блокады сменяются периодами нормальной гормональной активности.
Помимо традиционных методов лечения, в онкологической практике развиваются новые, малоинвазивные методы противоопухолевого воздействия, например, радиочастотная абляция или криотерапия.
Радиочастотная абляция предполагает уничтожение опухоли за счет ее нагревания по действием волн радиочастотного диапазона. С этой целью в центр опухоли вводится специальный электрод, через который подается электроток, вызывающий колебания ионов, приводящих к выработке тепла. Под действием высокой температуры клетки погибают, их остатки утилизируются естественным образом (с помощью макрофагов), и на их местах образуется рубцовая ткань. Используемое оборудование помогает прицельно воздействовать на опухоль, минимально затрагивая окружающие ткани.
При криотерапии разрушение ткани производится под действием низких температур. Процедура осуществляется следующим образом — в толщу аденокарциномы вводят полый криозонд. После контроля правильности его установки, в его полость вводят жидкий азот или аргон. Это позволяет охладить окружающие ткани до сверхнизких температур (-150 −90 оС), что приводит к их гибели. Одновременно с опухолевыми клетками уничтожаются кровеносные сосуды и нервы, питающие рак.
Восстановление после лечения
Особенности восстановительного периода будут определяться методом лечения. Например, при брахитерапии никаких особенностей обычно нет. После хирургического удаления опухоли, в первое время может быть недержание мочи, которое со временем обычно проходит, когда восстанавливается иннервация мочевого пузыря.
После дистанционной лучевой терапии, проведенной на современных аппаратах, осложнения случаются достаточно редко, но к ним нужно быть готовыми, т.к. они могут проявиться даже через несколько месяцев после окончания лечения.
Осложнения
На распространенных стадиях ацинарной аденокарциномы могут развиваться следующие осложнения:
- Кровотечения, которые связаны с распадом опухоли.
- Нарушение работы тазовых органов — недержание кала и мочи.
- Развитие свищей и, соответственно, высокий риск бактериальных осложнений.
- При поражении тазовых лимфоузлов может развиться лимфедема нижних конечностей.
- При возникновении отдаленных метастазов будут наблюдаться проблемы со стороны пораженных органов, например, при метастазах в кости отмечается болевой синдром, патологические переломы и гиперкальциемия.
Прогноз заболевания
При своевременной диагностике аденокарциномы, есть все шансы на полное выздоровление. Но даже при распространенных стадиях болезни, средняя продолжительность жизни составляет несколько лет, в зависимости от того, как долго опухоль будет реагировать на гормональное лечение.
Профилактика
Основным моментом профилактики ацинарной аденокарциномы является ее своевременное обнаружение. С этой целью рекомендуется регулярно сдавать анализ на ПСА мужчинам из групп риска, например, в возрасте старше 50 лет.
Околоушная ацинозно-клеточная карцинома на УЗИ
Могут быть идентифицированы из доброкачественных или других злокачественных новообразований слюнных желез при визуализации. Диагноз часто ставится при биопсии или хирургическом вмешательстве.
Терминология. Сокращения. ацинозно-клеточная (ацино-клеточная) карцинома (АКК)
Синонимы. Ацино-клеточная аденокарцинома, ацинозно-клеточная карцинома
Определение. Злокачественное новообразование эпителия слюнных желез, при котором неопластические клетки демонстрируют ацинарную дифференцировку
Ультразвуковая визуализация. Общие особенности
- Расположение. Почти 80% происходит в околоушной железе. Около 17% находятся в малых слюнных железах ротовой полости. Нечасто обнаруживается в других крупных слюнных железах. 4% поднижнечелюстной и
- Размер при ультразвуковом сканировании обычно 1-3 см
- Морфология. Как правило хорошо определяется. Иногда может иметь неправильные границы
- Серошкальное УЗИ показывает опухоль с хорошо выраженными границами. Иногда видны нечеткие границы. Гетерогенно гипоэхогенное, солидное образование. Может содержать кистозные или некротические компоненты. Нечасто проявляется преимущественно кистозным поражением. Нередки случаи мультифокальных и двусторонних поражений ± метастазы в шейные лимфатические узлы
- Цветной допплер. Сигнал кровотока внутри очага поражения от умеренной до выраженной степени интенсивности
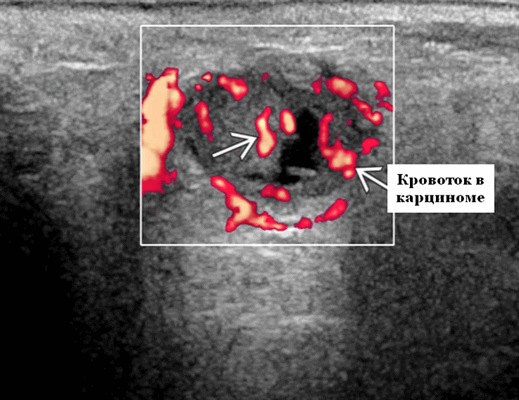
Результаты КТ. Слегка гипертенулирует к фоновой паренхиме околоушной железы. Компоненты с низким затуханием представляют кистозные или некротические области. Контрастирование дает усиление от легкого до умеренного внутри очага поражения
Результаты MРТ
- T1WI. Гипоинтенсивный сигнал относительно фоновой околоушной паренхимы
- T2WI. Сообщалось как о гипоинтенсивных, так и о гиперинтенсивных сигналах. Кистозные и некротические компоненты заметно гиперинтенсивны. Неоднородная интенсивность сигнала может соответствовать кровоизлиянию и некрозу.
- STIR. Кистозные и некротические области выглядят более заметными
- T1WI C +. От легкого до умеренного усиления внутри очага поражения
Рекомендации по визуализации
Лучший инструмент для визуализации проведение УЗИ слюнных желез. Оптимальная диагностика при поражении поверхностной доли. Возможность проведения тонкоигольной аспирационной биопсии для патологической диагностики. МРТ требуется для полной оценки глубокой доли околоушной железы (особенно множественности) и оценки любого дополнительного внежелезистого распространения
Дифференциальная диагностика
- Опухоль Вартина. Хорошо определяется, имеет кистозные компоненты. Часто двустороннее поражение. Ацино-клеточную аденокарциному бывает трудно отличить от опухоли Вартина.
- Метастатическое заболевание околоушной железы. Множественные нечетко выраженные интрапаротидные лимфоузлы. Выраженное нарушение кровоснабжения по цветному допплеру. Первичная злокачественная опухоль обычно известна клинически или очевидна.
- Мукоэпидермоидная карцинома. Хорошо или плохо определяется в зависимости от гистологического класса; гетерогенные (кистозный некроз / кровоизлияние). Нечасто мультицентрический вид по сравнению с ацино-клеточной карциномой
- Аденоидно-кистозная карцинома. Хорошо или плохо определяется в зависимости от гистологической степени. Склонен к периневральному распространению. Нечасто мультицентрический.
- Неходжкинская лимфома. Двусторонние интрапаротидные лимфоузлы с аномальной васкуляризацией (воротный кровоток сильнее периферического). Первичная неходжкинская лимфома околоушной железы проявляется как инфильтративное образование ± аномальные лимфатические узлы
Постановка диагноза, оценка и классификация
Описано несколько гистоморфологических паттернов роста, включая солидный, микрокистозный, фолликулярный и папиллярный. Хотя преобладает единый паттерн роста, часто в поражении одновременно возникает более 1 типа. Группировка не играет значительной роли в прогнозировании клинического поведения. Гистологическая оценка была противоречивой и непоследовательной. Недифференцированный тип или ацинозно-клеточная карцинома с высокой степенью трансформации в злокачественную опухоль, связан с плохим прогнозом
Макропатологические и хирургические особенности
- Обычно ограниченная опухоль, но границы могут быть определены неверно
- Поверхность среза имеет дольчатую форму от желтовато-коричневого до красного цвета.
- Различная по консистенции: кистозная, от мягкой до твердой.
Микроскопические особенности. Диагноз зависит от выявления клеток с ацинарной дифференцировкой. Ацинарные клетки — это большие полигональные клетки с умеренной базофильной цитоплазмой и круглыми эксцентрическими ядрами. Цитоплазматические зимогеноподобные гранулы являются положительными по Шиффу и устойчивы к перевариванию диастазой. Иммуногистохимическое окрашивание неспецифическое. Ацинарные опухолевые клетки плотно прилегают друг к другу в виде листов, узелков или агрегатов в солидной / дольчатой форме (наиболее распространенный подтип).
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Медленный прогрессирующий отек лица. Примерно 1/3 пациентов испытывают нечеткую прерывистую боль. У 5-10% развивается паралич лицевого нерва. Продолжительность симптомов может иногда увеличиваться (до десятилетий) в некоторых случаях.
Демография. Возраст. Чаще всего проявляется в 5-6 десятилетиях жизни; средний возраст постановки диагноза моложе других злокачественных новообразований слюнных желез. 4% пациентов младше 20 лет. Второе по распространенности злокачественное новообразование околоушной железы у детей после мукоэпидермоидной карциномы.
Пол. Незначительный женский перевес. Женщины: Мужчины = ~ 1,5: 1,0
Этническая принадлежность. Нет этнических пристрастий
Эпидемиология. Включает 1% всех новообразований слюнных желез и ~ 10% злокачественных новообразований околоушных желез.
Естественная история и прогноз. У большинства наблюдается вялый рост, но сообщается о частоте рецидивов 30-50%. Первоначально метастазирует в шейные лимфатические узлы. Сообщается о 7-29% случаев отдаленных метастазов. Чаще всего поражаются легкие. Относительно хороший прогноз по сравнению с другими злокачественными новообразованиями слюнных желез. Сообщаемые показатели выживаемости варьируются с 10-летней выживаемостью в пределах 55-89%. Может иметь длительное клиническое течение с большим интервалом между лечением и рецидивом. Опухоли малых слюнных желез обычно менее агрессивны, чем опухоли крупных слюнных желез. Плохой прогноз в гистологической подгруппе с высокой степенью трансформации в злокачественный тип
Рак слюнной железы
Слюнные железы вырабатывают слюну — жидкость, находящуюся в ротовой полости и выполняющую некоторые важные функции: смачивание слизистой оболочки, пищи, облегчение артикуляции, глотания, защиту от болезнетворных бактерий и пр. Выделяют две группы слюнных желез:
- Большие: подъязычные, околоушные, подчелюстные.
- Малые имеют микроскопическое строение, разбросаны по всей ротовой полости — всего их насчитывается несколько сотен.
Рак может развиваться во всех этих железах. Чаще всего (в 7 из 10 случаев) доброкачественные и злокачественные опухоли возникают в околоушных слюнных железах. Примерно 1-2 опухоли из десяти приходятся на подчелюстные слюнные железы, в 50% случаев они имеют злокачественный характер. В редких случаев рак развивается в подъязычной или мелких слюнных железах.
Причины рака слюнной железы и группы риска
Нормальная клетка слюнной железы становится раковой, когда в ней происходит определенный набор мутаций. К развитию злокачественных опухолей приводят мутации в онкогенах (гены, которые активируют размножение клеток) или генах-супрессорах опухолей (подавляют размножение клеток, «чинят» поврежденную ДНК, запускают запрограммированную клеточную смерть — апоптоз). В каждом конкретном случае судить о причинах произошедших в клетках мутаций очень сложно. Нельзя сказать, почему именно они произошли.
Выделяют некоторые факторы риска, повышающие вероятность развития злокачественной опухоли:
- Чем старше человек, тем больше накапливается изменений в его генах, тем выше вероятность развития различных типов рака.
- У мужчин рак слюнной железы бывает чаще, чем у женщин.
- Облучение головы. Например, это может быть ранее перенесенный курс лучевой терапии, воздействие ионизирующих излучений на рабочем месте.
- Есть данные о том, что риск рака слюнных желез повышен у людей, которые имеют определенные профессиональные вредности: контакт с асбестом, пылью сплавов никеля, работа на предприятиях, которые занимаются производством резины, деревообработкой.
Роль наследственности на данный момент считается незначительной. Большинство больных не имеют отягощенного семейного анамнеза (близких родственников, у которых был диагностирован тот же тип рака). Не доказана роль алкоголя и табака. Известно, что эти вредные привычки в целом повышают риск развития рака головы и шеи, но связь со злокачественными опухолями слюнных желез не обнаружена.
Опасен ли мобильный телефон? Во время одного исследования ученые обнаружили, что у активных пользователей сотовых телефонов чаще встречаются опухоли околоушной слюнной железы (как правило, доброкачественные). Но другие исследования такой взаимосвязи не выявили.
Симптомы заболевания
Доброкачественные и злокачественные опухоли слюнных желез проявляются сходными симптомами. Одно из главных отличий в том, что рак растет намного быстрее и чаще приводит к ряду симптомов, связанных с прорастанием в окружающие ткани, сдавлением нервов.

Нужно посетить врача, если вас стали беспокоить следующие симптомы:
- Появилось уплотнение или отек во рту, в области щеки, челюсти, шеи.
- Вы заметили, что ваше лицо стало асимметричным.
- Беспокоит боль во рту, в области шеи, уха, щеки, челюсти. Она долго не проходит.
- Онемение части лица.
- Слабость в мимических мышцах, из-за этого половина лица может быть «опущена», что становится особенно заметно при оскаливании зубов, нахмуривании бровей.
- Не получается широко открыть рот.
- Затруднение глотания.
Методы диагностики
Во время первичного приема врач-онколог беседует с пациентом, расспрашивает его, пытаясь выяснить факторы риска, проводит осмотр. Доктор ощупывает опухоль на лице и шейные лимфатические узлы, оценивает чувствительность лица и работу мимических мышц. После этого больной может быть направлен на дополнительную консультацию к ЛОР-врачу.
Компьютерная томография и магнитно-резонансная томография помогают оценить размеры, форму и расположение опухоли, обнаружить очаги в лимфатических узлах и других органах. В настоящее время золотым стандартом в поиске отдаленных метастазов является ПЭТ-сканирование. Если опухоль находится рядом с челюстью, проводят рентгенографию. Рентгенографическое исследование грудной клетки помогает обнаружить метастазы в легких, оценить состояние легких и сердца перед хирургическим лечением.
Самый точный метод диагностики рака слюнных желез — биопсия. Во время этой процедуры врач получает фрагмент патологически измененной ткани и отправляет в лабораторию для цитологического, гистологического исследования.

Чаще всего проводят тонкоигольную аспирационую биопсию. Опухолевую ткань получают с помощью полой иглы, напоминающей ту, что используют для инъекций. Если не удается получить нужное количество ткани, врач проводит инцизионную биопсию: делает разрез и удаляет часть опухоли.
Если в образце обнаружены опухолевые клетки, диагноз рака практически не вызывает сомнений.
Классификация: типы рака слюнной железы
Слюнные железы состоят из разных типов клеток, любые из них могут дать начало злокачественной опухоли. Поэтому тут встречаются разные типы рака:
- Мукоэпидермоидный рак слюнной железы — наиболее распространенная разновидность. Чаще всего он встречается в околоушных слюнных железах, реже — в подчелюстных и мелких. Эти опухоли редко бывают агрессивными.
- Аденоидная кистозная карцинома характеризуется очень медленным ростом и редким метастазированием. Однако, от этой злокачественной опухоли бывает очень сложно избавиться: она может рецидивировать спустя длительное время после лечения.
- Аденокарциномой называют злокачественную опухоль, которая развивается из железистых клеток. В слюнных железах могут возникать разные виды аденокарцином: ациноклеточный рак, полиморфная аденокарцинома низкой степени злокачественности, базальноклеточная аденокарцинома, светлоклеточный рак, цистаденокарцинома и др.
- К редким типам злокачественных раковых опухолей слюнных желез относят: плоскоклеточный рак, эпителиально-миоэпителиальную карциному, анапластическую мелкоклеточную карциному, недифференцированные карциномы.
Рак слюнных желез, как и другие злокачественные опухоли, классифицируют по стадиям в соответствии с общепринятой системой TNM. Буква T в аббревиатуре обозначает характеристики первичной опухоли: размеры и степень ее прорастания в окружающие ткани, N — распространение в лимфатические узлы, M — наличие отдаленных метастазов. В зависимости от этих показателей, в течении рака слюнной железы выделяют следующие стадии:
- Стадия 0 — это «рак на месте» (карцинома in situ). Опухоль находится в пределах слоя клеток, которые образуют слюнную железу, и не прорастает в соседние ткани.
- Стадия I — опухоль, которая находится в пределах слюнной железы и имеет размеры не более 2 см.
- Стадия II — опухоль достигает размеров более 2 см, но не более 4 см.
- Стадия III — опухоль, которая достигает размеров более 4 см и/или распространяется в окружающие ткани, либо опухоль любого размера, которая проросла в окружающие ткани, распространилась в один шейный лимфатический узел на той же стороне, причем, очаг в лимфоузле не более 3 см и не распространяется за его пределы.
- Стадия IV включает подстадии IVA, IVB или IVC. Первые две характеризуются разной степенью распространения злокачественной опухоли в анатомические структуры головы, шеи, в лимфатические узлы. Если диагностирована стадия IVC, это означает, что имеются отдаленные метастазы.

Помимо стадий, выделяют три степени злокачественности рака слюнных желез:
- I степень — низкая степень злокачественности. Такие опухоли называют высокодифференцированными. Опухолевая ткань максимально похожа на нормальную ткань слюнных желез. Она медленно растет, и прогноз для таких пациентов наиболее благоприятен.
- II степень — это умеренно дифференцированные опухоли. Опухолевая ткань более существенно отличается от нормальной. Такой рак более агрессивен и отличается более плохим прогнозом.
- III степень — низкодифференцированные опухоли. Раковые клетки практически полностью утрачивают черты нормальных. Такие опухоли ведут себя наиболее агрессивно.
Определение степени злокачественности помогает врачу спрогнозировать, как будет вести себя рак, и правильно спланировать лечение.
Лечение
Лечением пациента занимается команда врачей, в которую могут входить: клинический онколог, ЛОР-врач, онколог-хирург, челюстно-лицевой хирург, химиотерапевт, радиотерапевт и др. Программа лечения определяется стадией рака, гистологическим типом опухоли, ее локализацией (какая железа поражена), возрастом, общим состоянием и сопутствующими заболеваниями пациента.
Хирургия
Если опухоль не сильно проросла в окружающие ткани, то она является резектабельной, то есть ее можно удалить хирургическим путем. Задача хирурга — иссечь опухоль с захватом окружающих тканей так, чтобы на линии разреза не осталось раковых клеток, то есть обеспечить негативный край резекции. Если опухолевые клетки распространились в лимфатические узлы, или по данным биопсии диагностирован агрессивный рак, лимфоузлы также удаляют.
При раке околоушной слюнной железы хирургическое вмешательство представляет определенные сложности, потому что через железу проходит лицевой нерв, который контролирует работу мимических мышц. Если опухоль затрагивает только поверхностную долю железы, можно удалить ее отдельно — выполнить поверхностную паротидэктомию. При этом нет риска повредить лицевой нерв. В некоторых случаях приходится удалять всю железу, а если опухоль проросла в лицевой нерв — то и его.
При раке подъязычной и поднижнечелюстной железы хирург удаляет саму железу и часть тканей, расположенных вокруг нее, в том числе, возможно, костную ткань. В некоторых случаях приходится иссекать нервы, которые контролируют чувствительность, движения в нижней части лица, в языке, чувство вкуса.
При раке мелких желез удаляют пораженную железу и часть окружающих тканей. Объем операции зависит от размеров и расположения опухоли.
Показания к применению лучевой терапии при злокачественных опухолях слюнных желез:
- Для борьбы со злокачественными опухолями, которые не могут быть удалены хирургическим путем в силу своего расположения или размеров. Иногда облучение дополняют курсами химиотерапии.
- После хирургического лечения. Такую лучевую терапию называют адъювантной, иногда ее сочетают с химиотерапией. Облучение после операции помогает уничтожить оставшиеся раковые клетки и предотвратить рецидив.
- При запущенном раке. В данном случае лучевая терапия направлена на борьбу с болью, нарушением глотания, кровотечением и другими симптомами.
Обычно облучение проводят пять дней в неделю в течение 6-7 недель. Если лучевую терапию применяют в паллиативных целях, курс будет короче.
Химиотерапия
Химиотерапию применяют при злокачественных новообразованиях слюнных желез довольно редко. Противоопухолевые препараты могут уменьшить размеры опухоли, но не способны полностью ее уничтожить. Чаще всего их назначают при запущенном раке в качестве паллиативного лечения или в дополнение к лучевой терапии.
В зависимости от типа и других характеристик рака, врач может назначить комбинации разных химиопрепаратов: карбоплатина, цисплатина, 4-фторурацила, доксорубицина, паклитаксела, циклофосфамида, винорелбина, доцетаксела, метотрексата.
Химиотерапию при раке всегда проводят циклами. Пациенту вводят препарат, потом делают «передышку» в течение нескольких дней. Курс лечения может состоять из нескольких циклов.

Реабилитация
После лечения могут сохраняться некоторые проблемы, связанные с повреждением нервов: нарушение функции мимической мускулатуры лица, расстройства речи, глотания, косметические дефекты. Некоторые побочные эффекты химиопрепаратов и лучевой терапии проходят после завершения терапии, а другие сохраняются в течение длительного времени. В таких случаях показаны курсы реабилитации. Врач составляет программу восстановительного лечения индивидуально, в зависимости от тяжести и характера расстройств.
Осложнения и рецидивы
Даже если лечение завершилось успешно, и по результатам обследования в организме пациента не обнаруживаются признаки присутствия раковых клеток, в будущем может произойти рецидив. Поэтому нужно регулярно наблюдаться у врача-онколога, приходить на осмотры, проходить различные исследования и сдавать анализы.
Обычно доктор назначает осмотры раз в несколько месяцев в течение нескольких лет, затем — реже.
- Если произошел рецидив рака, варианты лечения могут быть разными:
- Если опухоль может быть удалена, выполняют хирургическое вмешательство с последующим курсом лучевой терапии.
- Если опухоль не получается удалить хирургически, врач назначает лучевую терапию в сочетании с химиотерапией.
- Если имеются отдаленные метастазы, основным методов лечения становится химиотерапия. Лучевую терапию и хирургическое лечение можно использовать для борьбы с некоторыми симптомами.
При запущенном раке с метастазами достижение ремиссии становится крайне маловероятным. В таком случае лечение будет направлено на замедление прогрессирования рака, борьбу с симптомами, продление жизни больного.
Врачи «Евроонко» берутся за лечение рака на любой стадии. Для нас не существует безнадежных пациентов. Всегда можно помочь, и мы знаем, как это правильно сделать, у нас есть все необходимые технологии, препараты последнего поколения.
Прогноз жизни при разных стадиях рака и профилактика
Прогноз для онкологических больных принято измерять показателем пятилетней выживаемости. Это процент пациентов, которые остались живы в течение пяти лет после того, как у них была диагностирована злокачественная опухоль.
Пятилетняя выживаемость на разных стадиях при злокачественных опухолях слюнных желез составляет:
- Локализованный рак (не распространился за пределы слюнной железы — 0, I и II стадии) — 93%.
- Рак, распространившийся в окружающие ткани и лимфатические узлы (стадии III, IVA и IVB) — 67%.
- Рак с метастазами (стадия IVC) — 34%.
Злокачественные опухоли в слюнных железах бывают разными, поэтому важно понимать, что это средние цифры, они зависят от типа рака и степени его агрессивности. Кроме того, эти цифры рассчитаны на основании данных о пациентах, у которых заболевание было диагностировано 5 лет назад и раньше. Но онкология развивается, возможности врачей постоянно растут. Поэтому больные, которые проходят лечение сейчас, могут иметь лучший прогноз.
Специальных методов профилактики не существует. Нужно в целом вести здоровый образ жизни, своевременно обращать внимание на подозрительные симптомы и обращаться к врачу.
Что показывает УЗИ слюнных желез?
Нахождение новообразований на УЗИ слюнных желез относительно редкое явление. Большинство из них являются доброкачественными (70-80%) и обнаруживаются в околоушной железе (80-90%). Примерно от 10 до 12% всех новообразований слюнных желез локализуются в поднижнечелюстной железе, но почти половина этих новообразований являются злокачественными.
Доброкачественные опухоли
На практике обычно распространены доброкачественные новообразования больших слюнных желез, которые нам встречались на УЗИ - это плеоморфные аденомы (смешанные опухоли) и опухоль Уортина (аденолимфома, папиллярная цистаденома). В клинической картине они выражаются как медленно растущее безболезненное образование.
Плеоморфные аденомы
Плеоморфные аденомы чаще всего возникают в околоушной железе (60-90%) на четвертом и пятом десятке жизни, но может возникать в любом возрасте. Наблюдается незначительное преобладание женщин. Плеоморфные аденомы на УЗИ слюнных желез чаще одиночные и односторонние. Они растут медленно и могут протекать бессимптомно. Не леченные плеоморфные аденомы могут подвергаться злокачественной трансформации после нескольких лет от их возникновения. В исключительных случаях, плеоморфные аденомы бывают клинически агрессивные, они могут метастазировать и даже приводить летальному исходу.
На УЗИ слюнной железы, плеоморфные аденомы имеют гипоэхогенную структуру, с четко определенными границами опухоли с акустическим повышением кзади и могут содержать кальцификаты. Особенность формы образования отмечается в дифференциальной диагностике. Васкуляризация в плеоморфной аденоме зачастую крайне слабая или вообще отсутствует (даже при использовании режима чувствительного энергетического допплера), но в некоторых случаях может быть интенсивным. После неадекватной операции, плеоморфные аденомы часто рецидивируют, обычно мультифокально.
Опухоль Уортина
Опухоль Уортина считается следующей по своей распространенности доброкачественной опухолью слюнных желез на УЗИ (5-10% всех доброкачественных новообразований). Она чаще всего возникает у мужчин между пятой и шестой декадами жизни. Связь между курением и развитием опухоли Уортина была доказана. Опухоль на ульразвуковом сканировании обычно одиночная, односторонняя, и медленно растет. В примерно от 10 до 60% случаев, опухоли могут происходить с двух сторон или мкльтифокально, иногда она растет несинхронно в разных железах и проявляется клинически в разное время.
Спорадически, эпителиальный компонент опухоль Уортина может подвергнуться злокачественной трансформации. На УЗИ опухоль выглядит в виде овальной формы, гипоэхогена, с четко определенными границами и часто содержит множество анэхогенных зон. Образование при ЦДК часто гиперваскуляризировано.
Диагноз опухоль Уортина может быть подкреплена результатами сцинтиграфией с технецием-99m, которая выявляет «горячие» опухоли из-за увеличения поглощения радионуклеида опухолью. Формы плеоморфной аденомы и опухоли Уортина схожи, поскольку содержат анэхогенные зоны. Поэтому этот признак довольно обычен, и не патогномоничен, так как может быть найден во многих других новообразованиях, включая злокачественные.
Другие доброкачественные опухоли
Другие доброкачественные опухоли (онкоцитома, базально-клеточная аденома) менее часто возникают в слюнных железах. Их дифференциация не возможна по данным УЗИ. Среди неэпителиальных поражений встречаются гемангиомы, липомы и невриномы или шванномы, которые также могут быть обнаружены в слюнных железах при ультразвуковом сканировании.
Гемангиома, наиболее частая опухоль у детей грудного возраста, обычно проявляется как неоднородное поражение с синусоидальными пространствами и кальцификатами, представляющих флеболиты. Гемангиоэндотелиома околоушной железы - это доброкачественная опухоль, которая представлена в младенчестве. Она обычно большая и довольно быстро растет, если изначально образование маленькое, то его могут не заметить при рождении, но она становится очевидной только после роста самого ребенка.
Липомы, как правило, овальные, с четкими полями, неоднородной гипоэхогенной и гиперэхогенной линейной структуры, равномерно распределенных в пределах поражения как поперечнополосатый рисунок.
ЗЛОКАЧЕСТВЕННЫЕ НОВООБРАЗОВАНИЯ НА УЛЬТРАЗВУКОВОМ СКАНИРОВАНИИ
Наиболее распространенным злокачественным новообразованием, происходящим в слюнных железах является мукоэпидермоидная карцинома и аденоидные кистозные карциномы. Плоскоклеточная карцинома, ацинарно-клеточная карцинома и аденокарциномы встречаются реже. Менее 30% фокальных очагов в околоушной железе, выявляемых на УЗИ, являются злокачественными, в то время как почти 50% очаговых образований в подчелюстной железе являются злокачественными. В отличие от доброкачественных новообразований, злокачественные опухоли могут быстро расти, могут быть мягкими или болезненна при пальпации, а также вызывают парез лицевого нерва или его паралич.
Мукоэпидермоидная карцинома возникает в основном у людей между 30 и 50 годами. Макроскопический вид опухоли, а также ее ультразвуковая визуализация, в основном, зависит от уровня злокачественности. Хорошо дифференцированные опухоли на УЗИ могут быть похожи на доброкачественные опухоли. Аденоидная кистозная карцинома, которая является медленно растущей опухолью, показывает определенную тенденцию к инфильтрации в нерв (а значит возникает боль), и часто дает поздние метастазы. Классические черты на УЗИ при малодифференцированных или больших злокачественных новообразованиях слюнных желез такие же, как в других органах или тканях.
К особенностям злокачественных новообразований слюнных желез при ультразвуковой диагностике относятся следующие: неправильная форма, неровные границы, размыты поля и неоднородная гипоэхогенная паренхима. Однако, злокачественные опухоли также могут быть однородными и хорошо определенными. Внутренняя структура злокачественной опухоли на УЗИ у нас может быть не только солидной, но и кистозной или кистозно-солидной. Злокачественные опухоли могут иметь округлую форму, похожую на плеоморфную аденому.
Васкуляризация злокачественных опухолей не является патогномоничным при оценке цветового допплеровского картирования или энергетического допплера, поэтому УЗИ не дает достоверную дифференциацию между доброкачественными и злокачественными опухолями слюнных желез. Однако, есть предположение, что высокая васкуляризация и значительная пиковая систолическая скорость кровотока должны вызывать подозрение на злокачественность. При обследовании пациентов в Красноярске мы пришли к выводу, что опухоли, демонстрирующие увеличение индекса сосудистого сопротивления во внутриопухолевом кровотоке, имеют повышенный риск малигнизации. Наличие метастатического осложнения, сопровождающие опухоль слюнной железы, проявляется поражением лимфатических узлов, убедительно говорит о злокачественности.
Метастазы
Слюнных желез очень редко дают метастазы. Первичные опухоли слюнных желез метастазируют в близко расположенные области головы и шеи, а также на более отдаленные части тела. С другой стороны, меланома, рак молочной железы и рак легких могут давать метастазы в интрапаротидные лимфатические узлы. Крайне редко бывают метастазы от рака почки. На УЗИ метастазы могут быть хорошо определены и обычно имеют овальные формы. Иногда довольно трудно на ультразвуком сканировании дифференцировать множественные метастатические поражения от некоторых видов воспаления, синдрома Шегрена и гранулематозной болезни.
ЛИМФОМА
Слюнные железы также могут быть затронуты лимфомой. Однако, первичное вовлечение встречается редко. Они, как правило, возникают как одностороннее системное заболевание. Клинически, лимфома слюнных желез чаще всего проявляться в виде безболезненного, прогрессирующего отека. Они обычно связаны с аутоиммунными заболеваниями, чаще всего с синдромом Шегрена, иногда с ревматоидным артритом.
При проведении УЗИ в случае лимфомы слюнных желез можно наблюдать одиночные, гипоэхогенные, однородные или неоднородные поражения, которое имеет овальную или округлую форму с нерегулярными границами и иногда содержит гиперэхогенные септы или полоски. Однако эти признаки не патогномоничны, и не позволяют достоверно определить лимфому и дифференцировать ее от других опухолевых или неопухолевых заболеваний околоушной слюнной железы только по данным УЗИ.
КИСТЫ
Простые кисты достаточно редко встречаются в слюнных железах. Их можно разделить на врожденные или приобретенные. Часть приобретенных кист развиваются вследствие закупорки слюнных протоков при наличии опухоли, камня, или воспаление. В клинической картине имеет место безболезненная припухлость, но при бактериальном заражении они могут воспаляться. Особенности кисты являются хорошо определяемые края, безэховое содержимое, повышенной эхогенности задняя акустическая тень и аваскулярность на энергетическом или цветовом допплеровском картировании. Доброкачественные поражения лимфоэпителиального характера у ВИЧ-позитивных пациентов могут проявляться как множественные кисты.
ЭФФЕКТЫ ОБЛУЧЕНИЯ
Большие слюнные железы часто облучаются во время лучевой терапии новообразований головы и шеи. Основным отрицательным последствием такого лечения будет ксеростомии, вызванной функциональными и структурными нарушениями паренхимы слюнных желез. Потеря функции слюнных желез, существенно снижает качество жизни пациента.
Наиболее полезным методом для оценки выделительной функции слюнных остается сцинтиграфия. Позитронно-эмиссионная томография (ПЭТ) открывает новые возможности для изучения индивидуальной реакции слюнных желез к облучению. После облучения на УЗИ слюнные железы становится гипоэхогенными и неоднородными по структуре, а также они увеличиваются в размерах при острой фазе и в дальнейшем становятся меньше из-за атрофии.
Травматические повреждения слюнных желез встречаются чаще всего в околоушной железе, потому что другие крупные слюнные железы находятся под защитой челюсти. После травмы слюнной железы, на УЗИ хорошо демонстрируется образовавшаяся гематома, другие скопления жидкости (например, сиалоцеле), или свищ в околоушной железе и окружающими структурами. Подозрение на повреждение лицевого нерва или протока Стенсена требует дополнительного применения других методов визуализации (КТ, МРТ, сиалография).
Читайте также:
- Перелом медиальной стенки орбиты: причины, диагностика, лечение
- Анатомия: Борозды и извилины медиальной поверхности полушария. Борозда мозолистого тела, sulcus corporis callosi
- Обсессии, компульсии, фобии, страхи, ипохондрические опасения у пациента
- Аномалии генов SOX и ТВХ
- КТ, МРТ при липоматозе нерва
