УЗ-признаки опухоли Уортина околоушной железы
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Патология. Вызванная курением доброкачественная опухоль, возникающая из лимфоидной ткани слюнной железы во внутрипаротидных и перипаротидных лимфоузлах. Предполагаемая гетеротопическая паренхима слюнных желез присутствует в уже существующих внутри- / перипаротидных лимфатических узлах. Околоушная железа подвергается поздней инкапсуляции, включающей узлы лимфоидной ткани в поверхностный слой глубокой шейной фасции. Опухоль Вартина возникает в этой лимфоидной ткани.
5-10% могут возникать в экстрапаротидных местах (перипаротидные и верхние лимфатические узлы шеи)
Терминология. Синонимы. Папиллярная цистаденома лимфоматозная, аденолимфома, лимфоматозная аденома
Определение. Доброкачественная околоушная опухоль с характерным гистопатологическим проявлением, состоящим из сосочковых структур, зрелого лимфоцитарного инфильтрата и кистозных изменений
Ультразвуковая визуализация. Общие особенности. Лучший диагностический признак на УЗИ слюнной железы - резко окаймленные, гетерогенные образования околоушного хвоста ± кистозные компоненты. Расположение. Интрапаротидное, чаще, чем периаротидое или верхние шейные лимфатическое узлы. Чаще всего в пределах околоушного хвоста поверхностно от угла нижней челюсти
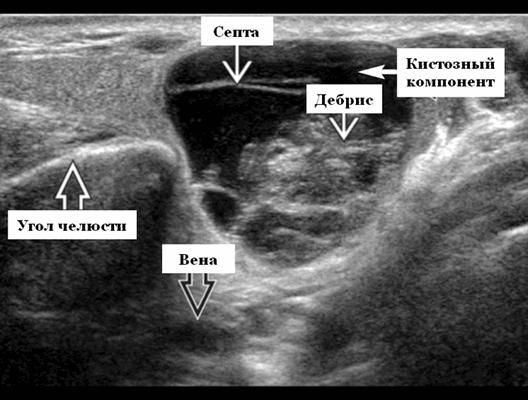
Результаты ультразвукового исследования слюнных желез
- Серошкальное УЗИ дает специфичность 91%, точность 89%. Большая опухоль Вартина клинически очевидна. При ультразвуковом исследовании четко выраженная гипоэхогенная некальцинированная опухоль в верхушке поверхностной доли околоушной железы. Гетерогенная внутренняя архитектура с кистозными и солидными компонентами. Мультисептированное кистозное поражение с толстыми стенками и детритом ± заднее усиление. Имеет тенденцию оставаться эллиптической или почковидной формы даже при больших размерах. Маленькая опухоль Вартина: случайная находка. Небольшая, эллиптическая, плотная почковидная масса в известном месте внутрипаротидного лимфатического узла. Гетерогенная архитектура и эхогенные ворота. Имитирует внешний вид лимфатического узла. Множественность поражений, односторонних или двусторонних (20%). На УЗИ нет инфильтрации кожи или подкожной ткани
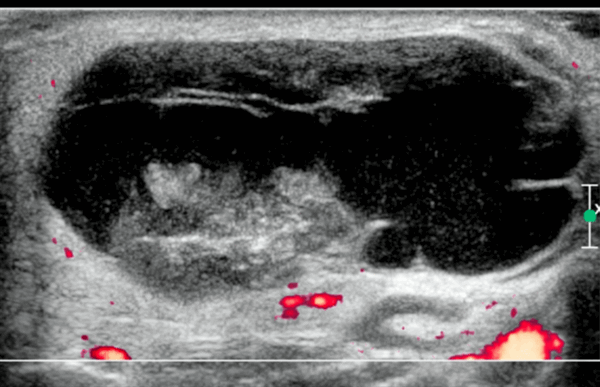
- Цветной допплер: видные внутропухолевые (при небольших солидных опухолях) и перегородочные (могут поражать) сосуды.
- Спектральный допплер: сосуды с низким сопротивлением [резистивный индекс (RI)
- Микрососудистая сонография: усиление центрального ± периферического микрососудистого кровотока.
- Эластография: низкая жесткость при эластографии деформационной или сдвиговой волной.
Результаты КТ. Одиночные мелкие яйцевидные некальцифицированные образования с гладкими краями в задней части поверхностной доли околоушной железы. Кистозный компонент в 30% с тонкими однородными стенками и перегородками. Минимальное усиление солидных компонентов. Множественные односторонние или двусторонние поражения, синхронные или метахронные в 20%
Результаты MРТ
- T1WI. Низкий сигнал как в солидных, так и в кистозных компонентах. Кистозные области могут показывать высокий сигнал вторичный по отношению к белковым остаткам ± кровотечение
- T2WI. От среднего до высокого сигнала T2 в солидном компоненте. Высокий сигнал Т2 в кистозных очагах
- STIR. Поражения более заметны, особенно кистозный компонент
- T1WI C +. Минимальное усиление контраста солидных компонентов
Результаты ядерной медицины
ПЭТ. Повышенное поглощение ФДГ ПЭТ. Может быть случайно диагностирован при поиске злокачественного новообразования
Тс-99м. Повышенное поглощение в богатых митохондриями онкоцитах опухолей Вартина
Рекомендации по визуализации
Лучший инструмент для визуализации. Проведение УЗИ идеально, так как большинство опухолей Вартина находятся в поверхностной доле. Для больших опухолей МРТ может оценить степень и анатомические отношения. УЗИ отлично подходит для наблюдения за пациентами, которые отказываются от операции (злокачественные изменения редко <1%). УЗИ легко комбинируется с ТАБ, который имеет чувствительность 83%, специфичность 86% и точность 85% для опухолей слюнных желез. При ультразвуковом сканировании необходимо использовать датчик высокого разрешения (частота сканирования ≥ 7,5 МГц). Используйте датчик низкого разрешения (5 МГц) с гелем-зазором для оценки размера и протяженности больших опухолей.
Дифференциальная диагностика
- Доброкачественная смешанная опухоль, околоушная железа. Обычно более дольчатое, однородное, твердое образование с усилением в задней части. На крупных поражениях могут наблюдаться кистозные изменения, имитирующие опухоль Вартина. Как правило, менее сосудистые по сравнению с опухолью Вартина.
- Злокачественная опухоль околоушных желез. Нечеткие, сплошные, неоднородные эхосигналы ± узлы и внегландулярная инфильтрация. Злокачественные новообразования околоушной железы низкой степени могут быть хорошо выраженными и однородными.
- Метастаз в лимфоузел. Первичная злокачественная опухоль вокруг кожи уха, рак носоглотки. Один или несколько гетерогенных внутрипаротидных лимфатических узлов с аномальной васкуляризацией.
- Доброкачественные лимфоэпителиальные поражения. Доброкачественные лимфоэпителиальные поражения (BLEL) могут сильно имитировать опухоль Вартина, когда они односторонние и одиночные. Увеличение миндалин и шейная лимфаденопатия могут помочь дифференцировать патологию
Патология. Общие особенности. Этиология. Вызванная курением доброкачественная опухоль, возникающая из лимфоидной ткани слюны в интрапаротидных и перипаротидных узлах. Теоретически гетеротопная паренхима слюнной железы присутствует в уже существующих внутри- / перипаротидных узлах. Сообщается о связи с вирусом Эпштейна-Барра, чаще всего у пациентов с мультифокальными или двусторонними поражениями.
Связанные аномалии. Повышенная заболеваемость у пациентов с аутоиммунными заболеваниями.
Эмбриология. Околоушная железа подвергается поздней инкапсуляции [в противоположность. подчелюстной железы], включающая узлы лимфоидной ткани в поверхностном слое глубокой шейной фасции. Опухоль Вартина возникает в этой лимфоидной ткани.
Макропатологические и хирургические особенности
Опухоли слюнных желёз
Опухоли слюнных желез - различные по своему морфологическому строению новообразования малых и больших слюнных желез. Доброкачественные опухоли слюнных желез развиваются медленно и практически не дают клинических проявлений; злокачественные новообразования отличаются быстрым ростом и метастазированием, вызывают боли, изъязвление кожи над опухолью, паралич лицевой мускулатуры. Диагностика опухолей слюнных желез включает УЗИ, сиалографию, сиалосцинтиграфию, биопсию слюнных желез с цитологическим и морфологическим исследованием. Опухоли слюнных желез подлежат лечению хирургическим путем или комбинированному лечению.

Общие сведения
Опухоли слюнных желез - доброкачественные, промежуточные и злокачественные новообразования, исходящие из малых или больших (околоушных, подчелюстных, подъязычных) слюнных желез или вторично поражающие их. Среди опухолевых процессов различных органов на долю опухолей слюнных желез приходится 0,5-1,5%. Опухоли слюнных желез могут развиваться в любом возрасте, однако наиболее часто возникают в возрасте 40-60 лет, в два раза чаще у женщин. Склонность опухолей слюнных желез к малигнизации, местному рецидивированию и метастазированию обусловливают интерес к ним не только со стороны хирургической стоматологии, но и онкологии.

Причины опухолей слюнных желез
Как и в случае с новообразованиями других локализаций, рассматривается этиологическая роль генных мутаций, гормональных факторов, неблагополучных воздействий внешней среды (чрезмерного ультрафиолетового облучения, частых рентгенологических исследований области головы и шеи, предшествующей терапии радиоактивным йодом по поводу гипертиреоза и пр.), курения. Высказывается мнение о возможных алиментарных факторах риска (высоком содержании холестерина в пище, недостатке витаминов, свежих овощей и фруктов в рационе и пр.).
Принято считать, что к группам профессионального риска по развитию злокачественных опухолей слюнных желез относятся работники деревообрабатывающей, металлургической, химической промышленности, парикмахерских и салонов красоты; производств, связанных с воздействием цементной пыли, керосина, компонентов никеля, свинца, хрома, кремния, асбеста и пр.
Классификация
На основании клинико-морфологических показателей все опухоли слюнных желез делятся на три группы: доброкачественные, местно-деструирующие и злокачественные. Группу доброкачественных опухолей слюнных желез составляют эпителиальные (аденолимфомы, аденомы, смешанные опухоли) и неэпителиальные (хондромы, гемангиомы, невриномы, фибромы, липомы) соединительнотканные новообразования.
Местнодеструирующие (промежуточные) опухоли слюнных желез представлены цилиндромами, ацинозноклеточными и мукоэпителиальными опухолями. К числу злокачественных опухолей слюнных желез относятся эпителиальные (карциномы), неэпителиальные (саркомы), малигнизированные и метастатические (вторичные).
Для стадирования рака больших слюнных желез используется следующая классификация по системе TNM.
- Т0 - опухоль слюнной железы не выявляется
- Т1 - опухоль диаметром до 2 см не распространяется за пределы слюнной железы
- Т2 - опухоль диаметром до 4 см не распространяется за пределы слюнной железы
- ТЗ - опухоль диаметром от 4 до 6 см не распространяется за пределы слюнной железы либо распространяется за пределы слюнной железы без поражения лицевого нерва
- Т4 - опухоль слюнной железы диаметром более 6 см либо меньшего размера, но с распространением на основание черепа, лицевой нерв.
- N0 - отсутствие метастазов в регионарные лимфоузлы
- N1 - метастатическое поражение одного лимфоузла диаметром до 3 см
- N2 - метастатическое поражение одного или нескольких лимфоузлов диаметром 3-6 см
- N3 - метастатическое поражение одного или нескольких лимфоузлов диаметром более 6 см
- М0 - отсутствие отдаленных метастазов
- M1 - наличие отдаленных метастазов.
Симптомы опухолей слюнных желез
Доброкачественные опухоли слюнных желез
Наиболее частым представителем этой группы является смешанная опухоль слюнной железы или полиморфная аденома. Ее типичной локализацией служат околоушная, реже - подъязычная или поднижнечелюстная железа, малые слюнные железы щечной области. Опухоль растет медленно (многие годы), при этом может достигать значительных размеров и вызывать асимметрию лица. Полиморфная аденома не причиняет болевых ощущений, не вызывает пареза лицевого нерва. После удаления смешанная опухоль слюнной железы может рецидивировать; в 6% случаев возможна малигнизация.
Мономорфная аденома - доброкачественная эпителиальная опухоль слюнной железы; чаще развивается в выводных протоках желез. Клиническое течение аналогично полиморфной аденоме; диагноз обычно устанавливается после гистологического исследования удаленного новообразования. Характерной особенностью аденолимфомы является преимущественное поражение околоушной слюнной железы с непременным развитием ее реактивного воспаления.
Доброкачественные соединительнотканные опухоли слюнных желез встречаются реже эпителиальных. В детском возрасте среди них преобладают ангиомы (лимфангиомы, гемангиомы); невриномы и липомы могут возникать в любом возрасте. Неврогенные опухоли чаще возникают в околоушной слюнной железе, исходя из ветвей лицевого нерва. По клинико-морфологическим признакам ничем не отличаются от аналогичных опухолей других локализаций. Опухоли, прилежащие к глоточному отростку околоушной слюнной железы, могут вызывать дисфагию, оталгию, тризм.
Промежуточные опухоли слюнных желез
Цилиндромы, мукоэпидермоидные (мукоэпителиальные) и ацинозноклеточные опухоли слюнных желез характеризуются инфильтративным, местно-деструирующим ростом, поэтому относятся к новообразованиям промежуточного типа. Цилиндромы поражают преимущественно малые слюнные железы; другие опухоли - околоушные железы.
Обычно развиваются медленно, однако при определенных условиях приобретают все черты злокачественных опухолей - быстрый инвазивный рост, склонность к рецидивам, метастазирование в легкие и кости.
Злокачественные опухоли слюнных желез
Могут возникать как первично, так и в результате малигнизации доброкачественных и промежуточных опухолей слюнных желез.
Карциномы и саркомы слюнных желез быстро увеличиваются в размерах, инфильтрируют окружающие мягкие ткани (кожу, слизистую оболочку, мышцы). Кожа над опухолью может быть гиперемирована и изъязвлена. Характерными признаками являются боли, парез лицевого нерва, контрактуры жевательных мышц, увеличение регионарных лимфоузлов, наличие отдаленных метастазов.
Диагностика
Основу диагностики опухолей слюнных желез составляет комплекс клинических и инструментальных данных. При первичном осмотре пациента стоматологом или онкологом производится анализ жалоб, осмотр лица и полости рта, пальпация слюнных желез и лимфатических узлов. При этом особое внимание обращается на локализацию, форму, консистенцию, размеры, контуры, болезненность опухоли слюнных желез, амплитуду открывания рта, заинтересованность лицевого нерва.
Для распознавания опухолевых и неопухолевых поражений слюнных желез проводится дополнительная инструментальная диагностика - рентгенография черепа, УЗИ слюнных желез, сиалография, сиалосцинтиграфия. Наиболее достоверным методом верификации доброкачественных, промежуточных и злокачественных опухолей слюнных желез является морфологическая диагностика - пункция и цитологическое исследование мазка, биопсия слюнных желез и гистологическое исследование материала.
С целью уточнения стадии злокачественного процесса могут потребоваться КТ слюнных желез, УЗИ лимфатических узлов, рентгенография органов грудной клетки и др. Дифференциальная диагностика опухолей слюнных желез проводится с лимфаденитом, кистами слюнных желез, сиалолитиазом.
Лечение опухолей слюнных желез
Доброкачественные опухоли слюнных желез подлежат обязательному удалению. Объем оперативного вмешательства определяется локализацией новообразования и может включать энуклеацию опухоли, субтотальную резекцию или экстирпацию железы вместе с опухолью. При этом обязательно проведение интраоперационного гистологического исследования для решения вопроса о характере образования и адекватности объема операции.
Удаление опухолей околоушных слюнных желез связано с опасностью повреждения лицевого нерва, поэтому требует тщательного визуального контроля. Послеоперационными осложнениями могут служить парез или паралич мимических мышц, образование послеоперационных слюнных свищей.
При раке слюнных желез в большинстве случаев показано комбинированное лечение - предоперационная лучевая терапия с последующим хирургическим лечением в объеме субтотальной резекции или экстирпации слюнных желез с лимфаденэктомией и фасциально-футлярным иссечением клетчатки шеи. Химиотерапия при злокачественных опухолях слюнных желез не находит широкого применения ввиду своей малой эффективности.
Прогноз
Хирургическое лечение доброкачественных опухолей слюнных желез дает хорошие отдаленные результаты. Частота рецидивов составляет от 1,5 до 35%. Течение злокачественных опухолей слюнных желез неблагоприятное. Полное излечение достигается в 20-25% случаев; рецидивы возникают у 45% пациентов; метастазы выявляются почти в половине случаев. Наиболее агрессивное течение отмечается при раке подчелюстных желез.
Опухоли челюстей
Опухоли челюстей - новообразования челюстных костей, исходящие непосредственно из костной ткани или структур одонтогенного аппарата. Опухоли челюстей могут проявлять себя клинически болевым синдромом, деформацией кости, асимметрией лица, смещением и подвижностью зубов, нарушением функции ВНЧС и глотания, нередко - прорастанием в полость носа, верхнечелюстную пазуху, орбиту и т. д. Диагностика опухолей челюстей предполагает рентгенологическое обследование, КТ, сцинтиграфию; при необходимости консультации окулиста, отоларинголога, риноскопию. Лечение доброкачественных опухолей челюстей - только хирургическое (выскабливание, резекция фрагмента челюсти, удаление зубов); злокачественных - комбинированное (лучевая терапия и операция).
МКБ-10

Опухоли челюстей - остеогенные и неостеогенные, доброкачественные и злокачественные новообразования челюстных костей. На долю опухолей челюстно-лицевой области приходится около 15% всех заболеваний в стоматологии. Опухоли челюстей могут возникать в любом возрасте, в т. ч. довольно часто они встречаются у детей. Опухоли челюстей разнообразны по своему гистогенезу и могут развиваться из костной и соединительной ткани, костного мозга, тканей зубного зачатка, околочелюстных мягких тканей.
По мере своего роста опухоли челюстей вызывают значительные функциональные нарушения и эстетические дефекты. Лечение опухолей челюстей представляет собой технически непростую задачу, требующую объединения усилий специалистов в области челюстно-лицевой хирургии, отоларингологии, офтальмологии, нейрохирургии.
Причины
Вопрос о причинности возникновения опухолей челюстей находится в процессе изучения. На сегодняшний день доказана связь опухолевого процесса со следующими состояниями:
- одномоментной или хронической травмой (ушибом челюсти, повреждением слизистой оболочки полости рта разрушенными кариесом зубами, зубным камнем, краями пломб, некорректно подогнанными коронками и протезами и пр.)
- длительно текущими воспалительными процессами (хроническим периодонтитом, остеомиелитом челюсти, актиномикозом, синуситами и т. д.)
- не исключается вероятность развития опухолей челюсти на фоне инородных тел верхнечелюстной пазухи: пломбировочного материала, корней зубов и пр.
- воздействием неблагоприятных физических и химических факторов (ионизирующего излучения, радиойодтерапии, курения и пр.).
Вторичные злокачественные опухоли челюстей могут являться метастазами рака молочной железы, предстательной железы, щитовидной железы, почки, результатом местного распространения рака языка и др. Рак челюсти может развиваться на фоне предраковых процессов - лейкоплакии полости рта, доброкачественных опухолей полости рта (папиллом), лейкокератоза и т. п.
Среди опухолей челюстей различают одонтогенные (органоспецифические) новообразования, связанные с зубообразующими тканями, и неодонтогенные (органонеспецифические), связанные с костью. Одонтогенные опухоли челюстей, в свою очередь, могут быть доброкачественными и злокачественными; эпителиальными, мезенхимальными и смешанными (эпителиально-мезенхимальными).
- Доброкачественные одонтогенные опухоли челюстей представлены амелобластомой, обызвествленной (кальцифицирующейся) эпителиальной одонтогенной опухолью, дентиномой, аденоамелобластомой, амелобластической фибромой, одонтомой, одонтогенной фибромой, миксомой, цементомой, меланоамелобластомой и др.
- Злокачественные одонтогенные опухоли челюстей включают одонтогенный рак и одонтогенную саркому. К остеогенным опухолям челюстей относятся костеобразующие (остеомы, остеобластомы), хрящеобразующие (хондромы), соединительнотканные (фибромы), сосудистые (гемангиомы), костно-мозговые, гладкомышечные и др.
Симптомы опухолей челюстей
Доброкачественные одонтогенные опухоли челюстей
Амелобластома - наиболее частая одонтогенная опухоль челюстей, склонная к инвазивному, местно-деструирующему росту. Поражает преимущественно нижнюю челюсть в области ее тела, угла или ветви. Развивается внутрикостно, может прорастать в мягкие ткани дна полости рта и десны. Чаще проявляется в возрасте 20-40 лет.
В начальном периоде амелобластома протекает бессимптомно, однако по мере увеличения размеров опухоли возникает деформация челюсти, асимметрия лица. Зубы в области поражения часто становятся подвижными и смещаются, может отмечаться зубная боль. Опухоль верхней челюсти может прорастать в полость носа, гайморову пазуху, орбиту; деформировать твердое нёбо и альвеолярный отросток. Нередки случаи нагноения, рецидивирования и малигнизации амелобластомы. Клиническое течение таких опухолей челюсти, как амелобластическая фиброма и одонтоамелобластома, напоминает амелобластому.
Одонтома чаще возникает у детей в возрасте до 15 лет. Обычно опухоли имеют небольшие размеры, протекают бессимптомно, однако могут вызывать задержку прорезывания постоянных зубов, диастемы и тремы. Опухоли большой величины могут приводить к деформации челюсти, образованию свищей.
Одонтогенная фиброма развивается из соединительной ткани зубного зачатка; чаще возникает в детском возрасте. Рост опухоли медленный; локализация - на верхней или нижней челюсти. Одонтогенная фиброма обычно бессимптомна; в некоторых случаях могут отмечаться ноющие боли, ретенция зубов, воспалительные явления в области опухоли.
Цементома - доброкачественная опухоль челюсти, практически всегда спаянная с корнем зуба. Чаще развивается в области премоляров или моляров нижней челюсти. Протекает бессимптомно или с нерезко выраженной болезненностью при пальпации. Изредка встречается множественная гигантская цементома, которая может являться наследственным заболеванием.
Доброкачественные неодонтогенные опухоли челюстей
Остеома может иметь внутрикостный или поверхностный (экзофитный) рост. Опухоль может распространяться в верхнечелюстную пазуху, полость носа, глазницу; препятствовать припасовке зубных протезов. Остеомы нижнечелюстной локализации вызывают боль, асимметрию нижней части лица, нарушение подвижности челюсти; верхнечелюстной локализации - нарушения носового дыхания, экзофтальм, диплопию и другие нарушения.
Остеоид-остеома сопровождается интенсивным болевым синдромом, обостряющимся по ночам, во время приема пищи; асимметрией лица. При осмотре полости рта определяется выбухание кости (чаще в области премоляров и моляров нижней челюсти), гиперемия слизистой оболочки.
Остеобластокластома (гигантоклеточная опухоль челюсти) преимущественно встречается в молодом возрасте (до 20 лет). Развитие клинической картины характеризуется нарастанием боли в челюсти, асимметрии лица и подвижности зубов. Ткани над опухолью изъязвляются; образуются свищи; отмечается повышение температуры тела. Истончение кортикального слоя приводит к возникновению патологических переломов нижней челюсти.
Гемангиома челюсти сравнительно редко бывает изолированной и в большинстве случаев сочетается с гемангиомой мягких тканей лица и полости рта. Сосудистые опухоли челюстей проявляются повышенной кровоточивостью десен, кровотечениями из корневых каналов при лечении пульпита или периодонтита, из лунки при удалении зуба и пр. При осмотре может выявляться флюктуация, расшатанность зубов, синюшность слизистой оболочки.
Злокачественные опухоли челюстей
Злокачественные опухоли челюстей встречаются в 3-4 раза реже доброкачественных. При раке челюсти рано возникают боли, имеющие иррадиирующий характер, подвижность и выпадение зубов, возможны патологические переломы челюсти. Злокачественные опухоли челюстей разрушают костную ткань; прорастают околоушные и поднижнечелюстные железы, жевательные мышцы; метастазируют в шейные и поднижнечелюстные лимфоузлы.
Карцинома верхней челюсти может прорастать в глазницу, полость носа или решетчатый лабиринт. В этом случае отмечаются рецидивирующие носовые кровотечения, односторонний гнойный ринит, затруднение носового дыхания, головные боли, слезотечение, экзофтальм, диплопия, хемоз. При вовлечении ветвей тройничного нерва беспокоят оталгии.
Злокачественные опухоли нижней челюсти рано инфильтрируют мягкие ткани дна полости рта и щек, изъязвляются, кровоточат. Вследствие контрактур крыловидной и жевательной мышц затрудняется смыкание и размыкание зубов. Остеогенные саркомы отличаются стремительным ростом, быстро прогрессирующей инфильтрацией мягких тканей, асимметрией лица, нестерпимой болью, ранним метастазированием в легкие и другие органы.
В большинстве случаев опухоли челюстей диагностируются уже в поздних стадиях, что объясняется неспецифичностью симптоматики или бессимптомным течением, низкой онкологической настороженностью населения и специалистов (стоматологов, отоларингологов и др.). В выявлении опухолей челюстей могут помочь тщательный сбор анамнеза, визуальное и пальпаторное исследование мягких тканей лица и полости рта. Обязательным этапом диагностики является:
- Рентгенологическое обследование. Рентгенография и КТ челюстей, рентгенография и КТ придаточных пазух носа. Определенную диагностическую ценность может представлять сцинтиграфия, термография.
- Биопсия. При обнаружении увеличенных шейных или подчелюстных лимфоузлов выполняется пункционная биопсия лимфатического узла.
- Консультации смежных специалистов. При подозрении на злокачественную опухоль челюсти необходима консультация отоларинголога с проведением риноскопии и фарингоскопии; офтальмолога с комплексным офтальмологическим обследованием.
- Диагностические операции. В ряде случаев приходится прибегать к диагностической гайморотомии или диагностической пункции околоносовой пазухи с последующим цитологическим исследованием промывных вод. Окончательная гистологическая верификация осуществляется с помощью морфологического исследования биоптата.

Лечение опухолей челюстей
Лечение большей части доброкачественных опухолей челюстей - хирургическое. Наиболее оптимальным является удаление новообразования с резекцией челюстной кости в пределах здоровых границ; такой объем вмешательства позволяет предотвратить рецидивы и возможную малигнизацию опухоли. Зубы, прилегающие к опухоли, также часто подлежат экстракции. Возможно удаление некоторых доброкачественных опухолей челюстей, не склонных к рецидивированию, щадящим методом с помощью кюретажа.
При злокачественных опухолях челюстей используется комбинированный метод лечения: гамма-терапия с последующим хирургическим лечением (резекцией или экзартикуляцией челюсти, лимфаденэктомией, экзентерацией глазницы, операцией на околоносовых пазухах и пр.). В запущенных случаях назначается паллиативная лучевая терапия или химиотерапевтическое лечение.
В послеоперационном периоде, особенно после обширных резекций, больным может потребоваться ортопедическое лечение с помощью специальных шин, реконструктивные операции (костная пластика), длительная функциональная реабилитация для восстановления функций жевания, глотания, речи.
При своевременном и радикальном лечении доброкачественных одонтогенных и неодонтогенных опухолей челюстей прогноз для жизни хороший. В случае нерадикально выполненной операции или неправильной оценки характера опухоли есть вероятность рецидива или малигнизации. Течение злокачественных опухолей челюстей крайне неблагоприятное. При раке и саркоме челюсти пятилетняя выживаемость пациентов после комбинированного лечения составляет менее 20%.
Аденома слюнной железы
Аденома слюнной железы - это доброкачественное образование, развивающееся из эпителиоцитов выводных протоков малых и больших слюнных желез. Сопровождается возникновением безболезненного узла округлой формы в проекции железы. При значительных размерах новообразования возникает асимметрия лица, припухлость, ноющие боли, парестезии кожи. Диагностируется аденома с помощью общеклинических и специальных методов исследования: УЗИ слюнной железы, контрастной сиалографии, гистологии, томографии. Лечение аденом осуществляется исключительно хирургическим путем: в зависимости от размера опухоли проводится полное или частичное иссечение железы.
В хирургической стоматологии описано несколько гистологических типов аденом слюнных желез. Наиболее часто в клинической практике диагностируется плеоморфная аденома. Она составляет 50-70% эпителиальных новообразований больших слюнных желез (обычно околоушных) и 20-55% - малых (преимущественно нёбных). Аденома обычно возникает у людей преклонного возраста (после 50-60 лет), чаще у женщин.
Растет в течение длительного времени ‒ 10-12 лет. Плеоморфную аденому слюнной железы также называют смешанной опухолью из-за морфологической разнородности структуры. Новообразование является доброкачественным, но может малигнизироваться. Перерождение в злокачественную форму встречается в 2-5% случаев. После нерадикального лечения опухоль нередко рецидивирует.
Этиология аденомы изучена не до конца. Существует несколько теорий возникновения заболевания: физико-химическая, вирусная, полиэтиологическая. Каждая теория является правомочной, но ни одна из них не может точно объяснить возникновение аденомы и охватить все причины болезни. На сегодняшний день самой популярной и логичной является полиэтиологическая концепция, согласно которой, действие различных факторов может привести к нарушению работы клеток. Теории образования аденом:
- Физико-химическая. Опирается на положение о пусковой роли в процессе канцерогенеза различных экзогенных веществ. К канцерогенам относят некоторые химические соединения, ионизирующую радиацию, ультрафиолетовое излучение, воздействие холода. Риск образования аденом возрастает после травмы или воспаления слюнной железы (сиаладенита).
- Вирусная. Указывает на связь патологии с инфицированием организма определенными вирусами (Эпштейна-Барр, герпеса), которые провоцируют возникновение опухоли. Согласно данной теории, канцерогены создают благоприятную среду для инвазии и размножения онкогенных вирусов.
- Полиэтиологическая. Основывается на наличии множества этиологических факторов, которые могут вызывать новообразование. Кроме канцерогенов и вирусов, указанных выше, к ним относятся генные мутации, нарушение эмбриональной закладки желез, гормональные нарушения, вредные привычки.
Патогенез
После 45 лет в организме человека происходит иммунная и эндокринная перестройка. Данное состояние в сочетании с нарушением процессов пролиферации и дифференциации клеток делают организм уязвимым для развития опухолевого процесса. Согласно полиэтиологической теории, под действием различных факторов в клетках эпителия слюнной железы возникают процессы ката- и анаплазии. Происходит нарушение дифференциации клеток, которые начинают неконтролируемо размножаться, что приводит к формированию аденомы.
Макроскопически аденома представляет собой эластичный или плотный узел размером 5-6 см. Образование ограничено капсулой, но может прорастать в ткани железы. Наличие капсулы и дольчатое строение можно проследить не всегда. На разрезе аденома может иметь белесоватый, желтоватый или серый оттенок с хрящевидными и слизистыми компонентами. Микроскопически ткань аденомы очень разнородна, представлена железистыми, трабекулярными, солидно-альвеолярными и микрокистозными структурами, миксоидным и ходндроидным веществом.
Аденомы составляют до 80% всех эпителиальных новообразований желез. Для них характерен доброкачественный рост, медленное развитие, возникновение после 50 лет. По морфологическом и гистологическому строению аденомы бывают следующих видов:
- Плеоморфная. Является самой распространенной. Образуется из эпителия выводных протоков. Пальпаторно определяется как круглое образование с плотной текстурой и бугристой поверхностью.
- Мономорфная. Опухоль состоит преимущественно из железистого компонента слюнной железы. Имеет размер до 5 см, мягкая и эластичная при пальпации.
- Аденолимфома. Возникает из лимфатических протоков или узлов, содержит лимфу. Образуется исключительно в околоушной области. Для нее характерны четкие границы, эластичная или плотная структура, склонность к нагноению.
- Оксифильная (онкоцитома). Возникает в 1% случаев, преимущественно в околоушных железах. При пальпации определяется как четко ограниченный эластичный узелок.
- Базальноклеточная. Возникает из базалоидного вида ткани и содержит базальные клетки. Макроскопически является плотным узлом. От других аденом отличается тем, что никогда не рецидивирует и не озлокачествляется.
- Каналикулярная. Появляется чаще на слизистой оболочке верхней губы или щеки. Состоит из призматических клеток эпителия в виде пучков. Отличается маленьким размером, внешне напоминает бусины.
- Сальная. Это небольшой узелок, состоящий из кистозно-измененных сальных клеток. Образование безболезненное, не рецидивирует после удаления.
Симптомы
Образование может возникать в любых слюнных железах: околоушных, подчелюстных, подъязычных или малых - на слизистой губ, щек, неба. Плеоморфная аденома чаще поражает одну из околоушных желез. Опухоль появляется ниже виска, спереди от ушной раковины. Для аденомы характерен медленный рост и длительное существование. Патогномоничными симптомами являются наличие круглого или овального уплотнения, четкие очертания, подвижность и безболезненность при пальпации.
На начальных этапах опухоль может не беспокоить. По мере роста аденомы появляются неприятные и болезненные ощущения, припухлость, отек, снижение слюноотделения и сухость в полости рта. Большие опухоли могут вызывать асимметрию лица, сдавливать окружающие органы, провоцировать ноющие боли. Аденома околоушной железы может травмировать нервные окончания, становясь причиной парестезии кожи и паралича мимических мышц.
Большие новообразования вызывают деформацию глотки, что проявляется неприятными ощущениями во время приема пищи и глотания. Поражение подъязычных желез вызывает у пациентов ощущение инородного тела во рту и нарушения речи. Опухоль малых слюнных желез характеризуется малоподвижностью.
Осложнения
Аденомы больших размеров выходят за пределы капсулы и прорастают вглубь железы. Происходит замещение тканей железы и нарушение функции слюноотделения. Возможны поражения лицевого и тройничного нервов, которые грозят невритом, парезом и параличом мышц. В случае несвоевременного и нерадикального хирургического лечения значительно возрастает риск рецидивирования аденомы.
При длительном существовании опухоли у 5% больных происходит ее малигнизация. При трансформации аденомы в злокачественную возникает стремительное разрастание тканей, образование становится неподвижным и твердым. Беспокоят самопроизвольные болезненные ощущения, снижение выработки слюны, дисфагия. В 50% случаев злокачественное новообразование метастазирует в лимфатические узлы.
С целью диагностики аденомы применяются клинические и специальные методы исследования. Первичный осмотр и опрос больного осуществляет стоматолог-хирург или онколог. Дифференциальную диагностику аденомы проводят с кистами, лимфаденитом, сиаладенитом, злокачественными опухолями слюнных желез. Применяются следующие методы обследования и диагностики:
- Осмотр и зондирование. Путем пальпации определяется место расположения, структура, форма, подвижность, размеры, контуры образования; оценивается наличие болезненных ощущений, отношение опухоли к окружающим органам. Ретроградное зондирование дает возможность определить наличие образования в протоках, степень сдавления железы опухолью. Оценка слюноотделительной функции производится с помощью зонда и массажа железы.
- Контрастная рентгенография. Сиалография показывает точную локализацию и размер новообразования в 83%. Доброкачественные образования оттесняют протоки, которые совпадают с контурами опухоли. По контурам судят о размере аденомы. Прерывистое контрастирование протоков характерно для злокачественных образований.
- Эхография. УЗИ слюнных желез позволяет судить о размере опухоли и ее структуре. По эхогенности определяют структурные изменения железы, степень замещения соединительной тканью. Доброкачественные образования имеют ровные и четкие контуры. Исследование менее точное при глубоком расположении аденомы.
- Гистологическое и цитологическое изучение. Проводятся после аспирационной биопсии и получения пунктатов опухоли. Позволяют верифицировать опухоль, уточнить клеточный состав, определить вид аденомы, дифференцировать доброкачественные и злокачественные образования.
- Томография. КТ и МРТ слюнных желез дают точную и полную информацию о заболевании. Компьютерная и магнитно-резонансная томография имеют наиболее высокую диагностическую ценность, показывают отношение опухоли к окружающим тканям, стадию развития, уточняют топографо-анатомическую локализацию.
Лечение аденомы слюнной железы
Лечение проводится преимущественно хирургическим путем. Методика операции зависит от клинического течения болезни, размера и расположения аденомы, возраста и состояния здоровья пациента. Труднее всего удалить аденому околоушной области, что обусловлено сложной анатомией данной области. В процессе операции важно правильно выделить и сохранить лицевой нерв. В челюстно-лицевой хирургии используются следующие способы оперативного вмешательства:
- Энуклеацияопухоли. Удаление аденомы предполагает вылущивание и устранение опухоли в пределах ее оболочки. Производят рассечение капсулы железы, отслойку оболочки опухоли от окружающих тканей по всему периметру. Новообразование постепенно препарируют и удаляют. Способ является наименее травмирующим.
- Иссечение железы. Паротидэктомия может быть частичной (удаление опухоли и небольшой подлежащей части железы), субтотальной (экстирпация аденомы вместе с несколькими долями железы) и тотальной (экстирпация околоушной железы с опухолью). При плеоморфной аденоме специалисты рекомендуют проводить тотальную паротидэктомию, т. к. образование склонно к озлокачествлению и рецидивированию. Современные технологии позволяют выполнять операцию с применением лазера, микроскопа и компьютерных технологий. Вмешательство осуществляется малотравматично, а период реабилитации проходит легче.
Прогноз и профилактика
После оперативного удаления аденомы прогноз для жизни и здоровья благоприятный. Послеоперационный период длится 7-10 дней. Осложнения после хирургического лечения возникают крайне редко. После тотальной паротидэктомии возможность рецидива снижается до 1-4%. В случае повторного образования аденомы хирургическое вмешательство проводят вновь в более радикальном объеме. Специфической профилактики заболевания не существует. К мерам общей профилактики относят предупреждение канцерогенных воздействий, заболеваний слюнных желез, травматических повреждений, соблюдение принципов здорового питания и образа жизни.
3. Анализ причин рецидивов доброкачественных опухолей слюнных желез/ Дрегалкина А.А. Коковина Т.А.// Проблемы стоматологии. - 2014.
4. Рецидивы опухолей околоушных слюнных желез (клиника, диагностика, лечение): Автореферат диссертации/ Матякин Е.Г. - 2011.
Что показывает УЗИ слюнных желез?
Нахождение новообразований на УЗИ слюнных желез относительно редкое явление. Большинство из них являются доброкачественными (70-80%) и обнаруживаются в околоушной железе (80-90%). Примерно от 10 до 12% всех новообразований слюнных желез локализуются в поднижнечелюстной железе, но почти половина этих новообразований являются злокачественными.
Доброкачественные опухоли
На практике обычно распространены доброкачественные новообразования больших слюнных желез, которые нам встречались на УЗИ - это плеоморфные аденомы (смешанные опухоли) и опухоль Уортина (аденолимфома, папиллярная цистаденома). В клинической картине они выражаются как медленно растущее безболезненное образование.
Плеоморфные аденомы
Плеоморфные аденомы чаще всего возникают в околоушной железе (60-90%) на четвертом и пятом десятке жизни, но может возникать в любом возрасте. Наблюдается незначительное преобладание женщин. Плеоморфные аденомы на УЗИ слюнных желез чаще одиночные и односторонние. Они растут медленно и могут протекать бессимптомно. Не леченные плеоморфные аденомы могут подвергаться злокачественной трансформации после нескольких лет от их возникновения. В исключительных случаях, плеоморфные аденомы бывают клинически агрессивные, они могут метастазировать и даже приводить летальному исходу.
На УЗИ слюнной железы, плеоморфные аденомы имеют гипоэхогенную структуру, с четко определенными границами опухоли с акустическим повышением кзади и могут содержать кальцификаты. Особенность формы образования отмечается в дифференциальной диагностике. Васкуляризация в плеоморфной аденоме зачастую крайне слабая или вообще отсутствует (даже при использовании режима чувствительного энергетического допплера), но в некоторых случаях может быть интенсивным. После неадекватной операции, плеоморфные аденомы часто рецидивируют, обычно мультифокально.
Опухоль Уортина
Опухоль Уортина считается следующей по своей распространенности доброкачественной опухолью слюнных желез на УЗИ (5-10% всех доброкачественных новообразований). Она чаще всего возникает у мужчин между пятой и шестой декадами жизни. Связь между курением и развитием опухоли Уортина была доказана. Опухоль на ульразвуковом сканировании обычно одиночная, односторонняя, и медленно растет. В примерно от 10 до 60% случаев, опухоли могут происходить с двух сторон или мкльтифокально, иногда она растет несинхронно в разных железах и проявляется клинически в разное время.
Спорадически, эпителиальный компонент опухоль Уортина может подвергнуться злокачественной трансформации. На УЗИ опухоль выглядит в виде овальной формы, гипоэхогена, с четко определенными границами и часто содержит множество анэхогенных зон. Образование при ЦДК часто гиперваскуляризировано.
Диагноз опухоль Уортина может быть подкреплена результатами сцинтиграфией с технецием-99m, которая выявляет «горячие» опухоли из-за увеличения поглощения радионуклеида опухолью. Формы плеоморфной аденомы и опухоли Уортина схожи, поскольку содержат анэхогенные зоны. Поэтому этот признак довольно обычен, и не патогномоничен, так как может быть найден во многих других новообразованиях, включая злокачественные.
Другие доброкачественные опухоли
Другие доброкачественные опухоли (онкоцитома, базально-клеточная аденома) менее часто возникают в слюнных железах. Их дифференциация не возможна по данным УЗИ. Среди неэпителиальных поражений встречаются гемангиомы, липомы и невриномы или шванномы, которые также могут быть обнаружены в слюнных железах при ультразвуковом сканировании.
Гемангиома, наиболее частая опухоль у детей грудного возраста, обычно проявляется как неоднородное поражение с синусоидальными пространствами и кальцификатами, представляющих флеболиты. Гемангиоэндотелиома околоушной железы - это доброкачественная опухоль, которая представлена в младенчестве. Она обычно большая и довольно быстро растет, если изначально образование маленькое, то его могут не заметить при рождении, но она становится очевидной только после роста самого ребенка.
Липомы, как правило, овальные, с четкими полями, неоднородной гипоэхогенной и гиперэхогенной линейной структуры, равномерно распределенных в пределах поражения как поперечнополосатый рисунок.
ЗЛОКАЧЕСТВЕННЫЕ НОВООБРАЗОВАНИЯ НА УЛЬТРАЗВУКОВОМ СКАНИРОВАНИИ
Наиболее распространенным злокачественным новообразованием, происходящим в слюнных железах является мукоэпидермоидная карцинома и аденоидные кистозные карциномы. Плоскоклеточная карцинома, ацинарно-клеточная карцинома и аденокарциномы встречаются реже. Менее 30% фокальных очагов в околоушной железе, выявляемых на УЗИ, являются злокачественными, в то время как почти 50% очаговых образований в подчелюстной железе являются злокачественными. В отличие от доброкачественных новообразований, злокачественные опухоли могут быстро расти, могут быть мягкими или болезненна при пальпации, а также вызывают парез лицевого нерва или его паралич.
Мукоэпидермоидная карцинома возникает в основном у людей между 30 и 50 годами. Макроскопический вид опухоли, а также ее ультразвуковая визуализация, в основном, зависит от уровня злокачественности. Хорошо дифференцированные опухоли на УЗИ могут быть похожи на доброкачественные опухоли. Аденоидная кистозная карцинома, которая является медленно растущей опухолью, показывает определенную тенденцию к инфильтрации в нерв (а значит возникает боль), и часто дает поздние метастазы. Классические черты на УЗИ при малодифференцированных или больших злокачественных новообразованиях слюнных желез такие же, как в других органах или тканях.
К особенностям злокачественных новообразований слюнных желез при ультразвуковой диагностике относятся следующие: неправильная форма, неровные границы, размыты поля и неоднородная гипоэхогенная паренхима. Однако, злокачественные опухоли также могут быть однородными и хорошо определенными. Внутренняя структура злокачественной опухоли на УЗИ у нас может быть не только солидной, но и кистозной или кистозно-солидной. Злокачественные опухоли могут иметь округлую форму, похожую на плеоморфную аденому.
Васкуляризация злокачественных опухолей не является патогномоничным при оценке цветового допплеровского картирования или энергетического допплера, поэтому УЗИ не дает достоверную дифференциацию между доброкачественными и злокачественными опухолями слюнных желез. Однако, есть предположение, что высокая васкуляризация и значительная пиковая систолическая скорость кровотока должны вызывать подозрение на злокачественность. При обследовании пациентов в Красноярске мы пришли к выводу, что опухоли, демонстрирующие увеличение индекса сосудистого сопротивления во внутриопухолевом кровотоке, имеют повышенный риск малигнизации. Наличие метастатического осложнения, сопровождающие опухоль слюнной железы, проявляется поражением лимфатических узлов, убедительно говорит о злокачественности.
Метастазы
Слюнных желез очень редко дают метастазы. Первичные опухоли слюнных желез метастазируют в близко расположенные области головы и шеи, а также на более отдаленные части тела. С другой стороны, меланома, рак молочной железы и рак легких могут давать метастазы в интрапаротидные лимфатические узлы. Крайне редко бывают метастазы от рака почки. На УЗИ метастазы могут быть хорошо определены и обычно имеют овальные формы. Иногда довольно трудно на ультразвуком сканировании дифференцировать множественные метастатические поражения от некоторых видов воспаления, синдрома Шегрена и гранулематозной болезни.
ЛИМФОМА
Слюнные железы также могут быть затронуты лимфомой. Однако, первичное вовлечение встречается редко. Они, как правило, возникают как одностороннее системное заболевание. Клинически, лимфома слюнных желез чаще всего проявляться в виде безболезненного, прогрессирующего отека. Они обычно связаны с аутоиммунными заболеваниями, чаще всего с синдромом Шегрена, иногда с ревматоидным артритом.
При проведении УЗИ в случае лимфомы слюнных желез можно наблюдать одиночные, гипоэхогенные, однородные или неоднородные поражения, которое имеет овальную или округлую форму с нерегулярными границами и иногда содержит гиперэхогенные септы или полоски. Однако эти признаки не патогномоничны, и не позволяют достоверно определить лимфому и дифференцировать ее от других опухолевых или неопухолевых заболеваний околоушной слюнной железы только по данным УЗИ.
КИСТЫ
Простые кисты достаточно редко встречаются в слюнных железах. Их можно разделить на врожденные или приобретенные. Часть приобретенных кист развиваются вследствие закупорки слюнных протоков при наличии опухоли, камня, или воспаление. В клинической картине имеет место безболезненная припухлость, но при бактериальном заражении они могут воспаляться. Особенности кисты являются хорошо определяемые края, безэховое содержимое, повышенной эхогенности задняя акустическая тень и аваскулярность на энергетическом или цветовом допплеровском картировании. Доброкачественные поражения лимфоэпителиального характера у ВИЧ-позитивных пациентов могут проявляться как множественные кисты.
ЭФФЕКТЫ ОБЛУЧЕНИЯ
Большие слюнные железы часто облучаются во время лучевой терапии новообразований головы и шеи. Основным отрицательным последствием такого лечения будет ксеростомии, вызванной функциональными и структурными нарушениями паренхимы слюнных желез. Потеря функции слюнных желез, существенно снижает качество жизни пациента.
Наиболее полезным методом для оценки выделительной функции слюнных остается сцинтиграфия. Позитронно-эмиссионная томография (ПЭТ) открывает новые возможности для изучения индивидуальной реакции слюнных желез к облучению. После облучения на УЗИ слюнные железы становится гипоэхогенными и неоднородными по структуре, а также они увеличиваются в размерах при острой фазе и в дальнейшем становятся меньше из-за атрофии.
Травматические повреждения слюнных желез встречаются чаще всего в околоушной железе, потому что другие крупные слюнные железы находятся под защитой челюсти. После травмы слюнной железы, на УЗИ хорошо демонстрируется образовавшаяся гематома, другие скопления жидкости (например, сиалоцеле), или свищ в околоушной железе и окружающими структурами. Подозрение на повреждение лицевого нерва или протока Стенсена требует дополнительного применения других методов визуализации (КТ, МРТ, сиалография).
Читайте также:
- Несостоятельность кишечного анастомоза. Что делать при несостоятельности анастомоза?
- Консультации специалистов при эпилепсии. Консультация больных эпилепсией.
- Психотерапия детей: групповая и индивидуальная
- Физиология обмена витамина К и его эффекты
- Менингиома крыла клиновидной кости прорастающая в глазницу: признаки, гистология, лечение, прогноз
