УЗИ, КТ при лимфоме почки
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Неходжкинские лимфомы (НХЛ) - гетерогенная группа лимфопролиферативных заболеваний, различающихся по морфологическому строению, клинической картине, характеру и результатам лечения. В большинстве случаев НХЛ дебютируют поражением лимфатических узлов (нодальные лимфомы), однако в последние годы значительно увеличилось число больных экстранодальными лимфомами, среди которых важное место занимают НХЛ мочеполовой системы.
Неходжкинские лимфомы мочевого пузыря
Выделяют два варианта поражений мочевого пузыря при НХЛ: 1) первичная НХЛ мочевого пузыря (17%); 2) поражение мочевого пузыря при распространенных стадиях НХЛ другой локализации и рецидивах заболевания (83%).
Первичные НХЛ мочевого пузыря составляют менее 1% от всех новообразований мочевого пузыря и 0,2% экстранодальных лимфом. Средний возраст пациентов 65 лет, причем в 6-7 раз чаще болеют женщины [5]. Наиболее распространена ДККЛ (30%), реже встречаются MALT-лимфома, ALK-позитивная анапластическая лимфома и лимфома Беркитта [5, 6]. В целом прогноз при первичных НХЛ мочевого пузыря существенно лучше, нежели при первичных НХЛ почки.
Обычно заболевание манифестирует рецидивирующим циститом, дизурией и гематурией. Цистоскопически выявляют одно или несколько опухолевых образований. В тяжелых случаях развиваются обструкция уретры и острая почечная недостаточность. При сочетанном поражении почек и мочевого пузыря возможна макрогематурия с тампонадой мочевого пузыря [7].
Диагноз НХЛ мочевого пузыря устанавливают на основании исследования материала, полученного при трансуретральной биопсии. В ряде случаев лимфомные клетки обнаруживаются в мочевом осадке при иммуноцитологической окраске на CD20.
Для определения распространенности заболевания проводят КТ органов грудной клетки, брюшной полости и малого таза, сцинтиграфию костей, аспирационную биопсию и трепанобиопсию костного мозга. Для диагностики первичной НХЛ мочевого пузыря можно использовать позитронно-эмиссионную томографию с введением лазикса для уменьшения концентрации радиофармпрепарата в мочевом пузыре, что облегчает визуализацию опухоли [8].
Основой лечения первичных НХЛ мочевого пузыря является программа СНОР, значительно реже (как паллиативная помощь) используют лучевую терапию. Частота полных ремиссий при ДККЛ составляет 82-89%, при MALT-лимфомах - 100% [5], общая пятилетняя выживаемость достигает 75%. Для ранней диагностики рецидива при диспансерном наблюдении необходимо выполнение повторных цистоскопий.
Поражение мочевого пузыря при распространенных стадиях НХЛ и рецидиве заболевания встречается значительно чаще и при аутопсии выявляется в 10-20% [5]. Вторичное поражение мочевого пузыря значительно ухудшает прогноз лимфомы: медиана выживаемости не превышает 6 мес [9].
Неходжкинские лимфомы уретры и пениса
Первичные НХЛ уретры и пениса являются клиническими раритетами. До настоящего времени в литературе описано около 20 случаев первичной лимфомы уретры у женщин, у мужчин этот вариант встречается еще реже. Первое описание первичной лимфомы уретры (ДККЛ без системных проявлений) у мужчины принадлежит P. Hatcher и соавт. в 1997 г. Основным клиническим проявлением поражения уретры является макрогематурия. Морфологически чаще выявляют ДККЛ или MALT-лимфому. Для лечения используют резекцию опухоли, лучевую терапию и ПХТ, чаще программу СНОР [10, 11], однако в связи с небольшим количеством наблюдений общепринятый алгоритм отсутствует. При локализованных стадиях годичная выживаемость составляет 91%, при диссеминации - 35%.
Первичные НХЛ пениса также встречаются крайне редко. Морфологические варианты различны: ДККЛ [12], CD30+-лимфома [25], Т-клеточные НХЛ с первичным поражением кожи [13]. Для лечения используют ПХТ, реже хирургическое лечение и лучевую терапию [12]. В связи с малым количеством наблюдений оптимальная тактика также не разработана.
Неходжкинские лимфомы предстательной железы
Поражение предстательной железы при НХЛ может быть первичным и вторичным. Первичная НХЛ предстательной железы встречается редко и составляет 0,09% новообразований и 0,1% НХЛ [14]. Вторичное поражение предстательной железы наблюдают значительно чаще, однако точные статистические данные отсутствуют.
Средний возраст больных первичной НХЛ предстательной железы около 60 лет. Заболевание манифестирует признаками обструкции мочевыводящих путей, что может приводить к острой почечной недостаточности [14]. Распространение опухоли на окружающие ткани, поражение лимфатических узлов и В-симптомы встречаются редко [15].
При исследовании per rectum в большинстве случаев обнаруживают значительное увеличение предстательной железы, причем консистенция ее нормальна, а уровень простатоспецифического антигена не изменен [15]. Морфологические варианты различны: ДККЛ, лимфома из малых лимфоцитов, В-клеточная лимфома маргинальной зоны, лимфома мантийной зоны, фолликулярная лимфома [15, 16].
Для лечения используют различные методы: простатэктомию, лучевую терапию, химиотерапию, однако общепринятые подходы к лечению не разработаны [14, 15]. Наилучших результатов добиваются при использовании режимов полихимиотерапии (ПХТ), включающих доксорубицин (СНОР-like). При этом частота полных ремиссий достигает 69%, а медиана выживаемости - 24 мес [14, 15].
Рис. 1. КТ живота на уровне ворот почек. В паренхиме правой почки по заднемедиальной поверхности определяется округлой формы патологическое образование в диаметре 10 мм, низкой плотности.
Рис. 2. КТ верхнего отдела живота ниже ворот печени. В верхнем полюсе правой почки по медиальной поверхности определяется высокоплотное (78 Н) лимфоидное образование диаметром 25 мм.
Цитологическое исследование позволяет выявить опухолевые клетки в 10-40% [18]. При гистологическом и иммуногистохимическом исследовании чаще всего определяют ДККЛ, описаны единичные случаи других вариантов НХЛ: внутрисосудистой В-клеточной крупноклеточной лимфомы, периферической Т-клеточной лимфомы с поражением обеих фаллопиевых труб [19, 20].
Стандартное лечение НХЛ матки не разработано. Большинство авторов предпочитают при локализованных стадиях первичных лимфом шейки матки использовать комбинацию хирургического лечения, химиотерапии (СНОР) и лучевой терапии, при распространенном заболевании - ПХТ в сочетании с лучевой терапией [21, 22]. Другие авторы предлагают неоадъювантную химиотерапию забрюшинных пангистерэкономией с последующей и билатеральным удалением лимфатических узлов, с дальнейшей лучевой терапией [17, 23].
На долю НХЛ приходится 1-1,5% опухолей яичников. Средний возраст пациенток 47 лет, поражение яичников обычно одностороннее. Клинические проявления неспецифичны: боли в области живота или таза, вздутие и увеличение размеров живота, в редких случаев пальпируется опухолевое образование. Описан случай первичной НХЛ яичников, клинически похожий на рак яичников, со значительным повышением СА-125 [24, 25]. Морфологические варианты НХЛ яичников различны: ДККЛ, фолликулярная лимфома, лимфома Беркитта, Т-клеточная крупноклеточная анапластическая лимфома, лимфома из Т-клеток-предшественников. Для диагностики достаточно выполнения инцизионной биопсии яичников. В большинстве случаев, однако, диагноз лимфомы яичников устанавливается после оперативного вмешательства (овариэктомия) с последующим гистологическим и иммуногистохимическим исследованием. Результаты лечения НХЛ по программе СНОР существенно лучше, чем при солидных опухолях той же локализации [26].
Первичные лимфомы яичка
Первичные НХЛ яичка у молодых пациентов встречаются редко, однако у мужчин старше 50 лет составляют 25-50% всех опухолей яичка.
Наиболее распространены агрессивные НХЛ (ДККЛ), реже обнаруживают индолентные НХЛ, в том числе MALT-лимфомы [26].
У подавляющего большинства больных (75-80%) заболевание диагностируют в I-II стадии [27]. Билатеральное поражение яичек выявляется у 15-18% больных, поражение ЦНС, кольца Вальдейера, околоносовых синусов - у 20-25% пациентов, в 6% случаев отмечена ВИЧ-позитивность [28].
Лечение больных первичной НХЛ яичка зависит от распространенности процесса и морфологического варианта.
При агрессивных НХЛ I-II стадии программа лечения включает 6 циклов ПХТ с использованием антрациклинов, профилактическую лучевую терапию на контралатеральное яичко и регионарные лимфатические узлы и профилактику поражения ЦНС путем интратекального и системного введения метотрексата [27]. В III-IV стадии методом выбора является орхиэктомия и ПХТ.
Полная ремиссия при НХЛ яичка достигается у 50-80% больных, 5-летняя общая выживаемость составляет 50%, 10-летняя - 30% [27]. Результаты лечения существенно ухудшаются при III-IV стадии заболевания и наличии неблагоприятных прогностических факторов, к которым относятся низкий уровень сывороточного альбумина Ј 35 г/л на момент диагностики лимфомы, пожилой возраст, плохой ответ на химиотерапию первой линии. Негативное влияние на прогноз оказывает и высокая частота рецидивов, прежде всего в ЦНС [28].
Наблюдение после лечения больных первичной НХЛ яичка обязательно включает проведение ультразвукового исследования (УЗИ) мошонки по крайней мере в течение первых 2 лет.
Таким образом, клинико-лабораторные изменения при НХЛ мочеполовой системы не имеют нозоспецифических черт. Для дифференциальной диагностики с другими новообразованиями и стадирования НХЛ мочеполовой системы необходимо проведение обследования, включающего биопсию опухоли с гистологическим и иммуногистохимическим исследованием. Кроме того, требуются цитогенетические и молекулярно-генетические исследования, УЗИ внутренних органов, КТ груди и всех этажей брюшной полости, стернальная пункция и трепанобиопсия костного мозга. Это позволяет определить вариант и распространенность НХЛ и выбрать соответствующую тактику терапии, а в ряде случаев, учитывая высокую чувствительность НХЛ к химиолучевой терапии, избежать обширных хирургических вмешательств.
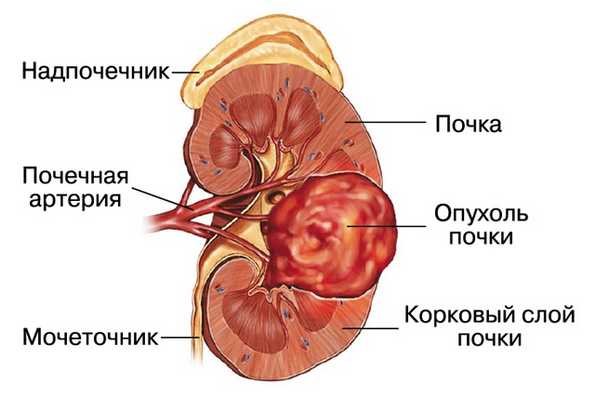
Лимфома почек
Почки являются наиболее частой экстранодальной локализацией при лимфомы, в особенности при неходжкинской лимфоме. Почки, как первичная локализация, поражаются крайне редко.
Лимфома почки визуализируется, как множественные слабо контрастируемые образования, но также, как опухоль забрюшинного пространства, прорастающая в почки и/или мягкие ткани, окружающие почки.
Нефромегалия — это результат диффузной инфильтрации в почечный интерстиций, что наиболее часто встречается при лимфоме Беркитта (неходжкинская лимфома очень высокой степени злокачественности, развивающаяся из B-лимфоцитов и имеющая тенденцию распространяться за пределы лимфатической системы).

На изображении двустороннее поражение почек и поражение костей у пациента с В-клеточной лимфомой.

Вот еще один пациент с лимфомой, локализированной в средостении, поджелудочной железе (стрелка) и в обеих почках.
Диффузное увеличение обеих почек у пациента с лимфомой.
Продолжите просмотр ПЭТ-КТ.

На ПЭТ-КТ диффузное поражение почек и вовлечение в процесс периаортальных лимфатических узлов (стрелки).
Лимфома

Лимфома - это поражение иммунной системы и внутренних органов, в которых скапливаются измененные клетки, нарушающие работу тканей.
Опухоль развивается в лимфатической системе, которая помогает нам бороться с инфекциями и другими заболеваниями. Циркулирующая в ней лимфа омывает все клетки организма и доставляет в них необходимые вещества, забирая отходы. В расположенных по всей ее сети лимфатических узлах опасные вещества обезвреживаются и выводятся из организма.
Лимфосистема дополняет кровеносную и помогает жидкостям перемещаться по телу. В отличие от крови, скорость движения которой задает «насос» - сердце, лимфа медленно циркулирует самостоятельно.
Как развивается лимфома?
Онкология начинается с появления в организме всего лишь одной измененной клетки иммунной системы. Всего выделяют 2 основных их типа:
- В-лимфоциты: вырабатывают антитела - белки, защищающие организм от бактерий и вирусов. Именно в них образуется большинство лимфом.
- Т-лимфоциты, одна часть которых уничтожает микробы и неправильные клетки, а вторая - помогает повысить или замедлить активность иммунитета.
Почти все ненормальные клетки выявляются и уничтожаются нашим иммунитетом, но некоторым из них удается выжить. Они постепенно размножаются, распространяются по всему телу, создают опухоли, скапливаются во внутренних органах и нарушают их работу.
Заболевание может возникать в любой области, где находится лимфатическая ткань, основными участками которой являются:
- Лимфатические узлы - небольшие органы размером с горошину, представляющие из себя скопления клеток иммунной системы, в том числе лимфоцитов. В организме человека их более 500.
- Селезенка, расположенная под нижними ребрами на левой стороне тела. Она производит лимфоциты, хранит здоровые клетки крови и отфильтровывает поврежденные, а также разрушает микробов и чужеродные вещества.
- Костный мозг - губчатая ткань внутри определенных костей. Здесь образуются новые клетки крови, в том числе часть лимфоцитов.
- Тимус, или вилочковая железа - небольшой орган, расположенный за верхней частью грудины перед сердцем. В нем происходит созревание и развитие некоторых лимфоцитов.
- Миндалины, или гланды - скопления лимфатической ткани в задней части глотки. Эти органы помогают вырабатывать антитела - белки, не позволяющие размножаться вдыхаемым или проглатываемым микроорганизмам.
- Пищеварительный тракт: желудок, кишечник и многие другие органы также содержат лимфатическую ткань.
Лимфома - это рак?
Раком официальная медицина России и некоторых других стран называет злокачественные опухоли - опасные для жизни новообразования, которые развиваются в эпителиальных клетках, содержащихся в коже или слизистых оболочках, и выстилающих внутреннюю поверхность органов.
Лимфома - это не рак, а онкологическое заболевание. Она образуется из лимфоцитов, а ее клетки также умеют бесконтрольно делиться, накапливаться в тканях, нарушая их работу, и создавать дополнительные очаги заболевания в различных частях тела.
Типы лимфом
Врачи выделяют 2 их основных класса:
Лимфома Ходжкина, или лимфогранулематоз: чаще всего начинается в лимфатических узлах верхней части тела - на груди, шее или в подмышках. Как правило, она распространяется в различные лимфоузлы по лимфатическим сосудам, но в редких случаях на поздних стадиях проникает в кровоток и распространяется на другие части тела, такие как печень, легкие или костный мозг. Данный диагноз ставится при выявлении в организме особых клеток - Березовского-Рид-Штернберга, которые представляют из себя измененные В-лимфоциты.
К неходжкинским лимфомам относят все остальные типы заболевания - их насчитывается около 30. У каждого из них есть свои, особые признаки: расположение первичной опухоли, строение и скорость развития.
Причины развития лимфом
Врачам и ученым точно не известно, почему именно в организме человека начинает развиваться заболевание. Они знают лишь о факторах, которые повышают вероятность образования каждого из типов онкологии.
Для лимфом Ходжкина они выглядят следующим образом:
- Вирус Эпштейна - Барр, вызывающий инфекционный мононуклеоз - поражение лимфоидной ткани, включая аденоиды, печень, селезенку и лимфатические узлы. У части пациентов части вируса обнаруживаются в клетках Березовского-Рид-Штернберга, но у большинства больных его признаков нет.
- Возраст: диагноз может быть поставлен в любом возрасте, но чаще всего он встречается у 20-летних и людей старше 55.
- Пол: среди мужчин заболевание более распространено, чем среди женщин.
- Наследственность и семейный анамнез: риск повышен для братьев и сестер, а также для однояйцевых близнецов Однояйцевые близнецы развиваются из одной яйцеклетки, оплодотворенной одним сперматозоидом. Они бывают только одного пола, имеют одинаковые гены и крайне похожи внешне. обладателей лимфомы Ходжкина. Причина этого точно не известна - возможно, все дело в том, что члены одной семьи в детстве переносят одни инфекции, либо имеют общие унаследованные генные изменения, увеличивающие вероятность развития данного типа онкологии.
- Ослабленная иммунная система. Шансы получить данный диагноз возрастают у людей с ВИЧ инфекцией и нарушениями работы иммунитета, развивающимися в том числе из-за приема подавляющих его препаратов, что нередко требуется после пересадки органов.
Список таких факторов для неходжкинских лимфом выглядит иначе:
- К ним относят воздействие радиации, включая ее дозы, полученные в ходе лучевой терапии, проводимой для лечения других типов онкологии.
- Различные вещества, включая гербициды и инсектициды, убивающие сорняки и насекомых, а также химиотерапевтические препараты.
- Возраст: как правило, чем старше человек, тем выше его риски - в большинстве случаев заболевание встречается в возрасте 60+, но некоторые его виды возникают и у молодых людей.
- Сбои в работе иммунной системы - влияют на шансы возникновения всех видом лимфом.
- Некоторые вирусы могут влиять на ДНК лимфоцитов, в которой зашифрована вся информация о нашем теле, и преобразовывать их в онкологические клетки.
- Инфекции, постоянно стимулирующие иммунитет, и вынуждающие нашу естественную защиту работать в усиленном режиме, также повышают риск получения тяжелого диагноза.
- Наличие близких кровных родственников - родителей, детей, братьев или сестер с данным диагнозом также увеличивает вероятность развития заболевания.
- Некоторые исследования показали, что грудные имплантаты, особенно с шероховатой поверхностью, могут спровоцировать возникновение анапластической крупноклеточной лимфомы. Она развивается на коже, в лимфоузлах или рубцовых тканях, образовавшихся в месте разреза.
Симптомы и признаки лимфомы
Как правило, на ранних этапах данный тип онкологии никак себя не проявляет, а ее обладатель хорошо себя чувствует и не подозревает о болезни - почти все ее симптомы появляются позже, на запущенных стадиях.
Один из наиболее частых признаков - появление припухлости на шее, в подмышках, паху или над ключицей, которая представляет из себя увеличенный лимфатический узел. Обычно такое новообразование не болит, но со временем нередко увеличивается, а рядом с ним или в других областях тела появляются новые шишки.
Лимфомы, которые начинают развиваться или разрастаются в брюшной полости, способны вызвать отек или боль в животе, тошноту и рвоту. Такие ощущения возникают из-за укрупнения лимфоузлов или внутренних органов, таких как селезенка или печень, либо скопления большого количества жидкости.
Изменившаяся в размерах селезенка может давить на желудок, вызывая потерю аппетита и чувство сытости после небольшого количества пищи.
Увеличившиеся тимус Тимус, или вилочковая железа - небольшой орган, расположенный за верхней частью грудины перед сердцем. В нем происходит созревание и развитие некоторых лимфоцитов. или лимфоузлы грудной клетки могут оказывать давление на трахею, по которой воздух проходит в легкие. Это приводит к появлению кашля, затруднению дыхания, болевым ощущениям или тяжести в груди.
Поражения головного мозга способны вызывать головную боль, слабость, изменение личности, проблемы с мышлением и судороги.
Другие типы заболевания могут распространяться на окружающие головной и спинной мозг ткани, из-за чего у пациента двоится в глазах, немеет лицо и ухудшается речь.
Лимфомы кожи часто проявляются в виде зудящих красных бугорков или шишек.
Кроме того, симптомами могут быть:
Диагностика лимфомы
Большинство пациентов обращаются к врачу из-за наличия определенных признаков заболевания или плохого самочувствия.
Специалисты начинают обследование с осмотра и опроса - о семейных диагнозах, возможных факторах риска и других проблемах со здоровьем. Затем изучают лимфатические узлы и другие части тела, в которых содержится лимфатическая ткань, включая селезенку и печень. После чего назначают целый ряд исследований:
- Анализы крови: позволяют измерять уровни различных клеток в крови, обнаруживать повреждения костного мозга, оценивать работу почек и печени, а также выявлять инфекции и другие нарушения.
- Биопсия - забор частички подозрительной ткани и передача ее для исследования в лабораторию. В зависимости от течения заболевания, докторам может понадобиться биопсия лимфатических узлов, костного мозга, спинномозговой Спинномозговая жидкость омывает и защищает головной и спинной мозг. , а также плевральной - содержащейся в грудной клетке, или перитонеальной - находящейся в животе жидкости.
- Компьютерная томография, КТ- позволяет выявлять очаги заболевания в брюшной полости, тазу, груди, голове и шее.
- Магнитно-резонансная томография, МРТ - создает подробное изображение мягких тканей. Метод обычно используется для исследования спинного или головного мозга.
- Рентгенограмма - помогает обнаруживать увеличенные лимфатические узлы в области грудной клетки или в костях.
- Ультразвук, УЗИ- используется для изучения увеличенных лимфоузлов или различных органов, таких как печень, селезенка или почки.
- Позитронно-эмиссионная томография, ПЭТ - позволяет выявлять лимфомы в увеличенных лимфоузлах, даже в тех, которые выглядят нормальными на КТ. Кроме того, с ее помощью можно определить, поддается ли заболевание лечению.
В онкологическом центре «Лапино-2» проводится полная диагностика лимфомы - быстро, без очередей и потерь драгоценного времени, на самом современном оборудовании.
Наши специалисты ведут пациента «от» и «до» - от обследования до проведения любого лечения.
Стадии лимфомы
Сразу после обнаружения заболевания врачи определяют его стадию - выясняют, как далеко оно успело распространиться и какие ткани повредило. Данная информация крайне важна для специалистов, поскольку она позволяет не только понимать прогнозы пациента, но и подбирать для него самое подходящее лечение.
Стадии лимфомы Ходжкина:
I: измененные клетки обнаружены только в одной группе лимфатических узлов или одном лимфоидном органе, таком как миндалины.
II: они присутствуют в 2 или более группах лимфоузлов, расположенных по одну сторону от диафрагмы Диафрагма - это мышца, которая отделяет грудную полость от брюшной. , либо распространились из одного поврежденного лимфоузла на соседний орган.
III: клетки лимфомы есть в лимфоузлах по обе стороны диафрагмы; либо не только в лимфатических узлах над диафрагмой, но и в селезенке.
IV: заболевание распространилось по крайней мере в один орган, не входящий в лимфатическую систему, такой как печень, костный мозг или легкие.
Стадии неходжкинских лимфом:
I: измененные клетки обнаруживаются только в 1 группе лимфатических узлов или одном лимфоидном органе, например, миндалинах; либо в 1 области одного органа за пределами лимфатической системы.
II: они присутствуют в 2 или более группах лимфоузлов по 1 сторону от диафрагмы; либо в лимфатических узлах и 1 области расположенного рядом одного органа, или в еще одной группе лимфоузлов на той же стороне диафрагмы.
III: клетки лимфомы есть в лимфоузлах по обе стороны от диафрагмы; либо они присутствуют и в лимфатических узлах над диафрагмой, и в селезенке.
IV: заболевание распространилось по крайней мере в один орган, не входящий в лимфатическую систему, такой как печень, костный мозг или легкие.

Лечение лимфомы
Лечение лимфомы - задача непростая. Для ее решения требуется не один доктор, а целая команда профессионалов своего дела - химиотерапевта, радиолога, хирурга, онколога, гематолога и других.
В онкологическом центре «Лапино-2» есть все необходимые специалисты - врачи мирового уровня, которые проводят полную диагностику заболевания и любую необходимую терапию.
У нас вам не придется пересдавать анализы, переделывать исследования и задаваться вопросом «что делать дальше?». Мы полностью ведем пациента и даем ему четкий план действий, следуя которому он получает лучший результат из возможных.
Для борьбы с данным типом онкологии применяется несколько методов:
Основным из них является химиотерапия - препараты, которые уничтожают измененные клетки. Они принимаются в виде таблеток или вводятся в вену, попадают в кровоток и распространяются по всему телу. Лечение проводится циклами, каждый из которых длится несколько недель, после чего следует период отдыха, за время которого организм восстанавливается.
Трансплантация костного мозга или стволовых клеток, из которых образуются клетки крови. Процедура позволяет назначать более высокие дозы химиотерапии, иногда вместе с лучевой терапией, благодаря чему лимфома уничтожается эффективнее. Пересадка возможна не только донорского, но и своего собственного, собранного за несколько недель до вмешательства материала.
Лучевая терапия - уничтожение измененных клеток с помощью радиации. Данный метод подходит для большинства пациентов, и особенно хорошо работает, если заболевание успело поразить небольшое количество тканей. Его применяют как самостоятельно, так и в сочетании с химиотерапией.
Иммунотерапия - препараты, которые помогают собственной иммунной системе человека лучше распознавать и разрушать неправильные клетки. Существует несколько их типов, применяемых при лимфомах. К ним относят:
- моноклональные антитела - белки, разработанные для атаки определенного вещества на поверхности лимфоцитов;
- ингибиторы иммунных контрольных точек - лекарства, не позволяющие измененным клеткам маскироваться под здоровые;
- Т-клеточная терапия: изъятие из крови пациента и изменение в лаборатории иммунных клеток, их размножение и возвращение в организм, где они отыскивают и уничтожают очаги заболевания.
Хирургия: часто используется для получения образцов подозрительных тканей и определения их типа, но редко - для терапии как таковой. В редких случаях операции назначаются при поражениях селезенки или других органов, которые не входят в лимфатическую систему - например, щитовидная железа или желудок.

Прогнозы и продолжительность жизни при лимфоме
Перспективы каждого человека индивидуальны - они зависят от множества различных факторов, таких как тип заболевания, его стадия, ответ на лечение, возраст и общее состояние здоровья.
Наличие некоторых из них говорит о менее благоприятных прогнозах:
- повышенная температура, ночная потливость и снижение веса;
- высокая СОЭ - скорость оседания эритроцитов Эритроциты - это клетки крови, которые доставляют кислород к тканям и органам. - от 50 у людей с вышеперечисленными симптомами, и более 30 у всех остальных;
- возраст старше 45 лет;
- мужской пол;
- высокий уровень лейкоцитов Лейкоциты - это клетки крови, основной задачей которых является борьба с инфекциями. - более 15 тысяч;
- уровень гемоглобина Гемоглобин - это белок клеток крови, переносящий по телу железо. Он удерживает кислород, необходимый для работы всех тканей. ниже 10,5;
- низкий уровень альбумина Альбумин - это белок крови, который переносит различные химические соединения и участвует в обмене веществ. в крови - менее 4.
Для составления примерных прогнозов врачи используют специальный термин - «пятилетняя выживаемость». Это статистический показатель, который ничего не говорит о шансах конкретного человека. Он показывает только количество людей с определенным типом заболевания на конкретной стадии, остающихся в живых спустя 5 или более лет с момента постановки диагноза.
У пациентов с лимфомой Ходжкина эта цифра выглядит следующим образом:
- На локализованном этапе, пока онкология присутствует только в одной группе лимфатических узлов, в одном лимфоидным органе или ткани за пределами лимфатической системы - она составляет примерно 91%.
- На региональном, при повреждении расположенных рядом с лимфоузлами структур, двух или более групп лимфатических узло, находящихся по одну сторону от диафрагмы - около 94%.
- При распространении заболевания на другие части тела, такие как легкие, печень или костный мозг, либо на лимфоузлы ниже и выше диафрагмы - 81%.
Для пациентов с различными видами неходжкинских лимфом - диффузной В-крупноклеточной Диффузная В-крупноклеточная лимфома - это целая группа опухолей лимфатической системы, которая развивается из В-клеток вилочковой железы, или тимуса. и фолликулярной Фолликулярная лимфома - самая распространенная из медленно растущих типов заболевания, она составляет 20-30% от всех впервые диагностированных неходжкинских лимфом. она составляет 73% и 96%, 73% и 90%, 57% и 85% соответственно.
Неходжкинская лимфома
Неходжкинская лимфома - это скопление в тканях неправильно работающих клеток иммунитета, нарушающих работу жизненно важных органов и систем.
Как возникает неходжкинская лимфома?
В организме человека есть более 30 триллионов клеток. Они постоянно обновляются - рождаются в определенной ткани, работают и умирают. Иногда из-за воздействия различных химических веществ, заболеваний или случайных ошибок в процессе их деления происходят сбои, приводящие к появлению измененных клеток. Большинство из них выявляется и уничтожается организмом, но часть все же выживает и размножается.
Иногда такие клетки появляются в важнейшей системе - лимфатической. Она состоит из целой сети сосудов, по которым циркулирует лимфа - жидкость, омывающая все клетки тела и доставляющая в них нужные вещества.
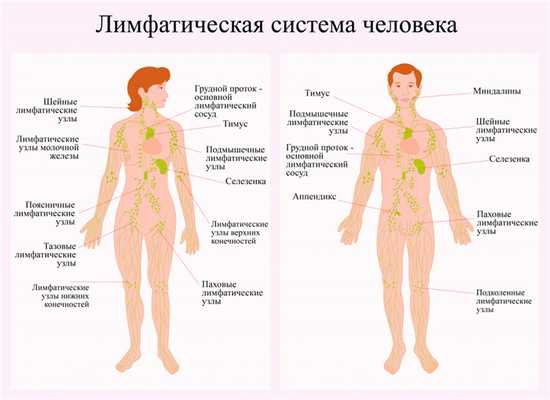
Лимфома может начаться в любой структуре, содержащей лимфатическую ткань, которая производит лимфоциты - главные клетки иммунной системы, защищающие нас от бактерий, вирусов, грибков и других болезней:
- Лимфатические узлы - органы иммунитета, расположенные во всех областях организма, включая подмышки, грудную клетку, конечности, брюшную полость и таз.
- Костный мозг- мягкая жидкая часть некоторых костей, производящая новые клетки крови и некоторые лимфоциты.
- Аденоиды и миндалины- скопления лимфатической ткани в задней части горла. Помогают вырабатывать антитела - белки, необходимые для борьбы с вдыхаемыми и проглатываемымми икробами.
- Находящаяся слева под ребрами селезенка:производит лимфоциты и другие клетки иммунной системы, хранит здоровые клетки крови и отфильтровывает их отходы и бактерии.
- Пищеварительный тракт- в желудке, кишечнике и других его органах также присутствует лимфатическая ткань.
Появившиеся в данных тканях измененные лимфоциты не могут нормально функционировать и защищать организм от заболеваний, но способны размножаться, скапливаться в различных тканях и нарушать их работу.
Типы неходжкинских лимфом
Определение вида заболевания очень важно, поскольку именно от него зависит выбор лечения.
В-клеточная и Т-клеточная
Лимфома развивается в двух разных типах клеток:
В-лимфоциты: вырабатывают антитела - белки, которые прикрепляются к микробам и «помечают» их - превращают в мишени для других компонентов иммунной системы.
Т-лимфоциты. Имеют несколько разновидностей: одна их часть уничтожает вредные микроорганизмы и измененные клетки, другая - замедляет или повышает активность прочих элементов иммунитета.
Кроме того, лимфомы можно классифицировать по скорости распространения:
- Индолентные: растут медленно, и часть из них требует не срочного лечения, а пристального наблюдения.
- Агрессивные: быстро развиваются и нуждаются в как можно более раннем начале терапии.
- Некоторые из них, такие как редко встречающаяся лимфома клеток мантийной зоны, которая возникает в В-лимфоцитах, ни к одной из этих категорий не относятся.
Независимо от темпов роста все формы заболевания при отсутствии вмешательства могут распространиться на другие части лимфатической системы и различные органы, такие как печень или головной мозг.
Ходжкинская и неходжкинская лимфомы - в чем разница?
При обнаружении клеток Березовского-Рид-Штернберга, которые представляют из себя особым образом измененные В-лимфоциты, ставится диагноз «лимфома Ходжкина». Все остальные случаи относятся к неходжкинским разновидностям.

Причина развития неходжкинской лимфомы
Лимфомы - это огромная группа заболеваний, причина развития большинства которых до сих пор не известна.
На текущий момент ученым понятно, что нормальные лимфоциты превращаются в измененные из-за ошибок в ДНК - хранилище доставшихся нам от родителей генов, которые регулируют работу всего организма:
- онкогены помогают клеткам расти, делиться и выживать;
- а супрессоры опухолей контролируют эти процессы и в нужный момент вынуждают клетки заканчивать их жизненный цикл - умирать.
Если в ДНК лимфоцитов появляются изменения, «включающие» онкогены и «выключающие» супрессоры опухолей, в организме человека может развиться лимфома. Часть таких «ошибок» передается по наследству, но в большинстве случаев они приобретаются в течение жизни. На сегодняшний день научному сообществу известен целый ряд факторов, повышающих вероятность возникновения заболевания:
- Семейный анамнез: наличие подобного диагноза у близких кровных родственников.
- Воздействие радиации, в том числе полученной в результате аварий ядерных реакторов или лучевой терапии, увеличивают шансы развития рака щитовидной железы, лейкемии и неходжкинской лимфомы. Если пациент получает не только облучение, но и препараты химиотерапии, его риски повышаются еще сильнее.
- Возраст: заболевание поражает и молодых людей, но чаще всего оно выявляется после 60 лет.
- Химические вещества: бензол, различные гербициды и инсектициды, используемые для уничтожения сорняков и вредителей, а также некоторые химиотерапевтические препараты, назначаемые для борьбы с разными видами онкологии.
- Аутоиммунные нарушения, вызванные атакой иммунитета на собственные ткани организма, ошибочно воспринимаемые им как чужеродные. К ним относят в том числе повреждающий суставы ревматоидный артрит, вызывающую воспаление соединительной ткани системную красную волчанку и целиакию - непереносимость белка некоторых злаковых культур. Они постоянно стимулируют иммунную систему, что приводит к ускоренному росту и делению лимфоцитов, каждый из которых может превратиться в клетки лимфомы.
- Нарушения работы иммунной системы, вызванные:
- приемом подавляющих иммунитет препаратов, назначаемых после трансплантации органов для предотвращения их отторжения;
- ВИЧ - вирусом иммунодефицита человека;
- некоторые генетические, или наследственные синдромы, например, Вискотта-Олдрича, поражающий Т- и В-лимфоциты, или атаксия телеангиэктазия, приводящая к ухудшению работы различных областей мозга и образованию опухолей.
Симптомы и признаки неходжкинской лимфомы
Лимфома может вызывать различные нарушения, проявления которых зависят от ее типа и количества поврежденных тканей. К сожалению, часто пациенты замечают их только после появления в теле множества неправильных клеток.
К общим признакам заболевания относят:- Изменение размеров лимфоузлов. Те из них, что расположены близко к коже - например, на шее, в паху, подмышках и над ключицей, можно увидеть либо прощупать. Они похожи на уплотнения или шарики и обычно безболезненны. Как правило, если данные органы увеличиваются в ответ на различные инфекции, они становятся довольно чувствительными - дискомфорт у их обладателя появляется даже при прикосновении или легком надавливании.
- Постоянную сильную усталость.
- Озноб.
- Снижение веса.
- Увеличение объемов живота.
- Ощущение сытости при приеме маленького объема пищи.
- Боль или тяжесть в грудной клетке.
- Кашель.
- Одышку - нехватку воздуха.
- Частые или тяжело протекающие инфекции.
- Постоянно образующиеся синяки или кровотечения.
В части случаев развиваются так называемые В-симптомы, наличие которых влияет на прогнозы пациента:
- Температура, повышающая и приходящая в норму на протяжении нескольких дней или недель.
- Сильная ночная потливость.
- Потеря не менее 10% веса за последние 6 месяцев без всяких усилий со стороны пациента.
Симптомы лимфом, которые начинаются в различных областях организма
Брюшная полость
Отеки и боли в брюшной полости, вызвать которые могут как увеличение лимфоузлов и органов, так и накопление в ней жидкости.
Укрупненная селезенка нередко давит на желудок, что приводит к ухудшению аппетита и ощущению сытости после приема небольших порций еды.
К признакам поражения различных отделов пищеварительной системы относят боль в животе, тошноту и рвоту.Грудная клетка
Если лимфома образуется в лимфоузлах или вилочковой железе, в которой созревают и развиваются Т-лимфоциты, она воздействует на находящуюся рядом трахею, передающую кислород в легкие. У таких пациентов появляются кашель, боли, тяжесть в грудной клетке и затруднение дыхания.
При давлении на верхнюю полую вену, несущую кровь от головы и рук к сердцу, развиваются отеки, застой крови с сосудах, поступление кислорода в мозг ухудшается, а сознание нарушается. Эти симптомы опасны для жизни и требуют немедленного вмешательства специалистов.Кожа
Такие лимфомы можно увидеть или определить наощупь - они выглядят как зудящие, красные и фиолетовые припухлости или бугорки.Головной мозг
Повреждение основного человеческого органа приводит к нарушениям мышления, головным болям, слабости, изменению личности и иногда - судорогам.![УЗИ]()
Диагностика неходжкинских лимфом
Большая часть лимфом выявляется при обращении к докторам из-за появления необычных не проходящих припухлостей или новообразований, ухудшившегося самочувствия или других симптомов.
Обследование начинается с опроса о состоянии здоровья, имеющихся нарушениях, сроках их появления и возможных факторах риска. Затем проводится осмотр пациента и назначаются диагностические процедуры.
Единственный метод, позволяющий безошибочно выявлять лимфому и определять ее тип - это биопсия, или взятие небольших объемов тканей для изучения свойств клеток.
Материалы из лимфоузлов получают с помощью аспирации - вытягивания содержимого иглой, либо при их удалении во время хирургической операции.
Для определения стадии уже обнаруженного заболевания берется образец костного мозга или спинномозговой жидкости, омывающей головной и спинной мозг.Также при необходимости проводятся:
- торакоцентез - удаление жидкости из окружающей легкие полости;
- парацентез - ее сбор из брюшной полости.
Все полученные ткани изучаются в лаборатории, где врачи выявляют лимфому и определяют размер, форму и тип клеток. Кроме того, они проверяют их на ошибки в хранящих гены хромосомах. Эта информация необходима для оценки примерных прогнозов распространения, темпов деления измененных клеток и выбора оптимальной тактики лечения.
Для выяснения причин различных симптомов, включая боли и увеличение лимфоузлов, определения стадии, оценки эффективности терапии и поиска возможных рецидивов, или возвращения лимфомы выполняются визуализирующие исследования.
- Рентгенография грудной клетки - назначается для обнаружения изменивших свои размеры лимфоузлов.
- КТ, компьютерная томография: создание множества рентгеновских снимков, объединенных в одну подробную картинку. Проводится для выявления измененных лимфоузлов или других структур в брюшной полости, тазу, груди, голове и шее, а также точного направления иглы при биопсии.
- МРТ, магнитно-резонансная томография: получение крайне четкого и детализированного изображения мягких тканей без использования опасного излучения. Особенно полезна МРТ для выявления распространения лимфомы на спинной или головной мозг.
- УЗИ. Ультразвуковое исследование позволяет оценивать состояние лимфоузлов, находящихся близко у поверхности тела, органов брюшной полости - печени и селезенки, и обнаруживать увеличение почек из-за нарушения оттока мочи.
- ПЭТ, позитронно-эмиссионная томография. До начала процедуры врачи вводят пациенту небольшую дозу радиоактивного вещества, которое поглощается активно развивающимися клетками. Затем проводится сканирование, обнаруживающее все их скопления в любых областях тела. ПЭТ не создает очень подробного изображения внутренних структур, но дает возможность выявлять любые очаги заболевания, даже самые маленькие. С помощью этой процедуры врачи проверяют, содержат ли увеличенные лимфоузлы лимфому и уточняют ее реакцию на терапию. ПЭТ нередко назначается после 1 или 2 курсов химиотерапии. Если ее препараты работают, лимфоузлы перестают поглощать радиоактивное вещество.
Некоторые аппараты позволяют проводить ПЭТ и КТ одновременно, благодаря чему специалисты получают гораздо больше информации о пострадавших областях.
- Анализы крови. Используются не для диагностики заболевания, а для измерения состава разных клеток в крови, определения качества работы печени, почек и костного мозга, и выявления различных вирусов, таких как гепатит и ВИЧ. Кроме того, они необходимы для проверки уровня ЛДГ, лактатдегидрогеназы - белка, количество которого растет при повреждении тканей и разрушении клеток.
- Рентген костей - проводится при болях или подозрении на их повреждение лимфомой.
- Эхокардиограмма - помогает обнаруживать нарушения функции сердца.
- Легочные тесты - выполняются для выявления сбоев в работе дыхательной системы.
Онкологический центр «Лапино-2» приглашает пациентов на полное обследование и диагностику всех типов неходжкинских лимфом.
Мы выполняем любые исследования, берем анализы и выявляем все имеющиеся нарушения и заболевания без очередей, в кратчайшие сроки.![Стадии неходжкинской лимфомы]()
Стадии неходжкинских лимфом
После выявления лимфомы специалисты выясняют, насколько серьезно организм успел пострадать от измененных клеток. Этот называемый стадированием процесс классифицирует заболевание по этапам - от первого, включающего в себя самые легкие поражения, до четвертого, с самыми тяжелыми повреждениями. Такая разбивка необходима специалистам для определения возможных перспектив пациента и подбора оптимальной терапии.
I стадия. Лимфома есть только в 1 области лимфоузла или лимфоидного органа - миндалин, селезенки или пищеварительного тракта. Либо она присутствует только в одной части 1 органа, в котором нет лимфатической ткани.
II стадия. Поражены 2 или более группы лимфоузлов с одной из сторон от диафрагмы - тонкой мышцы, разделяющей грудную клетку и брюшную полость. Либо пострадала целая группа находящихся рядом друг с другом лимфатических узлов в одной области.
III стадия. Пострадали лимфатические узлы по обе стороны от диафрагмы. Либо повреждены лимфоузлы над диафрагмой и селезенка.
IV стадия. Лимфома распространилась как минимум в 1 орган, в котором отсутствует лимфоидная ткань - например, печень или легкие.Лечение неходжкинских лимфом
Выбор методов борьбы с заболеванием зависит от его типа, распространенности и состояния здоровья человека.
Для большей части пациентов основным из них является химиотерапия. Ее препараты вводятся внутривенно или принимаются внутрь, поступают в кровь и уничтожают неправильные клетки во всех тканях тела. Они могут использоваться как самостоятельно, так и совместно с иммуно- и лучевой терапией. Как правило, врачи сочетают сразу несколько средств, доза которых зависит от стадии и вида лимфомы.Иммунотерапия - укрепление иммунной системы или использование искусственных версий ее компонентов для активного выявления и разрушения измененных клеток или замедления их роста:
- Моноклональные антитела - созданные в лаборатории белки, атакующие конкретную мишень на поверхности измененных лимфоцитов.
- Ингибиторы контрольных точек - вещества, не позволяющие клеткам лимфомы маскироваться под нормальные.
- Иммуномодуляторы - усилители собственного иммунитета человека. Обычно применяются только если другие методы не дали нужного эффекта.
Таргетная терапия - соединения, воздействующие исключительно на клетки, в которых присутствуют определенные изменения, и почти не наносящие вреда нормальным тканям. Иногда они работают даже тогда, когда стандартная химиотерапия не помогает.
Лучевая терапия - уничтожение неправильных клеток с помощью радиации. Облучение применяется в целом ряде ситуаций:
- Как основной метод борьбы с некоторыми видами выявленных на 1 или 2 стадии лимфом.
- Для более поздних этапов и более агрессивных - быстро растущих и плохо поддающихся лечению форм заболевания совместно с химиотерапией.
- Для разрушения максимального количества очагов перед пересадкой костного мозга, в котором образуются новые клетки крови.
- При необходимости облегчения симптомов, вызванных повреждением внутренних тканей или болях, появляющихся при давлении опухоли на нервы.
В некоторых случаях измененные клетки можно эффективно уничтожать большими дозами химиотерапевтических препаратов. Их применение обычно приводит к тяжелым последствиям - например, повреждению костного мозга. Для снижения подобных побочных эффектов после лечения пациенту пересаживаются стволовые клетки, производящие новые клетки крови. Их забирают предварительно до начала лечения или получают от доноров.
Специалисты «Лапино-2» выполняют любое лечение всех форм лимфом и других онкологических заболеваний.
Мы предлагаем пациентам не только максимальный комфорт, но и лучшую медицинскую помощь, оказываемую по современным мировым стандартам. Любая терапия в нашей клинике назначается только по решению консилиума опытных врачей - кандидатов и докторов медицинских наук. Такой подход позволяет учитывать все нюансы и факторы и не допускать ошибок.
С нами вам не придется терять время на очереди, ожидание и поездки по разным концам географии - полное обследование и все вмешательства проводятся на территории Центра в максимально сжатые сроки.Прогнозы и выживаемость при неходжкинских лимфомах
Перспективы зависят от большого количества факторов - типа заболевания, распространенности, особенностей измененных клеток, возраста человека, состояния его здоровья и других.
Врачи определяют примерные прогнозы по данным «пятилетней выживаемости» -процента пациентов на определенной стадии, оставшихся в живых через 5 или более лет с даты постановки диагноза.Для диффузной В-крупноклеточной лимфомы, образующейся в В-лимфоцитах, этот показатель составляет:
- если пострадала только одна область 1 лимфоидного органа или структура, не содержащая лимфоидную ткань - 73%;
- при повреждении ближайших к ним тканей, либо 2 и больше групп лимфоузлов с одной стороны диафрагмы - 73%;
- при поражении отдаленных областей организма - легких, печени, костного мозга или лимфоузлов с двух сторон диафрагмы - 57%.
Для медленно растущей фолликулярной лимфомы он равен 96%, 90% и 85% соответственно.
Ангиомиолипомы почек
1 ГБУЗ «Городская поликлиника № 24», Санкт-Петербург.
2 ГАУЗ «Кемеровская областная клиническая больница» им. С.В. Беляева.Введение
Ангиомиолипома (АМЛ) является самой распространенной доброкачественной опухолью почек. Впервые была описана в 1902 г. W. Fischer. Согласно определению, АМЛ почки представляет собой высокоактивную сосудистую опухоль, как правило доброкачественную, состоящую из клеток эндотелия, гладких мышц и жировой ткани (рис. 1).
![Рисунок - ангиомиолипома почки]()
Рис. 1. Ангиомиолипома почки (графическое изображение).
В 80-90% случаев образования являются самостоятельным заболеванием. В остальных случаях ассоциированы с другой патологией, например туберозным склерозом или лимфангиолейомиоматозом.
Туберозный склероз - аутосомно-доминантное генетическое заболевание, приводящее к появлению доброкачественных опухолей (гамартом) во внутренних органах, повреждению кожи. Комплекс туберозного склероза (болезнь Бурневилля-Прингла) включает в себя ангиофибромы лица, околоногтевые фибромы, гамартому сетчатки, корковые туберы и субэпендимальные узлы, множественные АМЛ почки [5, 6].
Лимфангиолейомиоматоз - полисистемное заболевание, характеризующееся прогрессирующей кистозной деструкцией легочной ткани, поражением лимфатической системы и появлением опухолевидных образований (ангиомиолипом) органов брюшной полости с генетической основой [4].
Этиология и патогенез развития АМЛ до сих пор остаются малоизученными. К факторам, предрасполагающим к развитию спорадических АМЛ, причисляют женский пол, возраст, беременность, гормональные изменения (динамика роста АМЛ во время беременности могут свидетельствовать о гормонозависимой природе опухоли) 2.
Частота встречаемости АМЛ составляет от 12 до 30 случаев на 100 тыс. населения.
Общая распространенность в мире предположительно может составлять от 0,3 до 3,0% по данным разных авторов 2, у женщин АМЛ встречается в 2-3 раза чаще, чем у мужчин.
У пациентов, страдающих туберозным склерозом, в 90% случаев выявляются множественные двусторонние АМЛ почек. В свою очередь, до 20% всех выявляемых АМЛ сопровождают туберозный склероз [5, 6].
Более 90% АМЛ - асимптомные, а самым серьезным осложнением у таких пациентов является кровоизлияние, встречающееся менее чем в 2% случаев.
Классификация
Широкая распространенность АМЛ в клинической практике привела к многочисленным попыткам создать разнообразные классификации, среди которых были попытки систематизировать опухоль по чувствительности к гормонам, наличию признаков инвазии, дебюту заболевания и др.
В настоящее время в рутинной практике используется классификация по известному этиологическому фактору:
- Спорадический тип. Является наиболее распространенным, составляет 75-80% всех случаев заболевания. Образование обнаруживается при случайном ультразвуковом исследовании (УЗИ) органов мочевыделительной системы, характеризуется бессимптомным течением.
- Наследственный тип. Включает опухоли, сопровождающие генетические заболевания. Наиболее часто встречается синдром Бурневилля-Прингла (туберозный склероз) - аутосомно-генетическая патология из группы факоматозов. Она сопровождается множественными двусторонними АМЛ почек и обусловливает примерно 20% случаев таких образований.
- Тип с невыясненной этиологией. Диагностируется редко, не чаще 1-2% случаев. К данному типу относятся множественные спорадические новообразования, опухоли с инвазивным ростом.
Гистологическая классификация: типичная (трехфазная), атипичная (монофазная). Большинство АМЛ содержат все три компонента (расширенные кровеносные сосуды «-ангио»; гладкомышечные клетки «-мио» и зрелые адипоциты «-липо») и, таким образом, являются трехфазными опухолями. Однако в некоторых АМЛ превалирует какой-то один компонент (монофазные опухоли).
Радиологическая классификация. Согласно радиологической классификации, АМЛ почки может быть с большим содержанием жира, минимальным его содержанием и без выявляемого жира.
Клиническая картина заболевания
Как правило, спорадические АМЛ являются случайной находкой при УЗИ в возрасте от 30 лет и старше. Иногда рост опухоли может сопровождаться неинтенсивными болями со стороны поражения. Причем в отличие от других доброкачественных опухолей, при АМЛ болевой синдром не связан с давлением опухоли на ткань почки. Предполагают, что боль возникает в результате кровоизлияния внутри самой АМЛ.
Клинические проявления чаще всего связаны со спонтанным забрюшинным кровотечением, которое может привести к шоку у трети пациентов.
Диагностика
Лучший диагностический критерий - обнаружение солидного гетерогенного образования с макроскопическим жировым компонентом в коре почки у взрослых.
Обзорная рентгенография, экскреторная урография, сцинтиграфия, ангиография в настоящее время используются при подозрении на АМЛ чуть реже, поскольку имеют крайне низкую специфичность.
При экскреторной урографии небольшая АМЛ проявляется наличием рентгенопрозрачного дефекта, и если образование имеет большие размеры, то определяется деформация собирательной системы.
Ангиография может быть полезна при наличии в АМЛ увеличенного сосудистого компонента: выявляется гиперваскулярное образование с множественными хаотично расположенными извитыми сосудами и мешковатыми псевдоаневризмами.
Среди лучевых методов диагностики АМЛ почки УЗИ используют как базовый метод, включая дуплексное исследование, контрастное УЗИ, УЗ-эластографию.
Возможно ли обойтись лишь УЗИ у пациента с АМЛ почки, не проводя дополнительных исследований (МСКТ, МРТ, биопсии)? Согласно одному из метаанализов, чувствительность УЗИ составляет 99%, однако специфичность - лишь 43%. Необходимо учесть, что более чем в 50% случаев как АМЛ может выглядеть почечно-клеточный рак (ПКР). Поэтому КТ или МРТ обязательны для постановки диагноза АМЛ.
КТ с контрастированием и МРТ с контрастированием являются основными методами диагностики АМЛ. Биопсия используется в спорных случаях для определения тактики ведения и объема оперативного вмешательства и не является рутинным методом.
Одной из проблем диагностики АМЛ с низким содержанием жира является то, что лучевые характеристики образования могут не отличаться от ПКР. Это относится как к КТ, так и МРТ: ни динамическое контрастирование, ни изображения с химическим сдвигом, ни диффузионно-взвешенные изображения и карты коэффициента измеряемой диффузии не дают надежной информации.
Ультразвуковое исследование
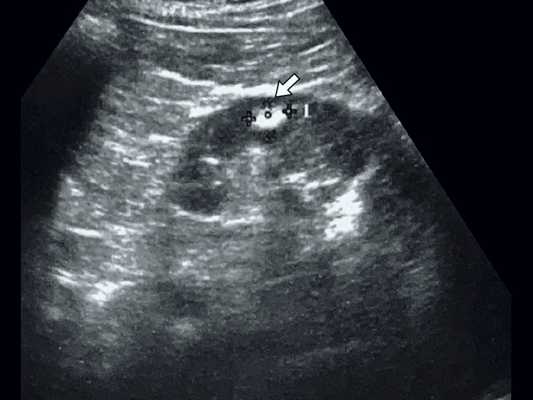
При классической картине АМЛ в почке определяется гиперэхогенное (по отношению к паренхиме почки) образование с четкими контурами, не дающее акустической тени, округлой формы, акустическая плотность которого соответствует плотности жировой ткани, структура опухоли однородная во всех отделах (рис. 2, 3).
![Ультразвуковая картина ангиомиолипомы (B-режим)]()
В паренхиме почки визуализируется гиперэхогенное образование с четкими контурами, небольшого размера, без акустической тени.
Читайте также: