УЗИ печени при диффузных микроабсцессах
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Смежные специальности: гастроэнтеролог, терапевт.
Адрес: Санкт-Петербург, ул.Академика лебедева, д.4/2.
Стеатоз представляет собой жировое перерождение печени на фоне нарушения обмена веществ. В основе развития болезни лежит скопление липидных капель в гепатоцитах (ее клетках). В зависимости от площади поражения печеночная недостаточность проявляется в большей или меньшей степени. По мере прогрессирования патологии гепатоциты разрушаются, вследствие чего изменения наблюдаются уже в межклеточном пространстве. Накопление жира приводит к дистрофии органа и нарушению его функционирования.
Что такое диффузный стеатоз?
Липидные включения могут располагаться как в определенном сегменте, так и по всей поверхности органа. Если участок поражения ограничен от нормальной ткани, принято говорить об очаговой форме болезни. Диффузный стеатоз подтверждается с помощью инструментальных методов, которые позволяют обнаружить скопления жира во всех ее частях. В таком случае процесс дистрофии полностью изменяет структуру печени.
Иногда могут визуализироваться «нетронутые» участки. Они локализуются возле ворот и проявляются эхогенной зоной. Их отличительная черта от опухолевых образований - это клиновидная форма, а также отсутствие каких-либо деформаций контуров органа или сосудистого рисунка. Эти эхопризнаки используются в дифференциальной диагностике с онкопатологией, когда диффузные изменения печени по типу гепатоза поражают не всю ее площадь.
Помимо структурных нарушений при УЗИ можно обнаружить гепатомегалию, то есть увеличенный объем печени за счет массового скопления жира.
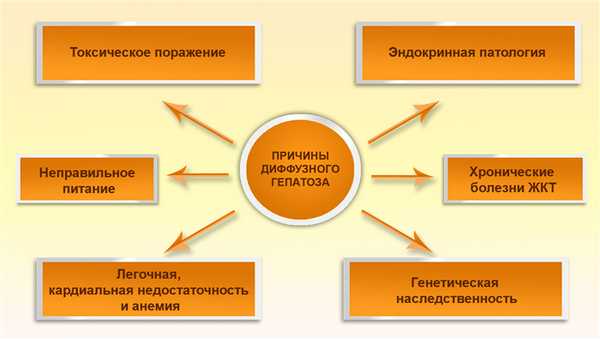
Причины
Чтобы правильно определить лечебную тактику и добиться восстановления структуры органа, необходимо точно установить причину диффузного гепатоза печени. Это может быть:
- токсическое поражение (яды грибов, сельскохозяйственные удобрения, лакокрасочная промышленность). Зачастую гепатоциты страдают от продуктов распада алкоголя. Диффузный жировой гепатоз в большинстве случаев диагностируется у людей, злоупотребляющих спиртными напитками. Нарушение метаболизма также наблюдается на фоне длительного приема некоторых лекарств, например, антибактериальных, гормональных, цитостатических или противотуберкулезных медикаментов. Не последнее место в развитии заболевания занимают наркотические препараты;
- эндокринная патология, такая как сахарный диабет, гиперкортицизм, тяжелый гипотиреоз и ожирение;
- неправильное питание, которое сопровождается повышением холестерина и «плохих» липопротеинов в крови. Если человек голодает, однообразно питается, переедает, предпочитает фаст-фуд, жареные блюда и жирные продукты, риск накопления липидов в печени у него достаточно высок. В данном случае заболевание развивается вследствие расстройства работы ферментативной системы и регуляции обмена веществ;
- хронические болезни ЖКТ;
- легочная, кардиальная недостаточность и анемия вызывают гипоксию, то есть дефицит поступающего кислорода к тканям, из-за чего гепатоциты гибнут;
- малоподвижная работа;
- генетическая наследственность. Люди, чьи родственники страдают от очаговых или диффузных изменений в печени по типу жировой инфильтрации, входят в группу риска по развитию стеатоза.
Среди перечисленных предрасполагающих факторов стоит выделить основные две причины - злоупотребление алкоголем и нарушение липидного и углеводного обмена.
Симптомокомплекс
Заболевание долгое время может иметь бессимптомное течение, особенно при очаговом поражении органа. Что касается диффузных изменений печени по типу стеатоза, то для них характерно появление неспецифических признаков:
- человек ощущает постоянную слабость, быстро устает при физической и умственной нагрузке;
- тошнота беспокоит в основном после приема пищи. Рвота наблюдается редко, может иметь примесь желчи;
- изменение психоэмоцинального состояния проявляется раздражительностью и апатией;
- из диспепсических расстройств стоит выделить отрыжку, горечь во рту, тяжесть в желудке и кишечную дисфункцию, которая обусловлена нарушением переваривания пищи;
- боль в печени. Ее характер и интенсивность могут быть различными, начиная от распирающей, ноющей и заканчивая выраженной коликой. Заметим, что паренхима не имеет нервных окончаний, вследствие чего не способна вызывать болевые ощущения. Однако при воспалении и отеке она увеличивается в объеме, тем самым растягивая фиброзную капсулу органа. Именно после раздражения ее рецепторов появляется неприятный симптом. Боль также способна распространяться в эпигастральную (наджелудочную) зону, иногда - на поясницу и живот;
- желтуха развивается при холестазе, то есть застое желчи. При нарушении ее продукции и продвижения по выделительным протокам билирубин в большом количестве проникает в кровеносное русло, что сопровождается желтизной кожи и слизистых. Также не исключено появление зудящих ощущений и изменение окраски испражнений;
- ухудшение аппетита.
На фоне стеатоза печени наблюдается снижение иммунной защиты организма, из-за чего человек больше подвержен инфицированию. Он часто болеет ОРВИ и страдает от обострений хронических болезней.

Тяжелым осложнением болезни является цирроз. Он развивается вследствие замещения погибших гепатоцитов соединительными волокнами. Таким образом, нефункционирующая площадь печени постепенно увеличивается, тем самым усугубляя органную недостаточность.
Диагностические мероприятия
Постановка диагноза на основании исключительно клинических симптомов невозможна. При обращении к специалисту врач первым делом должен опросить жалобы пациента и собрать анамнез. Особое внимание нужно уделить образу жизни, характеру питания, профессии, вредным привычкам (наркотические средства, алкоголь), а также сопутствующим заболеваниям.
Затем следует физикальное обследование, в ходе которого врач:
- проводит осмотр кожных покровов и слизистых, обращая внимание на цвет, наличие высыпаний и отечность тканей;
- аускультацию (прослушивание) легких и сердца;
- пальпацию (прощупывание) лимфоузлов и живота, в ходе которой специалист обнаруживает гепатомегалию, а также болезненность печени при надавливании на участок правого подреберья;
- измеряет температуру, артериальное давление и частоту кардиальных сокращений.
После этого назначаются дополнительные лабораторные и инструментальные исследования:
- общеклинический анализ - относится к рутинным. При стеатозе его показатели практически не изменяются;
- биохимия - более информативна, так как дает представление о тяжести печеночной недостаточности. Ее оценка проводится на основании уровня трансаминаз. Ферменты располагаются внутриклеточно, поэтому после разрушения гепатоцитов попадают в кровь в большом количестве. Кроме АЛТ и АСТ врач анализирует содержание билирубина (общего и фракций), белка и щелочной фосфатазы;
- липидограмма, которая включает пять показателей. В расшифровке анализа представлен общий холестерин, триглицериды и коэффициент атерогенности. Он рассчитывается врачом для определения отношения факторов, способствующих стеатозу, к антиатерогенным показателям. Также в анализ входят липопротеины высокой плотности (ЛПВП), которые являются «хорошими», так как выводят холестерин из клеток в гепатоциты и с желчью в кишечник. В то же время ЛПНП («плохие») свидетельствуют о нарушении липидного обмена, высоком риске жирового перерождения печени и развития атеросклероза;
- УЗИ - дает возможность осмотреть печень и другие внутренние органы, оценить их объем, паренхиму и поверхность. Используется для первичного обследования пациентов;
- компьютерная и магнитно-резонансная томография - относятся к более точным методам диагностики заболеваний печени;
- прицельная биопсия - применяется для постановки окончательного диагноза. Забор материала проводится под анестезией, после чего ткань печени подвергается гистологическому анализу. Обнаружение жировых включений и фиброзных волокон является подтверждением стеатоза.
На основании заключения гистологии можно судить о тяжести, распространенности патологического процесса, а также определить прогноз для жизни.
При диффузном стеатозе поражение охватывает практически всю поверхность печени. В зависимости от выраженности изменений в паренхиме различают несколько степеней жирового перерождения органа:
- первая - характеризуется появлением участков со скоплениями жировых капель. Такие группы могут располагаться далеко друг от друга (в различных частях органа), однако их много;
- вторая - отличается развитием внутриклеточного ожирения. При инструментальном обследовании визуализируются умеренно выраженные измененные участки с увеличенными в объеме гепатоцитами за счет липидных скоплений. Кроме того, наблюдается разрастание соединительной ткани между клетками;
- третья - проявляется значительным накоплением жира в межклеточном пространстве с формированием кистозных образований. Также становятся более выраженные зоны с соединительной тканью, четко визуализируются полосы с тяжами фибробластов. Эта стадия часто переходит в фиброз печени.
Лечение диффузного стеатоза печени
Залог успеха в лечении стеатоза - это устранение причины его возникновения и соблюдение врачебных рекомендаций. Зачастую терапия не требует госпитализации больного, однако при обострении заболевания необходим контроль над состоянием пациента со стороны гастроэнтеролога или гепатолога. Для борьбы с патологией специалист назначает:
- медикаментозную поддержку;
- диетотерапию;
- коррекцию образа жизни.
Лекарственная терапия
Препараты в лечении стеатоза необходимы для поддержания работы печени, нормализации метаболизма и облегчения общего состояния пациента. С этой целью назначаются:
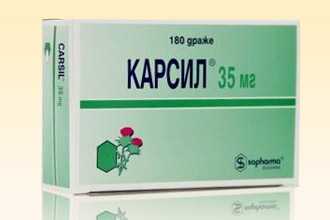
- гепатопротекторы. Они могут состоять из растительных компонентов (Карсил, Гепабене), эссенциальных фосфолипидов (Фосфоглив, Резалют про), урсодезоксихолевой кислоты (Урсофальк) или аминокислот (Гептрал, Гепа мерц). Основная их задача заключается в защите клеток от повреждения, восстановлении их структуры, нормализации продукции и желчеоотока, а также подержании функционирования печени;
- гипогликемические. При повышении уровня глюкозы в крови врач назначает сахароснижающие средства, например, Сиофор. Препараты ускоряют ее усвоение и увеличивают чувствительность к инсулину;
- холестериноснижающие, такие как Аторвастатин - необходимы для контроля над уровнем холестерина;
- антиоксидантные (Мексидол) - предупреждают поражение клеток при окислительных реакциях;
- витамины (фолиевая кислота, С, В12, В4).
Усилить лекарственное действие препаратов можно с помощью физиотерапевтических процедур (озонотерапии).
Диетическое питание
Стол №5 (так называется диета при стеатозе) направлен на нормализацию уровня глюкозы, облегчение работы печени и ускорение переваривания пищи. К основным принципам относится:
- обильное питье - около двух литров/сутки;
- употребление теплых блюд;
- суточная калорийность - максимум 2400 ккал;
- для приготовления блюд разрешается варить, тушить или запекать продукты;
- строго ограничиваются жиры, углеводы, в то время как количество белков повышается до 100 г/сутки;
- рацион должен включать каши (гречку, овсянку, рис), супы-пюре, сухари (без специй), овощи, фрукты, запеканки, нежирные мясные, молочные и рыбные изделия;
- запрещаются соленья, полуфабрикаты, копчености, жирная молочка, лососевые, свинина, сало, субпродукты, сладости, свежий хлеб, шоколад, кофе, газировка и наваристые бульоны.
Изменение образа жизни
Пациенту нужно кардинально изменить свой образ жизни:
- полностью отказаться от алкоголя;
- строго контролировать прием лекарственных средств;
- нормализовать двигательную активность (рекомендуются прогулки перед сном);
- соблюдать диетический режим;
- избегать стрессов.
При своевременно начатом лечении прогноз благоприятный. Если человек обратился к врачу на 1 или 2 стадиях, добиться успеха в терапии вполне возможно.
При жировом поражении печени третьей степени развиваются необратимые процессы с замещением клеток соединительными волокнами. В таком случае на выздоровление не стоит надеяться, но поддержать печень, улучшить самочувствие и продлить себе жизнь можно с помощью диеты и лекарственных препаратов.
Диффузные изменения паренхимы печени
Многие диффузные изменения печени могут длительное время протекать бессимптомно - пациент даже не догадывается о том, что болезнь незаметно развивается. При этом запоздалое определение факта болезни может существенно усложнить процесс лечения. В подобных случаях существует большая вероятность внезапного усугубления клинической картины, а сама болезнь даже при относительно успешном лечении имеет все шансы перейти в хроническую фазу. Пока диффузные изменения печени не миновали критическую черту, необходимо начать диагностику и лечение.
Что же такое диффузные изменения печени? Насколько они опасны, и как их лечить? Обо всем этом вы узнаете из нашей статьи.
Что представляют собой диффузные изменения?
Термин «диффузные изменения ткани печени» обычно используют медицинские работники, описывая результаты ультразвукового исследования (УЗИ). Чаще всего в заключении фигурирует фраза «эхографические признаки диффузных изменений печени». Поговорим подробнее о том, что это значит.
Значение термина
Что такое диффузные изменения печени? Чтобы понять это, для начала необходимо прояснить сам термин «паренхима».
Паренхима - это комплекс функциональных элементов одного органа, который заключен в фиброзную оболочку. К паренхиматозным органам относят печень, почки, легкие.
В норме паренхима печени однородная, имеет слабую плотность. Любое изменение структуры - появление уплотнений, разрыхлений, протоков и т.д. - может быть признаком патологических процессов, происходящих в данном органе.
В таком случае, что означает диффузное изменение печени? Попробуем разобраться в этиологии этих терминов. Диффузия буквально значит рассеивание, а в данном случае - распространение патологии на весь орган.
Таким образом, понятие «диффузные изменения паренхимы печени» довольно расплывчатое - диффузными изменениями паренхимы можно назвать любые патологические изменения в ткани органа.
Типы диффузных изменений
Говоря о диффузных изменениях печени, можно выделить сразу несколько типов патологических изменений структуры данного органа:
- гипертрофия - происходит диффузное увеличение органа (обычно при гепатитах). Вследствие гибели печеночной ткани происходит разрастание фиброзной ткани, что ведет к увеличению органа в размерах (гепатомегалии). Данное состояние опасно также тем, что фиброзная ткань при обширном разрастании может передавливать печеночные вены, что может привести к отеку всей паренхимы;
- при гемосидерозе или галактоземии происходят умеренные диффузные изменения паренхимы, которые проявляются в увеличении зернистости печеночной ткани;
- ткань печени становится неоднородной. Если в начальной стадии контуры органа при ультразвуковом исследовании или компьютерной томографии обозначаются как ровные, то на той стадии, когда гепатит незаметно перетекает в цирроз, ровность контуров ткани меняется;
- структурные изменения типа дистрофии - происходит уменьшение органа в размерах. Если при гепатитах происходит увеличение, то при циррозе печень может уменьшаться (особенно это заметно на правой доле), при этом контуры будут неровными. Токсическая дистрофия ведет к омертвению гепатоцитов, что чревато печеночной недостаточностью;
- наличие кисты или опухоли также считается диффузным изменением паренхимы;
- жировое перерождение паренхимы. Данное состояние характеризуется излишним содержанием жира в печеночной ткани. Причины могут быть разными, но обычно в основе развития данной патологии лежит нарушение липидного обмена. Немаловажную роль в этом аспекте играет наследственность;
- умеренные диффузные изменения печени могут происходить под воздействием паразитарных инвазий. Паразиты могут попадать в печеночные протоки и закупоривать их. В некоторых случаях паразитарные инвазии ведут к циррозу.
Данный список дает возможность понять хотя бы в общих чертах, что такое диффузное изменение печени. В некоторых случаях диффузные изменения в печени незначительные; в других строение печени нарушается весьма существенно, что сказывается на ее функционировании и вызывает множество проявлений. Поговорим о том, как распознать признаки диффузного изменения печени.
Характерные симптомы
Любые диффузные изменения в паренхиме печени отображаются как при проведении диагностических исследований, так и в виде характерных внешних симптомов у пациента.
При ультразвуковом исследовании (УЗИ) эхопризнаки диффузных изменений печени проявляются в усиленной звукопроводимости, что говорит о повышении плотности паренхимы. Уплотнения могут распространяться как по всей поверхности печени, так и носить выраженный очаговый характер. Также на УЗИ изменения эхоструктуры печени могут проявляться в переплетении сосудистого рисунка.
Диффузно-очаговые изменения печени характерны для новообразований - как злокачественных, так и доброкачественных. При опухолях печеночной ткани отмечаются боли в правом подреберье, тошнота, головокружение, быстрая утомляемость, потеря веса.
При хроническом гепатите эхографические признаки диффузных изменений печени незначительны. В виду этого, для постановки диагноза ни ультразвукового исследования, ни магнитно-резонансной томографии не будет достаточно. Для подтверждения гепатита необходимо наличие результатов лабораторных исследований крови пациента. В первую очередь, это результаты ИФА или ПЦР детекции возбудителей гепатита. Помимо этого, врач обращает внимание на результаты анализов, в которых будет повышен билирубин, трансаминаза, общий белок. Кроме того, могут быть заметны такие внешние признаки как легкое пожелтение кожи и склер глаз, покрасневшие ладони, обложенный характерным бело-желтым налетом рыхлый язык.
В некоторых случаях заболевание (особенно это характерно для вирусного гепатита С) может протекать бессимптомно, однако затем может стремительно перейти в терминальную фазу, а там недалеко и до цирроза. При подозрении на вирусный гепатит гастроэнтеролог обычно направляет пациента к инфекционисту для прояснения ситуации.
При дискинезии желчных путей признаки диффузного изменения печени выражены слабо.
В месте застоя желчи может быть видно расширение канала. Конкременты в протоках будут отличаться по плотности (так называемые протоковые изменения в печени), однако на самой структуре паренхимы и ее контурах это практически не сказывается. Признаки застоя желчи, полученные эхоскопически, не дают возможности судить о степени тяжести болезни. В виду этого для постановки диагноза требуются дополнительные исследования. При нарушении оттока желчи в сыворотке крови будет повышен билирубин, трансаминаза, общий белок. С большой долей вероятности врач направит пациента на дуоденальное зондирование с целью забора разных образцов желчи.
Поводом для обращения к врачу при дискинезии обычно являются покалывающие точечные боли четкой локализации.
Нарушение структурно-функциональной целостности печени практически всегда сказывается на состоянии организма в целом. Важно вовремя выявить патологические процессы и начать их лечение как можно раньше.
Предрасполагающие факторы
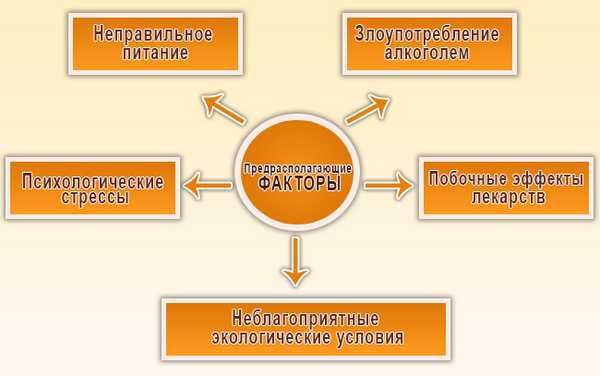
Зачастую причины диффузных изменений печени кроются в наших ежедневных привычках. Вот наиболее распространенные факторы, предрасполагающие к таким изменениям:
- неправильное питание. Несмотря на частые напоминания медиков о пользе диеты для здоровья печени, многие люди продолжают питаться сугубо вредными продуктами. Мясные полуфабрикаты (сосиски, сардельки) с жареной картошкой, залитые литрами майонеза или кетчупа - картина, согласитесь, довольно типичная и всем хорошо знакомая. Потом можно с удовольствием употребить пару рожков мороженого. И пока незадачливый гурман поглощает свой вредный ужин, печень работает в аварийном режиме. И очень скоро злоупотребление алкоголем, жирной, жареной, острой, сладкой пищей, а также продуктами, содержащими вредные добавки и консерванты (основной ассортимент супермаркетов) приводит к хроническим гепатитам, холециститам, и прочим заболеваниям;
- злоупотребление алкоголем - отдельная тема. Безопасная суточная доза алкоголя составляет примерно 50 грамм крепкого напитка (например, коньяка или водки). Но кто же ограничится одной рюмкой? Ферменты печени расщепляют алкоголь, и в результате образуется множество вредных соединений, таких ацетальдегид. В результате регулярного употребления алкоголя печеночные клетки начинают гибнуть, а на их месте появляются жировые. Таким образом, происходит жировое перерождение печени. Алкогольный гепатит при отсутствии лечения имеет все шансы перейти в цирроз печени, при котором гибель клеток печени уже необратима. Согласно статистике, циррозом болеет около 15% пьющих людей;
- побочные эффекты лекарств. К сожалению, многие лекарства помимо терапевтического действия обладают рядом побочных эффектов, в число которых входит и гепатотоксическое воздействие. Именно поэтому любые лекарства следует употреблять умеренно, четко соблюдая инструкции.
- неблагоприятные экологические условия. Любые токсические вещества, воздействующие на наш организм, рано или поздно попадают в печень с кровотоком, где фильтруются и обезвреживаются. Однако ресурсы печени имеют свои границы, поэтому регулярное вдыхание выхлопных газов или паров химических соединений может спровоцировать заболевания печени. Люди, проживающие в экологически неблагополучных районах (неподалеку от фабрик, заводов, комбинатов или оживленных дорожных магистралей), больше подвержены риску хронических гепатитов, чем жители деревень;
- психологические стрессы. Неважно, чем они вызваны - пробками на дорогах, громкой музыкой за стеной или неадекватным поведением начальства на работе. Важно то, что стресс сопровождается выбросом адреналина. А этот гормон, который печени предстоит расщеплять, является для нее очень токсичным. Поэтому регулярные стрессы рано или поздно приведут к поражению гепатоцитов.
Для профилактики заболеваний печени и желчного пузыря необходимо быть осторожным при выборе фармакологических препаратов, не злоупотреблять алкоголем и придерживаться диеты.
Вести здоровый образ жизни, избегать стрессов и правильно питаться для многих может показаться слишком сложной задачей. Однако лечить диффузные изменения печени, не соблюдая эти правила - еще сложнее.
Лечение
Лечение диффузных изменений печени может существенно различаться, в зависимости от того, какова причина появления данных нарушений имеет место, а также от степени выраженности структурных изменений. Если изменения незначительные, возможно лечение народными средствами. В частности, добиться улучшения помогут следующие рецепты:
- принимать измельченный корень имбиря дважды в день, по 1 чайной ложке;
- измельченный корень хрена, смешанный со свежевыжатым лимонным соком и медом (кофейная ложка в день натощак);
- настой коря лопуха (употреблять 6 столовых ложек в сутки в два приема, утром и вечером после еды);
- монастырский сироп (гомеопатическое лекарство на основе женьшеня) - по 50 граммов дважды в сутки, в течение полугода.
Также положительное влияние оказывают гепатопротекторы - Гепатохилин, Есенциале, Гепар композитум и другие. Такие препараты имеют натуральный состав, благодаря чему исключается токсическое воздействие его компонентов на клетки печени.
При выявлении умеренных или выраженных изменений паренхимы основу терапии составляет этиотропное лечение - препараты, направленные на причину болезни (антибиотики, противовирусные, десензибилизирующие и т.п.).
Лечение диффузных изменений печени, обусловленных недостаточностью желчеобразования или желчевыделения, включает прием желчегонных средств - холеретиков (увеличивают выработку желчи гепатоцитами), холекинетиков (стимулируют выделение желчи за счет повышения тонуса желчного пузыря), или холеспазмолитиков (расслабляют стенки желчевыводящих путей, благодаря чему улучшается отток желчи).
Большую роль в лечении заболеваний печени и желчного пузыря играет правильное питание.
Больным с диффузными изменения печени показана диета №5. Она подразумевает отказ от блюд, содержащих тяжелые жиры, щавелевую кислоту, холестерин, а также эфирные масла.
В частности, следует воздержаться от сдобы, консервации, жирных сортов мяса, животных жиров, яиц, шоколада. Употребление соли, специй, а также кофе и какао необходимо ограничить. При этом следует сделать упор на пектиносодержащие продукты и источники пищевых волокон. Блюда рекомендуется варить или запекать (но не жарить). Можно употреблять рыбу, курицу, мясо кроля. Особенно полезны овсянка, гречка, свежие фрукты и овощи, желе, мармелад, варенье (источники пектина). Такая диета улучшает желчеобразование, разгружает жировой обмен и нормализует работу желудочно-кишечного тракта в целом. При этом она максимально щадящая по отношению к клеткам печени.
Диагностика диффузных изменений в печени
Ультразвуковое исследование — один из методов, позволяющих врачу предположить заболевание печени [2]. УЗИ показывает изменения эхогенности, ультразвуковой проницаемости, структуры паренхимы и др., что может привести к заключению о наличии у пациента диффузных изменений печени.
Термин диффузные изменения печениподразумевает множество заболеваний [1, 3]. По этой причине разнообразные диффузные поражения печени с точки зрения ультразвуковой диагностики целесообразно разделить на слабовыраженные и выраженные.
Слабовыраженные:конституционный, или диабетический, жировой гепатоз, острый гепатит, хронический гепатит, застойный цирроз, начальный цирроз печени, диффузные метастазы и системные гематологические заболевания [5].
Выраженные:саркоидоз, микронодулярные абсцессы и метастазы, токсический жировой гепатоз, хронический токсический гепатит, цирроз печени, диффузные метастазы в печень во время химиотерапии.
При жировом гепатозе (жировой дистрофии, инфильтрации или неалкогольной жировой болезни печени (НАЖБП)), клеточный объем заполняется каплями жира, клеточное ядро смещается [2, 4]. Накопление жиров в печени может быть следствием избыточного поступления свободных жирных кислот в печень или усиленного их синтеза самой печенью. Если образование триглицеридов превалирует над синтезом липопротеинов и секрецией последних из гепатоцита в виде липопротеинов очень низкой плотности (ЛПОНП), происходит накопление жира в гепатоците, что ведет к усилению процессов свободнорадикального окисления липидов с накоплением продуктов перекисного окисления липидов и развитием некрозов печеночных клеток [1, 2, 5].
Картина УЗИ может несколько различаться в зависимости от стадии и степени тяжести процесса, вида жировой инфильтрации, а также при комбинации этого заболевания с другими сопутствующими изменениями печени.
Жировую инфильтрацию печени (НАЖБП) по ультразвуковым признакам можно подразделить на три группы.
- Диффузная инфильтрация — изменениям подвержена практически вся паренхима; могут встречаться отдельные участки неизмененной паренхимы, чаще в области ворот печени.
- Локальная инфильтрация — имеются отдельные крупные участки жировой инфильтрации (в виде «полей») с сохранением больших зон неизмененной паренхимы.
- Очаговая инфильтрация — затрагиваются единичные участки неизмененной паренхимы, которые располагаются преимущественно в центральных и левых отделах печени.
При диффузной и отчасти локальной формахжировой инфильтрации размеры печени обычно увеличиваются. Контуры остаются ровными, однако появляется закругленность, особенно нижнего края, более выраженная на поздних стадиях [1, 2]. Звукопроводимость органа понижена вследствие того, что ткань, содержащая жировые включения, обладает способностью рассеивать и поглощать ультразвуковое излучение в большей степени, нежели неизмененная. Поэтому глубокие отделы печени и диафрагма, как правило, визуализируются неотчетливо. Достоверно отмечается повышение эхогенности паренхимы, сопровождающееся в большинстве случаев акустическим эффектом ослабления в глубоких слоях паренхимы. При этом повышение эхогенности может быть как диффузным (в виде равномерного или фокусовидного распределения), так и очаговым (в виде одного или единичных участков повышения эхогенности). Структура паренхимы печени при чисто жировой инфильтрации остается однородной. Отмечается «сглаженность» (меньшая отчетливость) сосудистого рисунка, обусловленная в первую очередь ухудшением визуализации мелких ветвей печеночных вен, которые не выделяются на фоне высокоэхогенной паренхимы из-за отсутствия четко видимых стенок. Воротная вена, как правило, не изменена [3, 5]. Локальную форму жировой инфильтрации часто приходится дифференцировать с первичным раком печени (особенно его диффузно-инфильтративной формой) и метастатическим поражением. В отличие от объемных процессов, при локальной жировой инфильтрации в зоне изменений не происходит нарушения архитектоники печени и деформации сосудистого рисунка [1, 2, 4]. При очаговой форме жировой инфильтрации патологические изменения захватывают лишь небольшой участок паренхимы, поэтому существенных изменений размеров, контуров, эхогенности, структуры и сосудистого рисунка печени в целом не происходит.
Цель исследования: изучить дифференциальную диагностику и биоимпедансную диагностику диффузных заболеваний печени.
Материалы иметоды исследования: Способ биоимпедансной диагностики диффузных заболеваний печени был применен у 16 больных с различными видами диффузных заболеваниях печени (хронические вирусные гепатиты, стеатогепатиты, циррозы печени) отделения диагностики в клинике АГМИ. У всех пациентов отмечалось уменьшение импеданса в зависимости от глубины зондирования на всех заданных частотах.
Результаты исследования:
На основании УЗИ обследования диагноз диффузные изменения паренхимы печени. Деформация желчного пузыря был выявлена у 7 из 16 (43,7 %); Гепатомегалия. Диффузные изменения паренхимы печени по типу фиброзных. Расширение v.portae. Спавшийся желчный пузырь у 5 (31,2 %), Диффузные изменения паренхимы печени по типу фиброзных.
Полученные данные проверялись референтным методом в гепатологии: пункциями печени под ультразвуковым контролем. Данные имели статистически достоверную корреляционную связь между гистологическим заключением, данными эластометрии и биоимпедансными показателями выявленных изменений в печени.
Предлагаемый способ обеспечивает следующие преимущества:
1) является высоко информативным, так как позволяет точно определить степень гистологической активности процесса уже на ранних стадиях диффузного процесса в печени без фиброза и на стадии цирроза, уточнить степень поражения печени вместе с морфологической верификацией, что расширяет диагностические возможности рутинных методов исследования;
2) значительно повышает эффективность дифференциальной диагностики диффузных заболеваний печени за счет уточнения данных эхосемиотики печеночной паренхимы как при минимальной активности процесса, так и в далеко зашедших случаях, благодаря комплексному исследованию (УЗИ, биопсия и биоимпедансометрии печени) и получению результатов в количественном выражении;
3) диагностика патологических изменений ткани печени при различных диффузных процессах в паренхиме печени на ранних стадиях процесса позволяет своевременно назначить адекватную терапию;
4) позволяет обходиться без пункционно-аспирационной биопсии печени, когда невозможно или нежелательно проведение биопсии печени для морфологической верификации диагноза, что, в свою очередь, улучшает качество жизни пациентов и снижает степень инвазивности данного диагностического метода.
Способ дифференциальной диагностики диффузных заболеваний печени, включающий проведение под ультразвуковым контролем эластографии и пункционно-аспирационной биопсии печени, отличающийся тем, что при проведении пункционной биопсии печени дополнительно проводят биоимпедансометрию последовательно на частотах (Z), равных 1, 10 и 100 кГц, на глубине 10, 20 и 40 мм от капсулы, высчитывают средние значения импеданса на каждой частоте Z1кГц, Z10кГц, Z100кГци определяют коэффициенты биоимпедансометрии (К1, К2,) по формуле: К1=Z1кГц/Z100кГци К2=Z10кГц/Z100кГц; при этом, если К1>6, а К2>1,5, диагностируют наличие хронического гепатита с минимальной гистологической активностью без признаков фиброза; если 3
Похожие статьи
Допплерографические изменения печеночного кровотока.
В патогенезе хронических диффузных заболеваний печени (ХДЗП) большую роль играют нарушения внутрипеченочного кровообращения.
Эхоструктура паренхимы была неоднородной с очагами повышенной и сниженной эхогенности.
Современные аспекты диагностики, лечения и профилактики.
Ключевые слова: неалкогольная жировая болезнь печени, стеатоз, стеатогепатит, эластометрия.
НАЖБП — это самостоятельная нозологическая единица, включающая в себя спектр клинико-морфологических изменений паренхимы печени: стеатоз (жировая.
Резекционная хирургия печени при очаговых образованиях печени
Диагностика диффузных изменений в печени. Результаты радикальных операций при альвеококкозе печени. Допплерография сосудов печени и головного мозга у детей с хроническими диффузными заболеваниями печени.
Допплерография сосудов печени и головного мозга у детей.
Цель исследования. Улучшение диагностики церебральных изменений у детей, больных хроническими диффузными заболеваниями печени (ХДЗП) путем применения современных технологий ультразвуковой допплерографии. Материалы и методы.
Предикторы летального исхода у больных циррозом печени.
У всех пациентов оценивалась клиническая картина заболевания, данные анамнеза, изменения лабораторно-инструментальных методов диагностики. На основании этого определялись основные предикторы летального исхода среди больных циррозом печени.
Биометрические параметры размеров печени и поджелудочной.
Размеры печени иподжелудочной железы по данным ультразвукового исследования.
Допплерография сосудов печени и головного мозга у детей с хроническими диффузными заболеваниями печени.
Морфофункциональные изменения печени при.
Необходимо подчеркнуть, что существует специальный термин, характеризующий изменения печени при заболеваниях и патологических состояниях, не
В различных отделах печёночных долек встречаются мелкие очаги некроза паренхимы с разрушением аргирофильной стромы и.
Морфологические изменения в печени при интоксикации.
Допплерография сосудов печени и головного мозга у детей с хроническими диффузными заболеваниями печени. Морфофункциональные изменения печени при экспериментальном ишемическом поражении головного мозга.
Усовершенствованная УЗИ-диагностика стеатогепатита
Диагностика диффузных изменений в печени. Диагностика гипоталамо-гипофизарных заболеваний. Диагностика рефрактур у детей.
Диффузные изменения паренхимы и синусов почек: что это такое?
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Объясняя пациентам, что означает диффузные изменения почек, выявленные в ходе их ультразвукового сканирования (УЗИ), нефрологи и урологи говорят об эхографически визуализированных патологических отклонениях в тканях и отдельных структурах данного органа. Такие патоморфологические признаки имеются при многих почечных заболеваниях, а также болезнях, дающих нефрологические осложнения.
Поэтому полученная информация очень важна для правильной диагностики и адекватного лечения. [1]
Код по МКБ-10
Причины диффузных изменений почек
Ключевые причины диффузных изменений паренхимы почек, интерстициальной ткани их стромы, коркового и медуллярного (мозгового) вещества, синусов, мальпигиевых пирамид или тубулярных (канальцевых) структур нефронов в преимущественном большинстве случаев связаны с нефрологическими заболеваниями:
- - нефритом (интерстициальным, хроническим тубулоинтерстициальным, диффузно-фибропластическим, волчаночным, саркоидозным или радиационным); , в том числе, ксантогранулематозным;
- воспалением почечных клубочков - гломерулонефритом, который имеет несколько морфологических разновидностей;
- гломерулосклерозом (с образованием рубцов в почечных клубочках);
- нефропатиями - ишемической, обструктивной, уратной, IgA-нефропатией (болезнью Берже); ;
- почечнокаменной болезнью (нефролитиазом); , в частности, нефрокальцинозе - отложении в почечной паренхиме и канальцах кристаллического кальция при гиперкальциемии или оксалатно-кальциевой кристаллурии;
- новообразованиями почек (липомой, аденомой, аденокарциномой, гипернефромой, саркомой).
Подобные изменения наблюдаются при туберкулезе почек, при артериальной гипертонии (приводящей к реноваскулярной гипертензии и нефросклерозу), при диабетической нефропатии.
Выявленные при УЗИ диффузные изменения почек у детей - также результат патологических процессов, обусловленных нефрологическими, метаболическими или аутоиммунными заболеваниями. Подробнее в публикациях:
В случаях таких врожденных аномалий структуры паренхимы почки, как наследственный поликистоз (мультикистозная дисплазия почек) и губчатая почка, при неонатальном и младенческом гидронефрозе, при диффузном нефробластоматозе, а также при наследственных тубулопатиях (поражениях почечных канальцев) ультрасонография может показать имеющиеся диффузные изменения почек у новорожденного ребенка. [2]
Факторы риска
Факторы, которые могут увеличить риск хронического заболевания почек с их диффузными изменениями, включают:
- наследственную предрасположенность (наличие нефрологических заболеваний в семейном анамнезе);
- диабет;
- повышенное артериальное давление;
- ревматоидный артрит;
- подагру и нарушение азотистого обмена;
- системную красную волчанку (СКВ);
- системную склеродермию;
- миеломную болезнь;
- гепатит аутоиммунной этиологии;
- нарушения метаболизма белков - амилоидоз (типов АА и AL);
- геморрагический васкулит;
- гиперпаратиреоз;
- туберкулез;
- травмы почек с нарушением их структуры;
- инвазию личинками эхинококка;
- длительный прием некоторых лекарственных препаратов (обезболивающих, антибактериальных, нестероидных противовоспалительных, мочегонных);
- иммунный дефицит;
- курение, алкоголизм, наркоманию.
Патогенез
Такой патоморфологический признак, как диффузные изменения почек, фиксируется сонографией как факт, свидетельствующий о нарушениях, которые обусловливает патогенез конкретных заболеваний.
Например, при многих разновидностях нефрита или пиелонефрите механизм появления диффузных изменений состоит в инфильтрации клеток паренхимы и интерстициальной ткани почек лейкоцитарными моноцитами и тканевыми макрофагами (максимально активными в период воспаления) и последующей альтерацией в виде очаговой или сплошной трансформации функциональных клеток в фиброзную ткань. Также см. - Патогенез интерстициального нефрита
У больных волчанкой развивается нефрит с повреждением функциональных структур и сегментарным фиброзом тканей почек из-за воздействия на клеточные мембраны и базальные мембраны стенок почечных капилляров антифосфолипидных иммуноглобулинов человека (аутоантител). [3]
Дисфункция нефронов почки при гломерулосклерозе - результат усугубляющейся гипертрофии фильтрующих клубочков (гломерул).
В сложном биохимическом механизме спровоцированного диабетом повреждения почек, которое, как утверждает клиническая статистика, возникает у трети пациентов, главная роль отводится повышенному уровню сахара в крови (гипергликемии). Под действием избыточной глюкозы происходит активизация посттрансляционной модификации мембранных белков клеток почки, которые подвергаются гликозизированию с нарушением их структуры. А одновременная гиперактивность протеинкиназных ферментов, влияя на клеточный метаболизм, повышает токсичность свободных радикалов.
Диффузные изменения печени, поджелудочной железы и почек при амилоидозе объясняют внеклеточными фиброзными отложениями нерастворимого белка амилоида в тканях этих органов. В почках этот белок накапливает в фильтрующих структурах нефронов, из-за чего развивается нефротический синдром.
Симптомы диффузных изменений почек
Могут ли пациенты ощущать симптомы диффузных изменений почек - как характерные проявления болезни или ее первые признаки?
Как уже отмечалось выше, данные патологические изменения выявляются в ходе инструментальной диагностики - при УЗИ почек и мочеточников, представляя собой диагностические показатели широкого спектра нефрологических заболеваний или почечных осложнений других болезней. Безусловно, диффузные изменения структуры обеих почек, изменение левой или правой почки - в зависимости от стадии патологического процесса и степени его тяжести - значительно снижают работоспособность органа. Но проявляется это симптоматикой конкретного заболевания. Подробнее читайте:
Формы
По степени выраженности на УЗ-изображении хронические диффузные изменения почек, затрагивающие весь орган или его часть, могут быть слабовыраженными или нечеткими, также определяются умеренные и выраженные диффузные изменения паренхимы и других структур.
По словам нефрологов, часто диагностическое УЗИ - из-за недостаточной специфичности гиперэхогенных изображений - не дает конкретного результата, поэтому для его интерпретации необходима клиническая корреляция. Какие виды диффузных изменений могут быть визуализированы при конкретных заболеваниях почек?
Диффузные изменения паренхимы обеих почек - с увеличением или уменьшением ее толщины - могут быть при воспалении и развитии мочекаменной болезни; при нефросклерозе и проблемах с внутрипочечными сосудами; при врожденных аномалиях, системных, обменных и иммуноопосредованных заболеваниях.
В случаях ксантогранулематозного пиелонефрита, почечной паренхиматозной малакоплакии или лимфомы может быть одностороннее диффузное изменение левой почки или только правой.
Диффузные изменения синусов почек (почечных пазух с находящейся в них системой чашек и лоханок) могут свидетельствовать о пиелите и пиелонефрите (когда вследствие воспаления ткани синусов уплотняются), а также гидронефрозе (с дилатацией заполненных мочой чашечно-лоханочных структур). При фибролипоматозе в зоне синуса, при наличии кист, конкрементов или опухолей диффузные изменения затрагивают как чашечно-лоханочную систему, так и паренхиму почки. [4]
Диффузные изменения стромы почек (образованной соединительной тканью) чаще всего обнаруживаются в случаях ее лимфоидной и макрофагальной инфильтрации при острых и хронических воспалительных заболеваниях (интерстициальном и тубулоинтерстициальном нефрите, пиелонефрите), у пациентов с метаболическими нарушениями или из-за воздействия на организм вирусных или экзогенных химических токсинов. [5]
Диффузно-очаговые изменения почки характерны для нефросклероза, развивающегося вследствие нарушения оттока мочи, а также для хронического пиелонефрита с рубцовой альтерацией тканей и множественными очагами атрофии.
Диффузно-неоднородные изменения почек с увеличением их размеров могут иметь отношение к поликистозу и амилоидозу, а локализация таких изменений в паренхиме возможна при ренальных опухолях злокачественного характера.
Диффузные неспецифические изменения почек чаще сопутствуют их инфильтративным поражениям (инфильтрации клеток) воспалительной или опухолевой этиологии. Подобные изменения (при эпителиальных новообразованиях почечной паренхимы, почечно-клеточном или медуллярном раке, саркоме, лимфопролиферативных заболеваниях) могут увеличивать почку, но не имеют четкой границы между поражением и нормальной паренхимой. [6]
Осложнения и последствия
Внутренняя способность почек ограничена, так как образование новых нефронов невозможно. Потенциальные осложнения и последствия заболеваний, при которых происходят диффузные изменения структур и тканей почек, могут проявляться:
- задержкой жидкости в организме и тканевыми отеками;
- гиперкалиемией (повышением уровня калия в крови), влияющей на работу сердечно-сосудистой системы;
- нарушением канальцевой реабсорбции электролитов;
- развитием острого и хронического нефротического синдрома;
- прогрессирующим снижением скорости клубочковой фильтрации и ухудшением почечной функции;
- уремией и хронической почечной недостаточностью, требующей перитонеального диализа; ;
- необратимым повреждение почек - вплоть до терминальной стадии. [7]
Диагностика диффузных изменений почек
Ультразвуковое исследование - важнейшая и достаточно информативная часть исследования почек. Изменения их тканей и структур диффузного характера визуализируются на мониторе УЗ-аппарата по-разному: в виде анаэхогенных, эхопозитивных, гипо или гиперэхогенных образований, участков и областей. [8]
Оцениваемые специалистами ультразвуковой диагностики эхопризнаки диффузных изменений почек описываются с использование медицинской терминологии и рассчитаны на врачей, а не на пациентов. Больше информации в статьях:
Однако по результатам УЗИ почек определить причину их диффузных изменений невозможно. Поэтому проводится полная диагностика - с учетом анамнеза пациента и его жалоб, с использованием всех доступных на сегодняшний день методов. [9]
В первую очередь, необходимы лабораторные исследования: анализы крови на уровень креатинина и азота мочевины, на антитела к рецептору анти-фосфолипазы А2 (PLA2R);
общий и биохимический анализы мочи, суточный анализ мочи, на белок в моче, на наличие в ней бактерий, пробы на концентрирование мочи и др. [10]
При подозрении на онкологию и при идиопатических нефрологических заболеваниях требуется гистологическое исследование образца ткани, для получения которого выполняют пункционную биопсию почки.
Кроме УЗИ, инструментальная диагностика включает:
- рентгенографию;
- экскреторную урографию с контрастным веществом;
- пиелографию;
- сцинтиграфию; ; ; .
Дифференциальная диагностика
Многие болезни почек имеют неспецифичные (похожие) симптомы, и только дифференциальная диагностика - на основе полного обследования пациента и консультаций с другими специалистами - дает возможность поставить правильный диагноз.
Диффузные болезни печени
Сегодня мы поговорим с Вами о диффузных заболеваниях печени (ДЗП). Что это? Причины? Как выявить и что с этим делать? ДЗП включают в себя жировую болезнь печени, гепатиты (вирусные, алкогольные, аутоиммуные и пр.) и циррозы. На языке УЗИ диффузные изменения означают неоднородность, неравномерность ткани печени. В последние годы за счет достижение в сфере разработки диагностической ультразвуковой аппаратуры, а также научным исследованиям в сфере ультразвукового диагностирования, существенно расширены и углублены возможности дифференциальной диагностики, в том числе и ДЗП. Поэтому когда вы видите в заключении УЗИ «диффузные изменения печени», пугаться не нужно, нужно разбираться.
Причинами диффузных изменений могут стать гепатиты вирусного и алкогольного происхождения, избыточный вес, увеличение холестерина, сахарный диабет, аутоимунные поражения печени и даже воздействие лекарственных препаратов. Перечисленные факторы могут стать причинами для формирования фиброза или стеатоза печени.
Стеатоз (жировой гепатоз) - не просто жирная печень, а проявления нарушения метаболических процессов в организме. Существует 3 степени жирового гепатоза:
- 1 степень - количество жировой ткани в печени составляет от 5 до 30%
- 2 степень - замещается от 30 до 60% жировой тканью
- 3 степень - более 60% ожирения печени.
Фиброз-гибель клеток печени (гепатоцитов) и формирование соединительной ткани на месте здоровых клеток печени. Существует 4 стадии фиброза, 4 стадия - это цирроз - нарушение архитектоники печеночной ткани.
Зачастую эти 2 процесса сочетаются и вместе мешают печени адекватно выполнять свои функции. Кроме того, наличие жирового гепатоза со временем может стать причиной цирротических изменений в печени.
Как диагностировать данные процессы? Зачастую человек обращает внимание на вялость, дискомфорт и тяжесть в правом подреберье, при контроле крови выявляются повышение трансаминаз (ферментов печени АЛТ, АСТ). Но бывают и случайные находки, когда жалоб нет, а изменения печени выявляются при исследовании. Их можно обнаружить при скрининговом УЗИ и далее с помощью эластографии. Это метод определения эластичности (жесткости) печени и основан он на свойствах патологических процессов менять жесткость ткани и по другому отражать ультразвуковые волны. Ранее для определения характера и выраженности изменений печени проводилась только биопсия печени - «золотой стандарт» в диагностики заболеваний печени. В настоящее время в большинстве случаев (но не всегда. ) это исследование можно заменить эластографией печени - это неинвазивный метод, позволяющий оценить степень жесткости печени и таким образом, определить тяжесть дефектов.
Эластография (она же эластометрия) может выполняться на аппарате фиброскан (в современных аппаратах Фиброскан определяется и степень стеатоза) или на аппарате УЗИ со специально подключенной функцией «эластография», что имеет свои преимущества, потому как позволяет увидеть печень «комплексно», выполнить измерение размеров и оценить кровоток в печени, в то время как фиброскан исследование выполняется по точкам. Конечным результатом и того, и другого исследования будет определения стадии фиброза. Но интерпретация результатов измерения жесткости печени должна проводиться с учетом других клинических и лабораторных данных.
Вы получили результат исследования. Что делать? Однозначно не лезть в интернет и не пугать себя диагнозами и прогнозами. По статистике, более четверти населения страдают ожирением печени с клиническими проявлениями. 21 век-век появления эффективной терапии гепатита С. Лечением заболеваний печени занимаются гепатологи, гастроэнтерологи. Проконсультируйтесь с врачом. Зачастую многие процессы в печени обратимы. Печень один из немногих органов в нашем организме, способный регенерировать (восстанавливаться). Выполняйте УЗИ органов брюшной плости 1 раз в год. чтобы вовремя выявить изменения в организме и своевременно их устранить. Использование современной аппаратуры, грамотная трактовка выявленных структурных изменений с учетом клиники заболевания и данных других методов обследования, обусловливают исключительно высокую информативность УЗИ у больных заболеваниями печени.
Читайте также:
- Гиперкалиемический дистальноканальцевый ацидоз
- Нарушения осанки: причины, симптомы и лечение
- Частота эпилепсии сна. Эхоэнцефалографические изменения при эпилепсии
- Механизмы симметричного движения глаз. Конвергенция, дивергенция и фузионные движения глаз
- Лечение и прогноз органических психических расстройств
