УЗИ при эхогенном содержимом желчного пузыря
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Ультразвуковое исследование на сегодня остается одним из наиболее информативных методов диагностики заболеваний жизненно важных органов и систем человеческого организма. Именно УЗИ - это одна из первых ступеней в постановке верного диагноза. Оно имеет сразу несколько неоспоримых преимуществ - полностью безопасно, не вредит организму, информативно и безболезненно. УЗИ можно проводить как взрослым, так и маленьким детям.
При подозрении на развитие патологического процесса в желчном пузыре или печени пациента обязательно отправляют на УЗ-диагностику. Врач может исследовать как всю брюшную полость, так и только проблемную область. Во время обследования точный диагноз он не ставит, а лишь описывает то, что ему удается увидеть на экране монитора аппарата. После проведения УЗИ и получения результатов на руки рекомендовано посетить своего лечащего врача. Только он сможет оценить их и поставить точный диагноз.
Что такое эхогенность
Во время обследования желчного пузыря пациенты часто могут услышать термин - «анэхогенное содержимое». Человек без медицинского образования не сможет сразу понять, что же именно это значит. И такая неизвестность пугает. Чтобы понять суть этого термина, следует немного углубиться в принципы диагностики с помощью ультразвуковых волн.
Эхогенность - способность тканей отражать ультразвуковые волны. Этот принцип используется как основа для УЗ-диагностики. Ткани человеческого организма отражаются на мониторе в виде пятен - черных, серых и белых. Цвет напрямую зависит от того, как тот или иной орган способен отражать поступающие УЗ-волны. К примеру, кости и газы нормально отражают большую часть УЗ лучей. Мягкие ткани являются гипоэхогенными, т. е. их способность отталкивать лучи довольно низкая (цвет объектов серый).
Все жидкости в организме человека анэхогенные - они не способны отражать УЗ волны. На экране монитора такие участки будут темные или же полностью черные. Иногда в таких зонах могут быть посторонние включения. Все это обладает высокой диагностической ценностью, т. к. помогает врачу предположить, что же происходит с обследуемым органом.
Некоторые плотные образования также могут спровоцировать появление такого анэхогенного затемнения. В таком случае участок с изменениями необходимо изучить более пристально. Чаще всего лечащий врач назначает дополнительные обследования - КТ и МРТ. К анэхогенным образованиям относят следующие:
- новообразования доброкачественного характера;
- уплотнение стенок желчного пузыря;
- выраженный воспалительный процесс в обследуемом органе;
- холелитиаз;
- крупные сосуды;
- капсулы, внутри которых содержится водянистый экссудат и прочие.
Четкость и достоверность исследования во многом зависит от того, как человек подготовится к процедуре. Важно строго соблюдать все рекомендации врача по подготовке, чтобы на мониторе отразилась истинная картина состояния органа.
Здоровый желчный пузырь на УЗИ
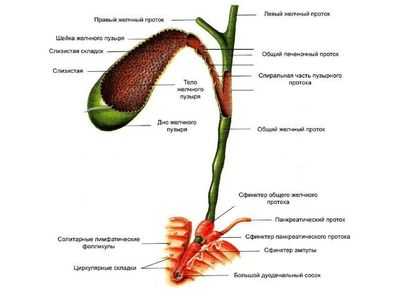
Данное анатомическое образование имеет грушевидную форму. Орган полый. Внутри него содержится жидкость - желчь, и кроме нее там больше ничего не должно находится. Желчный пузырь состоит из 3 частей:
- дно - оно широкое и в норме несколько выступает за пределы печени;
- тело - это своеобразный резервуар, внутри которого располагается желчь;
- шейка - узкая часть органа, через которую в пищеварительный тракт выделяется желчь.
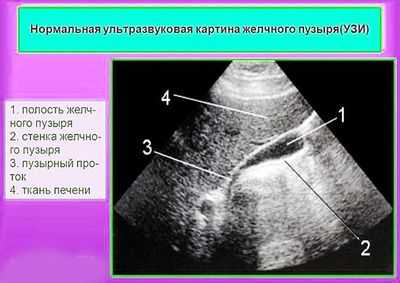
Количество желчи зависит от многих факторов - начиная от того, поел человек или нет, и заканчивая различными патологическими состояниями. Поэтому важно проводить диагностику на голодный желудок. Так у врача будет возможность не только рассмотреть стенки органа, его форму, но и определить наполненность тела пузыря желчью.
Нормальные показатели УЗ-диагностики:
- грушеобразная форма;
- содержимое анэхогенное (жидкость без патологических включений);
- толщина стенок не более 3 мм;
- длина органа от 8 до 14 мм;
- ширина желчного пузыря - от 3 до 5 мм;
- анатомическое образование должно иметь четкие и ровные края без каких-либо выпуклостей;
- пузырь должен располагаться внутри печени, допустимо, чтобы за ее пределами находилось только его дно.
Выявление посторонних образований в органе, а также нарушение его анэхогенности - это первые признаки, которые указывают на развитие в нем патологического процесса.
Почему изменяется эхогенность
В желчном пузыре постоянно присутствует некоторое количество желчи. Уровень этой биологической жидкости может изменяться. Но самое важное - в ней не должны присутствовать никакие посторонние образования. Распознать наличие их в органе врачу не сложно - на мониторе на фоне черного пятна, указывающего на желчь, будут располагаться участки светлых тонов.
Скопление в полости органа глистов
Это достаточно частое явление, особенно в детском возрасте. Опасно тем, что клубок из паразитов может закупорить проток, и нормальный отток желчи будет нарушен. Определить наличие глистов можно с помощью УЗИ. На экране они будут видны как яркие светлые образования. Для подтверждения диагноза дополнительно назначают сдать кровь и кал на гельминтов.
Образование конкрементов
С такой патологией сталкиваются обычно взрослые люди. Камни могут быть различны по составу, размеру и даже по происхождению. В желчном пузыре формируются следующие виды конкрементов - известковые, пигментные, холестериновые и сложные. При подозрении на наличие данных патологических образований врачу важно определить их тип:
- Слабоэхогенные. Это холестериновые конкременты. Они имеют неплотную структуру, поэтому их можно разрушить с помощью правильно подобранных фармацевтических средств.
- Средне- и высокоэхогенные. Обычно это либо известковые, либо пигментные камни. На экране монитора их видно очень хорошо - как белые пятна, отбрасывающие тень.
Во время диагностики важно определить, что это именно конкременты, а не, например, полипы. Для этого в ходе исследования врач просит пациента несколько раз сменить положение тела. Камни меняют свое положение, а полипы или другие новообразования остаются на прежнем месте.
Утолщение стенок желчного пузыря
Чаще всего такие изменения наблюдаются при наличии в полости органа патологических включений - крови, осадка или же гноя. Данные вещества имеют способность равномерно отражать ультразвуковые волны, поэтому их можно определить во время диагностики.
- осадок, локализуется всегда в нижней части анатомического образования, слой ровный, выше осадка чистая желчь (анэхогенное пространство);
- гной, если человек во время диагностики лежит ровно и спокойно, то на экране гнойное содержимое будет локализовано в нижней части пузыря, по внешнему виду напоминает осадок (если же пациент меняет положение тела, то оно перемешивается с желчью, при развитии патологического процесса хронического характера в полости желчного пузыря формируются специфические перегородки, которые хорошо визуализируются во время исследования);
- кровоизлияние или сгустки определяются как участки со слабой эхогенностью.
Видео: Опасны ли полипы в желчном пузыре
Для уточнения характера патологических элементов может потребоваться дополнительно провести КТ или МРТ.
Доброкачественные и злокачественные новообразования
Новообразования такого типа прикреплены к стенке желчного пузыря и не двигаются, если пациент изменяет положение тела. Их различают по степени прорастания в орган. Доброкачественные опухоли не повреждают мышечный слой, в то время как злокачественные прорастают насквозь. Форма, как правило, округлая. Имеют небольшие размеры.
Новообразования доброкачественного характера:
- фиброма;
- аденома;
- миома;
- папиллома.
Во время диагностики точно установить наличие доброкачественных опухолей сложно, т. . они очень схожи с камнями, полипами и раковыми новообразованиями. Обычно прибегают к дополнительным методам исследования. Раковую опухоль выявить несколько легче, т. к. из-за нее изменяется визуализация желчного пузыря. Сначала стенки органа становятся неровными, а когда новообразование прорастает в них, то и вовсе не определяются.
Правила подготовки к УЗИ
Чтобы во время диагностики получить наиболее точные и достоверные результаты, следует уточнить у своего лечащего врача о правилах подготовки к процедуре. Пациенту необходимо соблюдать несколько правил:
- последний раз употребить пищу за 8 часов до УЗИ;
- за 3 дня до диагностики нужно начать принимать «Мезим»;
- за 7 дней до УЗИ отказаться от употребления алкогольных напитков, жирной и острой пищи, а также продуктов питания, которые усиливают газообразование в ЖКТ;
- в том случае, если обследование назначено на утренние часы, нельзя пить даже воду, УЗИ проводят натощак.
Анэхогенное содержимое в желчном пузыре - физиологическая норма. Это указывает на то, что в полости органа располагается только желчь и патологические примеси в ней отсутствуют.
УЗИ при патологии желчного пузыря (продолжение)
Гиперпластический холецистоз представлен различными дегенеративными и пролиферативными изменениями желчного пузыря, характеризующимися гиперконцентрацией, гипервозбудимостью и гиперэкскретией. Холестероз и аденомиоматоз желчного пузыря являются двумя типами этого состояния.
Холестероз
Холестероз — это состояние, при котором холестерин откладывается в пластинках желчного пузыря. Процесс заболевания часто связан с холестериновыми камнями. Это часто упоминается как «клубничный желчный пузырь», потому что слизистая напоминает поверхность клубники.
У большинства пациентов с холестерозом УЗИ не показывает утолщение стенок желчного пузыря, а небольшой процент пациентов с этим условием покажет холестериновые полипы, которые могут быть обнаружены с ультразвуком. Полипы желчного пузыря представляют собой небольшие, четко очерченные мягкотканные структуры со стороны стенки желчного пузыря. Холестериновый полип представляет собой небольшую структуру, покрытую одним слоем эпителия и прикрепленную к желчному пузырю тонкой ножкой. Эти полипы обычно находятся в средней трети желчного пузыря и имеют диаметр на УЗИ менее 10 мм. Холестериновые полипы являются наиболее распространенной псевдопухолью желчного пузыря. Другие образования, при которых происходит гиперплазия слизистой оболочки - это воспалительные изменения в полипах, слизистые кисты и гранулемы (в результате паразитарных инфекций).
Сонографические находки
Холестериновые полипы представляют собой небольшие гладкие выступы яйцевидной формы, образующиеся из стенки желчного пузыря. Полипы на УЗИ обычно бывают множественными, не затеняются и остаются фиксированными к стенке с изменениями положения больного. Может присутствовать артефакт кометного хвоста, исходящий от холестериновых полипов, и это состояние может быть неотличимо от аденомиоматоза.

Аденомиоматоз на УЗИ
Аденомиоматоз доброкачественное состояние, которое демонстрирует гиперпластическое изменение в стенке желчного пузыря. Это вызвано увеличением нормальных инвагинаций эпителия в просвет ЖП (синусы Рокитанского-Ашоффа) с сопутствующей пролиферацией гладкой мускулатуры.
Кристаллы холестерина могут оседать в этих синусовых карманах. Это состояние характеризуется гиперплазией слизистой оболочки и утолщением мышечного слоя стенки желчного пузыря. Папилломы могут возникать поодиночке или группами и могут быть рассеяны по большей части слизистой поверхности желчного пузыря. Эти папилломы не являются предшественниками рака.
Сонографические находки
Доброкачественные опухоли появляются в виде небольших возвышений в просвете желчного пузыря. На пораженных участках отмечается утолщение стенки желчного пузыря с внутренними кистозными пространствами. Аденомиоматоз может быть очаговым или диффузным. На УЗИ обычно видны небольшие эхогенные очаги в стенке желчного пузыря, которые создают очень специфический артефакт кометы. Различные положения пациента и сжатие датчиком показывают, что выявленные изменения неподвижны в желчном пузыре. Позади этого папилломатозного возвышения акустическая тень не видна.
Аденома желчного на УЗИ
Аденомы представляют собой доброкачественные новообразования желчного пузыря с предраковым потенциалом значительно ниже, чем аденомы толстой кишки. Это состояние обычно возникает как одиночное поражение. Более мелкие поражения имеют ножку, тогда как более крупные могут содержать очаги злокачественной трансформации. Аденомы имеют тенденцию быть однородно гиперэхогенными на УЗИ, но становятся более гетерогенными по мере роста. Если стенка желчного пузыря утолщена рядом с аденомой, следует заподозрить злокачественность.
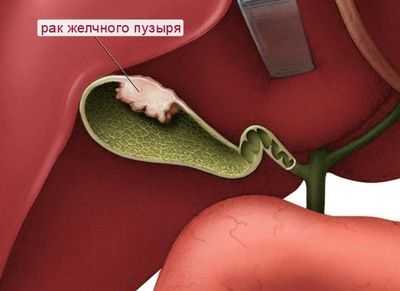
Рак желчного пузыря на УЗИ
Первичная карцинома желчного пузыря встречается редко и почти всегда является быстро прогрессирующим заболеванием со смертностью, приближающейся к 100%. Это связано с желчнокаменной болезнью примерно в 80% до 90% случаев (хотя нет прямых доказательств того, что камни в желчном пузыре являются канцерогенным агентом). Он встречается в два раза чаще, чем рак желчных протоков, и наиболее часто встречается у женщин в возрасте 60 лет и старше. Опухоль возникает в теле желчного пузыря или редко в пузырном протоке. Опухоль проникает в желчный пузырь локально или диффузно и вызывает утолщение и ригидность стенки. В соседнюю печень часто проникает прямая непрерывность, проходящая через тканевые пространства, протоки Лушки, лимфатические каналы или их комбинацию. Обструкция пузырного протока возникает в результате прямого расширения опухоли или внешней компрессии вовлеченными лимфатическими узлами (эта обструкция возникает рано).
Опухоль желчного пузыря обычно представляет собой столбчато-клеточную аденокарциному, иногда муцинозного типа. Плоскоклеточный рак встречается редко. Метастатическая карцинома желчного пузыря может быть вторичной по отношению к меланоме. Это состояние обычно сопровождается метастазами в печень. Большинство пациентов не имеют симптомов, которые относятся к желчному пузырю, если нет осложняющего острого холецистита.
Сонографические находки
Наиболее распространенным сонографическим проявлением образования является гетерогенная твердая или полутвердая эхо-текстура. Опухоль чаще сосредоточена в ямке желчного пузыря, которая полностью или частично облитерирует просвет. Стенка желчного пузыря заметно аномальна и утолщена. Это утолщение может быть фокальным или диффузным, но обычно нерегулярным и асимметричным. Идентификация камней в желчном пузыре помогает идентифицировать образование как часть желчного пузыря. Соседняя ткань печени, в области шейки, часто неоднородна из-за прямого распространения опухоли. В паренхиме печени могут быть расширены желчные протоки, что приводит к появлению знака «дробовик» («двуствольное» появление воротных вен и расширенных протоков).
Карцинома желчного пузыря практически не выявляется на стадии резекции. Закупорка пузырного протока опухолью или лимфатическими узлами происходит в начале течения заболевания и вызывает не визуализацию желчного пузыря на оральной холецистограмме. Дифференциальная диагностика образований желчного пузыря включала опухолевидный сладж, утолщение воспалительной стенки, полипы, метастазы и очаговый аденомиоматоз.
Патология желчного дерева. Кисты холедоха на УЗИ
Кисты холедоха - необычная, разнообразная группа заболеваний, которые могут проявляться как врожденное, очаговое или диффузное кистозное расширение желчного дерева. Киста холедоха может быть результатом рефлюкса панкреатических соков в желчный проток из-за аномального соединения панкреатического протока в дистальный общий желчный проток, вызывая аномалию стенки протока, слабость и выпячивание его стенок. Эти кисты редки; заболеваемость чаще встречается у женщин, чем у мужчин (4:1), с увеличением заболеваемости у младенцев (состояние может возникнуть менее чем у 20% взрослых). Кисты холедоха могут быть связаны с желчными камнями, панкреатитом или циррозом печени. Больной имеет абдоминальное образование, боль, лихорадку или желтуху. Диагноз может быть подтвержден с помощью УЗИ. Большинство случаев считаются врожденными и являются результатом рефлюкса желчи. Образование представлена в виде кистозного расширения желчевыводящей системы.
Классификация кист холедоха делится на пять типов. Тип I - веретенообразное расширение общего желчного протока. Кисты II типа являются истинным дивертикулярным выпячиванием желчных протоков. Кисты III типа (холедохоцеле) представляют собой расширение дистальной муральной части общего желчного протока, которая выступает в двенадцатиперстную кишку. Кисты IV типа представляют собой мультифокальные желчные расширения внутрипеченочных и внепеченочных протоков. Кисты типа V были классифицированы как болезнь Кароли.
Сонографические находки
Кисты холедоха появляются как истинные кисты в правом подреберье с видимой связью с желчной системой или без нее. Кистозная структура может содержать внутренний осадок, камни или твердые новообразования. Если киста очень большая, то соединение с желчным протоком бывает трудно выявить на сонографии.
Болезнь Кароли на УЗИ
Болезнь Кароли является редкой врожденной аномалией, которая, скорее всего, наследуется аутосомно-рецессивным способом. Это состояние представляет собой сообщающуюся кавернозную эктазию внутрипеченочных протоков, характеризующуюся врожденной сегментарной мешковидной кистозной дилатацией крупных внутрипеченочных желчных протоков. На УЗИ обычно встречается у молодых взрослых или у детей и может быть связано с почечной болезнью или врожденным фиброзом печени. Симптомы включают повторяющиеся судорожные боли в верхней части живота, вторичные по отношению к застою желчных протоков, камням в протоках, холангиту и фиброзу печени. Кистозная болезнь почек (медуллярная губчатая почка) тесно связана с болезнью Кароли. Почечная недостаточность может быть доминирующим признаком. Существует два типа болезни Кароли: простая классическая форма и более распространенная форма, связанная с перипортальным фиброзом печени.
Сонографические находки
При уотразвуковом исследовании множественные кистозные структуры в области протоковой системы сходятся к воротам печени. Эти образования можно рассматривать как локализованные или диффузно рассеянные кисты, которые сообщаются с желчными протоками. Дифференциальная диагностика будет включать кистозное заболевание печени или обструкцию желчевыводящих путей. В дополнение к патологии в воротах печени, протоки могут выглядеть симптомом «вышивка бисером» возникающим по мере того, как они удлиняют в периферию печени. На УЗИ могут присутствовать эктазии внепеченочных и общих желчных протоков. Кроме того, осадок или камни могут находиться в расширенных каналах. Могут возникать вторичные признаки портальной гипертензии. Классическим для заболевания Кароли является знак «центральная точка» и вызван растянутым протоком окрущего смежную печеночную артерию и портальную вену.
Расширенные желчные протоки на ультрсонографии
Небольшой размер периферических внутрипеченочных желчных протоков (обычно менее 2 мм) означает, что сонография не может отображать протоки регулярно, пока их размер не расширится до более чем 4 мм. Оценка портальных структур позволит врачу УЗИ искать расширенные протоки, так как они параллельны ходу воротных вен. Общий печеночный проток имеет внутренний диаметр менее 4 мм. Диаметр канала 5 мм является пограничным, и один из 6 мм требует дальнейшего исследования. У пациента может быть печеночный проток нормального размера и дистальная обструкция. Дистальный проток часто затенен газом в дуоденальной петле. Общий желчный проток имеет внутренний диаметр, немного превышающий диаметр печеночного протока. Обычно канал диаметром более 6 мм считается пограничным и более 10 мм расширенным. Расширенный проток отличается от воротной вены своей извитостью, увеличенной за счет передачи и центральной звездчатой конфигурации.
Обструкция желчевыводящих путей на УЗИ
Наиболее распространенной причиной обструкции желчных протоков является наличие опухоли или закупорки в системе протоков. Процесс может быть найден в внепеченочном или внутрипеченочном протоковом пути. Обструкция желчевыводящей системы диагностируется на УЗИ, когда врач обнаруживает наличие расширения протока. Это открытие было названо на сонографии как «слишком много трубок» или знак «дробовик», когда внутрипеченочные протоки расширены. Эти расширенные внутрипеченочные протоки можно рассматривать как параллельные каналы, прилегающие к воротным венам. Нормальные внутрипеченочные протоки должны составлять не более 40% диаметра соседней воротной вены. Кроме того, диаметр периферийных каналов не должен превышать 2 мм. Желчные протоки расширяются центрифугально от точки закупорки. Поэтому внепеченочное расширение происходит перед внутрипеченочным расширением. У пациентов с механической желтухой может наблюдаться изолированное расширение внепеченочного протока. Фиброзная или инфильтративная болезнь печени может предотвратить внутрипеченочную дилатацию из-за несоответствия печеночной паренхимы. Клинически повышение холестатических показателей печени может проявляться желтухой. Болезненная желтуха проявляется острой обструкцией или инфекцией, которая может проникнуть в желчное дерево.
Внепеченочная обструкция желчных путей на УЗИ
Работа врача УЗИ заключается в локализации уровня и причины обструкции. Наименее ограничивающим сегментом желчного протока является средний сегмент между правой печеночной артерией и поджелудочной железой, поэтому этот сегмент сначала расширяется при обструкции. Расширение присутствует, когда диаметр становиться больше, чем 7 мм. Врач должен иметь в виду, что проток действительно увеличивается в размерах с возрастом и после холецистэктомии.
Другая оценка расширения внепеченочного протока заключается в измерении проксимального протока в точке, где он пересекает правую печеночную артерию. Канал более 4 мм является аномальным на этом пересечении. Этот сегмент не может расширяться уже в средней части. Также может наблюдаться частичная или прерывистая непроходимость протока.
Существует три основных области возникновения обструкции: 1) интрапанкреатическая, 2) супрапанкреатическая и 3) портальная (в воротах печени).
Интрапанкреатическая обструкция на УЗИ
Существуют три важных состояния, которые вызывают большую часть обструкции желчевыводящих путей на уровне дистального протока и вызывают полное расширение внепеченочного протока: 1) рак поджелудочной железы, 2) холедохолитиаз и 3) хронический панкреатит со стриктурным образованием.
Супрапанкреатическая обструкция на УЗИ
Эта непроходимость возникает между поджелудочной железой и воротами печени. Наиболее распространенной причиной этой обструкции является злокачественная опухоль или аденопатия на этом уровне.
Печеночная непроходимость в области ворот печени
Эта область обструкции обычно обусловлена новообразованием. У пациентов с обструкцией на уровне ворот печени УЗИ покажет внутрипеченочное расширение протока и нормальный общий проток. Водянка желчного пузыря также может присутствовать.
Синдром Мириззи является редкой причиной внепеченочной обструкции желчных путей в результате воздействия камня в пузырном протоке или шейке желчного пузыря, что создает внешнюю механическую компрессию общего печеночного протока. Больной страдает болезненной желтухой. Этот камень может проникать в общий печеночный проток или кишечник, что приводит к образованию холецистобилиарного или холецистентериального свища. В этом случае пузырный проток входит необычно низко в общий печеночный проток, и, таким образом, два протока имеют параллельное выравнивание, что позволяет развивать этот синдром. Используя УЗИ, внутрипеченочная дуктальная дилатация может быть увидена с общим протоком нормального размера и большим камнем в шейке желчного пузыря или в пузырном протоке.
Сонографические находки
Минимальная дилатация может наблюдаться у пациентов с желчными камнями или панкреатитом или у пациентов с желтухой с камнем или опухолью общего протока. Однако диаметр более 11 мм предполагает обструкцию камнем или опухолью протока или поджелудочной железы или другого источника.
Расширенные протоки также могут быть найдены при отсутствии желтухи. У пациента может быть обструкция желчевыводящих путей, включающая один печеночный проток. Ранняя обструкция, вторичная по отношению к карциноме, или камню в желчном пузыре, вызывающие прерывистую обструкцию в результате действия типа шарового клапана.
УЗИ брюшной полости: что показывает и как избежать ошибок диагностики
Ультразвуковое исследование (УЗИ) брюшной полости - современный высокотехнологичный метод диагностики, позволяющий оценить состояние внутренних органов и выявить большой спектр заболеваний.
В отличие от других методов, УЗИ позволяет визуально осмотреть внутренние органы, изучить их анатомические особенности, структуру и определить воспалительные процессы и новообразования, не травмируя ткани организма. Специалисту не придется рассекать брюшную стенку, чтобы получить объективную и достоверную картинку на экране монитора. Именно поэтому сегодня УЗИ брюшной полости - золотой стандарт диагностики и одна из самых востребованных медицинских процедур.
Как работает УЗИ брюшной полости?
Ультразвуковая диагностика действует по принципу отражения ультразвуковых волн от исследуемых тканей. Специальная насадка аппарата УЗИ посылает ультразвуковые волны, которые проникая через переднюю брюшную стенку, отражаются от плотных тканей. Результат фиксируется и передается на экран монитора, что позволяет специалисту, не имея прямого доступа к внутренним органам полноценно визуализировать их. Очаги с более высокой плотностью (новообразования, камни) отображаются на экране белыми участками на тёмном фоне. Также аппарат «видит» контуры органа, изменения его структуры и расположение относительно соседних органов.
К общим сведениям, выявленным с помощью ультразвукового исследования, относят:
- размер органа;
- структуру тканей;
- расположение органа;
- наличие участка воспаления;
- наличие или отсутствие новообразований;
- деформация или патология развития;
- выявление свободной жидкости, которой в норме быть не должно.
При всей информативности метода, аппарат УЗИ не способен оценивать функциональное состояние органов. Это значит, что при помощи только лишь ультразвука, невозможно однозначно утверждать, справляется орган с нагрузкой, возлагаемой на него, или нет.
Результатом проведения такой диагностики становятся снимки УЗИ. Когда мы смотрим на готовые снимки, полученные на УЗИ, то видим, как разные органы и их части окрашены в разные цвета и оттенки. Это связано с тем, что разные по плотности ткани имеют разные свойства.
Как подготовиться к УЗИ брюшной полости?
УЗИ брюшной полости проводится натощак. Вечером лучше отказаться от плотного ужина, потому что газы, скопившиеся в кишечнике, не пропускают ультразвук. Именно поэтому, накануне также важно отказаться от продуктов питания, способствующих усиленному газообразованию - бобовые, черный хлеб, капуста, яблоки и т.д. Если пациент привык много кушать, за день до процедуры лучше принять слабительное.
Также нужно отказаться от курения, потому что сигаретный дым вызывает спазм кишечника и желудка. С утра запрещено даже пить воду, не говоря уже о лёгком перекусе. Любое отступление от правил грозит искажением результатов.
Особенности проведения процедуры
УЗИ брюшной полости проводится трансабдоминальным способом, т.е. через брюшную стенку, и не причиняет пациенту никакой боли или дискомфорта. Пациент ложиться на кушетку и оголяет область живота. Специалист наносит на кожу передней брюшной стенки специальный гель, на основе воды, который призван обеспечить отсутствие воздушной прослойки между датчиком аппарата и телом пациента.
Далее, специалист проводящий диагностику, прикладывает датчик к коже и начинает водить им по животу, одновременно просматривая картинку на экране монитора. Пациент при этом не испытывает каких-либо необычных или дискомфортных ощущений.
Расшифровка результатов может осуществляться непосредственно специалистом, который проводит УЗИ, или лечащим врачом пациента, которому для постановки диагноза достаточно взглянуть на снимки и результаты замеров.
Какие органы исследует УЗИ брюшной полости?
К органам брюшной полости относятся желудок, поджелудочная железа, селезёнка, почки, мочеточник, мочевой пузырь, сосуды брюшной полости. Проверить, как работает любой из этих органов можно, сделав УЗИ брюшной полости с помощью современного аппарата. Соответственно, оценив визуально эти органы можно определить наличие патологических изменений и поставить точный диагноз.
Врач исследует на УЗИ каждый орган на выявление той или иной проблемы.
Диагностика печени при помощи УЗИ брюшной полости
Печень — самая крупная железа организма, которая имеет свойство накапливать токсины, поэтому нередко повреждается в довольно молодом возрасте. Брюшной пресс не позволяет печени выпирать из-под рёбер. Печень состоит из четырёх долей: правой, левой, квадратной и хвостатой, что прекрасно просматривается в процессе ультразвуковой диагностики.
Печень довольно большой орган, поэтому врач исследует на УЗИ каждую долю в отдельности, изучая её контур, размер и структуру. В норме связок между сегментами печени быть не должно. Они визуализируются при наличии свободной жидкости. Также у здоровой печени хорошо просматривается печеночная вена, воротные вены и желчевыводящие протоки. Здоровый орган имеет чёткие контуры, ровную внешнюю оболочку (капсулу) и острые углы. Увеличение одного из сегментов указывает на развитие опухоли, увеличенные размеры всей печени — на воспаление. Бугры на поверхности органа говорят о патологии развития, а закругление краёв должны вызвать подозрения на печеночную недостаточность.
УЗИ отображает размеры органа: норма длины печени — 14-18 см (в зависимости от пола), диаметр поперечного сечения — 9-12 см, диаметр печеночной артерии — 6 мм.
Изменения в эхогенности печени указывают на различные заболевания:
- Мелкие очаги измененной эхоплотности говорят о жировом гепатозе (болезнь характерна для людей, ведущих малоподвижный образ жизни и увлекающихся сладкой и жирной пищей);
- Смешанная эхогенность указывает на развитие цирроза печени. На начальной стадии она увеличена в размерах, на поздних этапах дистрофирует и значительно уменьшается в объёме;
- При стеатозе (жировых накоплениях в виде капель) эхогенность увеличивается при отражении от жировых участков;
- При расширении желчных протоков эхогенность значительно увеличивается;
- Если у печени находятся ленточные черви, на экране визуализируется сетчатая структура и расплывчатость контуров;
- Для воспаления печени характерна пониженная эхогенность.
Нарушение структуры печени говорит о развитии новообразований. Их также можно описать на основании снимком УЗИ.
Диагностика желчного пузыря при помощи УЗИ брюшной полости
Специалист по УЗИ-диагностике одновременно с исследованием печени, описывает и желчный пузырь, потому что это взаимодополняемые органы: желчный пузырь продуцирует желчь, которая поступает в печень и расщепляет жиры. В норме на экране монитора орган имеет слегка грушевидную форму при длине 6-9 см, ширине 3-5 см при толщине стенок до 4 мм.
Диаметр желчного протока, через который жидкость попадает в печень, не превышает 6 мм. Если протоки расширены, то у пациента скорее всего плохой отток желчи. Она остаётся внутри органа и давит на его стенки. Такая проблема чревата нарушением пищеварения и сильными болями.
На экране аппарата УЗИ здоровый желчный пузырь имеет ровные и однородные контуры без утолщений. Толщина свыше 4 мм указывает на воспалительный процесс. При хроническом холецистите повышается эхогенность. Области с перемещающейся эхогенностью говорят о наличии песка в желчном пузыре. Камни также перемещаются при изменении положения тела, и имеют повышенную эхогенность. УЗИ отображает их как участки белого цвета. Полипы слизистой оболочки желчного пузыря имеют ту же эхогенность, что и сам орган. Но они отчётливо заметны на экране. Если они свыше 10 мм, их удаляют. В остальных случаях наблюдают за динамикой роста.
Диагностика поджелудочной железы при помощи УЗИ брюшной полости
С помощью ультразвуковой диагностики исследуется как тело, так и головка поджелудочной железы. Этот орган регулирует обменные процессы, а также выделяет ферменты, участвующие в переваривании пищи. Без этого органа человек не проживет и дня, а любые нарушения в работе железы значительно снижают качество жизни человека. В норме орган имеет форму буквы S. На УЗИ аппарате сложно определить всю патологию. Специалист видит только изолированные участки, а также косвенные признаки проблемы. Если они были замечены, врач направляет больного для более детального обследования.
Железа имеет длину 14-22 см при весе 70-80 грамм. Главный проток имеет диаметр 1 мм, но при панкреатите или новообразовании он увеличивается, а при камнях — уменьшается. Воспаление изменяет размер органа либо его отдельных частей. В 60% случаев злокачественные опухоли локализуются в головке железы, она достигает длины до 3,5 см. Также к увеличению размеров приводят кисты, они делают контуры выпуклыми.
Контуры здорового органа должны быть четкими и однородными. Расплывчатость говорит о воспалении, хотя реактивный отёк иногда является цепной реакцией на язву желудка или гастрит. Камни и кисты имеют четкие контуры, а новообразования — размытые границы. Но увидеть это на экране монитора УЗИ аппарата способен только опытный и внимательный специалист.
Повышенная эхогенность типична для камней и хроническом панкреатите, а при остром панкреатите она понижена. Пятна белого цвета на экране монитора свидетельствуют о кистах и абсцессах. Смешанная эхогенность бывает при изменении структуры органа (например, при патологии островков Ларгенганса, продуцирующих инсулин).
Диагностика селезенки при помощи УЗИ брюшной полости
УЗИ этого органа позволяет выявлять заболевания на самой ранней стадии. Ультразвуковое обследование показывает следующие параметры органа:
- Размеры органа — в норме длина не превышает 13 см, ширина — 8 см и толщина 5 см;
- Эхогенность — у здорового органа она средняя. Отсутствие эхогенности указывает на абсцесс, а гиперэхогенность вызывается накопившимися пузырьками газа;
- Форма селезенки — в норме она имеет форму полумесяца, но различные новообразования делают форму округлой, а контуры неровными;
- Повреждение структуры селезенки — такое происходит при инфаркте — кровоизлиянии, вызванном тромбозом артерии или вены. УЗИ отображает пониженную эхогенность, нечеткие контуры и треугольную форму органа;
- Травмы селезёнки — при разрыве вследствие тупой или острой травмы живота образуется гематома. На экране монитора это отображается отсутствием эхогенности на месте травмы, а также визуализацией свободной жидкости;
- Кисты — они имеют четкий контур и овальную форму, поэтому легко визуализируются аппаратом УЗИ. Внутри кисты находится жидкость, поэтому она имеет анэхогенную структуру.
Диагностика лимфатических узлов при помощи УЗИ брюшной полости
УЗИ в норме не визуализирует лимфатические узлы. Если они видны на экране монитора, это свидетельствует о развитии такого страшного заболевания, как миелолейкоз или лимфолейкоз. При таком заболевании увеличивается в размерах и селезёнка.
Если лимфоузлы заметны на УЗИ, но другие органы имеют нормальные размеры, у человека, возможно, развивается инфекция. Селезенка фильтрует кровь от бактерий и вырабатывает антитела, поэтому при инфекционном заражении увеличатся в размере именно внутренние лимфатические узлы. В зависимости от их расположения врач выявляет нарушения в работе соседних органов. Неоднородная эхоструктура селезёнки говорит о разрушении её тканей, болезнях крови и поражении органа патогенными микробами и вирусами.
Диагностика почек при помощи УЗИ брюшной полости
Состояние этого парного органа определяется наиболее достоверно именно ультразвуковым методом диагностики. Он определяет следующие показатели:
- Визуализация и определение размеров почки . В норме у человека должно быть две почки длиной 10-12 см, шириной 5-6 см и толщиной 4-5 см. Левая почка при этом располагается немного выше правой, которая имеет меньшие размеры. Здоровая почка имеет форму боба с чётким однородным контуром. Но порой выявляется такая патология, как удвоение почки. Причём в 12% удваиваются обе почки, а в 88% — визуализируется одностороннее удвоение. Аномальный орган состоит из двух сросшихся сегментов, каждый из которых имеет собственное кровоснабжение. УЗИ выявляет патологию не только у родившегося человека, но и у плода на стадии 25 недель развития. Также иногда выявляется агенезия (нехватка) органа. В целом и та, и другая патология не влияет на качество жизни, если при этом развит мочеточник. Но людям с аномалиями развития почек следует наблюдать за своим здоровьем,потому что они более уязвимы для инфекций и вирусов.
- Диффузные и очаговые изменения паренхиматозной ткани. Паренхимой называют ткань, из которой состоит орган, имеющей корковый слой, в котором образуется моча, и мозговое вещество, состоящее из канальцев. Паренхима в норме должна иметь толщину 16-25 мм, у людей старше 60 лет она уменьшается до 11 мм. Несмотря на то, что почка защищена фиброзной капсулой, попадающие в организм токсины, микробы и продукты распада нарушают структуру тканей. На УЗИ можно увидеть утолщение (такое случается при воспалении из-за развития инфекционной болезни почки) или уменьшение паренхимы (при сахарном диабете, интоксикации, вирусах).
- Расположение почек. На УЗИ специалист видит расположение почек. В норме правая почка располагается на уровне 12-го грудного позвонка, левая — на уровне 11-го. Если в положенном месте почка не визуализируется, это свидетельствует о развитии нефроптоза — опущении почки в брюшную полость. Заболевание опасно тем, что опущенный орган перекручивается, нарушая нормальный кровоток. Это чревато серьезными заболеваниями.
- Эхогенность почки . Интенсивность отражения ультразвука зависит от плотности ткани: низкая плотность отображается на экране монитора тёмными пятнами, высокая плотность — белыми. Более светлые участки означают нарушение структуры почки, что случается при воспалительных явлениях (гломерулонефрите). Повышенная эхогенность указывает на патологию почки (новообразования, песок, камни и пр.)
На УЗИ нельзя увидеть признаки острого пиелонефрита. Единственным признаком патологии является пониженная эхогенность и отек почки. Изменения становятся видно при хроническом пиелонефрите: имеются очаги гиперэхогенности, кисты, уменьшаются размеры органа. При туберкулёзе (усыхании) почки видны полые участки, наполненные жидкостью.
Песок в почках также не визуализируется на УЗИ. Аппарат может видеть инородные включения, диаметр которых превышает 2 мм. Т.е. реально специалист определяет только камни, а «песок в почках» выявляется только с помощью анализов мочи. УЗИ выявляет 97% болезней почек. Если приложить дополнительно анализы мочи, то пациент будет знать на 100% о заболеваниях почек.
УЗИ брюшной полости - диагностическая процедура, позволяющая получить огромный объем достоверной информации о состоянии внутренних органов пациента, не травмируя здоровые ткани и не причиняя ему боли. Еще одно важное преимущество метода - снимки можно хранить столько времени, сколько это необходимо.
Выявление сладжа и холецистита на УЗИ желчного пузыря
Сладж желчного пузыря - это густая вязкая желчь, которая состоит из кристаллов моногидрата холестерина, гранул билирубината кальция, внедренные в матрицу гелеобразной слизи из гликопротеинов. Он часто развивается у больных при длительном голодании в отделениях интенсивной терапии, травматологических больных, получающих полное парентеральное питание, и в течение от 5 до 7 дней при голодании у пациентов, которые перенесли операции на желудочно-кишечном тракте. Билиарный сладж обычно имеет волнообразное течение и на УЗИ может исчезать и появляться в течение нескольких месяцев или лет. Сладж может быть промежуточным этапом в формировании желчных камней. Около 8% пациентов с признаками билиарного сладжа будут иметь бессимптомные желчные камни.
На УЗИ по нашим данным в Красноярске, данная патология производит гипоэхогенные, не дающие тени эхо сигналы, которые, как правило, имеют слои в наиболее расширенной части желчного пузыря. Сладж на ультразвуковом исследовании движется медленно, когда пациент меняет позиции. Агрегированные сгустки желчи могут быть мобильными и не дающие тени, иногда с содержанием гиперэхогенных, внутрипросветных масс или как кашицеобразных полиповидных образований в зависимой части желчного пузыря. Желчный пузырь, полностью заполненный сгустками желчи может быть изоэхогенным к прилегающей ткани печень и его бывает трудно определить по УЗИ, поэтому данное состояние называют опеченение желчного пузыря. Мелкий песок тоже отличаются по внешнему виду от мелких камней тем, что он также гиперэхогенный, но не отбрасывает акустическую тень. С другой стороны, густая желчь при слажде более вязкая, прилипает к стенкам пузыря и не имеет явную гравитационную зависимость как песок или камни желчного пузыря.
ОСТРЫЙ ХОЛЕЦИСТИТ НА УЗИ
Острый холецистит наиболее часто является результатом непроходимости желчного пузыря у шейки или пузырного протока в результате желчнокаменной болезни у 80% до 95% пациентов. Острый бескаменный холецистит составляет от 5% до 15% случаев острого холецистита, как правило, он чаще вызван уменьшением опорожнения желчного пузыря (например, у пациентов с тяжелой травмой/хирургия, ожоги, шок, анестезия, сахарный диабет), снижением кровотока в пузырной артерии из-за непроходимости при артериальной гипотензия или эмболизации, или бактериальной инфекцией. Хотя большинство пациентов при холецистите на УЗИ приходят с типичными симптомами в правом верхнем квадранте, этот диагноз может быть сложным у пациентов с осложненным системным заболеванием и сепсисом.
Пациентов с подозрением на острый холецистит следует оценивать на УЗИ в качестве начальной процедуры визуализации. Если есть сомнения в диагнозе, то он может быть подтвержден при помощи гепатобилиарной сцинтиграфии или КТ. Мультиспиральная КТ обычно выполняется во многих случаях, когда диагноз неясен. Томография также полезна при подозрении на осложнения острого холецистита, таких как эмфизематозный холецистит и перфорация желчного пузыря. МРТ обычно используется для исключения необструктивных камней, мешающих желчевыделению.
Морфологические изменения, происходящие при остром холецистите, отображаются при ультразвуковом сканировании чаще как результат присутствия камней, их давление на стенку увеличивает приток крови и капиллярного кровотока. Как следствие это вызывает воспалительные изменения, утолщение стенок желчного пузыря, и появлении жидкости вокруг пузыря.
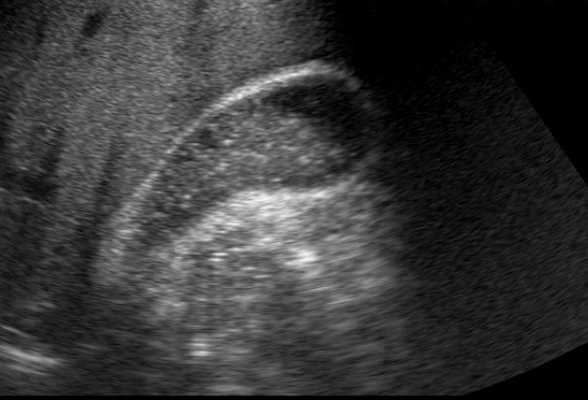
Результаты УЗИ желчного пузыря при холецистите
Ультразвуковые находки при остром неосложненном холецистите включают наличие камней в желчном пузыре. Часто из-за них страдают пузырный проток или шейка желчного пузыря, стенки заметно утолщаются (>3 мм), а 3-х слойный внешний вид стенки желчного пузыря становиться, расплывчатым, без четких признаков разграничения. В своей практике для установления правильного диагноза при УЗИ внутренних органов в Красноярске мы используем знак Мерфи, когда боль при помещении датчика с максимальной осторожностью локализуется в области желчного пузыря. В дополнение учитывается околопузырная жидкость и увеличение размеров желчного пузыря.
Камни в желчном пузыре и четкий сонографический знак Мерфи оказываются наиболее конкретными показателями острого холецистита с прогностичностью положительного результата в 92%. Эхографический знак Мерфи достаточно трудно добиться полных пациентов и тех людей, кто получил уже обезболивающее на этапе помощи. Указанный признак может отсутствовать у пациентов с гангренозным холециститом. В тоже время, нахождение провоцирующего воспаление камня в пузырном протоке или шейке желчного пузыря также повышает вероятность диагноза острого холецистита.
Что такое эхогенность: расшифровываем снимки УЗИ
Ультразвуковое исследование - один из самых доступных и распространённых методов диагностики многих заболеваний. В его основе лежит принцип эхолокации, т.е. способность тканей отражать ультразвуковые лучи. Главный параметр, характеризующий состав и свойства тканей и жидкостей на УЗИ — эхогенность.
Комплексное УЗИ брюшной полости — 1000 руб. Комплексное УЗИ малого таза — 1000 руб. Консультация врача по результатам анализов, УЗИ — 500 руб. (по желанию) Все цены смотрите в разделе «ЦЕНЫ«
Перевёрнутое чёрно-белое изображение - вот что видит сонограф при обследовании. Все органы человека отражают ультразвук по-своему. Цвет зависит от плотности органа: чем он плотнее, тем белее картинка. Так, например, жидкость изображается в чёрном цвете. Способность тканей органов отражать ультразвук - это и есть эхогенность.

Главные ультразвуковые параметры
Выполняя УЗИ, врач оценивает несколько параметров, основными из которых — эхогенность, структура и контуры органа.
Изображение на мониторе УЗИ-аппарата состоит из точек — пикселей, каждый из которых окрашен одним из 1024 оттенков серого цвета. Степень интенсивности цвета будет напрямую зависеть от громкости отражённых УЗ-лучей. Более плотные органы отражают волны очень хорошо, поскольку они принимают колебания среды и становятся интенсивными вторичными источниками звука. Поэтому ультразвук возвращается на датчик практически в исходном состоянии.
Это явление очень схоже с эхом в горах. Так, сильное отражение окрасит изображение в светло-серый или белый цвет, а слабое даст тёмно-серый оттенок, приближённый к чёрному. Опираясь на цвет полученной картинки врач определяет состояние органов и тканей.
Виды эхогенности тканей
Существует несколько видов эхогенности:
- изоэхогенность- нормальная (ткани и органы на УЗИ отображаются в сером цвете);
- гипоэхогенность - сниженная (объекты тёмного цвета, ближе к чёрному);
- гиперэхогенность- повышенная (пиксели окрашены в белые или светло-серые оттенки);
- анэхогенность - эхонегативность, т.е. отсутствие эхогенности (структуры чёрного цвета).
По характеру окраса органа различают гомогенность (однородный цвет) и гетерогенность (неоднородное окрашивание органа). Так, например, на УЗИ печени гомогенным окажется ультразвуковое изображение здоровой печени, а гетерогенным - печени, поражённой циррозом. То есть однородность цвета - показатель нормального состояния органа.
Структура здорового органа, как правило, однородная. Если присутствуют какие-то включения либо неоднородность структуры, то врач тщательно исследует эти изменения. В некоторых случаях неоднородную структуру выявляют за счёт чередования гипо- и гиперэхогенных участков, при котором наблюдается своеобразный «пёстрый» рисунок.
Важный параметр УЗИ - контуры органов и образований. В норме силуэт должен быть ровным, чётким. В случае с органом отклонение от нормы может свидетельствовать о воспалительном процессе в нём, а с образованием - о его злокачественности. У раковой опухоли края будут кривыми, у доброкачественного новообразования — ровными.
Гиперэхогенность тканей — белые пятна на снимке УЗИ
Плотные органы и ткани отражают ультразвуковые волны с высокой скоростью. Это означает, что они гиперэхогенны. Повышенная эхогенность характерна для костей, отложения солей кальция (камней, песка), воспалённых тканей, рубцов или скопления в ткани жира.
Высокая эхогенность может быть выявлена и при изменении паренхимы ткани - основной ткани неполых органов. Её гиперэхогенность говорит о снижении насыщении клеток жидкостью, что бывает в результате:
- нарушения баланса гормонов в организме (для молочной, щитовидной, предстательной железы выявляются на УЗИ молочных желез , УЗИ простаты , УЗИ щитовидки );
- сбоя обменных процессов (метаболизма);
- неправильного питания (особенно для поджелудочной — хорошо видно на УЗИ поджелудочной );
- курения, употребления алкоголя или наркотиков;
- патологического процесса в паренхиме;
- воспалительной или травматической отёчности ткани.
Что означает повышение эхоплотности: нормы и патология
Часто на УЗИ встречается понятие «повышенная эхоплотность». Объяснить это можно так. Гиперэхогенность разных органов на УЗИ выглядит по-разному и имеет изменчивое значение:
Читайте также:
