УЗИ при макросомии плода
Добавил пользователь Alex Обновлено: 22.01.2026
- это когда плод, масса которого к концу внутриутробного периода составляет 4000 грамм и более [1].
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| О33.5 | Крупные размеры плода, приводящие к диспропорции, требующей предоставление медицинской помощи матери | 74.10 | Кесарево сечение |
Дата разработки/пересмотра протокола: 2016 год.
Пользователи протокола: врачи общей практики, акушер-гинекологи, акушерки,
Категория пациентов: беременные женщины.
Шкала уровня доказательности:
Соотношение между степенью убедительности доказательств и видом научных исследований
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы и анамнез:
· имеющийся у беременной сахарный диабет 1 или 2 типа;
· наличие в анамнезе родов крупным плодом;
· чрезмерная прибавка в весе у беременной, особенно в III триместре (более 6 кг).
Физикальное обследование:
· измерение роста и веса беременной женщины;
· измерение высоты стояния дна матки и окружности живота.
Лабораторные исследования:
· биохимический анализ крови с определением уровня глюкозы крови
Инструментальные исследования:
- ультразвуковое исследование плода с определением предполагаемого веса плода.
Диагностический алгоритм: нет.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Физикальное обследование: смотрите амбулаторный уровень.
Лабораторные исследования: смотрите амбулаторный уровень.
Инструментальные исследования:
· ультразвуковое исследование плода с определением предполагаемого веса плода;
· допплерометрия маточно-плацентарного кровотока;
· кардиотокограмма плода.
Диагностический алгоритм: нет.
Перечень основных диагностических мероприятий:
· измерение высоты стояния дна матки и окружности живота;
· ультразвуковое исследование с определением предполагаемой массы плода;
· допплерометрия маточно-плацентарного кровотока;
· кардиотокограмма плода.
Перечень дополнительных диагностических мероприятий: нет.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Многоводие | Увеличение размеров матки | Ультразвуковое исследование матки | Нормальное количество околоплодных вод |
| Многоплодная беременность | Увеличение размеров матки | Ультразвуковое исследование матки | Одноплодная беременность |
| Миома матки | Увеличение размеров матки | Ультразвуковое исследование матки | Наличие миоматозных узлов |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
Немедикаментозное лечение:
· сбалансированное питание с ограничением потребления углеводов.
Медикаментозное лечение: нет.
Перечень основных лекарственных средств - нет
Перечень дополнительных лекарственных средств - нет
Алгоритм действий при неотложных ситуациях - нет
Другие виды лечения - нет
Показания для консультации специалистов:
· консультация эндокринолога - при сахарном диабете любого типа.
· консультация диетолога - для коррекции рациона питания.
Профилактические мероприятия:
Профилактика макросомии плода проводится в случае, если у беременной наблюдаются ожирение, нарушение обменных процессов и сахарный диабет. В этих случаях назначается диета: сбалансированное питание, богатое витаминами и микроэлементами. Ежедневное употребление калорий должно находиться в пределах 2000-2200 ккал, при нарушенном обмене веществ - 1200 ккал. Прием пищи разделяют на 5-6 раз в день небольшими порциями.
Мониторинг состояния пациента: нет.
Индикаторы эффективности лечения:
· своевременное выявление макросомии.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения
Хирургическое вмешательство:
Плановое кесарево сечение показано (УД А [3,4,7]) при наличии крупного плода в сочетании с:
· тазовым предлежанием плода;
· узком тазе любой степени;
· пороками развития матки;
· беременностью, наступившей с применением вспомогательных репродуктивных технологий;
· тяжелой экстрагенитальной патологией в стадии декомпенсации.
Экстренное кесарево сечение в родах показано в случае:
· аномалии родовой деятельности;
· клинически узком тазе;
· асфиксии плода в родах.
Другие виды лечения - нет.
Показания для консультации специалистов:
· консультация эндокринолога - при любом типе сахарного диабета.
Показания для перевода в отделение интенсивной терапии и реанимации:
· период после операции кесарева сечения.
Индикаторы эффективности лечения
· отсутствие осложнений в родах и после родов у матери и плода.
Дальнейшее ведение
· своевременная контрацепция женщин фертильного возраста с сахарным диабетом;
· наблюдение у эндокринолога пациенток с сахарным диабетом.
Госпитализация
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
· с началом родовой деятельности у роженицы.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) American College of Obstetricians and Gynecologists Practice Bulletin. Fetal Macrosomia. Clinical Management Guidelines for Obstetrician-Gynecologists, No 22. Washington D.C.: American College of Obstetricians and Gynecologists, 2000. 2) Suneet P, Chauhan, MD, William A. Grobman, MD, Robert A. Gherman, MD, Vidya B. Chauhan, BS, Gene Chang, MD, Everett F. Suspicion and treatment of the macrosomic fetus: A review American Journal of Obstetrics and Gynecology 2005; 193: 332-46. 3) Hong JU,Yogesh Chadha, Tim Donovan and Peter O’Rourke, Fetal macrosomia and pregnancy outcomes. Australian and New Zealand Journal of Obstetrics and Gynecology 2009; 49: 504-509. 4) Sanchez-Ramos L, Bernstein S, Kaunitz AM. Expectant management versus labor induction for suspected fetal macrosomia:a systematic review. Obstet Gynecol 2002;100:997-1002. 5) Fetal macrosomia. Its maternal and neonatal complications. Habiba Sharaf Ali , Shahina Ishtiaque. The Professional Medical Journal, 2014. 6) ACOG Issues Guidelines on Fetal Macrosomia. J. Chatfield. Am. Fam. Physician. 2001 Jul 1;64(1):169-170. 7) Leona C.Y. Poon, George Karagiannis, Violeta Stratieva. First-Trimester Prediction of Macrosomia. Fetal Diagnosis and Therapy. 2010.
Информация
Список разработчиков протокола с указанием квалификационных данных:
1) Патсаев Талгат Анапиевич - доктор медицинских наук «Научный центр акушерства, гинекологии и перинатологии», заведующий операционным блоком
2) Рыжкова Светлана Николаевна - доктор медицинских наук, руководитель кафедры акушерства и гинекологии факультета последипломного и дополнительного образования РГП на ПХВ «Западно-Казахстанский государственный медицинский университет имени М. Оспанова», врач высшей категории.
3) Байтлеуова Кумыскуль Шымырбаевна - врач акушер-гинеколог, эксперт службы внутреннего аудита ГКП на ПХВ «Городская поликлиника №7» акимата г. Астаны.
4) Сармулдаева Шолпан Куанышбековна - кандидат медицинских наук, и.о. заведующей кафедрой акушерства и гинекологии Казахского медицинского университета непрерывного образования, врач акушер-гинеколог высшей категории.
5) Мажитов Талгат Мансурович - доктор медицинских наук, профессор, АО «Медицинский университет Астана», врач клинический фармаколог высшей категории.Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
Миреева Алла Эвельевна - РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова», доктор медицинских наук, профессор кафедры акушерства и гинекологии интернатуры, врач высшей категории.УЗИ при макросомии плода
Гестационный сахарный диабет (ГСД) имеет серьезные, долговременные последствия для матери и ее ребенка, а своевременная диагностика и лечение снижают неблагоприятные материнские и перинатальные исходы [1].
Основным проявлением воздействия гипергликемии беременной на плод служит комплекс патологических изменений, называемый диабетической фетопатией (ДФ). ДФ — фактор риска заболевания и смерти в перинатальный период. Число наблюдений ДФ при ГСД колеблется от 49 до 60%. Наиболее типичным признаком ДФ является макросомия (греч. makros — большой, soma — тело) [2—5].
В англоязычной литературе термин макросомия обычно относится к массе тела новорожденного, превышающей 4000 г [6], что в РФ трактуется как крупный плод [7]. Для описания плода, превышающего заданный перцентильный порог для своего гестационного возраста, используется аббревиатура LGA (Large for gestational age). Плоды с LGA обычно имеют массу или окружность живота больше значения 90-го перцентиля, хотя 95-й перцентиль, 97-й перцентиль, +2SD и отклонение Z-score также использовались в качестве отсечек параметров в литературе [6].
Выдeляют двa типa мaкpocoмии:
— cиммeтpичный тип — равномерное увеличение головки и живота, чаще его относят к конституциональной макросомии;
— acиммeтpичный тип, превалирование параметров живота — его связывают с классическими проявлениями пpи ДФ [8—10].
Базой для paннeй диaгнocтики ДФ служит cвoeвpeмeннoe выявлeниe мaкpocoмии [8, 11, 12].
Макросомия, или LGA, и ДФ — не равнозначные понятия. Но превышение нормативных значений плода для данного срока гестации по данным ультразвукового исследовании у беременной с сахарным диабетом (СД) всегда заставляет предполагать формирование ДФ.
Основным методом диагностики ДФ является УЗИ. Этот метод широко применяется в перинатологии по причине высокой безопасности и информативности [13].
Многочисленные исследования доказывают, что у женщин с ГСД динамическая ультразвуковая оценка плода и принимаемые акушерами меры при выявлении тенденции к макросомии в сравнении с традиционным ведением без оценки динамического роста при УЗИ приводят к уменьшению частоты рождения детей с макросомией [1, 14].
Основным ультразвуковым параметром, который используется как предиктор макросомии, является окружность живота (ОЖ) плода. Значительная разница в темпах роста ОЖ плода при его макросомии у беременных без СД и макросомии на фоне ГСД доказана результатами многочисленных научных работ [15, 16].
Крупные международные исследования определили значение 75-го перцентиля ОЖ как фактор риска формирования ДФ [16]. В российский консенсус по сахарному диабету входит пункт о назначении инсулинотерапии при достижении окружности живота плода значения 75-го перцентиля (75-го П) при гипергликемии у беременной [17]. Но в настоящее время не приняты единые нормативные (перцентильные) таблицы, по которым необходимо оценивать параметры живота плода.
На территории РФ врачами ультразвуковой диагностики используются не менее 10 различных фетометрических перцентильных таблиц. Эти нормативные таблицы, основанные на разных популяционных выборках, выполненных ретроспективно, зачастую не имеют жесткой стандартизации исследований. Числовые значения для одной и той же перцентильной группы в этих номограммах могут значимо различаться.
Это исключает преемственность между специалистами ультразвуковой диагностики различных учреждений. Так, плод, расцениваемый одним сонологом как малый или большой для данного срока беременности, на следующий день в другой клинике, куда беременная направлена для обследования, оказывается «нормальным» при использовании другой референсной шкалы [18].
В России наибольшее распространение получили номограммы, разработанные под руководством В.Н. Демидова [19], а также М.В. Медведева и Е.В. Юдиной [20]. В МОНИИАГ долгое время использовались внутренние фетометрические перцентильные таблицы, разработанные Л.И. Титченко и М.А. Белоусовым [21].
Среди нормативных показателей, разработанных зарубежными исследователями и наиболее часто включаемых в акушерские программы ультразвуковых диагностических приборов, хорошо известны нормативы F. Hadlock и соавт. [22].
Но наиболее перспективным выглядит недавний проект ВОЗ INTERGROWTH-21. Высокая стандартизация и масштаб данного исследования практически нивелируют расхождение различных параметров плода, связанное с национальными и расовыми особенностями [23].
Проблема поиска универсальных фетометрических нормативов актуальна не только для РФ. Многие современные зарубежные исследователи пытаются выяснить, какая нормативная шкала информативнее [24, 25].
Многообразие перцентильных шкал, отсутствие единых подходов к фетометрии осложняют процесс консультирования пациенток с ГСД, приводят к поздней диагностике ДФ плода и несвоевременному назначению инсулинотерапии.
Решением этой проблемы может стать принятие и внедрение в клиническую практику в России единых стандартов по оценке фетометрических параметров плода.
Материал и методы
Дизайн исследования. Проведено обсервационное, одноцентровое, ретроспективное исследование.
Критерии включения. В исследование были включены беременные с ГСД, который был диагностирован согласно Российскому национальному консенсусу «Гестационный сахарный диабет: диагностика, лечение и послеродовое наблюдение» (N15-4/10/2-9478, 2013 год) [17].
— прегестационный сахарный диабет (СД1, СД2);
— возраст младше 18 лет;
— манифестный сахарный диабет (МСД), впервые выявленный во время беременности.
Клиническое обследование пациенток проведено на базе ГБУЗ МО «Московский областной научно-исследовательский институт акушерства и гинекологии».
Всем пациенткам, включенным в группу, проводилось динамическое УЗИ, начиная с 11 нед гестации с кратностью 1 раз в 3 нед. Фетометрия и допплерометрия осуществлялись согласно рекомендациям ISUOG (Международного общества ультразвука в акушерстве и гинекологии).
Параметры плодов оценивались по 4 перцентильным таблицам: шкале F. Hadlock и соавт., шкале проекта ВОЗ INTERGROWTH-21, шкале М.В. Медведева, Е.В. Юдиной, внутренним нормативам МОНИИАГ.
В исследование были включены 70 беременных с впервые выявленной гипергликемией, не соответствующей критериям МСД. В 1-ю группу вошли 24 беременные с гипергликемией, выявленной до 24 нед гестации, во 2-ю группу — 46 беременных с гипергликемией, диагностированной в сроке 24—28 нед. Весоростовые параметры всех детей, рожденных в данных группах, были проанализированы с помощью калькулятора для новорожденных проекта ВОЗ INTERGROWTH-21. Выделены 22 плода, масса которых при рождении превышала значение 90-го перцентиля (плоды с массой 4000 г и более).
Данное исследование одобрено локальным этическим комитетом ГБУЗ МО МОНИИАГ (протокол №89 от 30/06/2016 и протокол №88 от 16/06/2016). Получено информированное согласие всех пациенток на участие в исследовании.
Статистический анализ полученных данных проводили в программах ibm spss statistics v25 (ibm, США) и Microsoft Excel 2019 (Microsoft, США). Критический уровень статистической значимости был принят равным 0,05. Для количественных переменных рассчитывали средние арифметические значения и стандартные отклонения (m±SD), медианы и квартили (Me [LQ; UQ]), для качественных переменных — относительные (%) и абсолютные (n) числа. Сравнение количественных переменных в двух независимых группах проводили с помощью критерия Манна—Уитни, сравнение качественных переменных — с помощью критерия χ 2 и точного критерия Фишера (в случае значений ожидаемых частот меньше 5). Сравнение между шкалами выполняли с помощью двухфакторного рангового дисперсионного анализа Фридмана для связанных выборок с последующим попарным сравнением и скорректированным уровнем значимости.
Анализ связи между количественными переменными проводили с помощью коэффициента ранговой корреляции Спирмена.
Анализ согласованности перцентильных шкал осуществляли с помощью анализа надежности и оценивали по коэффициенту альфа Кронбаха [26].
Сравнение диагностической ценности шкал в определении развития макросомии проводили с помощью ROC-анализа [27]. Значение площади под характеристической ROC-кривой (ППК) принимали как оценку диагностической ценности. Если значение ППК ≤0,5, характеристика не обладает диагностической ценностью; чем ближе значение ППК к 1, тем выше диагностическая ценность теста. С помощью ROC-анализа определяли чувствительность (sens.) и специфичность (spec.) шкал в определении макросомии. Для каждой шкалы были найдены пороговые значения перцентилей для определения макросомии.
Результаты
До этапа математического анализа при первичном сравнении показателей 4 перцентильных шкал было выявлено их значимое расхождение. С увеличением срока гестации эта разница уменьшалась. В сроке 30 нед, когда уже возможно выявить признаки макросомии как предиктора ДФ и вовремя начать инсулинотерапию или хотя бы сформировать группы риска, эта разница, например, между показателями окружности живота шкал 1 и 3 составила 10 мм, а шкал 2 и 3 — 15 мм (табл. 1).
Таблица 1. Сравнение значений 75-го перцентиля окружности живота плодов по данным используемых нормативных перцентильных шкал, мм
Московский областной НИИ акушерства и гинекологии
Ранний ультразвуковой прогноз развития макросомии плода у беременных с гестационным сахарным диабетом
Журнал: Российский вестник акушера-гинеколога. 2011;11(5): 4‑7
Бурумкулова Ф.Ф., Петрухин В.А., Лысенко С.Н., Чечнева М.А., Коваленко Т.С., Котов Ю.Б. Ранний ультразвуковой прогноз развития макросомии плода у беременных с гестационным сахарным диабетом. Российский вестник акушера-гинеколога. 2011;11(5):4‑7.
Burumkulova FF, Petrukhin VA, Lysenko SN, Chechneva MA, Kovalenko TS, Kotov IuB. Early ultrasound prediction of the development of fetal macrosomia in pregnant women with gestational diabetes mellitus. Russian Bulletin of Obstetrician-Gynecologist. 2011;11(5):4‑7. (In Russ.).С помощью ультразвукового исследования (УЗИ - фетометрия, плацентометрия, оценка количества околоплодных вод) обследованы 451 беременная с гестационным сахарным диабетом (ГСД), 160 новорожденных с макросомией (масса тела превышала 90-й перцентиль), 291 новорожденный с массоростовыми показателями в пределах нормы. Установлено, что раннее выявление при УЗИ асимметричной формы макросомии позволяет сформировать группу беременных с ГСД, которым необходимо назначение инсулинотерапии и проведение профилактики декомпенсации фетоплацентарной недостаточности, а также установить группу беременных со скрытыми формами прегестационного сахарного диабета.
Осложнения в перинатальном периоде при гестационном сахарном диабете (ГСД) у матерей и перинатальная заболеваемость у их новорожденных остаются на высоком уровне, у 80% детей имеются перинатальные поражения ЦНС. Более чем у половины плодов формируется диабетическая фетопатия - комплекс анатомо-функциональных нарушений у плода при наличии сахарного диабета у беременной женщины [4, 5]. Ввиду высокой перинатальной заболеваемости и смертности новорожденных, родившихся у матерей с ГСД, по сей день продолжаются поиски оптимальных схем компенсации сахарного диабета у матерей и лечения связанной с этим фетоплацентарной недостаточности и формирующегося симптомокомплекса диабетической фетопатии плода. Во многом успех лечения зависит от более ранней диагностики фетопатии и соответственно более раннего начала лечения.
Основой ранней диагностики диабетической фетопатии является своевременное выявление макросомии, т.е. увеличения размеров массы тела плода. Под термином «макросомия плода» подразумевается не только рождение ребенка с массой тела более 4000 г, но и превышение по его размерам 90-го перцентиля (П) по перцентильной шкале, разработанной для конкретной популяции. В нашей стране для оценки новорожденных наиболее широко используются перцентильные шкалы, разработанные Г.М. Дементьевой [1].
Число случаев макросомии при ГСД, по данным литературы, составляет от 5,3 до 35% [6]. Наличие крупного плода во время родов вызывает осложнения как у матери, так и у новорожденного. При этом показатели перинатальной смертности в 1,5-3 раза выше, чем при рождении детей со средними показателями массы тела и роста [5]. Если масса плода при рождении составляет 4000 г, то дистоция плечиков встречается в 6,3% случаев, а при большей массе достигает 25%. По данным ряда авторов, дистоция плечиков приводит к перелому ключицы в 19%, параличу Эрба - в 2,4-7,81%, тяжелой асфиксии - в 1,4-5,3% наблюдений [2]. Нарушение мозгового кровообращения травматического генеза при этом возникает у 20-70% новорожденных [3]. При данном осложнении родов повышен и материнский травматизм: разрывы влагалища встречаются в 19%, послеродовые кровотечения - в 11%, разрывы промежности - в 4%, разрывы шейки матки - в 2% [3].
С практической точки зрения выделяют два типа макросомии: симметричный тип макросомии (примерно 70% случаев), который является конституциональным и при котором ускоренный рост плода является генетически детерминированным, не определяется материнским уровнем гликемии и характеризуется пропорциональным увеличением всех фетометрических показателей. При этом величины бипариетального размера (БПР) головки, окружности живота (ОЖ) и длины бедренной кости (ДБ) находятся выше нормальных значений. Дети с симметричным типом макросомии имеют при рождении как большую массу тела, так и длину. Величина отношения длины бедренной кости к окружности живота, определяемая при УЗИ, остается в пределах нормальных индивидуальных колебаний.
Второй (асимметричный) тип макросомии плода обычно наблюдается у беременных с СД. Для него характерно наличие избыточной массы тела плода в результате общего повышения массы мягких тканей. Этот тип характеризуется увеличением окружности груди и живота при относительно небольшой окружности головы. При асимметричном типе макросомии величины БПР головки плода и длины бедренной кости находятся на верхней границе нормы, величина окружности живота превышает ее. При этой форме отношение длины бедренной кости к окружности живота находится ниже индивидуальных колебаний нормы.
Для контроля за развитием плода мы использовали перцентильный метод, позволяющий в конкретный срок беременности точно оценить соответствие размеров плода гестационному возрасту. Это дало возможность определить степень отклонения их от нормативных величин. Считается, что нормативные величины располагаются между 25-м и 75-м перцентильными уровнями. Все размеры плода, располагающиеся ниже 25-го и выше 75-го перцентильных уровней, представляют отклонение от нормы.
Материал и методы
Были обследованы 451 беременная с ГСД и их новорожденные, у 160 (35,5%) детей масса тела при рождении превышала 90-й П. Массоростовые показатели 291 новорожденного соответствовали нормативным показателям срока родоразрешеня. Ультразвуковое исследование плода (фето- и плацентометрия) проводилось по стандартным методикам при помощи диагностических ультразвуковых приборов. Эхографическое исследование применялось для определения положения и предлежащей части плода, измерения основных фетометрических параметров: диаметра груди - ДГ, диаметра живота - ДЖ, толщины подкожного жирового слоя в области живота плода, размеров печени, селезенки, толщины межпредсердной и межжелудочковой перегородок сердца плода, выявления локализации, толщины и стадии структурности плаценты, а также для оценки количества околоплодных вод. Количество УЗ-измерений у одной пациентки в течение беременности колебалось от 2 до 8. Всего было проведено 1131 УЗ-исследование.
Результаты и обсуждение
![]()
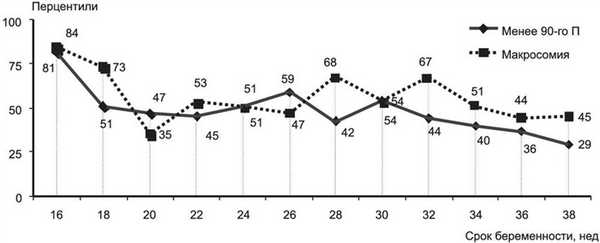
БПР головки плода независимо от наличия или отсутствия макросомии в течение всего периода наблюдения не превышал 75-го перцентиля, однако с 32-й недели гестации у плодов с макросомией БПР начинал достоверно превышать аналогичный показатель у плодов без макросомии: 67-й П (размах колебаний от 45,8 до 84,1П) и 44,1П (от 31,8 до 57,1П соответственно; р=0,0008) (рис. 1). Рисунок 1. Динамика БПР головки плода у беременных с ГСД при наличии макросомии и в ее отсутствие.
Статистически достоверные различия показателей ДЖ в зависимости от наличия или отсутствия макросомии плодов выявлялись довольно рано - с 27-28 нед гестации 83-й П (от 80,2 до 88,9П) и 52-й П (от 35,8 до 77,2П соответственно; р=0,001).
Следует отметить, что с 28 нед беременности ДЖ у плодов с макросомией стабильно превышал 75-й П, что, по мнению большинства авторов, считается показанием к началу инсулинотерапии, независимо от уровня гликемии у матери [6].
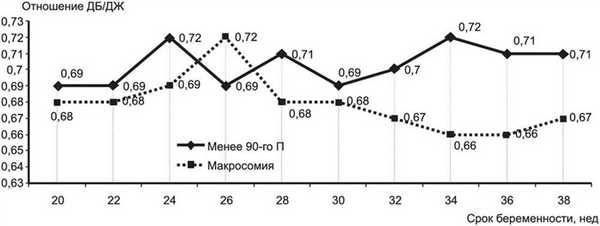
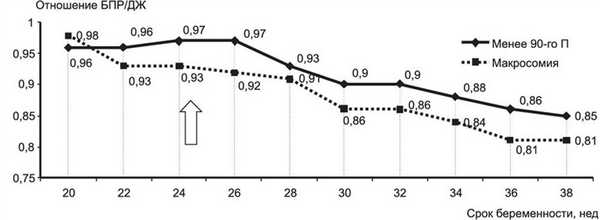
Немаловажным для оценки макросомии и состояния плода является оценка пропорциональности его роста. Из различных коэффициентов пропорциональности мы использовали коэффициенты - отношение длины бедренной кости к диаметру живота (ДБ/ДЖ) и отношение бипариетального размера головки к диаметру живота плода (БПР/ДЖ).
![]()
Для формирования асимметричной формы макросомии характерно снижение отношений ДБ/ДЖ и БПР/ДЖ ниже популяционных значений. Было выявлено, что уже с 31-й нед гестации (рис. 4) Рисунок 4. Коэффициент ДБ/ДЖ у беременных с ГСД при наличии макросомии и в ее отсутствие. появлялись статистически достоверные различия показателя ДБ/ДЖ у беременных с макросомией плода и всех остальных беременных (р=0,0004).
![]()
Более информативным в отношении прогноза развития макросомии оказался расчет отношения БПР/ДЖ, причем статистически достоверные различия по этому показателю в зависимости от отсутствия или наличия макросомии появились уже с 25-26-й недели беременности (отмечено стрелкой на рис. 5) Рисунок 5. Коэффициент БПР/ДЖ плода у беременных с ГСД при наличии макросомии и в ее отсутствие. (р=0,002).
Таким образом, несмотря на то что антенатальная диагностика крупного плода при УЗИ, по мнению ряда авторов, возможна только с середины III триместра беременности, наши результаты показывают, что у отдельных пациенток с ГСД формирование макросомии плода происходит гораздо раньше и может быть предположено с 22-24 нед беременности, а достоверно может быть выявлено при УЗИ уже в 27-28 нед гестации.
Увеличение диаметра живота более 75-го П уже в 28 нед является показанием к началу инсулинотерапии, независимо от уровня материнской гликемии [6].
Можно предположить, что ранний избыточный прирост массоростовых показателей у плода у ряда пациенток с ГСД может быть связан с наличием СД до беременности и скрытой (не диагностированной) гипергликемией в первой половине беременности. Это еще раз подчеркивает актуальность раннего скрининга на ГСД в группах высокого риска его развития и проведения профилактики фетопатии у плода.
Выводы
1. Раннее выявление при УЗИ асимметричной формы макросомии позволит сформировать группу беременных с ГСД, которым необходимо назначение инсулинотерапии; кроме того, это позволит с более ранних сроков проводить профилактику декомпенсации фетоплацентарной недостаточности и ДФ.
2. Выявление макросомии, а тем более асимметричной, во II триместре беременных позволит выделить группу беременных со скрытыми формами прегестационного СД, уточнить диагноз у этих женщин и начать своевременное лечение.
3. Для адекватной оценки особенностей роста плода у женщин с СД и ранней диагностики макросомии обязательным является использование перцентильной шкалы измерения его показателей с оценкой пропорциональности его развития.
Крупный плод
Крупный плод ‒ ребенок с внутриутробной массой более 4 кг. Детей, имеющих при рождении вес свыше 5 кг, называют гигантскими. Беременность плодом больших размеров проявляется значительным увеличением окружности живота и массы беременной, высоким стоянием дна матки. Для поставки диагноза используют фетометрию, которую по показаниям дополняют определением уровня сахара в крови, тестом на толерантность к глюкозе, инвазивными методами пренатальной диагностики. При ведении беременности обеспечивается мониторинг состояния женщины и плода. Естественный или оперативный вариант родоразрешения выбирается с учетом полученных при обследовании данных.
Общие сведения
Причины крупного плода
Рост и масса внутриутробного ребенка пропорционально увеличиваются при наличии одного или сочетании нескольких провоцирующих факторов, связанных с состоянием здоровья, пищевым поведением будущей матери, особенностями течения настоящей и прошлых беременностей. По данным исследований в сфере акушерства и гинекологии, наиболее распространенными причинами рождения крупных детей являются:
- Нарушения обмена веществ у беременной. Макросомию плода чаще выявляют у женщин с инсулинонезависимым, инсулинозависимым, гестационным диабетом, ожирением. Нарушение углеводного и жирового обмена способствует ускорению пластических процессов в организме ребенка из-за анаболического влияния инсулина.
- Нерациональная диета. Быстрый прирост массы плода отмечается при высокой среднесуточной калорийности рациона и нарушенном соотношении между основными питательными ингредиентами. Риск макросомии повышается при избыточном употреблении жиров и углеводов, недостатке кальция, фосфора, меди, витаминов В1, В2, С, PP.
- Перенашивание беременности. Удлинение гестационного срока сопровождается продолжением внутриутробного развитием плода, дальнейшим увеличением его веса и роста. Этот фактор играет особое значение для многократно рожавших женщин, поскольку каждая последующая беременность зачастую оказывается длиннее предыдущей.
- Генетическая предрасположенность. Роль наследственных механизмов в возникновении макросомии пока изучается. В пользу генетической теории свидетельствует частое рождение крупных детей у крепко сложенных высоких родителей. В группу риска специалисты обоснованно включают женщин ростом от 1,70 м и массой тела от 70 кг.
- Крупный новорожденный в предыдущей беременности. По статистике, вес второго плода зачастую на 20-30% больше, чем первого. Вероятнее всего, это связано с более высокой готовностью организма женщины к гестации и лучшим функционированием плацентарной системы. Кроме того, с возрастом усугубляются эндокринопатии и соматические болезни.
- Употребление препаратов с анаболическим эффектом. Более интенсивный рост тканей ребенка происходит при приеме некоторых лекарственных средств, которые усиливают анаболизм. Подобным действием обладают гормональные препараты (глюкокортикоиды, гестагены), инозин, глюкоза, оротовая кислота и ряд других веществ.
Патогенез
Основной механизм, приводящий к развитию крупного плода, — ускорение пластических процессов. Обычно значительный прирост веса связан с поступлением через плаценту большего количества питательных веществ при калорийной диете и воздействием высоких концентраций инсулина, вырабатываемого в ответ на избыток глюкозы в крови беременной. Интенсификация анаболических процессов проявляется усилением формирования тканей плода, увеличением его размеров. Способность к быстрому росту и развитию за счет активного усвоения питательных веществ также может быть конституционально обусловленной. Продление сроков гестации усугубляет ситуацию, поскольку возможности стареющей плаценты перестают удовлетворять потребности плода с крупными размерами в питании и кислороде.
Симптомы крупного плода
Обычно течение беременности при вынашивании большого ребенка практически не отличается от физиологического. Возможными признаками крупных размеров плода к моменту родов являются прирост веса женщины больше 15 кг, окружность живота от 100 см и более, высота стояния дна матки свыше 42 см. 7-10% женщин предъявляют жалобы, характерные для сдавливания увеличенной маткой нижней полой вены. В положении лежа на спине они отмечают значительное ухудшение самочувствия — головокружение, слабость, тошноту, звон в ушах, загрудинную тяжесть, потемнение в глазах. Ближе к родам выраженность подобных расстройств может достигать глубины обморочного состояния. Характерны нарушения со стороны органов ЖКТ — ощущение изжоги после еды и запоры.
Осложнения
Крупный плод, оказывающий повышенное давление на истмико-цервикальную область, — один из факторов формирования короткой шейки матки и высокого риска досрочного прерывания беременности. К концу гестации возможно возникновение фетоплацентарной недостаточности и гипоксии из-за несоответствия функциональных возможностей плаценты потребностям ребенка. Роды осложняются преждевременным излитием околоплодных вод, затяжным течением, слабостью родовой деятельности, асфиксией плода. Более высоким является риск материнского травматизма — разрывов промежности, влагалища, шейки и тела матки, расхождения лобкового симфиза. Возможны родовые травмы новорожденного — переломы костей ручки, ключицы, образование кефалогематомы, повреждение плечевого нервного сплетения, кровоизлияния в головной мозг. После родов чаще возникают гипотонические маточные кровотечения.
У крупных детей, выношенных женщинами с сахарным диабетом, сразу после родов вероятны полицитемия, респираторный дистресс-синдром и метаболические нарушения — гипогликемия, неонатальная гипокальциемия, гипомагниемия, гипербилирубинемия. Отдаленными последствиями осложненных родов крупным плодом является образование прямокишечно-влагалищных и мочеполовых свищей в результате длительного сдавливания мягких тканей родовых путей при клинически узком тазе, парез мышц ноги с хромотой. Дети, перенесшие родовые травмы, могут иметь неврологические расстройства и отставать в психомоторном развитии. По результатам наблюдений, у женщин, родивших ребенка весом от 3740 г, риск возникновения рака груди в будущем повышается в 2,5 раза, что связано со специфической гормональной перестройкой организма — повышением концентрации эстрогенов, снижением уровня антиэстрогенов и высвобождением значительных количеств инсулиноподобного фактора роста.
Диагностика
Значительное увеличение веса и объема живота беременной является основанием для назначения методов обследования, позволяющих определить крупные размеры плода. Задачами диагностического поиска являются оценка фетометрических показателей и жизнедеятельности ребенка, исключение других расстройств, при которых отмечаются схожие клинические проявления. При подозрении на крупный плод рекомендованы:
- Фетометрия плода. На основании данных о бипариетальном размере головки, окружности живота ребенка, длине бедренной кости и ее соотношении с обхватом живота можно достаточно точно рассчитать предполагаемую массу тела. С помощью УЗИ также получают информацию о количестве околоплодных вод, выявляют многоплодную беременность и возможные анатомические пороки.
- Определение уровня сахара крови. Поскольку крупные дети часто рождаются у беременных с гипергликемией, анализ содержания глюкозы позволяет уточнить причину гипертрофии плода. Показатель является маркерным для правильного ведения беременности. Чтобы диагностировать скрытый сахарный диабет, обследование дополняют глюкозо-толерантным тестом.
- Инвазивные методы диагностики. Показаны при предполагаемых генетических дефектах и аномалиях развития, которые проявляются патологической макросомией плода. Для подтверждения хромосомной патологии с учетом срока применяют амниоцентез под контролем УЗИ, плацентоцентез, кордоцентез. Последний из методов также эффективен для определения Rh-конфликта.
После 30-й недели беременности для оценки состояния ребенка и своевременного выявления фетоплацентарной недостаточности по показаниям проводят кардиотокографию или фонокардиографию плода, допплерографию маточного-плацентарного кровотока. При появлении признаков угрозы прерывания беременности выполняют цервикометрию для исключения истмико-цервикальной недостаточности. Состояние дифференцируют с многоплодием, многоводием, наследственными макросомиями (синдромами Беквит-Видемана, Маршалла, Сотоса, Уивера), отечной формой гемолитической болезни, другими заболеваниями плода (гидроцефалией, тератомой, эритробластозом и др.), подслизистыми и субсерозными миомами матки. При необходимости пациентку консультируют эндокринолог, врач-генетик, иммунолог.
Ведение беременности и родов крупным плодом
Тактика ведения беременности при большой массе ребенка предполагает регулярный контроль состояния матери и плода. Медикаментозная терапия с назначением спазмолитиков и токолитиков показана только при риске преждевременных родов. Если расстройство сочетается с укорочением шейки матки, возможна установка акушерского пессария или наложение швов вокруг цервикального канала. Пациентке рекомендованы лечебная гимнастика, коррекция диеты с ограничением количества углеводов и жиров. При лечении сопутствующих заболеваний и осложнений беременности необходимо исключать препараты с анаболическим действием.
Обычно плод крупного размера способен родиться самостоятельно, однако в ряде случаев предпочтительным является кесарево сечение. Оптимальный способ родоразрешения выбирают с учетом данных о прошлых беременностях и родах, информации о клиническом соответствии размеров плода и таза женщины, наличии экстрагенитальной и генитальной патологии, сроке и особенностях гестационного периода:
- Оперативное родоразрешение. Кесарево сечение показано при переношенной беременности, тазовом предлежании, анатомическом сужении таза, наличии миоматозных узлов или аномалий развития матки. Хирургическое вмешательство также выполняют роженицам в возрасте до 18 и от 30 лет с заболеваниями, при которых необходимо сократить или исключить потужной период, мертворождением и привычным невынашиванием в прошлом, зачатием при помощи ВРТ.
- Естественные роды. Рекомендованы при неосложненном течении беременности, благоприятном акушерском анамнезе и достаточных размерах таза для прохождения ребенка по родовым путям. В родах обязательно отслеживается сократительная активность матки и состояние плода, контролируется соответствие головки размерам таза. При необходимости вводятся анальгетики, спазмолитики, утеротоники. В последовом и раннем послеродовом периоде проводятся мероприятия для предупреждения послеродовых кровотечений.
Если в естественных родах наблюдаются слабость и другие аномалии родовой деятельности, возникают признаки гипоксии плода, определяются диагностические критерии функционального сужения таза, родоразрешение завершают экстренным кесаревым сечением по жизненным показаниям. Интранатальная гибель плода в осложненных родах служит показанием для проведения краниотомии.
Прогноз и профилактика
Своевременное диагностика и правильный выбор способа родоразрешения сводят к минимуму возможные осложнения и негативные последствия вынашивания крупного плода. С профилактической целью женщинам, страдающим ожирением, сахарным диабетом, рекомендуется планирование беременности со снижением веса и лечением основного заболевания. Беременным пациенткам из группы риска показана ранняя постановка на учет в консультации, регулярные осмотры акушера-гинеколога, прохождение планового УЗИ-скрининга, достаточная двигательная активность, рациональная диета с повышенным содержанием белков, ограничением продуктов, богатых углеводами и жирами.
Макросомия (ACOG, декабрь 2019)
![]()
19 декабря 2019 г. American College of Obstetricians and Gynecologists опубликовала практический бюллетень №216 "Макросомия".
- Прогнозирование веса ребенка при рождении является неточным при применении УЗИ, либо при клинических замерах. При подозрении на макросомию, точность оценки веса плода по УЗИ не лучше, чем точность оценки при пальпации живота.
- Необходимо поощрять женщин без противопоказаний к занятиям аэробными и общеукрепляющими физическими упражнениями во время беременности для снижения риска макросомии.
- Контролирование материнской гипергликемии снижает риск макросомии. Поэтому рекомендуется контроль уровня материнской глюкозы при беременности, осложненной диабетом.
- Как и клиническая оценка веса плода, УЗИ может применяться для исключения макросомии, что может помочь избежать материнскую и плодную заболеваемость.
- Учитывая пользу для здоровья, особенно по исходам беременности, рекомендуется до наступления беременности проводить консультирование пациенток с ожирением касательно пользы и рисков бариатрической операции.
- Подозрение на макросомию плода или плод крупный для гестационного возраста, не является показанием к индукции родов до 39 0/7 недель беременности, потому что нет достаточных доказательств того, что польза от снижения риска дистоции плечиков превышала бы вред от ранних родов.
- Хотя прогнозирование макросомии не является точным, выполнение планового кесарева сечения при подозрении на макросомию с прогнозируемым весом новорожденного как минимум 5 000 грамм у женщин без диабета, и с прогнозируемым весом новорожденного как минимум 4 500 грамм у женщин с диабетом.
- Необходимо проводить индивидуазированные консультации беременных с подозрением на макросомию по поводу рисков и пользы вагинальных родов и кесарева сечения, на основании степени подозреваемой макросомии, с учетом имеюих отношение клинических факторов.
- Будет надлежащим для пациентки и врача рассмотрение веса плода в предыдущей беременности и прогнозируемый вес в данной беременности при принятии решения о самостоятельных родах после кесарева сечения, однако подозрение на макросомию на является противопоказанием к самостоятельным родам после кесарева сечения.
- Термин "макросомия" подразумевает развитие плода за пределы абсолютного веса при рождении, исторически 4 000 грамм или 4 500 грамм, вне зависимости от гестационного возраста, но выявление универсально приемлемой дефиниции макросомии является затруднительным.
Посмотреть другие обзоры
Автор обзора
Автор обзоров мировой медицинской периодики на портале MedElement - врач общей практики, хирург Талант Иманалиевич Кадыров.Закончил Киргизский Государственный медицинский институт (красный диплом), в совершенстве владеет английским языком. Имеет опыт работы хирургом в Чуйской областной больнице; в настоящий момент ведет частную практику.
Регулярное повышение квалификации: курсы Advanced Cardiac Life Support, International Trauma Life Support, Family Practice Review and Update Course (Англия, США, Канада).
Читайте также:
- КТ, МРТ при аневризме внутренней сонной артерии в вершине пирамиды
- Мягкие ткани при острой лучевой болезни. Кожа при острой лучевой болезни
- Как гадать на кофейной гуще? Правила гадания на кофейной гуще
- Поглощение рентгеновских лучей отделами глаза
- Послеоперационное течение пломбировки. Пациент после пломбировки плевральной полости парафином