УЗИ при параовариальной кисте
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Важнейшей частью репродуктивной системы женщины являются яичники, в которых происходит развитие яйцеклеток, необходимых для зачатия. Одна из наиболее распространенных патологий этих парных органов - киста. По статистике, различные кистозные образования диагностируются более чем у 40% женщин. Зачастую заболевание протекает бессимптомно и выявляется во время УЗИ-диагностики при плановом посещении гинеколога.
На видео: акушер-гинеколог, врач высшей категории, доктор медицинских наук, профессор
Тер-Овакимян Армен Эдуардович.
Киста яичника - это доброкачественное образование в виде полости, заполненной полужидким содержимым. Образованные из тонкого клеточного слоя стенки полости эту жидкость и вырабатывают. По размеру образования варьируются от нескольких миллиметров до нескольких сантиметров. В зависимости от причин возникновения, делятся на два основных вида - функциональные и патологические. А исходя из места возникновения новообразования выделяют следующие подвиды:
- фолликулярная - формируется в случае нарушения нормальной овуляции (яйцеклетка не способна покинуть фолликул, который впоследствии заполняется жидкостью и растягивается);
- киста желтого тела (лютеиновая) - образование яичниковой ткани на месте нерегрессировавшего желтого тела. При размере до 6 см в диаметре не требует оперативного вмешательства и рассасывается через один-три менструальных цикла;
- параовариальная - образуется в брыжеечной области маточной трубы и представляет собой формирование с тонкими стенками, диаметром 12-20 см;
- дермоидная может вырасти до 15 см в диаметре и представляет собой капсулу с толстыми стенками, наполненную слизеобразным содержимым;
- эндометриоидная - образуется вследствие разрастания в яичниках тканей эндометрия. Очень часто такие образования развиваются с обеих сторон и разрастаются диаметром от 4 до 20 см.
Киста яичника больших размеров подлежит хирургическому удалению, поскольку она сдавливает внутренние органы, нарушая их функционирование. Кроме того, все патологические образования, независимо от их размера, являются потенциально опасными, поскольку есть риск их озлокачествления.
Если у Вас появились тупые боли внизу живота, сопровождающиеся ощущениями вздутия живота, его заполненности, давления, - это прямой повод обратится за консультацией к гинекологу.
Основные причины развития патологии
Самые распространенные причины развития кистозных образований - гормональный дисбаланс и различные воспалительные заболевания. Кроме того, риск возникновения повышается на фоне приема средств, стимулирующих овуляцию, и контрацептивных препаратов. Не исключена вероятность образования вследствие перенесенного аборта, тяжелых условий работы, постоянных психических нагрузок или при нарушении режима питания.
Симптомы, указывающие на присутствие кисты
Очень часто образование ничем себя не проявляет, а основная часть функциональных формирований проходит самостоятельно. Большая киста яичников удаляется только оперативным методом.
Основные клинические проявления:
- нерегулярные месячные, сопровождающиеся болевым синдромом;
- вздутие живота;
- ощущение внутреннего давления.
Как правило, кисты яичника 4 см и более (до 10 см) не требуют радикальных решений - для их лечения используют консервативные медикаментозные методы. Но бывают осложненные, например, с перекрутом ножки, который можно «вычислить» по следующим симптомам:
- постоянные схваткообразные боли внизу живота;
- тошнота и рвота;
- напряжение передней стенки брюшины (как при аппендиците);
- высокая температура тела (до 39°С);
- тахикардия (увеличение частоты сердечных сокращений от 90 ударов в минуту).
При появлении таких симптомов пациентке требуется срочная госпитализация, независимо от того, какие размеры имеет образование - 3 см или менее, иначе может произойти разрыв кисты, что влечет такое тяжелое осложнение как перитонит.
Допустимые размеры
Любая киста яичника - 2 см в диаметре или больше - это потенциально опасное образование, которое может привести к возникновению различных осложнений: разрыву капсулы, кровоизлиянию, нагноению, перекручиванию ножки и т.д.
Диагностируется во время гинекологического осмотра с помощью таких лабораторных и инструментальных методов:
- УЗИ-исследование тазовых органов (абдоминальный и трансвагинальный метод);
- пункция заднего свода влагалища;
- лапароскопическое исследование;
- КТ или МРТ-исследование;
- клинические анализы крови и мочи;
- анализ на антиген 125 (опухолевый маркер).
Лечение полностью зависит от вида, размера, формы и может иметь как консервативный, так и оперативный характер.
Размеры кист варьируются от 30 мм до более 20 см в диаметре. Небольшие функциональные образования до 10 см в диаметре обычно не нуждаются в лечении и зачастую проходят самостоятельно, на протяжении 1-3 месячных циклов. Реальную опасность для здоровья и даже жизни женщины представляют образования больших размеров, которые при разрыве могут вызвать массированное внутреннее кровотечение.
Киста яичника до 5 см остается в пределах допустимых норм и редко проявляет себя симптоматически. Чаще всего специалисты для лечения таких формирований назначают комплексный прием лекарственных средств и ограничиваются регулярным наблюдением за динамикой размеров.
Диагностика и лечение кисты яичника в ОН КЛИНИК
Если у Вас киста яичников или подозрение на нее, обратитесь за консультацией к специалистам Международного медицинского центра ОН КЛИНИК. Опытные врачи-гинекологи проведут полный цикл обследования и поставят точный диагноз, на основании которого подберут максимально эффективный метод лечения.
Не откладывайте посещение врача, запишитесь на прием, ведь своевременно установленный диагноз позволит избежать развития возможных осложнений и восстановить нормальное функционирование репродуктивной системы. Современное диагностическое оборудование нашей клиники и собственная лаборатория, имеющая международный сертификат контроля качества, позволяют нашим специалистам провести любые исследования в самые короткие сроки.
По статистике, 90% кист являются функциональными, то есть не требуют лечения, но не нужно забывать об остальных 10%. Это опасные образования, требующие радикального вмешательства. Для того чтобы заболевание было диагностировано в самой начальной стадии развития (а это позволяет успешно и быстро его лечить), необходимо регулярно проходить гинекологический осмотр - не реже одного раза в год.
Профессиональная команда врачей ОН КЛИНИК - это гинекологи, имеющие огромный практический опыт работы. Наши специалисты могут устранить любую проблему и вернуть здоровье репродуктивной женской системы. Обращайтесь!
Параовариальная киста
Параовариальная киста - опухолеподобное полостное образование, формирующееся из придатка яичника. Параовариальная киста может протекать бессимптомно или вызывать периодические боли в животе и пояснице; иногда киста сопровождаться нарушением менструального цикла и бесплодием. Осложнениями могут служить нагноение пароовариальной кисты, перекрут ножки, разрыв капсулы. Диагностируется параовариальная киста с помощью влагалищного исследования и УЗИ. Лечение заключается в вылущивании кисты с сохранением яичника и маточной трубы.

Общие сведения

Характеристика параовариальной кисты
Параовариальная киста представляет собой гладкостенное образование овальной или округлой формы, тугоэластической консистенции, расположенное сбоку или над маткой. Стенки параовариальной кисты тонкие (1- 2 мм) и прозрачные, внутри имеют выстилку из однорядного плоского, кубического и цилиндрического эпителия. Паровариальная киста заключает в себе однородную по характеру, прозрачную водянистую жидкость с большим количеством белка и малым содержанием муцина.
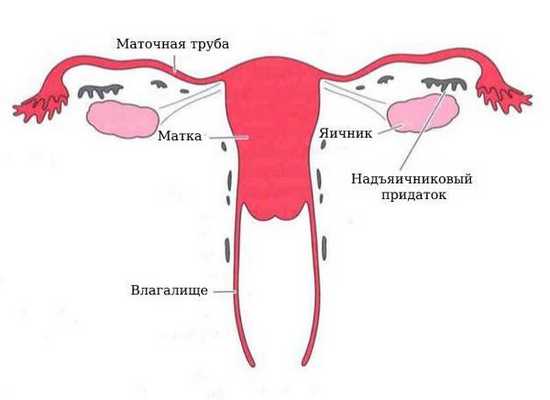
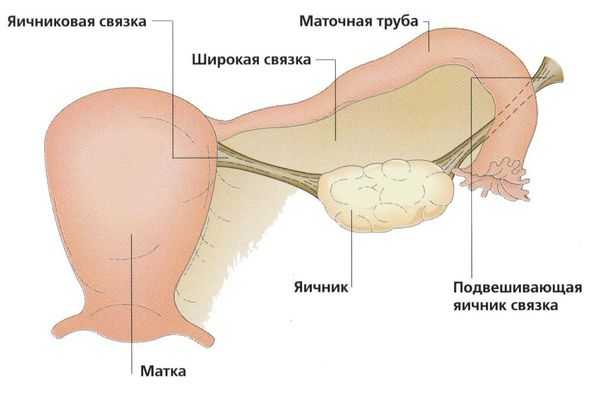
Вдоль верхнего полюса параовариальной кисты проходит расширенная маточная труба; у задне-нижней поверхности располагается яичник. Кровоснабжение полостного образования осуществляется сосудами брыжейки, фаллопиевой трубы и собственными сосудами стенки кисты. Ножка параовариальной кисты образована листком широкой связки, иногда - собственной связкой яичника и маточной трубой.
Увеличению и росту параовариальной кисты могут способствовать воспаления яичника и придатка матки (оофориты, аднекситы), эндокринные заболевания (в т. ч., гипотиреоз), раннее половое развитие, неоднократное хирургическое прерывание беременности, ИППП, бесконтрольная гормональная контрацепция, инсоляция (загар в солярии или под солнцем), локальная гипертермия (горячие общие ванны, прогревания). Тенденция к увеличению параовариальной кисты наблюдается в период беременности.
Симптомы параовариальной кисты
Параовариальные кисты небольших размеров (диаметром 0,5-2,5 см) не имеют клинической симптоматики. Симптомы обычно появляются, когда параовариальная киста достигает размеров 5 и более см. При росте кисты наблюдаются периодические ноющие или распирающие боли в боку и крестце, не связанные с менструацией и овуляцией, усиливающиеся при активности и нагрузке и спонтанно купирующиеся.
Сдавливание мочевого пузыря или кишечника вызывает дизурические расстройства, запоры или часты позывы к дефекации; может отмечаться диспаурения и увеличение живота. В некоторых случаях на фоне параовариальных кист развиваются нарушение менструального цикла и бесплодие. При осложненных вариантах параовариальной кисты (перекруте ножки, разрыве капсулы) развивается симптоматика острого живота.
Диагностика параовариальной кисты
Обнаружение параовариальной кисты чаще происходит во время планового УЗИ или консультации гинеколога, иногда - при выполнении диагностической лапароскопии по поводу бесплодия. При бимануальном гинекологическом исследовании сбоку или над маткой пальпируется одностороннее безболезненное опухолеподобное образование, имеющее гладкие контуры, эластическую консистенцию, ограниченную подвижность.
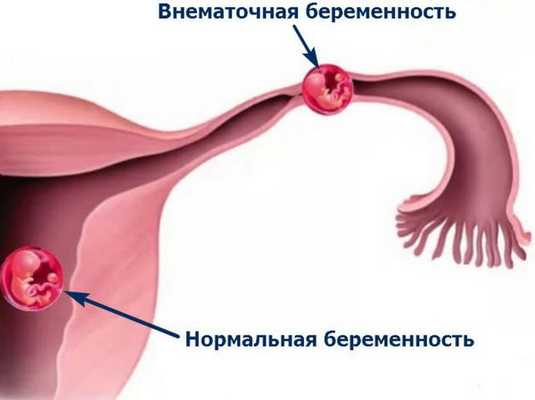
В процессе трансвагинального УЗИ определяется округлое или овоидное тонкостенное образование с однородным анэхогенным содержимым, реже - с мелкодисперсной взвесью внутри. Эхоскопическим критерием параовариальной кисты служит визуализация интактного яичника. Параовариальную кисту дифференцируют с внематочной беременностью, кистой яичника, истинными опухолями яичника.
Лечение параовариальной кисты
В отличие от функциональных ретенционных образований яичника (кисты желтого тела, фолликулярной кисты) параовариальные кисты самостоятельно не исчезают. Бессимптомная параовариальная киста малых размеров может быть оставлена под динамическое наблюдение. Однако в связи с тем, что параовариальные кисты диагностируются у пациенток репродуктивного возраста, нередко осложняются и не всегда правильно дифференцируются, в их отношении предпочтительна хирургическая тактика - энуклеация кисты. Также плановое удаление параовариальной кисты требуется перед планированием беременности или ЭКО.
Удаление параовариальной кисты, как правило, производится в ходе оперативной лапароскопии, реже - лапаротомии. При неосложненном течении параовариальной кисты в ходе операции рассекается передний листок широкой маточной связки, и киста вылущивается из интралигаментарного пространства. Яичник и маточную трубу при энуклеации параовариальной кисты сохраняют. После удаления параовариальной кисты благодаря ретракционным свойствам деформированная маточная труба сокращается и принимает прежнюю форму. В исключительных случаях возможно проведение прицельной пункции параовариальной кисты с аспирацией серозного содержимого и одномоментным введением в нее спирта, способствующего облитерации полости.
Осложнения параовариальной кисты
При интенсивной физической нагрузке, резких изменениях положения тела, чрезмерной инсоляции или локальном гипертермическом воздействии параовариальная киста может осложняться перекрутом ножки, нагноением содержимого, разрывом капсулы.
При перекруте ножки кисты происходит пережатие маточной связки, нервных и сосудистых стволов, нередко - маточной трубы. В этом случае развивается некроз параовариальной кисты, который сопровождается резким ухудшением самочувствия: схваткообразными болями по всему животу, не снимающимися приемом анальгетиков; напряжением переднем брюшной стенки, задержкой газов, тахикардией, падением АД, бледностью кожи, липким холодным потом.
Прогноз при параовариальной кисте
Зачатие на фоне параовариальной кисты вполне вероятно, однако, с увеличением матки и ее выходом за пределы малого таза возрастают риски перекрута ножки кисты. Ведение беременности у пациенток с параовариальной кистой требует постоянного динамического отслеживания состояния образования.
После хирургического лечения параовариальной кисты рецидивов не отмечается, поскольку рудиментные ткани, из элементов которых формируется образование, целиком удаляются. Современная гинекология рекомендует планировать беременность не ранее, чем через 3-4 менструальных цикла после проведенной операции.
Киста параовариальная - симптомы и лечение
Что такое киста параовариальная? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соловьевой Татьяны Сергеевны, гинеколога со стажем в 9 лет.
Над статьей доктора Соловьевой Татьяны Сергеевны работали литературный редактор Юлия Липовская , научный редактор Антон Ильин и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Параовариальная киста (paraovarian cyst) — это доброкачественное полостное образование рядом с яичником, заполненное жидкостью.
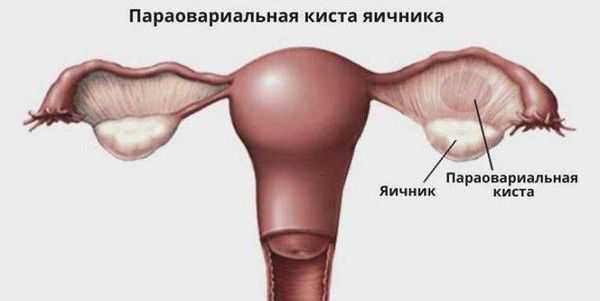
Параовариальная киста образуется из надъяичникового придатка, который расположен между яичником и трубой в широкой маточной связке. А натомически он не связан с яичником.
Параовариальная киста — это тугоэластическое гладкостенное округлое однокамерное образование. Стенки кисты тонкие, в среднем 1 мм. Внутри киста выстлана однорядным эпителием: плоским, кубическим или цилиндрическим. Полость заполнена серозной (прозрачной) жидкостью, которая содержит большое количеством белка и немного муцина.
Размеры кисты могут быть разными: от небольших (5-10 мм) до гигантских, занимающих всю брюшную полость [4] . При размере кисты 4-5 см и более сверху на ней распластана маточная труба. Снизу и сзади, как правило, находится яичник. Обычно киста кровоснабжается сосудами маточной трубы.
Такое образование малоподвижно, растёт медленно за счёт накопления жидкости, которая вырабатывается стенками кисты.
Чаще всего заболевание протекает бессимптомно и выявляется при ультразвуковом исследовании (УЗИ) органов малого таза или в ходе операции. Если киста большая, гинеколог может обнаружить её во время планового осмотра. При образованиях более 5 см женщины жалуются на ноющую боль в животе (в 62 % случаев), при осложнениях (перекруте ножки кисты, надрыве капсулы, нагноении и др.) боль становится резкой [11] .
Параовариальные кисты очень редко перерождаются в рак, в истории описано всего несколько таких случаев [7] .
Распространённость
Кисты выявляются у женщин всех возрастов, но чаще обнаруживаются в 30-40 лет. Среди образований придатков такие кисты составляют около 5-20 % [11] . Ч астота параовариальных кист среди детей и подростков, согласно одному из исследований, составляет 7,3 % [3] . Точная заболеваемость неизвестна из-за частого бессимптомного течения.
Причины параовариальных кист
Причины возникновения этих кист неизвестны. Они формируются на этапе эмбриогенеза, т. е. внутриутробно. В течение жизни в них постепенно накапливается жидкость и они медленно растут.
Факторы, способствующие росту параовариальных кист, продолжают изучаться. Установлено, что кисты растут быстрее при ожирении [5] . Прямая связь с гормональным влиянием не доказана. Однако наблюдения показывают более активный рост параовариальных кист в постпубертатном периоде и во время беременности, что косвенно указывает на чувствительность к половым гормонам [6] .
Другие факторы, при которых киста может увеличиваться:
- воспаление придатков матки (оофориты, аднекситы);
- инфекции, передающиеся половым путём;
- эндокринные заболевания (например, гипотиреоз);
- раннее половое созревание (начало менструаций в 11 лет и ранее);
- бесконтрольная гормональная контрацепция: приём препаратов без консультации и контроля врача; злоупотребление препаратами для экстренной контрацепции [1] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Большинство параовариальных кист небольшие и бессимптомные. Жалобы появляются, когда киста увеличивается до 4-5 см в диаметре и больше. Она начинает давить на соседние органы и менять их нормальное анатомическое соотношение.
Большая киста может вызывать периодические ноющие или распирающие боли внизу живота, в боку, крестце или пояснице. Такая боль не связана с менструацией или переовуляторным периодом в середине цикла (2 - 3 дня до и после овуляции). Она иногда усиливается при физической активности и нагрузке, проходит самостоятельно.

Если киста давит на мочевой пузырь или кишечник, нарушается мочеиспускание, появляются запоры или частые позывы к дефекации. Иногда женщины чувствуют боль при половом контакте [1] .
Патогенез параовариальной кисты
Закладка параовариальных кист происходит внутриутробно. При нормальном развитии эмбриона на втором месяце внутриутробной жизни в тазовой его части образуется Вольфов проток (эмбриональный орган — проток первичной почки). У мужчин он преобразуется в каналец придатка яичка и семявыносящий проток. У женщин редуцируется и остаётся в виде надъяичникового придатка, который состоит из сети поперечных канальцев и продольного протока придатка.
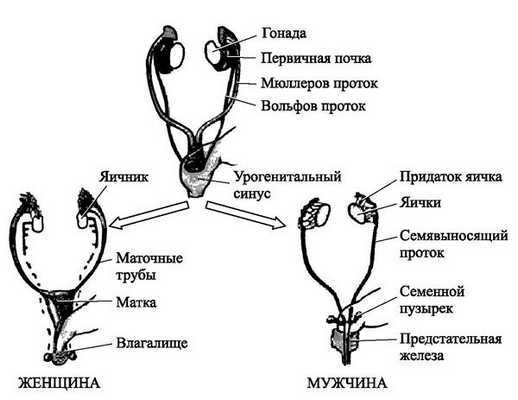
Из-за нарушений внутриутробного развития (что их вызывает, пока неизвестно) канальцы надъяичникового придатка остаются недоразвитыми, а выводящие протоки вовсе могут отсутствовать. Из-за этого жидкость, которую вырабатывают канальцы, не выводится. Накапливаясь, она растягивает стенки канальцев или протока, так формируется параовариальная киста [8] .
Классификация и стадии развития параовариальной кисты
По локализации:
- Правосторонняя параовариальная киста. Такие кисты в большей степени склонны к росту и осложнениям, поскольку с этой стороны более активное кровоснабжение.
- Левосторонняя параовариальная киста.
- Двусторонние кисты. Встречаются крайне редко.
В зависимости от размеров:
- Малого размера — менее 2,5 мм.
- Средних размеров — от 2,5 до 5 см.
- Крупная — более 5 см. Чаще всего имеет ножку, поэтому риск перекрута у крупной кисты выше.
По степени подвижности:
- Подвижные. Почти все параовариальные кисты подвижны: они смещаются вместе с маткой.
- Неподвижные. К ним относятся очень большие образования и опухоли с инфильтративным ростом.
По течению:
При интенсивной физической нагрузке, подъёмах тяжестей, резких изменениях положения тела параовариальная киста может осложняться перекрутом ножки или разрывом капсулы.
Перекрут ножки кисты. При этом осложнении пережимаются сосуды, питающие ткани кисты и маточной трубы, которая находится рядом. Нарушается кровообращение, ткани не получают достаточно кислорода и питательных веществ и начинают отмирать.
Состояние женщины резко ухудшается, появляется симптоматика «острого живота»: резкие схваткообразные боли внизу живота, которые не проходят после приёма спазмолитических препаратов; напряжение передней брюшной стенки; учащённое сердцебиение; бледность кожи; липкий холодный пот; иногда учащённый стул.
Когда ножка кисты не выражена, возможен перекрут параовариальной кисты вместе с маточной трубой и яичником. В этом случае также нарушается приток крови, что грозит некрозом (омертвением) этих органов.
Нагноение параовариальной кисты. Причина этого осложнения — болезнетворная микрофлора, которая может попасть в кисту из какого-либо очага воспаления в организме лимфогенным или гематогенным путём (с током лимфы или крови). Нагноение проявляется повышением температуры тела до 38-39 °C , интоксикацией, резкой разлитой болезненностью в животе, иногда с учащённым стулом или рвотой.
Разрыв капсулы. Проявляется симптоматикой «острого живота» и признаками внутреннего кровотечения: нарастающей слабостью, вялостью и бледностью кожи.
Все эти осложнения требуют экстренной госпитализации и оперативного лечения в объёмах, диктуемых клинической ситуацией.
Внематочная беременность и бесплодие. Большая параовариальная киста (более 5-6 см) может быть причиной внематочной беременности и бесплодия из-за трубного фактора. Киста находится рядом с маточной трубой. Увеличиваясь, киста сдавливает трубу, что нарушает её кровоснабжение. Со временем ишемия (обеднение кровоснабжения) нарастает, и ткани постепенно атрофируются. Из-за этого маточная труба перестаёт нормально функционировать и становится непроходимой [4] .
Чаще всего параовариальные кисты выявляются случайно при плановых УЗИ, во время операций, в том числе диагностической лапароскопии, или на осмотре у гинеколога, если киста большая.
Осмотр
При бимануальном исследовании на гинекологическом кресле врач может обнаружить над маткой или сбоку от неё округлое безболезненное образование с гладкими контурами, эластической консистенцией и ограниченной подвижностью. Так выявляются кисты размером около 5 см и более.
Инструментальная диагностика
При ультразвуковом исследовании влагалищным или абдоминальным датчиком определяется округлое тонкостенное образование с однородным содержимым, которое выглядит тёмным пятном. Иногда внутри определяется мелкодисперсная взвесь.
Важным критерием, указывающим на параовариальную кисту, является незатронутый яичник, который видно при УЗИ.
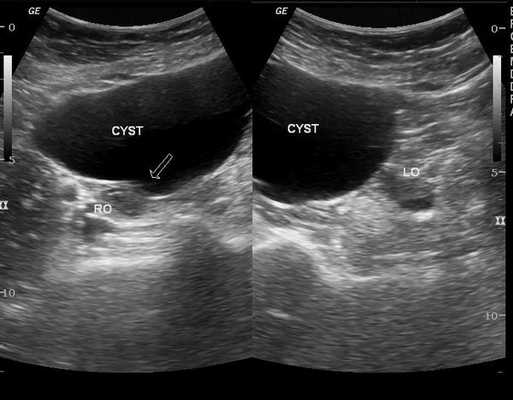
Перегородки в кисте, сосочкообразные выросты и пристеночные включения — неблагоприятные признаки, которые могут указывать на неоплазию (онкопатологию).
Как правило, ультразвукового исследования, проведённого грамотным специалистом, достаточно, чтобы поставить правильный диагноз.
Если по результатам УЗИ не получается точно определить патологию, целесообразно провести магнитно-резонансную томографию (МРТ) малого таза.
Дифференциальная диагностика
Параовариальную кисту нужно отличить от яичниковых образований (истинных опухолей и кист). Они отличаются по биологическому происхождению, клиническому течению и прогнозу.
Также важно отличать такие кисты от внематочной беременности, поскольку она требует срочного оперативного лечения [10] .
В отличие от функциональных ретенционных кист яичника (фолликулярной кисты или кисты жёлтого тела) параовариальные кисты не исчезают самостоятельно. Поэтому их не лечат терапевтическими методами, т. е. лекарственными препаратами.
Бессимптомные кисты размером до 4 см можно оставить под динамическим наблюдением с УЗИ контролем через 3 месяца, затем через полгода.
Крупные образования, быстро увеличивающиеся или симптомные кисты, а также образования с признаками неоплазии (перегородками, папиллярными выростами, чередованием жидкого и плотного компонента) удаляют хирургическим путём.
Также плановое удаление параовариальной кисты требуется перед планированием беременности путём ЭКО. Это необходимо, чтобы во время беременности избежать таких осложнений, как перекрут ножки кисты, надрыв капсулы и др. При беременности параовариальные кисты могут увеличиваться. К тому же, в циклах ЭКО используется массивная гормональная поддержка, что тоже может повлиять на рост кисты.
Хирургическое лечение подразумевает энуклиацию (вылущивание) кисты, т. е. киста удаляется с сохранением окружающих тканей. Операцию можно провести двумя способами:
- Лапароскопически — через небольшие отверстия (обычно 0,5-1,5 см) в брюшной полости. Этот метод используется чаще.
- Лапаротомически (полостная операция) — через большой разрез брюшной полости.
При неосложнённой параовариальной кисте в ходе плановой операции рассекается передний листок широкой маточной связки и киста вылущивается из межсвязочного пространства. При этом яичник и маточную трубу не затрагивают.
После удаления кисты деформированная маточная труба сокращается и принимает прежнюю форму, если она ещё не атрофировалась.
Иссечённые ткани кисты обязательно направляются на гистологическое исследование. Это необходимо, чтобы подтвердить поставленный диагноз и исключить онкопатологию.
Прогноз. Профилактика
В большинстве случаев при своевременном лечении целостность яичников и маточных труб сохраняется и репродуктивная функция не нарушается.
После хирургического лечения параовариальной кисты рецидивов не отмечается, так как рудиментные ткани, из которых формируется киста, полностью удаляются.
В зависимости от объёма операции и размера кисты период восстановления организма может быть разным, но в большинстве случаев почти сразу можно планировать беременность.
Параовариальная киста и беременность
Небольшая неосложнённая параовариальная киста обычно не препятствует беременности. На ранних сроках такая киста тоже не несёт дополнительных рисков. Но по мере роста плода, кровоснабжение матки усиливается, и киста может увеличиться. Когда матка выходит за пределы малого раза, возрастает риск перекрута ножки кисты. Поэтому ведение беременных пациенток с параовариальной кистой требует динамического контроля за образованием.
Если во время беременности нет экстренных показаний для операции, кисту удаляют после родов.
Способ родоразрешения выбирается в каждом случае индивидуально. Женщина может родить через естественные родовые пути, но в этом случае нужен усиленный контроль, чтобы избежать разрыва капсулы кисты или перекрута её ножки [6] .
Профилактика
Доказанных причин формирования параовариальной кисты пока не выявлено, поэтому для профилактики рекомендуется вести здоровый образ жизни и исключать или сводить к минимуму воздействие вредных факторов.
Так как киста развивается бессимптомно и незаметно для женщины, необходимо проходить профилактические обследования у гинеколога один раз в год. При возникновении болезненных ощущений внизу живота — обращаться к специалисту внепланово.
Предотвратить рост уже существующей кисты сложно. Чтобы уменьшить риск осложнений, следует:
Удаление параовариальной кисты
Лапароскопическое удаление параовариальной кисты - эндоскопическая операция, в ходе которой из брюшной полости извлекают кистозно-измененный эпоофорон (рудиментарный придаток яичника). Показаниями для удаления параовариальной кисты являются перекрут ножки образования и болевой синдром. Операцию также проводят при бессимптомных кистах в порядке подготовки к экстракорпоральному оплодотворению. Лапароскопию выполняют под общим наркозом. Хирург делает три прокола брюшной стенки и под контролем изображения на мониторе извлекает кисту через троакар. В местах проколов накладывают косметические швы. Полное восстановление после операции происходит в течение двух месяцев, рецидивы патологии исключены, поскольку источник кисты - эпоофорон удаляется вместе с капсулой.
Лапароскопическое удаление параовариальной кисты производится в специализированных клиниках, оснащенных соответствующим оборудованием. Оперативные вмешательства с использованием эндоскопических методик проводят специально обученные врачи. При удалении кисты применяется современный хирургический инструментарий, специально разработанный для эндоскопических вмешательств. В зависимости от техники проведения операция может быть стандартной (закрытой) и с небольшим разрезом в области пораженного яичника (открытой).
Показания и противопоказания
Показанием к операции является перекрут ножки образования, состоящей из листка широкой связки и маточной трубы. Лапароскопическое удаление параовариальной кисты предотвращает некроз ножки вследствие нарушения кровообращения. Вмешательство также необходимо при стойком болевом синдроме, не связанном с менструальным циклом. Боль появляется из-за давления растущей параовариальной кисты на рецепторы соответствующей анатомической зоны. После операции боли исчезают, поскольку устраняются причины нарушения кровообращения широкой связки матки. Кроме того, лапароскопическое удаление параовариальной кисты выполняют в порядке подготовки к экстракорпоральному оплодотворению.
Абсолютными противопоказаниями к плановой операции являются состояния, при которых любое хирургическое вмешательство может представлять опасность для жизни или оказывать негативное влияние на общее состояние здоровья больной. В число таких состояний входят тяжелые сердечно-сосудистые заболевания, инфекционные поражения и хроническая соматическая патология в стадии обострения. К противопоказаниям, обусловленным ухудшением условий визуального обзора и затруднениями при манипуляциях лапароскопическими инструментами, относятся ожирение, грыжа белой линии живота, обширные спайки в брюшной полости и области малого таза. При наличии перечисленных противопоказаний проводят классическую полостную операцию.
Подготовка к удалению кисты
Перед вмешательством нужно пройти ультразвуковое исследование органов малого таза для уточнения расположения и размеров параовариальной кисты, выяснения ее взаимосвязей с прилежащими анатомическими образованиями, определения выраженности и структуры ножки. Для оценки общего состояния здоровья назначают лабораторные исследования: биохимический анализ крови, клинические анализы крови и мочи. Данные коагулограммы указывают на состояние свертывающей системы крови. По результатам исследования влагалищного мазка судят о наличии острого воспалительного процесса. Анализы на ВИЧ, сифилис и гепатиты необходимы для исключения передающихся через кровь инфекций.
Перед плановым хирургическим вмешательством осуществляют специальную подготовку. За 3-5 суток до операции пациентке рекомендуют начать принимать активированный уголь и исключить из рациона газообразующие продукты. Последний прием пищи разрешают за 8 часов до оперативного вмешательства. Вечером накануне операции делают очистительную клизму. В экстренном порядке удаление кисты проводят натощак без предварительной подготовки.
Методика проведения
Лапароскопическое вмешательство выполняют под наркозом в условиях операционной. Хирург руками захватывает переднюю брюшную стенку и оттягивает ее кверху, за счет этого увеличивается расстояние от пупка до забрюшинных сосудов. Потом под пупок по средней линии живота вводят иглу Вереша, направляя ее конец в сторону крестца. При нормальной массе тела иглу располагают под углом 45 градусов, при излишней массе тела - под углом 80-85 градусов, при дефиците массы тела - под углом 15-20 градусов. В последнем случае глубину введения иглы ограничивают 4 сантиметрами, чтобы не повредить забрюшинные сосуды.
Затем в брюшную полость нагнетают углекислый газ. После инсуфляции брюшной полости (создания пневмоперитонеума) иглу Вереша извлекают и под тем же углом устанавливают троакар - проводник в виде трубки. В него вводят стекловолоконный кабель, чтобы получить изображение на экране. После создания условий для визуального контроля врач, используя троакары, делает еще два прокола в подвздошных областях и осуществляет ревизию брюшной полости. При выраженном спаечном процессе проводят открытую лапароскопию. В зоне проекции яичника разрезают кожу и рассекают переднюю фасцию скальпелем, после чего в образовавшееся «окно» вводят троакар с тупым концом. Для обеспечения пневмоперитонеума во время последующих манипуляций на фасцию накладывают швы. При таком подходе исключается повреждение забрюшинных сосудов и кишечника. Дальнейший ход операции ничем не отличается от техники закрытой лапаротомии.
Хирург вводит инструмент в троакар, установленный в проекции яичника. Затем под контролем изображения на мониторе эндоскопист рассекает широкую связку, вылущивает кисту и помещает ее в специальный пластиковый мешок. После этого врач протыкает кисту, выпуская жидкое содержимое, в результате киста спадается и уменьшается в размере. Потом хирург извлекает кисту через троакар и коагулирует кровеносные сосуды в месте разреза широкой связки. После ревизии из брюшной полости выводят углекислый газ, на кожу в местах проколов накладывают косметические швы. Продолжительность операции составляет 15-20 минут.
После удаления кисты
Пациентку выписывают на вторые сутки после операции. В течение двух недель не рекомендуют жить половой жизнью. Планирование беременности нежелательно в течение ближайших двух месяцев - за это время организм полностью восстанавливается после оперативного вмешательства. Если лапароскопия проводилась по поводу перекрута параовариальной кисты, маточная труба также возвращается в исходное состояние в течение двух месяцев. Рецидивов после хирургического лечения не наблюдается, поскольку источник для образования параовариальной кисты полностью удаляется.
Осложнения
Во время операции возможны такие осложнения, как кровотечение и повреждение органов брюшной полости. В случаях, представляющих опасность для жизни пациентки, объем хирургического вмешательства увеличивают. Замена лапароскопии лапаротомией требуется очень редко. Обо всех возможных осложнениях больную предупреждают заранее, перед вмешательством оформляют письменное согласие на расширение объема операции при возникновении непредвиденных обстоятельств. При попадании углекислого газа в забрюшинное пространство во время лапароскопического удаления параовариальной кисты пациентка может чувствовать боли в пояснице и ощущать дискомфорт в кишечнике в течение нескольких дней. Отдаленные осложнения наблюдаются крайне редко, в отдельных случаях у больных возникают спайки в области малого таза. Удаление параовариальной кисты не влияет на способность к оплодотворению, вынашиванию и рождению ребенка. В экстренных случаях операция может осуществляться в период беременности.
Стоимость лапароскопического удаления параовариальной кисты в Москве
Лапароскопическое удаление кисты является современным хирургическим вмешательством, выполняется в специализированных клиниках, оснащенных специальным оборудованием, что оказывает влияние на стоимость операции. Государственные медицинские учреждения, как правило, предлагают более доступные цены на лапароскопическое удаление параовариальной кисты в Москве по сравнению с частными центрами. Кроме того, стоимость вмешательства может колебаться в зависимости от объема обследования в предоперационном периоде, вида наркозного препарата, квалификации врача и наличия дополнительного сервиса.
Киста яичника
Киста яичника - опухолевидное образование яичника доброкачественного характера. Представляет собой полость на ножке, наполненную жидким содержимым и имеющую тенденцию к увеличению своего размера за счет накопления секрета. Различают кисты яичника (фолликулярные, кисты желтого тела, эндометриоидные и др.) и надъяичникового придатка (параовариальные). Часто протекает бессимптомно, может проявляться дискомфортом и болью внизу живота, нарушением менструальной функции, дизурическими расстройствами (при сдавлении мочевого пузыря). Осложняется перекрутом ножки кисты, разрывом капсулы, ведущими к картине острого живота и перитонита.

Термин «киста» (греч. «kystis» - мешок, пузырь) используется в медицине для обозначения патологических полостей в органах, состоящих из капсулы и жидкого содержимого и увеличивающих свой размер по мере накопления секрета. Кисты являются самым распространенными видом доброкачественных образований и могут возникать практически во всех тканях и органах: зубах, почках, печени, молочных железах, поджелудочной, щитовидной железе, мужских и женских половых органах и т. д.
Под понятием «киста яичника» скрывается большая группа опухолевидных новообразований, отличающихся друг от друга строением, причинами возникновения, течением и подходами к лечению. Кисты яичников относятся к доброкачественным новообразованиям тканей железы, обычно развиваются длительно, их размер может варьировать от нескольких миллиметров в диаметре до 20 и более сантиметров.
Кисты яичников являются широко распространенным заболеванием и встречаются чаще у женщин в детородном периоде: в 30% случаев они диагностируются у женщин с регулярным менструальным циклом и в 50% - с нарушенным. В период менопаузы кисты яичников встречаются у 6% женщин.
Причины
Кисты яичников могут развиваться под воздействием целого ряда причин, наиболее распространенными из которых являются:
- гормональная дисфункция (ранняя менструация, нарушение процессов созревания фолликула и овуляции)
- воспалительные процессы (оофориты, аднекситы)
- эндокринные заболевания: гипотиреоз (снижение функции щитовидной железы) и другие
- хирургическое прерывание беременности: аборты и миниаборты
Классификация
В зависимости от характера происхождения образования и его содержимого различают следующие виды кисты яичника:
- Фолликулярная.Фолликулярные кисты относятся к образованиям функционального характера, образующимся в самой ткани яичника и непосредственно связанным с происходящими в нем циклическими изменениями. Образуются на месте неразорвавшегося фолликула.
- Киста желтого тела. Формируется на месте нерегрессировавшего желтого тела фолликула. Патологическая полость при этом виде кисты яичника формируется из оболочек желтого тела. Как и фолликулярная киста яичника, киста желтого тела не достигает значительных размеров и может исчезать самостоятельно по мере рассасывания в них секрета и спадания кистозной полости.
- Параовариальная.Параовариальные кисты исходят из надъяичниковых придатков без вовлечения в процесс ткани яичника. Такие кисты яичников могут достигать гигантских размеров.
- Эндометриоидная.Эндометриоидные кисты формируются из частичек слизистой матки (эндометрия) при ее патологическом очаговом разрастании на яичниках и других органах (эндометриоз). Содержимым эндометриоидных кист яичника служит старая кровь.
- Дермоидная.Дермоидные кистыотносятся к врожденным образованиям, формирующимся из эмбриональных зачатков. Они содержат в себе сало, волосы, кости, хрящи, зубы и другие фрагменты тканей организма.
- Муцинозная. Муцинозные кисты яичников часто бывают многокамерными, они заполнены густой слизью (муцином), которая продуцируется внутренней слизистой оболочкой кисты. Эндометриоидные и муцинозные кисты яичников в более высокой степени склонны к перерождению в злокачественные новообразования.
Симптомы кисты яичника
Большая часть кист яичников длительное время не имеют выраженных клинических проявлений и часто выявляются при профилактических гинекологических осмотрах. В ряде случаев (увеличение размера, осложненное течение, гормональная секреция и т. д.) кисты яичников могут проявлять себя следующими симптомами:
Боли могут возникать в связи с возможными осложнениями: перекрутом ножки, разрывом оболочки, кровотечением или нагноением кисты яичника. Постоянные ноющие боли вызываются давлением на соседние органы из-за значительного увеличения кисты яичника в размерах.
Увеличение окружности живота или его асимметрия могут быть связаны как с большим размером кисты яичника, так и с асцитом (скоплением жидкости в брюшной полости).
Растущая киста яичника может сдавливать мочевой пузырь или нижние отделы кишечника, что проявляется дизурическими расстройствами и запорами. Сдавление венозных сосудистых пучков может вызывать варикозное изменение вен нижних конечностей.
Гормонально активные кисты яичников вызывают нарушения менструального цикла - нерегулярные, обильные или длительные менструации, ациклические маточные кровотечения. При секреции опухолями мужских половых гормонов может возникнуть гиперандрогенизация организма, сопровождающаяся огрубением голоса, ростом волос на теле и лице по мужскому типу (гирсутизм), увеличением клитора.
Некоторые виды кист яичников могут исчезать самостоятельно, некоторые требуют проведения курса противовоспалительного или гормонального лечения, а в ряде случаев требуется хирургическое вмешательство, чтобы предотвратить развитие грозных осложнений. Киста яичника представляет потенциальную опасность озлокачествления, особенно высок риск развития рака яичника из муцинозных и эндометриоидных кист. Поэтому с целью предупреждения развития онкопроцесса приоритет в лечении кист яичника отдается их хирургическому удалению.
Киста яичника чаще всего представляет собой подвижное образование на ножке. Перекрут ножки кисты сопровождается нарушением ее кровоснабжения, некрозом и явлениями перитонита (воспаления брюшины), что клинически проявляется картиной «острого живота»: резкие боли в животе, повышение температуры тела до 39°С, рвота, напряжение мышц брюшной стенки. Возможен перекрут кисты вместе с маточной трубой и яичником. В этих случаях требуется экстренная хирургическая операция, в ходе которой решается вопрос об объеме необходимого оперативного вмешательства.
При некоторых видах кист яичников (особенно при эндометриоидной) высока вероятность разрыва капсулы и излития содержимого в брюшную полость. Другим осложнением кисты яичника служит инфицирование и нагноение образования. В этих случаях также требуются экстренные хирургические мероприятия. Кисты яичника могут служить причиной женского бесплодия или осложненной беременности. Эндометриоидные кисты яичника часто вызывают развитие спаечного процесса в малом тазу.
Диагностика
Диагностику кисты яичника проводят на основании следующих методов:
- сбора анамнеза и жалоб пациентки
- бимануального (двуручного) гинекологического осмотра, позволяющего выявить патологические образования в области яичников, их подвижность и болезненность
- трансабдоминальной или трансвагинальной ультразвуковой диагностики, дающей эхоскопическую картину состояния органов малого таза. На сегодняшний день УЗИ является наиболее достоверным и безопасным методом диагностики кисты яичника и динамического наблюдения за ее развитием
- пункции заднего свода влагалища, позволяющей выявить наличие выпота или крови в брюшной полости (чаще при осложненных кистах яичника)
- диагностической лапароскопии, позволяющей также произвести удаление кисты яичника с последующим гистологическим исследованием и окончательным определением вида опухоли
- определения онкомаркера СА-125 в крови, повышенное содержание которого в менопаузе всегда указывает на озлокачествление кисты яичника. В репродуктивной фазе его повышение наблюдается также при воспалении придатков, эндометриозе, простых кистах яичника
- компьютерной или магнитно-резонансной томографии (КТ или МРТ), дающих сведения о расположении, размерах, структуре, содержимом кисты яичника и ее отношении к предлежащим органам
- теста на беременность, исключающего внематочную беременность.

Лечение кисты яичника
Консервативное лечение
Выбор тактики лечения зависит от характера образования, выраженности клинических симптомов, возраста пациентки, необходимости сохранения репродуктивной функции, риска развития злокачественного процесса. Выжидательная тактика и консервативное лечение возможны при функциональном характере и неосложненном течении кисты яичника. В этих случаях обычно назначается прием монофазных или двухфазных оральных контрацептивов в течение 2-3 менструальных циклов, курс витаминов А, В1, В6, Е, С, К, гомеопатическое лечение.
Вряде случаев показаны диетотерапия, лечебная гимнастика, иглорефлексотерапия, лечение минеральными водами (бальнеотерапия). При отсутствии положительного эффекта от консервативной терапии или при увеличении размеров кисты яичника показано хирургическое вмешательство - удаление образования в пределах здоровых тканей яичника и его гистологическое исследование.
Хирургическое лечение
Преимущества планового хирургического лечения кисты яичника перед возникновением экстренной ситуации совершенно очевидны. В решении вопроса об объеме и доступе хирургического вмешательства в настоящее время оперативная гинекология придерживается органосохраняющих и малотравматичных методик. Обычно плановые операции по удалению кисты яичника проводятся лапароскопическим доступом и по возможности максимально сохраняют ткани органа.
Лапароскопия обычно не применяется, если достоверно известно о злокачественности процесса в яичниках. В этом случае проводится расширенная лапаротомия (полостная операция) с экстренным гистологическим исследованием опухоли. При кистах яичников проводятся следующие виды операций:
- Кистэктомия - удаление кисты и сохранение здоровой перспективной ткани яичника. При этом капсула кисты яичника вылущивается из своего ложа с проведением тщательного гемостаза. Ткани яичника сохраняются, и после восстановления орган продолжает нормально функционировать.
- Клиновидная резекция яичника - иссечение кисты яичника вместе с окружающей тканью.
- Удаление всего яичника (оофорэктомия), нередко вместе с тубэктомией (т. е. полное удаление придатков - аднексэктомия).
- Биопсия ткани яичника. Проводится для взятия материала ткани яичника на гистологическое исследование при подозрении на раковую опухоль.
Дермоидные, муцинозные, эндометриоидные кисты яичников подлежат только хирургическому удалению. Необходимо также удалить кисту яичника перед планируемой беременностью из-за высокого риска перекрута ее ножки или увеличения опухоли в размерах. Ранняя диагностика кисты яичника и плановая хирургическая операция позволяют существенно сократить объем оперативного вмешательства, сроки выздоровления и избежать грозных последствий заболевания.
При кистах яичника в молодом возрасте, когда нужно сохранить репродуктивную функцию, проводится кистэктомия или резекция органа с сохранением здоровых неизмененных тканей. В климактерическом периоде с целью профилактики онкологических процессов производится удаление матки с придатками - расширенная гистерэктомия (пангистерэктомия). После хирургического удаления кисты яичника назначается курс восстановительного лечения.
Прогноз и профилактика
Кисты яичников функционального характера могут образовываться повторно в течение жизни, до тех пор, пока сохраняется менструальная функция. Правильно подобранная гормональная терапия позволяет избежать рецидивов. Возможно также возобновление эндометриоидных кист яичников, однако это зависит от правильно проведенной операции и дальнейшего лечения. Удаленные дермоидные кисты яичников заново не образуются. После удаления или консервативного излечения кисты яичника возможно наступление беременности.
Во избежание риска возникновения осложнений, для сохранения репродуктивной функции кисты яичников необходимо своевременно диагностировать и лечить. Это возможно только при грамотном, осознанном отношении к своему здоровью и регулярным (2 раза в год) профилактическим осмотрам гинеколога.
Читайте также:
- Анализ кала в норме
- Операции при абсцессах и флегмонах шеи. Вскрытие поднижнечелюстной флегмоны. Техника дренирования поднижнечелюстной флегмоны.
- Бурситы коленного сустава. Диагностика и лечение
- Генетика врожденных пороков сердца. Особенности наследования
- Диссимуляция болезни. Проблема диссимуляции соматических заболеваний
