УЗИ при поражении лимфоузлов плоскоклеточным раком
Добавил пользователь Алексей Ф. Обновлено: 01.02.2026
Шейные лимфатические узлы являются частым местом метастазирования злокачественных опухолей, первичный очаг которых располагается в области головы и шеи. К ним, например, относятся плоскоклеточный рак верхних отделов дыхательных путей, а также метастазы рака слюнных желез и щитовидной железы.
Наиболее распространенным клиническим признаком является увеличивающееся образование шеи, которое обычно обнаруживается пациентом или его врачом. При подозрении на метастатическое поражения лимфатических узлов шеи для диагностики и определения наилучшей тактики лечения потребуется осмотр врачом-онкологом, инструментальные методы и биопсия.
Иногда новообразования вне области головы и шеи могут неожиданно метастазировать в шейные лимфатические узлы, что требует особенно тщательной диагностики для выявления первичного очага.
Лечение будет зависеть от типа и локализации первичной опухоли, которая распространилась в лимфатические узлы шеи, и, скорее всего, будет включать в себя комбинацию хирургического вмешательства, лучевой терапии и/или химиотерапии.
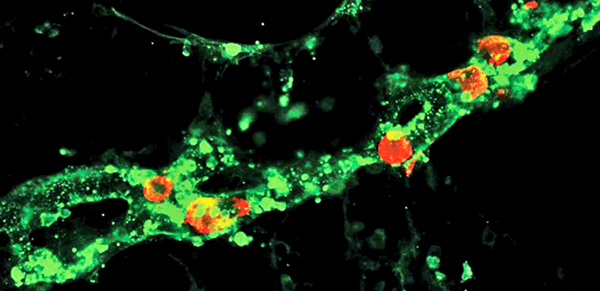
Иммунофлюоресцентная визуализация метастатических клеток меланомы (красные) внутри лимфатических сосудов (зеленые). Масштабная линейка: 100 мкм
(Science Advances/Michael Detmar Group ©)
Из чего состоит лимфатическая система шеи
Лимфатическая система шеи включает в себя сосуды и узлы.
Лимфатические капилляры — это тонкостенные структуры, состоящие из одного слоя эндотелиальных клеток. Они находятся во всех тканях организма и, объединяясь друг с другом, способствуют оттоку лимфатической жидкости в более крупные лимфатические сосуды.
Стенка лимфатических сосудов состоит из трех слоев: внутреннего слоя эндотелиальных клеток, среднего мышечного слоя и внешнего слоя соединительной ткани. В лимфатических сосудах гораздо больше клапанов, чем в венозных, при этом циркуляция лимфы полностью зависит от сжатия сосудов окружающими мышцами. Лимфатические сосуды дренируют лимфу в лимфатические узлы.
В среднем на каждой стороне шеи расположено до 75 лимфатических узлов. Снаружи узел покрывает капсула, под которой располагается субкапсулярные синусы - место куда попадает лимфатическая жидкость из приносящих лимфатических сосудов. Жидкость проходит сквозь ткань лимфатического узла, которая состоит из коркового и мозгового вещества, а затем выходит через ворота лимфатического узла и попадает в отводящие лимфатические сосуды. В итоге лимфа попадает в венозную систему в месте соустья внутренней яремной и подключичной вены.
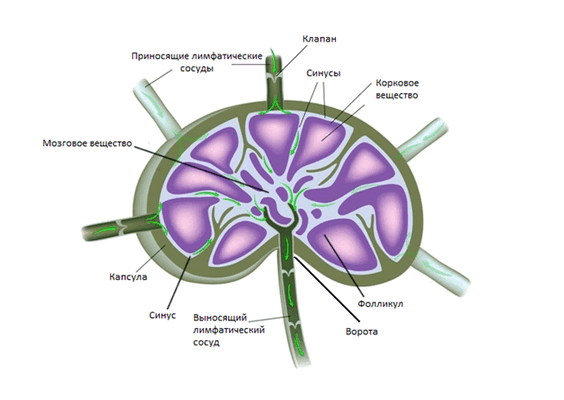
Анатомическая структура лимфатического узла (Alila Medical Media/ Shutterstock ©)
Классификация лимфатических узлов шеи
На данный момент во всем мире рекомендована к использованию классификация Американского объединенного комитета по раку (American Joint Committee on Cancer (AJCC)) 8 издания от 2018 года:
- Уровень I (IA и IB): подбородочные и поднижнечелюстные лимфатические узлы;
- Уровень II (IIA и IIB): верхняя яремная группа (делится на 2 подуровня, границей между которыми является добавочный нерв);
- Уровень III: средняя яремная группа;
- Уровень IV: нижняя яремная группа;
- Уровень V (VА и VB): лимфатические узлы заднего треугольника шеи;
- Уровень VI: передние шейные лимфатические узлы;
- Уровень VII: верхние медиастинальные лимфатические узлы.
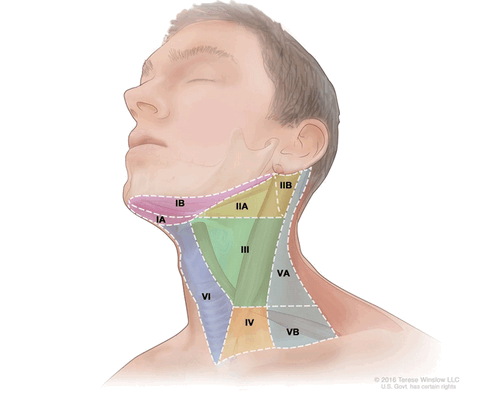
Уровни лимфатических узлов шеи (Tenese Winslow LLC ©)
Диагностика
Осмотр
При пальпации шеи врач обращает внимание на расположение, размер, плотность и подвижность каждого узла. Особое внимание уделяется узлам, которые кажутся фиксированными к подлежащим сосудисто-нервным структурам и внутренним органам. Описание каждого узла становится важной частью медицинской документации, которая в дальнейшем может использоваться для оценки эффекта лечения.
Лучевые методы
Преимуществами УЗИ перед другими методами визуализации являются цена, скорость исследования и низкая лучевая нагрузка на пациента.
Ультразвуковыми признаками метастатического поражения лимфатических узлов может быть образование сферической формы, нарушение структуры, нечеткие границы, наличие центрального некроза и др.
Поскольку не всегда по УЗИ можно с уверенностью сказать является лимфатический узел пораженным или нет, иногда одновременно выполняют тонкоигольную аспирационную биопсию под ультразвуковым контролем с последующим цитологическим исследованием материала из этого узла. Результат цитологического исследования зависит от навыков врача УЗИ и качества образца (т.е. наличия достаточного количества репрезентативных клеток).
С появлением систем высокого разрешения и специальных контрастных веществ КТ позволяет обнаруживать лимфатические узлы, которые могли быть пропущены при иных методах диагностики.
Ценность МРТ - превосходная детализация мягких тканей. МРТ превосходит КТ в качестве предпочтительного исследования при оценке ряда новообразований головы и шеи, таких как основание языка и слюнные железы. Размер, наличие нескольких увеличенных узлов и центральный некроз - критерии, общие для протоколов исследования КТ и МРТ.
Этот новый метод визуализации все чаще используется для определения стадии опухолей головы и шеи. Метод основан на поглощении 2-фтор-2-дезокси-D-глюкозы (ФДГ) метаболически активными тканями. Исследование также может быть объединено с КТ, чтобы улучшить разрешение получаемого изображения и более точно определить расположение образования.
Биопсия
Биопсия — это удаление небольшого кусочка ткани для исследования под микроскопом или для тестирования в лаборатории на предмет наличия признаков злокачественности. В подавляющем большинстве случаев проводится тонкоигольная аспирационная биопсия. Врач, выполняющий биопсию, может использовать УЗИ или КТ для выполнения процедуры. Иногда тонкоигольная аспирационная биопсия не позволяет поставить окончательный диагноз, и требуются другие виды биопсии, такие как трепан-биопсия или эксцизионная биопсия.
 | 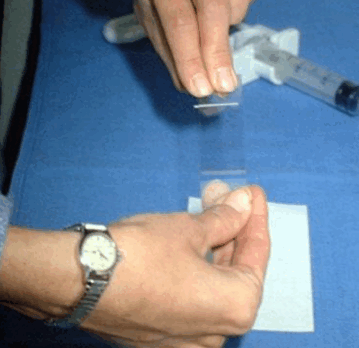 |
| Процесс приготовления предметных стекол для цитологического исследования. Материалом служит содержимое шприца после выполнения тонкоигольной аспирационной биопсии | |
План лечения
После определения диагноза и проведения всех диагностических исследований врач порекомендует оптимальный для пациента курс лечения. В конечном итоге лечение метастатического поражения лимфатических узлов зависит от типа и локализации первичной опухоли.
Существует три различных варианта лечения, которые могут быть использованы отдельно или в комбинации:
- хирургическое вмешательство,
- лучевая терапия,
- химиотерапия.
Хирургическое лечение
Хирургическое лечение обычно включает удаление лимфатических узлов шеи (лимфодиссекция) и последующее гистологическое исследование для точного определения стадии, так как это может существенно повлиять на дальнейшую тактику лечения. Хоть и не всегда, но чаще всего лимфодиссекция выполняется одновременно с удалением первичной опухоли.
Существуют различные виды лимфодиссекций:
- радикальная лимфодиссекция: удаление всех лимфоузлов, удаление внутренней яремной вены, удаление мышц и нервов;
- модифицированная радикальная лимфодиссекция: удаление всех лимфоузлов с сохранением мышц. Нервы и/или внутренняя яремная вена могут быть удалены;
- селективная лимфодиссекция: удаление только определенных групп лимфоузлов.
Лучевая терапия
Лучевая терапия может быть назначена в качестве самостоятельного метода лечения в послеоперационном периоде, чтобы снизить вероятность рецидива либо в комбинации с химиотерапией в качестве самостоятельного или адъювантного лечения. Обычно адъювантная лучевая терапия необходима, если по результатам гистологического исследования обнаруживается несколько пораженных лимфатических узлов.
Химиотерапия
Химиотерапия обычно добавляется к лучевой терапии в качестве самостоятельного или адъювантного (послеоперационного) лечения. В некоторых случаях может использоваться индукционная химиотерапия с целью уменьшения объема образования и последующего хирургического вмешательства.
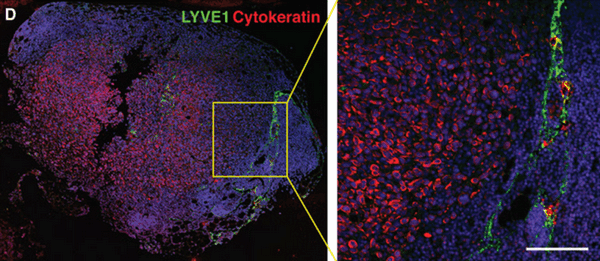
Иммунофлюоресцентная визуализация метастатически пораженного лимфатического узла с окраской на Цитокератин (красный) - маркер характерный для опухолевых клеток эпителиального происхождения. Масштабная линейка: 50 мкм
(Science Advances/Michael Detmar Group ©)
Прогноз
Метастазы в лимфатические узлы шеи могут возникать при онкологических заболеваниях различных локализаций, поэтому давать прогностические оценки для этой группы пациентов следует только после выявления первичной опухоли.
Факторы, влияющие на прогноз:
- стадия заболевания,
- локализация первичной опухоли,
- гистологический подтип и степень дифференцировки,
- количество и размер пораженных лимфатических узлов,
- характеристика края резекции опухоли.
Наблюдение после лечения
Пациенты должны регулярно посещать своего специалиста по опухолям головы и шеи для оценки состояния на предмет любых признаков рецидива заболевания.
Стандартный график наблюдения
В первые 1-2 года осмотр и сбор жалоб рекомендуется проводить каждые 3-6 месяца, на сроке 3-5 лет - один раз в 6-12 месяцев. После 5 лет с момента операции посещать врача необходимо один раз в год или при появлении жалоб. У пациентов с высоким риском рецидива перерыв между обследованиями может быть сокращен.
Список литературы:
- RUSSCO Практические рекомендации по лечению злокачественных опухолей головы и шеи. 2020г
- NCCN Clinical Practice Guidelines in Oncology Head and Neck Cancers Version 1.2021 — November 9, 2020
- DeVita, Hellman, and Rosenberg’s Cancer: Principles & Practice of Oncology (Cancer Principles and Practice of Oncology) 11th Edition 2019
- AJCC (American Joint Committee on Cancer). Cancer Staging Manual - 8th Edition. New York, NY: Springer; 2018
- Pisani, Paolo et al. “Metastatic disease in head & neck oncology.” Acta otorhinolaryngologica Italica 2020
- Van den Brekel MW. Lymph node metastases: CT and MRI. Eur J Radiol. 2000
- Chen ZW, Zhu LJ, Hou QY, Wang QP, Jiang S, Feng H. Clinical application of positron-emission tomography for the identification of cervical nodal metastases of head and neck cancer compared with CT or MRI and clinical palpation. Chinese journal of stomatology. 2008
- Qiaoli Ma et al. Unexpected contribution of lymphatic vessels to promotion of distant metastatic tumor spread. ScienceAdvances 08 Aug 2018
- Sun, J et al. Computed tomography versus magnetic resonance imaging for diagnosing cervical lymph node metastasis of head and neck cancer: a systematic review and meta-analysis. OncoTargets and therapy. 2015
- Robbins KT, Shaha AR, Medina JE, et al. Consensus statement on the classification and terminology of neck dissection. Arch Otolaryngol Head Neck Surg. 2008
- López, Fernando et al. Cervical lymph node metastases from remote primary tumor sites. Head&neck 2016

Авторская публикация:
Амиров Николай Сергеевич
Клинический ординатор НМИЦ онкологии им. Н.Н. Петрова

Под научной редакцией:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Метастазы в лимфоузлах
Метастазы — это вторичные опухолевые образования, которые возникают в результате рассеивания злокачественных клеток из первичных очагов. Они могут распространяться по всему организму, поражая практически любой орган. Однако в подавляющем большинстве случаев первые метастазы обнаруживаются в лимфоузлах.
Причины метастазирования в лимфоузлы
Пока не до конца ясны механизмы, посредством которых возникает метастаз в лимфоузел . Известно, что в данном процессе играет роль активация у злокачественных клеток способности к миграции и структурная перестройка кровеносных и лимфатических сосудов, питающих и окружающих опухоль — в них отсутствует базальная мембрана и перициты. Некоторые капилляры даже образованы непосредственно опухолевыми клетками. Таким образом, злокачественные клетки попадают в лимфатические сосуды и по ним достигают ближайших лимфатических узлов.
Способность рака к метастазированию определяется несколькими факторами:
- Степенью злокачественности рака. Чем менее дифференцированы клетки опухоли, тем она агрессивнее и тем раньше начинает метастазировать.
- Гистологическим типом опухоли. Чаще всего лимфогенным путем метастазируют карциномы — злокачественные новообразования, происходящие из эпителиальной ткани.
- Возрастом пациента. У молодых людей метастазы при одних и тех же опухолях в среднем появляются раньше, чем у людей пожилого возраста. Это связывают с особенностями кровообращения и активностью иммунной системы.
Ускорить процесс метастазирования могут тепловые процедуры и физиопроцедуры на область локализации новообразования, а также несоблюдение правил абластики при удалении опухоли. Последний момент очень важен при хирургическом лечении рака, поэтому онкологические операции должны выполняться в специализированных стационарах, в которых есть определенные условия для проведения подобных вмешательств и квалифицированный персонал.
Пути распространения
Сначала поражаются регионарные лимфоузлы, т. е. те, которые расположены ближе всего к первичному опухолевому очагу. На какое-то время они сдерживают дальнейшее распространение, но злокачественные клетки прорываются через этот барьер и распространяются на отдаленные группы лимфоузлов. Там они также на какое-то время блокируются, но затем идут дальше, распространяясь по другим группам лимфатических узлов, внутренним органам и даже костям и костному мозгу.
На какие виды рака указывает наличие метастазов в лимфоузлах
Как мы уже говорили, в лимфоузлы чаще всего метастазируют опухоли эпителиального происхождения, т. е. карцинома. Саркомы (злокачественные опухоли из соединительной ткани) чаще метастазируют гематогенным путем, т. е. с током крови. Однако и лимфогенный путь также имеет место быть.
Также лимфоузлы поражаются при лейкозах (раке крови) и лимфомах (рак лимфатической системы). В последнем случае количество групп пораженных лимфоузлов играет решающее значение для определения стадии заболевания.
По локализации пораженных лимфоузлов можно судить о том, где находится первичная опухоль, лишь ориентировочно. Например, для рака головы и шеи характерны метастазы в шейных лимфоузлах , при раке молочной железы - поражение лимфоузлов в подмышечной области и возле ключицы.
Для точного определения вида опухоли потребуется гистологическое исследование измененных узлов. Только после этого можно говорить об определенном диагнозе. Но бывают случаи, когда имеются метастазы, в том числе и множественные, но первичный очаг выявить не удается даже с использованием самых современных методов исследования. В этом случае диагноз так и звучит — метастатическое поражение из невыясненного первичного источника.
Как проявляются метастазы в лимфоузлах
Главным клиническим симптомом метастатического поражения лимфоузлов является их увеличение. Это неспецифическое проявление, которое может развиваться при воспалительных заболеваниях, некоторых инфекциях, лимфоаденопатиях, аутоиммунных патологиях и др. Если лимфоузлы располагаются поверхностно, их можно пропальпировать. При раке они, как правило, имеют мягкую консистенцию. Например, при метастазах в лимфоузлах шеи симптомы выглядят именно так, как описано выше: лимфоузел увеличен, его можно прощупать, а если он достаточно большой - увидеть при осмотре.
Болят ли лимфоузлы при раке ? Как правило, сами по себе они на ощупь безболезненные. Если происходит увеличение глубоко расположенных лимфоузлов, они могут сдавливать внутренние органы, нарушать их работу и вызывать боль. Симптоматика в этом случае будет зависеть от локализации пораженных лимфоузлов. Узлы ворот печени могут сдавливать воротную вену, приводя к развитию портальной гипертензии. Поражение лимфоузлов брыжейки может вызвать нарушение работы кишечника, внутригрудных — одышку и нарушение работы сердца. Таким образом, однозначно ответить на вопрос о том, болят ли лимфоузлы при онкологии , нельзя. Это не тот симптом, на который стоит ориентироваться. Наличие болевых ощущений зависит от ряда факторов.
Диагностика метастатического поражения лимфоузлов
При обнаружении злокачественных опухолей обязательно проводится исследование регионарных и отдаленных лимфатических узлов. С этой целью применяются инструментальные и лабораторные методы:
- Ультразвуковое исследование.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Контрастная лимфоангиография.
- Эндоскопические методы исследования — с помощью специальной оптической техники производится осмотр внутренних полостей и органов.
Многие пациенты спрашивают: « susp mts - что это ?». Данный медицинский термин расшифровывается довольно просто. Оба слова в нем - это сокращения: susp от латинского suspitio - подозрение на что либо, mts - от metastases. Таким образом, это подозрение на метастазы, например, в лимфатических узлах. Таким образом, когда врач произносит термин susp mts , это означает, что ситуация неясная. А для того чтобы точно установить, имеются ли метастатические очаги, нужно провести обследование.
Одним из самых перспективных методов обнаружения метастазов является ПЭТ-КТ. В основе метода лежит внутривенное введение короткоживущих изотопов, которые сильнее всего накапливаются в зонах активного метаболизма, коими являются злокачественные новообразования. Таким способом можно диагностировать даже микрометастазы размером всего несколько миллиметров, которые невозможно детектировать другими методами исследования. ПЭТ позволяет обнаруживать опухолевые очаги даже в труднодоступных для других методах диагностики местах, например, метастазы в забрюшинные лимфоузлы , в лимфоузлы брюшной полости.

Показывает ли КТ метастазы в лимфоузлах ? Да, опухолевые очаги могут быть видны на снимках. Но их не всегда удается отличить от неизмененной нормальной ткани. Всё же для достоверного подтверждения метастатического процесса в лимфоузлах золотым стандартом является ПЭТ-КТ.
После обнаружения подозрительных лимфоузлов, их пунктируют или проводят биопсию. Полученный материал отправляют в лабораторию на гистологическое или цитологическое исследование. Только после лабораторного подтверждения можно достоверно говорить о наличии метастазов.
Как лечат метастазы в лимфоузлах
Тактика лечения метастазов выбирается индивидуально, с учетом следующих аспектов:
- Органная принадлежность новообразования и ее гистологический вариант.
- Молекулярно-генетические особенности рака.
- Чувствительность к тому или иному методу лечения.
- Количество метастазов, их локализация и размеры.
- Общее состояние больного.
В качестве лечения могут применяться как стандартные противоопухолевые методы, так и самые современные разработки:
- Химиотерапия.
- Радиотерапия.
- Хирургические лечение.
- Таргетная терапия.
- Иммунотерапия.
- Гормонотерапия.
Хирургическое удаление лимфатических узлов называется лимфаденэктомией. Такие операции могут проводиться превентивно, при первичном удалении опухоли с высоким риском распространения по лимфатической системе, например, при раке яичников. В других случаях лимфоузлы удаляются после подтверждения их метастатического поражения. Например, проводят биопсию сторожевого лимфоузла, и если результат положительный, проводят лимфаденэктомию.
Помогает ли химиотерапия при метастазах в лимфоузлах ? В целом да, это один из методов лечения злокачественных опухолей, распространившихся в лимфатические узлы. Химиопрепараты оказывают системное влияние на организм и повсеместно уничтожают раковые клетки, даже в случае микрометастазов, которые невозможно выявить имеющимися на сегодняшний день методами диагностики. Химиотерапия может быть назначена как самостоятельное лечение, так и в дополнение хирургическим операциям или лучевой терапии.
Следует отметить, что опухоль представляет собой гетерогенную группу клеток с мутациями различного типа. Химиопрепараты уничтожают их основную массу, но какая-то часть из них выживает и приобретает устойчивость к терапии первой линии. Из-за этого развивается рецидив или прогрессирование заболевания. В таком случае переходят к терапии второй и последующих линий, которые помимо цитостатиков могут содержать таргетные препараты (моноклональные антитела) и др. Они более прицельно действуют на молекулярные механизмы онкогенеза и если не приводят к выздоровлению, то на какое-то время сдерживают прогрессирование опухоли.

Некоторые злокачественные новообразования чувствительны к действию гормонов, которые в свою очередь стимулируют их рост и размножение. Если подавить этот механизм, опухоль не сможет активно развиваться, что на некоторое время сдержит ее рост. К таким новообразованиями относятся многие виды рака молочной железы. Проведение антигормональной терапии хоть и не излечивает больных, но продляет им жизнь на годы, а в некоторых случаях даже на десятки лет.
Лучевая терапия назначается для удаления метастазов радиочувствительных опухолей. В некоторых случаях она может заменять хирургические операции без ухудшения качества лечения и соответственно прогноза заболевания.
Профилактика
Для рака с высоким риском лимфогенного метастазирования обязательно проводятся профилактические мероприятия. В одних случаях требуется превентивное удаление лимфоузлов, даже если нет данных за их поражение. В других — проводят их облучение. Также в большом количестве случаев назначается химиотерапия, которая призвана в максимальном объеме уничтожить распространившиеся по организму раковые клетки.
Если говорить о профилактике возникновения метастазов в лимфоузлах, то стоит отметить, что практически любая злокачественная опухоль рано или поздно метастазирует. Обнаружив у себя новообразование, необходимо незамедлительно обратиться за специальной помощью, а не заниматься самолечением, которое может лишь усугубить ситуацию и ухудшить прогноз.
Плоскоклеточный рак
Плоскоклеточный рак, или плоскоклеточная карцинома - это гистологический тип злокачественных опухолей, такой диагноз устанавливают по результатам биопсии после исследования образца опухолевой ткани под микроскопом. Новообразование формируется из плоских клеток эпидермиса, которые выглядят как чешуйки. Оно может возникать на коже, в полости рта, в гортани, трахее, бронхах, пищеводе, на половых органах, в прямой кишке.
В «Евроонко» диагностикой и лечением плоскоклеточного рака занимаются врачи экспертного уровня, за плечами которых обширный опыт работы в ведущих онкологических центрах Москвы. С пациентом работает команда, в которую входят онкологи, дерматоонкологи, хирурги, химиотерапевты, радиотерапевты и другие специалисты. Мы применяем инновационные методы лечения, препараты последнего поколения, проводим противоопухолевую терапию в соответствии с ведущими международными рекомендациями. «Евроонко» - первый российский частный онкологический центр, в котором можно получить эффективное паллиативное лечение на поздних стадиях, даже в случаях, когда от пациента отказались в других клиниках.
Причины возникновения плоскоклеточного рака
Причины плоскоклеточного рака те же, что и для других типов злокачественных опухолей. В клетках происходят определенные мутации, которые приводят к злокачественному перерождению. «Неправильные» клетки утрачивают внешние черты и функции нормальных, начинают бесконтрольно размножаться, приобретают способность распространяться в организме.
Основные факторы риска плоскоклеточного рака:
- На коже такие опухоли часто возникают из-за действия ультрафиолетовых лучей. Наиболее уязвимы открытые участки тела.
- Плоскоклеточный рак половых органов, головы и шеи вызывают некоторые типы вируса папилломы человека.
- Риск развития плоскоклеточного рака повышен у курильщиков и людей, которые употребляют много алкоголя.
- Вероятность развития онкологического заболевания повышается с возрастом, так как в клетках тела накапливаются мутации.
- Шрамы, ожоги, хронический воспалительный процесс.
- Воздействие некоторых канцерогенных веществ, например, если человек работает на производстве и контактирует с химикатами.
- Снижение иммунитета.
Ни один из этих факторов не приводит гарантированно к заболеванию - каждый из них лишь в определенной степени повышает вероятность.
Какие бывают виды плоскоклеточного рака?
Злокачественные новообразования данного гистологического типа встречаются на разных частях тела. В зависимости от локализации, могут несколько различаться их свойства, подходы к диагностике и лечению, прогноз для пациента.

Рак кожи
Злокачественные опухоли кожи представлены плоскоклеточным раком примерно в 20% случаев. Намного чаще пациенты страдают базальноклеточным раком, который происходит из клеток, находящихся в нижнем слое эпидермиса.
Плоскоклеточный рак более агрессивен по сравнению с базальноклеточным. Он с большей вероятностью прорастет в глубокие слои кожи, будет распространяться в организме с образованием отдаленных метастазов. Тем не менее, это происходит довольно редко. Чаще всего опухоль удается обнаружить и удалить на ранней стадии.
Как правило, плоскоклеточный рак возникает на коже лица, ушей, шеи, тыльной стороне рук, реже - в области половых органов. Нередко новообразование развивается там, где находятся шрамы и хронические повреждения.

Плоскоклеточный рак красной каймы губ
Злокачественные опухоли губ составляют не более 1-3% от всех онкологических заболеваний. В большинстве случаев (95%) они представлены плоскоклеточным раком, который бывает двух типов:
- Плоскоклеточный ороговевающий рак ведет себя не так агрессивно, медленно растет, редко образует отдаленные метастазы.
- Плоскоклеточный неороговевающий рак растет быстро, раньше приводит к изъязвлению и чаще метастазирует.
Исследования показывают, что у мужчин этот тип рака встречается в 3-13 раз чаще, чем у женщин. Вероятно, это связано с тем, что представители мужского пола чаще подвергаются воздействию солнечных лучей на рабочем месте, среди них более распространено курение, употребление алкоголя.
Рак полости рта
Раком ротовой полости называют злокачественные опухоли, которые возникают на слизистой оболочке губ, щек, десен, передних двух третей языка, неба, дна ротовой полости (находится под языком). В 90% случаев они представлены плоскоклеточным раком, из них 5% - плоскоклеточный ороговевающий рак, который менее агрессивен, реже прорастает в окружающие ткани, распространяется в лимфатические узлы и метастазирует.
Рак пищевода
Слизистая оболочка пищевода выстлана многослойным плоским эпителием, и из него может развиваться плоскоклеточный рак. Чаще всего такие опухоли находятся в шейном отделе пищевода и верхних двух третях грудного отдела. В нижней трети органа чаще встречаются аденокарциномы - злокачественные опухоли из железистых клеток.
Рак гортани
При раке гортани опухоль практически всегда развивается из плоского эпителия и представляет собой плоскоклеточную карциному. Обычно возникновению опухоли предшествуют предраковые изменения - дисплазия. Клетки, которые находятся в очаге, внешне не похожи на нормальные, но отличаются и от раковых. В ряде случаев дисплазия не приводит к развитию рака и даже проходит самостоятельно, особенно если устранена ее причина, например, человек бросил курить. Но у некоторых людей предраковые изменения приводят к возникновению «рака на месте» (in situ), а затем инвазивной опухоли.

Рак трахеи и бронхов
Плоскоклеточный рак - наиболее распространенный тип злокачественных опухолей в трахее. Обычно он возникает в нижней части трахеи, довольно быстро растет, прорастает ее стенку, приводит к изъязвлениям и кровотечению. Это редкий тип рака, его основной причиной является курение.
Наиболее распространенным раком легкого является немелкоклеточный рак - он встречается в 80% случаев и в 30% случаев представлен плоскоклеточной карциномой. Нередко эти опухоли находятся в бронхах.
Рак шейки матки
Шейка матки состоит из двух частей. Экзоцервикс находится снаружи, во влагалище, это то, что видит гинеколог во время осмотра. Эндоцервикс - канал шейки матки, он соединяет матку с влагалищем. В норме экзоцервикс выстлан плоским эпителием, а эндоцервикс - железистым. Место, где они встречаются, называется зоной трансформации.
Плоскоклеточным раком представлены 90% злокачественных опухолей шейки матки. Чаще всего новообразование возникает в области зоны трансформации. Раки, которые развиваются из железистых клеток эндоцервикса, называются аденокарциномами.
В редких случаях в шейке матки встречается железисто-плоскоклеточный рак.
Рак вульвы
Вульвой называют наружные женские половые органы: преддверие влагалища, большие и малые половые губы, клитор. Большинство типов рака, которые развиваются в этой области, представлены плоскоклеточным раком (70-90%). Они делятся на две группы:
- Большая группа - опухоли, происхождение которых неизвестно. Чаще всего их диагностируют у женщин старшего возраста.
- Меньшая группа - злокачественные опухоли, вызванные вирусом папилломы человека.
Рак прямой кишки
В большинстве случаев злокачественные опухоли прямой кишки представлены аденокарциномами - железистым раком. Плоскоклеточный рак в этом органе встречается очень редко и составляет от 10 до 25 случаев на каждые 100 тысяч случаев колоректального рака.
Плоскоклеточный рак составляет 90% от всех злокачественных новообразований анального канала - узкого прохода, который соединяет прямую кишку с анусом.
Рак миндалин
У человека есть четыре вида миндалин: небные (при их воспалении развивается тонзиллит), трубные (находятся в глотке возле отверстий слуховых труб), язычная (позади языка) и глоточная (у детей из-за нее бывают аденоиды). Чаще всего злокачественные опухоли развиваются в небных миндалинах. В большинстве случаев это плоскоклеточный рак. Его сложно диагностировать, поэтому зачастую он выявляется на поздних стадиях.
Виды диагностики заболевания
Врач-онколог назначает пациенту те или иные виды диагностики, в зависимости от того, в каком органе находится злокачественная опухоль:
Место локализации рака
Методы диагностики
- Осмотр дерматолога.
- Дерматоскопия.
- В «Евроонко» применяется современная дерматоскопическая установка — ФотоФайндер. Она позволяет составить «карту родинок» и выявить мельчайшие изменения на коже.
- Осмотр ЛОР-врача.
- Фарингоскопия.
- Ларингоскопия.
- Бронхоскопия.
- Эзофагоскопия.
- Исследование на ВПЧ.
- Эндоскопическое исследование, в том числе эндоУЗИ.
- Рентгенография с контрастным усилением.
- КТ, МРТ.
- Рентгенография грудной клетки.
- Бронхоскопия.
- Осмотр гинеколога
- Осмотр гинеколога.
- Кольпоскопия.
- Осмотр врача-проктолога.
- Проктоскопия.
- Колоноскопия.
- Анализ кала на скрытую кровь.
Во всех случаях, когда обнаружено патологическое образование, проводят биопсию - исследование, во время которого получают фрагмент подозрительной ткани и отправляют в лабораторию для гистологического и цитологического исследования. Биопсия - самый точный метод диагностики рака. Она помогает не только достоверно установить диагноз, но и определить гистологический тип новообразования.Для того чтобы проверить степень распространения рака в организме и уточнить стадию, врач может назначить дополнительные исследования:
- компьютерную томографию, МРТ;
- рентгенографию грудной клетки, костей;
- ПЭТ-сканирование;
- УЗИ и эндоскопические исследования органов, в которые мог прорасти рак.
Лечение плоскоклеточного рака
Лечение зависит от локализации, стадии рака, общего состояния пациента, наличия у него сопутствующих заболеваний и других факторов.
Ионизирующее излучение повреждает опухолевые и другие быстро размножающиеся клетки. Этот вид лечения плоскоклеточного рака может быть назначен до или после операции, либо на поздних стадиях в паллиативных целях.

Хирургия
Радикальные операции возможны, если нет метастазов, и не произошло сильное прорастание рака в окружающие ткани. В одних случаях таким пациентам показано только хирургическое лечение, в других его дополняют противоопухолевыми препаратами, лучевой терапией - это помогает снизить риск рецидива.
При запущенном плоскоклеточном раке может быть выполнено паллиативное хирургическое вмешательство, направленное на ликвидацию симптомов, восстановление проходимости и функции пораженного органа.
Медикаментозное лечение плоскоклеточного рака
Химиотерапия при плоскоклеточном раке может быть адъювантной (после операции), неоадъювантной (до хирургического вмешательства) или применяется в качестве самостоятельного метода лечения на поздних стадиях.
Если опухоль обладает определенными молекулярно-генетическими характеристиками, назначают таргетную терапию. Таргетные препараты прицельно воздействуют на молекулы, которые помогают раку расти и поддерживать свою жизнедеятельность.
Врачи «Евроонко» применяют при плоскоклеточном раке оригинальные противоопухолевые препараты последнего поколения, назначают их в соответствии с современными международными протоколами.
Симптоматическое лечение при плоскоклеточном раке
Лечение при плоскоклеточном раке и любых других злокачественных новообразованиях должно быть направлено не только на борьбу с самой опухолью, но и на купирование симптомов, улучшение состояния пациента. В «Евроонко» пациент может получить все виды симптоматической терапии при раке:
- Купирование болевого синдрома в соответствии с трехступенчатой схемой ВОЗ.
- Восстановление проходимости пищевода, кишечника, дыхательных путей.
- Устранение кровотечений, при необходимости - переливание крови.
- Купирование тошноты.
- Устранение сдавления опухолью внутренних органов, нервов, сосудов.
- Лечение экстренных состояний в условиях палаты интенсивной терапии, оснащенной современной аппаратурой.
- Контроль и коррекция нутритивного статуса.
- Поддерживающая терапия помогает комфортно перенести курс химиотерапии, предотвратить и купировать побочные эффекты.

Прогноз выживаемости при плоскоклеточном раке
Прогноз зависит от того, в каком месте начался рост рака, на какой стадии установлен диагноз и начато лечение. Например, зачастую выживаемость при раке кожи и красной каймы губ стремится к 100%, потому что такие опухоли, как правило, удается обнаружить достаточно рано, и они не очень агрессивны. Если появились отдаленные метастазы, шансы на ремиссию становятся крайне низкими. Но таким пациентам все еще можно помочь: затормозить прогрессирование плоскоклеточного рака, продлить жизнь, улучшить общее состояние, купировать мучительные симптомы.
Мы в «Евроонко» считаем, что безнадежных больных не бывает. Помочь можно всегда. Никогда не стоит сдаваться. Мы знаем, как помочь.
Рак лимфоузлов
Раком лимфоузлов в народе называют лимфомы — злокачественные опухоли лимфатической системы.
Далее в статье под термином «рак лимфоузлов» мы будем рассматривать лимфомы. Несмотря на свою злокачественность, они не являются на самом деле раком, и именно для данной группы заболеваний характерно первичное поражение лимфатических узлов.
Причины рака лимфоузов
До сих пор до конца не ясно, почему возникает рак лимфоузлов. На сегодняшний день известно, что у таких больных имеются определенные мутации, при которых начинается бесконтрольный рост и размножение лимфоцитов — клеток иммунной системы. Хотя есть множество людей, у которых такие мутации обнаружены, но у них никогда не развивается рак лимфоузлов. Очевидно, должны быть какие-то дополнительные причины.
Установлено, что риск развития лимфом увеличивается при наличии следующих факторов риска:
- Иммунодефицитные состояния, причем как врожденные, так и приобретенные. Из врожденных иммунодефицитов отмечают синдром Вискота-Олдрича, Луи-Бара и др. Приобретенные иммунодефициты возникают при СПИДе, лечение цитостатиками и высокими дозами глюкокортикостероидов. Искусственный иммунодефицит создается после трансплантации органов, чтобы не было реакции отторжения.
- Некоторые вирусные инфекции, например вирус Эпштейна-Барр, который вызывает такое распространенное среди детей заболевание как мононуклеоз, тот же ВИЧ, вирус гепатита С и Т-лимфотропный вирус.
- Воздействие промышленных и бытовых канцерогенов, в том числе гербициды, инсектициды и др.
- Некоторые аутоиммунные патологии. Например, ревматоидный артрит, системная красная волчанка и др.
- Воздействие ионизирующего излучения. Большое количество заболеваний раком лимфатической системы отмечалось у ликвидаторов последствий катастрофы на ЧАЭС и после бомбардировки Хиросимы и Нагасаки. В настоящее время одним из факторов риска является получение лучевой терапии по поводу других злокачественных новообразований.
Симптомы рака лимфоузлов
Симптомы рака лимфатической системы весьма разнообразны, но все их можно объединить в три большие группы:
- Увеличение лимфатических узлов, или лимфаденопатия. Лимфоузлы увеличиваются постепенно и безболезненно. Если они располагаются близко к поверхности кожи, например, в области шеи, в подмышечной впадине или в паху, они легко визуализируются или пальпируются. Нередко пациенты сами обращаются к врачу, обнаружив у себя такую проблему. Если заболевание начинается с поражения внутренних лимфоузлов, могут быть симптомы, связанные со сдавлением внутренних органов, например, боли, кашель и др. Однако эти признаки появляются, когда рак достигает достаточно большого размера, чтобы вызвать компрессию органов.
- В-симптомы. Это триада признаков — стойкое повышение температуры, не связанное с инфекцией, ночные поты и снижение веса. Наличие В-симптомов при раке лимфатической системы имеет большое значение для определения стадии заболевания и влияет на выбор метода лечения.
- Симптомы, которые развиваются, когда рак переходит с лимфоузлов на внутренние органы. Здесь симптоматика может быть самой разнообразной. Часто поражаются оболочки головного мозга, кости, селезенка. Соответственно, возникают неврологические проявления (боли в голове, рвота, нарушение зрения), боли в костях, снижение мозгового кроветворения и др.
Классификация рака лимфоузлов
Лимфомы делятся на две большие группы — ходжкинские и неходжкинские. Отличить один вид от другого можно только с помощью специального лабораторного обследования.
Ходжкинская лимфома названа в честь врача, который впервые описал ее и предложил выделить это заболевание в отдельную группу. Основным диагностическим критерием для постановки такого диагноза служит обнаружение при морфологическом исследовании лимфоузла клеток Березовского-Штернберга.
Второй вид рака лимфоузлов — это неходжкинские лимфомы. Это очень обширная группа заболеваний, имеющая сложную классификацию. В зависимости от пораженного пула клеток, выделяют В-клеточные лимфомы, которые развиваются из В-лимфоцитов, и Т-клеточные лимфомы, которые развиваются из Т-лимфоцитов (лимфоцитов тимуса или вилочковой железы). Каждая из этих групп делится на подгруппы.
Также в зависимости от быстроты течения выделяют индолентные, агрессивные и высокоагрессивные формы. Индолентные формы рака лимфоузлов протекают медленно и относительно благоприятно. При отсутствии лечения, средняя продолжительность жизни составляет 7-10 лет. Однако радикального излечения в этом случае добиться сложно — опухоль склонна к многократному рецидивированию, даже после высокодозной химиотерапии и трансплантации стволовых клеток. Агрессивные и высокоагрессивные лимфомы при отсутствии лечения приводят к гибели больного в течение 1-2 лет. Однако при применении терапии, есть высокие шансы на полное выздоровление.
Стадии рака лимфоузлов
Стадия рака лимфоузлов определяется исходя из клинической картины и распространенности опухолевого поражения. Для этого используется классификация Ann Arbor:
1 стадия — поражены лимфоузлы только одной лимфатической зоны.
2 стадия — поражены лимфоузлы 2 и более зон по одну сторону диафрагмы.
3 стадия — поражены лимфоузлы по обе стороны диафрагмы.
4 стадия — рак выходит за пределы лимфатической системы и поражает другие органы и ткани, например, печень, костный мозг.

Эта классификация дополняется модификацией Cotswold:
- А — В-симптомы отсутствуют.
- В — имеется хотя бы 1 В-симптом.
- Е — обнаруживаются очаги внеузлового поражения.
- S — имеется поражение селезенки.
- X — массивное раковое поражение тканей и внутренних органов.
Диагностика рака лимфоузлов
В рамках диагностики рака лимфатической системы требуется комплексный подход, который направлен на подтверждение диагноза и на определение его стадии.
Диагноз выставляется только после патоморфологического исследования фрагмента пораженного лимфоузла. С этой целью необходимо произвести биопсию. Полученный материал заливают парафином и делают из него препараты, нарезая опухоль тонким слоем, чтобы ее можно было исследовать под микроскопом. Также применяют дополнительные лабораторные методы диагностики, например, иммуногистохимическое окрашивание, молекулярно-генетические тесты и др.
Для определения стадии заболевания используют лучевые методы диагностики:
С их помощью визуализируют пораженные лимфоузлы и внелимфатические очаги.
Лечение рака лимфатической системы
Лечение рака лимфоузлов будет зависеть от гистологического варианта опухоли, стадии заболевания, возраста больного и его общего состояния. Для каждого вида лимфом разработаны свои протоколы лечения с учетом перечисленных факторов. В целом используются следующие методы:
- Химиотерапия.
- Лучевая терапия.
- Хирургическое вмешательство.
- Таргетная терапия.
- Другие методы лечения.
Химиотерапия является основным методом лечения подавляющего большинства видов рака лимфатической системы. Лечение состоит из нескольких блоков, например, индукции ремиссии, консолидации ремиссии и поддерживающей терапии. В ряде случаев, когда опухоль очень агрессивна, или имеются рецидивы, применяется высокодозная полихимиотерапия с последующей трансплантацией стволовых клеток.
Химиопрепараты могут вводиться системно (перорально или внутривенно) или локально, в частности в спинномозговой канал. Это необходимо в случаях, когда есть высокий риск поражения оболочек головного и спинного мозга.

Как самостоятельный метод лечения рака лимфатической системы, лучевая терапия применяется редко, например, при локализованных поражениях относительно доброкачественных лимфом.
Также лучевая терапия используется в качестве паллиативного лечения для уменьшения симптомов заболевания. Например, для купирования костных болей, уменьшения объема опухолевой массы при компрессии внутренних органов и др.
Хирургические вмешательства при раке лимфоузлов выполняются с паллиативной целью, для устранения жизнеугрожающих состояний. Например, при перфорации органов ЖКТ, при развитии механической желтухи и др. Как основной метод лечения, хирургия используется при изолированном поражении внутренних органов, например, желудочно-кишечного тракта, но в этом случае все равно необходимо назначение химиотерапии.
Другие методы лечения
В схемы лечения многих видов лимфом включено применение таргетных препаратов, иммунотерапии, моноклональных антител и др. Такие методы позволяют добиться ремиссии у большего количества пациентов, улучшают результаты лечения при развитии рецидивов и увеличивают общую продолжительность жизни.
Возможные осложнения
При раке лимфоузлов можно ожидать следующие виды осложнений:
- Сдавление опухолевыми массами внутренних органов с развитием соответствующей симптоматики. В ряде случаев оно может носить жизнеугрожающее состояние. Например, увеличенные медиастинальные лимфоузлы могут приводить к компрессии пищевода или крупных кровеносных сосудов данной области. Увеличенные внутрибрюшные и забрюшинные лимфоузлы могут сдавливать кишечник, мочеточники или желчевыводящие протоки с развитием таких серьезных осложнений как кишечная непроходимость, острая задержка мочи, механическая желтуха.
- Если опухоль прорастает стенки кишечника или желудка, может произойти перфорация органа с выходом его содержимого в брюшную полость. Это неизбежно приводит к развитию перитонита.
- Еще одним серьезным осложнением рака лимфоузлов является глубокий иммунодефицит, который приводит к развитию смертельно опасных инфекций.
- Агрессивные виды лимфом склонны к быстрому распространению с вовлечением в процесс костного мозга, головного и спинного мозга. Это приводит к нарушению кроветворения, которое провоцирует развитие тяжелых анемий и тромбоцитопений с кровотечениями. Помимо этого, еще больше усугубляется иммунодефицит. При вовлечении в процесс центральной нервной системы, могут отмечаться судороги, потеря сознания, парезы, параличи и другая неврологическая симптоматика.
Прогноз рака лимфоузлов зависит от многих факторов. Ключевыми моментами здесь является:
- Вид лимфомы.
- Распространенность процесса.
- Возраст пациента.
- Общее состояние пациента на момент постановки диагноза.
- Возможность проведения радикального лечения.
В целом при лечении лимфом 1-2 стадии удается добиться полной 5-летней ремиссии более чем в 80% случаев. Неблагоприятными прогностическими признаками является: возраст старше 60 лет, вовлечение в процесс косного мозга и наличие внелимфатических очагов поражения.
В рамках профилактики рекомендуется избегать воздействия факторов риска, вызывающих рак лимфоузлов, если это возможно. Лицам, которые относятся к группе риска, рекомендуется проходить регулярные медицинские обследования.
Ультразвуковая диагностика плоскоклеточного рака мочевого пузыря

Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Заболеваемость раком мочевого пузыря во всем мире имеет реуклонную тенденцию к росту. По данным Всемирной Организации Здравоохранения на рак мочевого пузыря приходится около 3% всех злокачественных новообразований. По степени распространенности он уступает только опухолям желудка, пищевода, легких и гортани. Среди всех онкоурологических заболеваний новообразования мочевого пузыря занимают второе место по заболеваемости после рака предстательной железы. Ежегодно в мире регистрируются более 150 тыс. новых случаев. По распространенности в Европе рак мочевого пузыря занимает пятое место у мужчин и 11 у женщин из всех форм этого заболевания [1]. В 1999 г. в России впервые выявлено 11267 случаев рака мочевого пузыря, из них только 2,1% при профилактических осмотрах [2]. Из всех морфологических форм наиболее часто встречается переходно-клеточный рак, на который приходится до 90%. Менее 10% составляет аденокарцинома, плоскоклеточный рак и сквамозно-клеточная карцинома.
Установлено, что канцерогенный агент находится в моче и, что эпителий слизистой оболочки мочевого пузыря предрасположен к пролиферации. Под влиянием тех или иных видов раздражения эпителий претерпевает изменения как морфологически, так и биологически, что, в конечном счете, может привести к новообразованию [4]. Чаще оно возникает в области треугольника и шейки мочевого пузыря, которые отличаются по своему строению от остальной его части.
Среди основных этиологических факторов, ведущих к появлению новообразований мочевого пузыря, выделяют химические раздражители, главным образом анилиновые продукты, функциональные расстройства печени, вирусы, нарушенный обмен микроэлементов (меди, серебра, цинка, марганца и др.), предшествующие хронические заболевания мочевого пузыря (интерстициальный цистит, грандулярный цистит, язвы, лейкоплакию пузыря, камни, дивертикулы, и др., а также хронический цистит, вызванный паразитами, в частности, шистоматозом), курение, застой мочи, высокая активность лактатдегидрогеназы [4,5].
В самом начале заболевания клинические проявления рака мочевого пузыря скудны и во многом зависят от стадии болезни, наличия осложнений, сопутствующих заболеваний. Основными симптомами эпителиальных опухолей мочевого пузыря являются гематурия (70%) и дизурия (15-37%). При прогрессировании опухолевого процесса у больных появляются боли в надлобковой области, которые носят постоянный характер. Боли усиливаются в конце мочеиспускания. Интенсивность боли зависит от локализации и характера роста опухоли. Экзофитные новообразования могут достигать больших размеров, не вызывая болей. Эндофитный рост сопровождается постоянной, тупой болью над лоном и в полости малого таза. В случае прорастания опухолью стенки мочевого пузыря с переходом на паравезикальную клетчаткуи соседние органы могут возникать симптомы тазовой компрессии, проявляющиеся отеком нижних конечностей, мошонки, флебитом, болевым синдромом в промежности, поясничной области, половых органов.
Описание случаев ультразвуковой диагностики плоскоклеточного рака мочевого пузыря в литературе встречается крайне редко. Именно поэтому в представленном наблюдении хотим поделиться своим опытом.
Описание наблюдения
Пациент А. 1930 г.р., направлен урологом на УЗИ почек, мочевого пузыря и предстательной железы с предварительным диагнозом аденома предстательной железы, хронический пиелонефрит. Из анамнеза известно, что в течение последних 5-6 мес. Отмечал дизурию (частые позывы на мочеиспускание, сопровождающиеся жжением при мочеиспускании, поллакиурию). Позже процесс мочеиспускания стал болезненным, появились боли в надлобковой и левой поясничной областях. При осмотре: состояние удовлетворительное. Телосложение астеническое. Кожные покровы и видимые слизистые блед состояние удовлетворительное. Телосложение астеническое. Кожные покровы и видимые слизистые бледоваты. Дыхание везикулярное, хрипов нет. Тоны сердца приглушены. Пульс 82 удара в мин., удовлетворительного наполнения. АД=140/85 мм.рт.ст. Язык влажный, обложен белым налетом. Симптом Пастернацкого слабо положительный слева. В общем анализе мочи, сданном в день исследования: удельный вес 1025, цвет темно-оранжевый, моча мутная, реакция кислая, белок 1,12 г/л, лейкоциты 7-8 в п/зр., эритроциты 15-20 в п/зр., слизь, бактерии в умеренном количестве.
При УЗИ выявлена следующая картина: правая почка бобовидной формы, с ровным четким контуром, размерами 110х55 мм, толщина паренхимы 13 мм, лоцированы единичные расширенные чашечки до 8 мм. Левая почка овальной формы, с ровным, четким контуром, размерами 115х58 мм, толщина паренхимы 11 мм, чашечно-лоханочная система расширена, чашечки до 12 мм, лоханка 25х12 мм. Синусы обеих почек неравномерно повышенной эхогенности, кортико-медулярная дифференцировка затруднена, паренхима имеет мелкие эхопозитивные включения до 2 мм без акустической тени. После опорожнения мочевого пузыря ультразвуковая картина ЧЛС обеих почек без изменений.
Мочевой пузырь: переднее-задний размер 8 см, поперечный - 7 см, верхнее-нижний - 7 см, объем 188 см³, стенка - 4 мм, содержимое анэхогенное. По левой боковой стенке визуализируется эхопозитивное образование неправильной формы, с неровными, бугристыми контурами, неоднородной структуры, с участками более высокой эхогенности по контуру, обращенному в полость мочевого пузыря, размерами 52х35х36 мм. Стенка мочевого пузыря ближе к устью левого мочеточника четко не дифференцируется, смазана. Остаточный объем мочевого пузыря - 102 мл. (рис. 1 а,б). Предстательная железа: овальной формы, симметричная, с ровными, нечетким контуром, повышенной эхогенности, переднее-задний размер 48 мм, поперечный-35 мм, верхнее-нижний-38 мм, структура неоднородная, с мелкими участками пониженной и повышенной эхогенности без четких контуров, с эхопозитивными участками до 3 мм без акустической тени и с незначительной акустической тенью. При УЗИ паховых лимфаузлов: справа - без особенностей; слева - лоцировано единичное гипоэхогенное образование овальной формы, с четкими контурами, однородной структуры, размерами 15х7х8 мм; забрюшинные лимфоузлы - без особенностей. Заключение: диффузные изменения паренхимы и синусов почек. Пиелоэктазия слева. Ультразвуковая картина объемного образования мочевого пузыря с признаками инфильтрации стенки. Увеличение объема остаточной мочи. Для уточнения диагноза рекомендовано проведение цистоскопии. Диффузные изменения предстательной железы. Единичный увеличенный лимфоузел паховой области слева.
Читайте также:
