УЗИ при шистосомозе мочевого пузыря
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Актуальность. Современные миграционные процессы способствуют распространению заболеваний из тропических стран на территорию Европы и приводят к угрозе появления «экзотических» паразитарных инфекций в нашей стране.
Цель исследования. Анализ результатов лечебно-диагностических мероприятий среди пациентов мочеполовым шистосомозом (МШ).
Материалы и методы. Изучены результаты лечебно-диагностических мероприятий 181 пациента МШ, проживающих в провинции Бенгела республики Ангола. У 39 (21,5%) пациентов выявлен шистосомозный рак мочевого пузыря (шРМП) и в дальнейшем были прооперированы. Мочеполовой шистосомоз диагностирован в 142 случаях (78,5%). Данные пациенты разделены на две группы. В I группу вошли пациенты с неосложнённым МШ (n=74), во II - пациенты у которых имелись гранулематозные пролиферативные воспалительные изменения мочевого пузыря (n=68).
Результаты. Комплексное обследование пациентов МШ (n=142) проводилось в амбулаторных условиях. Цитологическое исследование осадка мочи (ЦИОМ) подтвердило наличие шистосом у 38 (26,8%) пациентов. При ультразвуковой диагностике наличие специфических гранулём мочевого пузыря установлено у 28 (19,7%) больных, в 7 (4,9%) случаях обнаружен гидронефроз, кальцификация и утолщение стенки мочевого пузыря - в 10 (7%) и в 99 (69,7%) случаях, соответственно. При эндоскопическом исследовании гранулематозные изменения мочевого пузыря выявлены у 68 (47,9%) больных. Пациенты обеих групп получали антипаразитарную терапию препаратом «Празиквантел» в стандартной дозировке (40 мг/кг) в сочетании с пероральной антибактериальной терапией. В результате проведенной терапии у больных I группы (n=74) достигнуто купирование макрогематурии и дизурических расстройств. Во II группе (n=68), дополнительно, 35 (24,6%) пациентам выполнена трансуретральная резекция мочевого пузыря (ТУРМП). Из 33 (23,2%) больных II группы, получавших только антибактериальную и антипротозойную терапию, при контрольной цистоскопии выявлено отсутствие регресса гранулём в 7 (4,9%) случаях, в связи с чем, им выполнен ТУРМП.
Выводы. Всем больным МШ целесообразно выполнять комплексное обследование, включающее в себя ЦИОМ, ультразвуковое исследование и цистоскопию, позволяющую определить объём поражения мочевого пузыря и показания для выполнения ТУРМП. При осложнённом МШ консервативная терапия не всегда эффективна, что говорит о необходимости проведения контрольной цистоскопии после окончания лечения.
Ключевые слова
Для цитирования:
For citation:
Введение
Шистосомоз - паразитарное заболевание, занимающее по распространённости второе место в мире после малярии. Около 95% случаев инфицирования вызваны Schistosoma haematobium, основным известным возбудителем мочеполового шистосомоза (МШ), и Schistosoma mansoni [1]. Согласно данным ВОЗ в 2016 году профилактическое лечение шистосомоза проводилось лишь 88 млн. человек из 206,5 млн. инфицированных. Группы населения с высоким и средним риском инфицирования шистосомозом проживают в 52 странах, 92% людей, нуждающихся в лечении, живут в Африке [2]. По свидетельству Брико Н. И. и Покровского В.И. [3] глобализация меняет существо эпидемического процесса, влияет на все его составные элементы, в ряде случаев существенно ускоряя появление и распространение инфекционных болезней. Данное обстоятельство способствует распространению «экзотических» инфекций из стран тропического пояса на территорию нашей страны и страны Европы [4][5][6].
Рядом исследователей описаны спорадические случаи МШ на территории Российской Федерации, а также источники инфицирования данным заболеванием [7][8].
Инфицирование S. Haematobium, возбудителя МШ, происходит при использовании инфицированной воды в хозяйственных целях. Попадая в кровеносную систему, шистосома проникает в органы малого таза, откладывая яйца в подслизистом слое мочевого пузыря либо половых органах. Под воздействием сокращения гладкой мускулатуры часть яиц выделяется в просвет мочевого пузыря, а затем в окружающую среду. Оставшиеся яйца вызывают тканевое асептическое воспаление, что в свою очередь, приводит к образованию специфических гранулем за счёт механизма активной пролиферации иммунокомпетентных клеток [9].
Формирование гранулём претерпевает ряд фаз. В ранней фазе в поражённых шистосомами участках преобладают воспалительные процессы. Клетки гранулём активно секретирует хемокины, цитокины и другие противовоспалительные медиаторы, постепенно переходя в фазу паренхиматозно - мезенхимальной трансформация клеток, с преобладанием элементов фиброза с отложением кальция в гранулёмах [10].
Описанные процессы способствуют возникновению ряда типичных для МШ урологических осложнений, таких как: кальцификация стенки мочевого пузыря, специфические гранулёмы, плоскоклеточной метаплазии (ПМ), что в свою очередь может приводить к развитию контрактуры шейки мочевого пузыря, стриктурам мочеточников, уменьшению объёма мочевого пузыря. Дальнейшее развитие осложнений МШ может стать причиной смертельного исхода в результате нарастающей почечной недостаточности вследствие восходящего инфицирования верхних мочевыводящих путей и развития гидронефроза [11]. Мочеполовой шистосомоз часто сопровождается хронической бактериальной суперинфекцией, способствующей плоскоклеточной трансформации клеток уротелия [12]. Наиболее неблагополучным осложнением МШ, непосредственно влияющим на число случаев смерти, является рак мочевого пузыря (РМП). Международным агентством по изучению рака (МАИР) S. haematobium признана биологическим агентом, входящим в группу биологических канцерогенов [1].
Нами изучены и проанализированы данные о диагностике и лечении МШ и его осложнений среди жителей провинции Бенгела (республика Ангола), проживающих в нескольких эндемичных регионах МШ.
Материалы и методы
Анализируются результаты наблюдения 181 больного провинции Бенгела (республика Ангола), впервые обратившихся с жалобами на примесь крови в моче, с 2009 по 2010 гг.
Всем больным МШ выполнялось комплексное исследование, включавшее в себя: цитологическое исследование осадка мочи (ЦИОМ), ультразвуковое исследование почек и малого таза (УЗИ), и эндоскопическую диагностику (цистоскопия, или ЦС). В результате проведённых мероприятий всем пациентам установлен диагноз: «Мочеполовой шистосомоз»: в 142 (78,5%) случаях подтверждён МШ, у 39 (21,5%) пациентов выявлен шистосомный РМП (шРМП). Все пациенты шРМП были оперированы в урологическом отделении регионального госпиталя. Характеристики больных макрогематурией представлены в таблице 1.
Таблица 1. Характеристики пациентов с макрогематурией, находившихся под наблюдением с 2009-2010 гг.
Таble 1. Characteristics of patients with macrogematuria, who were under observation from 2009-2010.
Characteristics of patients
Число больных, абс.
Number of patients, absolute values
Средний возраст, лет/Average age, years:
Продолжительность макрогематурии (мес.)
The duration of the macrohematuria (month):
Место проживания/Place of residence:
Распространённость поражения слизистой оболочки*: Prevalence of mucosa/ lesions*:
- множественные участки (>2 см)/multiple sites (>2 cm)
Примечания: * - участки слизистой оболочки мочевого пузыря с пролиферативными воспалительными изменениями у больных с МШ.
Сomments: * - bladder mucosa sites with proliferative inflammatory changes in patients with schistosomiasis
Как следует из таблицы 1, основной контингент пациентов МШ составили жители сельской местности, трудоспособного возраста 25-27 лет, с незначительным преобладанием мужчин. У наибольшего количества пациентов продолжительность макрогематурии составляла от 3 до 6 месяцев, а изменения уротелия характеризовались участками, не превышающими 2 см.
Результаты исследования
Комплексное обследование пациентов МШ (n=142) проводилось в амбулаторных условиях. Цитологическое исследование осадка мочи (ЦИОМ) подтвердило наличие шистосом у 38 (26,8%) пациентов. При проведении УЗИ органов малого таза наличие специфических гранулём слизистой оболочки мочевого пузыря установлено у 28 (19,7%) больных, в 7 (4,9%) случаях обнаружен гидронефроз, а кальцификация и утолщение стенки мочевого пузыря - в 10 (7%) и в 99 (69,7%) случаях, соответственно. При эндоскопическом исследовании гранулематозные изменения мочевого пузыря выявлены у 68 (47,9%) больных. Результаты выполнения диагностических мероприятий отражены в таблице 2.
Таблица 2. Итоги диагностических мероприятий у больных с МШ
Таble 2. Results of diagnostic measures in patients with schistosomiasis
Type of research
Число больных (%) с учетом периода наблюдения
Number of patients (%) taking into account the observation period n=142
Number of positive responses
Cyto/ogica/ investigation of urine's sediment
Increase in wall thickness
Squamous cell Metaplasia
Пролиферативные изменения (>2 см)
Proliferative changes (> 2 cm)
Типичную картину гранулематозных изменений слизистой оболочки мочевого пузыря при МШ иллюстрирует клинический случай (рис. 1) пациента П., 10 лет (мальчик), оперированного в связи с профузной макрогематурией, анемией II степени, ранее получавшего препарат «Празиквантел».
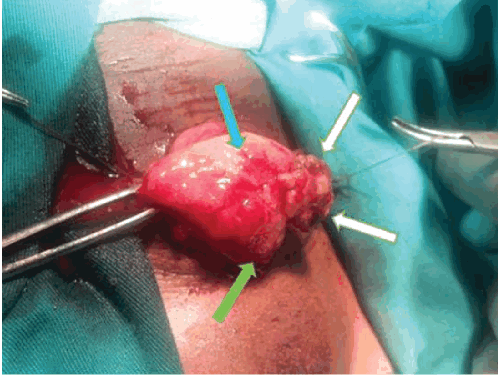
Рисунок 1. Интраоперационная макроскопическая картина шистосомной опухоли мочевого пузыря, у пациента П., 10 лет.
Видны геморрагические участки слизистой оболочки мочевого пузыря, обусловленные острым шистосомным воспалением (обозначено синей стрелкой), гранулематозные образования (белые стрелки) и участки плоскоклеточной метаплазии (зелёная стрелка). В просвете органа опухолевидное образование, более 1 см в диаметре, на фоне неизменённой слизистой оболочки.
Figure 1. Intraoperative macroscopic picture of urinary bladder schistosomal tumor in patient P., 10 years old.
The figure shows hemorrhagic sites of urinary bladder mucous membrane caused by acute schistosomal inflammation (indicated by a blue arrow), granulomatous formations (white arrows) and areas of squamous cell metaplasia (green arrow). Tumor-like formation more than 1 cm in diameter in the urinary bladder lumen on the unchanged mucosa background.
Все пациенты МШ распределены в две группы с учётом планируемой тактики лечения и дальнейшего динамического наблюдения. В I группу вошли 74 (52,1%) пациента с неосложнённым МШ, у которых отсутствовали выраженные пролиферативные образования мочевого пузыря и верхних мочевых путей по данным УЗИ, а при ЦС выявлялись специфические для МШ «песчаные участки» уротелия. Во II группу отнесены больные МШ с гранулематозными пролиферативными воспалительными изменениями (n=68; 47,9%), либо при сочетании этих изменений с гидронефрозом (n=7; 4,9%).
Обследование и лечение больных I, II категорий оказывалось в дневном стационаре (ДС), развёрнутом на базе регионального госпиталя с входящим в его состав урологическим отделением. Подготовка больных к ЦС осуществлялась с учётом возможного проведения трансуретральной резекции мочевого пузыря (ТУРМП).
Для выработки единых показаний к выполнению ТУРМП использовали рекомендации Европейской Ассоциации Урологов (ЕАU), согласно которым операция допустима в случаях:
- Эндовезикальных пролиферативных воспалительных образований.
- Язвенных образований (допускается выполнение коагуляции и биопсии).
- Опухолевых образований (без сквозной перфорации стенки мочевого пузыря, в случаях планируемой радикальной цистэктомии).
- «Песчаных пятен» уротелия (могут быть подвергнуты только биопсии) [13].
Пациенты I группы (n=74) получали празиквантел в стандартной дозировке (40 мг/кг) в сочетании с пероральной антибактериальной терапией, в результате которой достигнут положительный клинический эффект: купирование макрогематурии и дизурических расстройств. Контрольные ЦС выполняли в этой серии исследований 46 (32,4%) пациентам в среднем через 14±1,2 дней после окончания лечения и показали полную регрессию патологических изменений слизистого слоя мочевого пузыря.
Во II группе (n=68) 35 (24,6%) пациентам, у которых по данным ЦС выявлены гранулёмы >2 см в диаметре, сливного либо множественного характера, выполнена ТУРМП, сочетавшаяся с эндоскопическим рассечением устья мочеточника в 4 (2,8%) случаях. Всем больным проводилась терапия препаратом празиквантел (40 мг/кг) до операции, и антибактериальная терапия в течение 7 дней антибактериальными препаратами фторхинолонового ряда. Контрольные исследования в этой группе включали в себя ЦИОМ с тестом на МШ, УЗИ мочевого пузыря и почек. Повторную ЦС выполняли в среднем через 35±2,5 дней. Результаты контрольных наблюдений показали восстановление нормальной структуры слизистого слоя мочевого пузыря у всех больных после ТУРМП, умеренный гидронефроз сохранялся у 1 (0,7%) пациента. Из 33 (23,2%) больных, получавших только антибактериальную и антипротозойную терапию, гранулёмы сохранялись у 7 (4,9%) пациентов, в связи с чем, выполнен ТУРМП, контрольные исследования этим больным осуществлялись в том же режиме, с результатом в виде полной регрессии образований
Средняя продолжительность пребывания в стационаре ДС составила 2,3±1,1 дня. При проведении эндоскопического лечения осложнений не зафиксировано. По окончании лечения обязательным было проведение беседы с больным о профилактике развития МШ.
Наиболее доступный лабораторный тест мочи на шистосомоз, а также УЗИ не всегда позволяет верифицировать данное заболевание. Применение комплексного подхода, включающего в себя взаимодополняющие методы исследования, такие как ЦИОМ, УЗИ, ЦС и, по показаниям, ТУР мочевого пузыря, с последующим гистологическим исследованием позволяют добиться наиболее полной картины поражения мочевого пузыря при МШ, а также оценить состояние верхних мочевых путей. Как показало данное исследование, в ряде случаев консервативная терапия не приводит к полному регрессу гранулематозных изменений. По свидетельству Gentle J.M., значительные морфологические изменения стенки мочевого пузыря при осложнённом МШ приводят к нарушению пассажа мочи, что обуславливает дополнительный канцерогенный риск в плане возникновения шРМП [14]. Таким образом, активная хирургическая тактика оправдана при крупных гранулематозных образованиях и, вероятно, способна снизить канцерогенный риск у данного контингента больных. Применение эндоскопической аппаратуры даёт возможность выполнять этот вид вмешательства с минимальным количеством осложнений. Динамическое наблюдение за пациентами МШ позволяет оценить результаты лечения на любом этапе и применить малоинвазивные хирургические методики при неэффективности консервативной терапии. Мы считаем проведение контрольной ЦС у больных при неосложнённом МШ нецелесообразным, при условии правильного выполнения инициальной ЦС, адекватных показаний к консервативному лечению и адекватной терапии пациента.
Выводы
Обследование пациентов МШ с использованием комплекса указанных диагностических методов позволяет наиболее полно оценить объем патологических изменений в стенке мочевого пузыря, что даёт возможность выбора хирургического метода лечения, дополняющего антипаразитарную и антибактериальную терапию. Эндоскопические методы диагностики на основе выработанных показаний целесообразно выполнять всем больным МШ и при необходимости должны дополняться биопсией поражённых участков.
Список литературы
1. International Agency for Research on Cancer. Schistosomes, liver flukes and Helicobacter pylori. IARC Monogr. Eval. Carcinog. Risks Hum.1994;61:45-100.
3. Брико Н.И., Покровский В.И. Глобализация и эпидемический процесс. Эпидемиология и инфекционные болезни. 2010;4:6.
4. Maestro MA, Gonzalez ER, Garcia PD et al. Bladder schistosomiasis: case report and bibliographic review. Arch. Esp. Urol. 2010;63(7):554-558. PMID: 20945592
5. Boissier J, Grech-Angelini S, Webster BL et al. Outbreak of urogenital schistosomiasis in Corsica (France): an epidemiological case study. Lancet Infect. Dis. 2016;16(8):971-979. DOI: 10.1016/S1473-3099(16)00175-4
6. Бронштейн А.М., Малышев Н.А., Жаров С.Н. Острый мочеполовой шистосомоз у туриста, посетившего Уганду и Кению: описание случая и обзор литературы. Эпидемиология и инфекционные болезни. 2012;5:47-50.
7. Катаханова Л.Л., Савин В.А., Исаева Я.В, Болотская Т.Г. Случай мочеполового шистосомоза у ребенка 10 лет. Вестник Сургута. 2013;1(15):59-61.
8. Шахулина Л.Р., Валшин Д. А., Хунафина Д.Х., Галиева А.Т. Мочеполовой шистосомоз, клинический случай. Инфекционные болезни. 2017;15(1):317.
9. Brito de PA, Kazura JW, Mahmoud AA. Host granulomatous response in Schistosomiasis mansoni An body and cellmediated damage of parasite eggs in vitro. J. Clin. Invest. 1984;74(5):1715-1723. DOI: 10.1172/JCI111589
10. Savioli L, Renganathan E, Montresor A et al. Division of control of Tropical Diseases, Schistomiasis and Intes nal Parasites unit, World Health Organiza on. Control of schistosomiasis—a global picture. Parasitol. Today.1997;13:444-448
12. Shokeir AA. Squamous cell carcinoma of the bladder: pathology, diagnosis and treatment. BJU Int. 2004;93:216-220. PMID: 14690486
13. Bichler КH, Savatovsky I, Members of the Urinary Tract Infec on (UTI) Working Group of the Guidelines Offi ce of the European Associa on of Urology (EAU): Naber KG, Bischop MC, Bjerklund-Johansen TE, Bo o H, Cek M, Grabe M, Lobel B, Redorta JP, Tenke P. EAU Guidelines for the Management of Urogenital Schistosomiasis. Eur Urol. 2006. 49(6):9981003. DOI: 10.1016/j.eururo.2006.02.022
14. Gen le JM. Schistosome related cancers: a possible role for genotoxins. Environ. Mutagen.1985;7:775-785. DOI: 10.1002/em.2860070514
Об авторах
Асфандияров Фаик Растямович - доктор медицинских наук, доцент; заведующий кафедрой урологии
Старцев Владимир Юрьевич ‒ доктор медицинских наук, профессор; профессор кафедры онкологии, детской онкологии и лучевой терапии.
Колмаков Антон Юрьевич - аспирант кафедры урологии
Рецензия
Контент доступен под лицензией Creative Commons Attribution 4.0 License.
Шистосомоз
Шистосомоз - гельминтное заболевание, вызываемое кровяными сосальщиками-шистосомами; протекающее с токсико-аллергическими реакциями, поражением ЖКТ или мочеполовых органов. Острый период шистосомоза характеризуется лихорадкой, папулезными высыпаниями и зудом кожных покровов; в хроническую стадию может развиваться цистит, пиелонефрит, гидронефроз, кольпит, простатит, эпидидимит либо колит, гепатоспленомегалия, асцит. Диагностируется шистосомоз благодаря обнаружению яиц гельминтов в образцах мочи или кала, проведению цистоскопии, урографии. Для лечения шистосомоза используются противогельминтные средства; по показаниям проводится хирургическое лечение.
Общие сведения
Шистосомоз (бильгарциоз) - трематодозы, вызываемые гельминтами рода Schistosoma и включающие мочеполовой, кишечный и японский шистосомозы. Гельминтоз широко распространен в странах Азии, Африки, Латинской Америки. По статистике ВОЗ, шистосомозами страдает 300 млн. человек; ежегодно от этого заболевания и его осложнений погибает 500 тыс. жителей эндемичных стран. Мужчины заражаются шистосомозом в 5 раз чаще женщин. Хроническое течение шистосомоза приводит к инвалидизации трудоспособного населения, а у детей вызывает анемию, замедление физического и умственного развития. Ввиду специфики заболевания, изучением шистосомоза, кроме инфекционных болезней, занимается урология и гастроэнтерология.
Причины шистосомоза
Кровяные сосальщики, вызывающие шистосомозы, принадлежат к классу Trematoda, роду Schistosoma. Это плоские раздельнополые гельминты длиной 4-20 мм, шириной 0,25 мм. На теле гельминта имеются 2 присоски - ротовая и брюшная, расположенные близко друг к другу. Самки шистосом длиннее и тоньше самцов. На теле самца имеется продольный желобок (гинекоформный канал), с помощью которого он удерживает самку. Яйца шистосом имеют диаметр 0,1 мм, овальную форму и большой шип на одном из полюсов. В организме человека могут паразитировать несколько видов шистосом: S.haematobium (возбудитель мочеполового шистосомоза), S.mansoni (возбудитель кишечного шистосомоза), S.japonicum (возбудитель японского шистосомоза) и др.
Окончательным хозяином половозрелых шистосом и резервуаром инфекции является человек и млекопитающие. В их организме шистосомы паразитируют в мелких венах толстого кишечника, брюшной полости, малого таза, матки, мочевого пузыря. Гельминты питаются кровью, а также частично адсорбируют через кутикулу питательные вещества. Отложенные шистосомами яйца мигрируют в мочевой пузырь или кишечник, где дозревают и откуда выводятся с мочой и калом из организма. При попадании в пресноводные водоемы из яйца выходит личиночная форма гельминта - мирацидий, дальнейшее развитие которого требует присутствия промежуточного хозяина - пресноводных моллюсков. Внедрившись в тело моллюска, мирацидии находятся в нем 4-8 недель; за это время они претерпевают цикл бесполого размножения, в результате которого образуются хвостатые личинки шистосом - церкарии.
Инвазионные личинки вновь выходят в воду, откуда могут проникнуть в организм человека через неповрежденные кожные покровы или слизистые оболочки. Заражение человека шистосомозом может происходить во время купания, забора воды, стирки белья, полива земли, религиозных обрядов и пр. С помощью выделяемых литических ферментов и активного движения личинки внедряются в капилляры кожи, венулы, достигают правых отделов сердца и легочных капилляров. Через 5 дней от начала миграции метацеркарии достигают портальной вены и ее печеночных ветвей, а еще через 3 недели окончательно оседают в дуоденальных, мезентериальных венозных сплетениях, сосудах мочевого пузыря. Спустя 2,5-3 месяца личинки превращаются в половозрелых шистосом и начинают откладывать яйца. Особенностью паразитирования возбудителей шистосомоза является способность яиц проникать через сосудистую стенку, выходить в окружающие ткани и просвет полых органов (кишечника и мочевого пузыря) и уже оттуда выделяться во внешнюю среду.
В период миграционной фазы личинок проявления шистосомоза связаны с разрушением мелких кровеносных сосудов, геморрагическими реакциями. Отложение яиц в подслизистом, слизистом или мышечном слое мочевого пузыря и стенках мочеточника вызывает специфический воспалительный процесс с образованием шистосомозных гранулем и язв, развитием фиброза и сморщивания мочевого пузыря, обызвествлением яиц. Длительное наличие язвенных дефектов может привести к развитию рака мочевого пузыря. Кишечный шистосомоз сопровождается шистосомозным колитом с исходом в склероз стенки кишки; возможно развитие шистосомозного аппендицита.
Симптомы шистосомоза
В течении мочеполового шистосомоза выделяют острую, хроническую стадии и стадию исхода. Острый период заболевания по времени совпадает с фазой миграции личинки по кровяному руслу. На ранней стадии шистосомоза пациентов беспокоят аллергические реакции по типу крапивницы, локальный отек кожи. Возможно появление кашля, кровохарканья, гепатоспленомегалии, лимфаденопатии. Общетоксические симптомы включают лихорадку, озноб, потливость, боль в мышцах и суставах, головную боль.
Спустя несколько месяцев после инвазии шистосомоз переходит в хроническую форму, которая может иметь легкое, среднетяжелое и тяжелое течение. При легкой форме шистосомоза самочувствие не нарушается, работоспособность сохраняется, дизурические расстройства незначительны. Шистосомоз средней тяжести протекает с отчетливо выраженной дизурией, терминальной (иногда тотальной) гематурией, увеличением печени и селезенки, развитием анемии. Тяжелое течение шистосомоза сопровождается частыми обострениями цистита, пиелонефрита, образованием камней в мочеточниках и мочевом пузыре. Возможно развитие кольпита, вагинального кровотечения у женщин, эпидидимита и простатита у мужчин. Поздними осложнениями шистосомоза являются бесплодие, стриктуры мочеточника, гидронефроз, цирроз печени, ХПН. Тяжелые формы инвазии приводят к потере больными трудоспособности и могут закончиться летально.
Ранняя фаза кишечного шистосомоза протекает с теми же клиническими признаками, что и его мочеполовая форма (лихорадка, недомогание, артралгии и миалгии и т. д.). Характерны плохой аппетит, боли в области живота ноющего или схваткообразного характера, тенезмы, диарея с примесью крови, чередующаяся с запорами. В поздней стадии развивается увеличение печени, портальная гипертензия, асцит, желудочно-кишечные кровотечения, легочная гипертензия и легочное сердце. Клиника японского шистосомоза напоминает кишечную форму (аллергия, колит, гепатит, цирроз печени), однако симптомы выражены значительнее.
Диагностика шистосомоза
Основные диагностические данные получают при сборе эпидемиологического анамнеза, анализе клинических проявлений, проведении лабораторных и инструментальных исследований. Кроме инфекционистов, в диагностике шистосомоза могут быть задействованы урологи и гастроэнтерологи. Настороженность специалистов должен вызывать факт пребывания пациента в эндемическом очаге, сочетание токсико-аллергических симптомов с дизурией, гематурией, колитом.
Решающая роль в диагностике шистосомоза принадлежит обнаружению яиц шистосом при исследовании мочи и кала. Стандартными методиками для выявления мочеполового шистосомоза являются методы отстаивания, центрифугирования или фильтрации мочи; кишечного - методы Като, Ритчи, осаждения. В общем анализе мочи выявляется гематурия, протеинурия, лейкоцитурия. Информативно проведение цистоскопии, во время которой удается обнаружить шистосомозные гранулемы и язвы, полипоидные разрастания, скопления яиц шистосом, а также провести биопсию патологически измененного участка мочевого пузыря. Обзорная и экскреторная урография позволяют увидеть очаги обызвествления в стенке мочевого пузыря или мочеточника, камни в почках, стриктуры мочеточников, гидронефротическую трансформацию почки и пр. При кишечном шистосомозе дополнительно может выполняться лапароскопия, биопсия печени.
Для предварительной диагностики шистосомоза используются иммунологические тесты - РСК, РНГА, ИФА. При массовых обследованиях населения в эндемических районах проводятся внутрикожные аллергопробы с шистосомозным антигеном. Мочеполовой шистосомоз требует дифференциации с мочекаменной болезнью, туберкулезом мочевого пузыря; кишечный шистосомоз - с амебиазом, брюшным тифом, дизентерией, раком толстой кишки.
Лечение и профилактика шистосомоза
Медикаментозная терапия шистосомоза эффективна в ранних стадиях, при отсутствии осложнений; в последних случаях нередко приходится прибегать к хирургическому лечению. При всех формах шистосомоза могут быть использованы антигельминтные средства: празиквантел, тинидазол, метрифонат. Успешность проведенной терапии оценивается на основании повторных гельминтологических исследований и серологических реакций. Хирургическая тактика обычно требуется при осложнениях мочеполового шистосомоза и может включать в себя операции на мочеточниках (при развитии стриктуры), удаление камней из мочевого пузыря и почек.
При своевременном назначении специфической терапии прогноз неосложненного шистосомоза благоприятный. Длительное хроническое течение гельминтоза может привести к инвалидности и гибели пациента от развившихся осложнений. Комплекс мер по профилактике шистосомоза включает обработку водоемов с целью уничтожения брюхоногих моллюсков, активную санитарно-просветительную работу, своевременное выявление и лечение больных. Населению эндемичных очагов рекомендуется кипятить или фильтровать воду для питья и хозяйственных нужд, использовать защитную одежду (резиновые перчатки и сапоги) при контакте с водой.
Диагностика и лечение рака мочевого пузыря, связанного с шистосомозом

Врач уролог-андролог, онколог. Высшая квалификационная категория. Действительный член Профессиональной ассоциации андрологов России (ПААР). Стаж 28 лет. Принимает в Университетской клинике. Стоимость приема 2000 руб.
- Запись опубликована: 11.02.2021
- Reading time: 6 минут чтения
Клинические проявления шистосомоза, предшествующего раку мочевого пузыря, зависят от стадии болезни.
Острая стадия шистосомоза
Острый шистосомоз возникает только у людей, еще не инфицированных шистосомами, в основном у путешественников или иммигрантов в эндемичные по шистосомам районы после воздействия шистосомных антигенов. Проникновение церкарий в кожу обычно не замечается пациентом, но может вызвать зудящую сыпь.
Через три-восемь недель после первичного заражения у пациентов развивается синдром острого шистосомоза (также называемый синдромом Катаямы). Это системная реакция гиперчувствительности к шистосомным антигенам и циркулирующим иммунным комплексам, совпадающая с началом яйценоскости.
Типичные проявления, продолжающиеся в течение 2-10 недель:
- внезапное начало лихорадки;
- появление недомогания, миалгии, головной боли;
- эозинофилия;
- утомляемость;
- боли в животе .
Эта картина отсутствует у жителей эндемичных районов, она характерна только для туристов.

Боли в животе
Хроническая стадия шистосомоза
Инфекции Schistosoma haematobium проявляются дисфункцией мочевого пузыря и обычно протекают как хроническое, постепенно изнурительное заболевание. Мочевой шстосомоз поражает мочеполовые органы, включая мочевой пузырь, нижние мочеточники, семенные пузырьки и, реже, семявыносящие протоки.
Характерные клинические проявления включают повторяющиеся приступы:
Тем не менее, заболевание может оставаться бессимптомным в течение многих лет. Может проявиться нарушение функции мочевого пузыря или нарушение механизмов внутреннего сфинктера пузыря. Диффузный фиброз и рубцевание обычно приводят к рубцовому сокращению мочеточника, уретеровезикального перехода или уретры, обструктивным проявлениям (обструкция шейки мочевого пузыря) и восходящей инфекции.
Кроме того, часто возникает ассоциация с бактериальными коинфекциями, включая сальмонеллу, туберкулез, стафилококк, гонорею ( Neisseria gonorrhea) , хламидиоз ( Chlamydia trachomatis) , микоплазмоз ( Mycoplasma genitalium) и трихомониаз ( Trichomonas vaginalis).
Клиническая картина рака мочевого пузыря, ассоциированного с шистосомозом
Клинические проявления рака мочевого пузыря, связанного с шистосомозом, и не связанного с ним, схожи с небольшими различиями. Основными симптомами в обеих ситуациях являются:
Однако пациенты с шистосомозом обычно имеют в анамнезе такие симптомы в результате простого шистосомального цистита, и это может быть причиной их относительно позднего обращения к врачу. Поражение тазовых узлов почти одинаковое:
- при раке, вызванном шистосомозом, диапазон 16,7-25,5%;
- не связанном с инфекцией - диапазон 16,3-45%.
Основные клиникопатологические отличия рака мочевого пузыря при шистосомозе:
- позднее проявление;
- более молодой средний возраст;
- более высокий процент плоскоклеточного рака.
Пятилетняя частота отдаленных метастазов составляет 23%. Местный рецидив с отдаленными метастазами или без них обнаруживается у 5-31% пациентов, в зависимости от патологических и клинических особенностей. Факторы, связанные с местным рецидивом, в основном те же, что и факторы, определяющие отдаленные метастазы, а именно:
- стадия патологической опухоли;
- степень и региональное поражение узлов;
- степень лимфаденэктомии.
Диагностика мочевого шистосомоза
Диагноз шистосомоза подтверждается обнаружением яиц в моче под микроскопом. Методы обнаружения шистосомных инфекций включают:
- прямую паразитологическую;
- иммунологическую диагностику;
- установление ДНК возбудителя.
Серологические тесты и ПЦР применяются для диагностики шистосомоза, особенно у путешественников с легкой инфекцией. Однако они не позволяют отличить текущую инфекцию от перенесенной.
Основные моменты лечения рака мочевого пузыря, связанного с шистосомозом
Химиотерапевтические препараты были введены для лечения шистосомоза в конце 1960-х годов. К ним относятся ниридазол, гикантон и амосканат, но они были чрезвычайно токсичны, поэтому их использование запретили.
В настоящее время применяется празиквантел. Рандомизированные клинические испытания показали, что изохинолиновый препарат “Празиквантел”, производное пиразиноизохинолина, - безопасный и эффективный пероральный препарат, активный против всех видов шистосом.
Препарат хорошо всасывается из кишечника и метаболизируется в печени. Его метаболиты выводятся с мочой. Лабораторные исследования показали, что он вызывает тетанические сокращения, вызывающие отслоение червя от стенок вен и их последующую гибель.
Празиквантел наиболее эффективен против взрослого червя и требует наличия антител против паразита. Кроме того, он способен воздействовать на яйца червей, находящихся в тканях.
Для путешественника лечение празиквантелом следует начинать по крайней мере через 6-8 недель после контакта с потенциально загрязненной пресной водой. При легкой инфекции обычно достаточно одного курса, однако для повышения эффективности через 2-4 недели может потребоваться повторное лечение.
Лечение рака мочевого пузыря
Поверхностный или неинвазивный рак мочевого пузыря лечится полной трансуретральной резекцией опухоли мочевого пузыря (TURBT). Полная и правильная TUR включает всю опухоль плюс часть подлежащей стенки мочевого пузыря.
Пациентам с положительной цитологией мочи и отсутствием видимой опухоли рекомендуется биопсия нормальной слизистой оболочки. Американская урологическая ассоциация рекомендует флуоресцентную цистоскопию во время TUR, так как обычная цистоскопия в белом свете не всегда выявляет все опухоли.
Усовершенствованные методы цистоскопии используют либо цистоскопию в синем цвете, либо узкоспектровую. Европейская ассоциация урологии рекомендует проводить фотодинамическую диагностику.
Цистоскопия
Повторная операция по удалению опухоли выполняется, если начальная резекция не завершена.
Применение адъювантной терапии (внутрипузырное лечение) зависит от классификации групп риска (низкая, промежуточная и высокая). Рекомендуется однократное внутрипузырное введение химиопрепаратов (митомицин с, эпирубицин или доксорубицин) для снижения риска рецидива при опухолях Ta, T1. Препараты равнозначны, то есть применяется любой.
Иммунотерапия - инстилляция БЦЖ показана при опухолях среднего и высокого риска. Причем иммунотерапия превосходит химиотерапию для предотвращения рецидивов. Этот тип лечения часто применяется при обычных (не ассоциированных с шистосомной инфекцией) опухолях, однако при шистосомозе он применяется реже из-за преобладания нездорового состояния, предраковых или раковых поражений в слизистой оболочке мочевого пузыря.
Радикальная цистэктомия
Радикальная цистэктомия в течение длительного времени остается методом выбора при инвазивной опухоли, в том числе связанной с шистосомозом.
Хирургическая процедура включает радикальное иссечение мочевого пузыря, семенных пузырьков и предстательной железы вместе с околопузырной клетчаткой и перитонеальным покрытием, в дополнение к тазовой лимфаденэктомии у пациентов мужского пола. У женщин обычно проводится иссечение мочевого пузыря, его околопузырной ткани и перитонеального покрытия, уретры, матки, яичников и передней стенки влагалища (передняя тазовая экзентерация ПТЭ).
Общая и безрецидивная выживаемость после радикальной цистэктомии примерно одинакова как при ассоциированном с шистосомозом, так и не ассоциированного с ним рака мочевого пузыря при применении одной и той же хирургической техники/лечения и при сходных стадиях. Результаты немного выше при “обычном” раке, поскольку в схеме лечения восновном присутствует неоадъювантная и адъювантная лучевая терапия и/или химиотерапия.
Недавнее исследование рака мочевого пузыря в эндемичном по шистосомозу районе показало, что при лечении опухоли, находящейся на местнораспространенных стадиях, получают незначительно, но улучшенные результаты при сочетании удаления и адъювантной химиолучевой терапии.
Трехмодальное лечение с сохранением мочевого пузыря
Трехмодальная терапия с сохранением мочевого пузыря применяется в качестве альтернативы радикальной цистэктомии. Она преследует 3 цели: эрадикация местного заболевания, устранение потенциальных микрометастазов и поддержание наилучшего возможного качества жизни путем сохранения мочевого пузыря.
Многие медицинские учреждения исследовали и провели различные протоколы лечения. Они могут отличаться, но обязательно включают 3 основные процедуры:
- Максимальную TURBT, за которой должна была последовать неоадъювантная химиотерапия или радио-химиотерапия;
- Последующую цистоскопию для оценки ответа на лечение и определения следующего этапа;
- Третья процедура - это либо консолидирующая лучевая терапия после достижения полного ответа, либо радикальная цистэктомия для тех, у кого наблюдается неполный ответ.
Радикальная цистэктомия необходима при наличии неполного ответа или мышечно-инвазивного рецидива.
Лучевая терапия
Следует отметить, что достоверных различий между результатами лечения опухоли, связанной с шистосомозом и не связанной с инфекцией не установлено. При правильно проведенной терапии и одинаковых стадиях они одинаковы.
Другие виды рака, ассоциированные с шистосомозом
Проведен ряд исследований для изучения ассоциации заражения S. haematobium с другими видами злокачественных опухолей
Помимо рака мочевого пузыря, наиболее часто регистрируемыми видами рака в связи с инфекцией S. haematobium были рак шейки матки и другие злокачественные новообразования женских половых органов. Несмотря на то, что ни одно из этих исследований не выявило положительной связи между риском развития рака шейки матки и инфицированием S. haematobium, рабочая группа ученых отметила, что возможное влияние возраста, курения или вируса папилломы человека (ВПЧ) не рассматривалось ни в одном из исследований.
Сообщается о трех пациентах в Южной Африке (27-29 лет) с распространенным раком предстательной железы, связанным с наличием множественных яйцеклеток S.haematobium (одни жизнеспособные, другие кальцинированные).
Другие злокачественные новообразования, о которых сообщалось в связи с шистосомозом включают:
- плоскоклеточный рак женских половых органов;
- цистаденокарциному яичников;
- тератому и опухоли Бреннера;
- лейомиосаркому матки;
- рак молочной железы у мужчин;
- гепатоцеллюлярную карциному;
- лимфому;
- саркому мочевого пузыря;
- ректальную карциноидную опухоль;
- почечно-клеточный рак.
Число пациентов с каждой злокачественной опухолью невелико, что делает невозможным любую оценку полученных данных.
В последнее время мир столкнулся со значительным миграционным потоком из Африки в Европу. Многие европейские страны приняли тысячи иммигрантов вдоль Средиземноморского бассейна. Это привело к увеличению заболеваемости тропическими болезнями, в том числе тропическими урологическими, которые ранее считались необычными в европейских странах.
Например, в Испании проведено исследование с участием 3090 иммигрантов южных областей Сахары. Обнаружено, что у 10,5% из них был подтвержденный шистосомоз, а у 3,5% - серьезные урологические осложнения. Это заставило власти Европейской службы здравоохранения рекомендовать использование серологического скрининга для новых иммигрантов из стран, эндемичных по шистосомозу.
Кроме того, обнаружен существенный дефицит знаний европейских урологов о тропических урологических заболеваниях по сравнению с африканскими специалистами. Отсутствие знаний может привести к неправильному диагнозу, избыточным специальным исследованиям или неправильному лечению. Поэтому освещение этих тем необходимо для поддержания здоровья населения.
Диагностика шистосомоза - лабораторные и визуальные методы, дифференциальный диагноз
Выпускник медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 09.02.2021
- Reading time: 4 минут чтения
Шистосомоз поддается лечению без развития серьезных осложнений, если установлен достоверный диагноз, проведена своевременная терапия и уничтожение стадий глистов на начальных этапах инфекции.
Кроме того, при своевременном (на ранних стадиях инфекции) лечении можно обратить вспять заболевание. Следовательно, использование соответствующих чувствительных диагностических тестов для выявления инфицированных лиц является обязательным. Кроме того, применение чувствительной и специфической диагностики чрезвычайно полезно в контроле и ликвидации заболеваемости шистосомозом.
Диагностика шистосомоза - важные моменты
Оценка конкретного заболевания обычно включает два вида подхода - диагностический и скрининговый.
- Диагностический используется, чтобы определить наличие/отсутствие заболевания, когда у субъекта проявляются его симптомы.
- Скрининговый используется для выявления бессимптомных лиц, у которых может быть заболевание.
В распознавании шистосомоза необходимо использовать диагностические тесты для людей с симптомами и скрининговые для контактных, путешественников и приезжих из эндемичных регионов.
Важно использовать достоверные, точные тесты. Два важных показателя для определения точности клинического теста - чувствительность и специфичность, и их расчет требует сравнения с подходящим тестом золотого стандарта.
- Чувствительность исследования - это его способность правильно установить пациентов с определенной патологией (истинная положительная фракция).
- Специфичность - это способность метода исследования правильно установить людей, которые не имеют этого заболевания (истинная отрицательная фракция).
Что касается шистосомоза, особенно в регионах с низкими показателями передачи и распространенности, где целью вмешательства является устранение болезни, тест, который используется для выявления случаев, должен иметь высокую чувствительность, а не высокую специфичность. То же самое и в случае оценки эффективности лечения после лечения.
Однако в случае шистосомоза, для которого нет точного золотого стандарта теста, требуются другие подходы, такие как использование последовательных или одновременных множественных анализов и рассмотрение соответствующей эпидемиологической информации.

Серологический тест
Прямые паразитологические методы
Для выявления лиц, подверженных риску урогенитального шистосомоза используют анализ мочи. Диагноз можно поставить с помощью микроскопического исследования мочи на наличие яиц, но общая чувствительность этого метода низкая из-за суточных колебаний количества яиц.
Основной паразитологический подход, используемый в диагностике урогенитального шистосомоза - фильтрация мочи и концентрация яиц S. haematobium с последующим микроскопическим исследованием. При микроскопическом исследовании яиц будет обнаружена относительно большая структура овальной формы размером от 110 до 170 микрометров в длину и от 40 до 70 микрометров в ширину. Эти яйца отличаются наличием терминального шипа, в отличие от яиц S. mansoni и S. japonicum, у которых имеется боковой шип и латеральный выступ.
Серологические тесты в выявлении шистосомоза
Серологические тесты выполняются для диагностики шистосомоза, но имеют переменную чувствительность в диапазоне от 41% до 78%. Серология и полимеразная цепная реакция (ПЦР) полезны для путешественников с симптомами острого шистосомоза, но менее полезны в эндемичных районах, поскольку не позволяют отличить активную инфекцию от предшествующего воздействия. ПЦР-анализы (количественная, мультиплексная реакции) относятся к современным высокоточным методам обнаружения S. haematobium, используются часто в дополнении к прямому обнаружению возбудителя в моче.
Мультимодальные лабораторные исследования, включающие анализ мочи, общий анализ крови и серологические исследования, более эффективны при использовании в тандеме. Помимо непосредственного обнаружения возбудителя, изменения в анализе мочи дают важные ключи к диагностике заболевания. Установлено, что гематурия (как макро-, так и микрогематурия) и протеинурия четко связаны с мочеполовым шистосомозом.
В настоящее время не существует золотого стандарта лабораторных исследований для выявления заражения червями.
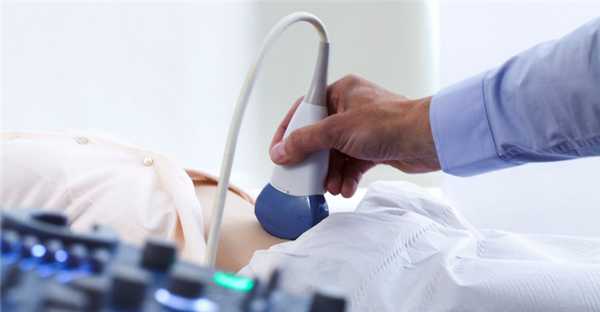
Ультразвук мочеполовых путей
Методы визуализации шистосомоза
В диагностике полезны различные методы визуализации, включая:
- УЗИ. Ультразвук мочеполовых путей становится золотым стандартом визуализации для количественной оценки бремени болезней. УЗИ при шистосомозе показывает неровности стенки мочевого пузыря из-за лежащих в основе гранулем, а также гидронефроза, полипов мочевого пузыря и опухолей.
- Рентгенографию. На рентгенограмме со стандартным изображением KUB могут быть обнаружены характерные кальцификации из-за длительного фиброза стенки мочевого пузыря.
- Внутривенную пиелографию.
- Цистоскопию.
- Кольпоскопию. Женщины с генитальным шистосомозом часто обращаются с симптомами ИППП или бесплодия и получают неправильный диагноз и лечение. По данным ВОЗ, это в первую очередь связано с недостаточной осведомленностью медицинских работников о заболевании. При этом шистосомоз можно диагностировать с помощью осмотра в зеркалах и визуального осмотра шейки матки и влагалища на предмет характерных повреждений, таких как «песчаные пятна», гиперваскуляризация и рыхлость тканей. Кольпоскопия и камера позволяют улучшить визуальное обследование.
- Компьютерную томографию. КТ также может быть полезна при идентификации заболевания.
Дифференциальный диагноз
Дифференциальная диагностика мочеполового шистосомоза проводится в отношении ряда патологий. В первую очередь исключаются:
Шистосомоз - патофизиология, симптомы

- Запись опубликована: 08.02.2021
- Reading time: 5 минут чтения
Шистосомоз - это паразитарное заболевание, вызываемое сосальщиками (трематодами) из рода Schistosoma. По оценкам, 700 миллионов человек подвергаются риску заражения шистосомозом в 76 странах, где это заболевание считается эндемическим.
При первом заражении шистосомозом часто не возникает никаких симптомов, но паразит может оставаться в организме в течение многих лет и вызывает повреждение таких органов, как мочевой пузырь, почки и печень.
Инфекцию можно вылечить с помощью препаратов. При отсутствии лечения болезнь вызывает ряд серьезных заболеваний, в том числе онкологических - злокачественные опухоли мочевого пузыря, предстательной железы, женских половых органов.
Что представляет собой шистосомоз
Шистосомоз - это паразитарное заболевание, исторически известное как бильгарциоз, вызываемое трематодой из рода Schistosoma. По оценкам специалистов, численность больных в мире, пораженных всеми формами шистосомоза, составляет 230 миллионов человек, из которых около 700 миллионов находятся в группе риска. После малярии и кишечных гельминтозов, шистосомоз занимает третье место по значимости среди тропических заболеваний в мире, являясь основным источником заболеваемости и смертности в развивающихся странах Африки, Южной Америки, Карибского бассейна, Ближнего Востока и Азии. Под угрозой заражения находятся туристы, посещающие эти страны.
Человека поражают 3 основных вида шистосом: Schistosoma japonicum, S. haematobium и S. mansoni . Эти виды в первую очередь ответственны за 2 основные формы шистосомоза - кишечного и урогенитального.
- Schistosoma haematobium вызывает урогенитальный шистосомоз (УГШ). Его название происходит от гематурии или кровавой мочи. Это признанный канцероген и вторая ведущая причина рака мочевого пузыря во всем мире. Шистосомоз также недостаточно диагностируемая причина бесплодия.
- Schistosoma haematobium широко распространена в регионах Африки и Ближнего Востока. Жизненный цикл шистосом сложен и включает в себя как улитку, так и человека-хозяина. Распространение продолжается из-за контакта с зараженной водой в эндемичных районах, что затрудняет контроль и искоренение возбудителя заболевания.
Возбудитель шистосомоза
Schistosoma haematobium - трематода рода Schistosoma. Принадлежит к отряду трематод Diplostomidae в подклассе Digenea.

Schistosoma haematobium - трематода рода Schistosoma
Это паразитический плоский червь (широко известный как кровяная двуустка), паразитирующий на венозном сплетении мочевого пузыря и других мочеполовых органах. Жизненный цикл является сложным и включает в себя промежуточного хозяина, в первую очередь пресноводных улиток, принадлежащих к роду Bulinus , и основного хозяина, обычно человека.
Распространение шистосомоза определяется ареалом обитания конкретного вида улиток-хозяев.
Эпидемиология шистосомоза
По данным Всемирной организации здравоохранения (ВОЗ), 78 стран сообщили о передаче шистосомоза во всех формах, и в 52 странах он является эндемическим. По оценкам ВОЗ за 2016 год, смертность от шистосомоза составляла 0,3 на 100000 человек. По оценкам, в 2016 году также погибло 24000 человек, по сравнению с 55000 в 2000 году.
Schistosoma haematobium - это вид, ответственный за урогенитальный шистосомоз. Он эндемичен для многих стран Африки к югу от Сахары, а также в некоторых частях Ближнего Востока. Это заболевание особенно распространено в тропических и субтропических регионах, особенно затрагивая общины, не имеющие доступа к санитарии и безопасной питьевой воде.
Наиболее распространенная форма урогенитального шистосомоза - хроническая. Хотя острый шистосомоз (или лихорадка Катаяма) может быть вызван S. haematobium, он больше распознается у других видов шистосом. В эндемичных районах средний возраст первоначального заражения составляет 2 года, а в следующие 10 лет количество гельминтов будет расти. Интенсивность и распространенность инфекции в одном из регионов Кении были самыми высокими среди детей в возрасте от 5 до 14 лет. Распространенность и интенсивность инфекции, возможно, связаны с частым контактом с водой во время повседневной деятельности, поскольку взрослые люди, соприкасающиеся с водой во время повседневной деятельности (рыбалка, стирка и т. д.), также имеют постоянную инфекцию.
Серологические исследования показали, что в эндемичных районах уровень инфицирования составляет почти 100%, при этом от 60% до 80% детей школьного возраста и от 20% до 40% взрослых остаются активно инфицированными.
По статистике, в эндемичных регионах до 65% пациентов с раком мочевого пузыря (обычно плоскоклеточным раком) имели сопутствующий урогенитальный шистосомоз.
Как можно заразиться шистосомозом
Черви, вызывающие шистосомоз обитают в пресных водах, например:
- в прудах;
- в озерах;
- реках;
- резервуарах;
- каналах.
Также могут быть источником инфекции души, в которые поступает нефильтрованная и не прошедшая обработку вода.
Возбудители заболевания не встречаются в море, хлорированных бассейнах и источниках воды, прошедших очистку.
Возбудитель шистосомоза может попасть при любом контакте с зараженной водой , например, плавании, гребле, умывании, стирке, использовании воды для полива.

Контакт с зараженной водой
Патофизиология шистосомоза
Яйца Schistosoma haematobium выводятся из организма человека-хозяина с мочой в пресную воду. Каждое яйцо содержит зрелую ресничную форму, известную как мирацидий. При контакте с пресной водой из яйца вылупляется мирацидий, который может проникать в мягкие ткани своего промежуточного хозяина, улитки Bulinus.
В промежуточном хозяине улитке шистосома подвергается бесполому размножению через стадии спороцисты и через 4-6 недель сбрасывает тысячи инфекционных церкарий в воду. Церкарии проникают через кожу хозяина-млекопитающего. Затем личинкам (называющимся шистосомулой) требуется от 10 до 12 недель, чтобы достичь созревания и произвести яйца в организме хозяина. В отличие от многих других видов шистосом, S. haematobium полагается в первую очередь на человека-хозяина.
Взрослые черви вида S. haematobium живут в мочеполовых венулах, где они в первую очередь переваривают эритроциты. Поражение мочеполовых органов заметно варьирует и коррелирует с сосудистой сетью, при этом наиболее часто поражаются мочевой пузырь, нижние мочеточники, уретра, семенные пузырьки, матка, влагалище и шейка матки. В отличие от других шистосом, которые живут в мезентериальных венулах и выделяют свои яйца в кишечник хозяина, S. haematobium выпускает свои яйца в мочевыводящие пути. Следовательно, их яйца выводятся с мочой хозяина.
До половины тысяч яиц, которые выделяются взрослыми трематодами, средняя продолжительность жизни от 3 до 7 лет (от 20 до 290 яиц в день у S. haematobium ) не выводятся, а вместо этого оседают в мочеполовой системе. Это основной механизм хронических последствий инфекции, поскольку яйца вызывают гранулематозный ответ хозяина и последующее воспаление тканей.
Проявления шистосомоза - симптомы
Любой человек, который живет или путешествовал в эндемичном районе, должен пройти обследование на предмет урогенитального шистосомоза, если у него проявляются различные симптомы, включая:
- дизурию;
- болезненную гематурию;
- непроходимость мочевыводящих путей;
- выделения из влагалища;
- боль/кровотечение после полового акта;
- макрогематурия обычно возникает в конце мочеиспускания и называется терминальной гематурией;
- у мужчин также может наблюдаться гематоспермия.
Острый шистосомоз у S. haematobium встречается реже, чем у других видов, однако он бывает и чаще встречается у путешественников, не имеющих иммунитета. Симптомы обычно неспецифические:
Следует учитывать, что при скрининге всех путешественников, возвращающихся из эндемичных районов, примерно у 25% бессимптомных лиц развился хронический шистосомоз.
Если человек не лечится в течение примерно 3-4 месяцев, у него может появиться дизурия или гематурия из-за язв и воспалений в мочевом пузыре и мочеполовом тракте. Продолжительное бремя болезни и отложения яиц могут привести к тому, что полипы, узелки и «песчаные пятна» станут видимыми во время цистоскопии и кольпоскопии. «Песчаные пятна» - это состояние, когда кальцинированные шистосомные яйца в атрофированной слизистой оболочке выглядят как песок. Прогрессирование приводит к фиброзу и кальцификации стенки мочевого пузыря, вызывая непроходимость, бактериурию и рак мочевого пузыря.
Поскольку черви не размножаются в организме человека-хозяина, течение инфекции зависит от повторяющихся воздействий и количества церкарий, встречающихся при воздействии. Женщины, которые несут ответственность за домашние дела, такие как стирка одежды в эндемичных водах, подвержены повышенному уровню инфицирования и бремени болезней.
Поражение половых путей происходит у 75% женщин, пораженных S. haematobium , так называемым шистосомозом половых органов женщин или дословно женским генитальным шистосомозом (FGS female genital schistosomiasis). FGS вызывается отложениями яиц шистосом в половых путях, вызывая кровотечение слизистой оболочки, аномальные кровеносные сосуды и «песчаные пятна» на вульве, промежности или шейке матки.
У женщин детородного возраста это частая причина самопроизвольных абортов, внематочной беременности, дисменореи и межменструальных кровотечений, а также низкой массы тела детей при рождении и неблагоприятных исходов родов из-за воспаления и инфекции плаценты.
Из-за поражений и воспалений женщины и мужчины с урогенитальным шистосомозом также более восприимчивы к ВИЧ и другим инфекциям, передаваемым половым путем (ИППП).
Читайте также:
