Варианты строения предплюсне-плюсневого сустава на рентгенограмме
Добавил пользователь Валентин П. Обновлено: 22.01.2026
Учебное пособие подготовлено кафедрами рентгенологии (зав. кафедрой — проф. М. К. Михайлов) и рентгенологии-радиологии (зав кафедрой — проф. Г. И. Володина) Казанского государственного института усовершенствования врачей.
АРТРОПАТИИ
Термин артропатия означает суставное заболевание. В медицинской практике под названием артропатия понимают суставное заболевание нервно-трофического характера. Но т. к. ведущими являются костные изменения, то более правильным является термин остеоартропатия.
В 1868 году французский клиницист Шарко детально описал изменения при табесе (спинная сухотка) и при сирингомиелии.
Следует отметить, что остеоартропатия при табесе наблюдается у пожилых людей примерно через 25—30 лет после заражения сифилисом и встречается в 4—10% случаев. В последние годы это заболевание наблюдается очень редко.
Остеоартропатия при сирингомиелии наблюдается значительно чаще. Костно-суставные изменения развивается приблизительно у 73% больных сирингомиелией и преимущественно в молодом возрасте. Чаще болеют мужчины. В 90% случаев поражаются суставы верхних конечностей. Часто сочетается поражение крупных суставов, дистальных межфаланговых суставов и ногтевых фаланг.
В отношении характера рентгенологических изменений принципиальных отличий при табетической и сирингомиелической остеоартропатии не имеется.
В процессе развития остеоартропатии следует различать три стадии:
1. Латентная стадия.
2. Стадия разрушений— преимущественно литическая.
3. Стадия реактивных изменений, преимущественно гиперостатическая.
Латентная стадия характеризуется склерозом костной структуры в суставном крае с узурацией в субхондральном отделе. Склеротическая перестройка не четко отграничена от нормальной структуры. Периостальная реакция отсутствует. Характер описанных изменений уточняется при наличии неврологических симптомов. В дальнейшем на рентгенограммах определяются отломки краев эпифизов, смещение их, рассасывание мыщелков кости. Разрушения кости значительны, часто полностью отсутствуют эпифизы и метафизы.
Разрушение отделов кости, нарушение целостности костной ткани являются следствием извращения трофических процессов, а также травм. Вследствии потери глубокой чувствительности выпадает контроль над движениями конечности. Больной не щадит конечность из-за некоординированных движений в нагрузке.
Литические и травматические патологические изменения сопровождаются процессами обызвествления и окостенения. В разрушенных участках возникают выраженные гиперостатические изменения в виде обильных причудливых напластований костной ткани, обызвествлений околосуставных тканей. Суставные поверхности уплощаются. Эпиметафизы утолщены и обезображены за счет наслоения бесформенных масс — продуктов пери- и параостального обызвествления. Эти обызвествления представлены в виде сплошных, сливающихся округлых и ландкартообразных теней неправильной формы, окутывающих кость. Важным симптомом являются множественные поперечные переломы. Переломам могут подвергаться крупные части эпифизов и даже все эпифизы. Последние могут быть отделены и лежать в виде внутрисуставных свободных тел. Они склонны менять свою форму и рассасываться. Анкилозов не бывает. Напротив, характерна разболтанность и чрезмерная подвижность в суставах.
При табетической артропатии обычно поражается один, реже — два сустава. Наиболее часто страдают суставы нижней конечности — коленный и тазобедренный. При табетической артропатии тазобедренного сустава костные разрастания окружают кость, особенно с медиальной стороны. Обычны переломы шейки бедра и вертлужной впадины. Головка бедренной кости полностью рассасывается и кость укорачивается. В коленном суставе чаще наблюдается поперечный перелом над мыщелками бедренной кости или отрывается один из мыщелков. Костные разрастания очень пышные. Нередко развивается подвывих.
Табическая спондилопатия локализуется в поясничном отделе позвоночника. Обычно говорят о двух фазах поражения позвоночного столба при сухотке спинного мозга — литической и гипертрофической. Но как правило сочетаются проявления того и другого порядка. Наряду с разрушением отдельных тел позвонков с последующей, компрессией, имеются огромные обызвествления, окутывающие в виде бесформенного облака весь пораженный участок.
При сирингомиелической артропатии на рентгенограммах обнаружены те же поперечные переломы костей, окруженные подчас чудовищными обызвествляющимися мозолями, те же окостенения суставных элементов, подвывихи.
В плечевом суставе костные разрастания слабо выражены. Основным проявлением служит разболтанность сустава, смещение плечевой кости вверх и рассасывание головки.
Характерно поражение концевых фаланг кисти. Чаще всего наступает самостоятельная ампутация ногтевых бугорков. Лишенные дистальных концов фаланги укорачиваются, заостряются, приобретают сходство с треугольной пирамидой. Иногда рассасываются более обширные участки скелета пальцев, отдельные фаланги искривляются, обезображиваются, межфаланговые щели располагаются косо. Развиваются контрактуры, пальцы скрючиваются и отклоняются в сторону. Таким образом, при сирингомиелическом поражении костей пальцев преобладает литический процесс.
При остеоартропатиях большое значение имеет несоответствие между ничтожными субъективными симптомами и сравнительно хорошей функцией конечности и значительными анатомо-рентгенологическими изменения. Процесс обычно развивается постепенно, годы и месяцы больной не обращается за медицинской помощью.
Однако в некоторых случаях при сирингомиелии после травмы может наблюдаться быстрое прогрессирование процесса. При громадных, быстрорастущих костных мозолях после перелома костей предплечья при отсутствии болевых ощущений, нужно думать о сирингомиелии.
Дифференциальный диагноз затруднен лишь в начальных стадиях заболевания, когда изменения на рентгенограммах представлены лишь склерозом костной структуры. В более поздних стадиях болезни изменения обычно представлены не только склерозом, но и типичными литическими и продуктивными явлениями, обосновывающими правильный диагноз.
СКЛЕРОДЕРМИЯ
Заболевание относится к группе коллагенозов. Характеризуется фиброзно-склеротическими изменениями соединительной ткани. Наблюдается поражение кожи, суставно-мышечного аппарата, развитие висцеропатии — пневмосклероз, изменения желудочно-кишечного тракта, кардиосклероз. Склеродермия чаще встречается у молодых женщин.
Поражение опорно-двигательного аппарата — одно из наиболее частных проявлений склеродермии. При рентгенологическом исследовании выявляются псевдоартриты, склеродермические полиартриты, остеолиз и кальциноз мягких тканей.
При псевдоартритах имеет место деформация суставов за счет фиброзно-склеротических изменений мягких тканей. На рентгенограммах выявляются сгибательные контрактуры и подвывихи в межфаланговых суставах, регионарный остеопороз. Однако деструктивные и литические изменения отсутствуют.
При склеродермическом полиартрите сочетаются фиброз периартикулярных тканей и эксудативные проявления. На рентгенограммах, уже на ранних стадиях, выявляются контрактуры и подвывихи. На фоне регионарного остеопороза могут выявляться одиночные краевые узуры с ободком склероза вокруг. Суставные щели сужены. Анкилозы наблюдаются редко.
При проведении дифференциальной диагностики с ревматоидным полиартритом следует учитывать, что при последнем рано выявляется диффузный остеопороз, в большей степени выражены деструктивные изменения. Характерно анкилозирование. Сгибательные контрактуры и подвывихи в межфаланговых суставах появляются достаточно поздно.
Явления остеолиза при склеродермии связаны с сосудисто-трофическими нарушениями. Лизис наиболее часто начинается с дистальных отделов ногтевых фаланг — когтевидных отростков (акроостеолиз). В дальнейшем остеолиз может распространяться на средние и даже основные фаланги, протекать с образованием секвестров или с полным рассасыванием костной ткани. По данным Н. Г. Гусевой (1975) акроостеолиз наблюдается у 41% больных склеродермией.
Необходимо отметить, что явления акроостеолиза могут иметь место при целом ряде заболеваний: сирингомиелии, псориазе, диабете, саркоме Капози, проказе, а так же могут являться следствием обморожений и ожогов. Однако эти заболевания легко отдифференцировать от склеродермии по общей клинической картине.
Редко приходится наблюдать при склеродермии остеолиз, который начинается с суставных поверхностей межфаланговых суставов, протекающий по типу мутилирующего артрита.
Остеолизу могут подвергаться так же венечный отросток нижней челюсти и альвеолярные отростки.
При склеродермии нередко приходится наблюдать кальциноз мягких тканей (синдром Тибьержа — Вейссенбаха, 1910). В мягких тканях пальцев рук и в периартикулярных тканях как мелких суставов кисти, так и крупных суставов верхних и нижних конечностей определяются отложения солей кальция или в виде точечных включений или в виде глыбок различной величины и формы.
ИЗМЕНЕНИЯ В КОСТЯХ ПРИ ПРОКАЗЕ
Возбудителем проказы является палочка Ханзена. Это чрезвычайно древнее, овеянное мрачной славой заболевание, имеет хроническое, чрезвычайно медленное течение.
Изменения в костях при проказе локализуются в кистях и стопах. Могут встречаться у людей любого возраста, но чаще у взрослых. Мужчины и женщины поражаются одинаково часто.
Изменения в костях могут проявляться в виде:
1. Специфических лепрозных гранулем.
2. Вторичных изменений нервного происхождения.
Специфические лепрозные оститы — процесс множественный, двусторонний, не симметричный, проявляются в виде множественных округлой или овальной формы очагов деструкции костной ткани размером 2—8 мм, с четкими контурами и нежным ободком склероза. Локализуются в эпиметафизарных отделах пястных, плюсневых костей и фаланг. При субкортикальной локализации могут вызывать истончение кортикального слоя, надломы и переломы на этом уровне, без склонности к заживлению. Характерны изменения со стороны близлежащих суставов в виде подвывихов и вывихов.
ПОДАГРИЧЕСКИЙ АРТРИТ (мочекислый диатез)
Подагра встречается только у людей. Это общее заболевание всего организма, связанное с нарушением обмена пуринов и сопровождающееся повышением уровня мочевой кислоты и отложением мочекислых соединений в различных тканях в виде так называемых тофусов. Подагра — в переводе с греческого — нога жертва.
Генетики считают, что происхождение рода homo sapiens возможно связано с мутагенными изменениями, которые за счет нарушения функции ферментов могут привести к нарушению пуринового обмена. Эти вещества сходны по своему действию на мозг с кофеином, т. е. стимулируют его активность. Генетики этим фактом объясняют усидчивость, целеустремленность, работоспособность людей, склонных к подагре.
Этиология подагры до конца не выяснена. В патогенезе определенное место отводится алиментарному фактору—злоупотреблению жирной и мясной пищей, а также алкоголем. Имеет значение наследственная предрасположенность к гиперурекемии. Чаще подагрой болеют мужчины среднего и пожилого возраста. Поражаются преимущественно мелкие суставы нижней конечности.
Ревматоидный полиартрит
Подагра
Возраст
Пол
Чаще болеют женщины молодого и среднего возраста
Чаще болеют мужчины среднего и пожилого возраста
Локализация
Начинается в мелких суставах кистей
Начинается чаще в 1 пальце стопы
Клинические и лабораторные данные
Незначительные боли, скованность движений в мелких суставах по утрам
Боли более значительные. Увеличение содержания мочевой кислоты в сыворотке крови
Рентгенологические проявления
Регионарный остеопороз. В последующем диффузный остеопороз с мелкими узурами, ульнарная девиация, подвывихи. Анкилозы в костях запястья.
Более крупные узуры, нет диффузного остеопороза. Беспорядочное смещение пальцев.
Наиболее часто, процесс начинается в 1 пальце стопы (головка плюсневой кости и основание основной фаланги), в дальнейшем могут поражаться и другие отделы. Происходит отложение мочекислых солей внутри сустава, в связках и суставных элементах, обычно в местах прикрепления суставной капсулы.
Клиника острого подагрического артрита характеризуется сильными болями в области пораженного сустава, кожа над суставом отечна, гиперемирована, напряжена. Повышено содержание мочевой кислоты в крови (в норме 0,35 ммоль/л) и выделение мочевой кислоты с мочой — гиперурикозурия (в норме колеблется в пределах 2,9—5,9 ммоль). Могут определяться тофусы, в частности в ушных раковинах, иногда они сопровождаются изъязвлением с выделением крошковидной массы. Рентгенологически — чаще в типичном месте отмечается вздутие эпифизарного отдела с кистоподобной перестройкой костной структуры, с истончением кортикального слоя. В случаях нарушения целостности кортикального слоя образуются краевые узуры с ровными, четкими контурами, окруженные ободочком склероза, размером 5—6 и даже 9 мм. Суставная щель представляется суженной. Даже при значительных деструктивных изменениях наблюдается лишь нерезко выраженный остеопороз в прилежащих отделах костей. В далеко зашедших случаях в проекции костно-мозгового канала могут отмечаться множественные мелкие плотные включения без четких контуров, создающие «мраморность» костной структуры. Эти включения
обусловлены мочекислыми солями. Могут наблюдаться также анкилозы, подвывихи и беспорядочное смещение пальцев в разные стороны. В ряде случаев приходится проводить дифференциальный диагноз между ревматоидным полиартритом и подагрой.
В таблице представлены основные клинико-рентгенологические дифференциальные симптомы ревматоидного полиартрита и подагры.
ГЕМОФИЛИЧЕСКИЙ АРТРИТ
В последние годы появились новые препараты для борьбы с гемофилией, с помощью которых удается увеличить продолжительность жизни больных и избежать в ряде случаев тяжелых осложнений. Однако, все еще наблюдаются у этой группы больных тяжелые артропатии. Изменения в суставах при гемофилии выявляются примерно у 70—93% больных, впервые описаны Otto в 1803 году.
Гемофилическая артропатия начинается острым внутрисуставным кровоизлиянием, периодически повторяющимся и сопровождающимся разрушением хрящевой ткани, дегенеративными изменениями субхондральной ткани и в конечной стадии — тяжелыми деформациями и функциональными расстройствами. Первые признаки кровоизлияния в полость сустава появляются у большинства больных в возрасте до 6 лет. Наиболее часто кровоизлияния наблюдаются в коленном, локтевом, голеностопном суставах. Лишь в легко протекающих случаях поражается один сустав, наиболее же часто поражаются несколько суставов.
В настоящее время в течении гемофилической артропатии выделяют 3 фазы.
I фаза — гемартроз — острое кровоизлияние с припухлостью, болями и
нарушением подвижности в суставе.
II фаза — панартрит — патологические изменения в синовиальной
оболочке, суставном хряще и околосуставных отделах костей.
III фаза — регрессия — наблюдается прогрессирующая деформация, анкилозы, контрактуры.
Однако описанные стадии не имеют четких границ при патологоанатомическом и рентгенологическом исследовании и подразделение на стадии является в определенной степени искусственным. Описание стадий течения артропатии помогает разобраться в сложных изменениях, которые наблюдаются при гемофилии.
Рентгенологическая картина при гемоартрозе не имеет патогномоничных симптомов. На мягких снимках удается выявить признаки растяжения суставной сумки, расширение суставной щели. У детей — ускорение роста эпифизов.
Во II фазе — определяется остеопороз эпифизов. По краям хрящевого покрова прослеживаются узуры костной ткани с четкими ровными контурами, край суставной поверхности значительно выступает за пределы костного вещества в виде «псевдоостеофитов». Суставная щель суживается, замыкательная пластинка становится неровной, волнистой, прерывистой, неправильной формы. В субхондральном отделе на фоне остеопоротичной структуры эпифизов выявляется кистоподобная перестройка костной структуры. Кистоподобные просветления имеют достаточно четкие контуры, окружены ободком склероза. При разрушении замыкательной пластинки образуются овальной формы кратерообразные краевые дефекты и склероз субхондральных отделов. У детей эпифизы на пораженной стороне увеличены, структура их остеопоротична.
Этиология кистовидной перестройки костной структуры при данной патологии до настоящего времени окончательно не выяснена. Некоторые авторы считают, что она возникает в результате внутрикостных кровоизлияний. А. Форраи (1981) на основании экспериментальных исследований пришел к выводу, что эти изменения обусловлены дегенеративно-дистрофическими процессами.
III фаза — регрессия — явления атрофии с истончением кортикального слоя. На фоне остеопороза определяются редкие, грубые костные балки. Костные анкилозы наблюдаются редко. Однако анкилоз бедренной кости с коленной чашечкой наступает несколько чаще.
Достаточно характерны рентгенологические изменения, наблюдаемые в коленном и локтевом суставах.
В коленном суставе определяется сужение суставной щели, остеопороз, образование псевдоостеофитов. Кистозные изменения прослеживаются преимущественно в проксимальном эпифизе большеберцовой кости. Они могут занимать краеобразующее положение, имеют четкие, склерозированные контуры. Характерным является углубление и расширение межмыщелковой ямки бедренной кости. Надколенник имеет неровные, зазубренные контуры. Структура его остеопоротична, имеются кистовидные просветления. Характерна угловатая деформация надколенника, сглаженность его дистального выступа, плоский нижний контур. Kohler (1967) образование угловатого надколенника в детском возрасте объяснял следующим образом. Гиперемия при хроническом воспалении ускоряет окостенение апофизов, рост кости прекращается раньше времени. В тех редких случаях, когда артропатия начинается у взрослых — описанные изменения надколенника не наблюдаются.
При поражении локтевого сустава на сравнительных рентгенограммах у детей симптомы постарения ядра — окостенения появляются раньше времени, они имеют большие размеры. Суставная щель сужена. Головка лучевой кости уплощена и выпячивается в радиальном направлении (иногда на 1 см за пределы сустава). Суставная вырезка локтевого отростка увеличивается. Может наблюдаться образование псевдоостеофитов. В ряде случаев приходится проводить дифференциальный диагноз с туберкулезным артритом. Следует учитывать, что при гемофилии в анамнезе отмечается кровоточивость, незначительная травма приводит к развитию артроза. При туберкулезе значительно более выражена клиника заболевания (явления интоксикации, симптом Александрова, атрофия мышц, контрактуры, свищи). При исследовании при туберкулезе более выражен остеопороз, очаги деструкции имеют не только неровные, но и нечеткие контуры, имеют место секвестры.
Варианты строения предплюсне-плюсневого сустава на рентгенограмме

- Обувь по индивидуальной ортопедической колодке
Повреждение сустава Шопара
Повреждение сустава Шопара
Строение сустава
Поперечный сустав предплюсны или сустав Шопара состоит из таранно-ладьевидного и пяточно-кубовидного суставов. В обоих суставах есть фасетки овальной формы, ось которых проходит по наибольшему диаметру овала. В нейтральном положении стопы оси находятся под углом, а в положении пронации стопы оси становятся параллельными. В положении супинации угол между фасетками достигает максимума. Он больше, чем угол в нейтральном положении и чем угол в положении пронации. Головка таранной кости имеет выпуклую поверхность, а головка ладьевидной кости, которая сочленяется с ней, имеет, соответственно, вогнутую поверхность. Площадь фасетки таранной кости больше, чем площадь фасетки ладьевидной кости. В сагиттальной плоскости сустав Шопара расположен на расстоянии 32-36% от крайней точки пяточного бугра.
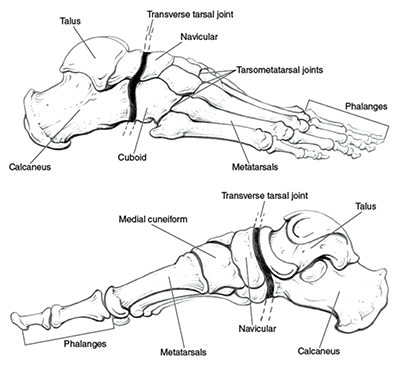
Рис. 1. Сустав Шопара с наружной и внутренней поверхности
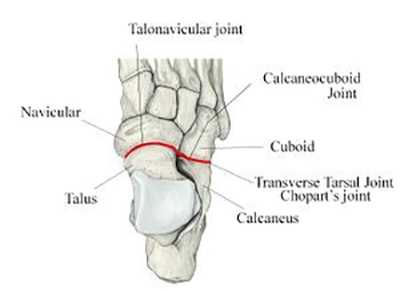
Рис. 2. Сустав Шопара по тыльной поверхности стопы. Сустав включает в себя пяточно-кубовидный и таранно-ладьевидный суставы
Сустав Шопара укреплен несколькими связками. На тыльной поверхности сустава имеются 4 связки.
- Вилкообразная пяточно-ладьевидно-кубовидная связка состоит из двух частей - пяточно-ладьевидной и пяточно-кубовидной, которые расположены наподобие буквы V. Связка соединяет между собой пяточную, ладьевидную и кубовидную кости, имеет наибольшее значение для удержания этих костей и носит название «ключа» сустава.
- Тыльная пяточно-кубовидная связка расположена более дорзально, чем вилкообразная.
- Длинная пяточно-кубовидная связка расположена более поверхностно, идет от пяточной к кубовидной кости и своими поверхностными волокнами достигает латеральных плюсневых костей.
- Короткая пяточно-кубовидная связка представляет собой широкое образование, которое имеет длину 2 см.
На подошвенной поверхности есть 3 связки.
1. Пяточно-ладьевидная или прыжковая связка. Связка проходит по подошвенной и медиальной поверхности сустава и состоит из верхне-медиальной и нижней связок, которые образуют аппарат, поддерживающий таранную кость по подошвенной поверхности стопы. Связки противостоят смещению головки таранной кости в медиальном и подошвенном направлении, и, т.о. удерживают продольный свод стопы.
2. Верхне-медиальная связка. Пучки волокон перемежается с участками хряща. Эластические волокна отсутствуют. Верхне-медиальная связка вместе с ладьевидной костью и апофизом пяточной кости образует костно-гленоидальную полость. Это полость вогнутой формы, которая охватывает головку таранной кости. Во время физической нагрузки под давлением таранной кости полость деформируется. При этом связка не растягивается и сохраняет свою длину. Верхне-медиальная связка вплетается в дельтовидную связку голеностопного сустава. Вместе обе связки соединяются с сухожилием задней большеберцовой мышцы. Связки обладают практически одинаковыми механическими свойствами.
3. Нижняя связка. Нижняя связка расположена под верхне-медиальной связкой. Она растягивается под давлением со стороны таранной кости.
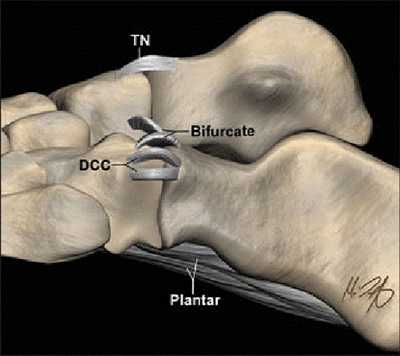
Рис. 3. Связки сустава Шопара:
TN - тыльная таранно-ладьевидная связка.
DDC - тыльная пяточно-кубовидная связка (Tafur M.)
В конструкции сустава Шопара имеются 2 опорные колонны. В состав медиальной колонны входят структуры, образующие таранно-ладьевидный сустав, в состав латеральной колонны - структуры, которые образуют пяточно-кубовидный сустав. Отдельные части сустава Шопара неравноценны с функциональной точки зрения. Для движения стопы в нескольких плоскостях таранно-ладьевидный сустав более важен, чем пяточно-кубовидный. Основное движение, которое происходит в таранно-ладьевидном и пяточно-кубовидном суставах - это ротация переднего отдела стопы относительно заднего отдела. Ротация осуществляется вокруг продольной оси, которая расположена в горизонтальной плоскости. Ротация лежит в основе инверсии и эверсии заднего отдела стопы и супинации-пронации всей стопы. Движение в суставе Шопара сопряжены с движением в голеностопном и подтаранном суставах. Разгибание стопы сочетается с эверсией и отведением, сгибание - с инверсией и приведением стопы. Суставы, которые входят в состав медиальной колонны, обладают разной подвижностью. В таранно-ладьевидном суставе сгибание и разгибание превышает подвижность в дистально расположенном ладьевидно-клиновидном суставе. В суставе Шопара происходит 1/5 всей амплитуды сгибания дистального отдела нижней конечности. Строение сустава Шопара позволяет сочетать движения в сагиттальной плоскости с ротацией стопы. Работа сустава Шопара дополняет функцию голеностопного и подтаранного сустава, делает стопу эластичной для прилегания к опоре и создает жесткий рычаг для отталкивания от неё.
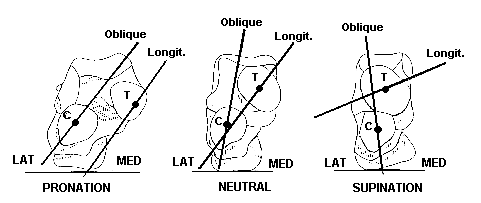
Рис. 4. Пронация, нейтральное положение и супинация в суставе во время ходьбы
Стабилизация сустава Шопара происходит во время замыкания таранно-ладьевидного и пяточно-кубовидного суставов, когда идет супинация стопы. При этом натягиваются пяточно-ладьевидная связка, вилкообразная связка и подошвенный апоневроз, который удерживает своды стопы. Стабилизацию осуществляют 3 мышцы: 1) Длинный разгибатель пальцев. 2) Задняя большеберцовая мышца. Обе мышцы продуцируют пару сил, что удерживает медиальную колонну сустава Шопара. 3) Подошвенная мышца, вызывающая сгибание пальцев и стабилизацию суставов по подошвенной поверхности.
Работа сустава связана с фазами ходьбы. В фазу переднего толчка, когда стопа пребывает в положения разгибания в голеностопе, в суставе Шопара имеет место эверсия. Оси таранно-ладьевидного и пяточно-кубовидного суставов параллельны между собой, что минимизирует жесткость суставов плюсны. Средний отдел стопы совершает эверсию в нужном объеме и обеспечивает максимально полное прилегание к опоре переднего отдела стопы. По мере переката стопы происходит сгибание в голеностопном суставе. Стопа переходит из горизонтального в вертикальное положение, в её суставах происходит супинация. Оси таранно-ладьевидного и пяточно-кубовидного суставов во фронтальной плоскости устанавливаются под углом друг к другу, что приводит к замыканию в суставе Шопара. В фазе заднего толчка, когда стопа находится в вертикальном положении, а плоскость сустава перпендикулярна вектору реакции опоры, происходит замыкание сустава для концентрации сил с целью совершить отталкивание от опоры.
Повреждение сустава
Травматическая нестабильность сустава Шопара происходит в результате его повреждения при высокоэнергетической травме. Это падение с высоты с упором на стопу, или падение груза на стопу, либо автодорожная травма у мотоциклиста. Силы, которые травмируют поперечный сустав предплюсны, разделяются в зависимости от направления действия.
- Сила, которая действует в направлении сверху вниз на стопу, если стопа находится на опоре, приводит к подошвенному вывиху или к переломо-вывиху в обоих таранно-ладьевидном и пяточно-кубовидном суставах.
- Сила, которая действует снаружи внутрь, вызывает медиальное смещение переднего и среднего отделов стопы. При травме Шопарова сустава такая сила встречается чаще всего. Представляет собой сочетание инверсии и сгибания стопы под нагрузкой. Вызывает ротацию в таранно-ладьевидном и пяточно-кубовидном суставах, в результате чего происходит вывих ладьевидной кости. Ладьевидная кость смещается в горизонтальной плоскости в медиальном направлении, во фронтальной плоскости - в подошвенном направлении или к тылу. Высокий свод стопы предрасполагает к смещению в подошвенном направлении. Подошвенный вывих сопровождается переломом ладьевидной кости. При разрыве пяточно-ладьевидной связки происходит смещение ладьевидной кости в тыльном направлении. При разрыве прыжковой связки наступает дестабилизация таранно-ладьевидного сустава и опускание головки таранной кости в подошвенном направлении, в результате чего ладьевидная кость вывихивается к тылу и наружу. Повреждение прыжковой связки часто протекает вместе с переломом таранной кости и пяточной кости.
- Сила, которая действует изнутри наружу, возникает при эверсии стопы и приводит к смещению костей среднего и переднего отдела стопы в латеральном направлении. Латеральный вывих сопровождается сдавлением костей латеральной колонны, что приводит к компрессионному перелому кубовидной кости или пяточной кости.
- Сила, которая действует аксиально вдоль оси стопы, вызывает либо перелом ладьевидной кости в центральной части, либо приводит к смещению костей плюсны.
Среди травм сустава до одной четверти составляют вывихи вследствие разрыва связок и более трех четвертей составляют переломо-вывихи. Вывихи без повреждения костей представляют собой редкое явление. В первую очередь поражается пяточно-кубовидный сустав. Разрываются пяточно-кубовидная и пяточно-ладьевидная вилкообразная связки. Происходит эверсия и латеральное смещение костей переднего отдела стопы. При остром повреждении таранной кости и таранно-ладьевидной связки ладьевидная кость ломается по проксимальной суставной поверхности. При переломе ладьевидной кости повреждается капсула сустава Шопара. Изолированный отрыв бугристости ладьевидной кости происходит под действием тяги задней большеберцовой мышцы. Переломо-вывих ладьевидной кости вызывает нестабильность медиальной опорной колонны сустава и первого луча стопы. Перелом кубовидной кости происходит при сдавлении кости во время ротации фиксированной стопы наружу. Отрывной перелом с захватом капсулы пяточно-кубовидного сустава встречается чаще, чем внутрисуставной и внесуставной перелом тела кости. Перелом кубовидной кости происходит при обширных повреждениях сустава Шопара, деструкции опорных колонн и дезинтеграции их костей. Стрессовый перелом кубовидной кости происходит при хронической перегрузке у пациентов с продольно-поперечным плоскостопием, у которых имеется подошвенный фасциит, тендинит задней большеберцовой мышцы, растяжение подошвенного апоневроза, разрыв подошвенной пяточно-кубовидной связки. У пациента происходит гиперпронация стопы во время ходьбы, рост давления в пяточно-кубовидном суставе, рост напряжения в ткани кубовидной кости.
При изолированном вывихе в таранно-ладьевидном суставе происходит смещение ладьевидной кости относительно таранной, в то время, как пяточно-кубовидный сустав остается интактном. Вывих наступает в результате действия приводящей или отводящей силы на стопу, которая находится под нагрузкой. Сила вызывает растяжение связок медиальной опорной колонны. Тыльные связки страдают сильнее, чем связки на подошвенной поверхности стопы. Ладьевидная кость вывихивается в медиальном и подошвенном направлении. Вывих в пяточно-кубовидном суставе происходит при повреждении тыльной и вилкообразной пяточно-кубовидных связок. Смещению костей способствует инверсия в суставе Шопара. Разрыв тыльной связки приводит к дестабилизации пяточно-кубовидного сустава. Критической величиной пяточно-кубовидного угла считается 10°. При величине пяточно-кубовидного угла до 10° имеется повреждение в виде растяжения или частичного разрыва пяточно-кубовидной связки. Вывих считается стабильным, а повреждение - легким. При пяточно-кубовидном угле больше 10° повреждение сустава носит грубый характер, когда у больного имеется разрыв всех пяточно-кубовидных связок, вилкообразной связки, отрыв костного фрагмента от пяточной кости, переломо-вывих с компрессией кубовидной кости, которая сдавлена соседними костями. Разрыв связок пяточно-кубовидного сустава сочетается с повреждением латеральных связок голеностопного сустава.
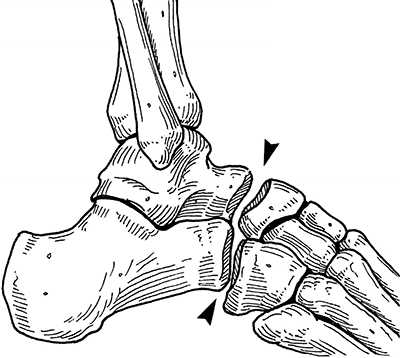
Рис. 5. Схема костного дефекта при дезинтеграции сустава Шопара
Диспластическая нестабильность поперечного сустава предплюсны представляет собой редкое явление. В норме имеется большая вариативность строения таранно-ладьевидного и пяточно-кубовидного суставов. Более, чем в половине случаев находят расширение латеральной щели пяточно-кубовидного сустава. При дисплазии имеется несоответствие размеров головки тарана и углубления ладьевидной кости. При нестабильности есть слабость пяточно-кубовидной и пяточно-ладьевидной связок. При недостаточности пяточно-ладьевидной связки происходит опускание таранной кости в подошвенном и медиальном направлении, что приводит к снижению свода, развитию продольного плоскостопия и способствует ограничению движений в таранно-пяточно-ладьевидном суставе. При слабости задней большеберцовой мышцы возникает её дисбаланс с мышцей-антагонистом - длинным разгибателем пальцев. Развивается неустойчивость сустава, стопа теряет жесткость в среднем отделе. Во время ходьбы происходит уменьшение силы отталкивания от опоры. Диспластическая нестабильность развивается при врожденном синостозе таранной и пяточной костей, который встречается у 1% людей. В половине случаев процесс носит двусторонний характер и проявляется в подростковом возрасте. Ограничение движения между таранной и пяточной костями вызывает компенсаторное увеличение подвижности в соседних сочленениях. При пронации стопы происходит увеличение подвижности, что ведет к развитию вальгусной деформации стопы с болью при нагрузке. Дестабилизация при дисплазии протекает медленно. Появление стойкой метатарзалгии свидетельствует о нестабильности сустава.
При остром переломо-вывихе в суставе Шопара имеется отек тыла стопы, деформация стопы, смещение её переднего отдела чаще в латеральном направлении, резкая боль в среднем отделе стопы при движениях. При повреждении пяточно-кубовидной и вилкообразной связок имеется отек и боль по наружной поверхности стопы в средней трети и боль при супинации. При хронической нестабильности сустава Шопара определяется недостаточность замыкательного механизма таранно-ладьевидного и пяточно-кубовидного суставов. При нестабильности есть жалобы на боль в стопе при ходьбе, когда человек отталкивается от опоры. Ходьба становится асимметричной
Рентгенологическое исследование
Для диагностики повреждения сустава Шопара делают рентген, КТ и МРТ. На передне-задней рентгенограмме определяют величину пяточно-кубовидного угла. Проводят одну касательную к наружному краю кубовидной кости и вторую касательную к наружному краю пяточной кости. В норме угол между касательными колеблется в пределах от 0 до 5°. Увеличение угла свидетельствует о нарушении стабильности пяточно-кубовидного сочленения. КТ во фронтальной и сагиттальной плоскостях позволяет выявить дефект суставных фасеток, смещение костей при вывихе и фрагментацию костей при переломе. КТ, по сравнению с рентгенографией, является более информативным методом диагностики. МРТ позволяет выявить дефекты отдельных связок.
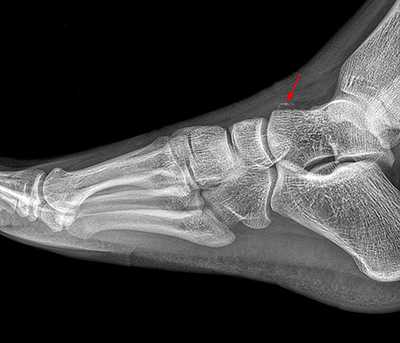
Рис. 6. Отрывной перелом по тылу таранной кости на границе с суставом Шопара
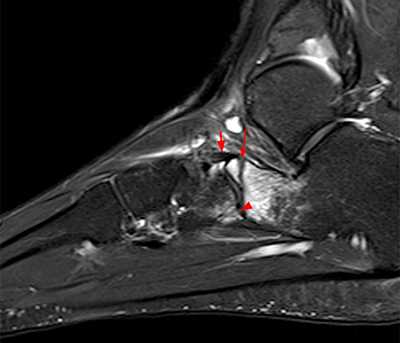
Рис. 7. Перелом кубовидной кости по передней поверхности
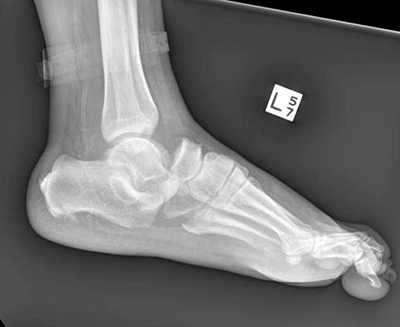
Рис. 8. Переломо-вывих в суставе Шопара
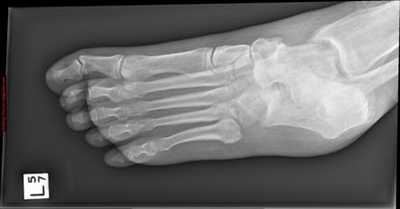
Рис. 9. Переломо-вывих в суставе Шопара
Консервативное и оперативное лечение
Показанием к восстановительной операции на костях является укорочение одной из опорных колонн с асимметрией стопы. Кости фиксируют винтом или пластиной. Костная пластика позволяет восстановить размер опорной колонны и симметрию стопы. При переломо-вывихе костную пластику совмещают с пластикой связок сустава. Производят восстановление пяточно-ладьевидной связки, при недостаточности таранно-ладьевидной связки делают сухожильную пластику. У больных с сочетанным нарушением целостности костей и связок срастание разорванных связок происходит, если между костями восстановлены нормальные соотношения.
У больного с повреждением шейки таранной кости делают закрытое вправление, при переломе шейки с ротационной деформацией и дорзальным смещением фрагмента более 5 мм показана операция - открытая репозиция и фиксация отломков, при переломе шейки с разрывом таранно-пяточной связки делают операцию с фиксацией фрагментов спицами или винтом, при нестабильном вывихе в подтаранном суставе делают либо закрытое вправление с фиксацией спицами, либо открытое вправление с применением фиксирующих устройств. Артродез делают по следующим показаниям: нарушение размеров и формы кости, нарушение соотношения между опорными колоннами, нарушение конгруентности таранно-ладьевидного и пяточно-кубовидного суставов, значительное расхождение суставных концов, которое препятствует сращению связок, хронический подвывих в поперечном суставе предплюсны. В далеко зашедших случаях хронической нестабильности артродез позволяет уменьшить боль в стопе и улучшить ходьбу. При разрушении таранно-ладьевидного сустава артродез приводит к диспропорции медиальной и латеральной опорных колонн, что может потребовать дополнительного вмешательства на пяточно-кубовидном суставе для восстановления симметрии. После артродеза срок иммобилизации в гипсовом сапожке составляет не менее 10 недель.
После операции больному показана ортопедическая индивидуальная обувь или вкладные ортезы. В конструкции обуви предусматривают жесткие берцы для удержания пятки в правильном положении. При вальгусной деформации и уплощении стопы делают продленный внутренний берец и супинатор на вкладном элементе. Самую высокую часть супинатора помещают на расстоянии 32-35% дины стопы так, чтобы она приходилась под ладьевидную кость.
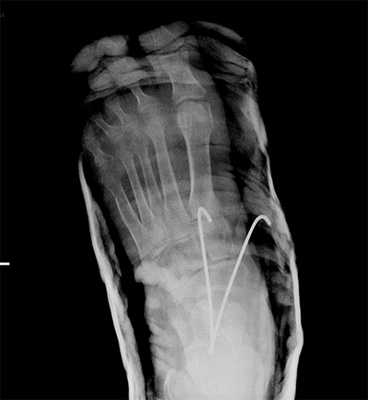
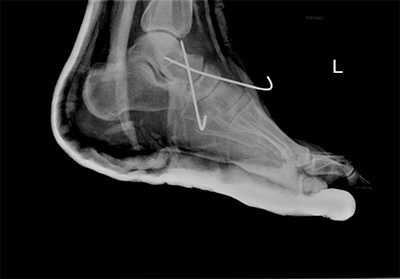
Рис. 10. Чрезкожная фиксация костей предплюсны после вправления вывиха в суставе Шопара, стопа в гипсовой лонгете

Рис. 11. Индивидуальные стельки компании Персей, выполненные по технологии 3D

Рис. 12. Индивидуальная обувь компании Персей, выполненная по гипсовому слепку и технологии 3D
Своды стопы
Стопа состоит из 28 костей и 34 суставов, из них 18 выпукло-вогнутые и 16 плоские. Все кости объединены в предплюсну, плюсну и пальцы. Кости предплюсны следующие: таранная, пяточная, кубовидная, ладьевидная, 1, 2, 3 клиновидные; кости плюсны: 1, 2, 3, 4 и 5. Все пять пальцев содержат 14 костей: у большого пальца имеется 2 фаланги, а у 2, 3, 4 и 5 пальцев — по 3 фаланги. Положение стопы в кинематической цепи нижней конечности связано с положением голени. Во время роста скелета вальгус стопы и низкий свод способствуют вторичному повороту бедра и коленного сустава во внутрь. После окончания роста высота свода и угол между большеберцовой и пяточной костями влияют на положение оси коленного сустава во фронтальной плоскости. Чем ниже свод стопы, тем больше ее вальгус, тем сильнее вальгус коленного сустава и тем сильнее наклонена голень во внутрь. Вальгус способствует пронации стопы, растяжению связок по внутренней поверхности коленного и голеностопного суставов, а также подошвенного апоневроза, что влияет на функцию всей нижней конечности.
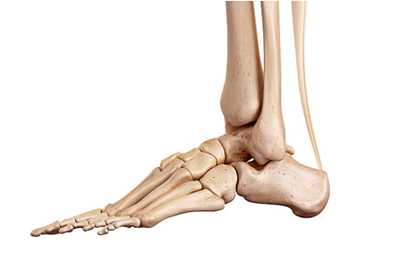 | Рис. 1. Стопа, вид снаружи. Вилка голеностопного сустава удерживает таранную кость, под которой расположена пяточная кость, соединенная спереди с кубовидной костью |
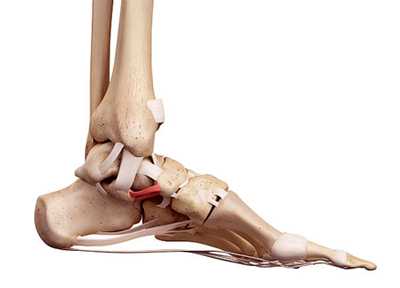 | Рис. 2. Стопа, вид изнутри. На подошвенной поверхности видна прыжковая связка и апоневроз |
Кости стопы формируют продольную и поперечную арки или своды. Продольная арка находится в сагиттальной плоскости и имеет протяженность от пяточного бугра до плюсне-фаланговых суставов. Продольный свод стопы состоит из внутренней и наружной арок. Внутренняя арка включает в себя 5 костей: пяточная, таранная, ладьевидная, 1 клиновидная и 1 пястная. Наружная арка состоит их трех костей: пяточная, кубовиидная, 5 плюсневая. Свод имеет форму арки, которая образована жесткими костными полудугами и основанием в виде подошвенного апоневроза.
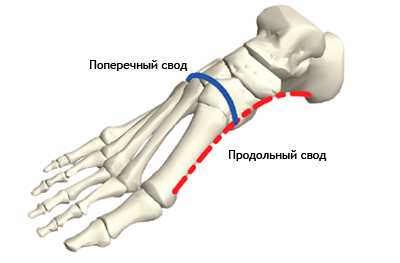 | Рис. 3. Продольный (красный) и поперечный (синий) своды стопы |
 | Рис. 4. Продольный свод стопы: пяточная, ладьевидная, клиновидная, плюсневая, основная и ногтевая фаланги |
Свод удерживается прыжковой связкой и подошвенной фасцией или подошвенным апоневрозом, который проходит через весь пролет арки. Подошвенный апоневроз расположен на подошвенной поверхности. Он является пассивным антагонистом трехглавой мышцы и проявляет свою функцию в зависимости от фазы ходьбы, которая связана с работой трехглавой мышцы голени. Апоневроз испытывает значительное растяжение, вызванное аксиальной нагрузкой и движением в плюсне-фаланговых суставах. Фасция представляет собой стабилизатор, функцией которого является затяжка арки и ее удержание. На подошвенной поверхности стопы расположены прыжковая связка. По сравнению с апоневрозом, прыжковая связка находится ближе к костям. Связка обладает низкими эластичными свойствами и препятствует смещению таранной кости.
В сагиттальной плоскости соотношение костей заднего, переднего отделов стопы и подошвенного апоневроза представлено в виде треугольника, две стороны которого идут от места, где ось голени пересекает поверхность голеностопного сустава и третья сторона идет по подошвенному апоневрозу.
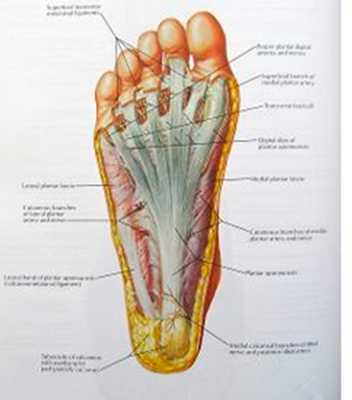 | Рис. 5. Подошвенный апоневроз соединяет пяточную кость и фаланги пальцев стопы |
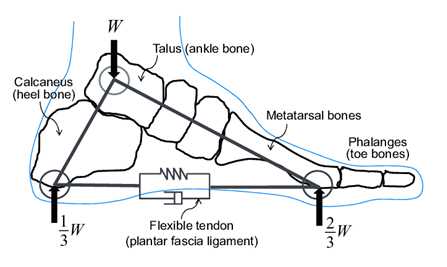 | Рис. 6. Апоневроз стопы наподобие пружины стягивает передний и задний отделы стопы |
Во фронтальной плоскости имеется поперечная арка стопы. Поперечный свод стопы состоит из 10 костей. Проксимальную часть арки составляет суставная поверхность пяточной и таранной кости, с которыми соединены кубовидная и ладьевидная кости, образующие пяточно-кубовидный и таранно-ладьевидный суставы. Кости расположены под углом друг к другу, что образует вогнутость по подошвенной поверхности стопы. Медиальней кубовидной кости расположены три клиновидные кости. Они обладают формой, широкой к тылу и узкой к подошве, благодаря чему образуется наиболее выпуклая часть арки. Кубовидная и клиновидные кости соединяются со всеми пятью плюсневыми костями в предплюсне-плюсневом суставе или суставе Шопара. Кости повторяют форму арки, формируют ее дистальную часть и придают ей глубину и высоту. Ближе к пальцам происходит уплощение поперечной арки. В области плюсне-фаланговых суставов свод сохраняется в молодом возрасте, а затем, в зрелом состоянии, распластывается под влиянием веса тела.
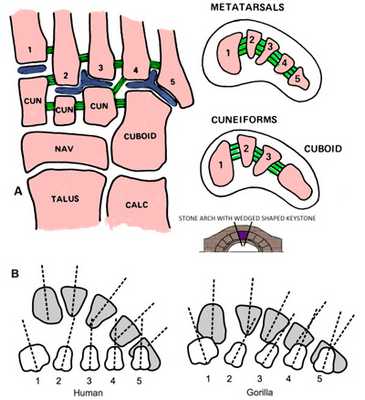
Рис. 7. Поперечный свод стопы. Кости плюсны: 1, 2, 3 клиновидные и кубовидная кости. Предплюсне-плюсневый сустав: 1, 2, 3, 4 и 5 плюсневые кости.
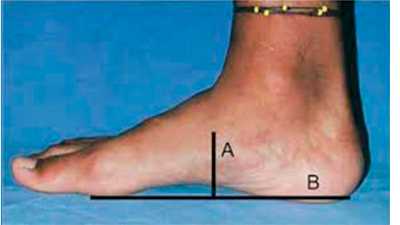
Рис. 8. Соотношение высоты (А) и длины (В) продольного свода
Жесткость свода стопы считается по тому, как он изменяется под нагрузкой. При переходе от сидения к стоянию нагрузка на стопу увеличивается на 40%. Жесткость свода представляет собой частное от деления 40% веса тела на разницу между индексом стопы сидя и индексом стопы стоя. Жесткость зависит от строения и пола. Свод стопы у женщин менее жесткий, чем у мужчин. У лиц с высоким сводом имеется повышенная жесткость стопы. У одного и того же человека жесткость стоп слева и справа одинакова.
Высота свода является одним из факторов, влияющего на величину реакции опоры, которая передается на нижние конечности. В ходьбе при низком своде имеется запаздывание пика реакции опоры и снижение вертикальной составляющей реакции опоры. При высоком своде имеется увеличение скорости вертикальной составляющей реакции опоры, уменьшение угла сгибания коленного сустава в фазу опоры на всю стопу и раннее начало сокращения латеральной порции четырехглавой мышцы.
Движение стопы осуществляется несколькими мышцами:
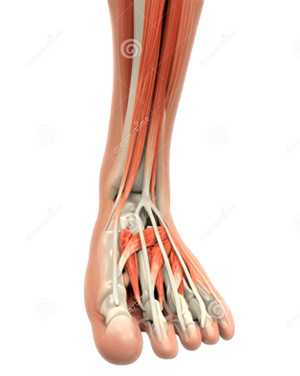 | Рис. 9. Мышцы и сухожилия на тыльной поверхности голени и стопы |
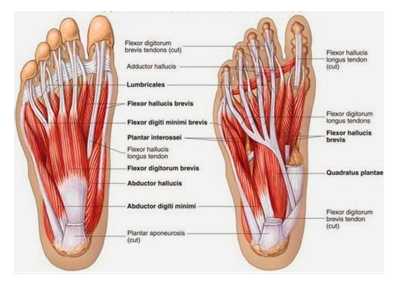 | Рис. 10. Мышцы стопы на подошвенной поверхности |
• Передняя большеберцовая мышца выполняет ряд функций. 1. Стабилизация стопы во фронтальной плоскости. 2. Разгибание стопы, в результате чего таранная кость входит в вилку голеностопного сустава своей широкой частью. 3. Подъем медиального края стопы, уменьшение нагрузки на медиальные связки. 4. Препятствование подворачиванию стопы в ходьбе.
• Длинная малоберцовая мышц. 1. Разгибание стопы, благодаря чему таранная кость занимает в вилке более устойчивое положение. 2. Пронация стопы, подъем ее наружного края, что центрирует таран в вилке голеностопного сустава и способствует установке стопы на опору. 3. Стабилизация суставов предплюсны и 1 плюсневой кости, удержание пяточно-кубовидного сустава.
• Трехглавая мышца делает отталкивание стопы от опоры во время ходьбы. Сокращение мышцы вызывает компрессию пяточной и таранной костей, что стабилизирует подтаранный сустав и обеспечивает устойчивое положение заднего отдела стопы при контакте с опорой.
• Квадратная мышца подошвы идет от нижней части пяточной кости и прикрепляется к сухожилию длинного сгибателя пальцев. Мышца регулирует натяжение длинного сгибателя пальцев и выпрямляет его сухожилие.
• Короткий сгибатель пальцев идет от пяточной кости и от подошвенного апоневроза. Он дает 4 сухожилия, каждое из которых прикрепляется к проксимальной фаланге 2-3-4-5 пальцев стопы, сгибает пальцы и укрепляет свод стопы.
• Мышцы тыльной поверхности стопы. Короткие разгибатели пальцев и короткий разгибатель 1 пальца вместе начинаются от пяточной кости и затем разделяются на 5 мышц, которые идут вместе с сухожилиями длинных разгибателей к 1-2-3-4-5 пальцам. Мышцы разгибают пальцы стопы, стабилизируют пястно-фаланговые суставы. Их роль в поддержании вертикального положения тела меньше, чем роль больших мышц.
Подвижность суставов стопы в разных плоскостях связана с их расположением. В сагиттальной плоскости происходит возрастание суммарной подвижности сегментов в направлении к периферии. Подвижность в голеностопном суставе меньше, чем суммарная подвижность в ладьевидно-1 клиновидном, 1клиновидном-1 плюсневом и 1 плюснефаланговом суставах. Подвижность в таранно-пяточном суставе меньше, чем в таранно-ладьевидном. Подвижность в клиновидно-ладьевидном суставе меньше, чем в 1 плюсне-клиновидном суставе. Во фронтальной плоскости подвижность суставов зависит от того, насколько сустав отдален от продольной оси стопы. Самая большая подвижность имеется в центральной части плюсны. В медиальной части плюсны подвижность больше, чем в центре, в латеральной части плюсны подвижность больше, чем в медиальной части. Подвижность в заднем и переднем отделах стопы являются взаимосвязанными процессами. Подвижность, которая задается в задних отделах стопы, передается в передний отдел стопы через суставы Шопара и Лисфранка. Амплитуда подвижности в суставах стопы увеличивается в дистальном направлении, таким образом, что, незначительные по амплитуде движения в заднем отделе стопы приводят к заметным изменениям движения в переднем отделе стопы. Эверсия и инверсия заднего отдела стопы вызывают аналогичные движения в переднем отделе стопы благодаря тому, что между ними расположены кости и суставы среднего отдела стопы. Эверсия заднего отдела лежит в основе пронации всей стопы, инверсия заднего отдела составляет основу супинации всей стопы. В переднем отделе инверсия стопы способствует увеличению разгибания 1 луча, эверсия способствует его сгибанию. Эверсия заднего отдела придает всем движениям гибкость и эластичность и позволяет осуществить ротацию в переднем отделе. При инверсии в заднем отделе вся стопа приобретает жесткость, необходимую в фазу заднего толчка для отталкивания от опоры. При ходьбе сгибание и разгибание в голеностопном суставе связаны с внутренней и наружной ротацией голени вокруг продольной оси и с пронацией - супинацией всей стопы. Перед контактом с опорой стопа в голеностопном суставе находится в состоянии разгибания. Во время контакта пятки с опорой стопа пронирована, голень ротирована во внутрь. Стопа совершает кратковременное сгибание в голеностопном суставе и прилегает к опоре своей подошвенной поверхностью. Когда стопа прислаивается к опоре, начинается разгибание в голеностопном суставе за счет того, что голень совершает движение сзади наперед по фиксированной стопе. Во время разгибания в голеностопе внутренний разворот голени сменяется на наружный и пронация стопы сменяется на супинацию. Во время отталкивания от опоры стопа согнута и супинировна, голень повернута наружу.
Стабильность всей стопы является многокомпонентным понятием, которое определяется рядом модальностей.
• Гравитационная стабильность стопы возникает за счет веса тела.
• Костная стабилизация осуществляется в 34 суставах. В плоских суставах предплюсны стабилизация осуществляется за счет плотного зацепления суставных поверхностей, что сопровождается высоким трением.
• Связочная стабилизация обусловлена прочностью связок и их расположением на нескольких уровнях.
• Мышечная стабилизация осуществляется мускулатурой, которая расположена вокруг берцовых костей. Спереди это большеберцовая мышца, снаружи - малоберцовые мышцы, сзади - трехглавая, изнутри - задняя большеберцовая мышца. Мышцы, которые расположены по разные стороны от оси движения голеностопного сустава, создают разные моменты, которые находятся в состоянии равновесия между собой. Сгибатели стопы обладают в 3 раза большей силой, чем разгибатели. Самой сильной мышцей является задняя группа мышц голени, которая дает половину силы отталкивания при ходьбе. Сила мышц инверторов и эверторов приблизительно одинакова.
Стопа выполняет функцию контакта с опорой. Контакт зависит от площади стопы и подвижности её суставов. Площадь переднего отдела стопы больше, чем заднего. При ходьбе во время переднего толчка стопа контактирует с опорой задним отделом, поэтому контактная стабилизация небольшая, а во время заднего толчка стопа контактирует широким передним отделом, в результате чего контактная стабильность становится больше. Использование латерального края стопы увеличивает площадь опоры. Использование пальцев, которые обладают большей подвижностью, чем задний отдел, способствует росту контакта стопы с опорой. Для увеличения стабильности пальцев, происходит их сближение друг с другом, что увеличивает межпальцевой контакт и дает рост устойчивости переднего отдела стопы.
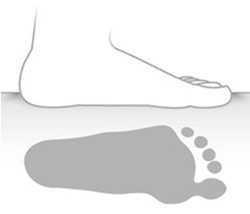
Рис. 11. Отпечаток стопы при низком, среднем, и высоком продольном своде стопы
Форма стопы и высота свода оказывают влияние на отпечаток подошвенной поверхности стопы. Отпечаток используют для того, чтобы делать заключение о состоянии свода стопы и диагностировать плоскостопие. На основании этих данных принимают решение о примениии корригирующих ортопедических стелек или обуви.
Рис. 12. Варианты строения стопы и их отпечатки
| Форма стопы и ее отпечаток | Состояние свода. Рекомендации по обуви и стелькам |
 | Плоская стопа. Низкий свод стопы в положении сидя и стоя. Показания к ортопедической обуви для удержания всей стопы в ровном положении с берцами для стабилизации заднего отдела стопы |
 | Плоская стопа в положении стоя, свод определяется в положении сидя. Показаны индивидуальные ортопедические стельки, сделанные по отпечатку с мететарзальным валиком для р згрузки головок плюсневых костей. Подбор материалов для ортеза делают на основе их эластичности |
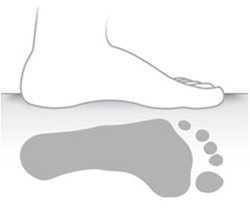 | Свод стопы определяется сидя, но при стоянии почти не контурируется. Имеются показания к назначению индивидуальных ортопедических стелек |
 | Свод стопы высокий, хорошо виден в положении сидя и стоя. Назначают ортопедические стельки с выкладкой продольного свода |
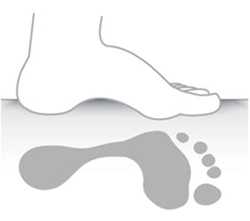 | Стопа не касается или почти не касается опоры своим наружным краем. Уменьшена площадь опоры стопы, под стопой развивается большое давление, что приводит к омозолелости. Рекомендуют стельки с выкладкой свода. При натоптышах под головками плюсневых костей показан метатарзальный валик. Делают подбор стелечного материала по эластичности |
Для диагностики состояния стопы применяют рентгенологические методы, КТ и МРТ. Рентгенограмму делают в нескольких проекциях. На рентгене видны кости стопы и голеностопного сустава, плотность костей, а также состояние свода стопы. С помощью рентгенологических методов определяют переломы костей, деформации пальцев, дегенеративно-дистрофические заболевания суставов.
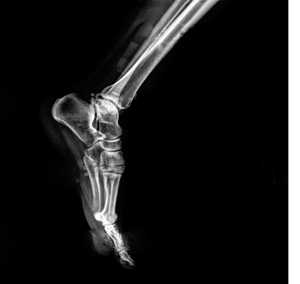 | Рис. 13. Рентгенограмма стопы в состоянии свободного виса. При сгибании в голеностопном суставе продольный свод стопы увеличен |
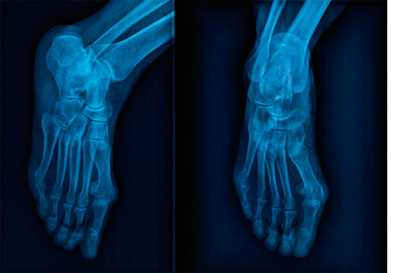 | Рис. 14. Рентгенограмма стопы и голеностопа взрослого человека в разных проекциях. Видны кости, образующие свод стопы |
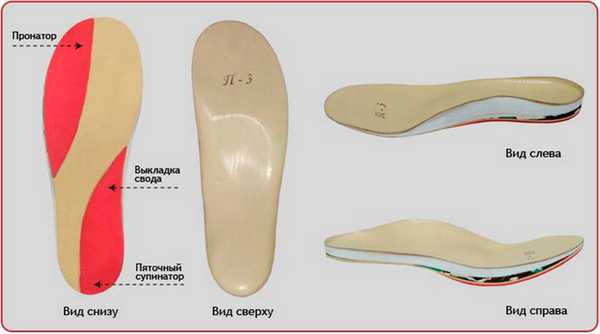
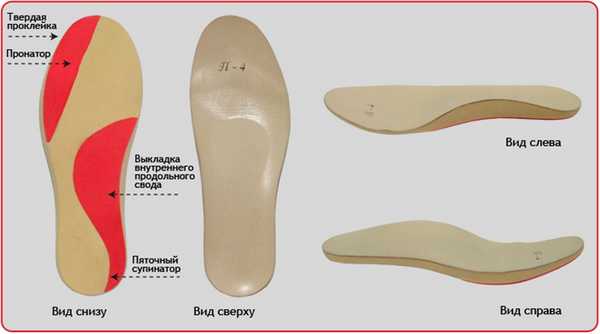
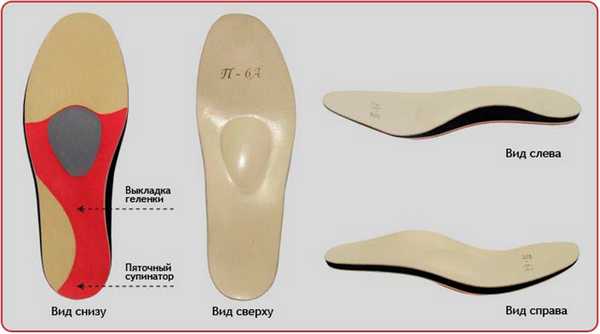
Рис. 15. Индивидуальные вкладные ортопедические ортезы компании Персей, сделанные по технологии 3D.
Читайте также:
