Варианты венозной гипертонии. Пример неустойчивой венозной гипертонии
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Одной из распространенных патологий современного мира является вегетососудистая дистония. Она диагностируется у 80% населения. В педиатрической практике ВСД выявляется в 25% случаев. Однако до сих пор не существует единого мнения касаемо определения патологии.
Вегетососудистая дистония — симптоматический комплекс, включающий в себя поражение различных органов и систем. Для того чтобы диагностировать заболевание, определить причины его развития и провести корректное лечение, рекомендуем обращаться в Юсуповскую больницу. Для исследования специалисты клиники используют оборудование, отвечающее стандартам качества и безопасности. Терапия назначается согласно последним мировым рекомендациям.
Формулировка ВСД встречается только в отечественной медицине. При этом в международной классификации болезней МКБ-10 подобного заболевания нет. Симптомокомплекс объединен в такое понятие, как «вегетативная дисфункция» (код МКБ-10 F 45.3).

Причины
- наследственная отягощенность;
- физиологические особенности строения организма;
- психоэмоциональное или физическое перенапряжение;
- нестабильность гормонального фона;
- хронические соматические патологии;
- черепно-мозговые травмы в анамнезе.
Факторы риска
- нарушение режима бодрствования и сна;
- половая дисфункция;
- чрезмерное употребление кофеинсодержащих напитков;
- злоупотребление алкоголем;
- частое изменение часовых поясов.
- по гипертоническому типу;
- по гипотоническому типу;
- по кардиальному типу;
- смешанного типа.
ВСД по гипертоническому типу
Данный вид патологии сопровождается подъемами артериального давления до высоких значений. В связи с этим появляются головная боль, головокружение, слабость, мелькание «мушек» перед глазами, чувство тошноты.
ВСД по гипотоническому типу
Симптомом этой формы патологии является снижение артериального давления. Сложно поддается диагностике в связи с общим характером проявлений.
ВСД по смешанному типу
Характеризуется регулярной сменой артериального давления от высоких значений до низких. Смешанная вегетососудистая дистония чаще всего появляется в связи с наследственной предрасположенностью. Клиническими симптомами данной формы заболевания являются панические атаки, повышенная тревожность, раздражительность.
ВСД по кардиальному типу
Мнение эксперта
Автор:
Татьяна Александровна Косова
Заведующая отделением восстановительной медицины, врач-невролог, рефлексотерапевт
По последним статистическим данным, ВСД диагностируется у 50-70 % населения. При этом выделить закономерность касаемо возраста и пола не удается. Дебют болезни может произойти в любой период жизни. Среди подростков вегетососудистая дистония выявляется в 25-40 % случаев.
Под ВСД подразумевается комплекс патологических симптомов, объединенных общим понятием. Диагностировать заболевание бывает затруднительно в связи разнообразием клинических признаков. В Юсуповской больнице для обследования назначается ЭКГ, ЭхоКГ. Помимо этого, применяются МРТ, КТ, суточный мониторинг по Холтеру, ЭЭГ и лабораторные анализы. По результатам комплексной диагностики врачи подбирают корректную терапию. Объем лечения зависит от выраженности симптоматики. В зависимости от преобладающих признаков назначаются те или иные группы препаратов.
Часто пациенты недооценивают опасность ВСД. Без лечения болезнь приобретает осложненное течение. Это ухудшает состояние больного и требует назначения серьезной терапии. Поэтому при появлении первых патологических признаков рекомендуется обратиться к врачу. Своевременная диагностика и качественное лечение — залог скорейшего выздоровления.
Симптомы
- Психоневротические: головные боли, головокружения, тревожность, плаксивость. Пациентов беспокоят раздражительность, склонность к паническим атакам, нарушение сна, дневная сонливость, апатичность.
- Дыхательные: периодические приступы удушья, чувство нехватки воздуха, одышка, учащенное дыхание, невозможность сделать глубокий вдох.
- Кардиальные: учащенное сердцебиение, ощущение болей в области сердца, сдавленность грудной клетки, нерегулярность сердечного ритма.
- Периферические соматические синдромы: артропатии, миопатии, остеохондроз шейного отдела позвоночника.
- Мочеполовой: эректильная дисфункция, нарушение мочеиспускания и дефекации.
- Терморегуляторные: изменение температуры тела, чувство озноба.
- Диспептические: боли в животе, чувство тошноты, повышенное газообразование. Стул становится неустойчивым, появляются изжога, отрыжка.

Симптомы при разных формах ВСД
Пациентов с кардиальной формой ВСД беспокоят боли в сердце колющего, ноющего, давящего характера, которые не проходят после приёма нитроглицерина. Пациенты ощущают сердцебиение, сердечные толчки, перебои в работе сердца. Пульс может быть частым или редким, артериальное давление - пониженным или повышенным.
У пациентов во время обострение симптомов ВСД возникает чувство страха смерти, появляется «ком в горле». Они не могут успокоиться, мечутся и требуют принятия срочных мер. Паническая атака выбивает человека из колеи нормальной жизни. После приступа у пациентов долго сохраняются страхи.
Признаком ВСД является бессонница и нарушение качества сна. После бессонной ночи пациент чувствует себя разбитым, у него ухудшается настроение. Из состояния равновесия больного ВСД может вывести мельчайший триггерный фактор. Если ВСД протекает по респираторному типу, у пациентов возникают приступы удушья, неудовлетворённость вдохом, боль в груди, чувство нехватки воздуха.
Пациенты, страдающие ВСД по гипотоническому типу, во время вегетативного криза теряют сознание, их кожа становится бледной, покрывается потом, ноги и руки - холодными.
Нарушение функции органов пищеварения проявляется изжогой, тошнотой с рвотой, поносами или запорами. Пациентов беспокоят спастические боли в животе.
Больные вегетососудистой дистонией жалуются на боли в суставах и мышцах, у них развивается остеохондроз.
При смешанной форме ВСД определяются проявления всех видов вегетососудистой дистонии. ВСД по гипертоническому типу обычно сочетается с функциональной венозной гипертонией, респираторным и миокардиальным синдромами, артериальная гипотония - с респираторным синдромом и функциональной венозной гипертонией, реже с миокардиальным синдромом.
Кардиальная форма нейроциркуляторной дистонии чаще всего сочетается с респираторным синдромом, функциональной венозной гипертонией и регионарно-церебральной дистонией. Функциональная венозная гипертония как ведущий сидром определяется в сочетании с миокардиальным и респираторным синдромами. Во время криза все симптомы ВСД обостряются. Приступ как внезапно начинается, так и проходит.
Головокружение
- умственные нагрузки;
- острый и хронический стресс;
- отягощённая наследственность;
- сахарный диабет и другие хронические болезни;
- заболевания центральной и периферической нервной системы;
- патология щитовидной железы, надпочечников, половых желез.
При сильном приступе вегетососудистой дистонии пациента следует уложить, открыть доступ свежего воздуха в помещение. Лечение начинают с успокоительного или седативного средства. Измерив артериальное давление, принимают решение о целесообразности медикаментозной терапии.
- витамин С - антиоксидант, роль которого заключается в защите стенок сосудов от разрушения под влиянием свободных радикалов, усиливает функции витамина Р;
- витамин Р - содержит комплекс полифенолов и биофлавоноидов, который способствуют укреплению капилляров и препятствует потере сосудистого тонуса;
- никотиновую кислоту (витамин РР) - расширяет капилляры и препятствует отложению холестерина на стенках сосудов.
Как снять головокружение при ВСД? Фармацевтическая промышленность выпускает растительные препараты, улучшающие кровообращение в головном мозге. Это производные никотиновой кислоты, средства на основе садового барвинка и экстракты Гинкго Билоба. Производные никотиновой кислоты расширяют крупные сосуды, хотя и мелкие капилляры тоже подвержены их воздействию.
- снимают спазм сосудов;
- усиливают проницаемость сосудистой стенки;
- снимают отёки;
- оказывает антиоксидантное воздействие;
- ускоряют обмен веществ в нервной ткани.

Головная боль
Синдром вегетососудистой дистонии и проявляет себя многогранно. Головная боль, как важнейший симптом ВСД, возникает преимущественно у людей, которые подвержены страхам и фобиям, сильным эмоциям после стресса. Как болит голова при ВСД?
- не бывает сильной и резкой;
- может сопровождаться обмороками, тошнотой, головокружением, звоном или шумом в ушах, шаткостью походки;
- начинается утром, не покидает человека целый день и отличается своим постоянством;
- при боли пациент с трудом воспринимает окружающий мир;
- при наклоне головы боль усиливается и становится пульсирующей.
Чтобы избавиться от головной боли неврологи Юсуповской больницы предлагают пациентам исключить психотравмирующие факторы, вредные привычки, нормализовать режим работы и отдыха, питание. В лечении головных болей при вегетативных расстройствах эффективен гипноз, мануальная терапия, иглоукалывание. Врачи Юсуповской больницы в совершенстве владеют методами немедикаментозного лечения, используют авторские методики реабилитации.
ВСД у женщин
Чаще всего причиной развития вегетососудистой дистонии у женщин является гормональный дисбаланс. Менструация, климактерический период и беременность — основные пусковые механизмы перестройки женских гормонов. Помимо этого, в развитии ВСД у женщин немаловажную роль играет наследственная предрасположенность. Для назначения терапии команда врачей Юсуповской больницы проводит полную диагностику. На основании полученных данных подбирается эффективное лечение.
ВСД у мужчин
Клинические симптомы вегетососудистой дистонии у мужчин не сильно отличаются от таковых у женщин. Единственным характерным признаком патологии у представителей сильного пола считается эректильная дисфункция. С данной жалобой большинство мужчин первично обращается к врачу. В ходе диагностического поиска выявляется первопричина патологии и назначается лечение.
Диагностика
- клинический анализ крови;
- биохимическое исследование крови;
- общий анализ мочи;
- кровь на гормоны щитовидной железы;
- реоэнцефалографию;
- ЭКГ;
- ЭхоКГ;
- суточный мониторинг по Холтеру;
- МРТ.
Лечение
Терапия вегетососудистой дистонии начинается с посещения психотерапевта и изменения образа жизни. Медикаменты применяются исключительно в комплексном лечении. Препарат и дозировку определяют врачи Юсуповской больницы после обследования пациента.
- антидепрессанты;
- седативные средства;
- транквилизаторы;
- ноотропные препараты.
Седативные средства снижают чувство беспокойства. В терапии ВСД используют средства на основе лекарственных трав, барбитураты, препараты брома и магния. Самыми безопасными считаются растительные средства, поскольку они оказывают несущественные побочные действия и не имеют значительных противопоказаний. При ВСД неврологи применяют препараты на основе экстракта валерианы (ново-пассит, дормиплант, персен) и боярышника (кратал, фитосед). Существенными побочными эффектами обладают барбитураты. Они могут вызывать привыкание, а в случае незначительного превышения дозировки способны привести к отравлению. Наиболее безопасными лекарствами этой группы являются корвалол, барбовал, валокордин. Их назначают при кардиальной форме ВСД.
Транквилизаторы являются эффективными лекарственными средствами, которые оказывают быстрое, но кратковременное успокаивающее воздействие. Они избавляют от чувства страха, беспокойства, тревоги, снимают эмоциональное напряжение. Препараты этой фармакологической группы не назначают при беременности и ослабленном иммунитете, детям и психическим больным. Терапия ВСД проводится щадящими лекарствами с постепенным переходом на более мощные препараты. Для лечения ВСД врачи применяют диазепам, нозепам, оксазепам, седуксен, элениум.
- активизируют умственную деятельность;
- улучшают память;
- повышают способности к обучению.

Осложнения
- гипертония;
- гипотония;
- нарушение зрения;
- анемия;
- депрессия;
- потеря веса;
- непроизвольное мочеиспускание.
Профилактика
- вести активный образ жизни;
- избегать психоэмоциональных напряжений;
- не злоупотреблять алкоголем, кофеинсодержащими напитками;
- отказаться от курения;
- придерживаться рационального и сбалансированного питания.
При появлении первых признаков патологии необходимо обратиться к докторам для проведения медицинского обследования. Врачи Юсуповской больницы в Москве выполнят полный курс диагностики, необходимой для выявления вегетососудистой дистонии. Назначат лечение, которое избавит от неприятных симптомов заболевания.
Задать интересующие вопросы, а также записаться на прием к врачу можно по телефону.
Современные принципы контроля мягкой артериальной гипертонии
Для кардинального снижения частоты осложнений, связанных с АГ (ИБС, инсульты), недостаточно уделять внимание только больным с умеренной и тяжелой формой АГ, — необходимо активно выявлять и лечить лиц с мягкой артериальной
Для кардинального снижения частоты осложнений, связанных с АГ (ИБС, инсульты), недостаточно уделять внимание только больным с умеренной и тяжелой формой АГ, — необходимо активно выявлять и лечить лиц с мягкой артериальной гипертонией
Артериальная гипертония (АГ), распространенность которой среди взрослого населения составляет 20%, остается серьезной проблемой здравоохранения большинства стран, в том числе и России. АГ является одним из главных факторов риска развития сердечно-сосудистых заболеваний и смертности от них, доля которой в структуре общей смертности доходит до 50%. Для успешного контроля АГ и ее осложнений необходимо своевременно выявлять и лечить больных с указанной патологией. Особую актуальность эта проблема приобретает для России. По последним данным рабочей группы ВОЗ (1997 г. ), за последние годы в России отмечается катастрофический рост смертности от ИБС и мозговых инсультов, являющихся основным осложнением АГ. По этим показателям Россия занимает одно из первых мест в Европе.
Проблема контроля АГ и ее осложнений затруднена тем, что большинство больных с указанной патологией не предъявляют жалоб и активно не обращаются к врачу. Повышение артериального давления (АД) у этого контингента находят случайно при профилактических осмотрах населения. Эту категорию людей относят к группе больных с мягкой артериальной гипертонией (МАГ). Основная часть осложнений, связанных с АГ (примерно 60%), приходится именно на контингент лиц с МАГ. Поэтому очевидно, что для кардинального снижения частоты осложнений АГ недостаточно уделять внимание только больным с умеренной и тяжелой формой АГ. Необходимо активно выявлять и лечить лиц с МАГ.
Согласно современной классификации АГ, рекомендованной ВОЗ и Международным обществом по изучению гипертонии в 1993 году [1], мягкую АГ диагностируют в тех случаях, когда диастолическое АД постоянно находится в пределах 90-105 мм рт. ст. и/или систолическое АД — в пределах 140-180 мм рт. ст. (табл. 1).
Таблица 1. Классификация артериальной гипертонии по уровню артериального давления
- Какими же принципами должен руководствоваться врач при лечении пациентов с МАГ?
Прежде всего необходимо помнить главное: лечебно-профилактические мероприятия в отношении лиц с МАГ — это длительный процесс, направленный не только на снижение уровня АД, но главным образом на предупреждение осложнений. Поэтому врач должен контролировать не только АГ, но и другие факторы риска и сопутствующие заболевания, которые могут вызвать развитие осложнений. В табл. 2 представлены факторы, которые необходимо учитывать при оценке общего сердечно-сосудистого риска у больных с МАГ. Всем пациентам с МАГ в первую очередь необходимо дать рекомендации по коррекции модифицируемых факторов риска.
Таблица 2. Факторы риска сердечно-сосудистых заболеваний
- Возраст*
- Пол*
- Повышенный уровень систолического давления
- Повышенный уровень диастолического давления
- Курение
- Повышенное содержание в плазме крови общего холестерина и холестерина липопротеидов низкой плотности
- Снижение содержания в плазме крови холестерина липопротеидов высокой плотности
- Гипертрофия левого желудочка
- Перенесенные сердечно-сосудистые заболевания*
- Перенесенные цереброваскулярные заболевания*
- Сахарный диабет
- Почечные заболевания
- Микроальбуминурия
- Ожирение
- Сидячий образ жизни * — немодифицируемые факторы риска
Отказ от курения. Следует настойчиво рекомендовать бросить курить в каждой беседе с больным. Необходимо подчеркивать, что люди, продолжающие курить, сохраняют повышенный риск развития ИБС даже после того, как артериальное давление нормализовалось.
Снижение веса. Особое значение имеет избыточное отложение жира в области живота, которое выраженно коррелирует с нарушением липидного обмена и инсулинонезависимым сахарным диабетом. Снижение веса приводит не только к уменьшению АД, но и оказывает благоприятное влияние на липидный профиль и резистентность тканей к инсулину. Американские эксперты рекомендуют низкокалорийную диету с низким содержанием жиров и холестерина (1200 ккал). На основании суммарного анализа многих исследований установлено, что потеря 5 лишних килограммов приводит к снижению систолического АД на 5,4 мм рт. ст., а диастолического АД — на 2,4 мм рт. ст.
Увеличение физической активности. Анализ многих исследований показывает, что регулярные физические тренировки снижают систолическое и диастолическое АД в среднем на 5-10 мм рт. ст. Динамические изотонические нагрузки, например ходьба, более эффективны, чем статические нагрузки типа упражнений со штангой. Мягкие нагрузки, такие как быстрая ходьба в течение 30-60 мин три — пять раз в неделю, более физиологичны, чем интенсивные нагрузки (бег). Физическая активность помогает также сбросить лишний вес и улучшить функциональное состояние организма. Эпидемиологические исследования свидетельствуют о том, что в группе физически активных лиц уменьшается не только смертность от сердечно-сосудистых заболеваний, но и общая смертность. Таким образом, регулярные физические нагрузки должны стать неотъемлемой частью профилактики осложнений у лиц с МАГ.
| Лечебно-профилактические мероприятия в отношении больных с мягкой артериальной гипертонией — это длительный процесс, направленный не только на снижение уровня АД, но в основном на предупреждение осложнений. Поэтому необходимо контролировать как АГ, так и другие факторы риска и сопутствующие заболевания |
Немедикаментозная коррекция указанных факторов риска наряду с ограничением потребления соли (не более 6 г в сутки) и снижением потребления алкоголя должны стать аксиомой для всех больных МАГ независимо от того, будут им назначены гипотензивные препараты или нет. Более того, медикаментозная профилактика осложнений АГ может быть успешной только тогда, когда она проводится в сочетании с немедикаментозной [3, 4]. Было показано также, что немедикаментозные методы — снижение массы тела, увеличение потребление калия и ограничение потребления поваренной соли — позволяют контролировать АД при более низких дозах гипотензивных препаратов [5, 6]. При этом побочные эффекты препарата были выражены меньше, а качество жизни пациентов улучшалось, когда медикаментозное лечение сочеталось с немедикаментозным [7]. Кроме того, при длительном лечении лиц с МАГ врач должен учитывать сопутствующие заболевания, которые значительно повышают риск осложнений, например сахарный диабет и почечные заболевания.
Таким образом, главным при определении тактики ведения лиц с МАГ является вопрос, кому назначать медикаментозные препараты. Для ответа на него необходимо обратиться к рекомендациям ВОЗ и Международного общества по изучению гипертонии [8]. Если исходный уровень систолического АД находится в пределах 140-180 мм рт. ст. и/или диастолического АД — в пределах 90-105 мм рт. ст., то прежде чем будет поставлен диагноз МАГ и определен план лечебно-профилактических мероприятий, необходимо по крайней мере дважды в течение четырех недель повторно измерить АД (рис. 1).
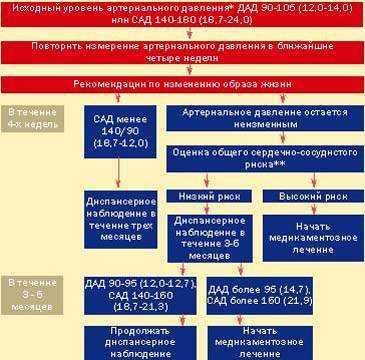 |
| Рисунок 1 |
| Успех в профилактике осложнений АГ определяется сочетанным медикаментозным и немедикаментозным лечением больных с мягкой артериальной гипертонией , а также адекватным сотрудничеством между больным и врачом |
- Каким же препаратам должен отдавать предпочтение врач, если он решил лечить пациента с МАГ медикаментозно?
Прежде чем ответить на такой вопрос, необходимо учесть опыт длительных исследований, посвященных изучению эффективности медикаментозных препаратов в отношении профилактики осложнений АГ. Суммарный анализ 17 таких исследований, проведенный в различных странах мира в 80-х годах, свидетельствует о том, что эффективность медикаментозного лечения (в этих исследованиях использовались бета-блокаторы короткого действия и диуретики) проявилась только в отношении инсультов — их частота снизилась на 36%. Вместе с тем смертность от ИБС снизилась всего на 14% [10]. Поскольку ИБС является основным осложнением АГ, в целом эффективность медикаментозного лечения была признана недостаточной. Объяснение этого феномена сводится к трем главным причинам. Во-первых, применяемые в указанных исследованиях бета-блокаторы короткого действия и диуретики не обеспечивали стабильного снижения АД в течение суток и прежде всего в утренние и предутренние часы, когда у лиц с АГ наиболее часто развиваются инфаркты миокарда, инсульты и внезапная смерть. Во-вторых, указанные препараты при длительном применении вызывали ряд метаболических изменений — нарушение липидного обмена, снижение толерантности к глюкозе, снижение чувствительности тканей к инсулину, что могло нивелировать эффект снижения АД. И наконец, медикаментозная профилактика не сопровождалась немедикаментозной коррекцией факторов риска, о важности которой говорилось выше. Таким образом, в настоящее время предпочтение при длительном лечении МАГ необходимо отдавать тем препаратам или их лекарственным формам, которые обеспечивают стабильное снижение АД в течение суток и не вызывают метаболических нарушений. К числу таких препаратов необходимо отнести прежде всего пролонгированные формы антагонистов кальция и ингибиторов АПФ. В результате проведенного нами исследования у большинства больных с МАГ удалось адекватно контролировать уровень АД с помощью антагониста кальция исрадипина (торговое название “ломир”) и ингибитора АПФ вольсартана (торговое название “диован”). Оба препарата выпускаются фирмой Novartis Pharma (Швейцария). При этом указанные препараты, как большинство лекарств группы антагонистов кальция, не вызывают отрицательных метаболических эффектов. Из других антагонистов кальция длительного действия заслуживает внимания изоптин ретардная форма — 240 мг (фирма Knoll, Германия), альтиазем (ретардная форма дилтиазема, фирма Berlin-Chemie, Германия), амлодипин (торговое название “норваск”, фирма Pfiser, США). Из ингибиторов АПФ следует отметить препарат рамиприл (торговое название “тритаце”, фирма Hoehst, Германия). Этот препарат не только стабильно снижает АД в течение суток, но и вызывает обратное развитие гипертрофии миокарда даже в самых минимальных дозах (1,25 мг), недостаточных для снижения АД. Заслуживает внимания также новый препарат из группы симпатолитических средств центрального действия — моксонидин (торговое название “цинт” — фирмы Elli Lilly, США), который является агонистом имидазолиновых рецепторов, расположенных в вентролатеральной части рострального отдела ствола мозга. По данным нашего исследования, а также зарубежных коллег, этот препарат вызывает не только стабильное снижение АД в течение суток, но и увеличивает чувствительность тканей к инсулину.
Перечисленные выше гипотензивные препараты охватывают два класса из пяти, используемых в настоящее время для лечения АГ. Чтобы окончательно решить вопрос, насколько они эффективнее других классов гипотензивных препаратов, необходимы длительные исследования в плане эффективности снижения осложнений АГ. Пока что такие исследования проводились только в отношении бета-блокаторов и диуретиков, о чем говорилось выше. Более того, при определенных ситуациях, когда, к примеру, АГ сочетается с ИБС, нарушением ритма или сердечной недостаточностью, невозможно отказаться от применения диуретиков и бета-блокаторов, поскольку именно эти препараты улучшают выживаемость у данной категории больных с АГ. В целом же при выборе первоначального препарата для лечения АГ необходимо руководствоваться как наличием метаболических нарушений, так и сопутствующих заболеваний и осложнений (табл. 3). Если при лечении АГ у конкретного больного какой-либо из пяти основных групп оказался неэффективным, его следует заменить другим препаратом. Если же монотерапия оказывается недостаточно эффективна, то лучше добавить небольшие дозы другого препарата, чем увеличить дозу первоначального. Учитывая различный механизм действия гипотензивных препаратов, шанс на подавление патофизиологических факторов, препятствующих снижению АД, возрастает. Кроме того, комбинированная терапия позволяет также снизить побочные явления из-за использования малых доз препаратов.
Таблица 3. Рекомендации по выбору первоначального препарата для лечения артериальной гипертонии
Неотъемлемой частью мероприятий по длительной профилактике осложнений АГ должны стать образовательные программы как для врачей, так и для больных. Ведь если предположить, что для каждого конкретного больного с МАГ врач разработает идеальную программу медикаментозного и немедикаментозного воздействия, провести это в жизнь будет весьма сложно из-за низкой мотивации больных к лечению. Вследствие этого, к примеру, в Центральной Европе только у 22% больных с АГ удается адекватно контролировать АД, а в России — только у 12%. Наиболее ярким примером эффективности образовательных программ является программа по контролю АГ и ее осложнений, проводимая в США с 70-х годов. В результате активной просветительной работы, являвшейся частью проекта по контролю АГ, существенно увеличилась осведомленность больных об этом заболевании, расширился охват их лечением, возросло число адекватно леченных лиц. Это привело к тому, что за 20-летний период действия программы смертность от сердечно-сосудистых заболеваний сократилась вдвое. Известные американские ученые во многих публикациях подчеркивают роль в этом достижении именно образовательной программы.
| При выборе гипотензивного препарата для лечения мягкой артериальной гипертонии необходимо учитывать сопутствующие осложнения и заболевания, а также метаболические нарушения |
Врач должен информировать больного с МАГ о риске осложнений, факторах и заболеваниях, сопутствующих АГ, а также рассказать о методах медикаментозного и немедикаментозного лечения этого заболевания. Каждый этап лечения и профилактики должен быть согласован с больным. Необходимо выяснить, каким лекарствам и методам немедикаментозной профилактики отдает предпочтение больной. Такие меры должны обеспечить осознанное участие больного в лечебно-профилактическом процессе и повысить его эффективность. В заключение необходимо подчеркнуть, что успех в предупреждении осложнений АГ будет определяться активным выявлением и сочетанным медикаментозным и немедикаментозным лечением лиц с МАГ при условии адекватного сотрудничества врача и больного. Это потребует значительных усилий с обеих сторон, без которых коренного перелома в снижении осложнений АГ вряд ли можно добиться.
Литература
1. Subcommittee of WHO? (ISH Mild Hypertension Liasion Committee. Summary of the World Health Organisation-International Society of Hypertension guidelines for the management of mild hypertension // Br. Med. J. 1993; 307: 1541-6.
2. Joint National Committee on Detection, Evaluation and Treatment of High Blood Pressure (JNC V) // Arch. Intern. Med. 1993; 153: 154-83.
3. Britov A., Elisseeva N., Beloussov S., Golub A. G. Outpatient experience in Treatment of Pts with Mild Hypertension in Occupational Groups: From Drug Trial to Practice. New Iork, 1987; 213-18.
4. Калинина А. М. Влияние длительной многофакторной профилактики ишемической болезни сердца на некоторые показатели здоровья и прогноз жизни: Автореф. дис. д-ра мед. наук. М.: 1993( 45.
5. Chalmers G. P. The place of combination therapy in the treatment of hypertension in 1993 // Clin. Exper Hypertens 1993; 15(6): 1299-313.
6. Siani A. et al. Increasing the dietary potassium intake reduces the need for antihypertensive medication // Ann. Intern. Med., 1991; 115: 753-9.
7. Neaton J. D., et al. Treatment of Mild Hypertension Study. Final Results // J. Am. Med. Ass. 1993; 270(6): 713-24.
8. Борьба с артериальной гипертонией. Докл. Комитета экспертов ВОЗ // Пер. с анг. Совм. изд. ГНИЦПМ МЗ РФ и РКНК МЗ РФ. Москва, 1997, с. 93-96.
9. The Task Force of the European Society of Cardiology, European Atherosclerosis Society and European Society of Hypertension // Eur. Heart. J. 1994; 15: 1300-1331.
10. MacMahon S., Rodgers A. The effects of antihypertensive treatment on vascular disease: reapprisal of the evidence in 1994 // J .Vasc. Med. Biol., 1993; 4: 265-71.
Скачки давления причины, способы диагностики и лечения
Скачки давления — изменение силы давления крови на стенки кровеносных сосудов. Среднее значение артериального кровяного давления у здорового человека — 120 и 80 мм рт. ст. Верхнее число — это систолическое артериальное давление, показывает величину давления на момент, когда сердце сокращается и выталкивает кровь, нижнее — диастолическое, фиксирует давление в артериях в состоянии расслабления сердечной мышцы. Стабильное повышение или снижение показаний давления указывают на болезни сердца, почек, сосудов, нервной, эндокринной системы. Специалисты клиники ЦМРТ оказывают помощь в диагностике причин изменения артериального давления и его лечении.
Причины перепадов давления
Колебания давления возникают вследствие психоэмоциональных и физических нагрузок, малоактивного образа жизни, ожирения, гормонального сбоя, злоупотребления кофе, алкоголем, курения, нерационального питания, нарушения водно-солевого обмена. Если скачет давление у пожилых, то такое состояние объясняют процессами естественного старения.
Повышение артериального давления (гипертонию) связывают с инфекционным и воспалительным поражением почек, нефротуберкулезом, стенозом и атеросклерозом аорты, сахарным диабетом, хроническими инфекциями, снижением функций надпочечников, щитовидной железы.
В основе стойкого понижения артериального давления (гипотонии) лежат функциональные нарушения вегетососудистой и нейроциркуляторной системы. Низкое давления является симптомом других имеющихся заболеваний:
- язвы желудка;
- аритмии;
- болезней щитовидной железы;
- дистрофии миокарда;
- воспаления мышечной оболочки сердца;
- сердечной недостаточности;
- остеохондроза шейного отдела позвоночника;
- сахарного диабета;
- опухолей;
- инфекций;
- травм головного и спинного мозга.
Понижение АД происходит на фоне дефицита витаминов В, Е, С, обезвоживания, отравлений, больших потерь крови, передозировки препаратов, наследственной предрасположенности, резкой смены климатических и погодных условий. Физиологическая гипотония встречается у здоровых людей, например, у спортсменов при регулярной физической нагрузке, во время беременности.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Октября 2022 года
Содержание статьи
Типы скачков давления
Симптомы и состояние пациента зависит от уровня изменения артериального давления и основного заболевания. По уровню АД выделяют следующие формы нарушений:
Гипертония
Повышение артериального давления в сосудах диагностируют, когда систолический показатель выше 140-160 мм рт. ст, диастолический превышает 90-95 мм рт. ст. Артериальное давление увеличивается вследствие сужение артериол, сначала из-за спазма. Далее сосудистые стенки утолщаются, просвет сужается, замедляется движение крови по сосудам. Чтобы обеспечить свободный ток крови увеличивается интенсивность работы сердца, в сосудистое русло поступает больший выброс крови, развивается гипертоническая болезнь.
Ранние признаки гипертонии: головокружение, головные боли в затылке, шум в ушах, тяжесть в голове, апатия, быстрая утомляемость, тошнота, беспокойный сон, ощущение разбитости. По мере развития основного заболевания появляется отечность верхних конечностей, лица, одышка при нагрузке, потливость, боль в сердце, непроизвольное дрожание рук, полное или частичное снижение чувствительности в пальцах на руках и ногах.
Гипотония
Это стойкое падение артериального давления ниже 90 мм рт. ст систолического давления, 60 мм рт. ст диастолического. Снижение АД связано с нарушением сосудистого тонуса. Сосуды становятся плохо управляемыми, хаотично и неожиданно расширяются и сужаются, как следствие, кровь не поступает к органам в нужном количестве, головной мозг и сердце испытывают кислородное голодание, диагностируют гипотонию. Различают острую и хроническую, первичную и вторичную артериальную гипотензию.
Острая форма сопровождается головокружениями, изменением походки, проблемами со зрением, обмороками, бледностью кожи, снижением внимания, раздражительностью, учащенным сердцебиением. При хронической гипотензии на первый план выходят симптомы основного заболевания.
Методы диагностики
Чтобы подтвердить изменение артериального давления, выявить наличие и степень повреждения органов, риск осложнений, проводят комплексное обследование пациента. В план диагностики входят:
Вегетососудистая дистония (ВСД) - симптомы и лечение
Что такое вегетососудистая дистония (ВСД)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Патриной Анны Викторовны, невролога со стажем в 17 лет.
Над статьей доктора Патриной Анны Викторовны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
От редакции: вегето-сосудистая дистония (ВСД) — устаревший диагноз, которого нет Международной классификации болезней (МКБ-10). Дисфункция вегетативной нервной системы не является заболеванием сама по себе. Симптомы, при которых зачастую ставят диагноз ВСД, говорят о спектре заболеваний, для обнаружения которых нужна дополнительная диагностика. Некоторые из этих заболеваний — неврозы , панические атаки , тревожно-депрессивные расстройства — относятся к проблемам психиатрического профиля. Более корректным и современным термином для части расстройств, относимых к ВСД, является «соматоформная вегетативная дисфункция нервной системы». Этот диагноз идёт в МКБ-10 под кодом F 45.3.
Вегетососудистая дистония (ВСД) — это синдром, представленный в виде разнообразных нарушений вегетативных функций, связанных с расстройством нейрогенной регуляции и возникающих по причине нарушения баланса тонической активности симпатического и парасимпатич еского отдела в егетативной нервной системы [3] . Проявляется функциональными нарушениями, но обусловлены они субклеточными нарушениями [5] .
Краткое содержание статьи — в видео:
Что такое вегетативная нервная система (ВНС)
Вегетативная (автономная) нервная система (ВСН) является частью нервной системы организма, контролирующей деятельность внутренних органов и обмен веществ во всём организме. Она располагается в коре и стволе головного мозга, области гипоталамуса, спинном мозге, и состоит из периферических отделов. Любая патология этих структур, а также нарушение взаимосвязи с ВСН могут стать причиной возникновения вегетативных расстройств [1] .
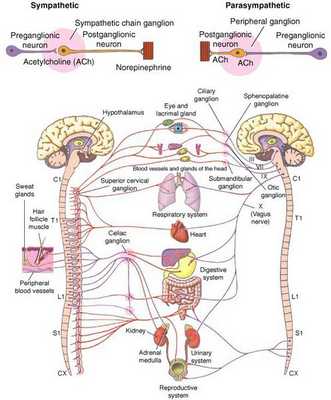
Вегетососудистая дистония может возникнуть в разном возрасте, но преимущественно она встречается у молодых [5] .
Особенности проявления заболевания
- У мужчин и женщин. Женщины страдают от ВСД в два раза чаще мужчин, но различий в проявлениях болезни нет [3] .
- У подростков. ВСД распространена у подростков из-за активной гормональной перестройки организма.
- У беременных. ВСД у беременных также возникает в связи с гормональными изменениями. Опасные последствия: при гипотоническом типе ВСД — плацентарная недостаточность, гипоксия плода; при гипертоническом — гестозы, преэклампсия, эклампсия; отслойка плаценты; гипертонус матки, преждевременные роды.
Причины ВСД
ВСД — многопричинное расстройство, которое может выступать в качестве отдельного первичного заболевания, но чаще оно является вторичной патологией, проявляющейся на фоне имеющихся соматических и неврологических заболеваний [15] .
Факторы риска развития вегето-сосудистой дистонии подразделяются на предрасполагающие и вызывающие.
Вызывающие факторы:
- Психогенные[5] — острые и хронические психо-эмоциональные стрессы и другие психические и невротические расстройства [3] , которые являются основными предвестниками (предикторами) заболевания [10] . ВСД — это, в сущности, избыточная вегетативная реакция на стресс [9] . Часто психические расстройства — тревожный синдром депрессия — параллельно с психическими симптомами сопровождаются вегетативными: у одних пациентов преобладают психические, у других на первый план выходят соматические жалобы, что затрудняет диагностику [10] .
- Физические — переутомление, солнечный удар (гиперинсоляция), ионизирующая радиация, воздействие повышенной температуры, вибрация. Часто воздействие физических факторов связано с осуществлением профессиональных обязанностей, тогда они позиционируются как факторы профессиональной вредности [1] , которые могут вызывать или усугубить клиническую картину вегетососудистой дистонии. В таком случае имеются ограничения по допуску к работе с указанными факторами (приказ Минздрава РФ от 2021 года № 29).
- Химические — хронические интоксикации, злоупотребление алкоголем, никотином, спайсами и другими психоактивными веществами [5] . Проявления ВСД также могут быть связаны с побочными действиями некоторых лекарственных препаратов: антидепрессантов с активирующим действием, бронходилататоров, леводопы и препаратов, содержащих эфедрин и кофеин [10] . После их отмены происходит регресс симптомов ВСД.
- Дисгормональные — этапы гормональной перестройки: пубертат, климакс [3] , беременность, дизовариальные расстройства [5] , приём противозачаточных средств с периодами отмены [10] .
- Инфекционные — острые и хронические инфекции верхних дыхательных путей, мочеполовой системы, инфекционные заболевания нервной системы (менингиты, энцефалиты и другое) [5] .
- Иные заболевания головного мозга — болезнь Паркинсона, дисциркуляторная энцефалопатия (ДЭП), последствия черепно-мозговой травмы и другие [3] .
- Иные соматические заболевания — гастрит, панкреатит, гипертоническая болезнь, сахарный диабет, тиреотоксикоз [1] .
Предрасполагающие факторы:
- Наследственно-конституциональные особенности организма — заболевание возникает в детстве или в подростковом возрасте, со временем расстройство компенсируется, но восстановление нарушенных функций нестойкое, поэтому ситуация легко дестабилизируется под воздействием неблагоприятных факторов [10] .
- Особенности личности[5] — усиленная концентрация внимания на соматических (телесных) ощущениях, которые воспринимаются как проявление болезни, что, в свою очередь, запускает патологический механизм психо-вегетативной реакции [6] .
- Неблагоприятные социально-экономические условия — состояние экологии в целом, низкий уровень жизни, экономический кризис в стране, жилищные условия отдельных людей, культура питания (приверженность фастфуду, удешевление производства продуктов питания за счёт использования ненатурального сырья), культура спорта (несмотря на активное строительство спортивных комплексов, всё-таки полноценная интеграция спорта в повседневную жизнь населения не происходит) [5] . Также речь идёт об особенности климата в центральной части России с дефицитом ультрафиолетового излучения в холодное время года, что приводит к обострению многих хронических заболеваний в осенне-весенний период, в том числе и ВСД [1] .
- Патологии перинатального (дородового) периода — внутриутробные инфекции и интоксикации, резусконфликты, внутриутробная гипоксия (кислородное голодание), гестозы матери, фетоплацентарная недостаточность и другие [6] .
Мясищев В.Н., выдающийся отечественный психотерапевт, полагает, что ВСД развивается в результате влияния психо-эмоциональных нарушений на имеющиеся вегетативные аномалии [13] .
Также заболевание может возникать и у здоровых людей как транзиторная (временная) психофизиологическая реакция на какие-либо чрезвычайные, экстремальные ситуации [10] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вегетососудистой дистонии
ВСД характеризуется проявлением симпатических, парасимпатических или смешанных симптомокомплексов [1] . Преобладание тонуса симпатической части ВСН (симпатикотония) выражается в тахикардии, бледности кожи, повышении артериального давления, ослаблении сокращений стенок кишечника (перистальтике), расширении зрачка, ознобе, ощущении страха и тревоги [2] . Гиперфункция парасимпатического отдела (ваготония) сопровождается замедлением сердцебиения (брадикардией), затруднением дыхания, покраснением кожи лица, потливостью, повышенным слюноотделением, снижением артериального давления, раздражением (дискинезией) кишечника [2] .
Хроническая венозная недостаточность - симптомы и лечение
Что такое хроническая венозная недостаточность? Причины возникновения, диагностику и методы лечения разберем в статье доктора Хитарьяна Александра Георгиевича, флеболога со стажем в 31 год.
Над статьей доктора Хитарьяна Александра Георгиевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
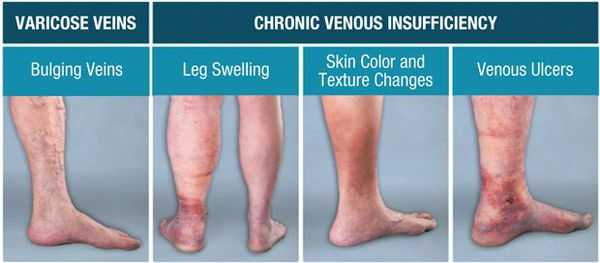
Хроническая венозная недостаточность (ХВН) — патология, возникающая вследствие нарушений венозного оттока крови в нижних конечностях. Она является одной из самых часто встречаемых болезней, относящаяся к сосудистой системе.
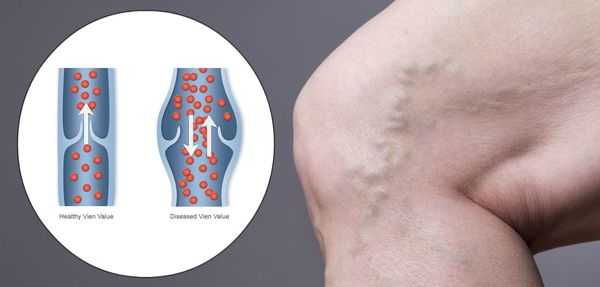
ХВН затрагивает больше женскую половину населения, нежели мужскую. [1] [2] У четверти жителей развитых стран мира можно выявить данное состояние.
Зачастую ХВН путают с варикозным расширением вен нижних конечностей, что является заблуждением. ХВН может существовать и без видимых проявлений расширения вен.
Наследственность, избыточный вес, гиподинамия, ранее перенесённые заболевания сосудистой системы (тромбофлебит или же тромбоз), нарушения гормонального фона и повышенное внутрибрюшное давление, могут являться причинами нарушения оттока крови в нижних конечностях.
У женщин развитие заболевания чаще начинается в период беременности и родов. Во время беременности уровень прогестерона и эстрогена значительно возрастает. Они ослабляют стенки вен. Кроме гормональных изменений, прогрессирование ХВН может быть связано со смещением венозных сосудов в малом тазу, а также с увеличивающейся маткой. Ухудшение состояния венозных стенок может быть связано с изменением давления в венах, при схватках во время родов. Высокий эстрогеновый фон, напряжение стенок вен во время родов являются основными виновниками возникновения заболевания. [7]
Частые и продолжительные статические нагрузки, подъём тяжестей приводят к началу заболевания и его прогрессированию. Пациенты считают нормальным клинические проявления ХВН, связывают их с утомлением и недостаточной физической активностью. К сожалению, больные несвоевременно обращаются к специалистам при первых симптомах заболевания. Наиболее часто ХВН подвержены спортсмены, люди с избыточной массой тела, беременные женщины.
Недооценка серьезности недуга приводит, как правило, к тяжёлым последствиям: расширение вен, их воспаление, тромбообразование, образование трофических язв на нижних конечностях (частые осложнения ХВН). [2]
Симптомы хронической венозной недостаточности
Клинические признаки ХВН многообразны и не зависят от прогрессирования заболевания.
Начальная стадия проявляется одним или сразу комплексом симптомов. Поводом для обращения к специалисту может стать лишь косметический дефект «звездочки» (телеангиэктазии — ТАЭ), а также появление дискомфорта, тяжести в ногах, усиливающейся при длительном пребывании на ногах. Значительно реже могут встречаться спазмы мышц и раздражения кожных покровов, которые могут проявляться в разной степени. Варикозно-расширенных вен может и не быть, но, как правило, при обследовании выявляются признаки поражения внутрикожных вен. [5]
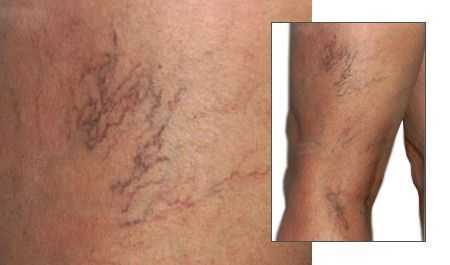
В основном проявление и протекание ХВН сводятся к следующим жалобам:
- появление «звездочек», усиление к концу дня отёчности стоп и голеней;
- мышечные спазмы и ощущение бегающих мурашек;
- понижение температуры и нарушение чувствительности ног;
- появление пигментации на голенях;
- дискомфорт и усталость нижних конечностей.
По мере развития беременности у женщин начинает возрастать степень встречаемости названых признаков. Их появление сокращается в течение недели после рождения ребенка. [7]
Нередко люди с ХВН жалуются на ощущение тепла в ногах, появление зуда, жжения и чувства тяжести. Чаще всего интенсивность симптоматики ХВН усиливается ко второй половине дня или в связи с повышением температуры воздуха.
Возникновение болей в нижних конечностях обусловлено нарушением работы клапанов, приводящего к переходу тока крови из глубоких вен в поверхностные. Вследствие повышения давления в поверхностных венах происходит постепенное нарастание боли, возникает отёчность, сухость и гиперпигментация кожи. [6] Выраженные трофические нарушения могут вызвать открытие язв.
При болезненности вен и покраснении над ними кожи в период протекания симптоматики ХВН существует риск, что они могут предшествовать тромбообразованию вен в нижних конечностях.
Патогенез хронической венозной недостаточности
Патогенез ХВН очень специфичен. У здорового человека отток крови происходит через глубокие вены голени. Благодаря совместной работе постоянно сокращающейся и расслабляющейся скелетной мускулатуры и клапанного аппарата кровь направляется к сердцу, где она насыщается кислородом. В процессе этой работы гладкая скелетная мускулатура усиливает давление на вены, а клапанная система, которая состоит из смыкающихся створок, не позволяет крови поддастся силе тяжести.
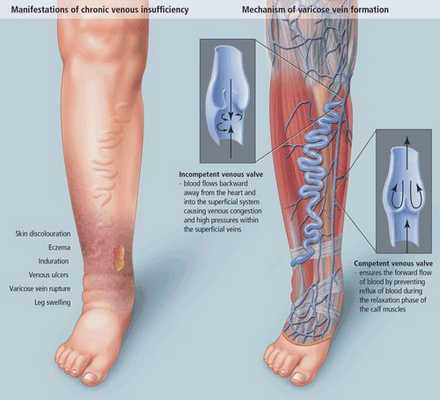
Из-за длительно существующих факторов риска возникает венозная гипертензия, происходит расширение и выпячивание стенки вен. Створки клапанов расходятся и не могут препятствовать патологическому оттоку крови. Увеличенный объём крови сильнее давит на стенку вены, поэтому вена расширяется. Если не начать лечение, вена продолжит расширяться. Стенки сосудов начнут стремительно терять свою эластичность, их проницаемость увеличится. Через стенки в окружающие ткани будут выходить элементы крови, плазма. Таким образом возникает отёк тканей, что еще больше обедняет их кислородом. В тканях накапливаются свободные радикалы, медиаторы воспаления, запускается механизм активации лейкоцитов. Это нарушает питание и обмен веществ тканей. Конечным итогом становится образование «венозных» трофических язв, что существенно снижает качество жизни пациента. [4] [6]
Классификация и стадии развития хронической венозной недостаточности
По клиническим признакам выделяют следующие стадии ХВН:
- 0 стадия — косметический дефект, появление ТАЭ, которая не вызывает никаких клинических проявлений;
- I стадия — отечность голеней и стоп, усиливающаяся ближе к вечеру;
- II стадия — боль по ходу варикозно-расширенной вены, нарастающая ночью. При пальпации вены могут быть болезненными;
- III стадия — постоянная отёчность мягких тканей, чувство онемения и похолодания ног, значительно увеличивается болезненность, присоединяются судороги которые так же нарастают ночью;
- IV стадия — кожные изменения, пигментация, венозная экзема, липодерматосклероз (варикозный дерматит);
- V стадия — кожные изменения, указанные выше, и зажившая язва. При данной стадии может начаться кровотечение, вены закупориваются тромбами, возникает тромбофлебит.
- VI стадия — кожные изменения, указанные выше, и активная язва.
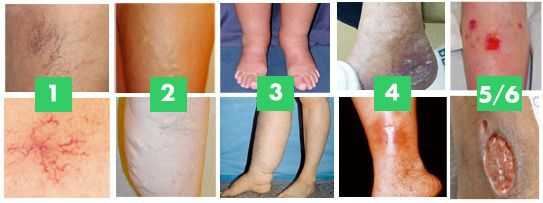
Тромбофлебит можно вылечить только путём хирургического вмешательства. [3] [5]
Осложнения хронической венозной недостаточности
К осложнениям ХВН можно отнести кровотечение из расширенной вены, тромбофлебит и венозную язву. Все эти осложнения возникают на поздних стадиях ХВН при длительном течении заболевания.
Кровотечение из расширенной вены может наступить после травматизации или начаться самопроизвольно. Причиной является нарушение целостности изъязвленных кожных покровов над веной. Как правило, эти вены располагаются в области щиколотки. Эта зона отличается очень высоким давлением в венах, особенно в вертикальном положении тела. Венозная кровь имеет низкую свертываемость, поэтому данные кровотечения при поздней диагностике бывают очень обильными. Неотложная помощь заключается в немедленном переводе больного в горизонтальное положение, конечности придают возвышенное положение и накладывают давящие повязки, если есть возможность выполняется эластичное бинтование. Флебологи могут прошить кровоточащий сосуд или склеить его специальными препаратами. [6]
Трофическая язва развивается в нижней трети голени, в зоне максимальных нарушений кожи. Сначала там появляются коричневые пятна — пигментация. Затем в центре возникают белесоватые уплотнения, напоминающие натёк парафина. Это рассматривается как предъязвенное состояние. Даже малейшая травма этого участка может привести к возникновению дефекта кожи.
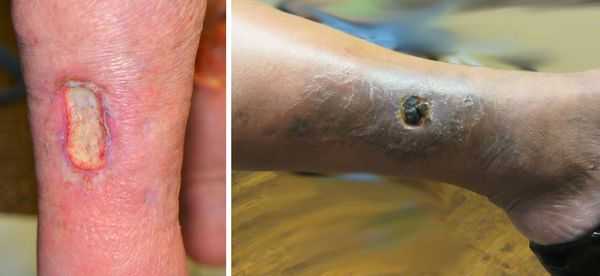
Возникший дефект кожи начинает прогрессивно увеличиваться, вокруг начинается воспаление кожи. Происходит инфицирование язвы. Она начинает мокнуть, тем самым зона воспаления увеличивается. При сохранении причин, вызвавших образование язвы, она возникает вновь и вновь. Поэтому оптимальная тактика лечения — первоочередное устранение причин, вызвавших язву, и профилактику её рецидива. Консервативное лечение заключается в адекватной эластической компрессии, подборе компрессионного трикотажа для пациентов с трофическими язвами, использовании специальных раневых покрытий для различных стадий воспаления трофической язвы. [3]
Диагностика хронической венозной недостаточности
Важно знать, что в лечении любого заболевания главным является выявление его на ранних сроках, тем самым можно предотвратить возможные осложнения, минимизировать затраты и значительно сократить время лечения.
Проведение диагностики ХВН на ранних стадиях способствует ускорению лечения. При диагностике важно определить стадию заболевания. После общего клинического осмотра врач проводит дуплексное ангиосканирование вен нижних конечностей, чтобы определить тактику лечения. Дуплексное ангиосканирование поможет оценить состояние исследуемых сосудов, увидеть места их сужений или расширений, а также выявить тромбообразования.
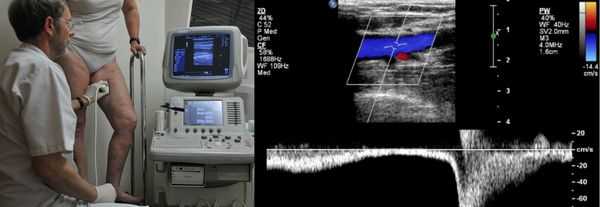
Для самостоятельной диагностики ХВН достаточно просто посмотреть на свои ноги. Такие симптомы, как отёчность, боли и судороги, а также появление на ногах сосудистых сеток и вен, являются «тревожным звонком» для похода к флебологу.
Одним из самых доступных методов диагностики данного заболевания является УЗИ, главным преимуществом которого является многоразовость применения без рисков для здоровья, безболезненность, а также возможность выявить нарушения в текущей работе венозного аппарата. [3]
Для получения лучшего результата обследование рекомендуется проводить во второй половине дня. Поскольку именно после дневной нагрузки на ноги можно провести более точную оценку состояния клапанов, диаметра вен и степени поражённости стенок. На тактику лечения влияет наличие тромба в просвете вен, который приводит к нарушению тока крови и несёт наибольшую угрозу для жизни пациента.
Лечение хронической венозной недостаточности
Способов лечения ХВН достаточно много. В специализированных клиниках основное место занимаю малоинвазивные методы лечения, то есть оперативные вмешательства с минимальным повреждением кожного покрова.
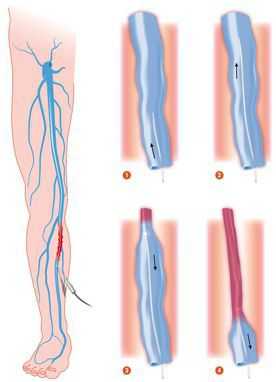
Эндовазальная лазерная коагуляция (ЭВЛК)
В развитых странах помощь с использованием лазерной техники получают до 40% пациентов, страдающих данным заболеванием. При ранней диагностике лечение занимает немного времени и не оставляет следов.Во многих клиниках используется флебологический водяной лазер с длиной волны до 1500 нм, поддерживающий радиальные световоды. Данная технология позволяется закрыть вены любого диаметра через небольшой прокол кожи.
Склеротерапия
Метод склеротерапии основывается на введении склерозанта в просвет поражённого сосуда. Благодаря этому веществу вена заращивается и в дальнейшем исчезает полностью. При более глубоком расположении варикозных вен, применяется методика эхо-склеротерапии. Для более точного внутривенного введения лекарства, процедуру выполняют под контролем УЗИ. С помощью данной методики происходит замещение соединительной тканью, которая исчезает в течение нескольких месяцев. Склеротерапия используется также для устранения наружных косметических проявлений варикоза.
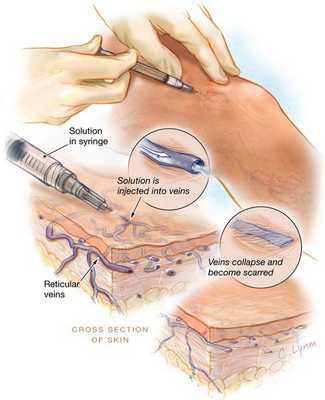
Методика диодной люминесцентной склеротерапии заключается в подсвечивании люминесцентной лампой телеангиоэктазий (до 0,4 мм) или ретикулярных вен (до 2 мм), в просвет которых вводится специальный раствор.
Перспективным направлением в эстетической флебологии является сочетанное применение диодного лазера и склеротерапии — лазерной криотерапии (ClaCS). Данный метод позволяет устранить ретикулярные вены и телеангиоэктазии без особых неприятных ощущений.
Консервативная терапия ХВН заключается в:
- приёме препаратов флеботоников, которые улучшают реологические свойства крови, поддерживают тонус вен;
- устранении факторов появления ХВН (снижение массы тела пациентов, увеличение физической активности и др.);
- ношении компрессионного трикотажа. [4][6]
Пациенту не стоит волноваться о выборе метода лечения, так как флеболог подберёт индивидуальный вариант терапии в зависимости от возраста и вида деятельности пациента, от формы его заболевания и наличия патологий. Обычно при обращении в крупные флебологические центры специалисты для лечения одного пациента одновременно применяют множество методов. Например, для наиболее эффективного и результативного лечения ХВН выполняют лазерную операцию в сочетании с инъекционными способами лечения вен. [4]
Прогноз. Профилактика
Существуют несколько методов, способствующих снижению риска развития патологии и остановке прогрессирования ХВН.
Наибольший положительный эффект даёт увеличение физической активности. Ежедневные пешие прогулки (желательно 2-3 км), спортивная ходьба, бег, плавание, езда на велосипеде повышают венозное давление. Если для вашей работы характерны длительные ортостатические нагрузки, то старайтесь в течение рабочего дня делать 10-15 минутные перерывы, во время которых разминать мышцы ног или же принимать горизонтальное положение, при этом ноги должны быть приподняты.
При ХВН принятие горячих ванн, посещение бани и сауны строго противопоказано, поскольку вызывает увеличение вен, их переполнение и нарушает отток крови.
Снизить риск усиления симптомов ХВН позволяет сокращение времени пребывания на солнце и в солярии, из-за которых снижается мышечный и венозный тонус.
В остановке прогрессирования ХВН немаловажную роль играет постоянный мониторинг массы тела, ведь чем больше вес человека, тем большей нагрузке поддаются сосуды ног. Из рациона питания следует максимально исключить жиры, соль и сахар, все острое и пряное. Употребление пикантных и солёных блюд вызывает задержку жидкости в организме, отложение жира и увеличение веса. Необходимо употреблять как можно больше грубой клетчатки и пищевых волокон.
Женщинам рекомендуется как можно реже ходить в обуви на высоком каблуке (выше 4 см). Из-за высокого каблука мышцы нижних конечностей поддаются непрерывному напряжению, тем самым увеличивая нагрузку на вены. Чтобы восстановить естественный отток крови, ногам нужно давать отдых в течение нескольких минут, снимая обувь каждые 2-3 часа. Помните, что выбирая свободную, устойчивую и удобную обувь, можно избежать возникновения проблем с сосудами.
Людям, входящим в группу риска развития данной патологии, следует носить исключительно свободную одежду и носки без тугой резинки. Для людей, имеющих склонность к ХВН, рекомендуется носить компрессионный трикотаж, подобранный с помощью консультации специалистов-флебологов. [5] [6]
Читайте также:
- Асептичность в операции. Антибактериальная терапия в грудной хирургии
- Рентгенограмма, КТ, МРТ при хондромиксоидной фиброме
- Обследование больного с хирургической патологией. Рентгеноскопия грудной клетки. Рентгенография грудной клетки.
- Сбор семейного и социального анамнеза при бесплодии. Особенности
- Показания, этапы, техника операции при водянке яичка
