Венозный доступ для химиотерапии при раке молочной железы
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Химиотерапия рака молочной железы — стандартное и главное, эффективное лечение страдающих злокачественными новообразованиями груди женщин любой стадии. В некоторых случаях на первом этапе ограничиваются приемом эндокринных препаратов — гормонотерапией, что не исключает химиотерапию при прогрессировании заболевания.
Как определить, что нужна именно химиотерапия?
Когда говорят об успехах современной онкологии, в первую очередь имеют ввиду именно повышающуюся эффективность лекарственного лечения рака молочной железы. Ни при одном из онкологических заболеваний не используется столько лекарственных средств, как при раке молочной железы, в большинстве своём препараты не новые, хорошо изученные, но сегодня их используют с учётом индивидуальных характеристик раковых клеток больной женщины.
При раке молочной железы главный критерий, позволяющий целенаправленный выбор оптимального варианта лечения — химиотерапии (ХТ) или гормональных препаратов, это морфологические характеристики опухоли, а конкретно содержание в клетках рецепторов, взаимодействующих с лекарствами.
В раковом конгломерате молочной железы определяется процент клеток, содержащих рецепторы половых гормонов и HER2, а также предсказывающий высокую частоту делений индекс Ki67. Все эти клеточные характеристики определяют молекулярно-биологический подтип рака в железе и напрямую ориентируют на выбор только химиотерапии или только гормонотерапии, или на последовательное их использование. Отсутствие в клетках опухоли молочной железы гормональных рецепторов не обещает существенной пользы от приема гормонов, поэтому выбирается химиотерапия.
Размеры опухолевого узла в молочной железе и количество пораженных метастазами лимфатических узлов рядом с ней тоже учитываются, как и распространение клеток рака за пределы новообразования, в сосуды железы. С большим внимание относятся к степени агрессивности клеток, всё вмести эти характеристики, обозначаемые как «факторы прогноза» заболевания, обуславливают усугубление лекарственного лечения, то есть интенсивность курсов химиотерапии и, отчасти, выбор препаратов.
Когда при раке молочной железы проводится лекарственная химиотерапия?
Лекарственное лечение при раке молочной железы проводится всегда. От ХТ воздерживаются только после радикальной операции на молочной железе, если по результатам гистологии узелок в железе был менее 5 миллиметров и в лимфоузлах не было клеток рака, но даже при благоприятном сочетании рецепторов есть смысл в профилактической гормонотерапии не для предотвращения рецидива — его на не ждут, а для исключения развития опухоли в другой железе.

У противоопухолевых лекарственных препаратов — цитостатиков, гормонов и таргетных лекарств разные механизмы действия, но общий результат — убийство раковой клетки. Химиопрепараты нарушают необходимые для биохимических реакций ферменты, разрывают цепочку ДНК, мешают процессу клеточного деления — у каждой группы цитостатиков возможны несколько разных механизмов повреждения раковой клетки и не все из них удалось выяснить, главное — в поврежденной клетке рака запускается программа самоубийства или апоптоз. Гормональные препараты также подводят раковую клетку к апоптозу, но воздействуют не напрямую, а через находящиеся на клеточной мембране эндокринные рецепторы, что существенно снижает их токсичность.
Высокая чувствительность к лекарствам и, как результат, снижение частоты метастазирования и локальных рецидивов в железе, способны существенно увеличить продолжительности жизни даже при распространённом заболевании — основание для практически 100% применения лекарственного лечения при раке молочной железы.
Виды химиотерапии
Лечение всегда ориентировано на конкретную цель, так непосредственно после операции на молочной железе необходимо максимально снизить вероятность возвращения рака, при невозможности удаления крупной опухоли железы желательно привести локальный процесс к операбельному состоянию, при метастатической стадии заболевания важно уменьшить проявления болезни и продлить жизнь женщины.
В зависимости от цели ХТ подразделяется на:
- профилактическую или адъювантную, когда после операции на железе уничтожаются циркулирующие в крови или где-то уже осевшие клетки рака, что в большом проценте случаев предотвращает развитие метастазов;
- неоадъювантную или предоперационную, цель которой не только уничтожение рассеянных в организме клеток, но и уменьшение первичного рака в молочной железе;
- лечебную — при развившихся после удаления железы метастазах или изначально неоперабельном процессе 4 стадии.
Рак молочной железы реагирует на множество цитостатиков, можно составить сотню разных комбинаций, но больше других оптимальному соотношению «результат-токсичность» удовлетворяет комбинации в составе которых есть производные таксанов паклитаксел или доцетаксел и антибиотик антрациклинового ряда доксорубицин или эпирубицин. Пациентки за пурпурный цвет антрациклинов называют схему «красная химия», при этом второй и третий компонент такой химии может быть любым из трёх десятков цитостатиков.

В середине прошлого века молекулу антибиотика выделили из красных водорослей Адриатического моря и первый доксорубицин поэтично назвали адриамицин. Современные антрациклины целиком синтезируются из химических веществ, без участия природных компонентов, но удивительный цвет лекарству оставили.
Эффективность химиотерапии при раке молочной железы
Эффект ХТ оценивают по объему уменьшения опухоли, продержавшемуся не менее месяца после курса, как правило, контрольное обследование для оценки результата проводят после 2-3 коротких курсов:
- объективный эффект может быть полным с отсутствием визуально определяемой опухоли, или частичным при существенной регрессии совокупного объема новообразований;
- стабилизация — приостановка роста злокачественных узлов;
- прогрессирование — увеличение опухолевых очагов на фоне лечения.
При оценке регрессии костных метастазов рака молочной железы обязательно учитывают продолжительность лечения, потому что костная ткань на месте уничтоженной опухоли растет очень медленно, зачастую на реализацию эффекта ХТ требуется не менее полугода.
Подготовка и проведение химиотерапии
Непреложное правило: ХТ проводится исключительно при морфологическом — гистологическом подтверждении диагноза рака. Планировать лечение начинают только после определения молекулярно-биологического подтипа опухоли железы с помощью иммуногистохимического (ИГХ) анализа крошечного кусочка опухолевой ткани.
Перед каждым курсом ХТ во избежание фатальных последствий для организма обязательно делают общий клинический и биохимический анализы крови. Когда ХТ растянута на несколько дней перед каждым введением цитостатика тоже делают анализы, иногда ограничиваются общим клиническим или лейкоцитарной формулой.
Предоперационная ХТ не ограничивается одним курсом, мировые стандарты предписывают не менее 6-8 циклов, а при очень хорошем эффекте можно сделать и больше. Операцию назначают не позже 8 недель после последнего введения цитостатика.
Если из-за токсичности не удалось сделать всю запланированную ХТ, после операции проводится профилактическая ХТ, но не в полном объеме, а ровно столько, сколько не сделали до хирургии. При полноценном предоперационном лечении нет необходимости в адъювантной ХТ. Только при определяемых в удаленной ткани молочной железы остатках HER2 положительной или трижды негативной опухоли не исключаются профилактические курсы после полной неоадъювантной ХТ, но в схему входят другие цитостатики.
Химиотерапия после операции начинается, как только заживает рубец, желательно не растягивать восстановление после хирургического этапа дольше 4-6 недель. ХТ не совмещается с облучением и гормональными препаратами. Гормонотерапия, если есть для неё показания, может проводится на фоне лучевой терапии, но только после завершения всех введений цитостатиков.
Схема проведения химиотерапии
Комбинации ХТ традиционно разделяют на содержащие антрациклины или не включающие их. Больше 40 лет антрациклины по праву лидируют в терапии рака груди, их результативность органично дополняют столь же эффективные таксаны. Двухкомпонентная схема антрациклины+ таксаны отлично работает при любом виде ХТ — адъювантной, неоадъювантной или лечебной, но звания «золотого стандарта» не получила из-за наличия множества конкурентов сравнимой эффективности.
Стандарты лечения рака молочной железы включают десятки комбинаций. В комбинацию предпочитают включать препараты с разной токсичностью, тем не менее, очень малое число цитостатиков не вызывает тошноты или не повреждает клетки крови. Все схемы проверяются в клинических исследованиях на безопасность и результативность, в первую очередь применяют самые эффективные и не столь токсичные, чуть менее эффективные схемы отодвигают на вторую линию — при прогрессировании процесса.
Особенность химиотерапии в зависимости от стадии рака
Стадия рака молочной железы определяет длительность лекарственного лечения и необходимость присоединения ХТ после хирургического удаления железы даже при высоком уровне гормональных рецепторов в клетках рака и практически гарантированной пользе гормонотерапии.

Например, при раке молочной железы с высоким уровнем рецепторов эстрогенов (РЭ+) и более 20% клеток с рецепторами прогестерона (РП+), без HER2 и с Ki67 меньше 20% — что именуется «люминальный А подтип», предсказывается хорошая реакция на одни только гормональные таблетки. Тем не менее, при сулящих высокую вероятность рецидива заболевания большом размере новообразования в железе — больше 5 см и более 4 пораженных метастазами подмышечных лимфоузлах не обойтись без ХТ, правда можно ограничится четырьмя курсами.
Побочные реакции и последствия
Побочные реакции — данность ХТ, поскольку они обусловлены механизмом действия и задачей лечения — убийством клеток. Цитостатики и таргетные препараты при известной избирательности точки приложения лечебной силы — определенной клеточной структуры (ДНК, фермент и так далее), не умеют выбирать из множества клеток исключительно только злокачественные. Под «раздачу» апоптоза подпадают все быстро живущие и активно делящиеся ткани, а в организме такие жизненно активные не только раковые, но и обычные клетки крови, половых желез, волосяные фолликулы и кожа со слизистыми оболочками. Всё что должно быстро обновляться погибает в первую очередь: рак молочной железы, лейкоциты крови, эпителий.
Практически все схемы обладают эметогенностью — рвотным потенциалом, поэтому подготовка к ХТ включает заблаговременное введение противорвотных, для некоторых препаратов предусмотрена премедикация — прием лекарств накануне цикла для предотвращения тяжких аллергических реакций во время введения.
Результат лечения не связан с выраженностью токсических реакций, возможна и полная регрессия рака при хорошей переносимости, и мучительное лечение без видимого результата. В нашей Клинике до начала ХТ определяют чувствительность опухоли к конкретному лекарству, подбирая максимально эффективную комбинацию препаратов. Конечно, со временем раковые клетки перестанут реагировать на используемые цитостатики, но анализ можно сделать повторно, если есть возможность получить кусочек опухоли для исследования.
Повреждение клеток миокарда, почек и печени цитостатиками постепенно накапливается — кумулятивный эффект, поэтому от некоторых лекарств со временем просто отказываются, переходя на комбинации, не влияющие на ранее поврежденные ХТ органы.
Большинство цитостатиков приводит к потере волос - алопеции, что морально тяжело для женщины. Психологический дискомфорт негативно сказывается на переносимости лечения, подрывает уверенность в себе и благоприятном исходе терапии. В нашей клинике с этой проблемой помогает справляться специальный охлаждающий шлем Orbis, сохраняющий здоровые волосяные фолликулы за счёт снижения концентрации цитостатика в коже головы. Процедура достаточно комфортна и, главное - меняет отношение к самому процессу лечения.
Восстановление после химиотерапии
Не все побочные реакции удается максимально предотвратить, но есть возможность ускорить восстановление после курса и, в первую очередь, это своевременная и качественная дезинтоксикационная терапия. В некоторых случаях невозможно полностью восстановиться без «очищения» плазмы крови от циркулирующих метаболитов лекарственных препаратов и токсичных продуктов распада тканей с помощью плазмофереза.
Обязательна во время терапии нутритивная поддержка, потому что цитостатики разрушают ткани, страдает аппетит и всасывание веществ в желудочно-кишечном тракте. Примитивное «надо больше есть» не спасает положения, ведь организму нужны определенные вещества, а какие и сколько, в каком сочетании для лучшего усвоения, знает только специалист.
В нашей клинике лекарственное лечение проводится по стандартам, но в соответствии с персональными характеристиками заболевания и индивидуальными особенностями пациента. Мы предоставляем комфортные условия для лечения и помогаем быстрому восстановлению.
Красная химиотерапия при раке молочной железы
Многие женщины, которым предстоит лечение рака молочной железы, очень боятся, что врач назначит так называемую красную химиотерапию. Ходит много рассказов о том, как такое лечение вызывало серьезные побочные эффекты. На западе женщины дали этому виду химиотерапии еще более зловещее название - «красный дьявол» (red devil).
Речь идет о применении химиопрепаратов их группы антрациклинов. Они являются одними из самых мощных и в то же время одними из самых токсичных. К тому же их растворы имеют характерный пугающий многих пациентов красный цвет. Отсюда и такая слава.
Словосочетания «токсичность химиопрепаратов» и «побочные эффекты» не должны пугать и тем более становиться причиной отказа от лечения. Все химиопрепараты способны вызывать нежелательные эффекты, но их польза перевешивает, они помогают бороться со смертельно опасным заболеванием. Раньше побочные эффекты встречались часто и нередко были тяжелыми. В современных онкологических клиниках пациент может перенести курс красной химиотерапии вполне комфортно, благодаря современным схемам лечения рака молочной железы, поддерживающей терапии и тщательному контролю со стороны врачей.
Что означает словосочетание «красная химиотерапия»?
В виде растворов красного цвета выпускаются химиопрепараты из группы антрациклинов. Их получают из актинобактерий стрептомицетов (Streptomyces spp.). В эту группу входят препараты: доксорубицин (Адриамицин), эпирубицин (Элленс), даунорубицин, идарубицин, валрубицин, митоксантрон.
Антрациклины оказывают на опухолевые клетки рака молочной железы два эффекта:
- Цитостатический - подавление делений. Злокачественные клетки перестают размножаться и в конечном счете подвергаются апоптозу - запрограммированной клеточной смерти.
- Цитотоксический - химиопрепараты действуют как токсины, отравляют клетки и приводят к их гибели.
В свою очередь, эти эффекты обеспечиваются несколькими механизмами:
- Взаимодействие с ферментом топоизомеразой-II. В норме этот фермент расплетает слишком сильно закрученную ДНК во время ее удвоения. Антрациклины нарушают эту функцию, и в тоге репликация (удвоение) ДНК нарушается.
- Нарушение структуры ДНК. В составе молекул антрациклиновых химиопрепаратов есть особая хромофорная часть. Она может вставляться между соседними нуклеотидами ДНК и тем самым нарушать ее удвоение, считывание генетической информации для синтеза белков. Этот эффект сильнее всего проявляется в активно размножающихся клетках.
- Образование активных форм кислорода (АФК). Антрациклины вызывают окислительные реакции и приводят к образованию большого количества свободных радикалов - их так много, что клетка не успевает их обезвреживать, развивается окислительный стресс. Он повреждает ДНК, приводит к перекисному окислению липидов и гибели клетки.
- Присоединение к молекуле ДНК. Это соединение называется ДНК-аддуктом. Из-за него к ДНК не могут прикрепиться факторы транскрипции, она не удваивается, клетка перестает размножаться, и запускается апоптоз.
Конечно же, все эти эффекты химиотерапии антрациклинами в первую очередь затрагивают клетки рака молочной железы и других опухолей. Но химиопрепараты в целом как класс лекарственных веществ не очень разборчивы. Они способны поражать и активно размножающиеся нормальные клетки. Из-за этого могут развиваться определенные побочные эффекты. Причем, как правило, они встречаются тем чаще и тем сильнее, чем мощнее химиопрепарат действует против рака. Но возможности современной медицины позволяют перенести комфортно даже курс такой химиотерапии.
У химиопрепаратов из группы антрациклинов отмечается один специфический эффект. Они окрашивают мочу и другие биологические жидкости в красный цвет в течение 1-2 дней после введения дозы. Выглядит зачастую страшно, но этого не стоит бояться: так препарат выводится из организма, и вскоре моча снова станет нормального цвета.
Показания к применению
Химиотерапия антрациклинами применяется при многих онкологических заболеваниях. Вот некоторые примеры:
- рак яичников;
- рак мочевого пузыря;
- костные и мягкотканные саркомы;
- рак щитовидной железы;
- метастатический рак желудка;
- нейробластома - опухоль из незрелых нервных клеток нейробластов;
- лимфомы Ходжкина и неходжкинские лимфомы;
- злокачественные заболевания крови: острые лимфобластные и миелобластные лейкозы;
- опухоли Вильмса - возникают в почках, преимущественно у детей;
- саркома Капоши - злокачественные опухоли из клеток, выстилающих изнутри стенки кровеносных и лимфатических сосудов.
И конечно же, препараты из группы антрациклинов, в частности, доксорубицин, очень эффективны при раке молочной железы. Именно от женщин с таким диагнозом чаще всего можно услышать словосочетание «красная химиотерапия».

Противопоказания
Антрациклины не следует использовать в сочетании с некоторыми другими препаратами. Их взаимодействие в организме может привести к серьезным побочным эффектам. К таким препаратам относятся: афатиниб, апалутамид, дабигатран, дакомитиниб, деферипрон, эдоксабан, эрдафитиниб, иделалисиб, итраконазол, нефазодон, нинтеданиб, палифермин, помалидомид, софосбувир, тофацитиниб, трастузумаб. Перед началом лечения рака молочной железы пациент должен сообщить онкологу о том, какие лекарства он сейчас принимает. Это поможет правильно составить схему химиотерапии и избежать осложнений.
При некоторых сопутствующих проблемах со здоровьем препараты для красной химиотерапии совсем противопоказаны, либо их нужно применять с осторожностью, тщательно контролируя состояние пациента:
- Тяжелые заболевания печени. Лечение препаратами из этой группы противопоказано при классе C по шкале Чайлд-Пью или уровне билирубина в крови более 5 мг/дл. При более легких нарушениях используют низкие дозы препаратов.
- Тяжелые нарушения работы сердечной мышцы. Сердечная недостаточность, кардиомиопатия, миокардит, перикардит.
- Недавно произошедший инфаркт миокарда.
- Аллергические реакции на антрациклины. Если во время введения препарата у пациента развилась анафилактическая реакция, то больше этот препарат не применяют.
- Сильное подавление функции красного костного мозга во время лечения рака молочной железы, когда у пациента развивается выраженная анемия, лейкопения.
Красную и вообще любую химиотерапию нельзя проводить во время беременности, потому что она поражает развивающийся организм плода. Во время курса лечения секс разрешается, но обязательно нужно пользоваться контрацепцией.
Особенности красной химиотерапии при раке молочной железы
Красная химиотерапия обычно хорошо работает при раке молочной железы. Ее применяют с разными целями.
Адъювантную химиотерапию проводят после операции по удалению рака молочной железы. Химиопрепараты помогают уничтожить злокачественные клетки, которые могли остаться в организме пациента, и тем самым предотвратить рецидив. В настоящее время существуют тесты, которые помогают оценить экспрессию (активность) генов в раковых клетках и разобраться в сомнительных случаях, будет ли для конкретной женщины полезна адъювантная химиотерапия.
Неоадъювантная химиотерапия проводится перед хирургическим вмешательством. Она помогает решать следующие задачи:
- Уменьшить рак молочной железы и упростить его удаление.
- Иногда неоадъювантное лечение помогает перевести неоперабельный рак молочной железы в операбельный.
- Посмотреть, как злокачественная опухоль реагирует на определенные химиопрепараты, чтобы правильно спланировать адъювантную терапию.
- Дать время для обследования пациента, планирования операции, подготовки к ней.
Чаще всего для адъювантной и неоадъювантной терапии используют 2-3 препарата с разными механизмами действия. Это помогает более эффективно уничтожать раковые клетки и улучшить прогноз для пациента. Антрациклины нередко входят в схемы лечения рака молочной железы.
Химиотерапия как основной метод лечения применяется при раке молочной железы с метастазами. Такой рак уже не получается удалить полностью, потому что метастатических очагов обычно много, и многие из них очень мелкие. Ремиссии добиться, как правило, уже не удается, но правильно подобранное лечение помогает улучшить самочувствие и продлить жизнь.
При метастатическом раке груди обычно назначают только один химиопрепарат, в зависимости от того, на какой лучше всего реагирует злокачественная опухоль. Со временем он перестает действовать, потому что в раковых клетках возникают новые мутации, вырабатывается резистентность (устойчивость). Тогда лекарство меняют на другое. Иногда используются сочетания препаратов с разными механизмами действия.
Предварительное обследование
До начала лечения пациент проходит обследование, включающее биопсию. В патоморфологической лаборатории проводят иммуногистохимию, генетические исследования, определяют чувствительность раковых клеток к химиопрепаратам - это помогает правильно составить схему химиотерапии.
Перед каждым курсом химиотерапии по поводу рака молочной железы нужно сдавать анализы:
- общий анализ крови;
- общий анализ мочи;
- биохимическое исследование крови: билирубин, АлАТ, АсАТ, глюкоза, общий белок, креатинин, мочевина - это помогает оценить работу печени, почек и других органов;
- могут быть назначены исследования свертываемости крови.
Во время курса периодически проводят контрольные обследования. Они помогают проверить, насколько хорошо реагирует рак молочной железы на химиопрепараты, не вызывают ли они побочных эффектов.

Возможные последствия красной химиотерапии
Список возможных побочных эффектов у красной химиотерапии довольно длинный, но не все они тяжелые и развиваются не у всех пациентов. Среди нежелательных эффектов встречаются:
- Тошнота и рвота - иногда могут быть очень сильными.
- Выпадение волос на голове. Зачастую после лечения они отрастают снова, полностью или частично. Для защиты волос от выпадения во время курсов химиотерапии в клиниках «Евроонко» применяются охлаждающие шапочки Orbis.
- Диарея.
- Повышенная утомляемость, постоянное чувство усталости.
- Мукозит - поражение слизистых оболочек. Например, слизистая оболочка рта может стать набухшей, на ней появляются язвы, и это затрудняет прием пищи.
- Снижение аппетита.
- Анемия - снижение уровня эритроцитов и гемоглобина в крови, в результате к тканям поступает меньше кислорода. Проявляется в виде бледности, повышенной утомляемости, одышки, головных болей.
- Лейкопения - снижение уровня лейкоцитов в крови. Это приводит к снижению защиты организма от возбудителей инфекций.
- Тромбоцитопения - снижение уровня тромбоцитов в крови и повышенная кровоточивость.
- Бесплодие возникает из-за того, что химиопрепараты поражают половые железы. Эта проблема весьма актуальна, так как часть случаев рака молочной железы диагностируется у женщин молодого возраста. Если пациент хочет в будущем завести ребенка, то он должен обсудить этот вопрос с врачом заранее. Скорее всего, онколог порекомендует сохранить половые клетки до начала лечения в специализированном криобанке.
- Поражение сердечной мышцы - один из наиболее тяжелых побочных эффектов. Во время лечения может развиться нарушение функции левого желудочка, сердечная недостаточность. Риск повышен при лечении высокими дозами антрациклинов, у людей старше 60 лет, при сопутствующих проблемах с сердечно-сосудистой системой, ожирении, у курильщиков. Вообще, кардиологические патологии у онкологических пациентов - проблема, которая затрудняет активное лечение рака. Но зачастую эта проблема решаема. В последние годы в медицине возникло целое направление, занимающееся этими вопросами - кардиоонкология.
Инфузионные порт-системы для химиотерапии
В клиниках «Евроонко» регулярно проводится постановка подкожных систем для длительной внутривенной инфузии лекарственных веществ, включая химиопрепараты, забора крови на исследования и переливания кровекомпонентов. Эти системы называются инфузионными портами или для краткости используют профессиональный жаргонизм - порты.
Зачем нужна порт-система?
Ежегодно множеству людей имплантируются порт-системы Селсайт (Celsite ® ). Некоторым на несколько месяцев, некоторым - на несколько лет; все зависит от продолжительности лечения. Врач назначает имплантацию порт-системы чтобы избежать повторных внутривенных вмешательств, которые случаются всякий раз при назначении новых курсов химиотерапии. При повторных катетеризациях происходит значительное травмирование вен; частые инфузии в периферические вены и смена катетеров могут привести к развитию флебитов.
Применение порт-систем у больных с онкологическими заболеваниями это неотъемлемая часть «золотого стандарта» лечения.
Порты широко используются в странах Западной Европы у пациентов с впервые выявленным онкологическим заболеванием, которым планируется проведение множественных сеансов химиотерапии, особенно цитостатическими препаратами, которые вызывают повреждение периферических вен. Кроме того, инфузионные порты устанавливаются пациентам с тонкими периферическими венами на руках и ногах. В отечественной онкологической практике порты используются редко.

Согласно рекомендациям «Европейской онкологической ассоциации», наиболее рациональным является установка порт-системы на самом раннем этапе химиотерапии до появления периферических флебитов тем онкологическим пациентам, которым планируется проведение длительной химиотерапии.
В странах Западной Европы инфузионные порты устанавливают 95% всех пациентов, получающих длительные курсы химиотерапии.
Инфузионный порт позволяет упростить процедуры забора венозной крови на лабораторные исследования, существенно облегчить парентеральное питание, повысить эффективность переливания компонентов крови, особенно тромбоконцентрата, а также ряд других манипуляций, требующих постановки центрального внутривенного катетера. [1,2]
Что такое порт для химиотерапии?
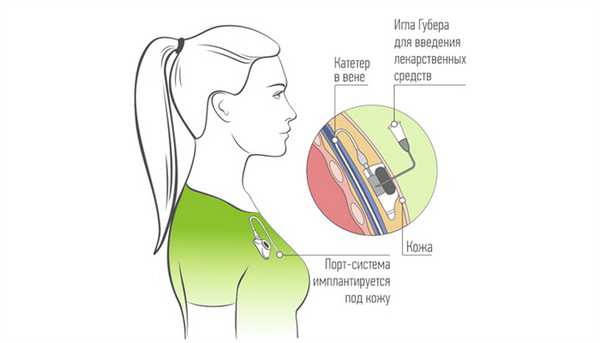
Инфузионный порт представляет собой титановый резервуар в виде толстой монеты диаметром около 4-4,5 см и толщиной около 1 см, который покрыт изнутри биоинертным полимером. На верхней его плоской части установлена мембрана из многослойного силикона, через которую вводят лекарственные препараты. Порт имеет тонкую трубочку-катетер длиной до 10-15 см, которая пропускается в яремную вену и реже в артерию. Сам инфузионный порт устанавливается, как правило, под кожей в верхней трети грудной клетки во время небольшой хирургической операции. Место и способ постановки порт-системы определяется общим состоянием пациента и планируемого вида лечения.
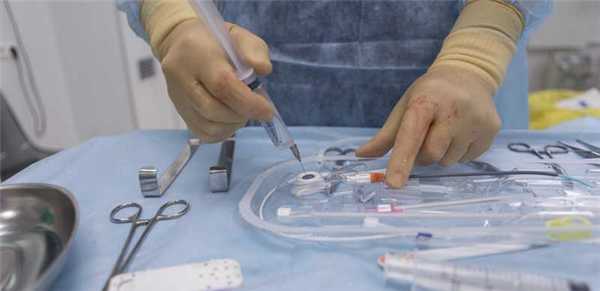
Установка порт-системы
Как проводится установка порта?
Процедура имплантации инфузионного порта проводится в условиях рентген-операционной под кратковременным наркозом. В нашей стране, к сожалению, крайне небольшое число специалистов имеет существенный опыт установки порт-систем. Наши врачи-рентгенхирурги имеют опыт установки порт-систем как под рентгеновским, так и ультразвуковым контролем.
Во время выполнения процедуры имплантации пациент не чувствует никаких болезненных ощущений и дискомфорта. Через 2-3 часа после операции и проверки работоспособности порта пациент может отправляться домой или переходить к следующему этапу лечения - химиотерапии.
После обработки кожи специальным дезинфицирующим раствором выполняют укол иглой в центральную вену, затем в иглу заводят тонкий металлический проводник, по которому вводят специальный катетер примерно 2 мм в диаметре. Выполняют небольшой разрез кожи и устанавливают порт под кожу, затем соединяют порт и установленный в вену катетер. Разрез ушивают несколькими косметическими швами. [1,3]
Что входит в услугу?
- Установка инфузионной порт-системы, со стоимостью порта. Порт.
- Первичный осмотр врача-специалиста при госпитализации.
- Определение группы крови и резус-принадлежности.
- Установка катетера в периферическую вену.
- Забор крови.
- ЭКГ в 12 отведениях (кардиодом).
- Общий анализ крови (CITO).
- Общая биохимическая панель (ALB, ALP, ALT, AMY, AST, BUN, Ca, CRE, GGT, GLU, TBIL, TP, UA) (CITO).
- Пребывание в дневном стационаре — 1 час (до 3 часов).
- Консультация врача-эндоваскулярного хирурга, к.м.н., первичная.
Часто задаваемые вопросы
На какое время устанавливается порт-система?
Срок эксплуатации порт-системы зависит от длительности лечения и может составлять от 6 месяцев до нескольких лет. Если ваш лечащий врач принял решение о приостановке на время курса химиотерапии, порт - система останется работоспособной. В этом случае потребуется профилактический уход и промывание системы каждые 4-6 недель.
Как работает инфузионная порт-система?
До инъекции кожа вокруг порта асептически обрабатывается. Специальной иглой Губера прокалывают мембрану порта и проверяют функциональность и проходимость катетера. Далее игла фиксируется с помощью стерильной салфетки и наклейки. По окончании инфузии химиопрепаратов систему промывают физраствором или физраствором с гепарином. Применения гепарина после окончания процедуры называют «гепариновый замок». Гепарин применяют в случае использования некоторых лекарственных препаратов, для предотвращения образования тромбов и закупоривания порт-системы.
Если вы испытываете дискомфорт, чувство жжения, наблюдаете покраснение кожи, следует немедленно обратиться к врачу. Правильно имплантированная и обслуживаемая порт-система не вызывает неприятных ощущений и делает процедуру инфузии безболезненной. [1]
Можно ли проходить МРТ и КТ исследования с установленной порт-системой?
Большинство современных порт-систем не являются препятствием для проведения исследования. В «Евроонко» устанавливаются более 10 типов портов, в том числе системы для инфузии с высоким давлением и для компьютерной томографии с контрастированием. Об особенностях вашей системы проконсультируйтесь с лечащим врачом.
Необходимо ли отказываться от некоторых видов одежды?
Необходимо спросить об этом своего лечащего врача. Ответ зависит от места установки порта.
Будет ли установленная у меня порт-система работоспособна, если она не используется длительное время?
Да, будет. Если порт установлен, а постоянная инфузионная терапия не проводится, или принято решение о временном прекращении химиотерапии, то инфузионный порт необходимо промывать каждые 4-6 недель во избежание его закупорки.
Какие существуют показания для установки порт-системы?
Мы рекомендуем установку порт-систем всем пациентам, которым планируется проведение многократных или длительных (до 46 часов) курсов химиотерапии. Кроме того, мы активно используем порт-системы у пациентов, находящихся на симптоматической паллиативной терапии, у которых затруднен обычный венозный доступ, и которые требуют парентерального питания из-за развившихся стенозов пищевода и кишечника.
Инфузионный порт помогает быстро и безболезненно осуществить забор крови, ввести лекарственные препараты в экстренной ситуации для спасения жизни пациента.
Порт-системы для длительного введения — это новая ступень развития техники внутривенных процедур после периферических и центральных венозных катетеров.
Основные преимущества применения инфузионной порт-системы для постоянного венозного доступа у онкологических пациентов:
- позволяет наладить быстрый венозный доступ при необходимости получения крови или экстренного введения препаратов с целью спасения жизни;
- существенно уменьшает риск развития флебитов на фоне постоянных внутривенных вмешательств во время специального лечения;
- создает возможность многократного введения препаратов раздражающего действия (химиопрепаратов), уменьшая неприятные ощущения;
- позволяет проводить регулярный безболезненный забор крови из вены для проведения лабораторных исследований;
- формирует психологический комфорт для большинства пациентов, поскольку устраняет боязнь частых и болезненных инъекций;
- порт может использоваться длительное время (в течение 12-24 мес.) без необходимости переустановки;
- инфузионный порт устанавливается незаметно под кожей, что обеспечивает хороший косметический эффект, уменьшает риск инфицирования при проведении регулярных внутривенных манипуляций;
- инфузионный порт не создает дискомфорта при обычной жизни (работа, занятие спортом, принятие душа, бассейн и др.). [4,5]
Максимальный срок наблюдения пациентов с инфузионными порт-системами - 3-5 лет, при обеспечении правильного ухода за ними.
Современные порт-системы обеспечивают очень высокое качество жизни онкологических больных. Порт-система обычно размещается в мягких тканях в подключичной ямке над областью молочной железы, ближе к плечевому суставу. У большинства пациентов порт практически не заметен. У худощавых пациентов применяются специальные порт-системы для кахексичных больных. В любом случае, на коже нет никаких выступающих деталей. Каких-либо ограничений после постановки порта не возникает.
Уход за венозной порт-системой
Одним из преимуществ венозных порт-систем является то, что они требуют минимального ухода. Порт нужно лишь раз в 4 недели промывать раствором гепарина. Этот лекарственный препарат «разжижает» кровь, предотвращает ее свертывание и образование тромбов, которые могли бы закупорить катетер.
На время введения препаратов в порт-систему устанавливают специальную иглу и накладывают вокруг нее стерильную повязку. Необходимо следить, чтобы повязка всегда была сухой и чистой, своевременно ее менять. При длительном курсе терапии иглу нужно менять один раз в семь дней. Если же порт-система не используется, то иглу извлекают. Порт полностью находится под кожей, не мешает в повседневной жизни и не требует какого-либо дополнительного ухода, помимо регулярных промываний. Необходимо избегать занятий некоторыми видами спорта - врач расскажет об этом подробнее.
После имплантации порта врач в клинике «Евроонко» выдает пациенту памятку по уходу и документацию на устройство. Её нужно брать с собой, когда пациент отправляется на диагностические процедуры и в путешествия.
Удаление венозной порт-системы
Порт-система может оставаться в организме пациента на всё время, пока проводится терапия, но не дольше пяти лет. Как только необходимость в ней отпадает, ее можно удалить в любое время. Для этого проводят малоинвазивное хирургическое вмешательство - практически такое же, как и имплантация венозной порт-системы. Врач удаляет устройство через небольшой разрез (его стараются делать в том же месте, где остался рубец после имплантации) и накладывает швы.
Обычно процедуру проводят амбулаторно под местной анестезией. Но если в месте установки порта имеется выраженный рубцовый процесс или воспаление, может потребоваться легкий общий наркоз.
Многие врачи рекомендуют оставлять порт-систему еще на 6-12 месяцев после того, как завершено лечение, даже если у пациента наступила ремиссия. Ведь в первый год риск рецидива рака наиболее высок, и тогда может снова потребоваться курс терапии.
Если порт уже удален, а пациенту снова требуется лечение, то можно повторно имплантировать новое устройство. Но его нельзя устанавливать в том же месте, где находилась прежняя порт-система. Новое устройство подсоединяют к другой крупной вене.
Виды порт-систем
Инфузионные порт-системы изготавливаются из разных материалов, чаще всего титана, пластика, силикона, полиуретана или их сочетаний. Они бывают низкого и высокого профиля. Катетеры обычно производятся из рентгеноконтрастного силикона или полиуретана. Помимо венозных, существуют и другие типы портов, например, перитонеальные - в данном случае катетер устанавливается в брюшную полость.
Выбор типа инфузионной порт-системы и места ее установки зависит от многих факторов, в первую очередь целей терапии, планируемых лечебных процедур, состояния пациента, образа его жизни. Самому пациенту не нужно заниматься этим вопросом: подбор подходящего устройства является задачей врача.
Также важно понимать, что срок службы порта зависит от диаметра иглы, которую в него планируется вводить. Чем больше игла, тем быстрее она приведет в негодность мембрану.
Рекомендации по подбору порт-системы
- Если у пациента нормальное телосложение и достаточное количество подкожной жировой клетчатки, то применяются стандартные модели порт-систем.
- У истощенных пациентов и детей используются порты с низким профилем - они имеют меньшую толщину, не будут так сильно выступать под кожей и мешать в повседневной жизни.
- Для переливаний крови требуются порты с катетером более крупного диаметра.
- Если пациенту планируется вводить лекарственные препараты, которые нельзя смешивать, то используют двухканальные порты. В них предусмотрено два резервуара и катетер с двумя просветами.
- Если планируется лучевая терапия, то выбирают пластиковые, а не металлические порты.
- Важно учитывать, планируется ли в будущем пациенту проводить МРТ. Не все модели порт-систем позволяют это делать.
Необходимые документы
Перед установкой порт системы пациенту нужно пройти некоторые исследования и иметь на руках свежие результаты. Также потребуется паспорт.
Результат биохимического анализа крови:
- общий белок;
- креатинин;
- общий билирубин;
- АлТ, АсТ;
- мочевина;
- глюкоза.
Результаты анализов крови на инфекции:
- вирусные гепатиты B и C;
- сифилис;
- ВИЧ-инфекция.
Если пациент проходит лечение в государственной клинике, то также потребуется полис ОМС, СНИЛС и направление по форме 057у. В частной клинике эти документы не нужны (если клиника не работает по ОМС, и пациент оплачивает услуги сам).
В клиниках «Евроонко» широко используются системы основных мировых производителей, которые обеспечивают простое и надежное введение лекарственных препаратов. Мы устанавливаем пациентам более 10 различных видов портов: стандартные подкожно- имплантируемые порты, порты низкого профиля, двойные порты с двухпросветным катетером, имплантируемые порт-системы для инфузии высокого давления и для контрастной компьютерной томографии, а также подкожные имплантируемые порт-системы сосудистого доступа.
В настоящий момент в силу ограниченности спроса и высокой технологичности изготовления порт-систем их стоимость достаточно высока. Кроме того, небольшое число врачей-специалистов имеют достаточный опыт постановки портов. Кроме того, порт-системы требуют правильного использования - допускается использование только специальных игл Губера при введении химиопрепаратов через порт-систему.
Какие бывают способы введения препаратов? Что такое порт-система?
При системной терапии рака молочной железы используются химиотерапевтические, гормональные, таргетные и в меньшей степени иммунотерапевтические препараты. Вещества могут представлять собой растворы для внутривенного (иногда подкожного и внутримышечного) введения или же таблетированные формы для приема внутрь. В подавляющем большинстве случаев противоопухолевые препараты вводятся внутривенно. Для этого может использоваться периферический (чаще вены локтевой ямки) или центральный (подключичная область) доступ.
Когда применяется центральный доступ?
Центральный доступ более удобен и предпочтителен для пациентов, которым показан длительный курс лечения или применение химиопрепаратов, способных повредить поверхностные вены. Существует два основных варианта доступа к центральной вене:
- Центральная венозная порт-система;
- Центральный венозный катетер.

Что такое центральная венозная порт-система?
Порт-система — это устройство длительного сосудистого доступа, имплантируемое под кожу. Оно состоит из специальной камеры, в верхней части которой находится силиконовая мембрана для прохождения иглы. От боковой части камеры отходит катетер (небольшая трубка), другой конец которого расположен в центральной вене. Материалы порт-катетера не вызывают реакций со стороны организма и не взаимодействуют с вводимыми препаратами.
Процедура имплантации порта занимает от 15 минут, проводится под местным обезболиванием. После установки на месте имплантации остается небольшой шов. В случае возникновения болезненных ощущений в первые сутки после установки порта, пациенту могут быть показаны обезболивающие препараты. Снаружи тела отсутствуют какие-либо элементы устройства, что снижает риск повреждения системы при повседневной деятельности пациента.
Для проведения химиотерапии медицинская сестра прокалывает мембрану камеры порта специальной иглой Губера. Через катетер, который соединяет подкожно расположенную камеру с центральной веной, лекарственные препараты попадают в системный кровоток. После завершения введения лекарственных средств иглу удаляют из порта и накладывают стерильную повязку.
Введение препаратов через порт-катетер безболезненно, также отсутствует необходимость при каждом цикле химиотерапии пунктировать вену.
Порт-катетер устанавливается на длительное время (в зависимости от производителя и модели порт-системы от 5 до 10 лет). Промывание нефункционирующего устройства (когда пациент не получает введения препаратов) должно проводиться один раз в 1-3 месяца. Если дальнейшая системная внутривенная терапия не планируется, порт-система может быть удалена.
Если у пациента установлена центральная венозная система, необходимо следить за следующими симптомами:
- покраснение;
- отек в области катетера;
- кровотечение или кровоподтеки;
- болезненность;
- «подтекание» препаратов при использовании порта.
Если пациент замечает какой-то из этих признаков, он обязательно должен обратиться к своему лечащему врачу.
Порт-катетер не затрудняет физическую активность, с ним также можно принимать ванну и душ. Таким образом, он не будет ограничивать обычную жизнедеятельность. Однако на первые 48 часов после имплантации порта на место установки будет наложена стерильная повязка. Не рекомендуется мочить место установки порта до снятия повязки. Кроме того, в течение первых 3-5 дней не рекомендуется поднимать тяжелые предметы.
Что такое центральный венозный катетер?
Механизм установки и действия центрального венозного катетера (ЦВК) несколько проще, чем при имплантации порт-системы. В данном случае отсутствует подкожная камера, а имеется только катетер (тонкая трубка), выходящий из центральной вены и зафиксированный на коже пациента.
Чрескожное введение тонкой трубки (катетера) в подключичную или яремную вену (в зависимости от анатомии сосудов) проходит под местным обезболиванием, чаще под УЗИ-контролем. Катетер при установке фиксируется на коже пациента, другой конец трубки находится в центральной вене.
Для проведения химиотерапии медицинская сестра подключает капельницу напрямую к катетеру. На катетере присутствует специальный клапан, перекрывающий поступление препарата. После завершения введения химиотерапии сначала отключается капельница с препаратами, а затем извлекается сам катетер. Недостатком этого варианта доступа к центральной вене является его одноразовость. Центральные венозные катетеры не предназначены для проведения химиотерапии с интервалом раз в несколько недель. При длительном нахождении катетера в сосуде возникает риск тромбоза и инфекционных осложнений.
Поэтому данный вид введения химиопрепаратов рекомендован в том случае, если установка порт-системы невозможна.
Когда применяется периферический доступ?
Периферический доступ можно использовать при коротком курсе лечения, а также при отсутствии в схеме химиопрепаратов, способных повредить поверхностные вены. Существуют два варианта катетеризации поверхностных вен:
- Периферический катетер;
- Периферически имплантируемый центральный венозный катетер (ПИК-катетер).
Что такое периферический катетер?
Это медицинское приспособление, предназначенное для длительного (до 3-х суток) введения лекарственных средств в периферические вены. Катетер устанавливается медицинской сестрой и соединяет периферическую вену и находящуюся на коже пациента камеру. Специальные «крылышки» позволяют зафиксировать устройство, снижая риск смещения катетера внутри сосуда и повреждения стенок. Это позволяет пациенту передвигаться, а не лежать неподвижно во время капельницы.
Процедура установки периферического катетера проводится каждый новый цикл химиотерапии.
Что такое периферически имплантируемый центральный венозный катетер (ПИК-катетер, PICC-катетер)?
Это приспособление длительного доступа. Его устройство идентично описанному выше центральному катетеру. Разница лишь в месте установки: он устанавливается в поверхностную вену руки. Однако его конец доходит до центральной вены. В зависимости от модели и инструкции катетер может быть установлен на несколько недель. Неудобство заключается в находящихся на поверхности кожи элементах катетера, которые могут быть фиксированы пластырем.
Какие еще есть способы введения противоопухолевых препаратов?
Помимо внутривенного введения, которое характерно для большинства химиопрепаратов, таргетных и иммунопрепаратов, при лечении рака молочной железы пациенту могут быть показаны препараты, принимаемые внутрь (таблетки или капсулы), или растворы, вводимые внутримышечно и подкожно.
Чаще всего таблетированные препараты — это гормональные препараты и некоторые химио- (капецитабин) или таргетные (эверолимус, лапатиниб и т.д.) препараты. Их пациенты принимают самостоятельно с определенной кратностью по строгим схемам.
Также при гормонотерапии пациенткам с раком молочной железы препараты могут вводиться внутримышечно (фулвестрант) или подкожно (гозерелин).
Лечащий врач проинформирует о способах введения препаратов, которые показаны конкретному пациенту, а также проконсультирует о необходимости установки системы длительного венозного доступа.
Больше о доступах и способах введения химиопрепаратов вы можете узнать по ссылкам ниже:
Как и кому проводится химиотерапия?
Химиотерапия — это метод лекарственного лечения онкологических заболеваний. В его основе лежит использование противоопухолевых препаратов, которые нарушают рост и деление клеток. Лекарственные вещества циркулируют в кровотоке и оказывают системное воздействие.
Лечение происходит циклически, то есть введение лекарственных средств осуществляется с определенной периодичностью (чаще всего этот промежуток составляет 2-3 недели). Это связано с некоторыми особенностями как опухолевых клеток, так и вводимых химиопрепаратов. Во-первых, жизнедеятельность каждой клетки циклична, поэтому для большего эффекта воздействие должно быть неоднократным. Во-вторых, противоопухолевые средства перерабатываются в организме и выводятся с разной скоростью. В связи с этим важно поддержание концентрации их действующих веществ в крови.
Существует большой спектр противоопухолевых препаратов. Чаще всего они используются в комбинации и вводятся по определенной схеме. Конкретная схема терапии зависит от подтипа рака молочной железы, распространенности опухолевого процесса, сопутствующих заболеваний и цели лечения.
Иногда под термином «химиотерапия» обобщается любое системное лечение. Однако химиопрепараты — это препараты, пагубно действующие на наиболее активно делящиеся клетки организма. К ним относятся не только злокачественные, но и нормальные клетки, которые часто обновляются: клетки костного мозга, слизистой оболочки желудочно-кишечного тракта, волосяных фолликулов. У химиотерапевтических средств нет конкретной точки приложения действия, поэтому они в той или иной степени влияют на весь организм. В связи с этим данные препараты обладают широким спектром токсичности и побочных эффектов.
Помимо химиотерапевтических препаратов, в системном лечении рака молочной железы используются гормональные средства и таргетные препараты. Гормональная терапия показана пациентам, чьи опухоли чувствительны к ней. Она переносятся легче, чем химиотерапия, так как гормональные препараты имеют конкретную точку приложения действия. Таргетные препараты также действуют более прицельно, чем химиотерапевтические средства. В частности, мишенью анти-HER2 препаратов является рецептор HER2, который в избыточном количестве экспрессируется на поверхности опухолевых клеток в некоторых случаях.
Когда пациенту проводят химиотерапию?
Лечение рака молочной железы требует комплексного подхода и сочетает в себе хирургический этап, системное лечение и лучевую терапию в разных последовательностях. Лекарственная терапия может быть применена до или после хирургического вмешательства, а также как самостоятельный вид лечения в зависимости от распространенности опухолевого процесса.
Проведение лекарственной терапии до операции (неоадъювантная химиотерапия)
В том случае, если опухоль в молочной железе слишком большая или успела распространиться в окружающие ткани, пациентке будет показано проведение неоадъювантной химиотерапии перед операцией.
Для чего это необходимо:
- Уменьшить размер опухоли. Так можно будет избежать более объемной и травматичной операции (мастэктомии) и рассмотреть вариант удаления только части молочной железы (органосохраняющая операция);
- Снизить риска рецидива заболевания;
- Оценить эффект проведенной терапии и чувствительность опухоли к химиопрепаратам.
Проведение лекарственной терапии после операции (адъювантная химиотерапия)
Адъювантная химиотерапия после операции показана в том случае, когда существует риск, что единичные опухолевые клетки могли распространиться в отдаленные части тела. Целью адъювантной терапии является снижение риска рецидива заболевания в будущем. Лечащий врач решает вопрос о назначении такого вида терапии индивидуально в зависимости от:
- количества лимфатических узлов, пораженных опухолевыми клетками;
- размера опухоли в молочной железе;
- патоморфологических характеристик опухоли (высокая/низкая степень злокачественности, наличие/отсутствие рецепторов к эстрогену/прогестерону).
- ответа опухоли на предоперационную химиотерапию.
Самостоятельная системная терапия и линии терапии
Если опухоль успела распространиться за пределы молочной железы и дать метастазы (отсевы опухоли) в отдаленные органы и структуры, пациентке будет показано проведение химиотерапии как самостоятельного вида лечения. Хирургическое и лучевое лечение в данном случае будет рассматриваться только как способ облегчить симптомы. Самостоятельная химиотерапия имеет целью продлить жизнь пациента и поддержать ее качество, устранив симптомы и осложнения заболевания. В контексте лечения пациентов с метастатическим заболеванием существует термин «линии терапии». Переход с первой линии на последующие означает переход с одного препарата (или комбинации препаратов) на другой в случае неэффективности проводимой терапии.
Как проводится химиотерапия?
В подавляющем большинстве случаев противоопухолевые препараты вводятся внутривенно. Для этого может использоваться периферический (чаще вены локтевой ямки) или центральный (подключичная область) доступ. Центральный доступ более удобен и предпочтителен для пациентов, которым показан длительный курс лечения или применение химиопрепаратов, способных повредить поверхностные вены. Некоторые химиотерапевтические средства могут вызывать болезненные ощущения по ходу вен при введении через периферию. В данном случае тоже возможно рассмотреть вариант центрального доступа. Периферический доступ допустимо использовать при коротком курсе лечения, а также при отсутствии в схеме повреждающих вены химиопрепаратов.
Чем отличается химиотерапия для разных подтипов рака молочной железы?
После проведения биопсии, гистологического и иммуногистохимического исследования ткани пациентке может быть установлен точный диагноз рака молочной железы с указанием его подтипа. Подробнее о подтипах рака молочной железы читайте здесь.
Вне зависимости от подтипа все злокачественные опухоли молочной железы в той или иной степени чувствительны к химиопрепаратам. Однако подтип определяет, какое лечение может быть назначено в дополнение к химиотерапии.
Какие препараты входят в схемы химиотерапии?
Химиопрепараты нескольких групп могут быть использованы при лечении пациентов с раком молочной железы. Например, в терапии раннего и местнораспространенного рака до или после операции могут применяться следующие препараты и схемы химиотерапии:
- Доксорубицин + Циклофосфамид (схема AC);
- Эпирубицин + Циклофосфамид (схема EC);
- Доцетаксел + Циклофосфамид;
- Паклитаксел;
- Доцетаксел;
- Паклитаксел + Карбоплатин (схема TC).
Часто курс лечения может представлять собой два следующих друг за другом режима. Например, перед операцией или после нее может использоваться режим АС с последующим вторым блоком химиотерапии препаратом паклитаксел или доцетаксел.
В случае гиперэкспрессии HER2 одной только химиотерапии будет недостаточно для достижения максимального эффекта. Поэтому химиопрепараты в данном случае сочетаются с анти-HER2 препаратами (например, трастузумабом или пертузумабом).
В случае метастатического рака молочной железы спектр химиотерапевтических средств становится чуть шире. И пациентка может получить следующие препараты (помимо уже перечисленных):
- Капецитабин;
- Гемцитабин;
- Винорельбин;
- Эрибулин.
В случае метастатического гормонально чувствительного рака молочной железы возможно чередование линий гормонотерапии перед тем, как опухоль станет нечувствительной к ней и возникнет необходимость перейти на химиотерапевтические средства. Если метастатическое заболевание развивается при HER2-позитивном раке молочной железы, пациентке будет показано чередование линий с анти-HER2-препаратами.
Индивидуализированные решения по поводу тактики лечения и выбора схемы химиотерапии принимаются лечащим врачом. Перед началом лечения врач-химиотерапевт предупредит о цикличности выбранной схемы, возможных побочных эффектах химиотерапии и методах их коррекции, а также расскажет, какие документы и анализы нужны перед каждым циклом химиотерапии. Важно иметь контакт с учреждением, где пациент проходит лечение, так как некоторые побочные эффекты требуют немедленных действий.
Читайте также:
