Вестибулярный неврит как причина головокружения. Клиника, механизмы развития вестибулярного неврита
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Вестибулярный нейронит — избирательное поражение вестибулярного нерва, предположительно имеющее воспалительный генез и проявляющееся единичным острым пароксизмом интенсивного головокружения с расстройством равновесия и полной сохранностью слуха. Компенсация вестибулярной функции после эпизода головокружения может занимать несколько недель. Диагностика осуществляется методами исследования вестибулярного анализатора, по показаниям проводится МРТ. Основу лечения составляет назначение в первые дни вестибулярных супрессоров и последующее применение вестибулярной гимнастики. Прогноз благоприятный.
МКБ-10

Общие сведения
Вестибулярный нейронит — синдром острой вестибулярной дисфункции, не сопровождающийся расстройством слуха и протекающий в виде единичного эпизода головокружения, длящегося от 2-3 ч до нескольких дней. Впервые был описан в 1909 г., затем более детально в 1924 г. Название «вестибулярный нейронит» введено в практическую неврологию в 1949 г. Вестибулярный нейронит 3-й по частоте встречаемости острый синдром вестибулярного головокружения. Заболевают преимущественно лица в возрастной категории от 30 до 60 лет. Увеличение заболеваемости наблюдается в конце весны. Последнее время отмечается тенденция к росту числа пациентов, обращающихся к врачам по поводу головокружений и нарушений равновесия. В каждом случае важно правильно установить причину этих симптомов и определиться с формой заболевания для назначения в последующем адекватного лечения.
Причины вестибулярного нейронита
Этиофакторы вестибулярного нейронита не совсем ясны. Субстратом заболевания принято считать воспалительный процесс, избирательно поражающий вестибулярный нерв. Вероятнее всего, воспаление имеет вирусную этиологию. Это подтверждается манифестацией нейронита после перенесенных ОРВИ. Известны случаи, когда на фоне вестибулярного нейронита развивался герпетический энцефалит, в связи с чем предполагается, что одним из этиофакторов выступает вирус простого герпеса. В пользу инфекционной этиологии свидетельствуют описанные случаи заболевания сразу нескольких членов семьи.
Ряд авторов высказывается в пользу инфекционно-аллергического механизма развития вестибулярного нейронита, при котором вирусы являются сенсибилизаторами и провоцируют локальный аутоиммунный воспалительный процесс. Воспаление, как правило, затрагивает верхнюю ветвь вестибулярного нерва. Патология нижней ветви отмечается гораздо реже. Слуховой нерв остается полностью интактным. Кроме того, описаны случаи вестибулярного нейронита токсического генеза, обусловленного применением антибиотиков аминогликозидного ряда, в частности гентамицина.
Симптомы вестибулярного нейронита
Основу клинической картины составляет пароксизм преходящего системного головокружения. Пациент может ощущать иллюзию пассивного передвижения собственного тела в пространстве (кружение, покачивание на волнах, проваливание) или мнимое движение окружающих его предметов. Последнее носит название «осциллопсия». Как правило, субъективно ощущаемое передвижение предметов вокруг пациента происходит в направлении пораженной стороны. Интенсивность головокружения нарастает при изменениях позы и движениях головой; может падать при попытках пациента фиксировать взор в одной точке. Пароксизм сопровождается тошнотой и рвотой, шаткостью и неустойчивостью из-за расстройства равновесия.
В отдельных случаях пациенты указывают на предшествовавшие приступу краткосрочные эпизоды неустойчивости или головокружения. Подобные «предвестники» могут наблюдаться как за несколько дней до развития основного пароксизма вестибулярного нейронита, так и за пару часов до него. Длительность острого вестибулярного пароксизма варьирует от нескольких часов до 2-3 суток. После него обычно сохраняется некоторая неустойчивость, продолжающаяся до нескольких недель. У некоторых пациентов наблюдается стойкое сохранение односторонней вестибулярной дисфункции, однако со временем она компенсируется и не приводит к клинически ощутимому функциональному изменению.
Вестибулярный нейронит не сопровождается повторением пароксизмов головокружения. Рецидив наблюдается лишь в 2% случаев и затрагивает только здоровую прежде сторону. Если у пациента с диагнозом вестибулярный нейронит возникают новые эпизоды острого интенсивного головокружения, то врачам следует пересмотреть диагноз.
Диагностика
Системный характер головокружения указывает на поражение вестибулярного аппарата. В неврологическом статусе отмечается спонтанный нистагм с быстрой фазой в направлении от пораженного уха. Он сохраняется на протяжении 3-5 дней после окончания пароксизма. Еще в течение 2-х недель выявляется нистагм, возникающий при отведении взора по направлению к здоровой стороне. В позе Ромберга происходит отклонение пациента в пораженную сторону. Отсутствие общемозговой симптоматики, признаков поражения ствола и других очаговых проявлений исключает центральный характер патологии (внутримозговую опухоль, инсульт, энцефалит, менингит и пр.). Исследование слухового анализатора при помощи аудиометрии определяет полную сохранность слуха. Отсутствие тугоухости свидетельствует об избирательном поражении вестибулярного анализатора.
Кроме обследования у невролога или отоневролога, для уточнения диагноза рекомендована консультация вестибулолога с проведением вестибулометрии, электронистагмографии и прочих исследований вестибулярного анализатора. Подтвердить диагноз позволяет выявление односторонней вестибулярной арефлексии или гипорефлексии при выполнении непрямой отолитометрии (калорической пробы). При отрицательных результатах последней проводится исследование вестибулярных ВП (вызванных потенциалов), поскольку патология нижней ветви нерва не приводит к изменениям результатов непрямой отолитометрии. В сложных случаях МРТ головного мозга позволяет исключить интракраниальную патологию и выявить косвенные признаки нейронита.
Дифференциальный диагноз
В ходе диагностического поиска необходима дифференцировка симптомов нейронита от проявлений острого лабиринтита, перилимфатической фистулы, болезни Меньера, транзиторной ишемической атаки, синдрома позвоночной артерии, впервые возникшего пароксизма вестибулярной мигрени. Отличием острого лабиринтита является его появление на фоне острого среднего отита или системного инфекционного заболевания, наличие в клинической картине расстройств слуха. В анамнезе пациентов с перилимфатической фистулой, как правило, прослеживается связь с баротравмой, черепно-мозговой травмой, натуживанием или сильным кашлем; диагноз уточняется при помощи фистульной пробы.
Наиболее сложно отдифференцировать вестибулярный нейронит от впервые возникшего эпизода болезни Меньера. В пользу последнего свидетельствует сочетание головокружения с ушным шумом, тугоухостью и чувством распирания внутри уха. Особенностью мигрени является наличие нехарактерной для нейронита головной боли. Транзиторная ишемическая атака имеет продолжительность до 24 ч с полным исчезновением неврологических, в т. ч. и вестибулярных, симптомов по истечении этого периода. Синдром позвоночной артерии протекает с повторными эпизодами головокружения меньшей длительности, обычно возникает на фоне патологии шейного отдела позвоночника (остеохондроза, шейного спондилеза, аномалии Кимерли).
Лечение и прогноз вестибулярного нейронита
Медикаментозная терапия имеет симптоматический характер и направлена на купирование головокружения и вестибулярной дисфункции. Основными препаратами выступают вестибулосупрессоры: дименгидринат, метоклопрамид, фенотиазины (фторфеназин, тиэтилперазин, тиоридазин, промазин), транквилизаторы бензодиазепинового ряда (нозепам, диазепам, гидазепам). Из-за рвоты указанные фармпрепараты вводят внутримышечно или в виде свечей. Продолжительность их применения диктуется тяжестью головокружения. Обычно она ограничивается 3-мя днями, поскольку данные лекарственные средства тормозят вестибулярную компенсацию.
Клинические исследования показали больший процент полного вестибулярного восстановления у пациентов, принимавших параллельно с основным лечением метилпреднизолон в дозе 100 мг первые 3 суток с последующим уменьшением дозировки на 20 мг каждые 3 дня. Применение противовирусных препаратов, в частности противогерпетических средств) не показало существенного повышения эффективности терапии. Ряд клиницистов предлагает использование бетагистина в качестве препарата, ускоряющего вестибулярную компенсацию. Однако его прием не заменяет обязательное выполнение вестибулярной гимнастики.
Вестибулярная гимнастика имеет целью скорейшее достижение вестибулярной компенсации. Она рекомендована с 3-5-х суток болезни, когда у пациента полностью проходит рвота. До этого периода заболевшему следует соблюдать постельный режим с иммобилизацией головы. Первыми упражнениями вестибулярной гимнастики становятся повороты в постели и присаживание. Когда пациенту удается подавить нистагм путем фиксации взора, вводятся упражнения с фиксацией взора под разными углами зрения, плавные движения глаз, горизонтальные и вертикальные передвижения головы при фиксированном взоре. В этот период пациенту постепенно разрешают стоять и ходить. В качестве тренировочных упражнений применяется ходьба с закрытыми глазами при поддержке со стороны. На 5-7-е сутки, при условии отсутствия нистагма при прямом взгляде, вводят упражнения для тренировки статического и динамического равновесия. На 2-ой и 3-ей недели рекомендованы сложные упражнения, превышающие обычные вестибулярные нагрузки.
После перенесенного нейронита полное восстановление вестибулярной функции отмечается примерно у 40% переболевших, неполное — у 30%. У остальных пациентов сохраняется стойкая вестибулярная арефлексия. Однако, благодаря своему одностороннему характеру и развитию вестибулярной компенсации, она не вызывает никаких дискомфортных ощущений в повседневной жизни пациентов.
Вестибулярная атаксия
Вестибулярная атаксия — нарушения координации движений и способности поддерживать позу, связанные с поражением вестибулярного аппарата на любом его уровне. Вестибулярная атаксия проявляется шаткостью в положении стоя и сидя, а также при ходьбе. Она сопровождается системным головокружением и нистагмом; могут наблюдаться тошнота и рвота, вегетативные нарушения и симптомы, характерные для того патологического процесса, который послужил причиной развития вестибулярной атаксии. Диагностика последнего является главной целью обследования пациентов с вестибулярной атаксией. Лечение вестибулярной атаксии является симптоматическим. Основная терапия должна быть направлена на причинное заболевание.

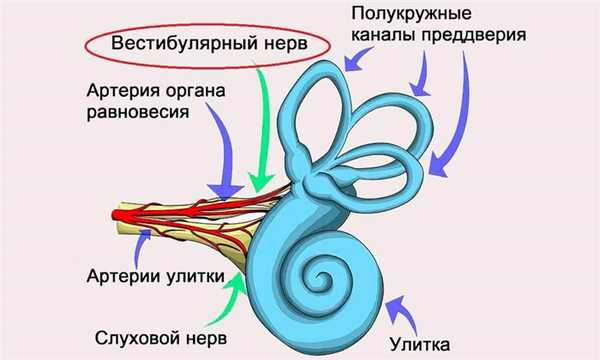
Ориентацию тела в пространстве в организме человека обеспечивает вестибулярный анализатор. Он отвечает за определение положения и характера движения тела и отдельных его частей, обеспечивает восприятие силы тяжести. Любое изменение положения тела в пространстве воспринимается вестибулярными рецепторами — так называемыми волосковыми клетками, расположенными в лабиринте внутреннего уха. От рецепторов нервные импульсы идут по вестибулярному нерву, который вместе со слуховым нервом входит в VIII пару черепно-мозговых нервов. Далее импульсы поступают в вестибулярные ядра продолговатого мозга, где происходит синтез информации и осуществляется управление двигательными реакциями. Из вестибулярных ядер регулирующие нервные импульсы расходятся в различные отделы ЦНС: мозжечок, спинной мозг, ретикулярную формацию, вегетативные нервные узлы, глазодвигательные ядра и кору головного мозга. Они обеспечивают перераспределение мышечного тонуса и рефлекторные реакции по сохранению равновесия.

Причины
Вестибулярная атаксия связана с поражением любой структуры вестибулярного анализатора. Чаще всего она вызвана повреждением волосковых клеток в результате воспалительного процесса во внутреннем ухе — лабиринтита. В свою очередь лабиринтит может возникать в результате травмы уха или при переходе инфекции из полости среднего уха при остром среднем отите, хроническом гнойном среднем отите, осложненном аэроотите. Гибель волосковых клеток, приводящая к развитию вестибулярной атаксии, может произойти в результате инвазивного роста опухоли уха или токсического воздействия выделений холестеатомы уха. Приступообразная вестибулярная атаксия сопровождает болезнь Меньера.
Реже вестибулярная атаксия бывает вызвана поражением вестибулярного нерва, которое может иметь инфекционный, опухолевый (при невриноме слухового нерва) или токсический (при приеме ототоксических лекарственных средств) характер. Зачастую вестибулярный нейронит связан с вирусной инфекцией: ОРВИ, вирусом герпеса, гриппом и др.
Вестибулярная атаксия может возникнуть при поражении расположенных в продолговатом мозге вестибулярных ядер. Так, вестибулярная атаксия возникает в результате сдавления продолговатого мозга у лиц с краниовертебральными аномалиями (аномалией Киари, ассимиляцией атланта, платибазией), при опухолях ствола мозга, энцефалите и арахноидите задней черепной ямки, демиелинизирующих заболеваниях (рассеянном склерозе, остром энцефаломиелите). Вестибулярная атаксия является клиническим проявлением хронической ишемии ствола мозга, обусловленной нарушением вертебро-базилярного кровообращения в связи с синдромом позвоночной артерии, атеросклерозом, гипертонической болезнью, аневризмой сосудов головного мозга. При острых нарушениях кровообращения этой области (ТИА, ишемическом или геморрагическом инсульте) также наблюдается вестибулярная атаксия.
Вестибулярная атаксия зачастую наблюдается после перенесенной черепно-мозговой травмы. При этом она может быть вызвана как непосредственным воздействием травмирующего фактора на ядра и корешки вестибулярного нерва, так и с сопутствующими травме нарушениями кровообращения (посттравматический сосудистый спазм).
Симптомы вестибулярной атаксии
Вестибулярная атаксия проявляется как в движении (динамическая атаксия), так и в положении стоя (статическая атаксия). От других видов атаксии вестибулярная атаксия отличается зависимостью ее выраженности от поворотов головы и туловища. Усиление атаксии при поворотах головы, глаз и туловища заставляют пациентов избегать подобных движений или выполнять их плавно и медленно. Зрительный контроль движений частично компенсирует нарушения функции вестибулярного анализатора, поэтому с закрытыми глазами пациент чувствует себя более неуверенно и проявления вестибулярной атаксии нарастают.
Поражения вестибулярного анализатора чаще всего носят односторонний характер. В таких случаях вестибулярная атаксия проявляется шаткостью при ходьбе с отклонением тела постоянно в одну и ту же сторону — в сторону, где локализуется очаг поражения. В позе стоя или сидя пациент также отклоняется в пораженную сторону. Этот симптом легко выявляется в позе Ромберга и при попытке пациента пройти несколько шагов ровно с закрытыми глазами.
Характерным признаком вестибулярной атаксии является наличие системного головокружения, при котором пациент испытывает чувство вращения собственного тела или движения вокруг себя окружающих предметов. Головокружение может отмечаться даже в положении лежа с закрытыми глазами. В таких случаях оно обычно сопровождается нарушением сна с затруднениями при засыпании. Срабатывание вестибуло-висцеральных нервных связей приводит к тому, что головокружение при вестибулярной атаксии зачастую сопровождается тошнотой и рвотой. Вестибуло-вегетативные взаимодействия обуславливают появление вегетативных реакций: бледности или красноты лица, чувства страха, тахикардии, лабильности пульса, гипергидроза.
Во большинстве случаев вестибулярная атаксия сопровождается горизонтальным нистагмом, направление которого противоположно стороне поражения. Возможен билатеральный нистагм. При поражении вестибулярных ядер может отмечаться вертикальный нистагм с ротаторным компонентом. При нарушении на уровне периферического отдела вестибулярного анализатора нистагм усиливается при поворотах головы, однако при повторных поворотах нистагм может уменьшаться. При наличии краниовертебральной аномалии вестибулярная атаксия сопровождается нистагмом, который усиливается при наклонах головы.
Вестибулярная атаксия может быть выявлена по характерным жалобам пациента и в ходе его неврологического осмотра. Для дифференцировки вестибулярной атаксии от атаксий других видов (мозжечковой, сенсетивной, корковой), а также для установления уровня и характера поражения вестибулярного анализатора, неврологу необходимы результаты инструментальных методов обследования: РЭГ, Эхо-ЭГ, ЭЭГ, КТ и МРТ головного мозга, рентгенологические исследования. Поскольку вестибулярная атаксия как синдром встречается при многих заболеваниях ЦНС, важнейшим моментом в клинической неврологии является выявление причины ее развития.
РЭГ позволяет получить косвенные данные о состоянии кровообращения головного мозга. При необходимости она может быть дополнена ангиографией или МРТ ангиографией сосудов головного мозга. С помощью Эхо-ЭГ оценивают состояние ликворной системы головного мозга. Смещение Эхо свидетельствует о наличие объемного образования (опухоли, гематомы или абсцесса головного мозга), с наличием которого может быть связана вестибулярная атаксия. ЭЭГ используют для анализа биоэлектрической активности мозга. КТ и МРТ позволяют диагностировать объемные образования и демиелинизирующие процессы, которые также могут быть причиной вестибулярной атаксии. При подозрении на краниовертебральную аномалию проводят рентгенографию позвоночника в шейном отделе и рентгенографию черепа.
Исследование вестибулярного анализатора у пациентов с вестибулярной атаксией проводит вестибулолог, а при его отсутствии невролог или отоларинголог. Обследование включает проведение вестибулометрии, стабилографии, видеоокулографии или электронистагмографии, а также калорической пробы. Поскольку вестибулярная атаксия зачастую сочетается с нарушениями слуха (тугоухостью), то проводится исследование слуха: пороговая аудиометрия, исследование камертоном, электрокохлеография, промонториальный тест и др.
Лечение вестибулярной атаксии
Терапия вестибулярной атаксии направлена в первую очередь на излечение вызвавшего ее заболевания. При наличии инфекционного поражения уха проводят антибиотикотерапию, промывание среднего уха, санирующую операцию, лабиринтотомию и пр. мероприятия, направленные на ликвидацию гнойного очага. Если вестибулярная атаксия обусловлена сосудистыми нарушениями, то применяют препараты, улучшающие кровоснабжение головного мозга. В тяжелых случаях краниовертебральных аномалий проводится их хирургическая коррекция. Соответствующая терапия необходима при наличии объемных образований, энцефалита, арахноидита.
Сама вестибулярная атаксия подлежит симптоматическому лечению, как правило заключающемуся в приеме препаратов, улучшающих метаболизм и функционирование нервных клеток: пирацетама, гамма-аминомасляной кислоты, гинкго билоба, витаминов группы В. Кроме того, пациентам рекомендован специальный комплекс ЛФК, направленный на тренировку координации движений и укрепление мышц.
Кохлеовестибулярный синдром
Кохлеовестибулярный синдром — это симптомокомплекс, характеризующийся сочетанным поражением слухового и вестибулярного анализатора. Проявляется тугоухостью, шумом в ухе, нарушением устойчивости, головокружениями, нистагмом. Диагностика осуществляется с применением аудиометрии, вызванных потенциалов, отоакустической эмиссии, вестибулометрии, КТ, МРТ, дуплексного сканирования. Фармакотерапия проводится нейропротекторными, сосудистыми, противовоспалительными, ноотропными препаратами. По показаниям осуществляется хирургическое удаление причинного фактора, установка кохлеарного импланта.



Кохлеовестибулярный синдром наблюдается при патологии внутреннего уха, кохлеовестибулярного нерва, проводящих путей и ядер церебрального ствола. Вариабельность локализации и характера патологического процесса обуславливает особенности клинических проявлений и требует тщательного диагностического подхода. Заболеваемость синдромом в Российской Федерации находится на уровне 13-14 случаев на 10 000 человек. Среди заболевших преобладают люди трудоспособного возраста от 20 до 60 лет. Гендерные различия не наблюдаются.

Кохлеовестибулярный синдром отличается многообразием этиологии. Вариабельные факторы могут влиять на центральный или периферический отделы анализатора, вызывая прямое или опосредованное повреждающее воздействие. Среди этиофакторов наиболее значимыми считаются:
- Сосудистые нарушения. В большинстве случаев являются результатом системных заболеваний (гипертонической болезни, атеросклероза) и носят ишемический характер. Приводят к расстройству кровотока в мелких артериях лабиринта и улитки, мозговых артериях.
- Новообразования. Опухоли внутреннего уха, невриномы, интракраниальные образования доброкачественного и злокачественного характера приводят к поражению нервных структур анализатора путем компрессии или деструкции вследствие распространения опухолевых клеток.
- Патология шейного отдела. Остеохондроз, межпозвонковая грыжа, опухолевые процессы вызывают синдром позвоночной артерии, сопровождающийся расстройством кровообращения в вертебро-базилярном бассейне. Ухудшение кровоснабжения ведет к возникновению кохлеовестибулярного синдрома.
- Механические повреждения. Включают черепно-мозговые травмы с повреждением структур внутреннего уха, проводящих трактов, ствола головного мозга. Возникновение кохлеовестибулярных расстройств обусловлено травмированием сенсорного аппарата, нервных волокон, ядер в стволе, образованием гематом задней черепной ямки.
- Инфекционные процессы. Кохлеовестибулярный нерв подвержен воздействию вируса краснухи, кори, герпеса, гриппа. Синдром также может возникать при инфекционном энцефалите, лабиринтите, отите.
- Токсические поражения. Включают обусловленные мышьяком, бензином, тяжелыми металлами интоксикации. Возможно ятрогенное возникновение синдрома при применении ототоксичных фармпрепаратов, как аминогликозиды, салицилаты, цитостатики.
- Дегенеративные процессы. Данный этиологический фактор отмечается у больных старше 65 лет. Включает возрастные изменения нервных структур, а также расстройство кровообращения вследствие дегенеративных процессов в сосудистых стенках.
Патогенез
Разнообразные этиофакторы приводят к механическому, токсическому, воспалительному, ишемическому одно- или двустороннему повреждению анализатора на различных уровнях: сенсорных клеток, VIII пары черепно-мозговых нервов, слухового и вестибулярного ядер ствола мозга, их восходящих и нисходящих трактов. Полное повреждение на определенном уровне встречается при травмах, иногда при новообразованиях. Чаще происходит неполное поражение, приводящее к частичной утрате слуха и развитию вестибулярной дисфункции.
Макро- и микроскопические морфологические изменения соответствуют этиофактору. Возможно выявление воспалительных инфильтратов, ишемических участков, посттравматических гематом. При дегенеративных процессах наблюдается нарушение миелиновой оболочки нервных стволов. Новообразования характеризуются наличием пролиферирующих аномальных клеток различной степени дифференцировки.

Классификация
Важное значение в диагностике и последующей терапии кохлеовестибулярного синдрома имеет понимание уровня поражения. Различная локализация патологических изменений обуславливает особенности симптоматики и течения заболевания. В связи с этим в клинической отоларингологии и неврологии принято различать 2 варианта синдрома:
- Центральный. Обусловлен патологией ядер кохлеовестибулярного нерва, центральных проводящих путей, подкорковых отделов. Проявляется менее выраженными вестибулярными расстройствами. Возможно отсутствие клинических симптомов нарушения слуха.
- Периферический. Вызван поражением улитки, лабиринта, кохлеовестибулярного нерва. Вестибулярные нарушения имеют большую интенсивность, как правило, сочетаются с выраженной слуховой дисфункцией.
Симптомы
Клинические проявления кохлеовестибулярного синдрома зависят от этиологии. Травматические, воспалительные, токсические поражения отличаются внезапным дебютом. Дегенеративные варианты характеризуются постепенным началом с дальнейшим нарастанием симптоматики. Периферическая форма ишемической этиологии может иметь приступообразное течение. Основой клинической картины является сочетание вестибулярных и кохлеарных проявлений.
Среди кохлеарных симптомов на первое место выходит снижение слуха, шум в ухе. Степень тугоухости варьирует, шум носит постоянный характер. Отдельные пациенты указывают на шум, как на причину понижения слуха. Двустороннее поражение со временем влечет нарушение социализации пациента, его речь становится менее выразительной.
Вестибулярная составляющая проявляется головокружением, неустойчивостью походки, нистагмом. Головокружение носит системный характер. При периферическом кохлеовестибулярном синдроме возможны пароксизмы выраженного головокружения с тошнотой, рвотой и вегетативными реакциями. При центральном поражении наблюдается в основном неустойчивость, шаткость ходьбы.
У пациентов отмечается спонтанный нистагм, чаще клонический горизонтально-ротаторного типа. При центральной форме синдрома возможен дрожательный, вертикальный, диагональный нистагм, изменяющийся при перемене положения. Периферическая форма сопровождается нистагмом, существенно не меняющимся при изменении положения, протекающим с головокружением, вегетативными симптомами.
Осложнения
Прогрессирующий кохлеовестибулярный синдром без своевременного адекватного лечения приводит к усугублению тугоухости с развитием полной глухоты. Центральная глухота сопровождается необратимыми изменениями церебральных структур, в связи с чем не подлежит коррекции с помощью слуховых аппаратов. Периферическое головокружение может осложняться падениями, что опасно травмированием больного.
Постановка диагноза кохлеовестибулярного расстройства требует тщательного неврологического и отоларингологического обследования. Важное значение имеет определение причинного заболевания. В неврологическом статусе у больных выявляется нистагм, неустойчивость в позе Ромберга, шаткость походки. Дополнительными методами диагностики являются:
- Сурдологическое обследование.Аудиометрия выявляет наличие тугоухости. При поражении улитки тест Вебера не латерализуется в здоровое ухо. Слуховые вызванные потенциалы позволяют определить уровень локализации поражения. Отоакустическая эмиссия дает оценку функции звуковоспринимающих клеток.
- Исследование вестибулярного анализатора.Стабилография выявляет статическую атаксию вестибулярного генеза. Электронистагмография, видеоокулография дают подробную информацию о характере нистагма. Дополнительная оценка нистагма осуществляется в ходе калорической пробы.
- Магнитно-резонансная томография.МРТ головы позволяет выявить церебральные новообразования, зоны ишемии, дегенеративные процессы головного мозга. МРТ шейного отдела позвоночника необходима при подозрении на вертеброгенный генез кохлеовестибулярных нарушений.
- Компьютерная томография.КТ головного мозга, шеи показана при травматических повреждениях. КТ височной кости проводится при подозрении на опухолевые образования, гнойно-воспалительные процессы лабиринта.
- Дуплексное сканирование сосудов. По показаниям проводится сканирование брахиоцефальных, позвоночных, церебральных сосудов. Производится оценка строения сосудов, полноценности кровотока. Выявление гемодинамических нарушений свидетельствует в пользу сосудистого генеза синдрома.
Дифференциальная диагностика
Дифдиагностика осуществляется между вариабельными причинными патологиями, лежащими в основе кохлеовестибулярного синдрома. Внезапное начало, болевой синдром, подъем температуры тела наблюдаются при воспалительных поражениях. Хронические расстройства мозгового кровообращения отличаются наличием общемозговой и очаговой симптоматики.
При церебральных новообразованиях на первый план выходит нарастающая очаговая неврологическая дисфункция, симптоматика интракраниальной гипертензии. Патология позвоночника протекает с цервикалгией, сенсорными расстройствами, болями в верхней конечности. У отдельных пациентов, особенно в возрастной категории после 60 лет, возможно сочетание нескольких причинных компонентов.

Лечение кохлеовестибулярного синдрома
Консервативная терапия
Назначение медикаментозного лечения проводится строго индивидуально в соответствии с этиологическим фактором, приведшим к возникновению заболевания. Контроль эффективности терапии осуществляется при помощи повторной аудиометрии, стабилографии. К основным группам назначаемых фармакологических препаратов относятся:
- Противовоспалительные средства. Применяются при воспалительном генезе нарушений. Широко назначаются нестероидные противовоспалительные. При их малой эффективности, подозрении на аутоиммунные механизмы воспаления рекомендованы глюкокортикостероиды.
- Сосудистые средства. Используются не только в терапии сосудистых расстройств, но и в комплексной терапии для улучшения кровообращения в пораженных структурах. Применяются средства, улучшающие церебральный кровоток, ангиопротекторы, дезагреганты.
- Нейропротекторы. Необходимы для улучшения функционирования нервных клеток и волокон, более быстрого и полноценного восстановления слуха и вестибулярной функции. Улучшают метаболические процессы в нервных тканях, повышают их устойчивость в патологических условиях.
- Ноотропы. Повышают работоспособность анализатора, стимулируют функционирование церебральных структур. Показаны при дегенеративных процессах, последствиях инсульта, посттравматических изменениях.
Наряду с комплексным медикаментозным лечением применяется физиотерапия. Флюктуирующие токи улучшают трофику и регенерацию тканей. Электрофорез на воротниковую зону положительно воздействует на церебральное кровообращение. Дарсонвализация околоушной области способствует нормализации возбудимости кохлеовестибулярного нерва.
Хирургическое лечение
Показаниями к оперативному вмешательству выступают гнойный лабиринтит, мастоидит, посттравматические гематомы, опухоли головного мозга и слухового нерва. Хирургическое лечение позволяет удалить причину возникновения синдрома, но опасно вероятностью повреждения структур анализатора и церебральных тканей. В связи с этим решение о необходимости операции принимается после тщательного взвешивания ее пользы и вероятности осложнений.
При периферическом варианте кохлеовестибулярного синдрома со стойкой двусторонней тугоухостью тяжелой степени показана кохлеарная имплантация. Успешная операция возможна только при сохранности слухового нерва и центральных структур анализатора. Методика позволяет восстановить слуховую функцию путем стимуляции слухового нерва электрическими сигналами, посылаемыми имплантированным устройством.
Прогноз и профилактика
Исход заболевания во многом зависит от его генеза, своевременности начатых лечебных мероприятий. В большинстве случаев применение комплексной фармакотерапии или хирургического лечения ведет к значительному улучшению вестибулярной функции и слуха. Если время упущено, то в структурах анализатора развиваются необратимые атрофические изменения, приводящие к стойкой тугоухости и вестибулярной дисфункции.
Первичная профилактика кохлеовестибулярного синдрома направлена на предупреждение травматизма, своевременное выявление и компенсацию гемодинамических расстройств при атеросклерозе, гипертонии, сахарном диабете. Важно также своевременное лечение инфекционных болезней, что предупреждает развитие осложнений.
1. Ишемические кохлеовестибулярные синдромы/ Путилина М.В.// Журнал неврологии и психиатрии им. С.С. Корсакова. - 2012. - 112(6).
2. Кохлеовестибулярные нарушения: подходы к диагностике и лечению/ Зайцева О.В.// Вестник оториноларингологии. - 2011. - № 5.
3. Кохлеовестибулярные синдромы при артериальной гипертонии и атеросклерозе/ Веселаго О.В. // Нервные болезни. - 2007. - №1.
4. Understanding the Pathophysiology of Congenital Vestibular Disorders: Current Challenges and Future Directions/ Peusner K.D., Bell N.M., Hirsch J.C., Beraneck M, Popratiloff A.// Frontiers in Neurology. - 2021 - Vol. 12.
Вестибулярный неврит

Неврит вестибулярного нерва или вестибулярный нейронит - не часто встречающееся заболевание с пугающими симптомами. Человек начинает испытывать внезапное головокружение, проблемы с координацией в пространстве. Проблема неврологам известна и как правило, излечивается.
Первичная диагностика нейронита осложняется из-за локализации и прохождения вестибулярного нерва. Он исходит из области внутреннего уха и идет к мозжечку через толщу мозга. Пучок тонкий, плохо визуализируется на КТ или МРТ, поэтому проблемы с этими волокнами выглядят как серьезная неврологическая патология. Подобные признаки иногда присущи онкологическим заболеваниям мозга, но чаще свидетельствуют об излечимой болезни.
Как правило, нейронит поражает людей возрастом 30-60 лет, одинаково представителей обоих полов. Также возможно развитие симптомов неврита вестибулярного аппарата, требующих специфического лечения, у детей и молодых людей.
Подробнее о вестибулопатии
Как правило, люди связывают внезапные приступы головокружения (вертиго) с повышенным или пониженным артериальным давлением (АД). Врачи же знают, что даже при нормальных показателях АД может возникнуть подобный симптом. Ощущение кружения в голове - распространенное проявление целого ряда заболеваний и патологии внутренних органов. Часто, эти процессы напрямую не связаны с патологией сердечно сосудистой системой [1]. В [. ]

Головокружение и потеря координации
Вероятно, каждый человек сталкивался с ситуацией, когда после резкого подъема или без заметной причины, на несколько секунд начинает кружиться голова и возникает дезориентация в пространстве. В однократных приступах нет ничего страшного, они быстро проходят и забываются. Однако если сильное головокружение, тошнота, нарушение координации движения, слабость и даже ухудшение зрения стали регулярными симптомами, то нужно срочно [. ]

Как быстро снять головокружение в домашних условиях?
Головокружение - явление распространенное, может возникнуть в любой момент у каждого. Его испытывают люди обоих полов и всех возрастов. И каждому будет полезно знать, как быстро снять сильное головокружение в домашних условиях, оказать первую помощь, провести лечение и избавиться от приступов в дальнейшем. При этом стоит помнить, что подобный симптом бывает вызван как легким недомоганием, [. ]

Кохлеарный неврит
Кохлеарный неврит, острый или хронический, - это воспаление слухового нерва, проводящего звуковые сигналы от внутреннего уха в слуховую кору. Опасность в том, что может быть поражена любая часть этого пути: от звуковоспринимающих клеток до участка коры головного мозга. Своевременная диагностика и лечение восстанавливают слух, хотя бы частично. Типичные проявления: падение слуха и звучание постоянного шума [. ]
Вестибулярный неврит
Неврит вестибулярного нерва или вестибулярный нейронит - не часто встречающееся заболевание с пугающими симптомами. Человек начинает испытывать внезапное головокружение, проблемы с координацией в пространстве. Проблема неврологам известна и как правило, излечивается. Первичная диагностика нейронита осложняется из-за локализации и прохождения вестибулярного нерва. Он исходит из области внутреннего уха и идет к мозжечку через толщу мозга. Пучок [. ]
Клиника восстановительной неврологии проводит консультации, диагностику, комплексное лечение с индивидуальным подходом для активации и стимуляции мозга.
123182 г. Москва, ул. Маршала Василевского, д. 13, корп. 3, под. 2
357501 г. Пятигорск, ул. Козлова, д. 8 ОФИС 1
Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
18+ Информация, представленная на сайте, не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Читайте также:
