Влияние продуктов питания на полярность эпителия кишечника
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Кишечник человека содержит миллионы бактерий. Но не все из них являются полезными. В кишечнике иногда обитают вредоносные микроорганизмы, вызывающие различные заболевания. Что вызывает рост вредных бактерий, и как же восстановить нормальную микрофлору, поговорим далее.
Важность восстановления микрофлоры
Нормальная кишечная микрофлора - это баланс полезных и вредных бактерий, населяющих кишечник человека. Если преобладают вредные, а полезные находятся в меньшинстве, такое состояние называется дисбалансом микрофлоры и требует коррекции. Этим занимаются врачи-гастроэнтерологи.
Они рекомендуют сдать анализ кала на дисбактериоз и бактериальный посев при заметных нарушениях в работе кишечника (вздутие, понос, тошнота, запор, боли и т.д.).
По результатам анализов назначается соответствующее лечение, после которого микрофлора нормализуются, самочувствие человека улучшается. Нормальная микрофлора кишечника важна для выработки необходимых витаминов, укрепления иммунитета и защиты от различных болезней.
Различные факторы могут ухудшать состояние микрофлоры кишечника, это:
прием антибиотиков и НПВС;
увлечение западной диетой (с наличием фастфудов);
недостаточность клетчатки в рационе;
прием обезболивающих средств;
лечение ингибиторами протонного насоса;
применение блокаторов Н2- гистаминовых рецепторов.
Некоторые врачи считают, что среда кишечника не должна быть стерильной. Но вредные бактерии должны составлять не более 15 процентов всей микрофлоры. Только тогда дисбаланс сохранится.
Микрофлора может меняться в зависимости от возраста, настроения, самочувствия человека, климата, сезона.
Шаги на пути к здоровью. Физиология пищеварения в кишечнике
Сегодня мы поговорим о том, что происходит с пищей в тонком и толстом кишечнике.
Все, что случилось с пищей в ротовой полости и желудке, являлось подготовкой к дальнейшим превращениям. Усвоения и всасывания питательных веществ там практически не было. Настоящая алхимия пищеварения происходит в тонком кишечнике, точнее, в ее начальной части — двенадцатиперстной кишке, названной так, потому что длина ее измеряется 12-ю сложенными вместе пальцами — перстами.
Обработанная желудочными секретами пища, уже совсем непохожая на то, что мы съели, продвигается к выходу из желудка, к пилорической ее части. Здесь находится сфинктер (клапан), отделяющий желудок от кишечника, который порциями выпускает химус в дуоденум (другое название двенадцатиперстной кишки), где среда уже не кислая, как в желудке, а щелочная. Регуляция клапана — это очень сложный механизм, зависящий, в том числе, и от сигналов, поступающих от рецепторов, реагирующих на кислотность, состав, консистенцию и степень обработки пищи, и на давление в желудке. В норме, на выходе из желудка, пища должна иметь уже слабокислую реакцию среды, в которой продолжают работать иные протеолитические (расщепляющие белок) ферменты. Кроме того, в желудке всегда должно оставаться свободное пространство для газов, которые образуются в результате ферментации и брожения. Давление газов особенно способствует открытию сфинктера. Именно поэтому рекомендуется есть такое количество пищи, чтобы в желудке 1/3 была заполнена твердой пищей, 1/3 жидкой и 1/3 пространства сохранялась бы свободной, что поможет избежать многих неприятных последствий (отрыжки, формирования рефлюксов, преждевременного прохождения в кишечник недообработанной пищи и формирования стойких, ставших хроническими нарушений). Иначе говоря, лучше не переедать, а для этого необходимо есть не торопясь, так как сигналы о насыщении начинают поступать в мозг только через 20 минут.
Пищеварение в тонком кишечнике
Хорошо обработанная в желудке пищевая кашица (химус) попадает через клапан в тонкий кишечник, состоящий из трех частей, самой главной из которых является двенадцатиперстная кишка. Именно здесь происходит полное переваривание всех нутриентов еды под действием кишечных секретов, включающих соки поджелудочной железы, желчь и секреты самого кишечника. Люди могут жить без желудка (как это случается после соответствующих операций) на строгой диете, но совсем не могут жить без этой важной части тонкого кишечника. Всасывание расщепленных (гидролизированных) до конечных составляющих (аминокислот, жирных кислот, глюкозы и других макро и микро молекул) съеденных нами продуктов, происходит в двух других частях тонкого кишечника. Выстилающий их внутренний слой — ворсинчатый эпителий имеет общую площадь поверхности, многократно превышающую размер самого кишечника (просвет которого с палец толщиной). Такое строение этого удивительного слоя кишечника предназначено для прохождения конечных мономеров (всасывание) в закишечное пространство — в кровь и лимфу (внутри каждого «сосочка» проходят кровеносный и лимфатический сосуды), откуда они устремляются к печени, разносятся по всему организму и встраиваются в его клетки.
Вернемся к процессам, происходящим в двенадцатиперстной кишке, которую по праву называют «мозгом» пищеварения и не только пищеварения… Этот отдел кишечника также активно участвует в гормональной регуляции многих процессов в организме, в обеспечении иммунной защиты и еще во многих других, о которых мы будем говорить в дальнейших темах.
В тонком кишечнике должна быть щелочная среда, а из желудка приходит кислый химус, что происходит? Обильное выделение в просвет двенадцатиперстной кишки кишечных соков, секрета поджелудочной железы и желчи, содержащих бикарбонаты, способно быстро нейтрализовать поступающую кислоту всего за 16 сек (в течение суток каждого из секретов выделяется от 1,5 до 2,5 л). Таким образом в кишечнике создается необходимая слабощелочная среда, в которой активируются ферменты поджелудочной железы.
Поджелудочная железа — жизненно важный орган. Она не только выполняет секреторную пищеварительную функцию, но также продуцирует гормоны инсулин и глюкагон, которые не выделяются в просвет кишечника, а сразу поступают в кровь и играют наиважнейшую роль в регуляции сахара в организме.
Панкреатический сок богат ферментами, осуществляющими гидролиз (расщепление) белков, жиров и углеводов. Протеолитические ферменты (трипсин, химотрипсин, эластаза и др.) расщепляют внутренние связи белковой молекулы с образованием аминокислот и низкомолекулярных пептидов, способных пройти через ворсинчатый слой тонкого кишечника в кровь. Ферментативный гидролиз жиров осуществляют панкреатическая липаза, фосфолипаза, холестеролэстераза. Но эти ферменты могут работать только с эмульгированными жирами (эмульгация — осуществляемое желчью расщепление крупных молекул жиров на более мелкие, подготовка к обработке липазами). Конечный продукт гидролиза липидов — жирные кислоты, которые далее в закишечном пространстве попадают в лимфатические сосуды.
Расщепление пищевых углеводов (крахмалы, сахароза, лактоза), начавшееся в ротовой полости, продолжается в тонком кишечнике под действием ферментов поджелудочной железы в слабощелочной среде до конечных моносахаридов (глюкозы, фруктозы, галактозы).
Всасывание — это процесс переноса продуктов гидролиза пищевых веществ из полости желудочно-кишечного тракта в кровь, лимфу и межклеточное пространство. Как я упоминала, ферменты поступают в просвет кишечника в неактивной форме. Почему? Потому что, будь они изначально активными, они бы переварили саму железу, что и происходит при остром панкреатите (от слова «панкреас» — поджелудочная железа), который сопровождается невыносимой болью и требует оказания немедленной медицинской помощи. К счастью, чаще встречается хроническое воспаление поджелудочной железы, наступающее вследствие нарушений пищеварения, результатом чего служит недостаточная выработка ферментов, которую можно отрегулировать диетами и атравматичным (немедикаментозным) лечением.
Уделим немного больше внимания роли желчи. Желчь продуцируется печенью, этот процесс идет непрерывно и днем, и ночью (за сутки вырабатывается 1-2 л), но усиливается во время еды и стимулируется определенными химическими соединениями (медиаторами) и гормонами. Упомяну только одно вещество — холецистокинин-панкреозимин — важный стимулятор желчевыделения, продуцируемый клетками тонкого кишечника и с током крови поступающий в печень. При воспалительных изменениях в кишечнике этот гормон может не вырабатываться. Из продуктов основными стимуляторами желчевыделения являются: масла (жиры), яичные желтки (содержат желчные кислоты), молоко, мясо, хлеб, сульфат магния. По желчным протокам печени желчь попадает в общий желчный проток, где на пути может накапливаться в желчном пузыре (до 50 мл), в котором происходит обратное всасывание воды, приводящее к сгущению желчи (еще один повод пить воду в достаточном количестве). Если желчь густая, да еще существуют анатомические особенности расположения желчного пузыря (перегибы, перекруты), то движение ее затрудняется, что может приводить к застою и образованию камней.
Что входит в состав желчи? Желчные кислоты; желчные пигменты (билирубин); холестерин и лицетин; слизь; метаболиты лекарств (если принимаются таковые, то печень очищает организм и выводит их с желчью). Желчь должна быть стерильной и иметь рH 7,8-8,2 (щелочная среда позволяет оказывать бактерицидный эффект).
Функции желчи: эмульгация жиров (подготовка для дальнейшего гидролиза ферментами поджелудочной железы); растворение продуктов гидролиза (что обеспечивает их всасывание в тонком кишечнике); повышение активности кишечных и панкреатических ферментов; обеспечение всасывания жирорастворимых витаминов (А,D,E), холестерина, солей кальция; бактерицидное действие на гнилостную флору; стимуляция процессов желчеобразования и желчевыделения, моторной и секреторной деятельности; участие в запрограммированной гибели и обновлении эритроцитов (апоптоз и пролиферация эритроцитов); вывод токсинов.
Пищеварение в толстом кишечнике
Далее все, что не усвоилось в тонком кишечнике, переходит в толстый кишечник, где на протяжении длительного времени происходит всасывание воды и формирование фекальных масс. В толстом кишечнике проживают дружественные и недружественные нам микроорганизмы, которые разделяют с нами оставшуюся трапезу, воюя между собой за среду обитания, а иногда и с нашим организмом. А вы думаете, что в нас никто не живет? Это целый мир и война миров… Их разнообразие не поддается точному исчислению. Только в кишечнике обитает несколько сотен видов микроорганизмов. Одни из них нам дружественны и приносят пользу, другие — доставляют нам неприятности. Ученые доказали, что бактерии могут передавать друг другу информацию, и что именно таким образом быстро нарастает резистентность (устойчивость) к антибиотикам и другим медикаментозным препаратам. Они могут прятаться от иммунных клеток нашего организма, выделяя определенные вещества и становясь невидимыми для них. Они мутируют и приспосабливаются.
Во всем мире существует реальная проблема: как не дать вновь развиться эпидемиям в условиях нечувствительности микроорганизмов к имеющим лекарственным средствам. Одна из ее причин — бесконтрольное применение антибактериальных препаратов и иммуномодуляторов, которые часто используют в целях быстрого избавления от симптомов болезни, и назначают не всегда обоснованно, на «всякий случай» для профилактики.
Важную роль в развитии патогенной микрофлоры играет внутренняя среда. Дружественные (симбиотные) микроорганизмы хорошо чувствуют себя в слабощелочной среде и любят клетчатку. Поедая ее, продуцируют нам витамины и нормализуют обмен веществ. Недружественные (условно патогенные), питаясь продуктами распада белка, вызывают гниение с образованием токсичных для человека веществ — так называемых птомаинов или «трупных ядов» (индолы, скатолы). Первые помогают нам сохранять здоровье, вторые его отбирают. Имеем ли мы возможность выбирать, с кем будем дружить? К счастью, да! Для этого достаточно, как минимум, быть разборчивыми в еде.
Патогенные микроорганизмы растут и размножаются, используя в качестве пищи продукты распада белка. А это значит, что чем больше в рационе белковых, трудно перевариваемых продуктов (мясо, яйца, молочное) и рафинированных сахаров, тем активнее будут развиваться процессы гниения в кишечнике. В результате произойдет закисление, что сделает среду еще более благоприятной для развития условно патогенной микрофлоры. Наши друзья — симбиоты предпочитают пищу, богатую растительной клетчаткой. Поэтому рацион с низким содержанием белка и обилием овощей, фруктов и цельнозерновых углеводов благоприятно сказывается на состоянии здоровой микрофлоры человека, которая в процессе своей жизнедеятельности продуцирует витамины и расщепляет клетчатку и другие сложные углеводы до простейших веществ, которые могут использоваться в качестве энергетического ресурса для кишечного эпителия. Кроме того, пища богатая клетчаткой, способствует перистальтическим движениям в желудочно-кишечном тракте, тем самым предотвращая нежелательные застои пищевых масс.
Как гниение пищи отражается на здоровье человека? Продукты гниения белка являются токсинами, которые легко проходят через слизистые кишечника и попадают в кровеносное русло, и далее в печень, где происходит их нейтрализация. Но помимо токсинов, в кровь могут попасть и продуцирующие их патогенные микроорганизмы, что становится нагрузкой не только для печени, но и для иммунной системы. Если поток токсинов очень стремителен, печень не успевает их нейтрализовать, в результате яды разносятся по всему организму, отравляя каждую его клетку. Все это не проходит для человека бесследно, и вследствие хронического отравления, человек чувствует хроническую усталость. На высокобелковом рационе, вследствие повышенной активности иммунных клеток, может усиливаться проницаемость капилляров и мелких кровеносных сосудов, через которые могут пройти вредоносные бактерии и продукты распада, что постепенно ведет к развитию очагов воспаления во внутренних органах. И далее воспаленные ткани отекают, кровоснабжение и обменные процессы в них нарушаются, что в конечном итоге способствует развитию самых разнообразных патологических состояний и заболеваний.
Застой каловых масс при нарушении перистальтики и нерегулярном опорожнении кишечника также способствует поддержанию гнилостных процессов, высвобождению токсинов и формированию воспалительных процессов, как в самом кишечнике, так и в органах, расположенных рядом. Так, например, провисающий, перерастянутый от каловых масс толстый кишечник может давить на репродуктивные органы женщин и мужчин, вызывая в них воспалительные изменения. Состояние нашего физического и психоэмоционального здоровья напрямую зависит от состояния процессов в толстом кишечнике и регулярного его опорожнения.
Что я хочу, чтобы вы запомнили
Наши органы пищеварения работают строго по законам. В каждом отделе желудочно-кишечного тракта происходят свои процессы. Очень важно помогать своему организму быть здоровым. Очень важно обратить внимание на то, как и что вы едите, раз нам необходимо есть, чтобы жить. Действительно важно и физиологично поддерживать правильный кислотно-щелочной баланс, который в норме у нас слабощелочной, за исключением желудка. Обработка еды — это очень сложный, энергозатратный процесс, которому помогает не подсчет калорий и полезных составляющих в изначальном продукте, а простые действия.
К ним относятся:
- регулярный, желательно в одно и то же время, прием сбалансированной пищи;
- осознанность во время приема еды (понимать, что вы делаете, наслаждаться вкусом, не «заглатывать» пищу кусками, не торопиться, не заниматься другими делами во время еды, не смешивать несовместимое, например, белковую и углеводистую пищу);
- следование биоритмам работы органов (органы пищеварения максимально активны в первой половине дня и совсем не активны вечером, когда уже другие органы занимаются очищением и восстановлением организма).
Важно следить, чтобы опорожнение кишечника было регулярным. И очень важно пить достаточное количество воды, которая нужна не только для запуска ферментных систем, выработки слизи, но и для очищения организма в целом.
Влияние продуктов питания на полярность эпителия кишечника
В чем их польза и почему они стали неотъемлемой частью повседневной пищи.

Пищевые волокна - компоненты пищи, которые наш организм не может полностью переварить, вследствие чего, этот вид углеводов - глюкозы и других простых сахаров - не используется организмом человека для энергетических целей..
Пищевые волокна представляют собой большую группу соединений, которые не относят к пищевым веществам, но, как установили ученые, они должны являться неотъемлемой частью повседневного питания человека.
Для чего организму нужны пищевые волокна?
Пищевые волокна наполняют желудок и таким образом способствуют возникновению чувства сытости, выделению пищеварительных соков и повышению усвоения пищи. Они также абсолютно необходимы для нормального функционирования печени, желчного пузыря, поджелудочной железы, кишечника, для предупреждения запоров, участвуют в удалении из организма многих продуктов обмена веществ, например холестерина, а также попадающих в организм с пищей и водой различных ядов - ртути, свинца и т.д.
Пищевые волокна - своего рода «корм» для полезных микроорганизмов кишечника, они поддерживают необходимый состав микрофлоры, без которой человеческий организм не может нормально существовать.
Недостаточное содержание пищевых волокон в рационе сопровождается функциональными нарушениями желудочно-кишечного тракта, дисбактериозами, снижением функции иммунной системы, повышением риска развития развития сердечно-сосудистых заболеваний, ожирения, сахарного диабета второго типа, желчнокаменной болезни, некоторых онкологических заболеваний и др.
Какие бывают пищевые волокна и где они содержатся?
Пищевые волокна подразделяют на растворимые и нерастворимые. Растворимые пищевые волокна содержатся преимущественно в овощах, фруктах, бобовых; нерастворимые волокна - в зерновых продуктах.
Растворимые пищевые волокна -пектины, гемицеллюлозы, камеди и т.д. - обладают сорбционным эффектом, благодаря чему способствуют снижению уровня холестерина и глюкозы в крови, выводят из организма токсические вещества (свинец, ртуть, кобальт, кадмий, цинк, хром, никель и их соединения, радиоактивный стронций, цезий, цирконий, продукты обмена веществ.
Наиболее известным представителем растворимых пищевых волокон - пектин. Им богаты такие овощи и фрукты, как свекла, морковь, перец, тыква, баклажаны, яблоки, абрикосы, айва, вишня, сливы, груши, цитрусовые, ягоды. В том числе и по этой причине полезна морская капуста, содержащая, как и все бурые водоросли, растворимые пищевые волокна - альгинаты
Нерастворимые пищевые волокна - клетчатка, целлюлоза и т.д. - хорошо удерживают воду, улучшают пищеварение, нормальную моторику кишечника, препятствует появлению запоров,
Долгое время пищевые волокна считали ненужным балластом и потому ученые придумали технологи от его избавления. В результате внедрения их в промышленное пищевое производство много лет тому назад появились «рафинированные» продукты - сахар, мука тонкого помола, осветленные фруктовые и овощные соки и др. В то время рафинированные продукты помогали человеку возместить потерю энергии из-за большого использования физической силы.
Однако сегодня количество пищевых волокон - так называемых «балластных веществ» - в суточном питании человека имеет постоянную тенденцию к снижению. Человек в ХХI веке потребляет баластных веществ почти в 2 раза меньше, чем он потреблял их даже в середине 50-х годов ХХ века.
Сколько нужно потреблять пищевых волокон?
По канонам здорового питания поступление пищевых волокон с повседневным рационом должно составлять не менее 20 г. Потребление 14 г пищевых волокон на каждые 1000 ккал рациона питания обеспечивает снижение риска развития сердечно-сосудистых заболеваний. В то же время в лечебных целях их количество может повышаться в диете до 40 г, но не должно превышать 60 г в день.
У лиц с избыточной массой тела и ожирением, ограничивающих в питании зерновые продукты и крупы, дефицит пищевых волокон должен восполняться за счет достаточного потребления овощей и фруктов. По рекомендациям Всемирной организации здравоохранения (ВОЗ), ежедневное потребление овощей и фруктов должно составлять не менее 400 г.
С целью восполнения дефицита потребления пищевых волокон ими обогащают пищевые продукты. Нерастворимые пищевые волокна добавляют в зерновые продукты - хлеб с отрубями, хлеб, изготовленный из цельного зерна. Растворимыми пищевыми волокнами, например, инулином, стимулирующим рост полезных микроорганизмов кишечника, обогащают молочные продукты (йогурты).
ВАЖНО ЗНАТЬ
Источники пищевых волокон
Важнейшие источники пищевых волокон - продукты растительного происхождения. По уровню их содержания продукты можно разделить на группы с высоким, умеренным и низким содержанием. В таблице приводятся сведения об основных источниках пищевых волокон. При выборе продукта следует учитывать не только абсолютное содержание пищевых волокон в 100 граммах продукта, но и энергетическую ценность этого продукта.
Рекомендуемый Роспотребнадзором уровень суточного потребления пищевых волокон в Российской Федерации для взрослых составляет 30 граммов.
Содержание пищевых волокон в популярных полезных продуктах
Правила питания при гастродуодените
Гастродуоденит - одно из хронических заболеваний органов пищеварения, важным этапом лечения которого является диетотерапия. Патология характеризуется рецидивирующим воспалением пилородуоденальной зоны, нарушением регенеративных и трофических свойств эпителиальной выстилки желудочно-кишечного тракта и другими структурно-морфологическими изменениями слизистых оболочек.
Лечение гастродуоденита поэтапное и многокомпонентное. Диета играет ключевую роль в восстановлении слизистой, ее заживлении и нормализации кислотно-щелочной среды желудка и кишечника. О том, как питаться при гастродуодените, какие продукты должны составлять основу рациона и как их правильно готовить, пойдет речь в статье.
Общие сведения о гастродуодените
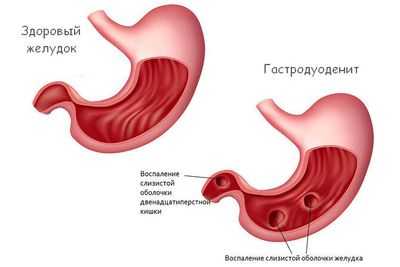
Гастродуоденит является полифакториальным заболеванием, на развитие которого обычно влияет целая группа факторов: инфекционные заболевания (включая инфицирование грамотрицательными бактериями Helicobacter pylori), нарушение пищевого поведения, травмы и токсические поражения желудка, длительный прием лекарственных средств агрессивно влияющих на желудочный эпителий и т. д.
Классификация гастродуоденитов проводится по нескольким критериям: преобладающему этиологическому фактору, распространенности воспалительного процесса (очаговый, диффузный, распространенный), структурным изменениям слизистой (эрозивный, язвенный) и состоянию моторно-эвакуаторной функции. По состоянию секреторной функции выделяют воспалительно-дистрофические патологии с повышенной, пониженной или нормальной кислотностью.
Кислотность желудочно-кишечной среды поддерживается за счет секреции ионов водорода и хлора, которые, смешиваясь с водой, образуют раствор хлороводорода - соляную кислоту. Если секреция соляной кислоты повышена, происходит повреждение слизистой особо агрессивными компонентами желудочного сока. При пониженной кислотности нарушается процесс переваривания пищи, что приводит к ее застою и замедлению пассажа в тонкий кишечник. Баланс кислотно-щелочной среды желудка и кишечника напрямую связан с рационом питания человека Одновременно с эрадикационной и заместительной терапией больным гастродуоденитом назначается специальная диета.
Для оценки секреторной функции желудка гастроэнтерологи используют метод кратковременной (в течение 2-3 часов) или суточной pH-метрии.
Неправильное питание и его роль в развитии хронической гастродуоденальной патологии
Неправильное питание — один из ведущих факторов в развитии хронических деструктивных, воспалительных и дегенеративно-дистрофических заболеваний органов пищеварения. Нарушение пищевого поведения влияет не только на патогенез гастродуоденита, но и на его клиническое течение. Например, продукты с высокой буферностью (цельное коровье молоко, отварная телятина) содержат большое количество пуриновых оснований, вызывающих образование и скопление газа в кишечнике и усиливающих явления метеоризма, поэтому, хоть они и не запрещены при гастроэнтерологических патологиях, употреблять их следует в ограниченном количестве.
Многие пациенты неверно трактуют термин «неправильное питание», полагая, что под ним понимают только употребление потенциально вредных для желудка продуктов: жирной и жареной пищи, острых специй, копченостей, маринованных и консервированных продуктов, кондитерских изделий, алкоголя. На самом деле, понятие неправильного питания более обширное и включает в себя различные нарушения пищевого режима.
Нарушения пищевого режима и их роль в развитии гастродуоденальной патологии

Обратите внимание! Растительная клетчатка также способна очищать желудок и кишечник от продуктов жизнедеятельности бактерий Helicobacter pylori, снижая интоксикацию организма, восстанавливая аппетит, уменьшая проявления тошноты.
Адаптированные программы питания при гастродуоденальной патологии
Список разрешенных и запрещенных к употреблению продуктов зависит от стадии воспалительного процесса, выраженности структурных изменений слизистой, наличия язвенных дефектов и эрозий. Большое значение имеют клинико-морфологические особенности течения, поэтому в зависимости от клинической формы гастродуоденита больному подбирается адаптированная программа питания. Такие программы были разработаны советским диетологом Мануилом Певзнером, который составил 15 программ лечебно-профилактического питания, учитывая особенности различных заболеваний.

При гастродуодените на различных стадиях применяются диеты № 1, 1А, 1Б, 2, 4 (острые состояния кишечника после длительной диареи), 5 (если гастродуоденит сочетается с заболеваниями гепатобилиарной системы) и 15. Рассмотрим некоторые из них.
Диета № 1А
Данный стол показан при острых гастродуоденальных патологиях, а также в период обострения хронического гастродуоденита и сопряженной с ним язвенной болезни. В его основе лежит снижение тепловой, механической и реактивной агрессии на слизистые желудка и двенадцатиперстной кишки с целью ускорения их заживления и восстановления. Все блюда готовятся методом отваривания, тушения или запекания (с использованием пароконвектора), оптимальная консистенция - кашицеобразная, протертая, пюреобразная.
Важный принцип питания диеты 1А - дробные приемы пищи, объем одной порции не должен превышать 250 г.
Основа рациона при острых состояниях пилорической зоны желудка и тонкого кишечника:
- молочные супы;
- молоко (лучше употреблять козье молоко - оно легче усваивается и не создает дополнительной нагрузки на воспаленный желудок);
- соки из ягод и фруктов с мякотью (в первые два-три дня рекомендуется разбавлять их водой в соотношении 1:1);
- яйца в виде парового омлета без добавления сыра и жирных соусов;
- желе и кисели из натуральных фруктов (не допускается использование готовых смесей-полуфабрикатов);
- паровое суфле из нежирных видов мяса и птицы (телятина, цыпленок, индейка) и рыбы.
При приготовлении полностью исключаются любые пряности и приправы, ограничивается добавление соли (не более 3 г в день).
Продолжительность данной программы питания составляет около двух недель, затем пациента переводят на стол 1Б.
Диета № 1Б
Программа питания 1Б по Певзнеру показана для нормализации регенеративных показателей слизистой органов пищеварения, поэтому ее используют в стадии затихания воспалительного процесса. Продолжительность питания по данной программе составляет 6 месяцев - до наступления клинически стабильной ремиссии и полного заживления желудочно-кишечного эпителия.
Принципы термической обработки продуктов при данной диете такие же, как и при столе 1А: вся пища подается в протертом или измельченном до состояния пюре или кашицы виде. Сам рацион немного расширяется, к основным блюдам потихоньку добавляют:
- мясо и рыбу, приготовленные на пару (1 раз в неделю допускается употребление жирных сортов мяса при условии предварительного удаления жировых прослоек, кожи, хрящей и других элементов соединительной ткани животного);
- протертые каши;
- сухари из пшеничного хлеба - не более 90 г в день.
Свежий хлеб, сыры, мясные и рыбные бульоны, крепкие напитки на основе кофеина (чай, кофе) на данном этапе питания исключаются. Кофеинсодержащий чай заменяют травяными чаями, отварами, настоями. Полезно включение в рацион компотов из сухофруктов.
Диета № 1
Диета № 1 применяется для комплексного лечения компенсированной пилородуоденальной патологии с сохраненной или повышенной секреторной функцией желудка. Компенсированными называются состояния, при которых клинически стабильная ремиссия продолжается не менее полугода. В основе данной программы лежит умеренное ограничение реактивных (химических) раздражителей на рецепторные клетки желудка и стимуляторы желудочной секреции (париетальные клетки желудка). Рацион также составляется с учетом исключения веществ, эвакуация которых может быть затруднена.

Основные принципы диеты № 1
Методы термической обработки блюд сохраняются, добавляется возможность запекания в духовом шкафу с использованием пергамента или фольги без добавления масла и специй.
- различные виды омлетов;
- нежирные сорта мяса и рыбы;
- молоко и молочные продукты;
- овощи и фрукты в виде пюре (не допускается употребление грубой растительной клетчатки, способной травмировать стенки воспаленного пилородуоденального тракта);
- творог;
- пшеничный хлеб («вчерашний» или черствый), сухари.
Бульоны из мяса и рыбы, копчености, все продукты с добавлением химических веществ (красителей, консервантов, ароматизаторов и т. д.), свежие хлебобулочные изделия по-прежнему под запретом. Колбасные изделия также необходимо убрать из рациона: исключение составляют молочные сосиски - их можно употреблять не чаще 1-2 раз в количестве не более 120-150 г.
Важно! Чтобы не перегружать желудок и кишечник, важно соблюдать принцип умеренного питания. Общий вес суточного рациона не должен превышать 2,5-3 кг.
Диета № 2А
При хроническом гастродуодените гипоанацидного типа (с пониженной кислотностью) без сопутствующих заболеваний печени и желчевыводящих путей применяют диету № 2А.
Данная программа лечебно-профилактического питания предусматривает решение нескольких задач:
- обогащение рациона экстрактивными веществами;
- компенсация дефицитных состояний, вызванных хроническим расстройством пищеварительной функции;
- стимуляция секреторного аппарата желудка;
- развитие компенсаторно-приспособительных реакций органов пищеварения;
- профилактика обострений.
В отличие от диет № 1, стол № 2А допускает употребление мясных подлив, бульонов, рыбных супов, так как они способствуют усилению секреторной функции желудка и повышению кислотности желудочного сока. Допускается также различная степень измельчения (так как структурные изменения слизистой представлены преимущественно деструктивными явлениями, нежели воспалительными), запекание в духовке, непродолжительное обжаривание без использования мучной или сухарной панировки.
В остальном рацион состоит из тех же блюд и продуктов, что и при диете № 1.
Диета № 2
Программа питания 2 является, по сути, полноценным рационом, ограничивающим воздействие химических и механических раздражителей на эпителий желудка и кишечника и способствующим комфортной работе органов пищеварения. Диета применяется в качестве компенсаторной и поддерживающей меры после перенесенного обострения гастродуоденальной патологии с пониженной секрецией.

Показания для диеты № 2
Она практически повторяет диету 2А с небольшими отличиями:
- разрешается обжаривание и запекание мясных продуктов (без сильной корочки);
- суточное содержание соли в рационе - не более 8 г;
- объем свободной жидкости, не входящей в состав других блюд, - 1,8 л.
Количество приемов пищи должно составлять не менее 4-5 в день.
Какие продукты нельзя есть при гастродуодените

Как и при других воспалительных заболеваниях желудочно-кишечного тракта, при гастродуодените нельзя употреблять определенные категории продуктов (независимо от клинической формы, стадии и выраженности воспалительного процесса). В этот список входят:
- овощи с большим содержанием капсаицина и жгучих масел (чеснок, перец, лук репчатый);
- грибы;
- жирные соусы;
- соусы и продукты с добавлением уксуса (консервированные продукты, кетчупы);
- кондитерские изделия с жировыми прослойками (торты, вафли с начинками, пирожные, прослоенные бисквиты);
- сгущенное молоко;
- свежий хлеб;
- жирные твердые сыры;
- газированные напитки (при необходимости употребления минеральной воды с лечебной целью из нее сначала необходимо выпустить газ);
- полуфабрикаты (пельмени, наггетсы, готовые замороженные котлеты);
- крабовые палочки;
- копченая, сырокопченая колбаса (допускается немного вареной колбасы и молочных сосисок);
- острые специи и приправы.
При любых формах гастродуоденита полностью запрещены алкогольные напитки.
Правила питания при воспалительных поражениях желудка и кишечника
- Нельзя употреблять слишком горячие или слишком холодные блюда. Оптимальная температура горячих блюд - не более 60-62°C, холодных - не более 15°C.
- Есть необходимо спокойно, тщательно пережевывая каждый кусочек. Не рекомендуется совмещать прием пищи с воздействием отвлекающих факторов: просмотром телевизора, чтением книг, использованием электронных устройств. Также не следует разговаривать во время еды - это особенно важно для лиц с хроническими рецидивами, протекающими по типу аэрофагии.
- Если перед едой произошла ссора или неприятная конфликтная ситуация, необходимо сначала успокоиться (восстановить пульс, дыхание), подождать 15-20 минут и только после этого садиться за стол.
- Детям нельзя разрешать садиться за стол непосредственно после активных игр или занятий спортом.
- После еды не стоит принимать наклонное или горизонтальное положение в течение 20-30 минут, чтобы исключить рефлюкс.
Питание, в целом, должно быть разнообразным, сбалансированным по микронутриентному составу, регулярным и качественным, что также важно для коррекции внежелудочных состояний (головная и мышечно-скелетная боль, анемия, астения), характерных для разных форм гастродуоденита.
Гастродуоденит - заболевание, во многом зависящее от рациона питания человека. Диетотерапия является базовым лечением гастрита, гастродуоденита и пограничных с ними состояний, проявляющихся воспалительно-деструктивными изменениями слизистых желудочно-кишечного тракта. Для коррекции заболевания на разных стадиях используются адаптированные программы питания. После нормализации состояния и достижения стабильной ремиссии применяется стол № 15 - общая сбалансированная диета для поддержания биохимических процессов жизнедеятельности при отсутствии значимых функциональных расстройств и патологий.
Пациентам: Полезная диета при заболеваниях кишечника

При заболеваниях кишечника особенно важно уделять внимание питанию. Кишечные заболевания часто становятся причиной дефицита полезных веществ в организме, поскольку нарушают работу ЖКТ и мешают усвоению питательных веществ. Помимо белков и жиров, организм может недополучать витамины и микроэлементы, которые необходимы для нормальной работы, поэтому важно позаботиться о том, чтобы не допустить дефицита. Помогает в этом правильная организация питания.
Каким должен быть рацион при заболеваниях ЖКТ
Диета при заболеваниях кишечника не должна быть скудной, наоборот, в рацион необходимо будет включить достаточно калорийные продукты. Если у человека нарушен процесс усвоения пищи, то он обычно начинает быстро худеть, “тает” не только жировая, но и мышечная ткань. Этот процесс необходимо уравновесить, увеличив количество поступающего в организм полноценного белка (не менее 130-140 г.).
Рекомендуется перейти на дробное питание и принимать пищу 5-6 раз в день небольшими порциями, чтобы снизить нагрузку на кишечник. Пища будет поступать в организм более равномерно, а организм сможет усвоить больше полезных веществ.
Витаминный комплекс
Заболевания кишечника подлежат обязательному лечению, но процесс это, как правило, небыстрый. Пока устранить причину заболевания не удастся, организм будет недополучать витамины и питательные вещества. Диета не всегда может полностью перекрыть образовавшийся дефицит, поэтому врач может назначить приём специальных витаминных комплексов. В некоторых случаях авитаминоз может быть слишком сильным, поэтому витамины вводят внутривенно.
Дефицит минеральных веществ
При заболеваниях кишечника в организм поступает недостаточно минеральных веществ, но этот дефицит можно восполнить при помощи молочных продуктов. В них не только содержится много минеральных веществ, но они ещё и легко усваиваются организмом. Молочные продукты способны обеспечить организм достаточным количеством фосфора и кальция, однако нужно иметь в виду, что не все молочные продукты могут хорошо переноситься организмом при заболеваниях кишечника. Например, свежее молоко может оказаться слишком “тяжёлым”, а кисломолочные продукты, благодаря повышенной кислотности, могут раздражать стенки желудка.
Наиболее нейтральным и полезным продуктом при заболеваниях кишечника будет пресный творог, а также несолёный и нежирный сыр. Эти продукты могут стать альтернативой кефиру и йогурту. Важно только, чтобы продукты были свежими и натуральными, без дополнительных специй и усилителей вкуса.
Продукты-регуляторы работы кишечника
Различные заболевания кишечника могут сопровождаться различными, а иногда даже противоположными симптомами. Например, человек может страдать от диареи или, наоборот, мучиться от запоров. Наладить работу кишечника можно при помощи определённых диет и употребления продуктов, которые имеют послабляющий эффект или ослабляют работу кишечника.
К натуральным “послабляющим средствам” относятся сухофрукты, кефир, бобовые культуры, овсяная и гречневая крупы. Их рекомендуется употреблять людям, страдающим периодическими запорами, даже если они не вызваны заболеваниями кишечника. Помогают желудку работать легче протёртые каши, слизистые супы, и продукты с высоким содержанием танина.
Диета №4 при заболеваниях кишечника
Люди, которые страдают от заболеваний кишечника, наверняка слышали или даже испытали на себе “диету №4”. Это специальная диета, которую разработали для лечения и профилактики кишечных заболеваний. “Диета №4” имеет ещё несколько вариаций, которые обозначаются буквами. В их основе лежит всё та же “диета №4”, но с определёнными послаблениями, поправка делается на степень выраженности заболевания и стадию его излечения.
Сама “диета №4” является наиболее щадящей для пищеварительного тракта, а потому наиболее строгой. Она предусматривает питание с низким содержанием жиров и углеводов. В рационе не должно быть жареных, копчёных, солёных и других острых или пряных блюд. Разрешена только еда, приготовленная на пару или отваренная, а затем протёртая до состояния пюре.
Распространённая вариация “диеты №4” — “диета №4в” назначается людям, которые уже перенесли острую стадию заболевания кишечника и постепенно возвращаются к привычному полноценному питанию. “Диета №4в” помогает восстановить потерянный из-за болезни вес и предполагает дробный приём пищи.
Диета №4в: что можно и чего нельзя
Диета №4в не такая строгая как диета №4. Считается, что человек уже перенёс заболевание и готов вернуться к нормальной жизни, но должен делать это постепенно, чтобы не допустить дополнительного стресса для организма. Можно употреблять в пищу разные группы продуктов, но придерживаться ограничений.
Можно есть сухие бисквиты и печенье, вчерашний хлеб, но избегать сдобной и сладкой выпечки и пирожков. Можно употреблять супы на овощном бульоне, нежирное мясо и рыбу, запечённые, отваренные или приготовленные на пару, при этом нужно отказаться от колбасных изделий и всего жареного. То же самое относится и к блюдам из яиц: в рационе могут присутствовать паровые омлеты и белковые блюда, но не должно быть сырых, сваренных вкрутую яиц и яичницы. Допускается употребление рассыпчатых каш из нежных круп и мелких макарон, а также отварных овощей, однако их нужно готовить на воде или с минимальным количеством масла.
Под запретом молочные и сладкие каши, сырые овощи, крупные виды макарон, некоторые грубые крупы, фрукты и ягоды с повышенной кислотностью, цельное молоко и кисломолочные продукты, сладкие газированные напитки, крепкий чай, кофе и алкоголь, растительное и растительно-сливочное масло. Заменить все эти продукты можно более “щадящими” аналогами: на сладкое запекать яблоки или выбирать фрукты с нежной текстурой, молоко употреблять только в качестве добавок к другим блюдам, кисломолочные продукты заменить некислым творогом или творожной пастой, пить некрепкий чай или отвар шиповника, можно позволять себе добавить в блюда немного натурального сливочного масла.
Принципы выбора диеты
Заболевания кишечника вовсе не обрекают человека на голодание, наоборот, задача лечебных диет в том, чтобы помочь организму усваивать полезные вещества, которые ему необходимы для нормальной работы. Придётся отказаться от продуктов, которые излишне нагружают органы пищеварения в пользу калорийной, но легко усваиваемой еды. Придерживаясь лечебно диеты, человек сможет восстановить потерянный вес и не спровоцировать усиление или рецидив болезни.
Читайте также:
