Внутриматочные средства - парагард и мирена. Механизмы действия
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Состав приведен на одну внутриматочную терапевтическую систему.
Описание
ВМС помещена в трубку проводника.
Система состоит из белой или почти белой гормонально-эластомерной сердцевины, помещенной на Т-образном корпусе и покрытой непрозрачной мембраной, регулирующей высвобождение левоноргестрела. Т-образный корпус снабжен петлей на одном конце и двумя плечами на другом. К петле прикреплены нити для удаления системы. Система и проводник свободны от видимых примесей.
Фармакотерапевтическая группа
Пластиковая внутриматочная терапевтическая система, содержащая прогестаген. Код АТХ G02BA03.
Фармакологические свойства
Фармакодинамика
Левоноргестрел является прогестагеном с антиэстрогенным действием и используется в гинекологии различным образом: как прогестагенный компонент в гормональной терапии, в комбинированных пероральных контрацептивах и в низкодозированных пероральных контрацептивах, содержащих только прогестаген, и в субдермальных имплантатах. Мирена® высвобождает левоноргестрел непосредственно в полость матки, что позволяет применять его в очень низкой суточной дозе, так как гормон высвобождается непосредственно в целевой орган. Таким образом, концентрации в плазме ниже, чем при использовании любого другого контрацептивного метода.
Мирена® оказывает главным образом местное прогестагенное действие. Высокие концентрации левоноргестрела в эндометрии предотвращают синтез эндометриального эстрогена и прогестероновых рецепторов, делая эндометрий невосприимчивым к эстрогену и оказывая сильное антипролиферативное действие. При применении Мирены® наблюдаются морфологические изменения эндометрия и слабая местная реакция на присутствие в матке инородного тела. Увеличение вязкости секрета шейки матки предупреждает проникновение сперматозоидов в полость матки. Кроме того, местная среда матки и маточные трубы сильно ингибируют подвижность и функцию сперматозоидов, препятствуя оплодотворению. О некоторых женщин происходит угнетение овуляции.
Эффективность контрацепции Мирены® была исследована в пяти крупных клинических исследованиях, в которых приняли участие 3 330 женщин, использующих Мирену®. Показатель неэффективности (индекс Перля) составил примерно 0,2% в течение первого года, и кумулятивный показатель неэффективности составил примерно 0,7% в течение 5 лет. Данный показатель неэффективности также включает случаи наступления беременности после необнаруженной экспульсии и перфораций. Подобная эффективность контрацепции наблюдалась в крупном постмаркетинговом исследовании, в котором участвовали 17 000 женщин, использующих Мирену®. Так как использование Мирены® не требует ежедневного приема, частота наступления беременности при "обычном использовании" подобна таковой, наблюдаемой в контролируемых клинических исследованиях (идеальное использование).
При определении переносимости по показателю продолжения использования препарата, использование Мирены® переносилось также хорошо, как и использование медьсодержащих внутриматочных систем. Частота продолжения дальнейшего использования после первого года составляет примерно 80%.
Использование Мирены® не оказывает влияния на будущую фертильность. После удаления системы фертильность возвращается на предыдущий уровень, как и у женщин, не использующих контрацепцию. Примерно у 80% женщин, которые удалили Мирену® по причине желания забеременеть, наступала беременность в течение 12 месяцев после удаления системы.
Изменения в характере менструаций являются следствием прямого действия левоноргестрела на эндометрий, и не регулируется функцией яичников. Четкой взаимосвязи между характером выделений и развитием фолликулов, уровнями эстрадиола и прогестерона у женщин с различными менструальными циклами, не прослеживается. В процессе инактивации пролиферации эндометрия может наблюдаться первоначальное усиление «мажущих» кровянистых выделений в течение первых месяцев использования. Впоследствии выраженное подавление эндометрия приводит к сокращению продолжительности и объема менструального кровотечения во время использования Мирены®. Скудные менструации часто переходят в олигоменорею или аменорею. При этом функция яичников и уровень эстрадиола в крови остаются нормальными, даже при развитии аменореи.
Мирена® была разработана специально для женщин, нуждающихся в долгосрочной эффективной контрацепции. Ее также можно успешно использовать при лечении меноррагии. У женщин с меноррагией объем менструального кровотечения снижается на 62 - 94% в течение первых трех месяцев использования и на 71 - 95% в течение шести месяцев использования. В сравнении с абляцией или резекцией эндометрия, препарат Мирена® имеет такую же эффективность в уменьшении объема менструального кровотечения на срок до двух лет. При меноррагии, вызванной подслизистой фибромиомой, эффект от лечения менее выражен. Подобно оральным контрацептивам, Мирена® облегчает также выраженность дисменорреи.
Влияние Мирены® на лечение меноррагии и профилактики гиперплазии эндометрия при заместительной терапии эстрогенами основано на действии левоноргестрела на эндометрий, предотвращающем пролиферацию эндометрия. В ходе 12-месячного исследования не сообщалось о гиперплазии эндометрия. Подобное предупреждение пролиферации было достигнуто у пациенток, использующих эстроген перорально, трансдермально или подкожно. Количество левоноргестрела, высвобождаемого Миреной®, является достаточным для предотвращения пролиферации эндометрия в течение пяти лет.
Мирена® была также эффективна в предотвращении гиперплазии эндометрия, как и пероральное либо трансдермальное применение эстрогена. Наблюдаемая частота развития гиперплазии в ходе монотерапии эстрогеном составляет до 20%. В клинических исследованиях с общим количеством 634 пациенток, применяющих Мирену®, в перименопаузальном и постменопаузальном периоде, не сообщалось о гиперплазии в течение периода наблюдения в пределах от одного до пяти лет.
Фармакокинетика
Левоноргестрел высвобождается местно в полость матки. Расчетные показатели высвобождения in vivo для разных временных точек приведены в Таблице 3.
Таблица 3: Расчетные скорости высвобождения in vivo препарата Мирена®:
| Время | Расчетные показатели выделения in vivo [микрограммы/24 часа] |
| В день введения | 20 |
| 1 год после введения | 18 |
| 5 лет после введения | 10 |
| Среднее за 5 лет | 15 |
Согласно исследованиям сывороточных концентраций, выделение левоноргестрела в полость матки начинается сразу после введения Высвобожденный левоноргестрел обладает абсолютной системной доступностью.
После введения Мирены® левоноргестрел обнаруживается в сыворотке через 1 час. Максимальная концентрация достигается в течение 2 недель после введения. По мере снижения скорости высвобождения концентрация левоноргестрела в сыворотке снижается. У женщин репродуктивного возраста с массой тела более 55 кг средняя концентрация уменьшается с 206 пг/мл (от 25 до 75 процентилей: 151-264 пг/мл) через 6 месяцев до 194 пг/мл (146-266 пг/мл) через 12 месяцев и до 131 пг/мл (113-161 пг/мл) через 60 месяцев.
Высокое местное лекарственное воздействие в полости матки важно для местного эффекта Мирены® на эндометрий, что приводит к сильному градиенту концентрации через эндометрий к миометрию (градиент по направлению от эндометрия к миометрию > 100 раз) и к низким концентрациям левоноргестрела в сыворотке (градиент по направлению от эндометрия к сыворотке > 1 000 раз).
По причине низких уровней лекарственного препарата в плазме системные эффекты прогестагена минимальны.
Распределение
Фармакокинетика левоноргестрела широко изучена и опубликована в литературе. Левоноргестрел с пероральным введением быстро и полностью абсорбируется. Абсолютная биодоступность составляет примерно 90%. Левоноргестрел связывается неспецифично с сывороточным альбумином и специфично с глобулином, связывающим половые гормоны (ГСПГ). Менее 2% от общей концентрации левоноргестрела в сыворотке присутствует в виде свободного стероида. Левоноргестрел связывается с высоким сродством с ГСПГ. Соответственно, изменения концентрации ГСПГ в сыворотке приводят к увеличению (при более высоких концентрациях ГСПГ) или уменьшению (при более низких концентрациях ГСПГ) общей концентрации левоноргестрела в сыворотке. Концентрация ГСПГ снижается в среднем примерно на 20-30% , в течение первого месяца после введения Мирены®, остается стабильной в течение первого года использования, и впоследствии немного увеличивается. Средний кажущийся объем распределения левоноргестрела составляет около 106 литров.
Показано, что масса тела и концентрация ГСПГ в плазме крови влияют на системную концентрацию левоноргестрела, т.е. при низкой массе тела и/или высокой концентрации ГСПГ концентрация левоноргестрела выше. У женщин репродуктивного возраста с низкой массой тела (37-55 кг) средняя концентрация левоноргестрела в плазме крови примерно в 1,5 раза выше, чем обычно.
У женщин в постменопаузе, использующих Мирену® одновременно с не пероральным приемом эстрогенов, средняя концентрация левоноргестрела в сыворотке снижается с 257 пг/мл (25-го по 75-й перцентили: от 186 пг/мл до 326 пг/мл) в течение 12 месяцев до 149 пг/мл (от 122 пг/мл до 180 пг/мл) через 60 месяцев. При использовании Мирены® одновременно с пероральным эстрогеном концентрация левоноргестрела в сыворотке крови через 12 месяцев увеличивается примерно до 478 пг/мл (от 341 пг/мл до 655 пг/мл), что обусловлено индукцией синтеза ГСПГ пероральным приемом эстрогена.
Биотрансформация
Левоноргестрел в значительной степени метаболизируется. Наиболее важными метаболическими путями являются редукция Δ4-3-оксо группы и гидроксилирование в положениях 2α, 1β и 16β с последующей конъюгацией. Кроме того, CYP3A4 участвует в окислительном метаболизме левоноргестрела. Однако имеющиеся данные in vitro позволяют предположить, что данный метаболический путь незначителен для левоноргестрела, по с равнению с редукцией и конъюгацией.
Общий клиренс левоноргестрела из плазмы крови составляет приблизительно 1,0 мл/мин/кг. Только следовые количества левоноргестрела выводятся в неизмененном виде. Метаболиты выводятся с фекалиями и мочой в равных количествах. Период полувыведения, главным образом, представлен метаболитами, составляет около 1 дня.
Линейность/нелинейность
Фармакокинетика левоноргестрела зависит от концентрации ГСПГ, на которую, в свою очередь, оказывают влияние эстрогены и андрогены. Снижение концентрации ГСПГ приводит к снижению общей концентрации левоноргестрела в сыворотке, что указывает на нелинейную фармакокинетику левоноргестрела относительно времени. С учетом преимущественно местного действия Мирены®, никакого влияния на эффективность Мирены® не ожидается.
Доклинические данные безопасности
На основании данных стандартных исследований по фармакологической безопасности, фармакокинетике и токсичности, включая генотоксичность и канцерогенный потенциал левоноргестрела, не выявлено особой опасности для человека. Левоноргестрел представляет собой широко используемый прогестаген с известной антиэстрогенной активностью. Профиль безопасности после системного применения хорошо документирован. Исследования у обезьян с внутриматочной подачей левоноргестрела, проведенные в течение 9-12 месяцев, подтвердили местную фармакологическую активность с высокой местной переносимостью и с отсутствием признаков системной токсичности. После внутриматочного введения левоноргестрела эмбриотоксичность у кроликов не наблюдалась.
Оценка безопасности эластомерных компонентов гормонального резервуара, полиэтиленовых и полипропиленовых материалов продукта и комбинации эластомера и левоноргестрела, на основании оценки генетической токсикологии в испытательных системах in vitro и in vivo, а также испытаний на биосовместимость, проведенных на мышах, крысах, морских свинках, кроликах и испытательных системах in vitro, не выявила бионесовместимость.
В помощь практикующему врачу Мирена как эффективный и приемлемый метод контрацепции: анализ побочных реакций при применении
К третьему поколению внутриматочных контрацептивов относятся гормонсодержащие внутриматочные системы (ВМС), из которых наибольший клинический интерес представляет левоноргестрелсодержащая внутриматочная рилизинг-система "Мирена" (ЛНГ-ВМС), сочетающая в себе свойства гормональной и внутриматочной контрацепции.
Левоноргестрел (ЛНГ) - синтетический гестаген из группы 19-норстеро-идов, прочно и избирательно связывается с рецепторами прогестерона, обладает сильным антиэстрогенным и антигонадотропным эффектами и слабыми андрогенными свойствами. Гестагены подавляют митотическую активность эндометрия, вызывая раннюю секреторную трансформацию, а при длительном использовании - гипотрофию и атрофию слизистой оболочки тела матки, что, в свою очередь, препятствует имплантации оплодотворенной яйцеклетки. Помимо этого, гестагены сгущают цервикальную слизь, уменьшают объем крипт и, тем самым, препятствуют проникновению сперматозоидов и некоторых микроорганизмов в полость матки.
Ряд исследований был проведен с целью решения вопроса - отмечается ли торможение процессов овуляции при применении "Мирены"? Большинство исследователей едины во мнении, что в процессе контрацепции овуляторная функция яичников не подавляется. По мнению M.Coleman, на протяжении 1-го года до 78,5% менструальных циклов бывают овуляторными, и лишь в небольшом проценте случаев отмечается торможение процессов овуляции с последующим развитием НЛФ. Для подавления овуляции концентрация ЛНГ в периферической крови должна быть не менее 50 мкг/сут, а на фоне ЛНГ-ВМС суточная доза гормона в периферическом кровотоке составляет 20 мкг/сут. Согласно исследованиям T.Luukkainen, в течение 1-го года контрацепции "Миреной" имеют место несколько вариантов реакции яичников:
1) ановуляция со снижением продукции эстрадиола;
2) ановуляция с повышением продукции эстрадиола;
3) овуляторный цикл с НЛФ;
4) двухфазный овуляторный цикл.
Согласно результатам многочисленных многоцентровых исследований индекс Перля в процессе контрацепции "Миреной" равен 0,1-0,2. Например, итоги крупного эпидемиологического исследования, проведенного в Финляндии, включившего 17 360 женщин, применявших "Мирену" в течении 5 лет, подтвердили высокую контрацептивную эффективность рилизинг-системы с индексом Перля 0,18. Учитывая столь высокую контрацептивную эффективность ЛНГ-ВМС, некоторые исследователи приравнивают ее к хирургической стерилизации.
Основной механизм действия "Мирены" реализуется на уровне эндометрия, в котором создается высокая концентрация ЛНГ. Медленное высвобождение гормона из резервуара приводит к истончению слизистой оболочки матки, атрофии эндометриальных желез и, как следствие - к снижению функциональной активности эндометрия. Всеми авторами подчеркивается характерный морфологический признак - децидуализация клеток стромы эндометрия на фоне атрофии железистого компонента.
Результатом локального действия ЛНГ является полное прекращение циклических изменений в эндометрии, характеризующееся отсутствием менструаций у 20-25% женщин через 12 мес контрацепции, а, по данным некоторых исследователей, - до 50% женщин. Использование термина "аменорея" для оценки отсутствия менструаций на фоне ЛНГ-ВМС является неприемлемым, так как данное состояние не является заболеванием, ввиду отсутствия нарушения функции яичников или гипоталамо-гипофизарной системы, и полностью обратимо.
Возникновение скудных межменструальных кровянистых выделений является типичным при использование чистых гестагенов и отражает переходное состояние эндометрия от активного к атрофическому. По мнению I.Cameron, определенную роль в этом играет повышение проницаемости и ломкости сосудов эндометрия и изменения в спиральных артериях. P.Zhu и соавт. предполагают, что одной из причин нерегулярных кровянистых выделений на фоне применения "Мирены" может быть снижение активности VIII фактора свертывания крови в эндометрии по сравнению с исходным. Доказано, что антиэстрогенный и антимитотический эффекты ЛНГ-ВМС реализуются посредством влияния высоких доз ЛНГ на концентрацию эстрогеновых (ЭР) и прогестероновых рецепторов (ПР) в эндометрии. Матерал и методы исследования Обследованы 73 пациентки в возрасте от 27 до 48 лет, обратившиеся в центр для подбора метода контрацепции. На основании комплексного обследования с учетом данных анамнеза, репродуктивного поведения, ранее использованных методов контрацепции были отобраны 39 женщин, не имевших противопоказаний к назначению внутриматочной контрацепции с применением ЛНГ-ВМС и желающих ее использовать. Критериями исключения служили противопоказания к применению гормонсодержащих ВМС:
- беременность или подозрение на нее;
- злокачественные новообразования органов репродуктивной системы;
- кровянистые выделения из половых путей неясной этиологии;
- острые или хронические воспалительные заболевания органов малого таза в настоящем или за последние 3 мес;
- деформации полости матки, острый гепатит, тромбофлебит или тромбоэмболии в анамнезе.
Всем пациенткам проведено обследование с применением общеклинических и специальных методов, включая расширенную кольпоскопию, цитологическое исследование мазков-отпечатков с шейки матки (до введения ВМС, через 6 и 12 мес). Эхографию органов малого таза осуществляли серией продольных и поперечных сечений аппаратами сложного сканирования "Aloka SSD 1200, 2000" и "Toshiba SSA-240" с использованием трансабдоминального и эндовагинального конвексных датчиков с частотой 3,5 м 5 МГц. Динамическое ультразвуковое исследование проводили до и через 7 дней после введения ВМС а также по истечении 6, 12 мес контрацепции.
Перед введением ВМС пациентки были проконсультированы в соответствии с существующими стандартами ВОЗ о преимуществах и недостатках указанных методов контрацепции, возможных побочных реакциях и осложнениях, о предполагаемых методах обследования в ходе исследования. Все пациентки заполняли анкету с информированным согласием.
Результаты исследования
По причине большего диаметра проводника затруднения при введении контрацептива отмечались у 8 (20,5%) пациенток, что потребовало дополнительного расширения цервикального канала расширителями Гегара под местной анестезией 9% раствором лидокаина.
В процессе исследования особое внимание уделялось характеру менструального цикла, а также частоте развития побочных реакций и осложнений. У всех 39 (100%) обследуемых очередная после введения ВМС менструация наступила в срок, однако у 12 (30,8%) пациенток отмечались скудные межменструальные кровянистые выделения на протяжении 1-го месяца контрацепции. У всех пациенток характер менструации не претерпел существенных изменений по сравнению с исходным: обильное менструальное кровотечение отмечено у 18 (46,2%) женщин, умеренное - у 21 (53,8%) пациентки (p>0,05). Средняя продолжительность менстуального кровотечения составила 5,6±0,4 дня (рис. 1).
Рис. 1. Характер менструального цикла на фоне применения ЛНГ-ВМС "Мирена".
К 6-му месяцу контрацепции у 30 (76,9%) пациенток на фоне регулярного менструального цикла отмечались скудные межменструальные кровянистые выделения, у 2 (5,1%) развилась аменорея, у 7 (18,0%) наблюдались непрерывные скудные мажущие кровянистые выделения. Большинство пациенток - 29 (74,4%) - отмечали скудные менструации, и лишь у 8 (20,5%) женщин менструальное кровотечение было умеренным. Средняя продолжительность менструального кровотечения к 6-му месяцу контрацепции составила 3,2±0,6 дня.
К концу 1-го года контрацепции у 12 (30,8%) женщин развилась аменорея (pРис. 2. Динамика средней продолжительности менструального кровотечения на фоне применения ЛНГ-ВМС "Мирена".
Ультразвуковое исследование (УЗИ) органов малого таза проводили всем пациенткам через 1, 6 и 12 мес контрацепции. В ходе исследования обращали внимание на правильность расположения контрацептива в полости матки, толщину эндометрия, структуру миометрия и миоматозных узлов, состояние яичников.
При УЗИ "Мирена" определялась в виде двух линейных, перпендикулярно расположенных гиперэхогенных структур. Ножка контрацептива на продольных сканограммах визуализировалась в виде 4 параллельно расположенных тонких гиперэхогенных структур, что было обусловленно отражением ультразвуковых волн от стенок гормонсодержащего резервуара.
Средние размеры матки оставались относительно стабильными на протяжении 12 мес контрацепции и составили: продольный размер - 5,1±0,2 см, поперечный размер - 4,2±0,4 см, переднезадний - 5,1±0,3 см. Средняя толщина эндометрия перед введением ЛНГ-ВМС составила 0,57±0,05 см, а к 12-му мес контрацепции отмечено достоверное уменьшение толщины эндометрия до 0,35±0,05 см (pРис. 3. Динамика толщины эндометрия на фоне применения "Мирены" (данные УЗИ).
Результаты исследования согласуются с данными литературы о том, что на фоне ЛНГ-ВМС "Мирена" в течение первых 6-9 мес контрацепции наблюдаются скудные межменструальные кровянистые выделения, с последующим развитием аменореи у каждой третьей пациентки (30,8%). Изменения менструального цикла являются следствием локального действия ЛНГ на эндометрий и временного прекращения в нем циклических процессов, характеризуются снижением его функциональной активности и толщины М-эхо, по данным УЗИ. Ввиду высокой приемлемости, эффективности, отсутствия осложнений, а также в связи с антипролиферативным действием на эндометрий весьма перспективно применение ЛНГ-ВМС у женщин позднего репродуктивного возраста.
Проведенный нами детальный ретроспективный анализ показал, что пациентки, у которых, по данным УЗИ, выявлены функциональные кисты яичников, были раннего репродуктивного возраста, и, по данным анамнеза, у 7,7% из них, раннее были диагностированы функциональные кисты яичников.
По нашему мнению, формирование функциональных кист яичников обусловлено стимулирующим влиянием микродоз ЛНГ и связано с индивидуальной чувствительностью репродуктивной системы женщины, и, в первую очередь, яичников, к гормональным воздействиям. По-видимому, молодой возраст и наличие функциональных кист яичников в анамнезе являются предрасполагающими факторами их развития.
Возникает вопрос о тактике ведения пациенток с функциональными кистами, возникшими на фоне применения "Мирены". По нашему мнению, с целью своевременной диагностики функциональных кист яичников в процессе контрацепции показано динамическое УЗИ органов малого таза каждые 6 мес. В случае их обнаружения показано наблюдение в течение 3 6 мес, и при отсутствии положи тельной динамики-удаление ВМС.
Полученные нами результаты позволяют говорить о ЛНГ-ВМС "Мирена" как об эффективном и приемлемом методе контрацепции. Однако не следует забывать о необходимости полного клинико-лабораторного обследования пациентки для исключения противопоказаний к внутриматочной контрацепции согласно критериям ВОЗ. Должны учитываться возраст пациентки, перенесенные или имеющиеся на данный момент соматические заболевания, возраст менархе, характер становления менструальной функции и характер менструального цикла. При анализе данных репродуктивного анамнеза необходимо учитывать количество беременностей, их течение и исходы, число родов. Немаловажное значение следует уделять раннее использованным методам контрацепции, их эффективности, наличию побочных реакций и осложнений в процессе их применения.
ЛИТЕРАТУРА
1. Coleman M. Levonorgestrel-releasing IUD - more than only a contraceptive method. Aust NZ Obstet Gynaecol 1997; 37 (2).
2. Critchley HO, Wang H, Kelly RW et al. Progestin receptor isoforms and prostaglandin dehydroge-nase in the endometrium of the women using a lev-onorgestre-releasing intrauterine system. Human Reprod 1998; 13 (5): 1210-7.
3. Critchley HOD, Wang H, Jones R et al. Morphological and functional features of endometrial decidu-alisation following long-term intrauterine lev-onorgestrel delivery. Hum Reprod 1998; 13 (5): 1218-24.
4. Gerber B, Reimer T, Krause A et al. Lev-onorgestrel-releasing intrauterine devices. Lancet 2001; 10: 357.
5. Goran Rybo, Kerstin Andersson, Viveca Odlind. Hormonal intrauterine devices. Ann Med 1993; 25: 143-7.
6. Kunz J. Levonorgestrel releasing intrauterine spiral-contraception - therapeutic indications. Schweiz Rundsch Med Prax 2001; 90: 442-52.
7. Lu SM. Effect of levonorgestrel intrauterine device on human endometrial estrogen and progesterone receptors. Chung-Hua-Fu-Chan-Ko-Tsa-Chin 1991; 26 (5): 293-4.
8. Luukkainen T, Pakarinen P, Toivonen J. Prog-estin-releasing intrauterine systems. Semin Reprod Med 2001; 19 (4): 355-64.
9. Mirena. Product monograph. Shering AG. 2002.
10. Oliveira da Silva M, Costa M. Reasons, myths and fantasies: preliminary data and reflections about the Portuguese experience with LNG-IUS-induced hypomenorrhea. The Europ J Contracep Reprod Health Care 1999; 4: 21.
11. Ronnerdag M. Health effects of long-term use of the LNG-IUS. Abstracts book. Mirena - effective contraception with health benefits. 2001; 10-1.
12. Ronnerdag M, Odlind V. Health effect of long-term use of the intrauterine levonorgestrel-releas-ing system. A follow-up study over 12 years of continuous use. Acta Obstet Gynecol Scand 1999; 78 (8): 716-21.
13. Rutanen EM. Endometrial response to intrauter-ine release of levonorgestrel. Gynecol Forum 1998; 3 (3): 11-4.
14. Rutanen EM. Insulin-like growth factors and insulin-like growth factor binding proteins in the endometrium. Effect of the intrauter-inelevonorgestrel-delivery. Hum Reprod 2001; 15 (3): 173-81.
15. Sturridge F, Guillebaud J. A risk-benefit assessment of the levonorgestrel-releasing intrauterine system. Drug Safety 1996; 15 (6): 430-40.
16. Wildemeersch D, Schacht E, Thiery M et al. Intrauterine contraception in the year 2001: can intrauterine devices use be revived with new improved contraceptive technology? The Eur J Con-tacep Reprod Health Care 2000; 5: 295-304.
17. Zhou J, Dsupin BA, Gindice LC et al. Insulin-like growth factor (IGF) IGF binding protein and IGF receptor gene expression in human endometrium. J Con Endocrinol Metab 1994; 79: 1723-34.
Внутриматочная гормональная контрацепция (ВМС)

Врач — гинеколог-эндокринолог. Стаж 25+ лет. Принимает в Университетской клинике. Стоимость приема 2500 руб.
- Запись опубликована: 23.04.2020
- Reading time: 5 минут чтения
Внутриматочная терапевтическая система используется для контрацепции и лечения тяжелых болезненных менструаций и некоторых гинекологических заболеваний. На фармацевтическом рынке доступны несколько видов гормональных ВМС: Mirena, Kyleena, Skyla и Liletta.
Самыми эффективными внутриматочными гормональными ВМС считаются устройства, содержащие левоноргестрел. Левоноргестрел - это синтетический гестаген, относится к группе 19-норстероидов. Это самый активный гормон из всех гестагенов. Левоноргестрел обладает выраженным антиэстрогенным, эффектом и слабым антиандрогенным свойством.
В России гормональная внутриматочная система представлена под торговой маркой Мирена. Мирена представляет собой Т-образную конструкцию, выделяющую левоноргестрел, которая применяется для длительной контрацепции и в лечебных целях.
Механизм действия гормональной внутриматочной системы
Гормональная ВМС в основном оказывает местное действие. Устройство выделяет гестаген непосредственно в матку, что имеет несколько преимуществ:
- применяются минимальные дозы гормона;
- высокая концентрация гестагена создается именно в слизистой матки.
Местный механизм действия левоноргестрела состоит в том, что он снижает чувствительность рецепторов эндометрия к естественным эстрогенам и прогестерону, развивается невосприимчивость к эстрадиолу, в результате чего подавляется процесс пролиферации слизистой оболочки матки. Этот механизм действия гормональной ВМС лежит в основе ее применения для лечения гиперплазии а также меноррагии (истончение слизистой позволяет уменьшить или остановить менструальное кровотечение).
Кроме того, под действием гестагена увеличивается вязкость секрета, который выделяется шейкой матки. Все эти эффекты лежат в основе механизма предотвращения беременности с помощью гормональной ВМС. Который заключается в следующем:
- Сгущение слизи в шейке матки делает невозможным миграцию сперматозоидов к яйцеклетке и препятствует оплодотворению.
- Истончение слизистой оболочки матки препятствует прикреплению яйцеклетки.
- Наблюдается частичное подавление овуляции.
Преимущества гормональной внутриматочной системы:
- Эффективность контрацепции: более 99%, что сопоставимо со стерилизацией. Вероятность беременности составляет 0,2% в первые 12 месяцев после установки устройства, после 12 месяцев может немного увеличиться, но до показателя 0,7%.
- Действует длительно, до пяти лет.
- Может использоваться у женщин всех возрастов, включая подростков и женщин старшего возраста.
- Систему можно удалить по желанию женщины в любое время с последующим быстрым возвратом к нормальной фертильности. Процесс занимает 5-10 минут.
- Можно установить женщинам, применяющим ЗГТ, если они принимают препараты, содержащие только эстрогены, как пероральные - таблетки, так и трансдермальные - пластыри.
- Может использоваться во время кормления грудью.
- Не имеет побочных эффектов, связанных с системным и местным действием эстрогенов.
- Устраняет необходимость прерывать половой акт для защиты от беременности
- Не требует участия партнера.
- Уменьшает менструальное кровотечение, как правило, после трех или более месяцев использования. По результатам опытов у женщин с тяжелыми менструациями, кровопотеря уменьшилась через три месяца на 62-94%. У примерно 20 % женщин прекращаются менструации по истечению одного года после применения ВМС.
- Уменьшает сильную боль в период менструации и боль, возникающую в связи с эндометриозом (аномальным ростом ткани эндометрия вне матки).
- Снижает риск инфекции малого таза.
- Снижает риск рака эндометрия
- Может быть установлена:
- В любое время в любой период менструального цикла, если женщина не беременна.
- Сразу после прерывания беременности.
- Сразу после естественных родов или при помощи кесарева сечения.
Примечание: Если ВМС вводится более чем через 7 дней после начала менструации, нужно обязательно использовать резервную контрацепцию в течение одной недели (презерватив). Женщине может потребоваться пройти тест на беременность перед установкой.
Введение сразу после естественных родов незначительно, но увеличивает риск отторжения ВМС. Поэтому рекомендуется выдержать около 6 недель после рождения ребенка для инволюции матки.
Благодаря преимуществам, не связанным с контрацепцией, гормональная ВМС может назначаться женщинам, у которых:
- Сильное менструальное кровотечение (меноррагия).
- Выраженные спазмы или боль связанные с менструальным периодом (дисменорея).
- Эндометриоз.
- Аномальный рост слизистой матки (гиперплазия эндометрия).
- Аномальный рост ткани эндометрия в мышечной стенке матки (аденомиоз).
- Анемия вследствие обильных ежемесячных кровотечений.
Потенциальные риски, связанные с гормональной внутриматочной системой
Если все-таки беременность наступила во время использования ВМС, у женщины наблюдается повышенный риск внематочной беременности - когда оплодотворенная яйцеклетка имплантируется за пределы матки, обычно в фаллопиевую трубу. Однако, поскольку гормональная внутриматочная система наиболее эффективно предотвращает беременность по сравнению с другими методами контрацепции, риск развития внематочной беременности у женщин во время ее применения в целом более низкий.
Очень редко введение ВМС вызывает перфорацию матки. Риск перфорации может быть выше при установке в ранние сроки после родов. Риск перфорации также повышают некоторые аномалии строения матки.
Для того, чтобы снизить риск перфорации необходимо:
- Определить положение матки и размер ее полости при помощи УЗИ матки;
- Не устанавливать систему сразу после родов. Рекомендуется подождать несколько месяцев для сокращения матки до нормальных размеров.
Может вызывать тяжелые инфекции, в том числе воспалительные заболевания органов малого таза (PID) и сепсис.
В целом устройство безопасно, но важно помнить, некоторые недостатки:
- Гормональная система не защищает от ИППП.
- Как для установки, так и для удаления требуется опытный гинеколог.
- Установка ВМС может быть болезненна. Рекомендуется принять НПВС (нурофен, мотрин) за 1-2 часа до процедуры, это поможет предотвратить развитие боли и спазмов миометрия.
- Может развиваться нерегулярное кровотечение, которое проходит после 6 месяцев использования.
- Примерно через месяц после введения ВМС необходима консультация гинеколога, чтобы убедиться в правильном расположении устройства и отсутствии инфекции.
Перед установкой устройства необходимо пройти стандартный гинекологический осмотр, обследование тазовых органов, молочных желез и другие исследования по назначению гинеколога, чтобы исключить злокачественные опухоли (половых органов и молочной железы), острые ЗППП, заболевания тазовых органов, в том числе воспалительные. Острые инфекционные и воспалительные заболевания необходимо полностью излечить до установки ВМС.
После установки у женщины иногда могут быть головокружение, потоотделение, бледность кожи, но они быстро проходят, поскольку связаны с эмоциональной реакцией женщины на процедуру.
Противопоказания к установке гормональной ВМС следующие:
- Аномалии матки (включая фибромиомы, деформирующие полость органа).
- Хронические PID.
- Послеродовой эндометрит или недавний инфицированный аборт.
- Кровотечение из матки неустановленной этиологии.
- Подозрение на опухоли, чувствительные к прогестерону, в том числе молочной железы.
- Инфекции половых органов.
- Заболевания печени или опухоли.
- Злокачественные опухоли молочной железы, шейки, матки.
- Установленная гиперчувствительность к ВМС или любому из его компонентов.
- Женщины должны обсудить прием всех лекарств с гинекологом перед использованием внутриматочной системы.
Некоторые препараты и растительные добавки предположительно могут уменьшать эффективность гормональной ВМС, поскольку они могут усиливать клиренс левоноргестрела. К ним относятся некоторые антибиотики, снотворные и противосудорожные препараты, средства, содержащие зверобой. Точное влияние этих веществ на контрацептивный эффект устройства не установлено.
Применение этих препаратов, скорее всего, не имеет никакого важного значения и не влияет на внутриматочную систему, в связи с местным механизмом действия.
Побочные эффекты, связанные с гормональной ВМС:
- Головная боль.
- Акне.
- Болезненность молочных желез.
- Кровянистые выделения и нерегулярная менструация, которые проходят после шести месяцев использования.
- Изменения настроения.
- Спазмы или тазовая боль.
- Кисты яичников.
Побочные эффекты развиваются не у всех женщин, многие легко переносят установку устройства и практически не испытывают никаких изменений состояния.
Что поможет принять решение относительно применения гормональной ВМС
- В какие сроки вы хотите забеременеть? Если вы не планируете беременность в ближайшее время, можно рассмотреть длительный вариант контрацепции.
- Что для вас важно и удобно? Вы хотите метод регулирования рождаемости, о котором не нужно думать? Женщинам, применяющим, гормональную внутриматочную систему, не нужно беспокоиться о том, чтобы не забыть ежедневно в одно и то же время принимать противозачаточные таблетки или менять противозачаточный пластырь каждую неделю.
- Вам нужен эффективный способ предохранения от беременности? Гормональная ВМС эффективна более чем на 99%.
Вы заботитесь о своем здоровье? Вам трудно сделать выбор? Проконсультируйтесь с гинекологом. Он поможет взвесить все “за” и “против” относительно любого метода контрацепции и сделать выбор, который вам подходит наилучшим образом.
В некоторых случаях гормональная ВМС необходима в лечебных и профилактических целях. Зачастую это лучший выбор контроля над рождаемостью, который позволяет избежать хирургического вмешательства для устранения нежелательной беременности или использования противозачаточных средств с высокой дозировкой гормонов.
Гормональная спираль Мирена: особенности использования и противопоказания
Спираль Мирена является эффективным внутриматочным средством контрацепции. Помимо основного назначения - защита от нежелательной беременности, она также помогает при лечении различных женских заболеваний. Спираль оказывает местное воздействие и отличается продолжительным сроком использования. Имеет противопоказания и побочные реакции, с которыми стоит ознакомиться заранее.
Что собой представляет
На заметку! Стоит отметить, что данный вид внутриматочной контрацепции не позволяет защитить женщину от половых инфекций.
Показания к использованию и преимущества
Применять систему Мирена можно в следующих случаях:
для лечения аномальных менструальных кровотечений;
для защиты от незапланированной беременности;
лечение таких женских заболеваний, как аденомиоз, эндометриоз, миома матки.
К главным преимуществам ее использования можно отнести:
эффективный и надежный способ контрацепции;
удобство использования, отсутствие дискомфорта;
не оказывает системного гормонального воздействия;
снижает кровопотери во время месячных;
уменьшает вероятность заболеваний малого таза воспалительного характера;
введение и удаление спирали не приносит болевых и дискомфортных ощущений.
По эффективности использование данного вида контрацепции можно сравнить со стерилизацией. Гораздо эффективнее других способов защиты от незапланированной беременности (таблеток, презервативов). На тысячу женщин приходится всего лишь 1 случай нежеланной беременности. Женщины, у которых наблюдаются чрезмерные кровопотери во время месячных, перестают страдать, количество выделений заметно уменьшается уже через пару месяцев. У некоторых девушек месячные могут вовсе не идти.
Введение внутриматочной спирали
Вводить внутриматочный контрацептив может только врач. Спираль устанавливают в полость матки на 2-7 день менструального цикла. Возможность введения в более поздние сроки допустимо только после подтверждения, что женщина не беременна. В таком случае на протяжении нескольких дней ей дополнительно придется использовать другие виды защиты (презервативы).
Этапы установки системы Мирена:
консультация с врачом;
осмотр у гинеколога;
проведение необходимых исследований;
В среднем одной системы хватает на 3-5 лет. По истечению этого срока можно сразу же установить новую. Специалисты советуют использовать данный способ контрацепции женщина от 30 лет, а также при наличии постоянного сексуального партнера.
Удаление спирали
Удаление гормонального контрацептива также производит врач. Спираль извлекается в любой день месячных (при условии регулярного менструального цикла). Для этого используются специальные щипцы, которые захватывают ее нити и аккуратно достают. Если спираль была удалена по причине истечения ее срока годности, в этот же день можно установить новое внутриматочное средство контрацепции.
Если спираль удаляют не во время месячных, то за 7 дней до проведения этой процедуры необходимо начать использовать другие барьерные методы контрацепции.
Когда спираль Мирена будет удалена, врач должен проверить ее целостность, чтобы убедиться, что все составляющие успешно изъяты.
После выведения спирали способность забеременеть восстанавливается практически сразу. Лишь в редких случаях на это может потребоваться время (до полугода).
Противопоказания и побочные реакции
Спираль Мирена имеет противопоказания к использованию. К ним относят:
чрезмерная восприимчивость к составу контрацепции;
злокачественные опухоли матки;
врожденные либо приобретенные аномалии матки;
перенесенные серьезные заболевания (рак) молочных желез;
наличие половых инфекций;
послеродовой воспалительный процесс в матке;
острые болезни печени;
маточное кровоизлияние по непонятным причинам;
воспалительные процессы в органах малого таза.
После введения спирали могут проявиться побочные реакции.
сокращение менструального цикла;
появление кожной сыпи;
прибавление нескольких килограмм;
головокружение, боль в голове;
частые перепады настроения;
высокая чувствительность молочных желез.
Такие негативные последствия как правило проявляются в первые недели после установки спирали. Они исчезают со временем и не нуждаются в лечении.
Применение данного гормонального контрацептива в редких случаях может привести к осложнениям. В случае появления каких-либо неуказанных выше побочных эффектов, стоит сразу же обратиться к специалисту. Из возможных осложнений - внематочная беременность, занесение инфекции, перфорации матки.
Особенности использования в период беременности и лактации
Любыми средствами контрацепции нельзя пользоваться во время вынашивания ребенка. Если же беременность настала во время использования системы Мирена (может случиться при неправильной установки спирали или ее выпадения), то ее необходимо достать, так как повышается вероятность незапланированного аборта или преждевременных родов. При неправильном изъятии системы также может случиться самопроизвольный аборт.
Использовать такой способ контрацепции можно только через 1,5 месяца с момента рождения ребенка. Спираль никак не будет сказываться на количестве и качестве грудного молока.
Внутриматочные средства - парагард и мирена. Механизмы действия
Родильный дом №26, женская консультация, Москва
Фармакоэкономическая оценка использования внутриматочной левоноргестрелсодержащей системы Мирена с контрацептивной и лечебной целью
Журнал: Проблемы репродукции. 2013;(4): 39‑43
Баева Н.Г., Филяева Ю.А. Фармакоэкономическая оценка использования внутриматочной левоноргестрелсодержащей системы Мирена с контрацептивной и лечебной целью. Проблемы репродукции. 2013;(4):39‑43.
Baeva NG, Filiaeva IuA. The comparative analysis of effectiveness of Dienogest and Leuprorelin in the complex treatment of genital endometriosis. Russian Journal of Human Reproduction. 2013;(4):39‑43. (In Russ.).
В исследовании проанализированы истории болезней 2184 пациенток, которым были введены 3153 ВМС Мирена. Обоснована фармакоэкономическая эффективность использования ВМС Мирена как контрацептивного (по сравнению с медицинским абортом), так и лечебного средства при идиопатических меноррагиях (по сравнению с гистерэктомией и абляцией эндометрия) с возможностью сохранения репродуктивного здоровья.
ВМС Мирена представляет собой Т-образную полиэтиленовую систему, имеющую контейнер, содержащий левоноргестрел. Через специальную мембрану, покрывающую контейнер, осуществляется непрерывное контролируемое высвобождение 20 мкг левоноргестрела в сутки, который поступает непосредственно в полость матки.
Левоноргестрел — представитель второго поколения гестагенов, относится к классу 19-норстероидов и является самым активным из известных в настоящее время гестагенов. Левоноргестрел обладает сильными антиэстрогенными и антигонадотропными свойствами, что обеспечивает контрацептивный и лечебный эффекты [15] .
Мирена является высокоэффективным средством, предназначенным для длительного использования и обладающим контрацептивными, лечебными и профилактическими свойствами.
Как справедливо отмечает С.И. Роговская [15], в нашей стране, к сожалению, потенциал Мирены как контрацептивного и лечебного (при многих гинекологических заболеваниях) средства не оценен в должной мере. Во многом это объясняется недостаточной осведомленностью практических врачей о механизме действия данной внутриматочной системы, к тому же они испытывают ряд трудностей как при ее введении, так и при последующем наблюдении пациенток.
При этом ВМС Мирена «состоит на вооружении врачей» России с 1998 г. Многочисленные отечественные и зарубежные исследования и практический опыт позволяют оценить ее эффективность и безопасность с позиций доказательной медицины.
О.Б. Талибов [18] считает, что медицина, основанная на доказательствах, является ни чем иным, как научным подходом, в основе которого лежит обобщение и описание результатов наблюдений на языке цифр.
Доказательная медицина — это прежде всего наука, основанная на использовании известного закона больших чисел. Чем большее число наблюдений подлежит обобщению, тем больше вероятность того, что результаты описания этих наблюдений (т.е. сделанные выводы) будут соответствовать истине.
Целью нашей работы, охватывающей период с 1998 по 2012 г., являлась проведенная методом анализа «стоимости болезни» оценка фармакоэкономической эффективности ВМС Мирена:
— как контрацептивного средства — в сравнении с медицинским абортом, выполненным хирургическим или медикаментозным способом;
— как лечебного средства — в сравнении с хирургическими методами лечения (абляцией эндометрия и гистерэктомией).
Оценка проводилась, исходя из стоимости медицинских услуг, оплачиваемых из фондов ОМС (обязательного медицинского страхования) и ДМС (добровольного медицинского страхования).
Всего в нашем исследовании проанализированы истории болезней 2184 пациенток, которым были введены 3153 ВМС Мирена (некоторым пациенткам Мирена вводилась неоднократно). ВМС Мирена вводилась с контрацептивной — 387, лечебно-контрацептивной — 2725 (данным пациенткам наряду с контрацепцией Мирена была введена для лечения той или иной гинекологической патологии) и только с лечебной целью — 41 (гиперпластические процессы эндометрия у пациенток с метаболическим синдромом, а также принимающих тамоксифен по поводу рака молочной железы и находящихся в постменопаузе). Возраст пациенток (с учетом применения Мирены в лечебных целях) — от 23 до 64 лет. Длительность использования ВМС Мирена пациентками составила: 10 лет и более — 69 ВМС Мирена (23 человека); от 5 до 9 лет — 1846 ВМС Мирена (923); до 5 лет — 1238 ВМС Мирена (1238).
Результаты
Запланированно удалены ВМС Мирена для выполнения репродуктивной функции у 135 пациенток.
Контрацептивный эффект Мирены обусловлен действием левоноргестрела, который поступает непосредственно в полость матки, воздействует на эндометрий, снижая тем самым его имплантационную функцию, увеличивает вязкость слизи цервикального канала, что препятствует проникновению сперматозоидов в полость матки.
Контрацептивная надежность Мирены намного выше, чем у других методов контрацепции, и сопоставима со стерилизацией (индекс Перля составляет 0,1—0,3), надежность одинакова во всех возрастных группах [10].
Важным моментом для женщин репродуктивного возраста, использующих ВМС Мирена, является обратимость контрацептивного эффекта. Фертильность после удаления Мирены восстанавливается у 96% женщин через 12 мес [8].
По мнению создателя ВМС Мирена Т. Лууккайнена и соавт. [5], ЛНГ-ВМС является надежной альтернативой стерилизации. Мирена не оказывает выраженного влияния на функцию яичников и при правильном введении более эффективна, чем стерилизация.
Контрацептивный эффект Мирена обеспечивает в течение 5 лет, хотя реальный контрацептивный ресурс Мирены достигает 7 лет [11].
Накопленный международный и отечественный опыт дает возможность последовательно и неоднократно использовать ВМС Мирена в зависимости от продолжительности необходимого срока контрацепции, лечения или профилактики.
Контрацептивная эффективность Мирены особенно актуальна в связи с тем обстоятельством, что в последние годы профилактика абортов, планирование семьи рассматриваются как важнейшие составляющие комплекса проблем охраны репродуктивного здоровья.
Методами регулирования рождаемости являются современные методы контрацепции и искусственное прерывание беременности.
Учитывая отрицательное влияние искусственного аборта на репродуктивное здоровье женщины, особую медико-социальную значимость в нашей стране приобретают проблемы профилактики.
Абортом в России заканчивается каждая третья беременность: 73% — хирургическим; 24% — вакуум-аспирацией; 3% — медикаментозным [16].
По этому поводу В.Е. Радзинский [14] пишет: «…В России каждую минуту абортом прекращаются две беременности. За это же время рождается три ребенка… Государство финансирует ОМС, благодаря которому на три новые жизни приходится две искусственно прерванных». Также В.Е. Радзинский отмечает: «…аборт — единственный оплачиваемый ОМС метод регулирования рождаемости, противоестественный по своей сути, ломающий все противоинфекционные барьеры, данные женщине природой…».
В настоящей работе мы не рассматривали материальные и другие затраты, необходимые для лечения отдаленных осложнений аборта (бесплодие, хронические воспалительные процессы, эндометриоз, невынашивание беременности и другие осложнения беременности и родов). В этой связи уместным представляется упомянуть широко известное «крылатое» выражение одного из самых авторитетных акушеров-гинекологов страны академика РАМН В.Н. Серова: «Безопасных абортов не бывает» [16].
В наше время в практическом здравоохранении большое значение приобретает фармакоэкономическая оценка использования препарата и способа лечения. Медико-социальная значимость проведения фармакоэкономической оценки препарата или технологии лечебно-диагностического процесса определяется необходимостью выбора наиболее эффективного метода лечения из большого количества лекарственных средств на рынке и предлагаемых новых технологий.
Особую важность эта проблема приобретает в связи с выполнением федерального закона №122-ФЗ от 22.08.04, который требует, чтобы каждый врач, каждое лечебное учреждение здравоохранения принимали взвешенное решение, учитывающее в комплексе клиническую целесообразность и экономическую эффективность применения того или иного лекарственного препарата или средства, чтобы это в конечном итоге приводило к общему снижению затрат, связанных с лечением и возможностью избежать рецидивов и осложнений [19].
По данным Минздравсоцразвития РФ, приведенным в Национальных медицинских критериях приемлемости методов контрацепции, на каждую женщину в среднем приходится 1,3 медицинских аборта в течение жизни [9].
Сопоставление стоимости контрацепции, рассчитанной на 5 лет, по сравнению даже со стоимостью одного медицинского аборта по системе ОМС и медикаментозного аборта, который не входит в систему ОМС, но в последнее время получает все большее распространение, позволяет сделать выводы о фармакоэкономических затратах.
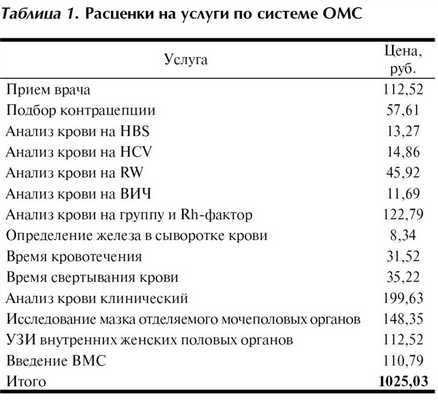
Стоимость ВМС Мирена в среднем на 2012 г. в аптеках Москвы составляет 8,5—9 тыс. руб. (около 1700 руб. в год, или 142 руб. в месяц). Расценки на соответствующие медицинские услуги, необходимые для введения Мирены, по системе ОМС приведены в табл. 1.
Вместе с тем цена неосложненного аборта (вместе с обследованием, анестезиологическим пособием и т.д.) по системе ОМС составляет 15 357 руб. 60 коп. При возникновении осложнений цена (учитывая необходимое лечение, нахождение в стационаре и т.д.) увеличивается: при гематометре — на 13 769 руб. 59 коп.; при инфекции половых путей как осложнении аборта сумма составит 38 917 руб. 16 коп.
По расценкам ДМС медицинский аборт обходится в сумму от 12 000 до 15 000 руб., при возникновении осложнений эта сумма увеличивается в среднем на 25 000 руб. Цена же введения Мирены по расценкам ДМС составляет 3000 руб.
Медикаментозный аборт (по системе ОМС не производится) обходится пациентке в аналогичную сумму (12 000—15 000 руб.).
В данной ситуации сопоставление затрат по ОМС и затрат пациентки (на приобретение Мирены) указывает на значительное преимущество Мирены как контрацептивного средства перед медицинскими и медикаментозными абортами. Фармакоэкономическая эффективность Мирены представляется совершенно очевидной.
К тому же при использовании ВМС Мирена очень низкий процент побочных реакций (ациклические скудные кровяные выделения, мастодиния, функциональные кисты яичников), которые не требуют дополнительной терапии.
К сожалению, женщина, перенесшая аборт, часто покидает медицинское учреждение, не получив рекомендаций по последующей контрацепции, что является причиной высокого процента повторных абортов. Таким образом, перед врачом и женщиной остается проблема дальнейшего подбора послеабортной контрацепции. Это открывает широкие возможности использования с этой целью ВМС Мирена.
ВМС Мирена была разработана как метод контрацепции, но проводимые исследования показали, что ВМС Мирена обладает рядом лечебных свойств, которые связаны со специфическим влиянием левоноргестрела на эндометрий:
— торможение пролиферативных процессов;
— подавление митотической активности клеток эндометрия и миометрия;
— децидуаподобная реакция стромы;
— утолщение и фиброз стенок сосудов;
— снижение васкуляризации и количества сосудов;
— развитие атрофических процессов и аменореи.
Левоноргестрел прочно и избирательно связывается с рецепторами прогестерона и проявляет биологическую активность без каких бы то ни было предварительных превращений. Это наиболее сильнодействующий гестаген со 100% биологической активностью [7].
В аспекте неконтрацептивных лечебных эффектов Мирены следует выделить ее применение в лечении идиопатических меноррагий.
По данным Всемирной организации здравоохранения [17], 15—19% женщин страдают от обильной кровопотери во время менструации (меноррагии).
Меноррагии чаще всего встречаются в репродуктивном возрасте и перименопаузе.
О меноррагии можно говорить, когда длительность менструального кровотечения составляет более 7 дней и общая кровопотеря составляет более 80 мл.
При меноррагиях у большинства женщин наблюдается снижение уровня гемоглобина и железа в организме, что может привести к анемии различной степени тяжести [12, 13].
Важным является исключение меноррагий, обусловленных заболеваниями репродуктивной системы (миома матки, эндометриоз, гиперплазия эндометрия и т.д.).
Лечение меноррагий может быть осуществлено хирургическими и терапевтическими методами.
Хирургические методы лечения меноррагии: абляция эндометрия и гистерэктомия.
Абляция эндометрия проводится различными методами:
— электрохирургическая резектоскопическая методика операции;
— внутриматочная биполярная электрохирургия;
— лазерная абляция эндометрия (получающая все большее распространение);
— микроволновая фотодинамическая терапия (принципиально отличающаяся от вышеперечисленных).
Наиболее радикальным методом лечения является тотальная или субтотальная гистерэктомия. Она может быть осуществлена различным доступом (лапаротомия, лапароскопия, влагалищным доступом).
К сожалению, оба метода лишают женщину возможности деторождения.
Мирена же предоставляет возможность избежать оперативного вмешательства, которому подвергаются женщины с меноррагиями [4].
Еще в 1996 г. I. Ruolukka [11] представлены данные, согласно которым 67% женщин избежали оперативного лечения в связи с хорошими результатами использования ВМС Мирена.
Также важное значение имеет финансовая сторона вопроса. Затраты на лечение с помощью Мирены, как показывают результаты исследования, проведенного в Новой Зеландии, оказываются значительно меньшими, чем при использовании какого-либо другого метода, например, тепловой баллонной абляции.
Стоимость/эффективность ЛНГ-ВМС и тепловой баллонной абляции при меноррагии составляет:
— ожидаемая стоимость ЛНГ-ВМС — 869 долл. США;
— ожидаемая стоимость тепловой баллонной абляции — 1693 долл. США [1].
Был проведен крупный систематический обзор, посвященный сравнительному анализу гистерэктомии, абляции эндометрия первого и второго поколений и ВМС Мирена в лечении меноррагий. Авторы проанализировали 556 статей, из которых только 30 признали валидными для включения в обзор.
В обзоре показано, что степень удовлетворенности при использовании ВМС Мирена была выше, чем после гистерэктомии, и сравнима с абляцией второй генерации. Но отмечено, что с точки зрения фармакоэкономики Мирена является менее затратной [3].
Аналогичные выводы сделаны Е.Н. Андреевой [6]: лечение меноррагий локально препаратом левоноргестрела (Мирена) является фармакоэкономически оправданным и целесообразным.
Примерная стоимость оперативного лечения в России по системе ОМС и ДМС указана в табл. 2.
В нашем исследовании ВМС Мирена была использована у 155 пациенток с идиопатической меноррагией. Длительность наблюдения — до 10 лет. Аменорея наступила у 38 (24,5%) пациенток. Ни у одной из пациенток не возникло необходимости прибегнуть к хирургическому лечению. Через 5 лет при необходимости вводилась вторая ВМС Мирена после удаления предыдущей.
Таким образом, экономическая выгода от использования ВМС Мирена для лечения идиопатических меноррагий по сравнению с хирургическими методами лечения является очевидной.
По нашим данным (контроль гемоглобина, содержания железа в сыворотке крови, подсчет прокладок), отмечается снижение кровопотери до 98,5%, при этом уровень гемоглобина и сывороточного железа нормализуется в течение от 6 мес до 1 года.
В клинических исследованиях показано, что при использовании Мирены менструальная кровопотеря уменьшается на 86% через 3 мес и на 97% через 1 год [2].
Таким образом, на современном этапе, несмотря на совершенствование хирургических методов лечения, достаточно очевидна высокая фармакоэкономическая эффективность использования ВМС Мирена. К тому же она обеспечивает минимальное количество приходящих побочных эффектов (скудные межменструальные кровяные выделения, функциональные кисты яичников), не требующих дополнительной терапии, дополнительных затрат лечебного учреждения и самой пациентки; возможность использования в амбулаторных условиях, а также минимальное количество противопоказаний по рекомендации ВОЗ. Все это делает ВМС Мирена предпочтительной альтернативой хирургическому лечению меноррагии и приоритетным контрацептивным средством по сравнению с медицинским и медикаментозным абортом.
Выводы
ЛНГ-ВМС Мирена является одним из самых эффективных (индекс Перля — 0,1—0,3 сопоставим с таковым при стерилизации) контрацептивных средств, эффект которого обратим.
Использование ВМС Мирена с контрацептивной и лечебно-контрацептивной целью является приоритетным средством планирования беременности (и лечения) в определенных и довольно широких группах пациенток (учитывая индекс Перля) в связи с обратимостью и возможностью проведения органосохраняющего лечения, что ведет к сохранению репродуктивного здоровья женщины.
С точки зрения фармакоэкономики, ВМС Мирена является значительно менее затратным методом по сравнению с медицинским и медикаментозным абортом (даже без учета возможных осложнений).
Для лечения идиопатических меноррагий ВМС Мирена является эффективной, удобной по сравнению с использованием хирургических методик (абляции и гистерэктомии), менее затратной с фармакоэкономической точки зрения, позволяющей сохранить репродуктивный потенциал.
Использование ВМС Мирена будет экономически выгодным и в том случае, если оно будет входить в систему услуг, финансируемых из фонда ОМС, что приведет к снижению количества абортов, снижению гинекологической заболеваемости, оперативной активности, нагрузки на гинекологические стационары и, как следствие, улучшению репродуктивного здоровья и демографической ситуации.
В процессе нашей работы продолжается проведение оценки фармакоэкономической эффективности использования ВМС Мирена при различных нозологиях в сравнении с разными видами амбулаторного и стационарного лечения, с учетом стандартов и цен на услуги ОМС, а также материальных косвенных затрат пациенток, связанных с нахождением на листке нетрудоспособности, использованием средств гигиены и т.д.
Читайте также:
- Этапы и техника кохлеарной имплантации
- Типы пищеварения. Собственный тип пищеварения. Аутолитический тип. Внутриклеточное пищеварение. Внеклеточное пищеварение.
- Рентгенограмма, КТ, МРТ при хондромиксоидной фиброме
- Жестокость у детей и подростков
- Общая хирургическая инфекция. Классификация общей хирургической инфекции в ветеринарии
