Воспаление мозоли кисти (мозольный абсцесс) - диагностика, лечение
Добавил пользователь Morpheus Обновлено: 28.01.2026
Абсцесс - ограниченное капсулой скопление гноя, возникающее при острой или хронической очаговой инфекции и приводящее к тканевой деструкции в очаге (нередко с перифокальным отеком).
Абсцессы кожи и подкожной клетчатки: фурункул, карбункул. Staphylococcus aureus.
Фурункул - острое гнойно-некротическое воспаление волосяного фолликула и окружающих его тканей. В дальнейшем воспаление переходит на сальную железу и окружающую соединительную ткань. Наиболее часто наблюдается на участках кожи, подвергающихся загрязнению (предплечья, тыл кисти) и трению (задняя поверхность шеи, поясница, ягодичная область, бедра). Вызывается чаще Staphylococcus aureus, реже Staphylococcus pyogenes albus.
Фурункулез - множественное поражение фурункулами.
Карбункул - острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Карбункул чаще развивается на задней поверхности шеи, межлопаточной и лопаточной областях, на пояснице, ягодицах, реже на конечностях. Возбудители - Staphylococcus aureus или стафило-стрептококковая инфекция, реже стрептококк.
Код протокола: 09-101е "Абсцесс кожи, фурункул и карбункул других локализаций. Другие уточненные инфекции кожи и подкожной клетчатки"
Период протекания
Длительность лечения составляет 9 дней.
Факторы и группы риска
Истощение, гиповитаминоз, тяжелые общие заболевания, болезни обмена веществ (сахарный диабет, ожирение), загрязнение кожи и микротравмы.
Диагностика
Критерии диагностики
При фурункуле - болезненный конусовидный инфильтрат с формирующимся гнойным стержнем, на вершине инфильтрата отмечается небольшое скопление гноя с черной точкой (некроз) в центре. Пустула обычно прорывается и подсыхает, а на 3-7 сутки инфильтрат гнойно расплавляется и некротизированные ткани в виде стержня вместе с остатками волоса выделяются с гноем.
При карбункуле - вначале появляется небольшой воспалительный инфильтрат с поверхностной пустулой, который быстро увеличивается в размере. Напряжение тканей приводит к возникновению резких болей при пальпации, а также распирающей, рвущей, самостоятельной боли. Кожа в области инфильтрата приобретает базовый оттенок, напряжена, отечна. Эпидермис над очагом некроза прорывается в нескольких местах, образуется несколько отверстий ("сито"), из которых выделяется густой зеленовато-серый гной. В отверстиях видны некротизированные ткани. Отдельные отверстия сливаются, образуя большой дефект в коже, через который вытекает много гноя и отторгаются некротические ткани. Температура повышается до 40 С, отмечается значительная интоксикация (тошнота и рвота, потеря аппетита, сильная головная боль, бессонница, изредка бред и бессознательное состояние).
Лечение
При фурункуле операция выполняется редко. Однако при плохом отторжении гнойно-некротического стержня кожа рассекается острым скальпелем. Рассекать фурункул нельзя, так как гнойная инфекция может распространиться на окружающие ткани. Категорически запрещается выдавливать содержимое фурункула и делать массаж в области очага воспаления.
При карбункуле если консервативное лечение не эффективно, показанием для операции является нарастание интоксикации. Операция проводится под наркозом и заключается в крестообразном рассечении карбункула через всю толщу некроза до жизнеспособных тканей с иссечением некротических тканей и вскрытием затеков. Повязки с гипертоническим раствором натрия хлорида, мазью Вишневского или другим антисептиком.
Для вскрытия абсцесса выбирают самый короткий путь с учетом анатомических образований. Можно вначале пунктировать абсцесс, а затем по игле рассечь ткани. Удалив гной, разрез расширяют и иссекают некротические ткани. Полость обрабатывают растворами антисептиков и дренируют марлевыми тампонами с антисептиками, протеолитическими ферментами, антибиотиками, а также резиновыми дренажами. При плохом дренировании из основного разреза делают контрапертуру. Первые 2-3 дня рану перевязывают ежедневно и, когда она очистится от гноя и некротических тканей, переходят на редкие мазевые повязки. В некоторых случаях можно иссечь абсцесс в пределах здоровых тканей и наложить первичные швы с активной аспирацией из раны, что ускоряет ее заживление и позволяет добиться хорошего косметического эффекта.
Обосновано применение витаминов, обладающих противовоспалительным и иммуномодулирующим действием, улучшающих обмен веществ: аскорбиновая кислота 5% -2,0 в/м №10-15, поливит по 1 др. х 3 раза в день, 10 дней.
Антибиотики с учетом чувствительности микрофлоры:
- феноксиметилпенициллин - 0,25 г 4 раза/сут (при стрептококковой инфекции);
- амоксициллин/клавуланат - 0,375-0,625 г 3 раза/сут.;
- цефалексин 0,5-1,0 г 4 раза/сут.;
- цефуроксим аксетил - 0,5 г 2 раза/сут во время еды;
- эритромицин 0,5 г 4 раза/сут.;
- оксациллин 1-2 г 4-6 раз/сут. в/в, в/м;
- цефазолин 1-2 г 3 раза/сут. в/в, в/м;
- фузидиевая кислота 0,5-1 г 3 раза/сут. внутрь;
- цефтриаксон 1, 0 г 1 раз/сут. в/м.
- итраконазол оральный раствор 400 мг\сут - 7 дней (профилактика кандидоза).
Местно - 2% мазь или крем на основе мупироцина, 2% мазь или крем на основе натриевой соли фузидиевой кислоты.
Учитывая упорное течение заболевания, развитие воспалительного процесса в дерме и сенсибилизацию организма назначаются десенсибилизирующие средства: тиосульфат натрия 30% - 10,0 в/в ежедневно №10-15.
При гнойничковых заболеваниях имеет место нарушение периферического кровообращения и обмена веществ, в связи с чем назначается никотиновая кислота 1% 1,0 в/м №10-15 (улучшает углеводный обмен, микроциркуляцию, оказывает сосудорасширяющее действие и улучшает регенеративные свойства ткани). Назначаются препараты способные адсорбировать токсины: активированный уголь - 6 таб. утром натощак 10 дней.
Для уменьшения возбудимости ЦНС применяют успокаивающие средства - настойка пустырника по 20 кап. х 3 раза в день в течение месяца.
Учитывая, что в патогенезе существенное значение имеют иммуннодефицитные состояния, снижение реактивности организма назначают иммуномодуляторы - метилурацил 500 мг х 3 раза в день - 10 дней; метронидазол по 250 мг х 3 раза в день - 10 дней. С целью коррекции поражений поджелудочной железы, печени и желчевыводящих путей, при нарушении факторов неспецифической защиты и наличии сопутствующей патологии назначается панкреатин по 1 капс. х 4 раза в день, 10 дней.
С целью улучшения реологических свойств крови и микроциркуляции - декстран 400 мл в/в 1 р. в день, курсовая доза 800 мл. Наружно назначают бактерицидные, антисептические препараты - мази с антибиотиками, растворы анилиновых красителей (метиленовый синий, калия перманганат, перекись водорода), противовоспалительные - для улучшения трофики кожи.
Перечень основных медикаментов:
1. *Аскорбиновая кислота раствор для инъекций 5%, 10% в ампуле 2 мл, 5 мл
2. Феноксиметилпенициллин 500 мг табл.
3. *Амоксициллин+клавулановая кислота таблетка 625 мг; раствор для инъекций 600 мг во флаконе
4. *Цефалексин 250 мг, 500 мг табл., капс.; суспензия и сироп 125 мг, 250 мг/5 мл
5. *Цефуроксим 250 мг, 500 мг табл.; порошок для приготовления инъекционного раствора во флаконе 750 мг
6. *Эритромицин 250 мг, 500 мг табл; пероральная суспензия 250 мг/5 мл
7. *Цефазолин порошок для приготовления инъекционного раствора 1000 мг
8. *Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1000 мг во флаконе
9. *Итраконазол оральный раствор 150 мл - 10 мг\мл
10. *Натрия тиосульфат раствор для инъекций 30% 5 мл, 10 мл в ампуле
11. *Никотиновая кислота 50 мг табл.; раствор в ампуле 1% 1 мл
12. *Активированный уголь 250 мг табл.
13. Настойка пустырника 30 мл, 50 мл фл.
14. *Метилурацил 10% мазь
15. *Метронидазол 250 мг табл; раствор для инфузий 0,5 во флаконе 100 мл
16. *Панкреатин таблетка, капсула с содержанием липазы не менее 4 500 ЕД
17. *Декстран раствор для инфузий во флаконе 200 мл, 400 мл
18. *Метиленовый синий раствор спиртовый 1% во флаконе 10 мл
19. *Калия перманганат водный раствор 1:10 000
20. *Перекись водорода раствор 3% во флаконе 25 мл, 40 мл
Критерии перевода на следующий этап: заживление операционной раны.
* - препараты, входящие в список основных жизненно важных лекарственных средств
Мозоль
Мозоль — это локальное утолщение поверхностных слоев кожи, возникающее под воздействием давления или трения чаще всего на кистях и ступнях. Различают сухие и мокрые мозоли. Последние выглядят как обычные ранки и требуют соответствующего лечения. Сухие мозоли представляют собой плотные ограниченные участки омертвевшей кожи. Регулярная обработка сухой мозоли при проведении педикюра или маникюра и ношение специальных защитных средств, как правило, приводит к ее постепенному уменьшению и исчезновению. Лишь в некоторых случаях необходимо хирургическое лечение мозоли.
МКБ-10

Общие сведения
Обычно дерматология сталкивается с проблемой мозоли при развитии осложнений в виде инфицирования или в случаях, когда длительные попытки пациента избавиться от мозоли не привели к желаемым результатам. Большинство мозолей проходят при регулярном удалении слоев огрубевшей кожи с их поверхности. Эту процедуру обычно проводят в кабинетах маникюра и педикюра.

Причины мозоли
При постоянном трении или давлении на определенном участке кожи происходит интенсивное омертвение ее поверхностных слоев. При этом отмершие клетки эпидермиса не успевают отслаиваться и удаляться с поверхности кожи. В результате происходит наслоение и уплотнение омертвевшего эпидермиса с образованием мозоли. При повышенной потливости пот размягчает омертвевшую кожу и образуется мягкая мозоль. Под слоем утолщенного эпидермиса может скапливаться лимфа, что приводит к появлению водяной мозоли.
Образование мозоли на кистях связано с постоянным трением кожи рук о рукоятку инструмента (молоток, стамеска), садового инвентаря (тяпка, секатор), спортивного снаряда (перекладина, брусья, теннисная ракетка) или музыкального инструмента (у скрипачей, гитаристов и др.). Мозоль может возникать на коже локтей и коленей.
На ступнях мозоль чаще всего возникает из-за неудобной и слишком узкой обуви. Так туфли на высоком каблуке вызывают сдавление переднего отдела стопы, слишком тонкая подошва увеличивает нагрузку на свод стопы, а грубые внутренние швы обуви могут оказывать дополнительное трение. Постоянное трение определенных участков кожи стопы с образованием мозоли может быть обусловлено неправильной походкой или занятием спортом (бегуны, лыжники). Часто мозоли бывают связаны с различными заболеваниями и деформациями стопы: бурсит или артрит суставов стопы, деформирующий остеоартроз, плоскостопие, молоткообразные пальцы стопы, пяточная шпора.
Симптомы мозоли
Твердая мозоль представляет собой плотное ограниченное утолщение кожи желтоватого или желто-серого цвета немного возвышающееся над поверхностью кожного покрова. Твердая мозоль отличается малой чувствительностью и сама по себе обычно не вызывает боли. Болевой синдром обусловлен надавливанием на мозоль при работе с инструментом или ходьбе, при сдавлении тесной обувью.
Мягкая мозоль имеет вид открытой ранки и характеризуется выраженной болезненностью. Водяная мозоль или водянка представляет собой содержащий серозную жидкость пузырь. При вскрытии пузыря образуется ранка, прикрытая сверху остатками омертвевшей кожи пузыря.
Отдельно выделяют стержневую мозоль. Чаще всего такие мозоли образуются на коже подушечек в области III и IV межпальцевых промежутков. Они могут встречаться на тыльной стороне пальцев и изредка на подошве. Стержневая мозоль — это сухая мозоль, имеющая глубоко уходящий под кожу корень. В центре мозоли имеется отверстие, из которого видна его «шляпка». Обычно образование стержневой мозоли происходит на месте проникновения под кожу мелкого камешка или занозы.
Осложнения
При неправильном лечении мозоли, ее срезании, образовании на ее поверхности трещин может произойти инфицирование. Проникающие при этом в мозоль микроорганизмы вызывают ее воспаление, что проявляется покраснением, отеком и выраженной болезненностью мозоли. Без должного лечения происходит размягчение мозоли и при надавливании на нее начинает выделяться гной. Воспалительный процесс с мозоли может распространяться на окружающие ткани с развитием мозольного абсцесса или флегмоны, на кости стопы с возникновением остеомиелита, на синовиальные оболочки и суставы стопы.
Диагностика мозоли
Диагностировать мозоль по характерному внешнему виду совсем не трудно. Необходимо отличать мозоль от заусенец, воспалительных изменений в суставах плюсневых костей, болезни Мортона, генетически обусловленного повышенного ороговения кожи. Некоторые бородавки, особенно подошвенные, по внешнему виду могут напоминать мозоль. Отличительным признаком является большая чувствительность бородавки и возникновение болезненности при ее прокручивании, в то время как мозоль болит при надавливании.
Если пациент обратился на консультацию дерматолога, то врач обязательно должен выяснить, с чем связано образование мозоли. Для этого он будет расспрашивать пациента про его работу, хобби, спортивные и другие увлечения, характер обуви, которую он обычно носит. При локализации мозоли на стопе врач проведет осмотр, направленный на выявление деформаций и заболеваний стопы, при необходимости направит пациента к подологу, ревматологу или ортопеду. Важное значение имеет наличие у пациента таких заболеваний как сахарный диабет, неврит, облитерирующий эндартериит, варикозная болезнь с хронической венозной недостаточностью. При выявлении в анамнезе таких заболеваний для определения наиболее адекватной тактики лечения мозоли требуется консультация соответственно эндокринолога, невролога, сосудистого хирурга или флеболога.
Лечение мозоли
Как правило, не сопровождающаяся болевым синдромом мозоль не требует лечения. При возникновении боли необходимо устранить фактор ее вызывающий: узкую обувь, трение о рукоятку инструмента и т. п. Смягчить трение и давление на мозоль, возникающие при ходьбе, помогают специальные защитные подкладки для мозоли. Такую подкладку можно сделать самостоятельно. Из мягкой и достаточно толстой ткани вырезают круг с отверстием в центре. Круг прикладывают так, чтобы в центральном отверстии была мозоль. Если мозоли находятся под пальцами ног, используют специальную плюсневую подкладку, изготовленную из войлока, резины или мягкого пластика. При расположении мозоли на пальцах применяют прокладоки между пальцами, рукава и чехлы для пальцев. Разделяющие пальцы прокладки устраняют их трение друг о друга. Рукава и чехлы, которые одеваются на пальцы, защищают их боковую поверхность и кончики.
В случае сухой мозоли обработку мозоли проводят в салонах красоты как отдельную процедуру или в ходе выполнения педикюра или маникюра. Для этого применяют специальные размягчающие мозоль составы, салициловую кислоту, аппаратный педикюр. Мягкие мозоли и вскрывшиеся водянки обязательно обрабатывают антисептиками с наложением защитной повязки, которую фиксируют пластырем.
При выявлении деформаций стопы по возможности проводится ортопедическое лечение. В случае сопутствующей патологии, приводящей к нарушению иннервации или кровоснабжения в области мозоли, лечение должно проводиться совместно с соответствующим специалистом. Если консервативные методы лечения мозоли не приносят результата, необходимо ее удаление. Может быть проведена криодеструкция мозоли, ее удаление лазером, электрокоагуляция, удаление радиоволновым методом или хирургическое иссечение.
Профилактика образования мозоли
Профилактические мероприятия, направленные на предупреждение образования мозоли, состоят в ношении мягкой, достаточно свободной обуви с хорошей подошвой; применении защитных перчаток при работе с инструментами, наколенников и других защитных средств на места, подвергающиеся постоянному трению. Правильный уход за кожей кистей и стоп, регулярное применение смягчающих кремов, обработка пемзой участков повышенного ороговения кожи также способствует предупреждению образования мозолей.
Флегмона кисти
Флегмона кисти - это диффузное гнойное поражение, которое распространяется по клетчаточным пространствам ладони и тканям тыла кисти. Основным этиологическим фактором называют стафилококковую инфекцию, реже болезнь вызывают стрептококки, грамотрицательные бактерии. Заболевание проявляется сильными болями в пораженной зоне, отеком и гиперемией кожи, общим интоксикационным синдромом. Для диагностики патологии проводится физикальный осмотр, УЗИ и рентгенография, комплекс лабораторных анализов. Лечение включает медикаментозную терапию, хирургическое вскрытие и дренирование гнойных полостей.




Причины
Флегмона возникает под действием патогенной бактериальной флоры. Около 50-65% случаев вызывают золотистые и гемолитические стафилококки, 10-12% ‒ стрептококки, 7-20% случаев спровоцировано грамотрицательными микроорганизмами и бактериальными ассоциациями. Прогностически неблагоприятными признаны флегмоны кисти, вызванные сочетанием аэробной и анаэробной флоры.
Основные входные ворота инфекции - ссадины и заусенцы на ногтевых фалангах пальцев, через которые возбудители проникают в мягкие ткани. У женщин гнойные воспаления кисти могут развиваться после маникюра в нестерильных условиях, если мастер не соблюдает правила дезинфекции инструментов. Реже флегмоны формируются после укусов животных, прямых колото-резаных ран.
Факторы риска
Микротравмы кожи рук периодически встречаются у каждого человека, однако флегмона кисти развивается намного реже. Для формирования воспаления необходимы предрасполагающие факторы: нарушение микроциркуляции, вибрационная болезнь, частые переохлаждения (хождение без перчаток, работа в холодных цехах). Вероятность нагноения мягких тканей повышается у людей с авитаминозами, иммунодефицитами, сахарным диабетом. Независимым фактором риска выступает прием глюкокортикоидов, иммуносупрессивных препаратов.
Патогенез
Патогенетические особенности заболевания обусловлены типом возбудителя. При стафилококковой инфекции наблюдается быстрое гнойное расплавление тканей и самоограничение очага благодаря действию фермента коагулазы. Характерен некроз клетчаточных пространств, обусловленный некротоксином, лейкоцидином, гиалуронидазой и другими факторами агрессии.
При стрептококковом заражении развивается сильный отек, воспаление быстро распространяется по тканям. При заражении мягких тканей анаэробными микроорганизмами формируется особый тип поражения. Размножение бактерий вызывает крепитацию ладонной или тыльной поверхности, на коже появляются ограниченные зоны некроза. Гнойный очаг сопровождается резким зловонным запахом, который слышен на удалении от больного.

Классификация
В практической хирургии различают две стадии развития флегмоны: серозно-инфильтративную, при которой отсутствует гнойный экссудат, и гнойно-некротическую, характеризующуюся обширным расплавлением и омертвением тканей. Для выбора тактики лечения и объема хирургического вмешательства большую роль играет классификация болезни по распространению на анатомические структуры:
- Подкожная клетчатка - межпальцевые и надапоневротические (подкожные) флегмоны).
- Фасциально-клетчаточные зоны - флегмоны области тенара, гипотенара, срединного ладонного пространства и зоны Пирогова-Парона.
- Сухожильные сумки - первичная и вторичная V-образная флегмона кисти.
- Тыльная поверхность - подкожные и подапоневротические флегмоны тыла кисти.
Симптомы флегмоны кисти
При серозно-инфильтративном типе воспаления пациенты испытывают умеренные боли в пальцах и кисти. Неприятные ощущения не имеют четкой локализации, усиливаются при опускании руки вниз. Над воспалительным очагом кожа красная, горячая и отечная. Внешние симптомы максимально выражены по тыльной поверхности кисти. Из-за боли мелкая моторика ограничена, возникают проблемы с набором текста, вождением автомобиля, выполнением работы по дому.
При переходе заболевания в гнойно-некротическую стадию боли усиливаются и становятся пульсирующими. Болевой синдром мешает сну, поэтому для флегмон характерен симптом «первой бессонной ночи». Чтобы уменьшить дискомфорт, пациенты избегают резких движений и механических воздействий, приподнимают кисть вверх и фиксируют ее здоровой рукой. Гиперемия и отечность тканей усиливается, изредка кожа приобретает багрово-синюшный цвет.
Клиническая картина зависит от расположения гнойного очага. Для флегмоны тенара характерны сильные боли, гиперемия и отечность в зоне возвышения большого пальца, при поражении гипотенара аналогичные симптомы возникают со стороны мизинца. Воспаление срединного пространства проявляется выбуханием центральной части ладони, сильным отеком по тыльной поверхности руки.
Флегмона кисти сопровождается синдромом эндогенной интоксикации, который вызван действием самих бактерий и продуктов их жизнедеятельности. На фоне заболевания повышается температура тела, причем ее значения коррелируют с тяжестью и распространенностью гнойного процесса. Пациенты жалуются на снижение работоспособности, сильную слабость, ознобы и полное отсутствие аппетита.
Наиболее тяжело протекает U-образная флегмона, которая поражает все фасциально-клетчаточные пространства. По каналам червеобразных мышц гнойный экссудат распространяется на тыл кисти, формируя тотальный воспалительный очаг. В дальнейшем гнойно-некротические процессы могут захватывать запястье и переходить на вышележащие отделы конечности. Нелеченые флегмоны чреваты остеомиелитом, контрактурами, сепсисом и септикопиемией.
Решающую роль в постановке диагноза имеет консультация врача-хирурга, осмотр и пальпация пораженной области. Для уточнения локализации болевых ощущений используется пуговчатый зонд, дополнительно оценивается сохранность и объем движений в суставах пальцев и кисти. В дополнение к физикальному осмотру назначают следующие методы обследования:
- УЗИ мягких тканей. При сонографии определяют нарушение структуры мягких тканей и клетчаточных пространств. Гнойное воспаление на УЗИ визуализируется как участок затемнения без четких границ.
- Рентгенография кисти. Рентгенологические признаки деструкции появляются при костных разрушениях, развивающихся на 2-3 неделях заболевания. Оперативное лечение флегмон по возможности проводят в ранние сроки, в этом случае значимые изменения на рентгенограмме отсутствуют.
- Анализы крови. По результатам гемограммы определяется лейкоцитоз со сдвигом формулы влево, резкое возрастание СОЭ, увеличение индексов лейкотоксичности. Также нарастает число острофазовых белков, изменяются биохимические показатели крови.
При классической клинической картине заболевания диагноз устанавливается безошибочно. Изредка у врачей возникают сложности с определением типа флегмоны, от чего будет зависеть место и способ хирургического вскрытия гнойника. Уточнить диагноз помогают методы инструментальной визуализации. При сомнительной симптоматике проводится дифференциальная диагностика с начальным периодом фурункулов и карбункулов кисти.

Лечение флегмоны кисти
Консервативная терапия
На начальной стадии заболевания показано комплексное медикаментозное лечение в сочетании с иммобилизацией пораженной конечности. Для обездвиживания используют гипсовые лонгеты, которые накладываются до средины предплечья. При этом пальцы помещают в функционально выгодное положение, что важно для последующего восстановления моторных функций. Основные составляющие терапевтической программы:
- Антибиотикотерапия. С учетом тяжести процесса используют препараты для перорального и парентерального введения. По отдельным показаниям используют местные пути введения: эндолимфатический, регионарный внутривенный под жгутом.
- Противовоспалительная терапия. Из медикаментозных средств широко используются НПВС. Также показана местная гипотермия, возвышенное положение конечности, влажно-высыхающие повязки.
- Симптоматическая терапия. Для уменьшения болевых ощущений пациентам назначают разные группы анальгетиков системного действия. При тяжелых формах патологии проводится комплексная детоксикационная терапия.
Хирургическое лечение
При гнойно-некротическом характере флегмон кисти требуется оперативное вмешательство. Лечение выполняют в кратчайшие сроки для предупреждения осложнений. В амбулаторных условиях проводится вскрытие очага, удаление некротизированных тканей, антисептическая обработка и адекватное дренирование. Объем хирургического лечения флегмоны зависит от ее локализации и распространенности. Для обезболивания применяют общую или внутрикостную анестезию.
Прогноз и профилактика
Флегмоны кисти подлежат успешному лечению при условии раннего обращения к врачу и проведения комплексной терапии. Менее благоприятный прогноз для пациентов с U-подобными гнойными процессами, поражением костно-суставных структур кисти. Для профилактики гнойного воспаления рекомендуют избегать травм пальцев и ладони, избавляться от привычки грызть ногти и кожу вокруг них, соблюдать технику безопасности на производстве.
1. Комплексный подход к повышению эффективности лечения флегмон кисти/ И.А. Соловьев, А.Н. Липин, С.Д. Шеянов// Уральский медицинский журнал. - 2017. - №7.

Как правило, мозоли свидетельствуют о неправильно подобранной обуви, но могут быть признаком хронических заболеваний вроде артрита или сахарного диабета.
Что такое мозоль
Мозоль — локальное изменение кожи, которое появляется в результате избыточного трения или давления. Как правило, мозоль — это защитная реакция: она предохраняет наиболее подверженные механическому воздействию участки кожи от травмирования и присоединения вторичной инфекции.
Мозоли могут образоваться в любом месте, но чаще всего встречаются на стопах, ладонях, пальцах рук и ног. Внешне мозоли в большинстве случаев выглядят как локальное утолщение кожи.
Обычно сама по себе мозоль никак не беспокоит человека, но может причинять боль при надавливании, ношении тесной обуви или носков.
Виды мозолей
Есть два типа мозолей: мягкие и твёрдые.
Мягкие, или водяные, мозоли
Мягкие, или так называемые водяные, мозоли образуются на тонкой и нежной коже, например между пальцами ног или рук. Внешне они похожи на ожог: над воспалённой покрасневшей кожей возвышается пузырь с жидким содержимым.
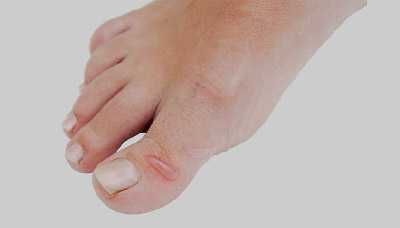
Под травмированным верхним слоем накапливается жидкость, которая, как подушка, защищает расположенные ниже слои. Со временем жидкость из мозоли рассасывается, а под ней образуется новая кожа.
Мягкие мозоли очень болезненны и нередко осложняются присоединением вторичной бактериальной инфекции.
Твёрдые, или сухие, мозоли
Твёрдые, или сухие, мозоли появляются на участках утолщённой кожи, особенно там, где она близко примыкает к кости. Например, у свода стопы или в районе выступающей на ноге косточки.

Твёрдые мозоли подразделяются на стержневые и натоптыши.
У стержневой мозоли есть плотный стержень, уходящий глубоко под кожу, отсюда и название. Из-за того, что он доходит до нервных окончаний, такие мозоли сопровождаются выраженными болевыми ощущениями.
Натоптыши — участки огрубевшей, утолщённой кожи желтоватого цвета без чётких границ, которые, как правило, образуются на стопах и не сопровождаются субъективными симптомами.
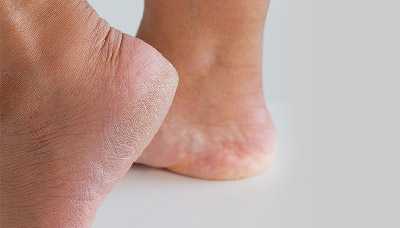
Причины появления мозолей
Мозоли образуются в результате многократного трения, растирания или сдавливания участка кожи.
Мозоль — это результат длительного механического воздействия на кожу. В ответ на продолжительное трение или давление кератиноциты — клетки верхнего слоя кожи (эпидермиса) — усиленно делятся. В результате кожа в месте повреждения утолщается — возникает локальный гиперкератоз, который внешне выглядит как твёрдая мозоль.
Если трение происходит на влажном участке, например между пальцами ног, то кожа размягчается, а под ней отслаивается эпидермис. В результате формируется мягкая мозоль в виде пузыря, заполненного межклеточной жидкостью.
Частые причины появления мозолей:
- неудобная обувь;
- некачественные стельки, которые скатываются или соскальзывают внутри обуви;
- инородные предметы, попавшие внутрь обуви (песчинки, камни);
- регулярные нагрузки на ноги (при занятиях танцами, спортом);
- длительная ходьба или бег;
- ношение обуви без носков;
- работа с инструментом (молоток, пила), садовым (лопата, секатор) или спортивным инвентарём (брусья, теннисная ракетка).
Предпосылки для образования мозолей:
- возраст;
- ожирение;
- хронические заболевания, которые изменяют нормальное расположение костей стоп: артрит, бурсит, костные шпоры;
- сахарный диабет;
- плоскостопие;
- дефицит витаминов;
- неправильная осанка;
- повышенная потливость.
Диагностика мозолей: к какому врачу обращаться
Специальной диагностики, как правило, не проводится. Внешне мозоль выглядит как утолщение кожи или болезненный пузырь на ней.
Если мозоли появляются часто и причиняют дискомфорт, следует обратиться к врачу-терапевту, дерматологу или специалисту, который занимается лечением стоп — подологу.
Как можно скорее показаться врачу стоит, если мозоль не проходит более двух недель, в области мозоли усиливается воспаление, боль, появляются трещины или гнойное отделяемое.
Врач может назначить лабораторные исследования крови, чтобы оценить общее состояние организма и выявить хронические заболевания, которые могут служить причиной проблем с кожей.
Часто мозоли возникают при диабете, заболеваниях суставов и нехватке витаминов.
Лечение: как быстро и безопасно вылечить мозоль
Мозоли могут длительно беспокоить человека, но есть способы ускорить заживление.
Как избавиться от твёрдой мозоли
- Убрать травмирующий источник (не носить узкую и натирающую обувь, если мозоль появилась на стопе, или использовать перчатки или тальк, а также сделать паузу в тренировках, чтобы мозоли на ладонях успели затянуться).
- Подобрать специальные ортопедические стельки.
- Удалить мозоль и регулярно обрабатывать кожу стоп у квалифицированного специалиста (подолога).
- Использовать специальные пластыри (например, гелевые или содержащие салициловую кислоту) и подкладки.
- Заняться лечением сопутствующих патологий (при наличии).
Врачи не рекомендуют самостоятельно удалять твёрдые мозоли: отрывать или срезать их. Так возрастает риск инфицирования раны, заживление будет идти хуже, а на месте мозоли может остаться рубец.
В качестве консервативного лечения, а также для размягчения мозоли перед приёмом подолога могут быть рекомендованы ванночки с тёплой водой, наружные средства и специальные пластыри, содержащие мочевину или салициловую кислоту (использование таких пластырей противопоказано больным сахарным диабетом).
Если консервативные методы лечения не приносят результата, врач может рекомендовать удалить мозоль.
Методы удаления мозолей:
- хирургическое иссечение,
- криодеструкция (удаление мозоли жидким азотом),
- лазерная деструкция,
- электрокоагуляция (удаление мозоли электротоком),
- радиоволновое иссечение.
При деформации стоп может потребоваться лечение и коррекция дефектов у врача-ортопеда или травматолога. В некоторых случаях будет достаточно консервативного лечения, а в других — рекомендовано оперативное вмешательство. Обычно операцию назначают пациентам, у которых постоянно образуются болезненные мозоли в одном и том же месте.
Как избавиться от мягкой мозоли
Мягкие мозоли обычно заживают сами в течение 1-2 недель, при малых размерах и незначительных болевых ощущениях мозоль не нужно прокалывать или отрывать, иначе можно занести инфекцию и замедлить заживление кожи.
«Покрышка пузыря» из неповреждённой кожи — это естественный барьер, который защищает от патогенов внешней среды и снижает болевые ощущения. Лучше обработать поверхность мозоли раствором антисептика и закрыть лейкопластырем с подушечкой.
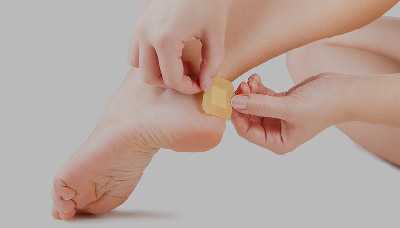
Если на месте мягкой мозоли образовался большой пузырь, который сопровождается выраженными болевыми ощущениями, следует аккуратно опорожнить его содержимое.
Как безопасно избавиться от жидкости из мягкой мозоли:
- обработать мозоль дезинфицирующим средством или антисептиком, например хлоргексидином;
- аккуратно проткнуть пузырь стерильной иглой от шприца: иглу следует вводить параллельно коже — так, чтобы образовались входное и выходное отверстие;
- убрать содержимое пузыря лёгкими промакивающими движениями стерильной салфеткой;
- повторно обработать мягкую мозоль антисептическим раствором;
- наложить сухую стерильную повязку или заклеить мозоль лейкопластырем с подушечкой.
Покрышку пузыря не следует срезать или отрывать, даже после прокола.
Если покрышка пузыря мягкой мозоли случайно оторвалась, следует как можно скорее обработать кожу антисептическим раствором, просушить и закрыть чистой стерильной салфеткой или марлевой повязкой. Ни в коем случае не следует отрывать остатки кожи, лучше аккуратно обрезать края маникюрными ножницами, предварительно обработанными раствором антисептика. В течение пары дней следует регулярно обрабатывать рану и менять повязку.
Профилактика: что делать, чтобы мозоли не появлялись
Мозоли — это результат длительного механического воздействия — трения, растирания или сдавливания. Чтобы предотвратить появление мозолей, следует исключить подобные воздействия, а также заботиться о здоровье кожи.
- Выбирать удобную обувь по размеру. Если это возможно, реже надевать туфли с узким носом и на высоком каблуке.
- Подобрать удобные носки или чулки. Лучше, если они будут из натуральной ткани, например, хлопка или шерсти.
- Подобрать ортопедические стельки при плоскостопии или других деформациях стоп.
- Надевать перчатки во время тренировок и работы с инструментами.
- Ежедневно мыть ноги и наносить увлажняющий крем, регулярно подстригать ногти.
- Обрабатывать стопы специальными присыпками или спреями для уменьшения потливости.
Частые вопросы
Большинство мозолей не требуют лечения и проходят сами за пару недель. Чтобы мозоль прошла быстрее, главное — убрать травмирующий источник.
Мозоль — это защитная реакция кожи на избыточное трение или давление, а бородавка — доброкачественное кожное образование, которое вызывает вирус папилломы человека.
Как правило, мозоли на ступне свидетельствуют о неправильно подобранной обуви, но могут говорить и о хронических заболеваниях, которые изменяют нормальное расположение костей стоп: артрите, бурсите, костных шпорах.
Чтобы твёрдая мозоль прошла быстрее, можно замочить травмированное место в тёплой воде, а после нанести специальные наружные средства с мочевиной или салициловой кислотой (использование подобных пластырей противопоказано больным сахарным диабетом). Мягкую мозоль и вовсе лучше ничем не мазать, главное — не прокалывать и не отрывать её.
В мягких мозолях скапливается межклеточная жидкость, которая, как подушка, защищает нижележащие слои кожи. Со временем межклеточная жидкость рассасывается, а под ней образуется новая кожа.
Написано 18.08.2022 в 06:29.
Редактировалось 18.08.2022 в 14:58.
Проверено экспертом 18.08.2022 в 06:29.
Стержневая мозоль

Стержневая, или корневая, мозоль — это разновидность твёрдой мозоли. У неё есть плотный стержень, уходящий в глубинные слои кожи, отсюда и название. В статье подробно рассказываем о том, что такое стержневая мозоль, как отличить её от подошвенной бородавки и что делать, чтобы уберечь кожу от мозолей.
Что такое стержневая мозоль
Стержневая мозоль — разновидность твёрдой, или так называемой сухой мозоли.
Твёрдая мозоль — локальное утолщение, которое возникает как защитная реакция верхнего слоя кожи (эпидермиса) на избыточное трение или давление.
У стержневой мозоли есть плотный стержень, уходящий глубоко под кожу, отсюда и название.
Без лечения стержень проникает в глубинные слои кожи и может дойти до нервных окончаний, причиняя сильную боль.
Как выглядит стержневая мозоль
Внешне стержневая мозоль выглядит как округлый беловатый или желтоватый участок кожи или как небольшое углубление, в центре которого видна плотная верхушка корня.
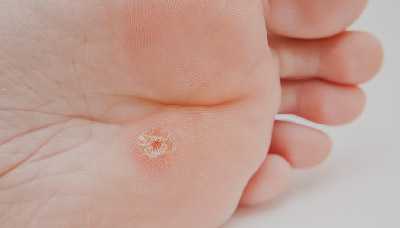
Для стержневой мозоли характерны ровные края и плотная структура.
Как образуется стержневая мозоль
Стержневая мозоль образуется на месте постоянного давления, например там, где узкий носок обуви сдавливает пальцы или ручка инструмента впивается в свод ладони.
Из-за этого в верхнем слое кожи начинается усиленное деление специализированных клеток — кератоцитов. В норме кератоциты постепенно слущиваются, а кожа обновляется, но при длительном травмировании тканей кератоциты скапливаются в одном месте и формируют конусообразный стержень.
Стержень может уходить ровно вглубь кожи или располагаться в ней под углом и достигать нескольких сантиметров в длину.
Причины появления стержневой мозоли
Основная причина формирования стержневой мозоли на ступнях и пальцах ног та же, что и у обычных сухих мозолей, — ношение неудобной обуви, носков или колготок, которые сдавливают ногу.
На пальцах рук и ладонях стержневые мозоли появляются реже. Обычно они беспокоят людей, чья профессиональная деятельность связана с использованием инструментов (столяры, плотники, садовники), или тех, кто регулярно занимается теннисом, хоккеем, бадминтоном и другими видами спорта, во время которых необходимо удерживать в руках твёрдый предмет.
Другие частые причины появления стержневых мозолей:
- инородные предметы, попавшие внутрь обуви (песчинки, камни) или под кожу (занозы);
- регулярные нагрузки на ноги (при занятиях танцами, спортом);
- длительная ходьба или бег;
- ношение обуви без носков.
Факторы риска появления стержневой мозоли
Врачи выделяют факторы, которые повышают вероятность формирования стержневой мозоли.
Возраст. В процессе старения происходит естественное снижение влаги в клетках эпидермиса, из-за этого кожа грубеет и мозоли формируются легче.
Ожирение. Сухость кожи, в том числе кожи стоп, — частая проблема у пациентов с ожирением, обусловленная снижением гидратации эпидермиса. Кроме того, при ожирении увеличивается давление на ноги, из-за этого стержневые мозоли у таких пациентов чаще формируются на коже стоп.
Хронические заболевания суставов, при которых изменяется нормальное положение костей и нагрузка распределяется неправильно, способствуя формированию стержневых мозолей.
Артрит — воспалительное поражение суставов, их синовиальной оболочки, капсулы, хряща и других элементов. Оно может быть следствием инфекционных заболеваний, травм, аутоиммунных процессов. У пациентов с артритом поражённый сустав воспаляется, кожа над ним опухает, краснеет, подвижность сустава снижается, а сам он может деформироваться.
Бурсит — это острое или хроническое воспаление синовиальной сумки сустава. При бурсите в ней скапливается воспалительная жидкость (экссудат). Пациенты жалуются на общее недомогание, боль, отёк и покраснение поражённого сустава.
Костные, или пяточные, шпоры — патологическое разрастание кости в области пяточной кости. Состояние сопровождается ощущением инородного тела и болью, которая усиливается при ходьбе или после отдыха.
Сахарный диабет — это хроническое заболевание, при котором патологически увеличивается содержание глюкозы в крови. У пациентов с сахарным диабетом могут появиться специфические изменения тканей стопы, называемые также диабетической стопой. Признаки диабетической стопы — боль в ногах, огрубение и трещины на коже стоп, их деформация и изъязвление.
Гипо- и гипертиреоз — заболевания, обусловленные нарушением работы щитовидной железы и сопровождающиеся снижением или, напротив, увеличением выработки ею гормонов. Патологии проявляются изменением многих процессов в организме, в том числе замедлением метаболизма. У пациентов с заболеваниями щитовидной железы может сохнуть и шелушиться кожа, нарушаются её барьерные функции.
Плоскостопие — деформация свода стопы, которая может сопровождаться болями в ногах, усиливающимися во время ходьбы, а также формированием мозолей и натоптышей.
Дефицит витамина A, C, E и витаминов группы B — они отвечают за упругость и эластичность кожи, способствуют быстрому заживлению ран, защищают кожу от потери влаги. При гиповитаминозе кожа может шелушиться или загрубеть. В результате мозоли и натоптыши формируются легче.
Хронические заболевания кожи (псориаз, дерматит) — при хроническом поражении кожи нарушаются её защитные свойства, клетки эпидермиса теряют влагу, кожа больше подвержена риску появления трещин и мозолей.
Неправильная осанка — искривление позвоночника часто сопровождается вторичной деформацией костей грудной клетки, таза, стоп. В результате нагрузка распределяется неравномерно и некоторые участки стопы могут подвергаться излишнему сдавливанию и трению.
Диагностика стержневой мозоли
Отличить стержневую мозоль от других видов мозолей можно по внешнему виду и характерным симптомам.
Каковы основные признаки стержневой мозоли
Как правило, стержневая мозоль никак не беспокоит человека. Боль появляется при надавливании на поражённый участок кожи, например при ходьбе, беге или захвате предметов.
Боль от стержневой мозоли напоминает ощущения при занозе.
Как отличить стержневую мозоль от бородавки или других кожных образований
Иногда стержневую мозоль можно спутать с подошвенной бородавкой. Дело в том, что оба образования болят и появляются на коже стоп, но на этом сходства заканчиваются.
| Стержневая мозоль | Подошвенная бородавка |
|---|---|
| Болит только при надавливании сверху | Боль как при вертикальном надавливании, так и при сжатии с двух сторон |
| Прозрачная или беловатая | Тёмно-коричневая или прозрачная с тёмными вкраплениями |
| Округлая с чёткими ровными краями | От круглой до овальной, с размытыми границам |
| Одна | Несколько (расположены группами) |
К какому врачу обращаться и какие анализы сдавать
Диагностикой и лечением стержневых мозолей занимается врач-дерматолог или специалист, специализирующийся на лечении стоп, — подолог.
Как можно скорее показаться врачу стоит, если мозоль не проходит более 2 недель или воспаляется и болит.
В сомнительных случаях врач может использовать дерматоскопию.
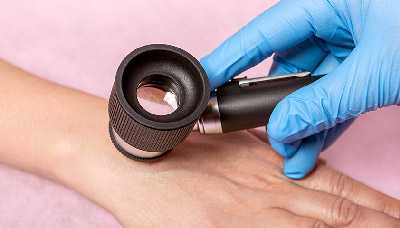
Дерматоскопия — метод исследования кожи и кожных образований с помощью специального прибора, похожего на лупу (дерматоскопа)
Дерматолог может провести исследование во время очной консультации. Специальной подготовки к дерматоскопии не требуется, но следует придерживаться основных правил подготовки к приёму у дерматолога: в день консультации не использовать местные лекарственные и косметические средства.
Кроме дерматоскопии, врач может назначить лабораторные исследования крови, чтобы оценить общее состояние организма и выявить хронические заболевания, которые могут служить причиной проблем с кожей.
Часто мозоли возникают при диабете, воспалении суставов и нехватке витаминов. Выявить их можно с помощью лабораторных исследований.
Читайте также:
- Биоэффекты и безопасность ультразвука
- Мышечное сокращение. Характеристика и механизм мышечного сокращения
- Примеры однородительских дисомий импринтированных участков. Синдром Беквитта-Видемана
- Факоматозная хористома (опухоль Zimmerman) века глаза: признаки, гистология, лечение, прогноз
- УЗИ, МРТ при туберозном склерозе у плода
