Врожденная атрио-вентрикулярная блокада у детей. Приступ Морганьи—Эдемс—Стокса
Добавил пользователь Дмитрий К. Обновлено: 22.01.2026
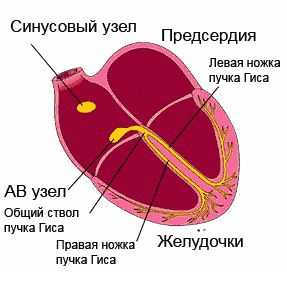
Проводимость сердечной мышцы - это понятие, отражающее проведение возбуждения по участкам проводящей системы, которая представлена синоатриальным узлом в правом предсердии, проводящими волокнами в стенке предсердий, атриовентрикулярным узлом между предсердиями и желудочками, и двумя ножками пучка Гиса в толще желудочков, заканчивающимися волокнами Пуркинье. Электрический сигнал возникает в клетках синоатриального узла и проходит по этим структурам последовательно, приводя к возбуждению сначала предсердий, а затем и желудочков. Это способствует эффективному изгнанию крови из сердца в аорту.
работа проводящей системы сердца, обозначены её ключевые компоненты
В норме сердечный ритм осуществляется с частотой 60 - 80 сокращений в минуту. Задержка проведения импульса, способная возникнуть в любом участке сердечной мышцы, приводит к тому, что ритм «сбивается» с нормальной частоты и развивается полная или частичная блокада сердца. Причины этого могут быть как довольно безобидными, так и обусловленными серьезными заболеваниями сердца.
Следует различать понятия «замедление» и «нарушение» проводимости. К примеру, если пациент увидел в заключении ЭКГ такую фразу, как «замедлена атриовентрикулярная проводимость», то это означает, что у него встречаются эпизоды атриовентрикулярной блокады 1 степени.
Замедление проводимости говорит о наличии у пациента блокады 1 степени, в принципе, не опасной на данный момент, но с большой вероятностью прогрессирующей до блокады 2 и 3 степени, что уже может представлять угрозу для здоровья и даже для жизни.
Если же в протоколе ЭКГ речь идет о нарушении проводимости, то это значит, что у пациента имеется соответствующая блокада 2 или 3 степени.
Нарушение проводимости сердца может быть полным, когда импульс не проводится совсем через тот или иной участок сердца, или частичным (неполным), когда импульс проводится, но с задержкой. Полные блокады гораздо опаснее, чем неполные.
Нарушение синоатриальной проводимости
По-другому это называется синоатриальной блокадой. Электрический импульс, зародившийся в синусовом узле, не может полноценно достичь предсердий, и их возбуждение происходит с задержкой. Часто встречается у здоровых людей и не требует активного лечения, но может встречаться и при органических заболеваниях сердечной ткани.
- Нейроциркуляторная дистония с преобладающим влиянием на синусовый узел блуждающего нерва, способного замедлять сердцебиение,
- Увеличенное (гипертрофированное) сердце у спортсменов,
- Передозировка сердечными гликозидами (строфантин, коргликон, дигоксин), применяемых в терапии других видов аритмий,
- Различные пороки сердца,
- Ишемия миокарда.
- При частичном нарушении проводимости симптомы возникают редко,
- При полном нарушении проводимости возникают чувство перебоев в сердце, неприятные ощущения в грудной клетке, головокружение, обусловленное ухудшением кровоснабжения головного мозга из-за редких сердечных сокращений,
- Пульс становится редким - менее 50 в минуту.
ЭКГ при синоатриальной блокаде - выпадение сокращения предсердий и желудочков (комплекс PQRS)
Замедление внутрипредсердной проводимости
Внутрипредсердная блокада непосредственной угрозы для жизни не несет, однако, ее наличие у пациента может свидетельствовать о том, что у него велик риск возникновения мерцательной аритмии, способной привести к опасным осложнениям.
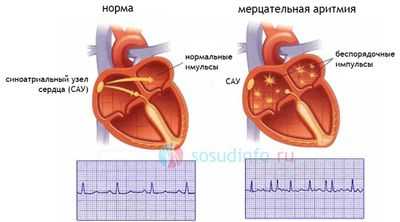
мерцательная аритмия - опасное осложнение внутрипредсердной проводимости
- Гликозидная интоксикация,
- Ревматическая лихорадка,
- Пороки сердца,
- Гипертоническая болезнь.
- Как правило, замедление внутрипредсердной проводимости специфических симптомов не имеет и проявляется только на ЭКГ,
- Характерны симптомы причинного заболевания - одышка при ходьбе или в покое, отеки нижних конечностей, синюшнее окрашивание кожи, боли в грудной клетке и др.
Нарушение проводимости по атриовентрикулярному узлу
АВ-блокада 1 и 2 степени означает, что проведение возбуждения к желудочкам от предсердий осуществляется с задержкой, но импульсы все же достигают желудочков. Полная блокада 3 степени свидетельствует о том, что ни один импульс к желудочкам не проходит, и они сокращаются отдельно от предсердий. Это опасное состояние, так как 17% всех случаев внезапной сердечной смерти обусловлены блокадой 3 степени.
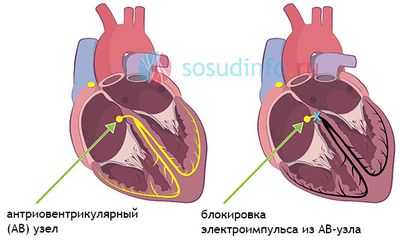
- Как правило, атриовентрикулярная блокада развивается при пороках, ишемической болезни сердца, в остром периоде инфаркта миокарда, при миокардите (воспалительном поражении миокарда), кардиосклерозе (замещение нормальной сердечной мышцы рубцовой тканью вследствие инфаркта миокарда, миокардита),
- Причиной такой блокады может служить токсическое действие на сердце некоторых гормонов при их избытке - тиреоидит, гипертиреоз, феохромоцитома (опухоль надпочечников),
- При отсутствии терапии причинного заболевания наблюдается прогрессирование блокады.
- Блокада 1 и 2 степени может не выражаться симптомами, если имеется незначительное урежение пульса (50 - 55 в минуту),
- При блокаде 3 степени, а также, если наблюдается значительная брадикардия (менее 40 в минуту) развиваются приступы Морганьи - Эдемса - Стокса (приступы МЭС) - внезапная слабость, холодный пот, предобморочное состояние и потеря сознания на несколько секунд. Возможны судороги вследствие обеднения кровотока в сосудах головного мозга. Приступ требует оказания неотложной помощи, так как может вызвать полную остановку сердца и летальный исход.
На ЭКГ изображено выпадение желудочковых комплексов при нормальной частоте сокращений предсердий (количество зубцов Р больше, чем комплексов QRS)
Нарушение внутрижелудочковой проводимости
К этому типу относятся полные или неполные блокады ножек пучка Гиса. Если имеется нарушение желудочковой проводимости по правой ножке пучка Гиса, то страдает сокращение правого желудочка, если по левой, то, соответственно, левого.
- Неполная блокада правой ножки может иметь место у здоровых людей,
- У детей к локальному нарушению внутрижелудочковой проводимости может привести открытое овальное окно в сердце,
- Полная блокада любой из ножек свидетельствует о заболеваниях сердца, например, о гипертрофии (разрастании и утолщении) миокарда при пороках клапанов, ишемической болезни сердца, остром инфаркте миокарда, гипертрофии миокарда при бронхолегочных болезнях (обструктивный бронхит, бронхиальная астма, бронхоэктазы), миокардите, постинфарктном кардиосклерозе, кардиомиопатии.
виды внутрижелудочковых блокад - нарушения проводимости по ножкам пучка Гиса
- Частичное нарушение проводимости может никак не проявлять себя клинически,
- Полная блокада характеризуется такими признаками, как редкий пульс, боли в груди, потеря сознания,
- Если у пациента внезапно возникли интенсивные давящие боли за грудиной, резкая слабость, холодный пот, чувство дурноты, редкий пульс, а на ЭКГ выявленна полная левая блокада, скорее всего, развивается острый инфаркт миокарда, «замаскированный» на ЭКГ за блокадой. Именно в связи с невозможностью определить инфаркт на однократной ЭКГ при таких жалобах требуется срочная госпитализация в стационар.
Неспецифическое нарушение внутрижелудочковой проводимости - это блокирование импульса в самых отдаленных участках сердечной мышцы - в волокнах Пуркинье. Причинами служат те же заболевания, что и при блокадах пучка Гиса, признаки на ЭКГ минимальные, а клинических симптомов не возникает.
На ЭКГ - деформированные желудочковые комплексы
Итак, в большинстве случаев диагноз “нарушение внутрижелудочковой проводимости” у относительно здоровых людей является вариантом нормы и обусловлен неполной блокадой правой ножки пучка Гиса.
Синдром Вольфа - Паркинсона - Уайта (ВПВ - синдром)
Проведение возбуждения по сердцу может быть не только замедлено, но и ускорено. Это происходит из-за функционирования дополнительных путей проведения импульса, при данной патологии пучков Кента через атриовентрикулярное соединение. В результате возбуждение передается к желудочкам гораздо быстрее, чем в норме, обуславливая более частое их сокращение, и более того, импульсы двигаются в обратном направлении к предсердиям, провоцируя наджелудочковые тахикардии.
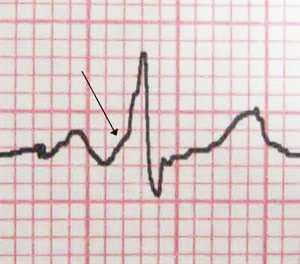
На ЭКГ стрелкой указан характерный признак ВПВ-синдрома - «дельта»-волна в начале желудочкового комплекса
Причины
ВПВ - синдром является врожденным заболеванием, так как в норме дополнительные пути у плода закрываются после 20 недели беременности. В случае ВПВ - синдрома они остаются функционирующими. Повлиять на возникновение этой патологии могут генетическая предрасположенность, негативные факторы, действующие на плод (радиация, употребление наркотиков, алкоголя, токсических лекарственных препаратов беременной женщиной).
Симптомы
Синдром может проявиться как в детском, так и во взрослом возрасте, а может не проявиться вообще, и тогда его диагностируют только по ЭКГ. Характерны признаки синусовой тахикардии или мерцательной аритмии - учащение пульса более 200 в минуту, боль в груди, одышка, чувство нехватки воздуха. В очень редких случаях возможно развитие жизнеугрожающей аритмии - фибрилляции желудочков.
Синдром укороченного интервала PQ
Является своеобразной формой ВПВ - синдрома, только в качестве аномальных путей проведения здесь выступают пучки Джеймса между предсердиями и нижней частью атриовентрикулярного узла. Также является врожденной особенностью. Если диагностируется только по ЭКГ, не сопровождаясь симптомами, то говорят о феномене укороченного PQ, а если сопровождается признаками тахикардии, то о синдроме укороченного PQ. Различия между синдромами ВПВ и PQ в признаках на ЭКГ.
К какому врачу обращаться для диагностики нарушений проводимости?
Если пациент обнаружил подобные симптомы, ему нужно обратиться к кардиологу, а лучше к аритмологу для дальнейшего обследования и решения вопроса о необходимости лечения.
Врач назначит дополнительные методы исследования:
- Мониторирование ЭКГ по Холтеру для более точной диагностики нарушений проводимости в разное время суток,
- Пробы ЭКГ с нагрузкой - тредмил - тест, велоэргометрия. Ходьба по беговой дорожке или вращение педалей на устойчивом велосипеде с наложенными электродами ЭКГ помогут точнее выявить связь нарушений проводимости с нагрузкой,
- УЗИ сердца (эхокардиография) визуализирует анатомические структуры сердца, выявляет заболевания сердца, а также позволяет оценить функции сократимости миокарда.
Важно! Если Вы заметили у себя симптомы нарушений проводимости, или они были выявлены на ЭКГ, следует как можно раньше получить консультацию врача для того, чтобы исключить опасные заболевания сердца, требующие активного лечения.
Немедленно вызывать скорую помощь нужно, если наблюдаются такие признаки:
- Редкий пульс менее 45 - 50 в минуту или частый пульс более 120 в минуту,
- Потеря сознания, предобморочное состояние,
- Боли в сердце,
- Холодный пот, слабость,
- Выраженная одышка.
Лечение нарушений проводимости
Лечение проводится под контролем участкового врача в поликлинике или в отделении кардиологии (аритмологии). Терапия должна начинаться с устранения причины, спровоцировавшей нарушение проводимости. Если сердечных заболеваний не выявлено, назначаются витамины и препараты, улучшающие питание сердечной мышцы, например, предуктал, АТФ и др.
При полном нарушении проводимости, которое вызывает выраженную брадикардию, решается вопрос об установке искусственного кардиостимулятора.
При синдроме ВПВ и укороченного PQ с выраженными симптомами тахиаритмий возможно проведение радиочастотной абляции (РЧА). Это разрушение дополнительных пучков проведения путем внедрения аппаратуры через артерии в полость сердца.
Осложнения и прогноз
При частично нарушенной проводимости по сердцу прогноз благоприятный. Если развивается полная блокада какого - либо участка сердечной мышцы, прогноз неблагоприятный, так как это может привести к осложнениям - остановке сердца и внезапной смерти, к фибрилляции желудочков и к тромбоэмболическим осложнениям, таким как тромбоэмболия легочной артерии и ишемический инсульт.
Атриовентрикулярная блокада
Атриовентрикулярная (предсердно-желудочковая) блокада (АВ-блокада) - нарушение функции проводимости, выражающееся в замедлении или прекращении прохождения электрического импульса между предсердиями и желудочками и приводящее к расстройству сердечного ритма и гемодинамики. АВ-блокада может протекать бессимптомно или сопровождаться брадикардией, слабостью, головокружением, приступами стенокардии и потери сознания. Атриовентрикулярная блокада подтверждается с помощью электрокардиографии, холтеровского ЭКГ-мониторирования, ЭФИ. Лечение атриовентрикулярной блокады может быть медикаментозным или кардиохирургическим (имплантация электрокардиостимулятора).
Общие сведения
В основе атриовентрикулярной блокады лежит замедление или полное прекращение прохождения импульса от предсердий к желудочкам вследствие поражения собственно АВ-узла, пучка Гиса или ножек пучка Гиса. При этом, чем ниже уровень поражения, тем тяжелее проявления блокады и неудовлетворительнее прогноз. Распространенность атриовентрикулярной блокады выше среди пациентов, страдающих сопутствующей кардиопатологией. Среди лиц с заболеваниями сердца АВ-блокада I степени встречается в 5% случаев, II степени - в 2% случаев, III степень АВ-блокады обычно развивается у пациентов старше 70 лет. Внезапная сердечная смерть, по статистике, наступает у 17% пациентов с полной АВ-блокадой.
Атриовентрикулярный узел (АВ-узел) является частью проводящей системы сердца, обеспечивающей последовательное сокращение предсердий и желудочков. Движение электрических импульсов, поступающих из синусового узла, замедляется в АВ-узле, обеспечивая возможность сокращения предсердий и нагнетания крови в желудочки. После небольшой задержки импульсы распространяются по пучку Гиса и его ножкам к правому и левому желудочку, способствуя их возбуждению и сокращению. Этот механизм обеспечивает поочередное сокращение миокарда предсердий и желудочков и поддерживает стабильную гемодинамику.
Классификация АВ-блокад
В зависимости от уровня, на котором развивается нарушение проведения электрического импульса, выделяют проксимальные, дистальные и комбинированные атриовентрикулярные блокады. При проксимальных АВ-блокадах проведение импульса может нарушаться на уровне предсердий, АВ-узла, ствола пучка Гиса; при дистальных - на уровне ветвей пучка Гиса; при комбинированных - наблюдаются разноуровневые нарушения проводимости.
С учетом продолжительности развития атриовентрикулярной блокады выделяют ее острую (при инфаркте миокарда, передозировке лекарственных средств и т. д.), интермиттирующую (перемежающуюся - при ИБС, сопровождающейся преходящей коронарной недостаточностью) и хроническую формы. По электрокардиографическим критериям (замедление, периодичность или полное отсутствие проведения импульса к желудочкам) различают три степени атриовентрикулярной блокады:
- I степень - атриовентрикулярная проводимость через АВ-узел замедлена, однако все импульсы из предсердий достигают желудочков. Клинически не распознается; на ЭКГ интервал P-Q удлинен > 0,20 секунд.
- II степень - неполная атриовентриулярная блокада; не все предсердные импульсы достигают желудочков. На ЭКГ - периодическое выпадение желудочковых комплексов. Выделяют три типа АВ-блокады II степени по Мобитцу:
- Тип I Мобитца - задержка каждого последующего импульса в АВ-узле приводит к полной задержке одного из них и выпадению желудочкового комплекса (период Самойлова - Венкебаха).
- Тип II Мобитца - критическая задержка импульса развивается внезапно, без предшествующего удлинения периода задержки. При этом отмечается отсутствие проведения каждого второго (2:1) или третьего (3:1) импульса.
- III степень - (полная атриовентрикулярная блокада) - полное прекращение прохождения импульсов от предсердий к желудочкам. Предсердия сокращаются под влиянием синусового узла, желудочки - в собственном ритме, реже 40 раз в мин., что недостаточно для обеспечения адекватного кровообращения.
- Блокадыпроводимости. Наиболее распространенная этиологическая форма. Развивается при переходе неполной АВ-блокады в полную. При этом возникает диссоциация между предсердиями и желудочками. Первые сокращаются под действием импульсов, исходящих от СА-узла, вторые возбуждаются АВ-центром или эктопическими очагами. Также провоцирующим фактором может послужить частичная атриовентрикулярная блокада на фоне синусового ритма и увеличенного показателя сердечных сокращений.
- Нарушения ритма. Приступ выявляется при чрезмерном подъеме или уменьшении ЧСС. Обычно синкопе отмечается у пациентов с частотой сердечных сокращений более 200 или менее 30 ударов в минуту. При наличии диффузных поражений церебрального сосудистого аппарата потеря сознания наблюдается уже при пульсе 40-45 уд/мин. Патология также может потенцироваться фибрилляцией предсердий, особенно - возникшей впервые. Постоянные формы аритмии редко приводят к появлению симптоматики МАС.
- Утратасократительнойфункции. Происходит при вентрикулярной фибрилляции. Мышечные волокна миокарда сокращаются некоординированно, по отдельности, с очень высокой частотой. Это делает выброс крови невозможным, ведет к остановке кровообращения и развитию клинической смерти. Может встречаться при нарушениях электролитного баланса, иметь идеопатическую природу (на фоне полного здоровья), являться результатом воздействия физических факторов.
- Адинамическийтип. Наблюдается при отказе синоатриального узла, блокадах III и II степени, когда частота сокращений желудочков снижается до 20-25. Включает асистолию - остановку сердца, возникающую при резком и полном нарушении проводимости внутрисердечного импульса. До момента подключения альтернативных эктопических зон проходит достаточно много времени, что становится причиной прекращения кровообращения.
- Тахиаритмическийтип. Определяется при увеличении ЧСС до 200 в минуту и выше. Выявляется при синусовой тахикардии, трепетании, вентрикулярном мерцании, пароксизмальных суправентрикулярных ТК, фибрилляции предсердий с проведением импульса на желудочки по обходным путям при синдроме Вольфа-Паркинсона-Уайта.
- Смешанныйтип. Моменты предсердной или желудочковой тахикардии чередуются с эпизодами асистолии. Приступ развивается при быстром уменьшении ЧСС с высоких показателей до брадикардии или временной остановки сердца. Эта форма является наиболее сложной для диагностики и прогностически неблагоприятной.
- Физикальноеобследование. Отмечаются типичные симптомы, состояние развивается быстро (в течение нескольких десятков секунд). В анамнезе присутствуют заболевания кардиологического профиля, непосредственно перед приступом возможен эпизод психоэмоционального возбуждения, переживаний. АД резко снижено или не измеряется, сердечный ритм неровный. Тип нарушения можно определить только по результатам ЭКГ.
- Инструментальноеобследование. Основной метод аппаратной диагностики - электрокардиография. В момент появления симптомов на пленке регистрируются отрицательные расширенные зубцы «T» в отведениях V4-V2. Возможно присутствие деформированных желудочковых комплексов. При блокадах наблюдается диссоциация «P» с «QRS», косонисходящая депрессия сегмента «ST». Фибрилляция проявляется отсутствием нормальной активности на ЭКГ, появлением мелкой или крупной волнистой линии. С помощью суточного мониторирования удается обнаружить преходящую блокаду, на фоне которой наступает приступ.
- Лабораторноеобследование. Проводится с целью определения причин болезни и ее последствий. После эпизода клинической смерти выявляется изменение уровня pH в кислую сторону, дефицит электролитов, присутствие в крови миоглобина. При коронарных заболеваниях возможен рост кардиоспецифических маркеров: тропонина, КФК МВ.
- Прекращениеприпадка. Применяется тот же алгоритм, что при остановке сердца. Рекомендовано проведение прекардиального удара, непрямого массажа, при отсутствии дыхания - ИВЛ методом рот в рот или с использованием соответствующей аппаратуры. При ФЖ производится электрическая дефибрилляция. Внутривенно вливается адреналин, атропин, хлористый кальций, инотропные средства. При тахиаритмии показаны антиаритмические препараты: амиодарон, новокаинамид.
- Предотвращениеприпадка. Если приступы обусловлены пароксизмами ТА, пациенту требуются препараты для стабилизации работы миокарда и выравнивания сердечного ритма. При блокадах медикаментозная терапия неэффективна, необходима имплантация асинхронного или деманд-кардиостимулятора. При реципрокной тахикардии возможно оперативное разрушение одного из проводящих путей АВ-узла.
- Врожденные пороки. У 1-17% процентов детей блокады появляются после хирургической коррекции структурных аномалий сердца. Чем тяжелее порок и сложнее операция, тем больший процент детей сталкивается с подобным осложнением. Чаще всего заболевание бывает после лечения дефекта межжелудочковой перегородки, тетрады Фалло, атриовентрикулярной коммуникации.
- Внутриутробные повреждения. Врожденная форма блокады у младенцев вызвана повреждением АВ-узла материнскими антителами к рибонуклеопротеазным комплексам. Они проходят через плаценту, действуют на клетки сердца, провоцируя их апоптоз и необратимые изменения проводящего узла.
- Органические поражения сердца. В эту группу относят большой перечень кардиальных болезней, которые приводят к фиброзным изменениям миокарда. У детей могут быть врожденные и приобретенные кардиомиопатии, ревматические повреждения сердечной мышцы, миокардиты. Реже встречается саркоидоз, опухоли сердца.
- Ятрогенные факторы. Аритмии развиваются при длительном лечении детей диуретиками, сосудосуживающими препаратами, антибиотиками. Также опасно бесконтрольное применение всасывающихся антацидов, которые нарушают электролитный состав крови. Блокады могут возникнуть при повреждении волокон при инвазивных лечебно-диагностических манипуляциях на сердце.
- Редкие заболевания. Блокады в период детства ассоциированы с генетическими патологиями: синдромом Холта-Орама, болезнью Фабри, мукополисахаридозом. Иногда проблемы с проводимостью вызваны дегенеративными поражениями миокарда: болезнью Лева, болезнью Ленегра.
- Синоаурикулярная блокада. В этом случае нарушается проведение возбуждения от СА-узла (водителя ритма первого порядка) к предсердиям. Синоаурикулярную блокаду рассматривают как частный вариант синдрома слабости синусового узла (СССУ).
- Атриовентрикулярная блокада. Наблюдается задержка либо полное прекращение проведения импульсов к желудочкам от предсердий при нормальной работе СА-узла. Это самый распространенный и опасный тип нарушения внутрисердечной проводимости.
- Блокада ножек пучка Гиса блокада. При этой разновидности нарушено проведение импульсов возбуждения по сокращающемуся миокарду желудочков. Такая форма не считается самостоятельным заболеванием, входит в состав другой кардиопатологии.
- ЭКГ. При нарушениях 1 степени обнаруживают удлинение интервала PQ более 0,2 с для школьников, более 0,15 с для малышей раннего возраста. При блокаде 2 степени постепенно увеличивается PQ с последующим выпадением комплекса QRS и компенсаторной паузой, либо отсутствует QRS без изменения PQ. Для 3 степени характерна полная дискоординация предсердных зубцов и желудочковых комплексов.
- Холтеровское мониторирование. Суточная регистрация ЭКГ необходима для выявления преходящих форм блокады, которые не обнаруживаются в момент диагностики в клинике. Его обязательно выполняют у детей, которым планируют имплантацию электрокардиостимулятора.
- ЭхоКГ. Ультразвуковое исследование сердца рекомендовано для своевременного обнаружения некритических врожденных аномалий, кардиомиопатии, миокардитов. Дополнительно может проводиться рентгенография ОГК, КТ и МРТ сердца, если врач подозревает серьезную патологию.
- Лабораторная диагностика. Биохимический анализ делают для оценки электролитного состава крови, нахождения миокардиальных маркеров (КФК, АСТ, ЛДГ). Специфические антитела к кардиомиоцитам определяют в иммунологическом анализе. При врожденных блокадах нужно проверить кровь на содержание антител к цитоплазматическому антигену (анти-SS-A/Ro).
- атриовентрикулярная блокада;
- переход неполной атриовентрикулярной блокады в полную;
- нарушение сердечного ритма, которое сопровождается уменьшением сократительной способности миокарда (при фебриляции, трепетании желудочков, пароксизмальной тахикардии, асистолии);
- тахиаритмия и тахикардия при частоте сердечных сокращений более 200 ударов;
- брадиаритмия и брадикардия при частоте сердечных сокращений менее 30 ударов.
- болезнь Шагаса;
- воспалительные процессы, локализованные в сердечной мышце, и которые распространяются на проводящую систему;
- диффузное разрастание рубцовой ткани, и последующее поражение сердца при болезни Лева-Легенера, ревматоидном артрите, болезни Либмана-Сакса, системной склеродермии;
- заболевания с общими нейромышечными изменениями (генетические заболевания, миотония);
- интоксикация медицинскими препаратами (бета-адреноблокаторы, антагонисты кальция, сердечные гликозиды, Амиодарон, Лидокаин);
- ишемия сердечной мышцы при кардиомиопатиях, миокардиоклерозе, инфаркте;
- повышенное отложение железа при гемохроматозе и гемосидерозе;
- системный амилоидоз;
- функциональные нарушения проводимости в атриовентрикулярном узле.
- головокружение;
- внезапно появившаяся обеспокоенность;
- слабость;
- потемнение в глазах;
- головные боли;
- шумы в ушах и голове;
- повышенная потливость;
- тошнота, рвота;
- бледность кожных покровов;
- посинение губ;
- нарушения координации движений.
- бледность кожных покровов;
- набухание шейных вен;
- посинение губ и кончиков пальцев;
- самопроизвольные дефекация и мочеиспускание;
- холодный пот (липкий);
- слабый тонус мышц, судороги;
- невозможность определить пульс;
- сниженное артериальное давление;
- глухие и аритмичные тоны сердца;
- расширенные зрачки;
- редкое и глубокое дыхание.
- Легкий - не происходит потери сознания, у больного происходит головокружение, нарушается чувствительность, появляется шум в ушах и голове.
- Средней тяжести - у больного происходит потеря сознания, однако отсутствуют такие признаки, как произвольное мочеиспускание и дефекация, судороги также не наблюдаются.
- Тяжелый - присутствует весь симптомокомплекс.
- синдром Меньера;
- гипогликемическое состояние;
- инсульт;
- истерия;
- ортостатическая гипотензия;
- приступ транзисторной ишемической атаки головного мозга;
- резкий аортальный стеноз;
- тромблоэмболия легочной артерии;
- тромбоз камер сердца;
- эпилепсия.
- электрокардиограмма (ЭКГ) в динамике;
- мониторинг кардиограммы на аппарате Холтера (позволяет выявить временные изменения, сочетание трепетания и фибрилляции предсердий);
- длительный мониторинг электроэнцефалограммы;
- контрастная коронография сосудов;
- биопсия миокарда.
Атриовентрикулярные блокады I и II степени являются частичными (неполными), блокада III степени - полной.
Причины развития АВ-блокад
По этиологии различаются функциональные и органические атриовентрикулярные блокады. Функциональные АВ-блокады обусловлены повышением тонуса парасимпатического отдела нервной системы. Атриовентрикулярная блокада I и II степени в единичных случаях наблюдается у молодых физически здоровых лиц, тренированных спортсменов, летчиков. Обычно она развивается во сне и исчезает во время физической активности, что объясняется повышенной активностью блуждающего нерва и рассматривается как вариант нормы.
АВ-блокады органического (кардиального) генеза развиваются в результате идиопатического фиброза и склероза проводящей системы сердца при различных его заболеваниях. Причинами кардиальных АВ-блокад могут служить ревматические процессы в миокарде, кардиосклероз, сифилитическое поражение сердца, инфаркт межжелудочковой перегородки, пороки сердца, кардиомиопатии, микседема, диффузные заболевания соединительной ткани, миокардиты различного генеза (аутоиммунного, дифтерийного, тиреотоксического), амилоидоз, саркоидоз, гемохроматоз, опухоли сердца и др. При кардиальных АВ-блокадах вначале может наблюдаться частичная блокада, однако, по мере прогрессирования кардиопатологии, развивается блокада III степени.
К развитию атриовентрикулярных блокад могут привести различные хирургические процедуры: протезирование аортального клапана, пластика врожденных пороков сердца, атриовентрикулярная РЧА сердца, катетеризация правых отделов сердца и пр.
Довольно редко в кардиологии встречается врожденная форма предсердно-желудочковой блокады (1:20 000 новорожденных). В случае врожденных АВ-блокад наблюдается отсутствие участков проводящей системы (между предсердиями и АВ-узлом, между АВ-узлом и желудочками или обеими ножками пучка Гиса) с развитием соответствующего уровня блокады. У четверти новорожденных атриовентрикулярная блокада сочетается с другими сердечными аномалиями врожденного характера.
Среди причин развития атриовентрикулярных блокад нередко встречается интоксикация лекарственными препаратами: сердечными гликозидами (дигиталисом), β-блокаторами, блокаторами кальциевых каналов (верапамилом, дилтиаземом, реже - коринфаром), антиаритмиками (хинидином), солями лития, некоторыми другими препаратами и их комбинациями.
Симптомы АВ-блокад
Характер клинических проявлений атриовентрикулярных блокад зависит от уровня нарушения проводимости, степени блокады, этиологии и тяжести сопутствующего заболевания сердца. Блокады, развившиеся на уровне атриовентрикулярного узла и не вызывающие брадикардию, клинически никак себя не проявляют. Клиника АВ-блокады при данной топографии нарушений развивается в случаях выраженной брадикардии. Из-за малой ЧСС и падения минутного выброса крови сердцем в условиях физической нагрузки у таких пациентов отмечаются слабость, одышка, иногда - приступы стенокардии. Из-за снижения церебрального кровотока могут наблюдаться головокружение, преходящие ощущения спутанности сознания и обмороки.
При атриовентрикулярной блокаде II степени пациенты ощущают выпадение пульсовой волны как перебои в области сердца. При АВ-блокаде III типа возникают приступы Морганьи-Адамса-Стокса: урежение пульса до 40 и менее ударов в минуту, головокружение, слабость, потемнение в глазах, кратковременная потеря сознания, боли в области сердца, цианоз лица, возможно - судороги. Врожденные АВ-блокады у пациентов детского и юношеского возраста могут протекать бессимптомно.
Осложнения АВ-блокад
Осложнения при атриовентрикулярных блокадах в основном обусловлены выраженным замедлением ритма, развивающимся на фоне органического поражения сердца. Наиболее часто течение АВ-блокад сопровождается появлением или усугублением хронической сердечной недостаточности и развитием эктопических аритмий, в том числе, желудочковой тахикардии.
Течение полной атриовентрикулярной блокады может осложниться развитием приступов Морганьи-Адамса-Стокса, связанных с гипоксией мозга в результате брадикардии. Началу приступа может предшествовать ощущение жара в голове, приступы слабости и головокружения; во время приступа пациент бледнеет, затем развивается цианоз и потеря сознания. В этот момент пациенту может потребоваться проведение непрямого массажа сердца и ИВЛ, так как длительная асистолия или присоединение желудочковых аритмий повышает вероятность внезапной сердечной смерти.
Многократные эпизоды потери сознания у пациентов старческого возраста могут привести к развитию или усугублению интеллектуально-мнестических нарушений. Реже при АВ-блокадах возможно развитие аритмогенного кардиогенного шока, чаще у пациентов с инфарктом миокарда.
В условиях недостаточности кровоснабжения при АВ-блокадах иногда наблюдаются явления сердечно-сосудистой недостаточности (коллапс, обмороки), обострение ишемической болезни сердца, заболеваний почек.
Диагностика АВ-блокад
При оценке анамнеза пациента в случае подозрения на атриовентрикулярную блокаду выясняют факт перенесенных в прошлом инфаркта миокарда, миокардита, других кардиопатологий, приема лекарственных препаратов, нарушающих атриовентрикулярную проводимость (дигиталиса, β-блокаторов, блокаторов кальциевых каналов и др.).
При аускультации сердечного ритма выслушивается правильный ритм, прерываемый длинными паузами, указывающими на выпадение желудочковых сокращений, брадикардия, появление пушечного I тона Стражеско. Определяется увеличение пульсации шейных вен по сравнению с сонными и лучевыми артериями.
На ЭКГ АВ-блокада I степени проявляется удлинением интервала Р-Q > 0,20 сек.; II степени - синусовым ритмом с паузами, в результате выпадений желудочковых комплексов после зубца Р, появлением комплексов Самойлова-Венкебаха; III степени - уменьшением числа желудочковых комплексов в 2-3 раза по сравнению с предсердными (от 20 до 50 в минуту).
Проведение суточного мониторирования ЭКГ по Холтеру при АВ-блокадах позволяет сопоставить субъективные ощущения пациента с электрокардиографическими изменениями (например, обмороки с резкой брадикардией), оценить степень брадикардии и блокады, связь с деятельностью пациента, приемом лекарств, определить наличие показаний к имплантации кардиостимулятора и др.
С помощью проведения электрофизиологического исследования сердца (ЭФИ) уточняется топография АВ-блокады и определяются показания к ее хирургической коррекции. При наличие сопутствующей кардиопатологии и для ее выявления при АВ-блокаде проводят эхокардиографию, МСКТ или МРТ сердца.
Проведение дополнительных лабораторных исследований при АВ-блокаде показано при наличии сопутствующих состояний и заболеваний (определение в крови уровня электролитов при гиперкалиемии, содержания антиаритмиков при их передозировке, активности ферментов при инфаркте миокарда).
Лечение АВ-блокад
При атриовентрикулярной блокаде I степени, протекающей без клинических проявлений, возможно только динамическое наблюдение. Если АВ-блокада вызвана приемом лекарственных средств (сердечных гликозидов, антиаритмических препаратов, β-блокаторов), необходимо проведение корректировки дозы или их полная отмена.
При АВ-блокадах кардиального генеза (при инфаркте миокарда, миокардитах, кардиосклерозе и др.) проводится курс лечения β-адреностимуляторами (изопреналином, орципреналином), в дальнейшем показана имплантация кардиостимулятора.
Препаратами первой помощи для купирования приступов Морганьи-Адамса-Стокса являются изопреналин (сублингвально), атропин (внутривенно или подкожно). При явлениях застойной сердечной недостаточности назначают диуретики, сердечные гликозиды (с осторожностью), вазодилататоры. В качестве симптоматической терапии при хронической форме АВ-блокад проводится лечениетеофиллином, экстрактом белладонны, нифедипином.
Радикальным методом лечения АВ-блокад является установка электрокардиостимулятора (ЭКС), восстанавливающего нормальный ритм и частоту сердечных сокращений. Показаниями к имплантации эндокардиального ЭКС служат наличие в анамнезе приступов Морганьи-Адамса-Стокса (даже однократного); частота желудочкового ритма менее 40 в минуту и периоды асистолии 3 и более секунд; АВ-блокада II степени (II типа по Мобитцу) или III степени; полная АВ-блокада, сопровождающаяся стенокардией, застойной сердечной недостаточностью, высокой артериальной гипертензией и т. д. Для решения вопроса об операции необходима консультация кардиохирурга.
Прогноз и профилактика АВ-блокад
Влияние развившейся атриовентрикулярной блокады на дальнейшую жизнь и трудоспособность пациента определяется рядом факторов и, прежде всего, уровнем и степенью блокады, основным заболеванием. Наиболее серьезный прогноз при III степени АВ-блокады: пациенты нетрудоспособны, отмечается развитие сердечной недостаточности.
Осложняет прогноз развитие дистальных АВ-блокад из-за угрозы полной блокады и редкого желудочкового ритма, а также их возникновение на фоне острого инфаркта миокарда. Ранняя имплантация электрокардиостимулятора позволяет увеличить продолжительность жизни пациентов с АВ-блокадами и улучшить качество их жизни. Полные врожденные атриовентрикулярные блокады прогностически более благоприятны, чем приобретенные.
Как правило, атриовентрикулярная блокада обусловлена основным заболеванием или патологическим состоянием, поэтому ее профилактикой является устранение этиологических факторов (лечение сердечной патологии, исключение бесконтрольного приема препаратов, влияющих на проведение импульсов и т. д.). Для профилактики усугубления степени АВ-блокады показана имплантация электрокардиостимулятора.
Синдром Морганьи-Адамса-Стокса
Синдром Морганьи-Адамса-Стокса - это комплекс симптомов, обусловленных резким снижением сердечного выброса и ишемией головного мозга у больных, страдающих выраженными нарушениями ритма. Проявляется в виде приступов синкопе, судорог, фибрилляции желудочков, асистолии. Диагноз устанавливается по наличию характерной клинической картины, изменениям на электрокардиограмме, результатам суточного мониторирования. Заболевание дифференцируют с эпилепсией, истерическим припадком. Лечение состоит из реанимационных мероприятий в момент развития симптоматики и последующего терапевтического восстановления нормальной работы сердца.
МКБ-10
Впервые синдром Морганьи-Адамса-Стокса был описан итальянским анатомом и врачом Д. Морганьи в 1761 году. В период с 1791 по 1878 г заболевание изучалось ирландскими кардиологами Р. Адамсом и В. Стоксом. С учетом вклада всех специалистов синдром был назван их именами. Патология распространена среди пациентов, страдающих сердечными болезнями, в первую очередь - блокадами внутрисердечной проводимости и синдромом слабости синусового узла. Чаще диагностируется у людей старше 45-55 лет, мужчины составляют около 60% от общего числа больных. Максимальное количество случаев регистрируется в развитых странах, жители которых склонны к гиподинамии и подвержены воздействию кардиотоксических веществ. В государствах «третьего мира» синдром встречается сравнительно редко.
Причины
К развитию болезни приводят врожденные органические изменения в строении проводящей системы, а также нарушения, возникающие под влиянием внешних патогенетических факторов. К их числу относят передозировку антиаритмическими средствами (новокаинамид, амиодарон), профессиональную интоксикацию хлорорганическими соединениями (винилхлорид, четыреххлористый углерод), дистрофические и ишемические изменения миокарда, затрагивающие крупные узлы системы автоматизма (синатриальный, атриовентрикулярный). Кроме того, синдром может формироваться в результате возрастной дегенерации АВ-центра. Непосредственно приступ имеет следующие причины:
Патогенез
В основе лежит резкое сокращение сердечного выброса, которое становится причиной замедления кровотока, недостаточного снабжения органов и тканей кровью, кислородом, питательными веществами. Первоначально от гипоксии страдают нервные структуры, в том числе головной мозг. Работа ЦНС нарушается, происходит потеря сознания. Чуть позже возникают судорожные мышечные сокращения, свидетельствующие о выраженном кислородном голодании тканей. Длительные приступы, особенно обусловленные фибрилляцией желудочков, могут привести к постгипоксической энцефалопатии, полиорганной недостаточности. При сохранении минимального кровотока (блокады, аритмии) заболевание протекает легче. Приступы в большинстве случаев не приводят к отсроченным последствиям.
Классификация
Патогенетическая систематизация, учитывающая причины и механизмы формирования приступа, используется при плановом лечении и выборе мер профилактики. При оказании экстренной помощи синдром Морганьи-Адамса-Стокса удобнее классифицировать по виду нарушения коронарного ритма, поскольку это позволяет быстро определить оптимальную тактику лечения. Различают следующие виды патологии:
Симптомы
Классический припадок характеризуется быстрым развитием и определенной последовательностью изменений. В течение 3-5 секунд с момента возникновения аритмии или блокады у пациента формируется предобморочное состояние. Внезапно появляется головокружение, головная боль, дискоординация, дезориентация, бледность. На коже выступает обильный холодный пот. При пальпаторной оценке пульса обнаруживается резко выраженная тахикардия, брадикардия или неровный ритм.
Второй этап длится 10-20 секунд. Больной теряет сознание. Снижается артериальное давление, мышечный тонус. Визуально определяется акроцианоз, развиваются мелкие клонические судороги. При фибрилляции желудочков отмечается симптом Геринга - своеобразное жужжание в области мечевидного отростка грудины. Через 20-40 секунд судороги усиливаются, приобретают эпилептовидную форму, происходит непроизвольное мочеиспускание, дефекация. Если ритм не восстанавливается через 1-5 минут, наблюдается клиническая смерть с исчезновением пульса, дыхания, роговичных рефлексов. Зрачок расширен, АД не определяется, кожа бледная, мраморного оттенка.
Возможно абортивное течение приступа с редукцией симптоматики в течение очень короткого временного промежутка. Кора мозга не успевает подвергнуться выраженной гипоксии. Основными симптомами, наблюдаемыми при этом варианте патологии, являются головокружение, слабость, преходящее нарушение зрения, помрачение сознания. Проявления исчезают за несколько секунд без медицинского вмешательства. Подобные разновидности МАС крайне сложно диагностировать, поскольку аналогичная симптоматика выявляется при множестве других состояний, в т. ч. при цереброваскулярной болезни.
Осложнения
Синдром приводит к ряду осложнений, основным из которых является клиническая смерть. Длительная остановка кровотока - фактор отмирания части клеток коры головного мозга. После успешной реанимации это становится причиной энцефалопатии, соматических нарушений, снижения умственных способностей больного. В число осложнений можно включить изменения психоэмоционального фона пациента, постоянно испытывающего страх перед наступлением нового криза, что негативно отражается на качестве жизни, продуктивности работы и отдыха. Во время утраты сознания и падения на землю больной может получить травмы, которые также относят к патологическим состояниям, ассоциированным со СМАС.
Диагностика
Первичную диагностику осуществляют сотрудники СМП, прибывшие на вызов. Окончательный диагноз устанавливает кардиолог, основываясь на результатах электрокардиографии и холтеровского мониторирования. Дифференциальную диагностику проводят с эпилептическим припадком, истерией. Отличительной особенностью истинной эпилепсии является смена тонических судорог клоническими, гиперемия лица, предшествующая аура. При истерическом происхождении патологии утраты сознания не происходит, присутствует синусовый сердечный ритм. Признаками болезни МАС считаются наличие аритмии того или иного характера, стремительное развитие клинической картины. В процессе диагностического поиска используют следующие методы:
Неотложная помощь
Помощь при синдроме МАС включает непосредственное купирование приступа и профилактику рецидивов. При развивающемся припадке спасательные мероприятия производит присутствующий медицинский работник независимо от его профиля и специализации. Осуществляются комбинированные реанимационные мероприятия. Лечение включает:
Прогноз и профилактика
Прогноз благоприятный при быстром купировании приступа и при его абортивном варианте. Нормализация сердечного ритма и кровоснабжения головного мозга в течение 1 минуты с момента формирования клинической картины не сопровождается отсроченными последствиями. Длительный период асистолии или фибрилляции желудочков снижает вероятность благополучного восстановления коронарного ритма и повышает риск ишемического поражения головного мозга. Специфические меры профилактики не разработаны. Общие рекомендации по предотвращению кардиологических болезней включают отказ от курения и алкоголя, исключение гиподинамии, занятия спортом, соблюдение принципов здорового питания. При появлении первых признаков нарушений в работе сердца следует обратиться к врачу для обследования и лечения.
1. Приступ Морганьи-Адамса-Стокса при синдроме слабости синусового узла/ Батьянов И.С., Бухарова Г.В. - 2001.
Блокады сердца у детей
Блокады сердца у детей — форма аритмий, при которой нарушается передача импульсов в кардиальной проводящей системе. Главным симптомом расстройств проводимости служат синкопальные состояния: кратковременная потеря сознания, сопровождающиеся головокружением, ощущением нехватки воздуха, слабостью. Для диагностики блокады у детей назначают электрокардиографию с суточным мониторированием, УЗИ сердца, исследования миокардиальных маркеров и антител. Консервативные методы лечения ограничены, радикальный подход подразумевает имплантацию кардиостимулятора.
Патологии работы проводящей системы миокарда — частое явление в детской кардиологии, но оно может протекать малосимптомно, поэтому не всегда вовремя диагностируется. При проведении холтеровского мониторирования легкие формы блокады наблюдаются у 10-22% маленьких пациентов, тогда как более серьезные расстройства внутрисердечного проведения диагностируются у 0,003% детей в популяции. Полные врожденные блокады сердца выявляются с частотой 1 случай на 15-25 тыс. живорожденных младенцев.
Бессимптомные блокады 1 степени, если они не сопровождаются нарушениями гемодинамики, относят к функциональным расстройствам детского возраста. Более тяжелые нарушения сердечной проводимости у детей имеют полиэтиологический характер, причем они возникают не только под действием кардиальных патологий, но и как следствие метаболических, инфекционных, нейромышечных и хромосомных заболеваний. Основные причины этого варианта аритмии:
Замедление проведения электрических импульсов либо полная остановка этого процесса основана на 2-х механизмах. В первом случае происходит нарушение деятельности симпатической и парасимпатической нервной системы, которые отвечают за иннервацию сердца. Второй вариант характеризуется прямыми структурными повреждениями внутрисердечной проводящей системы, что наблюдается при травмах и органических болезнях.
При блокадах в сердечной мышце отмечается ряд метаболических нарушений. Повышается количество парасимпатического медиатора ацетилхолина, который замедляет передачу импульса, и одновременно с этим уменьшается содержание норадреналина, обладающего противоположным действием. В миокарде нарастает ацидоз, изменяются концентрации ряда гормонов, может развиться гипокалиемия.
В практической кардиологии используют деление сердечных блокад согласно анатомической локализации патологического очага. Это необходимо для выбора оптимальной лечебной тактики и показаний к постановке электрокардиостимуляторов, определения прогноза для выздоровления. Согласно этой классификации, существует 3 вида блокад (причем каждая из них проявляется 3 степенями тяжести):
Блокада I степени
Для этой формы характерно удлинение времени проведения импульса, но выпадения желудочковых сокращений отсутствуют, поэтому ребенок чувствует себя хорошо. Практические все случаи протекают бессимптомно и становятся случайной находкой на электрокардиограмме при обследовании по другому поводу. Если блокада развивается в результате кардиального заболевания, у детей будут типичные симптомы: боли в сердце, одышка, непереносимость физических нагрузок и др.
Блокада II степени
При 2 степени происходит периодическое выпадение желудочковых комплексов, поэтому возникают клинические проявления. Основной симптом у детей — обморочные состояния (синкопе). Пациент внезапно теряет сознание, у него снижается мышечный тонус, поэтому он падает на пол или сползает по стенке. Сознание возвращается через несколько секунд или минут. Обморок сопровождается бледностью, похолоданием конечностей, слабым пульсом и поверхностным дыханием.
Старшие дети предъявляют жалобы на различные перебои в работе сердца: это может быть чувство замирания, «пропуска удара», щемящие или колющие ощущения слева в грудной клетке. Ребенок испытывает повышенную утомляемость на уроках физкультуры, ему сложнее выполнять обычные нормативы. Периодические падения сердечного выброса могут проявляться приступами головокружения, дурноты, нарушениями концентрации внимания.
Блокада III степени
При полной АВ-блокаде стимулы от предсердий к желудочкам не поступают, поэтому желудочки сокращаются в собственном ритме с частотой около 40-50 ударов за минуту. Симптомы схожи с признаками аритмии 2 степени, но проявляются чаще и доставляют серьезный дискомфорт ребенку. Беспокоят частые приступы потери сознания по типу Морганьи-Адамса-Стокса (синдром МАС), которые дополняются цианозом кожи, расстройствами дыхания, судорогами.
Самые опасные последствия — кардиогенный шок и внезапная сердечная смерть, которые могут развиться независимо от тяжести нарушений. Длительное существование заболевания сопряжено с высоким риском сердечной недостаточности у детей. Иногда на фоне поражения проводящей системы возникают эктопические аритмии (например, желудочковые тахикардии).
Хроническое нарушение кровообращения и гипоксия головного мозга вызывают у ребенка интеллектуально-мнестические нарушения. Школьники отмечают трудности с запоминанием, концентрацией внимания и мышлением, поэтому у них ухудшается успеваемость. В раннем возрасте возможны отставания в психомоторном развитии, задержка роста, диспропорциональное формирование скелета.
При физикальном обследовании детский кардиолог проводит пальпацию грудной клетки ребенка, перкуссию и аускультацию сердца, чтобы выявить патологические шумы, нарушения ритма, изменение границ органа. Стандартный клинический осмотр включает измерение артериального давления на руках и ногах. Для подтверждения блокады сердца у детей назначается комплекс исследований:
Лечение блокады сердца у детей
Консервативная терапия
Блокады I степени не требуют лечения. Ребенок находится на динамическом наблюдении у педиатра и кардиолога, а вопрос о назначении медикаментов поднимают только при ухудшении состояния. Если блокады связана с приемом лекарственных препаратов, их по возможности отменяют или заменяют средствами с меньшими побочными эффектами. При хорошей компенсации сердечно-сосудистой системы ограничивать физическую активность ребенка не нужно.
При II-III степени блокады подбирается медикаментозная терапия. Зачастую лекарства используют для устранения основной кардиальной патологии, которая вызвала замедление внутрисердечной проводимости. При диагностике электролитных нарушений проводится их коррекция инфузионными растворами. При синкопальных состояниях применяют холиноблокаторы, бета-адреномиметики для нормализации сердечного ритма.
Хирургическое лечение
Радикальный метод терапии блокад — установка искусственного водителя ритма, который обеспечивает нормальную частоту сердечных сокращений. Его в обязательном порядке имплантируют при полных блокадах, сопровождающихся синдромом МАС или стойким снижением ЧСС менее 50 в минуту. При АВ-блокадах II степени и наличии тяжелой симптоматики также рекомендовано установка ЭКС.
Вид водителя ритма подбирают исходя из массы тела ребенка. Новорожденным и детям весом до 15 кг устанавливают ЭКС с эпикардиальными электродами, а по достижении веса в 15 кг прибор меняют на эндокардиальную однокамерную или двухкамерную стимуляцию. После хирургического лечения ребенку назначают регулярное наблюдение и обследование у кардиолога, корректируют режим физической нагрузки.
Большинство сердечных блокад у детей отличаются благоприятным течением и не нуждаются в каких-либо лечебных мероприятиях, кроме диспансерного наблюдения. Благодаря установке ЭКС удается вылечить пациентов с тяжелыми формами аритмий, поэтому прогноз благоприятный. Профилактика включает раннюю диагностику и коррекцию врожденных пороков, своевременное выявление органических заболеваний сердца, обследование беременных на наличие антинуклеарных антитела на цитоплазматический антиген.
1. Атриовентрикулярная (предсердно-желудочковая) блокада у детей/ И.А. Ковалев, Ю.М. Белозеров, Д.И. Садыкова, Д.Р. Сабирова// Педиатрическая фармакология. — 2018.
2. Атриовентрикулярная (предсердно-желудочковая) блокада у детей. Клинические рекомендации МЗ РФ. — 2016.
3. Показания к постоянной электрической стимуляции сердца у детей. Выбор оптимального электрокардиостимулятора/ О.Л. Бокерия// Анналы аритмологии. — 2006.
Синдром Морганьи — Адамса — Стокса: причины, симптомы, неотложная помощь и лечение
Синдром Морганьи — Адамса — Стокса (синдром МАС) - обморок, который происходит при резком нарушении сердечного ритма, и который влечет за собой ишемию головного мозга и резкое снижение объема сердечного выброса.
Синдром Морганьи возникает из-за ишемии головного мозга, которая происходит при резком снижении сердечного выброса. Это происходит при нарушении сердечного ритма или частоты сердечных сокращений.
Зачастую приступы Морганьи Адамса Стокса вызваны предсердно-желудочковой блокадой. Приступ происходит при возникновении блокады, за этим следует развитие синусового ритма или наджелудочковой аритмии.
Причины, провоцирующие болезни и факторы
Приступы синдрома происходят при таких процессах в организме:
Риск развития синдрома существует, если в анамнезе присутствуют такие состояния:
Особенности клинической картины
Синдром наблюдается у 25-60% пациентов с полной атриовентрикулярной блокадой. Частота и количество приступов варьируется в каждом клиническом случае. Приступы Морганьи Эдемса Стокса могут возникать с периодичностью раз в несколько лет, а могут происходить несколько раз в течение одних суток.
Спровоцировать приступ могут резкие движения, резкие смены положения тела, нервные перегрузки, переживания, эмоциональный стресс.
Приступу предшествуют такие признаки:
Через некоторое время (около 1 минуты) у больного происходит приступ, и он теряет сознание. Обморочное состояние возникает при частоте сердечных сокращений менее 30.
Обморок, зачастую кратковременный, и не длится более нескольких секунд. За это время включаются компенсаторные механизмы, которые позволяют ликвидировать аритмию. После выхода из этого состояния у пациента наблюдается ретроградная амнезия, и он не помнит о произошедшем.
Остановка работы сердца более чем на 1-2 минуты приводит к клинической смерти.
При приступе синдрома Морганьи Адамса Стокса характерными являются такие симптомы:

В зависимости от степени интенсивности проявления симптомов различают несколько форм приступа:
Неотложная первая помощь
При приступе синдрома Морганьи-Адамса-Стокса больному необходима неотложная медицинская помощь, от которой будет зависеть длительность самого приступа и жизнь пациента.
Первым делом производится механическая дефибрилляция, также именуемая прекардиальным ударом. Необходимо произвести удар кулаком в грудную клетку, а именно в ее нижнюю часть. Нельзя совершать удар в область сердца. После механической дефибриляции сердце рефлекторно начинает сокращаться.
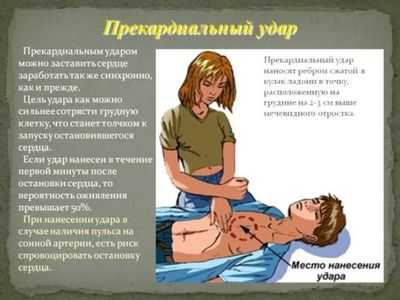
При отсутствии эффекта, производят электрическую дефибриляцию. Для этого на грудь пациента накладывают электроды и производят удар разрядом тока. После этого должен вернуться правильный ритм сердцебиения.
При отсутствии дыхания производят искусственную вентиляцию легких. Для этого в рот пациента вдувают воздух при помощи специального аппарата, или по методике «рот в рот».
Остановка сердца является показателем для инъекции Адреналина (внутрисердечно) или Атропина (подкожно).
Реанимационные мероприятия продолжаются до прекращения приступа, либо до наступления смерти.
Если у пациента сохраняется сознание, то ему необходимо дать под язык препарат Изадрин (эффект аналогичен Адреналину, Эфедрину, Норадреналину, однако не происходит повышения артериального давления).
Больного необходимо доставить в реанимационное отделение больницы. В стационаре неотложная помощь сопровождается мониторингом на аппарате ЭКГ. Больному несколько раз в день подкожно вводят препараты Атропина сульфат и Эфедрин, дают под язык Изадрин. При необходимости проводится электростимуляция.

Постановка диагноза
Потери сознания возможны при различных заболеваниях. Поэтому при проведении диагностики, cиндром Адамса-Стокса-Морганьи необходимо дифференцировать с такими состояниями:
Для определения синдрома применяют такие диагностические методы:
Лечение синдрома
Начало лечения подразумевает неотложную помощь при приступе. Затем следует терапия, целью которой является профилактика рецидива приступов синдрома Морганьи Адамса Стокса. Лечебные мероприятия производятся в кардиологическом отделении.
Первоначально выявляются причины возникновения приступов, проводится детальное обследование сердца, уточняется диагноз и назначается комплекс терапевтических мероприятий. Применяются такие методы терапии синдрома.
Медикаментозное лечение
После поступления пациента в реанимационное отделение производится лечение медикаментозными препаратами. Применяются капельницы с введением Эфедрина, Орципреналина. Каждые 4 часа больному дают Изадрин. Производятся инъекции Эфедрина, Атропина.
Воспалительные процессы снимаются при помощи кортикостероидов. Так как брадикардия сопровождается тканевым ацидозом и гиперкалиемией, то необходим прием мочегонных средств, щелочной раствор. Это способствует выведению из организма калия и нормализации артериального давления.
После прекращения приступа назначают профилактическую терапию с применением антиаритмических препаратов, а также направляют лечебные мероприятия на избавление от основной причины синдрома (ишемии, интоксикации, воспалительного процесса).
В случае если существует риск внезапной остановки сердца и повторения приступов, то необходимой мерой является имплантация кардиостимулятора. Возможно применение двух видов кардиостимуляторов: при полной блокаде - аппарат, обеспечивающий постоянную стимуляцию сердца, при неполной блокаде - аппарат, который срабатывает при случающихся нарушениях.
Во время хирургической операции электрод по вене вводят и закрепляют в правом желудочке сердца. Корпус стимулятора фиксируют в прямой мышце живота (у мужчин), либо в ретромаммарном пространстве (у женщин).
Кардиостимулятор необходимо проверять на работоспособность раз в 3-4 месяца.
Профилактика приступов и рецидивов

Применение профилактических мер возможно при приступах, которые вызваны пароксизмами тахиаритмии или тахикардии. В таком случае больным назначают различные противоаритмические средства.
Также следует исключить факторы, которые приводят к возникновению приступа — резкие движения, внезапные перемены положения тела, переживания, нервные перегрузки, эмоциональный стресс, интоксикации.
При полной предсердно-желудочковой блокаде основной профилактический метод - установка кардиостимулятора.
Чем это чревато?
Тяжесть последствий напрямую зависит от частоты припадков и их продолжительности. Частые и длительные гипоксии мозга влекут за собой негативный прогноз заболевания.
Гипоксия протяженностью более 4 минут приносит необратимые поражения головного мозга. Отсутствие реанимационных мер (непрямого массажа сердца, искусственного дыхания) может привести к прекращению сердечной деятельности, исчезновению биоэлектрической активности и смерти.
При проведении хирургической операции прогноз положительный. Имплантация кардиостимулятора позволяет вернуть качество жизни, трудоспособность и здоровье пациента.
Читайте также:
