Эпидемиология опухолей головного мозга у детей
Добавил пользователь Владимир З. Обновлено: 21.01.2026
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
Эпидемиология интрамедуллярных опухолей детского возраста
Интрамедуллярные опухоли (ИМО) спинного мозга являются редкой нейрохирургической патологией. Эпидемиологические данные об этой патологии обрывочны и противоречивы. Большинство ссылок относится к работам 80-90-х годов прошлого века. Авторы анализируют самую большую из современных серий ИМО. Материал и методы. В основу исследования легли проспективно собранные данные о природе ИМО у 201 ребенка в возрасте от 2 мес до 18 лет. Результаты. Среди пациентов детского возраста с ИМО выявлено незначительное преобладание мальчиков. Астроцитомы составляют до 74% всех ИМО у детей. Наличие гемангиобластомы спинного мозга у ребенка с высокой степенью вероятности свидетельствует в пользу болезни Хиппеля-Линдау. Классические интрамедуллярные эпендимомы нехарактерны для детей и составляют 5,5% всех ИМО. Заключение. ИМО у детей представлены преимущественно доброкачественными гистологическими вариантами астроцитом. Половых и возрастных различий во встречаемости для большинства опухолей, за исключением глиобластом и гемангиобластом, не отмечено. Наличие гемангиобластомы спинного мозга у ребенка с высокой вероятностью свидетельствует в пользу болезни Хиппеля-Линдау и является показанием к скринингу. Большинство цитируемых в современной литературе данных по эпидемиологии ИМО необъективны.
Интрамедуллярные опухоли (ИМО) относятся к редкой патологии [1]. Какой-либо объективной информации о «заболеваемости» и «распространенности» данного вида заболевания нет. Широко цитируемые в литературе показатели 2-4% всех опухолей ЦНС вызывают сомнения, так как все приводимые в нейрохирургической литературе ссылки 2 носят «вторичный» характер. Работ, посвященных анализу встречаемости и особенностям ИМО у детей, нет вовсе. Такой информационный вакуум и привел нас к мысли тщательно проанализировать биологические особенности ИМО на собственной клинической серии. Планируется несколько работ в этом направлении. Это первая из них и посвящена клинической эпидемиологии ИМО спинного мозга у детей.
Материал и методы
В основу исследования легли проспективно собранные данные о природе ИМО у 201 ребенка в возрасте от 2 мес до 18 лет. Эти пациенты были оперированы одним из авторов настоящей статьи (Ю.В. Кушель) в НИИ нейрохирургии им. акад. Н.Н. Бурденко в период 2002-2014 гг. Данные по всем пациентам с ИМО с 2002 г. фиксируются нами в формализованной базе данных. Эта база содержит основную клиническую и эпидемиологическую информацию. Важно отметить, что у всех без исключения пациентов был получен гистологический диагноз. Для анализа материала мы использовали стандартные приемы описательной статистики и программы Wizard для Mac OS и Exel для Mac OS.
Результаты
В анализируемой группе пациентов отмечено незначительное преобладание лиц мужского пола. Мальчиков было 113 (56,2%), девочек - 88 (43,8%). Такая тенденция наблюдалась во всех возрастных группах старше 3 лет. Среди пациентов моложе 3 лет отмечено незначительное преобладание девочек (табл. 1).
Средний возраст пациентов составил 9,7±0,7 года. Разницы в среднем возрасте по полу не отмечено. Примечательно, что явного преобладания какой-либо возрастной группы среди пациентов с ИМО также не выявлено, однако имеются два небольших максимума - в возрасте 2-3 и 11-13 лет (рис. 1). Рисунок 1. Распределение числа детей с интрамедуллярными опухолями спинного мозга по возрастным группам.
Протяженность опухоли мы описывали числом позвонков, на которые она распространялась. Это достаточно «объективный» критерий размера опухоли, так как он отражает число вовлеченных в процесс сегментов. Средняя протяженность опухоли в серии составила 5,4±0,5 позвонка/сегмента. Разницы по полу не отмечено (рис. 2).
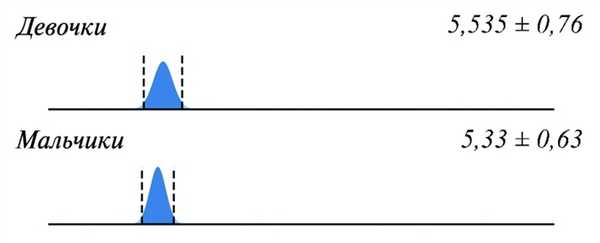
Рисунок 2. Средняя протяженность интрамедуллярных опухолей у детей в зависимости от пола. Мультивариантный анализ позволил выявить некоторые корреляции между протяженностью опухоли и другими эпидемиологическими (биологическими) факторами. Меньший возраст независимо влиял на большую протяженность опухоли с коэффициентом корреляции -0,143 (-0,232, -0,054). С положительным коэффициентом корреляции на протяженность опухоли влиял гистологический диагноз «эпендимома» и «анапластическая эпендимома»: 2,558 (0,712, 4,404) и 2,199 (0,052, 4,347) соответственно. Такое же влияние оказывал и функциональный статус пациента на момент операции - у более инвалидизированных пациентов наблюдались распространенные опухоли.
Распределение опухолей по основным отделам спинного мозга представлено на рис. 3.
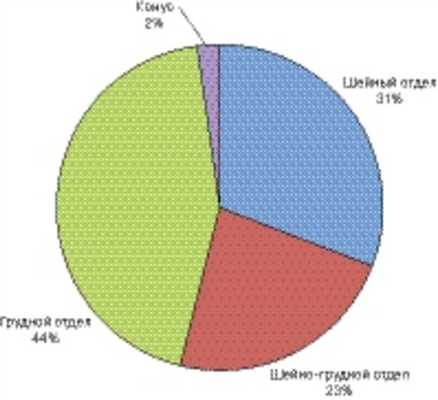
Рисунок 3. Относительная встречаемость интрамедуллярных опухолей у детей в различных отделах спинного мозга. Анализ возможной предрасположенности определенных гистологических вариантов опухолей к тому или иному отделу спинного мозга выявил таковую лишь для конуса и эпиконуса. Это редкая локализация для ИМО. Изолированных опухолей конуса и эпиконуса спинного мозга в нашей серии было 3 (1,5%) - дермоид, эпидермоид и тератома, при этом наблюдалось низкое расположение конуса, без явных признаков спинального дизрафизма.
У детей встречаются уникальные по распространенности ИМО, вовлекающие в патологический процесс все отделы спинного мозга - так называемые holocord. Впервые серию из трех успешно оперированных таких пациентов описал в 1981 г. F. Epstein [10]. В нашей серии было 7 (3%) подобных пациентов. Все удаленные опухоли были либо пилоидными астроцитомами, либо эпендимомами (табл. 2).
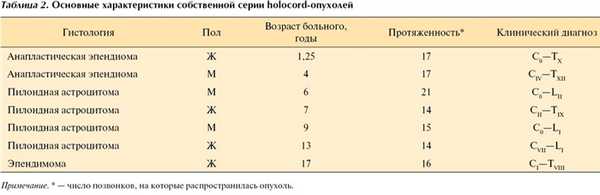
Наибольший интерес представляет анализ встречаемости различных гистологических групп опухолей у детей и наблюдаемые при этом закономерности. Общие данные представлены в табл. 3.
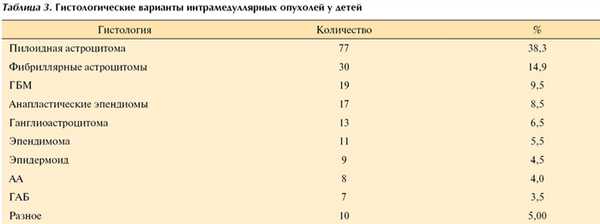
Как и ожидалось, опухоли астроцитарного ряда доминируют в спектре патологий ИМО у детей и в нашей серии составили 73,2% всех удаленных опухолей. Первое место по встречаемости (38,3%) с большим отрывом от остальных заняли пилоидные астроцитомы. Далее следуют фибриллярные астроцитомы (14,9%) и глиобластомы - ГБМ (9,5%). Эпендимомы, характерные для взрослых, составили лишь 5,5%. При этом у детей с высокой частотой (8,5%; 4-е место среди всех опухолей) наблюдаются анапластические эпендимомы, аналогичные по биологическому поведению и прогнозу опухолям задней черепной ямки. Гемангиобластомы (ГАБ) в нашей серии наблюдались лишь у 7 (3,5%) пациентов и у 5 (70%) из них были ассоциированы с болезнью Хиппеля-Линдау. Относительно высокая встречаемость эпидермоидов (4,5%), не связанных с явными проявлениями спинального дизрафизма, пожалуй, является подтверждением теории их внутриутробного происхождения. Единственная кавернома в нашей серии говорит о редкости этой патологии и о ее «характерности» для взрослой популяции. Редкие для спинного мозга опухоли (тератома, шваннома, нейробластома, метастаз медуллобластомы, примитивная нейроэктодермальная опухоль, дермоид) встречались в единичном числе и все вместе составили 5% от общего числа ИМО в анализируемой серии.
Анализ встречаемости тех или иных опухолей в зависимости от возраста пациента позволил выявить зависимость лишь для ГБМ и ГАБ. Эти опухоли были характерны для пациентов более старшего возраста, чем в среднем в серии (рис. 4, 5).
Рисунок 4. Значимое различие в возрасте детей с гемангиобластомами спинного мозга со средним возрастом в серии. Рисунок 5. Значимое различие в возрасте детей с глиобластомами спинного мозга со средним возрастом в серии. ГБМ не встречались у детей в возрасте до 3 лет, а самому юному пациенту с ГАБ было 12 лет. Остальные опухоли встречались во всех возрастных группах.
При разделении наиболее частых в серии ИМО на две группы: злокачественные и доброкачественные, мультивариантный анализ также не выявил каких-либо корреляций. Злокачественные ИМО у детей в нашей серии составили 25%.
ИМО спинного мозга являются редкой патологией. Популяционные исследования для «редких событий» невозможны в принципе. Анализ больших клинических серий остается единственным источником информации. В НИИ нейрохирургии за 12 лет собрана уникальная проспективная клиническая серия, включающая более чем 440 пациентов, оперированных по поводу ИМО одним хирургом. Проспективная регистрация основной клинической и эпидемиологической информации по каждому пациенту делает объективность анализа максимально возможной для подобного рода исследований. Подгруппа пациентов детского возраста из этой серии и вошла в материал представленной работы.
Считается, что среди пациентов с ГАБ спинного мозга около 25% составляют пациенты с болезнью Хиппеля-Линдау [8]. Это данные, полученные либо на смешанных сериях, либо на сериях взрослых пациентов. По нашим данным, у детей ГАБ является крайне редкой патологией и с высокой долей вероятности (70%) может говорить в пользу генетического заболевания. Поэтому любой ребенок с одиночной ГАБ спинного мозга должен быть обследован на предмет болезни Хиппеля-Линдау, а родители консультированы на предмет особенностей этого заболевания.
Основной вопрос любых когортных исследований - насколько исследуемые в них объекты отражают общепопуляционную статистику. Единственная обнаруженная работа по анализу заболеваемости спинальными опухолями была опубликована в 1989 г., отражает ситуацию в Норвегии и указывает ежегодную заболеваемость 0,1 на 100 000 детского населения в возрасте от 1 года до 14 лет и 0,3 на 100 000 в возрасте старше 14 лет (речь идет об интрадуральных опухолях спинного мозга и корешков) [1]. При такой пропорции средняя заболеваемость составит 0,15 на 100 000 в год у лиц в возрасте 0-18 лет. Если принять как факт, что норвежская популяция биологически сходна с российской, мы получаем около 30 новых случаев интрадуральных опухолей спинного мозга у детей в год. В нашей серии в среднем в год оперированы 17 детей с ИМО. Получается, что анализируемая серия представляет собой срез не менее 75% всех ИМО детского возраста, диагностируемых в России ежегодно, и является вполне репрезентативной.
В англоязычной литературе [2, 4, 6] широко цитируется распространенность ИМО у детей, составляющая 4-6% от общего числа опухолей ЦНС. При этом авторы ссылаются либо на работу А. DeSousa и соавт. [9], либо на «вторичные» источники [9]. Внимательное прочтение этой работы не позволяет даже косвенным образом подсчитать данный параметр, не говоря уже о том, что его нет в виде представленных данных. Возможности нашего материала позволяют лишь вывести «верхний предел» этого параметра. Так, если за 12 лет одним из авторов (Ю.В. Кушель) был оперирован 201 ребенок с ИМО, то за этот же период тем же хирургом были оперированы еще около 1200 детей с различными опухолями ЦНС. В таком случае встречаемость ИМО составила 14% от опухолей ЦНС у детей в конкретной хирургической практике.
Интрамедуллярные опухоли у детей представлены преимущественно доброкачественными гистологическими вариантами астроцитом. Половых и возрастных различий во встречаемости для большинства опухолей, за исключением ГБМ и ГАБ, не отмечено.
Наличие гемангиобластомы спинного мозга у ребенка с высокой вероятностью свидетельствует в пользу болезни Хиппеля-Линдау и является показанием к скринингу. Большинство цитируемых в современной литературе данных по эпидемиологии ИМО необъективны. Единственное, что очевидно - интрамедуллярные опухоли - это редкая патология. Даже на уровне специализированной детской нейрохирургической клиники встречаемость этих опухолей среди всей детской нейроонкологии не превышает 14%, а в общей популяции в разы ниже.
Комментарий
В статье проанализирован уникальный опыт НИИ нейрохирургии им. Н.Н. Бурденко по эпидемиологии интрамедуллярных опухолей у детей. Неочевидно утверждение автора об отсутствии достоверной статистики встречаемости новообразований у детей. В частности, нам доступны исследования S. Chatterjee (Carolina State Univ.), где частота развития опухолей спинного мозга в детской популяции оценивается как 4-10% всех новообразований ЦНС. Встречаемость интрамедуллярных новообразований среди всех интраспинальных опухолей у детей в 2 раза выше, чем у взрослых, и достигает 40%, что несколько отличает показатели, приводимые в исследованиях автора.
Репрезентативность предлагаемых данных очевидна, хотя частота выявления интрамедуллярных опухолей в популяции детей (30 в год ) вызывает сомнения - показатель рассчитан на примере исследования в норвежской популяции. Ссылаясь на Zachary D. Guss (Cancer Center Johns Hopkins Univ.), мы предполагаем значительно большее количество детей, заболевших интрамедуллярными образованиями, в России - около 120-150, исходя из популяционных характеристик (для США 150-200 ежегодно).
Безусловный интерес, учитывая объем предполагаемого материала, представляет гистологический анализ оперированных опухолей, где лидером всегда в детской популяции выступают пилоидные астроцитомы, за которыми с большим отрывом следуют фибриллярные астроцитомы (WHO II - классификатор World Health Organization). Кстати, уместно было бы в разделе описания гистологических форм интрамедуллярных опухолей указать наиболее репрезентативные классификаторы с целью выработки и обоснования дальнейшей тактики лечения. Факт 100% хирургической активности при этих заболеваниях в детской популяции не вполне поддерживается рядом исследователей (I. Sandalcioglu, E. Essen, Германия), особенно в отношении высокодифференцированных астроцитом. Проведение лучевой терапии как основного метода лечения в отношении данного гистологического вида новообразований является, безусловно, редким, но все же используемым способом лечения.
В целом работа представляет очень компактный и репрезентативный анализ накопленных данных с обоснованием возрастного, патогистологического и анатомоморфологического распространения интрамедуллярных опухолей у детей. Учитывая заявление авторов о серии работ, посвященных этой теме, следует рассчитывать на всесторонний анализ материала с позиции как клинических и диагностических данных, так и всех хирургических аспектов данной проблемы (исследование катамнеза и прочие вопросы) в последующих публикациях.
1.3 Эпидемиология
Первичные новообразования центральной нервной системы (ЦНС) занимают второе место в структуре злокачественных новообразований в педиатрии, составляя 16 - 20%, и являются наиболее распространенными солидными опухолями у детей; на 95% они представлены опухолями головного мозга (ОГМ). Опухоли спинного мозга у детей составляют 5% среди всех опухолей ЦНС. Заболеваемость опухолями ЦНС составляет 4 случая на 100 тыс. детского населения (0 - 17 лет). Показатель заболеваемости опухолями ЦНС выше у мальчиков (4,2 на 100 тыс.) по сравнению с девочками (3,8 на 100 тыс.).
Наблюдается два пика заболеваемости опухолями головного мозга. Первый пик с небольшим преобладанием мальчиков отмечается в первое десятилетие жизни, второй наблюдается с третьего - четвертого десятилетия и достигает пика к 60 годам. В структуре первого пика преобладают эмбриональные новообразования головного мозга и пилоидная астроцитома. С третьего десятилетия резко повышается заболеваемость опухолями головного мозга, типичными для взрослых - супратенториальными глиомами.
Эмбриональные опухоли ЦНС - наиболее часто встречающаяся группа злокачественных опухолей детского возраста, которая составляет 25% от всех новообразований ЦНС у детей. В соответствии с классификацией ВОЗ эмбриональные опухоли ЦНС относят к группе высоко злокачественных опухолей (Grade IV).
К эмбриональным опухолям ЦНС относятся: медуллобластома (МБ), пинеобластома (ПБЛ), эмбриональная опухоль с многорядными розетками и эмбриональная опухоль ЦНС без уточнения (NOS, not otherwise specified), эмбриональная опухоль ЦНС с рабдоидными признаками, нейробластома ЦНС, ганглионейробластома ЦНС, атипичная тератоид-рабдоидная опухоль (АТРО) и медуллоэпителиома (МЭП).
Медуллобластома - наиболее частая злокачественная опухоль у детей. Около 45 - 50% пациентов при первичной диагностике имеют метастазирование в пределах ЦНС и крайне редко за пределами ЦНС, определяемое соответственно классификации по Чангу (M стадия). В соответствии с классификацией ВОЗ 2016 г. выделяют 4 гистологических варианта МБ: классическая, анапластическая/крупноклеточная, десмопластическая/нодулярная, медуллобластома с повышенной нодуллярностью.
Определение варианта медуллобластомы связано с прогнозом: нодулярный и десмопластический варианты являются прогностически благоприятными; крупноклеточная/анапластическая медуллобластома - ассоциируется с высоким риском метастазирования.
В настоящее время на основании молекулярных исследований выделены 4 молекулярных варианта медуллобластомы: медуллобластома с активацией WNT сигнального пути диагностируется на основании выявления мутации гена CTNB1, медуллобластома с активацией SHH сигнального пути и мутацией гена TP53 диагностируется на основании выявления мутации генов PTCH1/SMO/SUFU и мутации в гене TP53, медуллобластома с активацией SHH без мутации в гене TP53, медуллобластома не WNT/не SHH, медуллобластома, группа 3 - характеризуется экспрессией гена Photoreceptor/GALAergic, медуллобластома группа 4 устанавливается на основании цитогенетических аберраций: амплификация CDK6, количественные изменения на хромосоме 17 и делеция хромосомы 10q.
Молекулярное выделение группы медуллобластомы обусловливает прогноз заболевания: WNT - очень хороший; SHH - у младшего возраста - хороший, у взрослых - промежуточный; группа 3 - плохой; группа 4 - промежуточный.
Эпендимома - третья по частоте опухоль ЦНС у детей. Локализация в задней черепной ямке вызывает гидроцефалию, супратенториально с распространением в паренхиму мозга - может быть причиной судорог, двигательных и сенсорных нарушений.
Соответственно классификации ВОЗ 2016 г. выделяют 4 типа эпендимарных опухолей: субэпендимома (I степень злокачественности), миксопапиллярная эпендимома (I степень злокачественности), эпендимома (II степень злокачественности) и анапластическая эпендимома (III степень злокачественности).
Независимо от степени злокачественности все эпендимомы имеют риск метастазирования и рецидива.
Астроцитомы - гетерогенная группа опухолей, происходящих из глиальных клеток, которые составляют 40 - 50% среди всех опухолей ЦНС.
Пилоцитарная астроцитома является наиболее распространенным вариантом у детей и составляет около 80% всех астроцитом.
Диффузная астроцитома составляет около 15%, гистологически относится к опухоли II степени злокачественности, характеризуется медленным ростом, может локализовываться в любом отделе ЦНС, но большинство располагается супратенториально и часто подвергается трансформации в злокачественную глиому.
Диффузная злокачественная глиома локализуется в области ствола мозга, в таламусе и спинном мозге, имеет астроцитарную дифференцировку и мутацию гена K27M, относится по классификации ВОЗ к опухолям IV степени злокачественности. Астроцитомы редко метастазируют в головной и спинной мозг.
Астроцитомы низкой степени злокачественности в 15% случаев встречаются у детей с нейрофиброматозом I типа, глиомы в области хиазмы - у 50% детей с нейрофиброматозом I типа.
Основным прогностическим фактором у больных с астроцитомами является гистологический диагноз, который определяет тактику лечения. Другими важными прогностическими критериями являются объем операции, молекулярно-генетические особенности опухоли, возраст пациента, общий статус (шкала Карновского).
Эпидемиология опухолей головного мозга у детей
Цель исследования: изучить эпидемиологические особенности первичных опухолей головного мозга у детей г. Красноярска в возрасте от 1 года до 18 лет за период с 2016 по 2018 г., учитывая известные статистические данные встречаемости неоплазмы ЦНС (по данным ВОЗ) за рубежом.
Материал и методы: клинико-статистическое исследование выполнено на базе отделения детской неврологии КГБУЗ «Красноярская межрайонная детская клиническая больница № 1» и нейрохирургического отделения КГБУЗ «Красноярская межрайонная клиническая больница № 20 им. И.С. Берзона». За период с 2016 по 2018 г. в данных отделениях находились на первичной диагностике и лечении 49 детей с опухолями головного мозга различной локализации и стадии заболевания. Дети поступали на обследование и лечение без корреляции со временем года.
Результаты исследования: при анализе нами установлено, что наибольшее количество детей — 29 (59,2%) — были в возрасте от 3 до 10 лет. Среди основных симптомов выраженная головная боль, некупирующаяся или кратковременно купирующаяся нестероидными анальгетиками, наблюдалась у 29 (59,2%) детей, из очаговой симптоматики преобладали проявления мозжечковой атаксии у 23 (47,0%) детей. Обращения за медицинской помощью в 38,7% случаев были либо запоздалыми, либо к непрофильному специалисту, что не позволило вовремя поставить правильный диагноз. На момент постановки диагноза после консультации нейрохирурга у трети пациентов — 15 (30,6%) — опухоль признана неоперабельной.
Заключение: представленные данные подтверждают трудность ранней диагностики опухолей головного мозга в детской практике. Опухоли ЦНС могут протекать с длительным асимптомным периодом, проявляться неспецифическими клиническими симптомами под маской других соматических заболеваний. Появление и нарастание неврологических симптомов является основанием для направления ребенка на консультацию к неврологу с последующим проведением нейровизуализации. Общая настороженность специалистов, работающих в педиатрической практике, в отношении выявления объемных образований ЦНС позволит повысить процент ранней диагностики неоплазмы ЦНС и снизит процент неблагоприятных исходов.
Ключевые слова: опухоль головного мозга в педиатрической практике, классификация, эпидемиология, нейровизуализация, нейрохирургия.
E.V. Shishkina 1 , T.N. Bazilevskaya 2 , I.V. Leonova 2 , Yu.V. Panfilova 2 , Yu.M. Savel’ev 3 , A.V. Blinov 3 , D.A. Maiseenko 1
1 Voino-Yasenetsky Krasnoyarsk State Medical University
2 Krasnoyarsk Inter-regional Children’s Clinical Hospital No. 1
3 Berzon Krasnoyarsk Inter-regional Clinical Hospital No. 20
Aim: to study the epidemiology of primary brain tumors in children aged 1-18 years in Krasnoyarsk in 2016-2018 considering WHO statistical data on central nervous system (CNS) neoplasm occurrence in foreign countries.
Patients and Methods: clinical statistical study was performed in the Division of Children’s Neurology of Krasnoyarsk Inter-regional Children’s Clinical Hospital No. 1 and Neurosurgical Division of I.S. Berzon Krasnoyarsk Inter-regional Clinical Hospital No. 20. In 2016-2018, 49 children with brain tumors of various localizations and stages were admitted to these divisions for the primary diagnosis and treatment. There was no correlation of patient admission with the time of year.
Results: our findings demonstrate that most children (n = 29, 59.2%) were aged 3 years to 10 years. General symptom (severe headache that doesn’t respond or poorly respond to NSAIDs) was observed in 29 children (59.2%). The most common focal symptom was cerebellar ataxia (n=23, 47.0%). Delay in seeking medical care or specialist refferal mistakes were observed in 38.7% of cases. As a result, brain tumor diagnosis was late. By the time of the diagnosis, brain tumor was inoperable in 15 children (30.6%).
Conclusions: our findings illustrate the difficulties in the early diagnosis of brain tumors in children. CNS tumors may remain asymptomatic for a long period of time or cause nonspecific signs masquerading as somatic disorders. The onset and progression of neurological signs are the indications for the referral of a child to neurologist and neuroimaging. General CNS tumor awareness of pediatricians will increase the rate of early diagnosis of CNS neoplasms and reduce the rate of unfavorable outcomes.
Keywords: brain tumors in children, classification, epidemiology, neuroimaging, neurosurgery.
For citation: Shishkina E.V., Bazilevskaya T.N., Leonova I.V. et al. Epidemiology of primary brain tumors in children using the example of Krasnoyarsk. RMJ. Medical Review. 2019;11(I):38-40.
В статье представлены результаты исследования, посвященные изучению эпидемиологии первичных опухолей головного мозга у детей на примере Красноярска
Актуальность
За последнее время в педиатрической практике отчетливо наметилась тенденция неуклонного увеличения количества заболевших новообразованиями различных локализаций, в т. ч. центральной нервной системы (ЦНС) [1]. При современных высокотехнологических методах диагностики и лечения в практическом здравоохранении данная проблема должна рассматриваться не только как клиническая ситуация, но и социальная и юридическая.
Заболеваемость первичными опухолями ЦНС, по наиболее полным на сегодняшний день данным регистра США, составляет 27,89 на 100 тыс. населения в год. Работы по созданию Общероссийского регистра (включая педиатрический раздел) пока не завершены. Почти двукратный рост показателей заболеваемости в Российской Федерации за последние 10 лет связан с улучшением методов диагностики и ее доступностью, а также полнотой статистического анализа [2].
По гендерному признаку среди взрослых чаще болеют женщины — 58%, но у них в 2/3 случаев диагностируются доброкачественные опухоли ЦНС, тогда как у мужчин в 55% случаев диагностируются злокачественные новообразования ЦНС [3, 4]. В педиатрической практике различия заболеваемости по полу несущественны: несколько чаще болеют мальчики (4,2 на 100 тыс. детского населения), реже — девочки (3,8 на 100 тыс.) [5]. Пик заболеваемости приходится на первое десятилетие жизни [6].
Доказано, что к факторам риска возникновения опухоли мозга относятся рентгеновское и радиоактивное облучение, пищевые нитраты и нитрозамины, тогда как роль прочих факторов, в частности черепно-мозговой травмы и использования сотовых телефонов, остается спорной [7, 8].
В подавляющем большинстве случаев опухоли мозга носят спорадический характер, предрасположенность к ним не наследуется. Реже опухоль ЦНС развивается в рамках наследственных, обменных заболеваний. В результате генной мутации происходит нарушение синтеза характерного белка, супрессора пролиферации, скорость пролиферации будет зависеть от значимости дефекта гена и кодируемого им белка-супрессора в регулировании клеточного роста. Возможные повторные генетические повреждения аллельного первого и/или других генов-супрессоров всегда приводят к ускорению роста опухоли [9].
В общей популяции по частоте распространения у детей неоплазмы ЦНС занимают 2-е место среди всех заболеваний, уступая только болезням крови. Они составляют 16-20% в структуре злокачественных новообразований в педиатрии [6]. Источником первичного роста опухолей мозга может служить любая клетка: нейрон, нейроглия (протоплазматический астроцит, фиброзный астроцит, олигодендроглиоцит, эпендимальная клетка, модифицированная эпендимальная клетка), малодифференцированные клетки, клетки нервных оболочек (шванновская, фибробласт), мезенхима (мозговые оболочки, сосуды, кость), клетки крови, секретирующие клетки [2].
На сегодняшний день существует гистологическая классификация опухолей ЦНС 2016 г., одобренная ВОЗ. Согласно данной классификации в детской практике наиболее часто встречаются: астроцитомы — в 40-50% случаев всех опухолей мозга, медуллобластомы — в 25-30% и эпендимомы — в 8-10% [10].
В клинической практике, помимо гистологической характеристики, используют понятие «биологическое поведение опухоли». Первоначально данный термин использовали для характеристики доброкачественных опухолей, например менингиом, в связи с отсутствием четких корреляций между выраженностью гистологических признаков атипии опухоли и прогнозом заболевания. В настоящее время под данным термином понимают скорость роста опухоли, ее способность инфильтрировать и разрушать окружающие ткани, вызывать перитуморозный отек, оценивают также способность опухоли метастазировать и рецидивировать после лечения. Данная оценка актуальна для прогноза лечения и выздоровления [6, 10].
Целью нашего исследования явилось изучение эпидемиологических особенностей первичных опухолей головного мозга у детей г. Красноярска в возрасте от 1 года до 18 лет за период с 2016 по 2018 г., учитывая известные статистические данные встречаемости неоплазмы ЦНС (по данным ВОЗ) за рубежом.
Материал и методы
Клинико-статистическое исследование выполнено на базе отделения детской неврологии КГБУЗ «Красноярская межрайонная детская клиническая больница № 1» и нейрохирургического отделения КГБУЗ «Красноярская межрайонная клиническая больница № 20 им. И.С. Берзона». За период с 2016 по 2018 г. в данных отделениях находились на первичной диагностике и лечении 49 детей с опухолями головного мозга различной локализации и различных стадий заболевания. Все дети проживают в г. Красноярске, поступали на обследование и лечение без корреляции со временем года.
Результаты исследования и их обсуждение
По гендерному признаку явных отличий не наблюдалось, мальчиков было 25, девочек — 24. Возраст пациентов варьировал от 1 года 1 мес. до 17 лет 3 мес. Средний возраст составил 6,2±0,9 года. Наибольшее количество детей — 29 (59,2%) — были в возрасте от 3 до 10 лет, от 1 года до 3 лет — 11 (22,4%) детей, старше 10 лет — 9 (18,4%) детей.
При оценке сроков от появления первых симптомов заболевания до обращения за специализированной помощью только у 17 (34,7%) детей была отмечена ранняя диагностика в течение первого месяца болезни. Основную группу — 32 (65,3%) — составили дети с поздним сроком постановки диагноза, который варьировал от 2 мес. до 3 лет, средний срок установления диагноза составил 11±2 мес. При сравнении с данными регистра США сроки постановки первичного диагноза и его подтверждения с помощью нейровизуализационных методов диагностики в ранние сроки там выше, а процент позднего выявления неоплазмы ЦНС у детей составляет 40-45%.
Первые неврологические симптомы дебюта опухоли головного мозга у детей можно разделить на общемозговые и очаговые. Общемозговые проявления отмечались у всех детей независимо от тяжести заболевания и представлены как одним симптомом, так и сочетанием нескольких симптомов. Основные симптомы: выраженная головная боль, некупирующаяся или кратковременно купирующаяся нестероидными анальгетиками — у 29 (59,2%) пациентов; периодические ликвородинамические кризы различной степени тяжести у 32 (65,0%); необоснованная слабость, сонливость у 14 (28,5%); у 3 (6,1%) пациентов отмечалось вынужденное положение головы; у одного ребенка (2,0%) отмечались боли в шее.
Очаговые симптомы отражают поражение различных структур головного мозга и представлены следующим образом: клинические проявления мозжечковой атаксии (встретились наиболее часто) — у 23 (47,0%) пациентов; парезы/параличи конечностей — у 13 (26,5%); генерализованные эпилептические приступы — у 9 (1,0%); глазодвигательные нарушения — у 9 (18,0%); парез взора различной этиологии — у 8 (16%); бульбарные нарушения — у 5 (10,0%); психические и личностные изменения — у 1 (2,0%).
Итак, опухоли головного мозга рано проявляются достаточно яркими неврологическими симптомами, но более чем в половине случаев поздно диагностируются. Анализ медицинской документации выявил несколько причин этого: 13 (26,5%) пациентов, т. е. почти каждый четвертый, поздно обратились за медицинской помощью, в сроки от 4 до 8 мес. от начала заболевания; 19 (38,8%) детей первоначально обратились с имеющимися симптомами не к неврологу, а к другому специалисту, что не позволило вовремя поставить правильный диагноз. Так, 2 ребенка лечились у педиатра по поводу гельминтоза, 2 ребенка — у гастроэнтеролога с диагнозом «гастрит», 5 детей первоначально были госпитализированы в инфекционный стационар в связи с кишечной инфекцией или ОРВИ с явлениями менингизма; 2 детей курировал ортопед по поводу сколиоза и дорсалгии, у офтальмолога наблюдались 3 пациента с косоглазием, и одна девочка даже была прооперирована по поводу косоглазия; к логопеду в связи с нарастающей дизартрией обратились 3 ребенка в возрасте до 4 лет. Два ребенка наблюдались у эндокринолога по поводу ожирения. У невролога наблюдались 2 ребенка по поводу неуточненной эпилепсии с генерализованными приступами, им вовремя не была проведена нейровизуализация.
При госпитализации всем детям, согласно современным стандартам ведения пациентов с подозрением на опухоль ЦНС, была проведена нейровизуализация — МРТ головного мозга с внутривенным введением контраста. По локализации выявленной патологии в 45% (22) случаев диагностированы субтенториальные опухоли и в 55% (27) случаев — супратенториальные. Локализация супратенториальных новообразований распределилась следующим образом: наибольшее количество опухолей полушарной локализации — у 11 (22,5%) детей, в области III желудочка и области эпифиза — у 8 (16,4%) детей, базальных ядер — у 1 (2,0%) ребенка, краниофарингиома — у 1 (2,0%), на основании черепа — у 1 (2,0%).
Учитывая, что не все дети были признаны операбельными на момент диагностики, гистологическое исследование опухоли было проведено только 21 (42,9%) ребенку. Полученные данные не отличаются от общепринятых эпидемиологических показателей. Так, чаще всего выявляли астроцитому — в 14,3% (7) случаев, медуллобластому — в 12,2% (6), глиому — в 8,2% (4), олигодендроглиому — в 4,1% (2), анапластическую эпендимому — в 4,1% (2).
Изменения глазного дна отмечались только в 51% (25) случаев, из них только у 4 детей выявлялась характерная картина Фостера — Кеннеди, что свидетельствует о преувеличенной значимости данного синдрома в педиатрической практике, в остальных же случаях отмечены застойные явления у 17 пациентов, отсутствие венного пульса — у 2, частичная атрофия зрительного нерва — у 2.
На момент постановки диагноза после консультации нейрохирурга у трети пациентов — 30,6% (15) — опухоль была признана неоперабельной, прогноз неблагоприятный. У 10 (20,4%) детей была оформлена квота по нейрохирургическому профилю на лечение в ведущих федеральных центрах, прогноз признан сомнительным. В условиях нейрохирургического отделения г. Красноярска было прооперировано 24 (49,0%) ребенка, с положительным благоприятным исходом, смертельных случаев не отмечено.
Заключение
Представленные данные подтверждают трудность ранней диагностики опухолей головного мозга в детской практике. Это связано не только с низкой осведомленностью родителей и, как следствие, поздним обращением за специализированной медицинской помощью, но и с низкой онкологической настороженностью врачей различных специальностей, работающих в амбулаторном звене педиатрической службы. Проведенный нами анализ подтверждает, что опухоли ЦНС могут протекать с длительным асимптомным периодом, проявляться неспецифическими клиническими симптомами, под маской других соматических заболеваний.
Необходимо помнить, что появление и прогрессирующее нарастание тех или иных неврологических симптомов являются безусловным основанием для постановки предположительного диагноза «опухоль головного мозга» и направления ребенка на консультацию к неврологу и/или нейрохирургу, с последующим проведением нейровизуализации. Общая настороженность всех специалистов, работающих в педиатрической практике, в отношении выявления объемных образований ЦНС и более широкое использование современных методов обследования позволит повысить процент ранней диагностики неоплазмы ЦНС и, как следствие, снизит процент неоперабельных и неблагоприятных исходов при данной патологии.
Опухоли головного мозга у детей
Опухоли головного мозга у детей — это большая группа доброкачественных и злокачественных внутричерепных новообразований, среди которых чаще встречаются астроцитомы, глиомы, медуллобластомы и эпендимомы. При онкопатологии определяются общемозговые симптомы (головные боли, церебральная рвота, головокружение), очаговые признаки (нарушение сенсорных и двигательных функций), изменения в психическом статусе. С диагностической целью используют гистологический анализ биоптатов опухоли, визуализационные методы: ЭЭГ, компьютерную и магнитно-резонансную томографию головного мозга. Лечение состоит из резекции образования, лучевой терапии и химиотерапии.
МКБ-10
Общие сведения
Неоплазии головного мозга занимают 2 место по распространенности в детской онкологии, уступая только лейкозам. Среди солидных опухолей они находятся на первом месте. Пик диагностики патологии приходится на возраст 2-7 лет. Распространенность составляет до 3,5-4 случаев на 100 тыс. детского населения. В России ежегодно диагностируется 1000-1200 новых случаев. Все мозговые опухоли у детей считаются условно злокачественными, независимо от степени дифференцировки клеток, поскольку они сдавливают нервную ткань и быстро вызывают симптомы церебрального поражения.
Причины
Этиологические факторы формирования церебральных новообразований неизвестны. В современной онкологии основным фактором риска называют специфические генетические синдромы (нейрофиброматоз, болезнь Гиппеля-Линдау, факоматоз), которые протекают с нарушением структуры нервной ткани. Среди вероятных причин онкопатологии называют воздействие ионизирующего излучения при высокодозном облучении головы.
Патогенез
В медицине принята мутационно-генетическая концепция онкопатологии — в основе развития опухолей лежит неблагоприятное изменение генома клетки. Оно провоцируется действием физических, химических или биологических канцерогенов, что в результате вызывает увеличение протоонкогенов и стимулирует неограниченное деление клеток. Затем происходит опухолевая прогрессия, когда возникают несколько клонов раковых клеток.
Существует 2 типа роста новообразований. При экспансивном варианте растущая опухоль раздвигает окружающие ткани и сдавливает их, но не проникает в соседние структуры. Инвазивный рост характеризуется распространением опухолевых клеток за пределы первичного очага, прорастанием их в кровеносные сосуды. Увеличению размеров объемного образования сопутствуют симптомы повышения внутричерепного давления и компрессии головного мозга.
Классификация
Опухоли бывают доброкачественными, состоящими из высокодифференцированных клеток, и злокачественными, для которых характерен инвазивный рост, метастазирование и менее благоприятный прогноз. По времени возникновения новообразования делят на врожденные и приобретенные. По гистологическому типу различают следующие варианты опухолей головного мозга у детей:
К редким формам онкопатологии детского возраста относят тератомы, герминомы, нейробластомы и гамартомы. По механизму формирования бывают первичные образования, возникающие из нейронов и нейроглии, и вторичные, которые вызваны метастазированием рака другой локализации. 70% объемных образований локализуются инфратенториально (в задней черепной ямке), остальные 30% опухолей расположены супратенториально.
Симптомы
Дети имеют высокий компенсаторный потенциал нервной системы, поэтому клинические проявления возникают только при больших размерах новообразования. Основные симптомы связаны с повышением внутричерепного давления. Ребенок испытывает сильные приступообразные головные боли, которые появляются без видимых причин. Они сочетаются с головокружением, мельканием мушек перед глазами. Интенсивность ощущений изменяется в зависимости от положения головы.
Важным клиническим признаком является «мозговая» рвота, которая открывается внезапно и носит фонтанирующий характер. Эметический синдром не связан с приемом пищи, наклонами или физической нагрузкой. При церебральной рвоте отсутствуют предвестники: тошнота, позывы, дискомфорт в желудке. Чаще всего она появляется ночью или рано утром, на высоте головной боли.
Сдавление отдельных церебральных участков дает очаговые симптомы, по которым врач может предположить локализацию неоплазии. Зачастую у ребенка отмечаются нарушения походки и координации движений, что патогномонично для поражения мозжечка. Реже наблюдаются зрительные, слуховые или речевые расстройства. Иногда первым проявлением опухолевого процесса служит эпилептический припадок.
Важное место занимают симптомы психических нарушений, развитие которых обусловлено дистрофическими изменениями нервной ткани. У детей возможны нарушения сознания по типу загруженности и оглушения, ослабление концентрации внимания и памяти. Возникают проблемы с усвоением нового материала в школе. Ребенок становится апатичным, вялым, перестает интересоваться общением с родителями и сверстниками.
Осложнения
Первичные опухоли быстро дают метастазы, и при постановке диагноза около 45% детей имеют вторичные очаги в других отделах головного мозга. Метастазирование наиболее характерно для медуллобластомы. Поражение отдельных нервных структур чревато потерей слуха и зрения, тяжелыми двигательными нарушениями, отставанием в психическом развитии. Опасным осложнением является церебральная кома, которая без экстренной помощи может закончиться смертью ребенка.
Диагностика
Первичное обследование пациента с жалобами на головную боль, головокружение и очаговые симптомы проводит детский невролог, который после физикального осмотра и получения результатов базовых исследований направляет ребенка к онкологу. Для диагностики опухоли и верификации ее гистологического типа назначаются инструментальные методы:
- КТ головного мозга. Исследование применяется для визуализации мозговых структур и обнаружения опухолевого очага, определения размеров и плотности новообразования. КТ показывает некрозы, кровоизлияния, кальцификаты и другие патологии. Чтобы повысить информативность метода, производится исследование с контрастированием.
- МРТ головного мозга. Магнитно-резонансная томография не оказывает лишней лучевой нагрузки на детский организм и позволяет более точно оценить объективные симптомы. МРТ рекомендована при глиомах, которые не накапливают контрастное вещество, поэтому плохо визуализируются на снимках КТ.
- ЭЭГ. Оценка электрической мозговой активности необходима, чтобы выявить очаги гипервозбуждения, которые указывают на локализацию патологической плюс-ткани. ЭЭГ обязательно выполняется больным, у которых опухолевые симптомы включают периодические судорожные приступы.
- Стереотаксическая биопсия. Нейрохирургическое вмешательство по забору образца опухолевой ткани необходимо для гистологического исследования. В лаборатории устанавливают тип образования, степень злокачественности, что влияет на выбор лечения и прогноз выздоровления.
- Анализы на онкомаркеры. При диагностике интракраниальных герминативно-клеточных опухолей необходимо оценить уровень альфа-фетопротеина (АФП) и бета-хорионического гонадотропина (ХГЧ). Для исследования берут образец крови и ликвора, полученного при люмбальной пункции.
В обязательном порядке назначается консультация детского офтальмолога. При осмотре специалист выявляет застойные диски зрительных нервов, изменение полей зрения (гетеронимную или гомонимную гемианопсию). При развитии тугоухости необходимо обследование у детского ЛОР-врача. Серьезные нарушения когнитивных функций и поведения требуют проведения психиатрического обследования.
Лечение опухолей головного мозга у детей
Хирургическое лечение
На первом этапе в большинстве случаев проводится резекция новообразования, во время которой хирурги стараются максимально удалить опухоль, чтобы убрать негативные неврологические симптомы. Полученный при операции материал отправляется на гистологическое исследование. Единственное абсолютное противопоказание к хирургическому вмешательству — диффузные образования ствола головного мозга.
Для минимизации травмирования здоровых тканей используют методики хирургической микроскопии, а при образованиях небольшого размера удаление производится методом радиохирургии. Для стабилизации состояния пациента при тяжелых ликвородинамических нарушениях производится наружное вентрикулярное дренирование или вентрикулоперитонеальное шунтирование.
Вспомогательным направлением лечения является трансплантация стволовых костномозговых клеток. Она требуется для повышения иммунитета и стимуляции кроветворения, поскольку эти процессы нарушаются на фоне химиорадиотерапии. Для пересадки применяются собственные клетки больного, полученные до начала терапии, либо донорский клеточный материал.
Консервативная терапия
Среди конвенциональных методик лечения церебральных опухолей ведущая роль принадлежит лучевому воздействию. «Золотым стандартом» радиотерапии у детей является 3D-конформное облучение, которое обладает минимальным числом отдаленных последствий и не увеличивает риск развития вторичных злокачественных новообразований. В детской онкологической практике чаще выполняется локальное воздействие на новообразование или послеоперационное ложе.
Химиотерапия применяется у детей раннего возраста, чтобы сократить дозу радиационной терапии или временно отложить ее проведение при высокой вероятности осложнений. Цитостатики недостаточно эффективны при церебральной онкопатологии, поэтому врачи используют прямую доставку препаратов к опухоли интратекальным или интравентрикулярным путем. Другой способ преодоления лекарственной резистентности — подбор подходящей схемы полихимиотерапии.
Для улучшения качества жизни ребенка рекомендованы симптоматические препараты: противорвотные, обезболивающие, психотропные. При выраженном отеке головного мозга показаны кортикостероиды. Учитывая быстрое снижение веса, назначают высококалорийную диету. При невозможности принимать обычную пищу ребенка переводят на лекарственные концентраты или зондовое питание.
Прогноз и профилактика
Церебральные опухоли являются серьезной проблемой, но благодаря современным протоколам лечения 5-летняя выживаемость достигается у 60-70% детей. Прогноз зависит от злокачественности опухоли, ее размеров, наличия генетических отклонений. Первичная профилактика не разработана. От семейных врачей и профильных детских специалистов требуется онкологическая настороженность, чтобы на ранних сроках заподозрить опухоль и повысить шансы на излечение.
1. Опухоли головного мозга у детей: важность онконастороженности и особенности диагностики с позиции детского невролога/ М.А. Уткузова, М.В. Белоусова, В.Ф. Прусаков, А.А. Уткузов// Клинические исследования и опыт в онкологии. — 2019.
2. Поздняя диагностика опухолей головного мозга у детей/ Р.Р. Байрамгулов, А.А. Гумеров, Р.А. Гумеров// Медицинский вестник Башкортостана. — 2015.
3. Опухоли головного мозга у детей грудного возраста/ К.Б. Матуев// Вопросы нейрохирургии имени Н.Н. Бурденко. — 2012.
Список литературы
Первичные опухоли головного мозга (ПОГМ) определены в Международной классификации заболеваний 10 пересмотра [148] кодом С71.0-9. В число ПОГМ не включаются имеющие собственные кодировки опухоли черепно-мозговых нервов (С72.2-С72.5) и опухоли ретробульбарного пространства (С69.6). Гистологически ПОГМ классифицированы в соответствии с рекомендациями Международной классификации заболеваний для онкологии (ICD-O) [59] и специальными классификациями для опухолей головного мозга [83; 95]. Последний пересмотр гистологической классификации ПОГМ был сделан в 2007 г . в Лионе, Франция, на конференции Международной ассоциации по исследованию рака (МАИР). В работе приняли участие 25 экспертов-патологов и генетиков. В настоящее время эта классификация состоит из 6 разделов, 87 наименований гистологических вариантов опухолей (табл. 1).
Таблица 1. Гистологическая классификация ПОГМ (по [95], с сокращениями)
Степень злокачественности ВОЗ
Опухоли нейроэпителиальных тканей
Астроцитомы
Субэпендимальная гигантоклеточная астроцитома
Глиоматоз головного мозга
Олигодендроглиальные опухоли
Олигоастроцитарные опухоли
Эпендимальные опухоли
Опухоли сосудистого сплетения
Папиллома сосудистого сплетения
Атипичная папиллома сосудистого сплетения
Карцинома сосудистого сплетения
Другие нейроэпителиальные опухоли
Хордоидная глиома третьего желудочка
Нейрональные и смешанные нейронально-глиальные опухоли
Диспластическая ганглиоцитома мозжечка (Лермитт, Дюкло)
Десмопластическая инфантильная астроцитома/ганглиоглиома
Дизэмбриопластическая нейроэпителиальная опухоль
Папиллярная глионейрональная опухоль
Розеткообразующая глионейрональная опухоль IV желудочка
Опухоли пинеальной области
Пинеальная паренхимальная опухоль промежуточной дифференцировки
Папиллярная опухоль пинеальной области
Эмбриональные опухоли
Медуллобластома с экстенсивной нодулярностью
Примитивная нейроэктодермальная опухоль ЦНС
Атипичная тератоидная/рабдоидная опухоль
Опухоли черепных и параспинальных нервов
Опухоли мозговых оболочек
Опухоли кроветворной системы
Опухоли зародышевых клеток
Опухоли селлярной области
В обновленной гистологической классификации ПОГМ, наряду с традиционной оценкой по ВОЗ (от I до IV степени) присутствует оценка поведения опухоли - последняя цифра в коде опухоли: цифра 3 - для злокачественных, 0 - для доброкачественных, 1 - для пограничных и неопределённых по поведению опухолей. Нетрудно заметить, что злокачественными по классификации Louis D.N. с соавторами [95] определены опухоли, имеющие II-IV степень гистопатологической классификации ВОЗ.
Предметом настоящего обзора являются опубликованные популяционные регистровые исследования, посвященные анализу заболеваемости, смертности и выживаемости при ПОГМ.
Первичные опухоли головного мозга являются довольно редкой патологией, но, в то же время, объединяют под общим названием множество самостоятельных заболеваний, отличающихся друг от друга по макро-, микроскопической картине и прогнозу [95]. В этом состоит основная трудность учета этих заболеваний и сравнения уровня эпидемиологических показателей.
Ежегодно выпускаемые общедоступные сборники об эпидемиологии злокачественных новообразований в России (академик В.И. Чиссов с соавт.) и СНГ (академик М.И. Давыдов с соавт.) ранее не содержали сведений по рубрике С71 и по другим онкологическим заболеваниям ЦНС (С70, С72). Только в последнем выпуске сборника [20] появились эпидемиологические показатели по рубрике С71-72; заболевания, классифицированные рубрикой С70 (опухоли сосудистой оболочки мозга) в статистику не включены.
В научной литературе постсоветского пространства присутствуют только разрозненные сведения об эпидемиологии ПОГМ в отдельных республиках, областях и местностях [1; 12; 13; 16; 18; 19; 25; 26; 27; 30], определенных локализаций [3] и возрастных групп [11; 13; 19]. Поэтому в настоящее время составить целостное представление о ПОГМ в России практически невозможно. Реализация начатого еще в прошлом веке проекта создания национальной компьютерной базы Федерального ракового регистра, возможно, приведет к улучшению ситуации. В настоящее время у Федерального ракового регистра нет своего сайта, и, соответственно, недоступна эпидемиологическая информация.
В ряде стран статистика заболеваемости, смертности, распространенности, выживаемости больных при ПОГМ на основе данных национальных канцер-регистров ведётся уже несколько десятилетий. К таким регистрам относятся американский SEER (Surveillance, Epidemiology, and End Results) [133], регистры стран Западной Европы [41; 58], которые объединяются в общие проекты, как, например, Nordcan - объединенный раковый регистр Дании, Финляндии, Исландии, Норвегии, Швеции и Великобритании [106].
Кроме того, Международным агентством по изучению рака (МАИР) при участии Всемирной Организации Здравоохранения создан межконтинентальный раковый регистр, объединяющий данные из 86 раковых регистров из стран с 5 континентов. Проект имеет название Cancer Incidence on Five Continents (Заболеваемость раком на пяти континентах) или, сокращенно, CI5. Сведения о злокачественных опухолях, ранжированные по их типу (в МКБ 10), полу, возрасту и источнику информации (регистру), обновляются примерно раз в пять лет и суммируются в публикациях [50; 112]. В этом проекте участвуют, помимо регистров развитых стран, региональные регистры Уганды, Парагвая, Вьетнама, национальный регистр Белоруссии. Россия в этом проекте представлена только раковым регистром г. Санкт-Петербурга.
Информация об основных эпидемиологических показателях на сайтах этих организаций и проектов находится в свободном доступе. Можно делать индивидуальные запросы по интересующей патологии. Информация выдается в виде графиков и таблиц MS Excell, удобных для обработки. Данные об эпидемиологических показателях в разных странах стандартизированы по возрасту (мировой стандарт) и, таким образом, могут быть сравнены.
Однако прямому сравнению этих показателей препятствуют противоречия в определении ПОГМ, как нозологии. Так, в определении SEER, самой обширной эпидемиологической базы данных США, в понятие ПОГМ не входят морфологические варианты лимфом и лейкемий. CBTRUS (Central Brain Tumor Registry of the United States), напротив, лимфомы и лейкемии ЦНС в эпидемиологические расчеты включает [45]. Сравнение показателей нужно проводить осторожно еще из-за различий в полноте учета населения, точности распознавания ПОГМ, морфологической верификации заболеваний в различных странах.
Стандартизованные по возрасту уровни заболеваемости ПОГМ в развитых индустриальных странах, согласно официальной статистике, наиболее высоки [57; 112]. В Западной Европе, Северной Америке, Австралии заболеваемость ПОГМ, включая менингиомы, составляет 6-19 случаев на 100 тысяч мужского и 4-18 случаев на 100 тысяч женского населения.
Только некоторые источники содержат популяционный анализ заболеваемости, основанный на данных канцер-регистров, с разделением на варианты, согласно кодировкам МКБ. Так, по данным CBTRUS, в 2004- 2008 г .г. в США заболеваемость доброкачественными и злокачественными ПОГМ составляла 16,1 (95% доверительный интервал (ДИ): 16,0-16,2) на 100 тысяч мужского и 19,2 (95% ДИ: 19,1-19,3) на 100 тысяч женского населения. В эту статистику были также включены сравнительно немногочисленные опухоли гипофиза (МКБ 75.1-2) - 2,8 на 100 тыс., эпифиза (МКБ 75.3) - 0,11 на 100 тыс. и обонятельного тракта полости носа (МКБ C30.0 (9522-9523))- 0,05 на 100 тыс. населения [45].
Также малодоступными являются сведения о заболеваемости отдельными гистологическими вариантами ПОГМ. Наиболее часто из нейроэпителиальных (глиальных) опухолей в развитых странах встречаются глиобластомы. Заболеваемость глиобластомами (4 степень гистопатологической дифференцировки ВОЗ) в Америке и Европе варьирует в пределах 3,2-3,4 на 100 тыс. населения [45; 109]. Другие опухоли, такие как пилоцитарная астроцитома, инвазивная астроцитома, олигодендроглиома - встречаются значительно реже [45; 39; 111].
2.1. Динамика заболеваемости ПОГМ
Существуют некоторые противоречия в оценке динамики заболеваемости ПОГМ. Согласно многим источникам, в 1980-90 гг. наблюдалось ежегодное повышение уровней заболеваемости на 1-2% в год [101; 115], в особенности среди пожилых [36; 60; 128], но также и среди детей [19; 134]. Это повышение, по крайней мере, частично, может быть объяснено внедрением методов неинвазивной нейровизуализации высокого разрешения в эти годы, что привело к значительному улучшению диагностики ПОГМ, особенно незлокачественных [47; 100].
Значимая тенденция к возрастанию уровней заболеваемости опухолями ЦНС (С71-72) отмечена и в Российской Федерации. За последние 11 лет стандартизированный показатель заболеваемости вырос с 3,2 на 100 тысяч населения в 2000 году до 4,2 на 100 тысяч населения в 2010 году. Среднегодовой темп прироста опередил все другие основные локализации и составил 2,9% [20]. Этот же период ознаменовался повсеместным внедрением магнитно-резонансной и рентгеновской компьютерной томографии, так что истинность этой тенденции необходимо тестировать последующим наблюдением.
Однако в некоторых исследованиях обнаружена истинная тенденция к повышению заболеваемости ПОГМ. Так, в популяционном исследовании в США установлено повышение заболеваемости эпендимомами и лимфомами при стабильном уровне заболеваемости глиобластомами, астроцитомами и олигодендроглиомами [79]. С другой стороны, исследование, проведённое в скандинавских странах, показало, что повышение заболеваемости внутричерепными опухолями головного мозга было ограничено только периодом конца 70-х-начала 80-х годов, совпавшим с периодом внедрения новых методов диагностики. Это повышение касалось только больных пожилого возраста. После 1983 года и в период повышения частоты использования мобильных телефонов заболеваемость оставалась стабильной [94].
Исследование по изучению тенденций заболеваемости злокачественными опухолями среди детского населения в Швеции привело к установлению статистически значимых изменений заболеваемости глиомами/астроцитомами низкой степени злокачественности (+2,1%; 95% ДИ: 1,4 - 2,8) и доброкачественными опухолями головного мозга (+3,8%; 95% ДИ: 2,5 - 5,1) в период с 1960 по 1998 гг. [53]. Но популяционное исследование в Нидерландах не выявило тенденций к повышению заболеваемости ПОГМ как среди взрослых, так и среди детей [71]. Установленное в этом исследовании значимое увеличение заболеваемости глиомами высокой степени злокачественности у взрослых было нивелировано одновременным снижением частоты астроцитом низкой злокачественности, неизвестной степени злокачественности и глиом неопределенной гистологии.
Следовательно, все-таки эти временные тренды, по крайней мере, частично, могут быть обусловлены увеличением вероятности выявления и улучшением точности диагностики. Подобные результаты были получены и при анализе данных шести американских канцер-регистров в рамках CBTRUS в 1985-1999 гг. [70].
Более низкие уровни заболеваемости в развивающихся странах могут быть частично обусловлены недостаточным уровнем диагностики: доступность неинвазивных методов компьютерной томографии, как рентгеновской, так и магнитно-резонансной населению в этих странах, как правило, ограничена [131]. В то же время, нельзя исключить этническую предрасположенность к ПОГМ. Например, в США отмечается более высокая заболеваемость белого населения в сравнении с другими расами [56; 99], межрасовые различия наблюдаются и в Японии [86].
Заболеваемость мужского и женского населения ПОГМ различается. Так, по данным CBTRUS, заболеваемость женщин была статистически значимо выше, чем у мужчин для опухолей, локализованных в менингии и гипофизе. Мужчины значимо чаще болели злокачественными опухолями, локализованными в четырёх долях головного мозга, большом мозге, мозжечке, стволе мозга, других отделах головного мозга, спинном мозге, других отделах нервной системы, опухолями шишковидной железы и обонятельного тракта [45].
В сумме, первичные опухоли головного мозга и других отделов ЦНС значимо чаще встречались у женщин чем у мужчин (21,3 против 18,3 на 100 000 населения). В то же время заболеваемость злокачественными опухолями нейроэпителиальной ткани у мужчин была в 1,4 раза выше (7,2 против 5,1 на 100 000 населения), тогда как менингиальные опухоли в 2,2 раза чаще выявлялись у женщин. Отмечались различия и по другим гистологическим вариантам [45].
Согласно отчёту CI5 [50], заболеваемость опухолями ЦНС у мужчин и женщин варьирует достаточно широко (табл. 2).
Таблица 2. Уровни заболеваемости (мировой стандарт на 100 тыс., M ± m ) мужского и женского населения первичными злокачественными опухолями ЦНС (С70-72), избранные страны (цит. по отчету CI 5 [50])
Читайте также:
- Генетика ишемической болезни сердца (ИБС). Особенности наследования
- Амилоидоз системный первичный или АL амилоицоз. Болезнь Педжета соска молочной железы. Синдром Свита.
- Синдром Эппингера-Бьянки (Eppinger-Bianchi)
- Уход после корригирующей операции по поводу вальгусного остеоартрита голеностопного сустава
- Побочные эффекты такрина. Показания к отмене такрина при болезни Альцгеймера.
