Введение в лучевую диагностику окологлоточного пространства: лучевая анатомия, методы исследования
Добавил пользователь Алексей Ф. Обновлено: 22.01.2026
Одним из прогрессивных методов обследования, позволяющим оценивать не только анатомическое, но и функциональное состояние органов и систем организма, является радиоизотопная или радионуклидная диагностика. С ее помощью удается обнаруживать заболевания (в том числе и онкологические) даже на ранних стадиях их развития, которые характеризуются отсутствием ярко выраженной симптоматики. Таким образом, у врачей появляется возможность оказать пациенту своевременную медицинскую помощь, а у больного - шанс на излечение заболевания.
В чем заключается сущность радионуклидной диагностики
Радиоизотопное исследование - это разновидность лучевой диагностики, основанная на регистрации излучения, исходящего от радиоактивных веществ, введенных в организм пациента или в биологическую жидкость, содержащуюся в пробирке. Данные вещества известны как радиофармацевтические препараты (РФП). Так принято называть химические или биохимические соединения, молекулы которых включают радионуклиды.
Применяемые в диагностических целях радиоактивные изотопы в медицине отличаются коротким периодом полураспада, что обуславливает низкую лучевую нагрузку на организм человека. Выводятся они вместе с мочой. Чаще всего для обследования используют радионуклиды технеция, радиоактивного йода.
После попадания радиофармпрепарата в организм от тела пациента начинает исходить гамма-излучение, которое фиксируется гамма-камерами, проходит компьютерную обработку и преобразовывается в плоское или объемное анатомическо-функциональное изображение исследуемого органа.
Исходя из скорости распределения радиоактивного вещества в организме человека и мест его наибольшей концентрации, медики делают выводы о размерах, форме органа, его расположении, наличии в нем очагов патологии, нарушениях его работы.
Врач имеет возможность получить большой объем информации об исследуемых органах - от данных о клеточном метаболизме (обмене веществ) в них до сведений об их функционировании. Поскольку радиоизотопная диагностика позволяет отслеживать динамику процессов, происходящих на молекулярном и клеточном уровнях, она не дублирует результаты ультразвукового исследования (УЗИ), компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ).
В каких случаях показано и противопоказано радионуклидное обследование
Радионуклидный метод диагностики имеет определенные показания и противопоказания. Так, радиоизотопное исследование может быть назначено с целью:
- обнаружения злокачественных новообразований и их метастазов в организме;
- выявления острых и хронических заболеваний сердца, легких, почек, печени, кишечника и других органов;
- оценки состояний органов после трансплантации;
- диагностики врожденных аномалий органов;
- обнаружения отклонений в работе органов и систем вследствие какого-либо заболевания;
- выявления нарушений кровообращения;
- оценки состояния органов после травм.
Противопоказания к обследованию подразделяются на абсолютные и относительные. В первую группу входит индивидуальная сверхчувствительность к радиофармпрепаратам, но встречается она крайне редко.
Вторая группа объединяет подозреваемую или установленную беременность и период грудного вскармливания у женщин, лихорадку, острые респираторные заболевания и психические расстройства, тяжелую печеночную и почечную недостаточность.
Назначая радиоизотопную диагностику пациентам, имеющим относительные противопоказания к ней, врач должен быть уверен, что ее потенциальная польза превысит возможный вред.
Методы радионуклидной диагностики
Для проведения диагностики используют радиоизотопные методы исследования in vivo и in vitro. В первом случае радиофармпрепарат вводится непосредственно в организм человека, после чего медики наблюдают за тем, как он распределяется в органах и тканях. Во втором же радиоактивное вещество добавляется в пробирку, содержащую исследуемую биологическую жидкость (к примеру, плазму, сыворотку крови, мочу), после чего проводится количественный учет результатов их взаимодействия при помощи методов радиометрии.
Радионуклидная диагностика in vivo позволяет установить, с какой скоростью проходит радиофармпрепарат через определенный орган и как быстро он выводится из организма. Исследование in vitro предоставляет возможность узнать концентрацию гормонов, ферментов, лекарственных препаратов в биологических жидкостях, даже если они там содержатся в ничтожно малых количествах.Радионуклидная диагностика
Как вводят радиофармпрепараты в организм
Существует несколько способов введения радионуклидов в организм пациента в диагностических целях:
- пероральный, который подразумевает всасывание радиоактивного вещества в кровь из желудочно-кишечного тракта и дальнейшее его накопление в исследуемом органе;
- внутривенный и внутриартериальный, при котором радионуклид сразу попадает в кровоток;
- ингаляционный, подразумевающий поступление радиофармпрепарата в организм через дыхательные пути;
- подкожный;
- в лимфатические сосуды;
- непосредственно в ткани исследуемого органа;
- в спинномозговой канал.
Способ введения радиоактивного вещества зависит от того, какой структурный компонент организма пациента необходимо исследовать.
Какими способами регистрируется распределение радиофармпрепарата в организме
Существует несколько разновидностей радионуклидной диагностики: радиометрия, радиография, томография, сцинтиграфия, радиоизотопное сканирование. Ключевое отличие между ними заключается в способе регистрации распределения радиофармпрепарата. Предлагаем вам подробнее ознакомиться с особенностями каждого из перечисленных выше видов исследования.
Что такое сцинтиграфия
Радиоизотопная сцинтиграфия является методом визуализации, позволяющим получать двухмерные изображения. Она бывает статической и динамической. В первом случае делают несколько сцинтиграмм (снимков), по которым изучают анатомо-топографическое состояние скелета, внутренних органов (почек, легких, щитовидной железы и так далее), а также обнаруживают в них очаги патологического скопления радиофармпрепарата.
Во втором случае с определенным интервалом выполняют серию двухмерных изображений. Путем их сложения получают динамические графики, отображающие характер перемещения радиоактивного вещества в исследуемом органе (к примеру, в почках, желчном пузыре, печени). Таким образом, удается оценить, насколько правильно он функционирует.
Исследование предоставляет возможность выявлять заболевания задолго до того, как произойдут изменения в тканях пораженных органов (в среднем, на 1-1,5 года раньше, чем рентгенодиагностика).
Сущность радиоизотопного сканирования «Whole body»
Радиоизотопное сканирование, выполняемое в режиме «Whole body», позволяет получать двухмерные изображения всего тела за счет использования особой гамма-камеры, обладающей большим полем зрения. Преимущество данного вида радиоизотопной диагностики, по сравнению со стандартной сцинтиграфией, заключается в большом объеме предоставляемых данных.
Для исследования не нужно несколько раз вводить радиофармпрепарат. Достаточно однократного его введения.
При помощи радиоизотопного сканирования удается обнаруживать метастазы злокачественных опухолей по всему организму, оценивать уровень эффективности лечения и планировать дальнейшую терапию.
Что являет собой радиометрия
Радиометрией в медицине принято называть метод измерения концентрации радиофармпрепарата в органах и тканях организма за определенный промежуток времени. Различают клиническую и лабораторную радиометрию. Первая используется для обнаружения злокачественных опухолей, расположенных на коже, слизистых оболочках матки, желудка, гортани.
Лабораторная радиометрия применяется для исследования биологических жидкостей в пробирках, в которые введен радиофармпрепарат. Радионуклидный анализ проводится с использованием автоматизированных радиометров, на конвейерах которых устанавливаются пробирки. Фиксируя излучение над емкостью с биологической жидкостью, устройства определяют концентрацию ферментов, гормонов в крови пациента.
Радиография как разновидность радиоизотопной диагностики
Радиографией называется исследование, направленное на регистрацию динамики накопления и процесса перераспределения радиоактивного вещества, введенного в организм пациента. Данная разновидность радионуклидной диагностики используется с целью исследования быстротекущих процессов (в частности, вентиляции легких, кровообращения).
Особенности и виды томографии
Томография - разновидность исследования, позволяющая получать послойную картину распределения радиоактивного вещества в органах и на основании этого создавать объемные (3D) изображения. Выделяют однофотонную эмиссионную компьютерную томографию (ОФЭКТ) и позитронно-эмиссионную томографию (ПЭТ). Отличие между ними заключается в том, что при ОФЭКТ после введения в организм пациента радиофармпрепарата стандартная камера захватывает по одному кванту (наименьшей частице энергии), исходящему от тела, а при ПЭТ - по два.
Томография как вид радионуклидной диагностики позволяет обнаруживать живые патологические ткани. Если, к примеру, после лечения рака на изображениях, полученных в ходе магнитно-резонансной томографии (МРТ) и компьютерной томографии (КТ), видны остатки разрушающейся опухоли, то ОФЭКТ и ПЭТ предоставляют возможность увидеть среди них даже единичные живые клетки.
В каких отраслях медицины чаще всего используется радионуклидная диагностика
Данная разновидность исследования нашла широкое применение в кардиологии, неврологии, урологии, эндокринологии, гастроэнтерологии, онкологии и других отраслях. О том, что помогает обнаружить радиоизотопное обследование различных органов, читайте далее.
Радионуклидная диагностика сердца
Методы радиоизотопного исследования в кардиологии применяются, если необходимо:
- установить точную локализацию повреждения миокарда (мышечного слоя сердца, составляющего основную его массу);
- провести диагностику ишемии (снижение кровоснабжения сердца в результате ослабления притока артериальной крови);
- подтвердить инфаркт (некроз сердечной мышцы в результате закупорки артерий или их спазма) миокарда;
- оценить систолическую (сокращение желудочков и предсердий при сердцебиении) и диастолическую (расслабление желудочков и предсердий при сердцебиении) функции сердца;
- определить степень атеросклеротического (связанного с отложениями холестерина) повреждения коронарных (доставляющих к миокарду насыщенную кислородом кровь) артерий;
- диагностировать стеноз (сужение) коронарных сосудов и так далее.
Радиоизотопное исследование сердца проводится, если нужно подтвердить необходимость хирургического вмешательства, а также оценить эффективность ранее назначенного пациенту лечения: химиотерапии, хирургической реваскуляризации (улучшение кровотока через коронарные сосуды путем их шунтирования) и других методов.
Радионуклидная диагностика печени и органов брюшной полости
Радиоизотопное исследование печени назначается, если есть подозрения на:
- цирроз (патологическое разрастание соединительной ткани в печени);
- гепатит (воспалительное заболевание печени);
- гепатомегалию (патологическое увеличение печени в размерах) и спленомегалию (патологическое увеличение селезенки в размерах);
- абсцессы (гнойные образования) в печени;
- добро- и злокачественные опухоли;
- метастазы рака других органов.
С помощью радионуклидной диагностики проводится оценка состояния органов брюшной полости после травм живота, моторики всего желудочно-кишечного тракта, концентрационной и двигательной способности желчного пузыря, проходимости желчных путей и кишечника.
Применение методов радионуклидного обследования для выявления рака
Радиоизотопная диагностика в онкологии позволяет определять:
- наличие опухоли в исследуемом органе (в том числе и на начальной стадии ее развития, когда отчетливые изменения в структуре органа не визуализируются, но функция его уже нарушена);
- доброкачественное это или злокачественное новообразование (дифференциальная диагностика);
- стадию развития опухоли;
- точное место локализации новообразования;
- наличие метастазов в регионарных (расположенных рядом) лимфоузлах в других органах.
Сцинтиграфия, ОФЭКТ и ПЭТ позволяют проводить анализ эффективности лечения рака на разных стадиях его развития и своевременно обнаруживать рецидивы.
Использование радиоизотопного обследования в других сферах медицины
Радионуклидная диагностика, кроме перечисленных возможных областей, применяется для:
- исследования анатомическо-функциональных особенностей почек (обеих сразу и каждой в отдельности);
- оценки обмена веществ в костной ткани в местах травм, определения наличия метастазов рака в разных участках скелета;
- выявления тромбоэмболии (закупорки) легочной артерии и ее ответвлений, изучения характера кровотока в легких при различных заболеваниях этого парного органа;
- исследования функциональной активности щитовидной железы;
- оценки кровотока в головном мозге при инсульте, черепно - мозговых травмах, психических расстройствах, эпилепсии.
Этот вид исследования используется для определения степени проходимости кровеносных и лимфатических сосудов, а также для изучения их анатомических особенностей.
Как подготовиться к исследованию
Перед процедурой пациенту нужно пройти специальную подготовку, особенности которой зависят от того, какой именно орган будет исследоваться. К примеру, если планируется радиоизотопная диагностика щитовидной железы, запрещено на протяжении как минимум трех месяцев до обследования делать рентгеновское исследование, принимать лекарственные средства, содержащие йод.
Исследование щитовидной железы, желудка, кишечника, печени, желчного пузыря проводится натощак (нельзя ужинать и завтракать пред процедурой). Перед радионуклидной диагностикой головного мозга, легких специальная подготовка не требуется.
За час до исследования всех без исключения органов и их систем пациенту рекомендуется выпить от 1 до 1,5 л негазированной воды.
Жидкость поможет предотвратить задержку радиоактивного вещества в организме и ускорит его выведение с мочой.
Непосредственно перед процедурой следует опорожнить мочевой пузырь.
Порядок проведения радиоизотопной диагностики
Сразу пациенту вводят радиофармпрепарат, а потом помогают ему принять такое положение тела, в котором удастся получить качественное изображение исследуемого органа. В течение первой минуты делают 1 кадр в секунду, а на протяжении следующих 20 минут - 1 кадр в минуту, чтобы посмотреть, как распределяется радиоактивное вещество. Диагностика длится около 20-40 минут, пока основная часть радиофармпрепарата не будет выведена вместе с мочой. В некоторых случаях с этой целью проводят катетеризацию мочевого пузыря.
Преимущества и недостатки радионуклидного исследования
Данная разновидность лучевой диагностики обладает спектром достоинств, среди которых следует назвать:
- неинвазивность;
- высокую информативность;
- универсальность (то есть использование для обследования различных органов и их систем);
- уникальность получаемых данных (сведения об анатомических особенностях органов в сочетании с информацией об их функционировании);
- минимальный риск аллергических реакций и прочих осложнений, отсутствие необходимости в специальной реабилитации пациента после процедуры.
Главными недостатками радиоизотопной диагностики считаются высокая стоимость, а также наличие (хоть и незначительное) лучевой нагрузки на организм пациента. Радиофармпрепараты здоровью взрослого человека вреда не причиняют, но способны негативно сказаться на развитии плода в утробе матери и на неокрепшем детском организме.
Итог
Радиоизотопная диагностика - прогрессивный метод исследования, неоспоримое преимущество которого состоит в предоставлении медикам данных об анатомическом и функциональном состоянии как отдельных органов, так и всего организма в целом. Лучевая нагрузка, которую получает пациент во время процедуры, ниже, чем при рентгенологическом исследовании. Благодаря высокому уровню информативности радионуклидной диагностики у пациентов есть шанс на полное выздоровление при своевременно начатом лечении обнаруженной болезни.
Методы рентгенодиагностики в стоматологии
Рентгенологические методы исследования являются ведущими в диагностике заболеваний челюстно-лицевой области, что обусловлено их достоверностью и информативностью. Методы рентгенодиагностики нашли широкое применение в практике терапевтической стоматологии (для выявления заболеваний пери- и пародонта); в ортопедической стоматологии (для оценки состояния сохранившихся зубов, периапикальных тканей, пародонта), что определяет выбор ортопедических мероприятий. Востребованы рентгенологические методы и челюстно-лицевой хирургией в диагностике травматических повреждений, воспалительных заболеваний, кист, опухолей и других патологических состояний.
Методика и техника рентгенологического исследования зубов и челюстей имеет свои особенности.
В стоматологической практике применяют следующие методы лучевой диагностики:
• Внутриротовая контактная рентгенограмма
• Внутриротовая рентгенография вприкус
• Внеротовые рентгенограммы
• Панорамная рентгенография
• Ортопантомография
• Радиовизиография
Дополнительные методы исследования:
• Компьютерная томография
• Магнитно-резонансная томография
• Методы с введением контрастных веществ
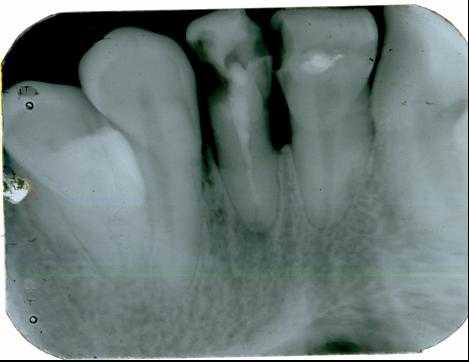
1. Внутриротовая контактная рентгенография
Основой рентгенологического исследования при большинстве заболеваний зубов и пародонта по-прежнему служит внутриротовая рентгенография.
Выполняется на специальном дентальном рентгеновском аппарате (хотя может быть выполнена и на обычном).
Для внутриротовой рентгенографии используют пакетированную или специально нарезанную (3x4 см) пленку, упакованную в светонепроницаемые стандартные пакеты.
На одном снимке можно получить изображение не более 2-3 зубов
2. Внутриротовая рентгенография вприкус.
Рентгенограммы вприкус выполняют в тех случаях, когда невозможно сделать внутриротовые контактные снимки (повышенный рвотный рефлекс, тризм, у детей), при необходимости исследования больших отделов альвеолярного отростка (на протяжении 4 зубов и более) и твердого неба, для оценки состояния щечной и язычной кортикальных пластинок нижней челюсти и дна полости рта.
Стандартный конверт с пленкой вводят в полость рта и удерживают сомкнутыми зубами. Рентгенограммы вприкус используют для исследования всех зубов верхней челюсти и передних нижних зубов.
Также окклюзионная рентгенография применяется и для получения изображения дна полости рта при подозрении на конкременты поднижнечелюстной и подъязычной слюнных желез, для получения изображения челюстей в аксиальной проекции. Она позволяет уточнять ход линии перелома в пределах зубного ряда, расположение костных осколков, состояние наружной и внутренней кортикальных пластинок при кистах и новообразованиях, выявлять реакцию надкостницы
3. Внеротовые (экстраоральные) рентгенограммы.
Внеротовые рентгенограммы дают возможность оценить состояние отделов верхней и нижней челюстей, височно-нижнечелюстных суставов, лицевых костей, не получающих отображения или видимых лишь частично на внутриротовых снимках.
Ввиду того что изображение зубов и окружающих их образований получается менее структурным, внеротовые снимки используют для их оценки лишь в тех случаях, когда выполнить внутриротовые рентгенограммы невозможно (повышенный рвотный рефлекс, тризм и т.п.).
Подбородочно-носовую проекцию применяют для исследования верхней челюсти, верхнечелюстных пазух, полости носа, лобной кости, глазницы, скуловых костей и скуловых дуг.
На рентгенограммах лицевого черепа в лобно-носовой проекции видны верхняя и нижняя челюсти, на них проецируются кости основания черепа и шейные позвонки.
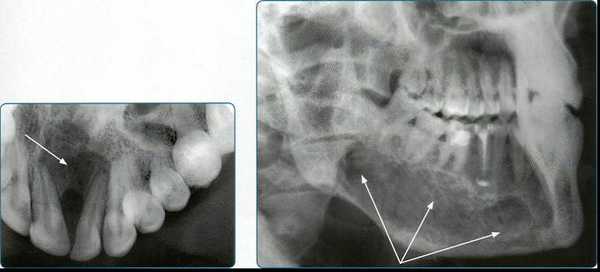
Рентгенографию тела и ветви нижней челюсти в боковой проекции проводят на дентальном рентгенодиагностическом аппарате.
Рентгенограмму черепа в передней аксиальной проекции выполняют для оценки стенок верхнече¬люстной пазухи, в том числе задней, полости носа, скуловых костей и дуг; на ней видна нижняя челюсть в аксиальной проекции.
4. Панорамная томография
Более трех десятилетий назад в арсенал рентгенодиагностики заболеваний зубочелюстной системы, ЛОР-органов и других отделов черепа вошла панорамная рентгенография. При этом методе исследования аппликатор рентгеновской трубки вводят в рот пациента, а кассета располагается вокруг верхней или нижней челюстной дуги. В обоих случаях пациент придерживает кассету с наружной стороны ладонями, плотно прижимая ее к мягким тканям лица.
Проводится также и боковая панорамная томография, на боковом панорамном снимке одновременно отображаются зубы верхнего и нижнего ряда каждой половины челюсти.
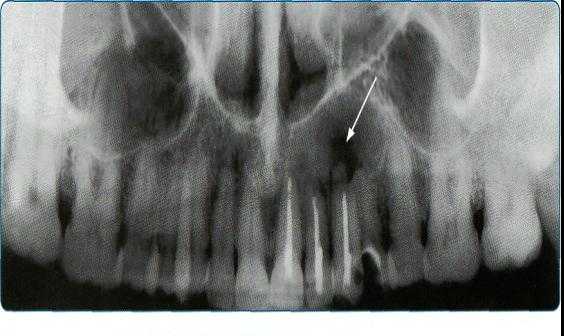
Прямые панорамные рентгенограммы имеют преимущество перед внутриротовыми снимками по богатству деталями изображения костной ткани и твердых тканей зубов. При минимальной лучевой нагрузке они позволяют получить широкий обзор альвеолярного отростка и зубного ряда, облегчают работу рентгенолаборанта и резко сокращают время исследования. На этих снимках хорошо видны полости зуба, корневые каналы, периодонтальные щели, межальвеолярные гребни и костная структура не только альвеолярных отростков, но и тел челюстей. На панорамных рентгенограммах выявляются альвеолярная бухта и нижняя стенка верхнечелюстной пазухи, нижнечелюстной канал и основание нижнечелюстной кости.
На основании панорамных снимков диагностируют кариес и его осложнения, кисты разных типов, новообразования, повреждения челюстных костей и зубов, воспалительные и системные поражения. У детей хорошо определяется состояние и положение зачатков зубов.
5. Ортопантомография
Панорамная зонография, или, как ее чаще называют, ортопантомография, явилась своего рода революцией в рентгенологии челюстно-лицевой области и не имеет себе равных по ряду показателей (обзор большого отдела лицевого черепа в идентичных условиях, минимальная лучевая нагрузка, малые затраты времени на исследование).
Панорамная зонография позволяет получить плоское изображение изогнутых поверхностей объемных областей, для чего используют вращение рентгеновской трубки и кассеты.
Преимуществом ортопантомографии является возможность демонстрировать межчелюстные контакты, оценивать Результаты воздействия межчелюстной нагрузки по состоянию замыкающих пластинок лунок и определять ширину периодонтальных путей.
Ортопантомограммы демонстрируют взаимоотношения зубов верхнего ряда с дном верхнечелюстных пазух и позволяют выявить в нижних отделах пазух патологические изменения одонтогенного генеза.
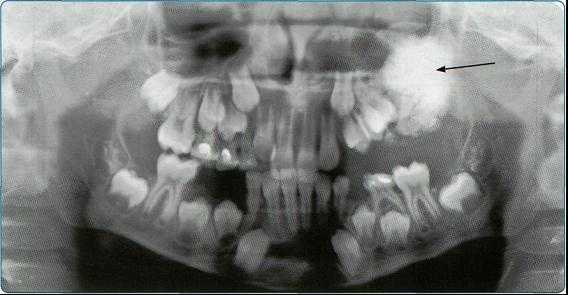
Особенно важно использовать ортопантомографию в детской стоматологии, где она не имеет конкурентов в связи с низкими дозами облучения и большим объемом получаемой информации. В детской практике ортопантомография помогает диагностировать переломы, опухоли, остеомиелит, кариес, периодонтиты, кисты, определять особенности прорезывания зубов и положение зачатков.
6. Радиовизиография
Радиовизиография дает изображение, регистрируемое не на рентгеновской пленке, а на специальной электронной матрице, обладающей высокой чувствительностью к рентгеновским лучам. Изображение с матрицы, по оптоволоконной системе передается в компьютер, обрабатывается в нем и выводится на экран монитора. В ходе обработки оцифрованного изображения может осуществляться увеличение его размеров, усиление контраста, изменение, если необходимо, полярности — с негатива на позитив, цветовая коррекция.
Компьютер дает возможность более детального изучения тех или иных зон, измерения необходимых параметров, в частности длины корневых каналов, денситометрии. С экрана монитора изображение может быть перенесено на бумагу — с помощью принтера, входящего в комплект оборудования. Из всех достоинств цифровой обработки рентгеновского изображения мы отметим особо такие: быстроту получения информации, возможность исключения фотопроцесса и снижение дозы ионизирующего излучения на пациента в 2-3 раза.
7. Компьютерная томография (КТ).
Метод позволяет получить изображение не только костных структур челюстно-лицевой области, но и мягких тканей, включая кожу, подкожную жировую клетчатку, мышцы, крупные нервы, сосуды и лимфатические узлы.
Компьютерная томография широко используется при распознавании заболеваний лицевого черепа и зубочелюстной системы: патологии височно-нижнечелюстных суставов, врожденных и приобретенных деформаций, переломов, опухолей, кист, системных заболеваний, патологии слюнных желез, болезней носо- и ротоглотки.
Метод позволяет разрешить диагностические затруднения, особенно при распространении процесса в крылонебную и подвисочную ямки, глазницу, клетки решетчатого лабиринта.
С помощью КТ хорошо распознаются внутричерепные осложнения острых синуситов (эпидуральные и субдуральные абсцессы), вовлечение в воспалительный процесс клетчатки глазницы, внутричерепные гематомы при травмах челюстно-лицевой области.
Компьютерная томография позволяет точно определить локализацию поражений, провести дифференциальную диагностику заболеваний, планирование оперативных вмешательств и лучевой терапии.
8. Контрастные методы.
Среди многочисленных способов контрастных рентгенологических исследований при челюстно-лицевой патологии наиболее часто используются артрография височно-нижнечелюстных суставов, ангиография, сиалография, дакриоцистография.
Сиалография заключается в исследовании протоков крупных слюнных желез путем заполнения их йодсодержащими препаратами. С этой целью используют водорастворимые контрастные или эмульгированные масляные препараты (дианозил, ультражидкий липойодинол, этийдол, майодил и др.). Перед введением препараты подогревают до температуры 37—40 °С, чтобы исключить холодовый спазм сосудов.
Исследование проводят с целью диагностики преимущественно воспалительных заболеваний слюнных желез и слюнокаменной болезни.
В отверстие выводного протока исследуемой слюнной железы вводят специальную канюлю, тонкий полиэтиленовый или нелатоновый катетер диаметром 0,6—0,9 мм или затупленную и несколько загнутую инъекционную иглу. После бужирования протока катетер с мандреном, введенный в него на глубину 2—3 см, плотно охватывается стенками протока. Для исследования околоушной железы вводят 2—2,5 мл, поднижнечелюстной — 1 — 1,5 мл контрастного препарата.
Рентгенографию проводят в стандартных боковых и прямых проекциях, иногда выполняют аксиальные и тангенциальные снимки.
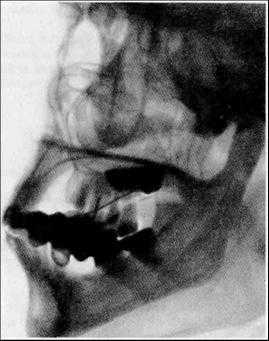
Введение контрастных веществ в кистозные образования осуществляют путем прокола стенки кисты. После отсасывания содержимого в полость вводят подогретое контрастное вещество. Рентгенограммы выполняют в двух взаимно перпендикулярных проекциях.
Контрастирование свищевых ходов (фистулография) выполняют с целью определения их связи с патологическим процессом или инородным телом. После введения контрастного вещества под давлением в свищевой ход производят рентгенограммы в двух взаимно перпендикулярных проекциях.
Для контрастирования артериальных и венозных сосудов челюстно-лицевой области (при образованиях, гемангиомах) контрастный препарат можно вводить тремя способами. Наиболее простым из них является пункция гемангиомы с введением контрастного вещества в толщу опухоли и регистрацией изображения на отдельных снимках. Чтобы получить представление о распространенности опухоли в прямой и боковой проекциях, пункцию выполняют 2 раза. Методика обеспечивает выявление характера венозных изменений, но не всегда позволяет увидеть детали кровотока, подходящие к гемангиоме сосуды, и не пригодна для контрастирования артериальной сосудистой сети.
При кавернозных гемангиомах и артериовенозных шунтах практикуют введение контрастных препаратов в приводящий сосуд, который выделяют операционным путем.
При пульсирующих артериальных и артериовенозных образованиях производят серийную ангиографию после введения контрастных препаратов в приводящий сосуд.
Целенаправленное комплексное использование в единой схеме обследования пациентов с патологией зубочелюстной области клинических и рентгенологических данных позволяет не только сделать более точной первичную и дифференциальную диагностику, но и объективно оценить эффективность проводимого лечения. Используя цифровое изображение, можно выполнить коррекцию искажений, благодаря улучшению визуальных характеристик добиться выявления тонких дифференциально-диагностических патологических состояний, осуществить передачу изображения по электронной почте для последующих консультаций специалистами.
Перспективы дальнейшего использования рентгенокомпьютерной сети в стоматологической практике связаны с увеличением технических возможностей современной рентген-аппаратуры, оптимизацией компьютерных программ для анализа изображения, а также разработкой рациональных диагностических алгоритмов комплексного клинико-рентгенологического обследования пациентов в зависимости от нозологической формы заболевания и задач предстоящего лечения.
Алгоритм внутриротового лучевого исследования и описания снимков зубов
До недавнего времени лучевая диагностика в стоматологии рассматривалась как дополнительный метод обследования, то есть необязательный, без которого в принципе можно провести полноценное лечение. Однако в XXI веке ситуация кардинально изменилась, появились новые технологии, новые специальности и новые требования к обследованию и лечению пациентов. В настоящее время ни один цивилизованный стоматологический прием не обходится без детального радиодиагностического обследования пациента, и можно утверждать, что лучевая диагностика в стоматологии сейчас является одним из основных и наиболее востребованных методов исследования.
Главное отличие цифровой радиографии (радиовизиографии) от традиционной заключается в том, что в данном случае вместо пленки приемником изображения является сенсор, воспринимающий излучение и передающий информацию на компьютер. Оборудование, необходимое для радиовизиографии, последовательно состоит из источника излучения, устройства для считывания информации, устройства для оцифровывания информации и устройства для воспроизведения и обработки изображения.
В качестве источника излучения используются современные малодозовые генераторы с минимальным значением таймера, рассчитанные на работу в составе визиографического комплекса. Собственно визиограф состоит из сенсора, представляющего собой датчик на основе CCD- или CIMOS-матрицы, аналогово-цифрового преобразователя и компьютерной программы, предназначенной для оптимизации и хранения снимков.
Исходные цифровые снимки на первый взгляд могут несколько отличаться от привычных пленочных, поэтому нуждаются в обработке с использованием опций программного обеспечения. Наиболее качественным является тот снимок, который по визуальному восприятию наиболее близок к аналоговому, поэтому, даже несмотря на самые высокие технические характеристики визиографа, качество конечного изображения во многом зависит от возможностей программы и умения специалиста с ней работать.
Популярные методы лучевой диагностики
На сегодняшний день самым распространенным и востребованным в амбулаторной практике методом лучевого исследования является интраоральная радиография зубов, или внутриротовой снимок зуба. Иногда внутриротовые снимки зубов называют прицельными, что неправильно. Прицельным называется снимок, выполненный вне стандартной укладки, а стандартизированные исследования именуются соответственно методу позиционирования.
На терапевтическом приеме в процессе эндодонтического лечения должно быть сделано не менее трех внутриротовых снимков каждого исследуемого зуба:
- диагностический снимок необходим для оценки состояния тканей периодонта на момент обследования, постановки диагноза, определения количества и формы корней, направления каналов, выбора тактики лечения.
- измерительный снимок — снимок зуба на этапе лечения с введенными в каналы эндодонтическими инструментами с фиксированной стоппером длиной рабочей части или верификаторами после инструментальной обработки каналов. Если ортогональная проекция выполнена корректно, при условии точной калибровки программы визиографа и отсутствии проекционного искажения для резцов и премоляров некоторые измерения могут быть проведены по диагностической радиограмме. Для многокорневых зубов предпочтительно измерение длины каналов с помощью эндодонтических инструментов (рис. 1) , апекслокатора или по трехмерному снимку.
- контрольный снимок делается непосредственно после окончания эндодонтического лечения с целью определить, насколько качественно запломбированы корневые каналы, а также через определенное заданное время, дабы удостовериться в отсутствии или выявить наличие осложнений (рис. 2) . При исследовании многокорневых зубов и в случаях, когда имеется дополнительный канал, на снимке, выполненном с орторадиальным направлением луча (прямая проекция), корневые каналы часто накладываются друг на друга, что значительно затрудняет диагностику и может привести к ошибке в процессе лечения. Для получения раздельного изображения корневых каналов используется радиография с косым (эксцентрическим) направлением центрального луча (рис. 1) . Применительно к каждому конкретному случаю выбирается мезиальный или дистальный наклон (ангуляция) тубуса в горизонтальной плоскости (подробнее см.: Рогацкин Д. В., Гинали Н. В. Искусство рентгенографии зубов, 2007).
В идеале максимум информации о топографии корней и состоянии тканей периодонта может быть получен при проведении полипозиционной радиографии. В данном случае с диагностической целью делается три снимка — один в прямой, с орторадиальным направлением луча, и два в косой проекции — с дистально-эксцентрическим (рис. 1) и мезиально-эксцентрическим направлением луча (соответственно, прямая, задняя косая и передняя косая проекции).
Важнейшими аспектами успешной внутриротовой радиографии являются стандартизация и последовательная коррекция манипуляций. Под стандартизацией манипуляций подразумевается способность специалиста, проводящего лучевое исследование, выбрать оптимальный для каждого случая метод и сделать серию идентичных снимков вне зависимости от положения, состояния пациента и времени, отделяющего одно исследование от другого. То есть, если диагностический или измерительный снимок признан качественным, каждый последующий уточняющий и контрольный должны быть сделаны с теми же пространственными и техническими установками и каждое последующее изображение должно быть идентично предыдущему (рис. 1, 2) .
Рис. 1. Диагностический и измерительный снимки зуба 36, выполненные в прямой (а) и дистально-эксцентрической проекции (б). 36 — хронический апикальный периодонтит (К04.5) с характерными изменениями на мезиальном корне.
Рис. 2. Контрольный снимок непосредственно после лечения зубов 21, 22 (хронический периапикальный абсцесс в состоянии нагноения) (а) и отсроченный контрольный снимок через 5 месяцев после пломбирования канала (б), состояние репарации на этапе лечения.
Описание внутриротовых снимков
Во всем мире производством и описанием внутриротовых снимков зубов занимаются непосредственно сами врачи-стоматологи, поэтому каждый квалифицированный специалист обязан не только владеть основами техники позиционирования, но и знать алгоритм описания интраоральной радиограммы зуба (ИРЗ, IO dental radiograf). К сожалению, практикующие врачи не всегда логично интерпретируют изображение и используют некорректные обозначения. Например, такое расхожее выражение, как «разрежение костной ткани с четкими границами», уже содержит в себе три ошибки.
Во-первых, термин «разрежение», или рарефикация (от rare — редкий), подразумевает снижение плотности ткани за счет уменьшения количества твердой составляющей (декальцинации), но без разрушения основной структуры костной ткани. В классическом варианте рарефикация — это признак или характеристика остеопороза. В процессе развития, например, радикулярной кисты, да и в любых других периапикальных процессах кость в периапексе не сохраняется, она полностью разрушается, и, таким образом, термин «разрежение» абсолютно неверно характеризует имеющийся в периапексе патологический процесс.
Во-вторых, для описания формы двухмерной фигуры на рисунке следует использовать определение «контур», а не «граница». В-третьих, квалифицированное чтение снимка состоит из трех этапов — констатации, интерпретации и заключения. Под констатацией подразумевается фактическое описание двухмерного рисунка в режиме негативного изображения, полученного при исследовании. Интерпретация — это сопоставление полученных графических данных с клиническим опытом специалиста, на основе чего делается заключение, то есть ставится радиологический диагноз. Таким образом, определение «разрежение костной ткани с четкими контурами» подразумевает констатацию визуального обнаружения очага радиопросветления (радиолюценции) с четким контуром, что клинически соответствует деструкции костной ткани при наличии апикальной гранулемы или радикулярной кисты. Точно так же некорректным, например, является использование в описании определения «периодонтальная щель», поскольку такого анатомического образования не существует. Правильное название видимой на снимке структуры, окружающей корень, — пространство периодонтальной связки (periodontal ligamentum).
Кроме того, стоматологи традиционно «видят» только зону деструкции и совершенно не обращают внимания на зону интоксикации, представленную перифокальным остеосклерозом. Данный элемент изображения, представленный зоной уплотнения костной ткани по краю деструкции, указывает на наличие хронической интоксикации и очерчивает истинную протяженность патологического очага (рис. 3) . Перифокальный остеосклероз соответствует состоянию хронического абсцедирования и не встречается в случае наличия стерильных деструктивных процессов (доброкачественные опухоли, кисты различного генеза (рис. 4) , апикальных гранулем вне состояния нагноения (экзацербации).
Рис. 3. Внутриротовой снимок зуба 24, хронический периапикальный абсцесс (К04.6), визуально определяется зона деструкции костной ткани с характерным перифокальным склерозом.
Рис. 4. Внутриротовой снимок зуба 44, радикулярная киста (К04.7), воспалительная ремоделяция перифокальной костной ткани отсутствует (пояснение в тексте).
Подобных нюансов существует еще много, но если обобщить все вышесказанное и учесть определенные традиции описания снимка зуба, в качестве схемы можно рекомендовать следующие алгоритмы.
1. Пульпит.
1.1. На внутриротовом периапикальном снимке (как вариант, ИРЗ, интраоральная радиограмма зуба) зуба N патологические изменения костной ткани в области верхушки корня визуально не определяются (вариант: видимых патологических изменений нет).
1.2. Определяется расширение пространства периодонтальной связки в периапикальной области.
1.3. Расширение пространства периодонтальной связки с фрагментарной деструкцией (ремоделяцией, деформацией), замыкающей пластинки стенки альвеолы
в периапикальной области.
1.2.1. Тень пломбировочного материала в канале не прослеживается.
2. Острый и хронический апикальный периодонтит (К04.4; К04.5).
2.1. На внутриротовом периапикальном снимке зуба N патологические изменения костной ткани в области верхушки корня визуально не определяются.
2.2 . Определяется расширение пространства периодонтальной связки в периапикальной области.
2.3 . Расширение пространства периодонтальной связки на всем протяжении.
2.4 . Расширение пространства периодонтальной связки на всем протяжении, деструкция твердой пластинки альвеолы (lamina dura) в периапикальной области.
2.5. В периапикальной области определяется усиление плотности костного рисунка в виде перифокального остеосклероза без четких контуров, клинически соответствующее состоянию после эндодонтического лечения с остаточной интоксикацией.
2.6.1. В периапикальной области визуально определяется тень, соответствующая по плотности и конфигурации пломбировочному материалу.
2.6.2. Тень пломбировочного материала определяется в виде нескольких фрагментов (конгломерата), располагающихся в непосредственной близости к апексу (на удалении N мм).
2.6.3. Определяется в виде непрерывной линейной структуры, соответствующей по плотности и конфигурации фрагменту гуттаперчевого штифта (протяженность указывается).
2.7.1. Тень пломбировочного материала в канале не прослеживается.
2.7.2. Прослеживается на всем протяжении.
2.7.3. Прослеживается фрагментарно, радиологически апекс обтурирован.
2.7.4. Прослеживается фрагментарно, располагается пристеночно, тень пломбировочного материала неоднородна (другое), апекс не обтурирован.
2.7.5. Прослеживается от устья на протяжении ½ длины корня, просвет корневого канала в апикальной части корня визуально не определяется (не прослеживается).
2.7.6. Просвет корневого канала не прослеживается на всем протяжении корня.
2.7.7. В области средней трети корня визуально определяется тень металлической плотности, по конфигурации соответствующая фрагменту эндодонтического инструмента (каналонаполнитель? другое, протяженность фрагмента указывается).
3. Периапикальный абсцесс (К04.6-7), апикальная гранулема, радикулярная киста (К04.8).
3.1. В области верхушки корня визуально определяется деструкция (рациолюценция, радиопросветление) костной ткани без четких контуров, в виде участка сниженной плотности, с частичным сохранением характерного костного рисунка (протяженность указывается).
3.2.1. Определяется радиопросветление, соответствующее деструкции костной ткани, распространяющейся (например) от средней трети дистальной поверхности корня N на область межальвеолярной перегородки.
3.2.2. В области (например) средней трети корня определяется линейное снижение плотности рисунка с поперечной протяженностью, клинически соответствующее нарушению целостности твердых тканей корня (фрактура) без смещения фрагментов.
3.3. В области верхушки корня визуально определяется радиопросветление, соответствующее деструкции костной ткани, с четкими контурами округлой формы (протяженность указывается).
3.4. Очаг деструкции костной ткани с четкими контурами округлой формы (протяженность указывается), по контуру очага на всем протяжении определяется усиление плотности костного рисунка окружающей ткани в виде перифокального остеосклероза без четких контуров.
3.5. В просвете очага деструкции определяется тень, соответствующая по плотности и конфигурации фрагменту пломбировочного материала (гуттаперчевого штифта, фрагмента эндодонтического инструмента).
3.6. С четкими контурами округлой формы, с тенденцией распространения процесса в сторону периапикальной области такого-то зуба (указывается соседний зуб).
3.7. Распространяющееся на область межкорневой перегородки.
3.8. Визуально определяемая область просветления (деструкции) костной ткани частично (в полном объеме) проецируется на область альвеолярной бухты верхнечелюстного синуса (нижнечелюстного канала, грушевидного отверстия, другое).
3.9. Кортикальная пластинка нижней стенки верхнечелюстного синуса в области проекции радиопросветления сохранена на всем протяжении (прослеживается фрагментарно, не прослеживается).
3.10. Кортикальная пластинка нижней стенки верхнечелюстного синуса в области проекции деструкции сохранена на всем протяжении, отмечается изменение ее конфигурации и усиление плотности рисунка окружающих тканей, определяющееся как образование округлой формы, выступающее в просвет синуса.
Сведения об авторе
Рогацкин Дмитрий Васильевич, врач-рентгенолог ООО «Ортос», Россия, г. Смоленск
Rogatskin D. V., radiologist, LLC Ortos, Russia, Smolensk
Аннотация. Лучевая диагностика в стоматологии является одним из основных и наиболее востребованных методов исследования. В статье описываются популярные методы лучевой диагностики, приводится описание внутриротовых снимков а так же алгоритмов при конкретных клинических ситуациях.
Algorithm for intraoral radiation research and description of dental images
Annotation. Radiation diagnostics in dentistry is one of the main and most popular research methods. The article describes the popular methods of radiation diagnostics, provides a description of intraoral images as well as algorithms in specific clinical situations.
Ключевые слова: лучевая диагностика; радиовизиография; внутриротовой снимок.
Key words: radiation diagnostics; radiovisiography; intraoral image.
Методы лучевой диагностики челюстно-лицевой области
Рентгенологический метод исследования является распространенным, доступным методом, характеризующимся простотой исполнения, дешевизной. Он позволяет выявить кисту, определить ее
размеры, локализацию, соотношение с зубами.
Признаком наличия кистозной полости является образование округлой или овальной формы достаточно однородной структуры с четкими ровными контурами. При лучевой диагностике радикулярной кисты удается проследить связь кистозной полости с верхушкой
корня зуба. Нередко корень зуба проникает в полость кисты. В структуре фолликулярной кисты всегда определяется коронковая часть непрорезавшегося, как правило, полностью сформированного зуба. На рентгенограммах изучаются такие симптомы: форма и размер кистозной полости, локализация, состояние кортикальных пластин челюсти, однородность структуры, наличие внутриполостных перегородок, степень деструкции костей и состояние зубов в проекции кисты. Контактные внутриротовые рентгенограммы обладают достаточной информативностью для определения кист небольших размеров и оценки состояния пародонта. При кистах больших размеров они не дают полной информации о рентгенологических признаках, а что особенно важно, не позволяют в полной мере оценить окружающие области, например верхнечелюстной синус. На рентгенограмме происходит суммация теней различных образований челюстно-лицевой области, что создает трудности при изучении рентгенограмм Радиовизиография с последующим компьютерным анализом оптической плотности изображения является диагностически значимым методом для оценки плотности костной ткани. Ее проводят для контроля процесса остеорегенерации в области костного дефекта после оперативного вмешательства.
Основной методикой рентгеновского исследования челюстно-лицевой области является ортопантомография (ОПТГ), которая совершенствуется, переходя на цифровой способ получения изображения. На ОПТГ отображается панорамный рентгеновский снимок зубочелюстной системы пациента, на котором видны верхняя и нижняя челюсти, развёрнутые в плоскости, корни, каналы зубов, имеющиеся имплантаты, ортопедические конструкции, пломбы, а также пародонтальные щели, гайморовы пазухи, носовые
ходы, височно-нижнечелюстные суставы, нижнечелюстной канал.
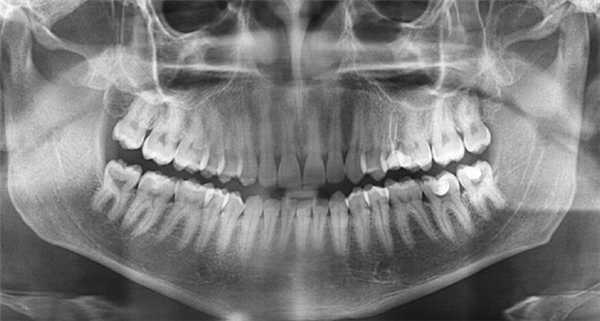
Методика оправдана для предварительных скрининговых исследований широких масс населения, поэтому активно используется при диспансеризации. Ортопантомография превосходит стандартные рентгеновские снимки и позволяет дифференцировать кисты одонтогенного и риногенного происхождения, оценивать окружающие структуры лицевого отдела головы. Однако ОПТГ имеет ряд ограничений — изображение является плоскостным, что не дает возможности оценить распространение кистозного процесса и состояние окружающих структур, а также не в полной мере дает информацию о состоянии корневых каналов.
Компьютерный томограф позволяет на основании стандартных изображений в аксиальной плоскости моделировать изображения лицевого отдела головы в любых произвольных проекциях для улучшения пространственной визуализации. Современные компьютерные томографы, имеют высокую разрешающую способность за счет возможности создания тонких срезов тканей. С применением оптической денситометрии удается определить структуру костной ткани в очаге деструкции, структуру содержимого кистозной полости, объективно оценить динамику восстановления костной ткани в патологическом очаге в процессе лечения. На компьютерном томографе с использованием трехмерной реконструкции можно установить «причинный» зуб, определить форму, истинные размеры кисты, направление ее роста и характер взаимоотношения с окружающими тканями. С помощью КТ может быть проведена дифференциальная диагностика между одонтогенной интрасинусальной кистой и истинной кистой пазухи путем выявления костной перегородки, отделяющей полость истинной кисты от полости пазухи, отсутствию связи с корнями зубов. МСКТ высокоэффективна в диагностике кист, но несет значительную лучевую нагрузку. МСКТ также требует оптимизации алгоритмов обследования и интерпретации полученных изображений в контексте стоматологической и челюстно-лицевой специфики с акцентом на определенные анатомические структуры. Перспективным направлением лучевой диагностики являются конусно-лучевые компьютерные томографы. Трехмерная конусно-лучевая компьютерная томография значительно увеличила возможности дифференциальной диагностики в специализированной амбулаторной стоматологии и челюстно-лицевой хирургии. В основе конусно-лучевых томографов используется рентгеновский луч конусной формы. Рентгеновский луч проходит через ограниченный объем ткани, с размером ребра куба не более 15 сантиметров, в итоге получается первичное трехмерное изображение высокого разрешения при минимальной дозе облучения. Конусно-лучевой томограф дает цифровое изображение высокого разрешения изучаемого объекта в трех плоскостях. С помощью конической формы луча толщина среза может быть установлена от 0,125 мм до 2 мм. При этом лучевая нагрузка на пациента в 6-10 раз меньше, чем при проведении стандартной спиральной компьютерной томографии.
Разрешающая способность у конусно-лучевого компьютерного томографа при визуализации корневых каналов зубов и костных структур альвеолярных частей не имеет аналогов. Конусно-лучевой компьютерный томограф позволяет проводить реконструкцию срезов под любым углом к зубной дуге. Благодаря этому лучевой диагност получает более полноценную и четкую визуализацию изображения. При лучевой диагностике патологии лицевого отдела головы особое внимание следует уделять оценке целостности костных стенок полости носа и верхнечелюстной пазухи, состоянию слизистой оболочки ЛОР-органов, наличию или отсутствию патологических соустий между полостью рта и носовой полостью через свищевой ход. Точность визуализации вышеперечисленных признаков влияет на выбор тактики лечения и прогноз в послеоперационном периоде.
Современные методы лучевой диагностики
Одной из активно развивающихся отраслей современной клинической медицины является лучевая диагностика. Этому способствует постоянный прогресс в области компьютерных технологий и физики. Благодаря высокоинформативным неинвазивным методам обследования, обеспечивающим подробную визуализацию внутренних органов, врачам удается выявлять заболевания на разных стадиях их развития, в том числе и до появления ярко выраженной симптоматики.
Сущность лучевой диагностики
Лучевой диагностикой принято называть отрасль медицины, связанную с применением ионизирующего и неионизирующего излучения с целью обнаружения анатомических и функциональных изменений в организме и выявления врожденных и приобретенных заболеваний. Выделяют такие виды лучевой диагностики:
- рентгенологическая, подразумевающая использование рентгеновских лучей: рентгеноскопия, рентгенография, компьютерная томография (КТ), флюорография, ангиография;
- ультразвуковая, связанная с применением ультразвуковых волн: ультразвуковое исследование (УЗИ) внутренних органов в форматах 2D, 3D, 4D, допплерография;
- магнитно-резонансная, основанная на явлении ядерного магнитного резонанса - способности вещества, содержащего ядра с ненулевым спином и помещенного в магнитное поле, поглощать и излучать электромагнитную энергию: магнитно-резонансная томография (МРТ), магнитно-резонансная спектроскопия (МРС);
- радиоизотопная, предусматривающая регистрацию излучения, исходящего от радиофармацевтических препаратов, введенных в организм пациента или в биологическую жидкость, содержащуюся в пробирке: сцинтиграфия, сканирование, позитронно-эмиссионная томография (ПЭТ), однофотонная эмиссионная томография (ОФЭКТ), радиометрия, радиография;
- тепловая, связанная с использованием инфракрасного излучения: термография, тепловая томография.
Современные методы лучевой диагностики позволяют получать плоские и объемные изображения внутренних органов человека, поэтому их называют интраскопическими («intra» - «внутри чего-либо»). Они предоставляют медикам около 90 % информации, необходимой для постановки диагнозов.
В каких случаях противопоказана лучевая диагностика
Исследования такого типа не рекомендуется назначать пациентам, пребывающим в коме и тяжелом состоянии, сочетающемся с лихорадкой (повышенной до 40-41 ̊С температурой тела и ознобом), страдающим от острой печеночной и почечной недостаточности (утраты органами способности в полной мере выполнять свои функции), психических заболеваний, обширных внутренних кровотечений, открытого пневмоторакса (когда воздух во время дыхания свободно циркулирует между легкими и внешней средой через повреждение грудной клетки).
Соблюдая рекомендации по лучевой диагностике с контрастом, врачи не назначают ее тем больным, у которых есть гиперчувствительность (индивидуальная непереносимость) к контрастным веществам, вводимым в организм.
Однако иногда требуется проведение КТ головного мозга по неотложным показаниям, например, пациенту в коме при дифференциальной диагностике инсультов, субдуральных (область между твердой и паутинной мозговыми оболочками) и субарахноидальных (полость между мягкой и паутинной мозговыми оболочками) кровоизлияний.
Это позволяет принять решение о необходимости срочного нейрохирургического вмешательства, а при проведении КТ можно оказывать пациенту реанимационное пособие.
Рентгенологические и радиоизотопные исследования сопровождаются определенным уровнем лучевой нагрузки на организм пациента. Так как доза радиации, хоть и небольшая, способна негативно сказаться на развитии плода, рентгенологическое и радиоизотопное лучевое обследование при беременности противопоказано. Если один из этих видов диагностики назначен женщине в период лактации, ей рекомендуется на 48 часов после процедуры прекратить грудное вскармливание.
Магнитно-резонансные исследования не связаны с радиацией, поэтому разрешены беременным женщинам, но все же их проводят с осторожностью: в ходе процедуры есть риск чрезмерного нагревания околоплодных вод, что может навредить ребенку. То же самое касается и инфракрасной диагностики.
Абсолютным противопоказанием к магнитно-резонансному исследованию является наличие у пациента металлических имплантатов, кардиостимулятора.
Ультразвуковая диагностика противопоказаний не имеет, поэтому разрешена и детям, и беременным. Только больным, у которых имеются повреждения прямой кишки, не рекомендуется проводить трансректальное ультразвуковое исследование (ТРУЗИ).
Где используются лучевые методы обследования
Широкое применение получила лучевая диагностика в неврологии, гастроэнтерологии, кардиологии, ортопедии, отоларингологии, педиатрии и других отраслях медицины. Об особенностях ее использования, в частности, о ведущих инструментальных методах исследования, назначаемых пациентам с целью выявления заболеваний различных органов и их систем, речь пойдет дальше.
Применение лучевой диагностики в терапии
Лучевая диагностика и терапия - тесно связанные друг с другом отрасли медицины. Как свидетельствует статистика, в число проблем, с которыми чаще всего обращаются пациенты к врачам-терапевтам, входят заболевания дыхательной и мочевыводящей систем.
Основным методом первичного обследования органов грудной клетки продолжает оставаться рентгенография. Это связано с тем, что рентгенологическая лучевая диагностика заболеваний органов дыхания недорогостоящая, быстрая и высокоинформативная.
Независимо от предполагаемого заболевания, сразу делают обзорные снимки в двух проекциях - прямой и боковой во время глубокого вдоха. Оценивают характер затемнения/просветления легочных полей, изменения сосудистого рисунка и корней легких. Дополнительно могут быть выполнены изображения в косой проекции и на выдохе.
Для определения деталей и характера патологического процесса часто назначают рентгенологические исследования с контрастом:
- бронхографию (контрастирование бронхиального дерева);
- ангиопульмонографию (контрастное исследование сосудов малого круга кровообращения);
- плеврографию (контрастирование плевральной полости) и другие методы.
Лучевая диагностика при пневмонии, подозрении на скопление жидкости в плевральной полости или тромбоэмболию (закупорку) легочной артерии, наличие опухолей в зоне средостения и субплевральных отделах легких часто проводится с помощью УЗИ.
Если перечисленные выше способы не позволили обнаружить существенных изменений в легочной ткани, но при этом у пациента наблюдается тревожная симптоматика (одышка, кровохарканье, наличие атипичных клеток в мокроте), назначается КТ легких. Лучевая диагностика туберкулеза легких такого типа позволяет получать объемные послойные изображения тканей и обнаруживать заболевание даже на стадии его зарождения.
Если необходимо исследовать функциональные способности органа (характер вентиляции легких), в том числе и после трансплантации, провести дифференциальную диагностику между добро- и злокачественными новообразованиями, проверить легкие на наличие метастазов рака другого органа, проводится радиоизотопная диагностика (сцинтиграфия, ПЭТ или используются другие методы).
Наиболее часто применяемая лучевая диагностика мочевыделительной системы - это УЗИ почек и мочевого пузыря. При помощи данного метода можно получить информацию о морфологических изменениях, произошедших в органах. Для более подробной визуализации проводят КТ и МРТ. Для оценки почечной функции назначают радионуклидное исследование, позволяющее выявить причины нарушений эвакуации мочи.
Более дешевым методом, предоставляющим возможность сделать выводы о слаженности работы почек, является урография - рентгенологическое исследование с контрастом.
При рентгеноконтрастном исследовании пациенту в вену вводят контрастное вещество, которое выводится с мочой.
По мере его прохождения через мочевыделительные пути можно исследовать чашечно-лоханочную систему почек, мочеточники.
Методы лучевой диагностики, используемые в гастроэнтерологии
Рентгенологическое исследование желудка и пищевода проводится, если имеется подозрение на наличие воспалительного процесса, добро- или злокачественного новообразования, дивертикулов (небольших мешкообразных выпячиваний в стенке пищевода, кишки), грыжи пищеводного отверстия диафрагмы, аномалий в развитии пищевода, желудка, двенадцатиперстной кишки.
Если необходимо исследовать толстый кишечник на наличие рубцов, спаек после операции, дивертикулов, хронического или острого воспаления, опухолей и свищей, назначается рентгенологическое исследование с контрастом, известное под названием ирригоскопия.
Пациенту вместе с клизмой вводится раствор сернокислой соли (сульфата) бария, и по мере его распределения в кишечнике выполняется серия снимков.
Для получения трехмерных изображений органов брюшной полости назначают КТ и МРТ. Во время первой хорошо визуализируется внутреннее кровотечение, патологии лимфатических узлов, плотность тканей, вторая же позволяет более подробно изучить состояние мягких тканей, наличие в них опухолей, воспалительных процессов. Часто рентгенологическая и магнитно-резонансная лучевая диагностика в гастроэнтерологии используются параллельно.
Для определения характера нарушений в работе печени и желчевыводящих путей проводят сцинтиграфию. Она может быть статической (дает двухмерные изображения, позволяющие оценить состояние паренхимы железы и определить очаги патологии в ней) и динамической (основывается на построении кривой, состоящей из серии статических снимков, и показывает, как радиоизотоп, введенный перед процедурой в организм пациента, проходит через желчевыводящие пути). Радионуклидная диагностика печени позволяет также обнаружить в ней рак на ранней стадии.
Как используется лучевая диагностика в стоматологии
Несмотря на прогресс современных технологий, основным способом визуализации, применяемым при обследовании полости рта, челюстей и зубов, по-прежнему является классическое рентгенологическое исследование. Наиболее часто используемые методы лучевой диагностики в стоматологии - это обзорная, внутриротовая и внеротовая рентгенографии.
Обзорные снимки выполняются зачастую в трех проекциях - прямой, боковой, передней полуаксиальной (подбородочной). С их помощью удается изучить структуру всего лицевого отдела черепа. Внеротовые рентгенограммы назначаются, если есть необходимость оценить состояние нижней челюсти, скуловых костей, височно-нижнечелюстного сустава.
Лучевая диагностика периодонтита (воспаления корня зуба и тканей, прилегающих к нему), как и большинства других заболеваний зубов и пародонта (тканей, окружающих зуб и обеспечивающих его фиксацию в костях челюсти) осуществляется с помощью внутриротовой рентгенографии.
Всевозрастающей популярностью пользуется цифровая визиография - метод получения рентгеновского снимка зуба без выведения его изображения на специальную пленку. Преимущество метода заключается в минимальных дозах облучения и наличии возможности масштабировать изображение на мониторе.
Для диагностики заболеваний лицевой части черепа и зубочелюстной системы может назначаться КТ. Она эффективна при выявлении переломов, новообразований, локализованных в труднодоступных местах, патологий слюнных желез. Такая лучевая диагностика в стоматологии проводится при помощи специальных томографов, на которых установлено программное обеспечение, предназначенное для изучения дентального ряда.
Лучевая диагностика и ортопедия
Рентгенография - это основной способ обнаружения патологических изменений в костно-суставной системе. Данный метод позволяет быстро оценить состояние пациента после травмы, выявить вывихи и переломы. Рентгенологическая лучевая диагностика костей и суставов предусматривает выполнение снимков в двух базовых проекциях (прямой и боковой), а при необходимости - еще и в третьей (косой).
Если в результате травмы у человека ограничена подвижность, рентген делают в том положении, которое причинит ему минимум дискомфорта и боли.
Выявлять искривления позвоночника разной степени помогает рентгенологическая диагностика опорно-двигательного аппарата. На снимках хорошо просматриваются сколиоз (смещение позвонков вправо или влево относительно своей оси), лордоз (чрезмерный дугообразный изгиб позвоночного столба в пояснично-крестцовом отделе вперед), кифоз (чрезмерная выпуклость позвоночника в шейном и грудном отделе назад, что становится причиной появления горба).
Недостаток обычной рентгенографии заключается в том, что она не позволяет визуализировать состояние мягких тканей вокруг костей, сосудов, нервных узлов, связок, хрящей, поскольку все они, в отличие от костной ткани, хорошо пропускают рентгеновское излучение. Поэтому если возникает необходимость изучить их структуру параллельно с исследованием состояния костей и суставов, применяется компьютерная томография и магнитно-резонансная лучевая диагностика в травматологии и ортопедии.
Обнаружить наличие злокачественных новообразований в скелете, в том числе на ранней (бессимптомной) стадии их развития позволяет радиоизотопная диагностика, в частности, сцинтиграфия и радионуклидное сканирование в режиме «Whole body» («все тело»). С помощью этих же методов выполняется поиск в костной ткани метастазов рака любого другого органа.
Радиоизотопная лучевая диагностика костно-суставной системы назначается и в процессе лечения для оценки его эффективности. Врачи предотвращают рецидивы онкопатологии, обнаруживая оставшиеся после операции, химической и лучевой терапий злокачественные клетки (они хорошо визуализируются, поскольку имеют свойство интенсивно накапливать радиофармпрепарат).
С помощью УЗИ, МРТ, КТ, сцинтиграфии проводится диагностика ревматических заболеваний: артрита (воспаления суставов), артроза (дегенеративно-дистрофической деформации суставов), болезни Бехтерева (срастания (анкилоза) межпозвонковых суставов в результате их воспаления, приводящего к ограничению подвижности позвоночника) и других.
Место лучевой диагностики в отоларингологии
Лучевые методы исследования играют ведущую роль в обнаружении воспалительных, опухолевых процессов в ЛОР-органах, в изучении характера повреждений после травм, а также в оценке эффективности лечения. Из рентгенологических методик чаще всего назначается рентгенография височной кости, носа и околоносовых пазух, линейная томография гортани и лицевого скелета.
При сложных повреждениях может быть назначена КТ полости носа и околоносовых пазух, выполняемая во фронтальной и поперечной плоскостях. С целью дифференциальной диагностики опухолевых и неопухолевых заболеваний ЛОР-органов проводится МРТ, которая обеспечивает более четкую визуализацию мягких тканей, слухового нерва, полукружных каналов.
Использование методов лучевой диагностики в других сферах медицины
Лучевая диагностика получила широкое применение в кардиологии. Первичное обследование сердца основывается на классических методиках - рентгенографии, рентгеноскопии, флюорографии. На снимках в виде дуг хорошо визуализируются контуры сердца и магистральных сосудов.
На основании их смещения делается вывод о наличии той или иной патологии. Если установить диагноз при помощи полученного изображения не удалось, назначается магнитно-резонансная, ультразвуковая, радиоизотопная лучевая диагностика сердечно-сосудистой системы.
Лучевые методы исследования являются ключевыми в изучении состояния головного мозга. Благодаря им удается обнаруживать не только опухолевые, но и неопухолевые заболевания (в том числе и инфекционные), оценивать характер и объем поражения, выявлять осложнения, судить об эффективности лечения.
Как свидетельствует медицинская практика, в большинстве случаев диагностика заболеваний головного мозга проводится с помощью КТ и МРТ, дающих объемные послойные изображения и предоставляющих возможность подробно изучить морфологию головного мозга. Ультразвуковое исследование является дополнительным методом, который используется в тех случаях, когда возникает необходимость оценить кровоток в мозге, к примеру, при его отеке.
ПЭТ, ОФЭКТ, сцинтиграфия - методы, с помощью которых осуществляется лучевая диагностика опухолей головного мозга. Патологически измененные ткани интенсивно накапливают радиофармпрепарат, поэтому радиоизотопное исследование позволяет установить точную их локализацию. Перечисленные методы помогают обнаруживать и некоторые другие заболевания головного мозга: менингит (воспаление мозговых оболочек), энцефалит (вирусное воспаление головного мозга), абсцесс (скопление гноя в полости черепа).
Лучевая диагностика в педиатрии заслуживает отдельного внимания. Так, в связи с высокой степенью уязвимости организма ребенка к рентгеновскому излучению, исследования такого типа запрещено назначать детям до 15 лет без крайней надобности.
Исключения из этого правила допустимы, если, по мнению лечащего врача, потенциальная польза от процедуры будет превышать возможный вред.
Предпочтение же получают МРТ и УЗИ как методы лучевой диагностики ЖКТ (желудочно-кишечного тракта), сердечно-сосудистой, мочевыделительной систем и других органов. После достижения ребенком трехлетнего возраста может назначаться сцинтиграфия, поскольку лучевая нагрузка при ней значительно ниже, чем во время рентгенографии и КТ.
Как влияет лучевая диагностика на организм
Воздействие ультразвукового, инфракрасного, электромагнитного излучения признано учеными безопасным для человеческого организма. Вредным же по своей природе является только облучение, получаемое пациентами при радиоизотопном и рентгенологическом исследованиях.
В задачи службы лучевой диагностики, функционирующей при местных и региональных департаментах охраны здоровья, входит контроль соблюдения медицинским персоналом стандартов исследований. Это необходимо, так как при нарушении порядка и периодичности проведения диагностических процедур чрезмерное облучение может стать причиной ожогов на теле, поспособствовать развитию злокачественных новообразований и уродств у детей в следующем поколении.
Если радиоизотопные и рентгенологические исследования выполняются правильно, дозы излучаемой радиации незначительные, неспособные вызывать нарушения в работе организма взрослого человека. Инновационное цифровое оборудование, которое пришло на смену старым рентгеновским аппаратам, позволило существенно снизить уровень лучевой нагрузки. К примеру, доза облучения при маммографии варьируется в диапазоне от 0,2 до 0,4 мЗв (миллизиверта), при рентгене органов грудной клетки - от 0,5 до 1,5 мЗв, при КТ головного мозга - от 3 до 5 мЗв.
Максимально допустимая для человека доза облучения составляет 150 мЗв в год.
Применение рентгеноконтрастных веществ в лучевой диагностике помогает защитить зоны тела, которые не исследуются, от облучения. С этой целью перед рентгеном на пациента надевают свинцовый фартук, галстук. Чтобы радиофармацевтический препарат, введенный в организм перед радиоизотопной диагностикой, не накапливался и быстрее выводился вместе с мочой, больному рекомендуют пить много воды.
Подводя итоги
В современной медицине лучевая диагностика в неотложных состояниях, при выявлении острых и хронических заболеваний органов, обнаружении опухолевых процессов играет ведущую роль. Благодаря интенсивному развитию компьютерных технологий удается постоянно совершенствовать диагностические методики, делая их более безопасными для человеческого организма.
Читайте также:
