Ювенильный идиопатический артрит (ЮИА) у детей: клиника, диагностика, лечение
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Ювенильный идиопатический (ревматоидный) артрит (ЮИА) — хроническое, тяжелое прогрессирующее заболевание детей и подростков с преимущественным поражением суставов неясной этиологии и сложным, аутоиммунным патогенезом, которое приводит к постепенной деструкции суставов, нередко сопровождается внесуставными проявлениями, нарушает рост и развитие ребенка, негативно влияет на качество всей жизни.
Эпидемиология
Частота составляет 1-3 на 10 тыс. детей в год. В Европе и Северной Америке ЮИА встречается чаще, чем в Азии. Распространенность ЮИА составляет примерно 6 на 10 тыс. детей, у девочек встречается в 2 раза чаще, чем у мальчиков. В России распространенность ЮИА у детей до 14 лет составляет 49,57 на 100 тыс. детского населения, а в возрасте 15-17 лет ЮИА регистрируют у 121,53 на 100 тыс. подростков.
Этиология и патогенез
Этиология ЮИА неизвестна до настоящего времени. ЮИА, как и ревматоидный артрит взрослых, — мультифакториальное заболевание с полигенным типом наследования, в развитии которого принимают участие ряд наследственных и средовых факторов, среди которых определенное значение придают инфекции. О роли наследственных факторов в развитии ЮИА свидетельствует достоверно более высокое, чем в популяции, число случаев ревматоидного артрита у родственников 1-й степени родства. В монозиготных (однояйцевых) парах, где один ребенок болен ЮИА, второй близнец страдает артритом более, чем в 44%, в то время как в дизиготных — только в 4%. Выявлены ассоциации ЮИА с Аг гистосовместимости (HLA) — A2, B27, B35 и HLA DR-5, DR-8.
Роль средовых (инфекционных) факторов в развитии ЮИА остается в рамках гипотез. Существует множество провоцирующих факторов, запускающих механизм развития болезни. Наиболее частые — вирусная или бактериально-вирусная инфекция, травмы, инсоляция или переохлаждение, психологические стрессы и даже профилактические прививки. Предполагают также первичную патологию самой иммунной системы в развитии ЮИА. В основе заболевания лежит активация клеточного и гуморального звена иммунитета. Чужеродный или измененный собственный Аг воспринимается и обрабатывается макрофагами или другими антигенпрезентирующими клетками, которые представляют его Т-лимфоцитам, приводя к активации и пролиферации Т-лимфоцитов. Макрофаги, активированные Т-лимфоциты, фибробласты, синовиоциты вырабатывают провоспалительные цитокины, вызывающие каскад патологических изменений с развитием прогрессирующего воспаления в полости сустава и системных проявлений заболевания. Выработка большого количества аутоантител свидетельствует о вовлеченности В-клеточного звена иммунной системы. Центральный провоспалительный цитокин, который определяет активность воспалительных и деструктивных изменений в суставах, — ФНОα. Системные проявления ЮИА — лихорадка, сыпи, лимфаденопатия, похудание и другие преимущественно связывают с повышением синтеза и активностью ИЛ-1 и ИЛ-6 (рис. 9.1). Активированные лимфоциты вырабатывают большое количество протеолитических ферментов, что приводит к резорбции хряща и даже костной ткани. Деструкция всех компонентов сустава вызвана формированием паннуса, состоящего из активированных макрофагов, фибробластов, активно пролиферирующих синовиальных клеток.
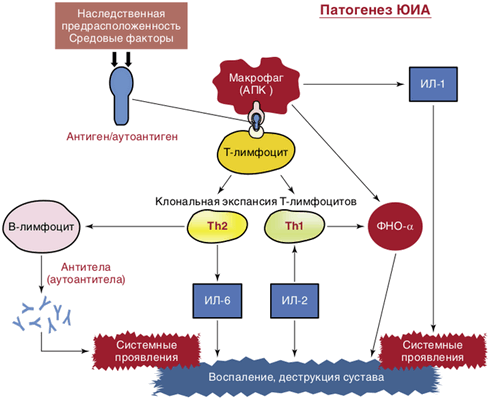
Рис. 9.1. Схема патогенеза ювенильного идиопатического артрита (ЮИА); ИЛ — интерлейкин; ФНО — фактор некроза опухоли
Таким образом, неконтролируемые реакции иммунной системы приводят к развитию хронического воспаления, необратимым изменениям в суставах, развитию экстраартикулярных проявлений.
Классификация и номенклатура
Современные классификационные критерии были приняты постоянным комитетом международной противоревматической лиги (ILAR) в апреле 1997 г. и скорректированы в 2001 г., когда был введен объединяющий термин — «ювенильный идиопатический артрит» (ЮИА).
ЮИА определяют как артрит неустановленной этиологии, присутствующий в течение 6 нед, возникший до 16-летнего возраста, при исключении других заболеваний.
Ювенильный ревматоидный артрит ( Юношеский ревматоидный артрит )
Ювенильный ревматоидный артрит - это прогрессирующее деструктивно-воспалительное поражение суставов у детей, развившееся в возрасте до 16 лет и сочетающееся с внесуставной патологией. Суставная форма заболевания проявляется отеком, деформацией, контрактурой крупных и мелких суставов конечностей, шейного отдела позвоночника; системная форма сопровождается общими симптомами: высокой лихорадкой, полиморфной сыпью, генерализованной лимфаденопатией, гепатоспленомегалией, поражением сердца, легких, почек. Диагноз ювенильного ревматоидного артрита основан на данных клинической картины, лабораторного обследования, рентгенографии и пункции суставов. При ювенильном ревматоидном артрите назначаются НПВС, глюкокортикостероиды, иммунодепрессанты, ЛФК, массаж, физиопроцедуры.
МКБ-10
Общие сведения
Ювенильный (юношеский) ревматоидный артрит - диффузное заболевание соединительной ткани с преимущественным поражением суставов, развивающееся в детском и подростковом возрасте. Ювенильный ревматоидный артрит является самым распространенным заболеванием в детской ревматологии. Согласно статистике, он диагностируется у 0,05-0,6% юных пациентов во всем мире. Обычно патология проявляется не раньше двухлетнего возраста, при этом в 1,5-2 раза чаще встречается у девочек. Ювенильный ревматоидный артрит относится к инвалидизирующей ревматической патологии, часто приводит к потере трудоспособности уже в молодом возрасте.
Причины
Предположительно, к развитию ювенильного ревматоидного артрита приводит сочетание различных экзогенных и эндогенных повреждающих факторов и гиперчувствительность организма к их воздействию. Манифестации ювенильного ревматоидного артрита может способствовать:
- перенесенная острая инфекция, (чаще всего, вирусная, вызванная парвовирусом B19, вирусом Эпштейна-Барра, ретровирусами);
- травма суставов;
- инсоляция или переохлаждение;
- инъекции белковых препаратов.
Потенциально артритогенными стимулами могут выступать белки коллагена (типов II, IX, X, XI, олигомерный матриксный белок хряща, протеогликаны). Важную роль играет семейно-генетическая предрасположенность к развитию ревматической патологии (носительство определенных сублокусов HLA-антигенов).
Патогенез
Отмечается образование микроворсинок, лимфоидных инфильтратов, разрастаний грануляционной ткани (паннуса) и эрозий на поверхности суставного хряща, деструкция хряща и эпифизов костей, сужение суставной щели, атрофия мышечных волокон. Прогрессирующее фиброзно-склеротическое поражение суставов возникает у детей с серопозитивным и системным вариантом ювенильного ревматоидного артрита; приводит к необратимым изменениям в суставах, развитию подвывихов и вывихов, контрактур, фиброзного и костного анкилоза, ограничению функции суставов. Деструкция соединительной ткани и изменения в сосудах также проявляются в других органах и системах. Ювенильный ревматоидный артрит может протекать и при отсутствии ревматоидного фактора.
Классификация
Ювенильный ревматоидный артрит - самостоятельная нозологическая единица, напоминающая ревматоидный артрит у взрослых, но отличающаяся от него по суставным и внесуставным проявлениям. Классификация американской коллегии ревматологов (AKP) выделяет 3 варианта ювенильного ревматоидного артрита:
- системный
- полиартикулярный
- олиго- (пауци-) артикулярный (типы I и II). На олигоартрит типа I приходится до 35-40% случаев заболевания, болеют в основном девочки, дебют - в возрасте до 4 лет. Олигоартрит типа II отмечается у 10-15% больных, в основном у мальчиков, начало - в возрасте старше 8 лет.
По иммунологическим характеристикам (наличию ревматоидного фактора) ювенильный ревматоидный артрит подразделяют на серопозитивный (РФ+) и серонегативный (РФ-). По клинико-анатомическим особенностям различают:
- суставную форму (с увеитом или без него) в виде полиартрита с поражением более 5 суставов или олигоартрита с поражением от 1 до 4-х суставов;
- суставно-висцеральную форму, включающую синдром Стилла, синдром Висслера-Фанкони (аллергосептический);
- форму с ограниченными висцеритами (поражением сердца, легких, васкулитом и полисерозитом).
Течение ювенильного ревматоидного артрита может быть медленно, умеренно или быстро прогрессирующим. Существует 4 степени активности ювенильного ревматоидного артрита (высокая - III, средняя - II, низкая - I, ремиссия - 0) и 4 класса заболевания (I-IV) в зависимости от степени нарушения функции суставов.
Симптомы ювенильного ревматоидного артрита
Суставная форма
В большинстве случаев ЮРА начинается остро или подостро. Острый дебют более характерен для генерализованной суставной и системной форм заболевания с рецидивирующим течением. При более распространенной суставной форме развивается моно-, олиго- или полиартрит, часто симметричного характера, с преимущественным вовлечением крупных суставов конечностей (коленных, лучезапястных, локтевых, голеностопных, тазобедренных), иногда и мелких суставов (2-го, 3-го пястно-фаланговых, проксимальных межфаланговых).
Возникают отечность, деформация и локальная гипертермия в области пораженных суставов, умеренная болезненность в покое и при движении, утренняя скованность (до 1 ч и более), ограничение подвижности, изменение походки. Маленькие дети становятся раздражительными, могут перестать ходить. Встречаются кистозные образования, грыжевые выпячивания в области пораженных суставов (например, киста подколенной ямки). Артрит мелких суставов рук приводит к веретенообразной деформации пальцев. При ювенильном ревматоидном артрите часто поражается шейный отдел позвоночника (боль и скованность в области шеи) и ВНЧС («птичья челюсть»). Поражение тазобедренных суставов развивается обычно на поздних стадиях заболевания.
Может отмечаться субфебрилитет, слабость, умеренная спленомегалия и лимфаденопатия, снижение массы тела, замедление роста, удлинение или укорочение конечностей. Суставная форма ювенильного ревматоидного артрита нередко сочетается с ревматоидным поражением глаз (увеитом, иридоциклитом), резким падением остроты зрения.
Ревматоидные узелки характерны для РФ-положительной полиартрической формы заболевания, возникающей у детей старшего возраста, имеющей более тяжелое течение, риск развития ревматоидного васкулита и синдрома Шегрена. РФ-отрицательный ювенильный ревматоидный артрит возникает в любом детском возрасте, имеет сравнительно легкое течение с редким образованием ревматоидных узелков.
Системная форма
Системная форма характеризуется выраженными внесуставными проявлениями: упорной фебрильной лихорадкой гектического характера, полиморфной сыпью на конечностях и туловище, генерализованной лимфаденопатией, гепатолиенальным синдромом, миокардитом, перикардитом, плевритом, гломерулонефритом.
Поражение суставов может проявиться в начальный период системного ювенильного ревматоидного артрита или спустя несколько месяцев, принимая при этом хроническое рецидивирующее течение. Синдром Стилла чаще наблюдается у детей дошкольного возраста, для него характерен полиартрит с поражением мелких суставов. Синдром Висслера-Фанкони обычно возникает в школьном возрасте и протекает с доминированием полиартрита крупных, в т. ч. тазобедренных суставов без выраженных деформаций.
Осложнения
Осложнениями ювенильного ревматоидного артрита являются вторичный амилоидоз почек, печени, миокарда, кишечника, синдром активации макрофагов с возможным летальным исходом, сердечно-легочная недостаточность, задержка роста. Олигоартрит типа I сопровождается хроническим иридоциклитом с риском потери зрения, олигоартрит типа II - спондилоартропатией. Прогрессирование ювенильного ревматоидного артрита приводит к стойкой деформации суставов с частичным или полным ограничением их подвижности и ранней инвалидизации.
Диагностика
Диагностика ювенильного ревматоидного артрита основана на данных анамнеза и осмотра ребенка детским ревматологом и детским офтальмологом, лабораторных исследований (Hb, СОЭ, наличие РФ, антинуклеарных антител), рентгенографии и МРТ суставов, пункции сустава (артроцентеза). Критериями ювенильного ревматоидного артрита являются:
- Дебют до 16 лет.
- Длительность заболевания свыше 6 недель.
- Наличие минимум 2-3-х признаков:
- симметричный полиартрит,
- деформации мелких суставов кистей,
- деструкция суставов,
- ревматоидные узелки,
- позитивность по РФ,
- положительные данные биопсии синовиальной оболочки,
- увеит.
Рентгенологическая стадия ювенильного ревматоидного артрита определяется по следующим признакам:
- I - эпифизарный остеопороз;
- II - эпифизарный остеопороз с сужением суставной щели, единичными краевыми дефектами (узурами);
- III - деструкция хряща и кости, многочисленные узуры, подвывихи суставов;
- IV - деструкция хряща и кости с фиброзным или костным анкилозом.
Дифференциальная диагностика проводится с ювенильным анкилозирующим спондилитом, ювенильным псориатическим артритом, реактивным и инфекционным артритом, болезнью Бехтерева, болезнью Рейтера, СКВ, воспалительными заболеваниями кишечника (болезнью Крона, болезнью Уиппла), опухолями костей, острым лейкозом.
Лечение ювенильного ревматоидного артрита
Лечение ЮРА длительное и комплексное, начинается сразу после установления диагноза. В период обострения ограничивается двигательная активность (исключаются бег, прыжки, активные игры), запрещается пребывание на солнце. В питании ограничения касаются соли, белков, углеводов и жиров животного происхождения, сладостей. Рекомендуется пища с высоким содержанием растительных жиров, кисломолочная продукция с низкой жирностью, фрукты, овощи, прием витаминов группы В, РР, С.
Медикаментозная терапия ювенильного ревматоидного артрита включает симптоматические (противовоспалительные) препараты быстрого действия и патогенетические (базисные) средства, физиотерапию:
- в острый период суставного синдрома назначаются НПВС (диклофенак, напроксен, нимесулид)
- при необходимости используют глюкокортикостероиды (преднизолон, бетаметазон) внутрь, местно и внутрисуставно или в виде пульс-терапии.
- назначают базисные препараты-иммунодепрессанты (метотрексат, сульфасалазин).
- важным компонентом терапии ювенильного ревматоидного артрита является ЛФК, массаж, физиопроцедуры (лекарственный фонофорез, грязевые, парафиновые, озокеритовые аппликации, УФО, лазеротерапия) и лечение природными факторами.
Комплексная терапия позволяет снизить потребность в симптоматических препаратах, предупредить прогрессирование, продлить ремиссию и улучшить прогноз ювенильного ревматоидного артрита. При выраженных деформациях суставов и развитии тяжелых анкилозов показано протезирование суставов.
Прогноз и профилактика
Ювенильный ревматоидный артрит является пожизненным диагнозом. При адекватном лечении и регулярном наблюдении ревматолога возможна длительная ремиссия без выраженных деформаций и утраты функции суставов с удовлетворительным качеством жизни (учёба, работа по профессии). Риск обострения может сохраняться многие годы. Более неблагоприятный прогноз при раннем дебюте, непрерывно рецидивирующем течении, РФ+ полиартритной и системной формах ювенильного ревматоидного артрита, приводящих к развитию осложнений, выраженным ограничениям движений в суставах и инвалидизации.
Для профилактики обострений ювенильного ревматоидного артрита нужно избегать инсоляции, переохлаждения, смены климатического пояса, ограничить контакты с инфекционными больными, исключить профилактические прививки и прием иммуностимуляторов.
Увеит у детей
Увеит у детей — это общее название воспалительных болезней сосудистой оболочки глаза. Основные причины — системные аутоиммунные заболевания, инфекции (вирусные, бактериальные, грибковые), аллергические и токсические воздействия на хориоидею. Передние увеиты проявляются корнеальным синдромом и болью в глазу, задние — резким ухудшением зрения при отсутствии болевого синдрома. Для диагностики назначаются биомикроскопия, когерентная оптическая томография, визометрия, другие инструментальные исследования. Лечение проводится противовоспалительными, десенсибилизирующими, этиотропными антибактериальными и противовирусными средствами. По показаниям выполняется хирургическая коррекция.
Распространенность заболевания в детской офтальмологии колеблется в пределах 15-38 случаев на 100 тыс. населения, а его удельный вес среди всех глазных болезней составляет 10-15%. Пик диагностики увеитов в педиатрической практике приходится на подростковый возраст, мальчики и девочки болеют одинаково часто. Полиэтиологичность, многообразие и неспецифичность симптоматики ставят увеит в ряд наиболее опасных заболеваний глаза и требуют от врача применения разных методов диагностики, чтобы своевременно выявить патологию и начать лечение.
Этиологические факторы увеитов у детей разнообразны, однако их не всегда удается выявить даже современными методами диагностики, поэтому в 28% случаев процесс имеет идиопатическую природу. Остальные причины воспалений хориоидеи подразделяются на несколько групп:
- Инфекционные факторы. Основными возбудителями являются герпесвирусы: вирус простого герпеса, вирус ветряной оспы, цитомегаловирус. Задние и средние увеиты возникают как осложнение туберкулеза и сифилиса, а в эндемичных регионах они могут быть спровоцированы болезнью Лайма. Изредка увеит вызван кандидозной инфекцией.
- Системные аутоиммунные процессы. Ювенильный идиопатический артрит (ЮИА), который в 20-30% осложняется поражением глаз, является основным неинфекционным фактором увеитов у детей. Реже патология связана со спондилоартропатиями, дерматомиозитом, красной волчанкой. Описаны случаи повреждения хориоидеи при болезни Бехчета.
- Регионарные воспалительные процессы. Высокий риск развития заболевания у детей наблюдается при нелеченых синуситах, отитах, пульпитах. В этом случае возбудители проникают через общие пути кровотока в глазное яблоко, провоцируя инфекционно-аллергическое поражения сосудистой оболочки.
- Воздействие токсинов. Изредка болезнь возникает при длительном приеме сильнодействующих лекарств: сульфаниламидов, бифосфонатов, противотуберкулезных антибиотиков. Причины увеитов также включают экзогенные токсические влияния, применение медикаментов, изменяющих работу иммунной системы (ингибиторы контрольных точек).
Сосудистая оболочка представляет собой густую сеть из капилляров с замедленным кровотоком, что предрасполагает оседание в ней инфекционных возбудителей, токсинов и иммунных комплексов. Еще один важный фактор патогенеза — близость глазничной артерии, питающей хориоидею, к сосудистому бассейну других отделов лица, что повышает риск местного распространения воспалительного процесса из челюстно-лицевой зоны.
Инфекционные увеиты протекают по общим правилам воспаления. На клеточные и гуморальные механизмы влияют конкретные причины болезни (бактериальные, вирусные или грибковые агенты). В патогенезе неинфекционных воспалений хориоидеи у детей на первый план выходят иммунные реакции, которые возникают под влиянием генетической предрасположенности, молекулярной мимикрии и повышенной продукции провоспалительных цитокинов.
Патоморфологически болезнь характеризуется диффузной или очаговой инфильтрацией сосудистой оболочки активизированными иммунными клетками, среди которых преобладают макрофаги, плазматические клетки и Т-лимфоциты. Разнообразие клинических форм обусловлено активацией разных субклассов Т-хелперов и регуляторных молекул, что учитывает врач, когда подбирает лечение. Закономерный исход увеитов — фиброз, неоангиогенез и атрофические процессы.
По клиническому течению патология имеет острую (до 3 месяцев), хроническую (обострения с менее чем 3-месячным интервалом) и рецидивирующую формы. С учетом причины болезнь делится на эндогенную, вызванную внутренними факторами, и экзогенную форму, спровоцированную инфекциями или аллергическими триггерами. В практической офтальмологии широко используется систематизация по локализации процесса, согласно которой выделяют 4 вида увеитов:
- Передний (37-62%). Воспаление развивается в радужке (ирит) либо одновременно поражаются радужка и цилиарное тело (иридоциклит).
- Срединный (до 4%). В патологический процесс вовлекаются задние отделы ресничного тела (задний циклит), периферия сетчатки, подлежащие участки сосудистой оболочки (парспланит).
- Задний (9-38%). Происходит поражение собственно сосудистой оболочки (хориоидит) и сетчатки (хориоретинит), реже в процесс вовлекается диск зрительного нерва (нейроретинит).
- Генерализованный (7-38%). Тотальное вовлечение всей сосудистой оболочки глазного яблока (панувеит) с распространением на другие анатомические структуры.
По интенсивности воспаления выделяют активные формы, для которых типична клеточная реакция +0,5 и более, и патологию в стадии ремиссии. Передние увеиты по характеру воспалительных изменений классифицируются на серозные, фибринозные, гнойные и геморрагические. В зависимости от локализации патологического очага хориоидиты бывают центральными, парацентральными, экваториальными и периферическими.
Симптомы увеита у детей
Для увеитов детского возраста характерно малосимптомное постепенное начало, что затрудняет их раннюю диагностику. Клинические признаки определяются локализацией поражения. При иритах и иридоциклитах симптомы сходны с кератитами: пациент жалуется на слезотечение, светобоязнь, непроизвольное смыкание век. Больной глаз становится красным, при прикосновениях к нему через кожу верхнего века ребенок ощущает сильную боль.
При средних и задних увеитах основной жалобой ребенка является снижение зрения различной степени. Центральный хориоидит проявляется значительным ухудшением функции зрения, искажением видимых изображений и наличием вспышек света перед глазами (фотопсий). Для парацентральных форм типично преходящее затуманивание зрения и появление плавающих точек, периферический вариант протекает преимущественно бессимптомно.
В 25-30% случаев увеит сочетается с поражениями других внутренних органов, поэтому жалобы разнообразны и зависят от основной причины. При ревматических патологиях беспокоят суставные боли и скованность движений, над пораженным суставом заметны краснота и припухлость кожи. Увеиты аллергической природы дополняются признаками поллиноза, аллергобронхита, бронхиальной астмы.
У детей увеиты зачастую имеют тяжелое рецидивирующее течение, несмотря на комплексное лечение, поэтому у них быстрее наступают осложнения. При поражении передних отделов сосудистой оболочки формируются передние синехии — сращение радужки с эндотелием роговицы и задние синехии — фиброзные тяжи между радужкой и хрусталиком. В тяжелых случаях происходит полное заращение зрачка.
Опасным последствием увеитов является офтальмогипертензия или вторичная глаукома, возникающая при нарушении оттока внутриглазной жидкости. К наиболее частым осложнениям хориоидитов и хориоретинитов относят дистрофию и отслойку сетчатки, неврит зрительного нерва, кровоизлияния в стекловидное тело. Большая медицинская и социально-экономическая значимость увеита заключается в риске необратимого ухудшения зрения вплоть до слепоты.
При объективном осмотре пациента с иридоциклитом детский офтальмолог обращает внимание на перикорнеальную инъекцию сосудов, стушеванность рисунка радужки, появление преципитатов на роговице. Задний увеит не имеет типичных внешних проявлений. Для выявления воспалительного поражения и установления его возможной причины ребенку назначается полный комплекс лабораторно-инструментальных методов, в который включаются:
- Биомикроскопия глаза. Диагноз переднего увеита ставится при наличии клеточной взвеси в передней камере более +0,5 (что соответствует 1-5 клеткам на поле площадью 1 мм 2 ). При хориоретинитах присутствуют экссудат в стекловидном теле, серовато-желтые ретинальные инфильтраты, макулярный отек сетчатки, ретиноваскулит.
- Оптическая когерентная томография. Оптическое исследование сетчатки показано при хориоидитах и хориоретинитах для оценки макулярного отека, детальной визуализации структурных изменений задних отделов глазного яблока. Для уточнения зон ишемии и неоваскуляризации ОКТ у детей дополняется флюоресцентной ангиографией (ФАГ).
- Дополнительные инструментальные методы. Острота зрения оценивается с помощью классической визометрии, а функции сетчатки и проводящих путей — при периметрии или электрофизиологическом исследовании. Реоофтальмография и ангиография ретинальных сосудов информативны для обнаружения очагов хориоретинита.
- Анализы крови. При оценке биохимических показателей учитывают уровень острофазовых белков, данные протеинограммы и маркеры азотистого обмена. При подозрении на ревматические причины глазной патологии определяют антиген HLA-B27, антистрептолизин-О, ревматоидный фактор. При возможном сифилисе проводится ИФА на Treponema pallidum.
Лечение увеита у детей
Консервативная терапия
Медикаментозная терапия заболевания преследует несколько целей: купирование активного воспалительного процесса, профилактику синехий, других фиброзных осложнений, по возможности устранение этиологического фактора. Лечение назначает офтальмолог в тесном сотрудничестве с врачами других специальностей — детским ревматологом, инфекционистом, иммунологом-аллергологом. В комплексной терапии увеитов у детей используются следующие группы препаратов:
- Мидриатики. Глазные капли с М-холиноблокаторами вызывают стойкое расширение зрачка и предупреждают развитие фиброзных изменений. Они эффективны в остром периоде заболевания.
- Противовоспалительные препараты. Купирование воспаления проводят при помощи системных нестероидных противовоспалительных средств и местных глюкокортикоидов (ГКС). Для повышения эффективности терапии ГКС вводятся субконъюнктивально или парабульбарно.
- Иммуносупрессоры. Если гормональное лечение неэффективно, его усиливают системными цитостатиками. Такая терапия в основном применяется при увеитах на фоне заболеваний соединительной ткани.
- Фибринолитики. Для предупреждения фибринозно-пластических процессов и других осложнений увеита рекомендованы ферментные растворы (лидаза, вобэнзим, коллализин) в виде субконъюнктивальных инъекций.
- Дезинтоксикационные средства. Для десенсибилизации организма используются инфузии солевых и глюкозных растворов, при выраженных аллергических процессах назначаются антигистаминные препараты.
- Антибиотики. Этиотропные средства применяются при задних увеитах после подтверждения чувствительности возбудителя. При инфицировании простейшими (токсоплазма) показаны специфические противопротозойные препараты.
Хирургическое лечение
Помощь офтальмохирургов необходима при осложненном течении заболевания. При неоваскуляризации и периферической отслойке сетчатки эффективна лазерокоагуляция, а круговые синехии удаляются методами лазерной синехиотомии и иридотомии. При распространенном фиброзном поражении стекловидного тела показана витрэктомия. При панувеитах сопровождающихся тотальным вовлечением глаза, иногда приходится выполнять эвисцерацию глазного яблока.
Раннее выявление и лечение заболевания повышает шансы на полное выздоровление. Прогноз благоприятный у детей с легким течением увеита, отсутствием системных патологий, хорошим ответом на проводимую терапию. Менее оптимистичный прогноз для больных с изначально низкой остротой зрения, развитием осложнений, длительным течением болезни с частыми рецидивами.
Профилактические мероприятия при увеитах не разработаны. Детям с ревматическими заболеваниями и другими факторами риска необходимы регулярные профосмотры у офтальмолога для контроля зрительной функции. Чтобы предупредить инфекционные формы, необходимо соблюдать общие противоэпидемические мероприятия. После перенесенного воспаления хориоидеи назначается диспансерное наблюдение каждые 3-6 месяцев для своевременного выявления и лечения обострений.
2. Вопросы классификации и эпидемиологии увеитов/ Е.А. Дроздова // РМЖ «Клиническая офтальмология». — 2016.
3. Воспалительные заболевания сосудистого тракта глаза (увеиты)/ Н.В. Волкова, А.А. Веселов, Ю.С. Самсонова, Д.А. Яблонская. — 2015.
4. Увеиты при болезни Бехчета у детей. Анализ литературы и описание случаев/ Л.А. Катаргина, Е.В. Денисова, А.В. Старикова, Н.А. Гвоздюк и др.// Российская педиатрическая офтальмология. — 2014.
Ювенильный идиопатический артрит (педиатрия)
Ювенильный идиопатический артрит определяют, как артрит неустановленной причины, присутствующий в течение 6 недель, возникший до 16-летнего возраста, при исключении других заболеваний [1].
НЖСС-ненасыщенная железосвязывающая способность сыворотки
НПВП - нестероидные противовоспалительные препараты
ОАК - общий анализ крови
ОАМ - общий анализ мочи
ПВ-протромбиновое время
ПТИ-протромбиновый индекс
ПЦР-полимеразная цепная реакция
РПГА-реакция пассивной гемагглютинации
РФ - ревматоидный фактор
САМ-синдром активации макрофагов
СОЭ - скорость оседания эритроцитов
СРБ —С-реактивный белок
ТВ - тромбиновое время
ТТГ-тиреотропный гормон
Т3- трийодтиронин
Т4-свободный тироксин
ТПО - тиреопероксидаза
УЗИ - ультразвуковое исследование
ЭКГ - электрокардиограмма
Эхо КГ - эхокардиограмма
ЮИА - ювенильный идиопатический артрит
ANA - антинуклеарные антитела
FDA - FoodandDrugAdministration (Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США)
HLA B-27- HumanLeukocyteAntigen (HLA) B27( Человеческий лейкоцитарный антиген В 27)
IgG, IgM, IgA-иммуноглобулины G, М, А
ILAR - Международная лига ревматологических ассоциаций
Scl-70 - (ядерная топоизомераза)
Категория пациентов: дети.
Пользователи протокола: педиатры, ревматологи, врачи общей практики, врачи скорой помощи.
Ювенильный идиопатический артрит (ЮИА) - артрит неустановленной причины, длительностью более 6 недель, развивающийся у детей в возрасте до 16 лет, при исключении другой патологии суставов.
Название протокола: Ювенильный идиопатический артрит
Код (ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| М08.0 | Юношеский (ювенильный) ревматоидный артрит (РФ+ и РФ-) |
| М08.1 | Юношеский анкилозирующий спондилит |
| М08.2 | Юношеский (ювенильный) артрит с системным началом |
| М08.3 | Юношеский (ювенильный) полиартрит (серонегативный) |
| М08.4 | Пауциартикулярный юношеский (ювенильный) артрит |
| М08.8 | Другие ювенильные артриты |
| М08.9 | Юношеский артрит неустановленный |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г.)
Сокращения, используемые в протоколе:
| ANA | антинуклеарные антитела |
| AKR (ACR) | Американская коллегия ревматологов (American College of Rheumatology) |
| АКРпеди | педиатрические критерии улучшения Американской коллегии ревматологов |
| HLA B-27 | Human Leukocyte Antigen (HLA) B27 (Человеческий лейкоцитарный антиген В 27) |
| ILAR | Международная Лига Ассоциаций Ревматологов |
| IgG,IgM,IA | иммуноглобулины G, М, А |
| АЛТ | аланинаминотрансфераза |
| АСТ | аспартатаминотрансфераза |
| Анти-ФНО | анти-Фактор некроза опухолей |
| АНФ | антинуклеарный фактор |
| АЦЦП | антитела к циклическому цитруллинированному пептиду |
| БПВП | базисные противовоспалительные препараты |
| ГИБП/БП | генно-инженерные биологические препараты / биологические препараты |
| БМАРП | болезнь-модифицирующие антиревматические препараты |
| ВВИГ | внутривенный иммуноглобулин |
| ВАШ | визуально-аналоговая шкала |
| ГК | глюкокортикоиды |
| иАПФ | ингибиторы ангиотензинпревращающего фермента |
| ИЛ | интерлейкины |
| ИФА | иммуноферментный анализ |
| КТ | компьютерная томография |
| КФК | креатинфосфокиназа |
| ЛДГ | лактатдегидрогеназа |
| МКБ | международная классификация болезней |
| МНО | международное нормализованное отношение |
| МРТ | магнитно-резонансная томография |
| НПВП | нестероидные противовоспалительные препараты |
| ПМСП | первичная медико-санитарная помощь |
| РФ | ревматоидный фактор |
| САМ | синдром активации макрофагов |
| СОЭ | скорость оседания эритроцитов |
| СРБ | С-реактивный белок |
| УДД | уровень достоверности доказательств |
| УЗИ | ультразвуковое исследование |
| ЭКГ | электрокардиограмма |
| ЦНС | центральная нервная система |
| ЮИА | ювенильный идиопатический артрит |
| сЮИА | системный ювенильный идиопатический артрит |
Пользователи протокола: педиатры, ревматологи (детские, взрослые), врачи общей практики, врачи скорой медицинской помощи.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Таблица 1- Классификация ювенильного идиопатического артрита по ILAR [1]:
| Подтип | Диагностические критерии |
| Системный | Лихорадка как минимум 2 недельная длительность и артрит как минимум >1 суставе Плюс одни или более из нижеследующих: Эритематозная сыпь Лимфоаденопатия Серозиты Гепато и /или спленомегалия Исключение: а), b) с) d) |
| Олигоартрит | Артрит, поражающий ≤4 суставов в течение первых 6 месяцев заболевания Есть 2 подкатегории: Персистирующий: поражает 4 или меньше суставов в течение всей болезни. Распространяющийся: поражает более 4 суставов после первых 6 месяцев заболевания. Исключение:а), b) с), d), е) |
| РФ (-) полиартрит | Артрит, поражающий ≥5 суставов в течение первых 6 месяцев заболевания РФ-отрицательный Исключение: а), b) с), d), е) |
| РФ (+) полиартрит | Артрит, поражающий ≥5 суставов в течение первых 6 месяцев заболевания Два или более анализа на РФ являются положительными не менее 3 месяцев в течение первых 6 месяцев заболевания Исключение:а), b) с), е) |
| Энтезит ассоциированный артрит | Артрит и энтезит, или артрит или энтезит с по меньшей мере 2 последующими симптомами: Персистенция или наличие в анамнезе болезненность в илеосакральных сочленениях и / или воспалительная пояснично-крестцовая боль Присутствие антигена HLA-B27 Начало артрита у мужчин старше 6 лет Острый (симптоматический) передний увеит История анкилозирующего спондилоартрита, связанного с энтезитом артрита, сакроилита с воспалительным кишечником болезни, синдрома Рейтера или острого переднего увеита у родственника первой степени Исключение: a), b),е) |
| Псориатический артрит | Артрит и псориаз, или артрит, и как минимум 2 из следующих симптомов: Дактилит Язва ногтей или онихолиз Псориаз у родственника первой степени Исключение: b) с), d),е) |
| Недифференцированный артрит | Артриты неизвестной причины у детей, не отвечающие полным критериям какой-либо категории или отвечающие критериям более чем одной из представленных категорий. |
РФ: ревматоидный фактор; HLA: антиген лейкоцитов человека. Одна из основных целей классификации ILAR является взаимной исключительностью подтипов. Поэтому был определен следующий список возможных исключений для каждой категории; а)Псориаз или история псориаза у пациента или родственника первой степени; b) Артрит у мужчин с HLA-B27-положительным началом после шести лет; c) Анкилозирующий спондилоартрит, энтезит-ассоциированный артрит, сакроилит с воспалительным заболеванием кишечника или острым передним увеитом или история одного этих расстройств у родственника первой степени; d) Наличие ревматоидного фактора иммуноглобулина M и по меньшей мере два раза не менее 3 месяцев; e) Наличие системной ЮИА у пациента.
- с активными системными проявлениями и разной степенью активности артритом;
- без активных системных проявлений и разной степенью активности артрита;
- с признаками синдрома активации макрофагов.
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ [2-9,18]
Диагностические критерии вариантов ювенильного идиопатического артрита 6
Диагностика ЮИА:
Жалобы и анамнез:
Жалобы на (УД - D):
Осмотр каждого сустава проводят, сравнивая его с симметричным. Сначала проводят визуальный осмотр, затем пальпацию, и наконец, сравнивают объем пассивных и активных движений.
Лабораторные исследования [4,7,9,18]:
- Общий анализ крови - увеличение СОЭ (≥20 мм/час). При олигоартикулярном ЮИА показатели крови могут не изменяться. Количество тромбоцитов может снижаться при САМ синдроме [18];
- Биохимический анализ крови - повышение уровня СРБ. При олигоартикулярном ЮИА показатели крови могут не изменяться. Аспартат аминотрансфераза повышается при САМ синдроме [18].
- Биохимический анализ крови РФ - положительный тест на РФ может указывать на серопозитивный ЮИА, 2-3 % от всех ЮИА, однако имеет прогностическую значимость [4,7,9].
- Иммунологическое исследование - Антинуклеарные антитела (ANA), антинуклеарный фактор (АНФ)- определение методом непрямой иммунофлуоресценции обнаруживают у 40-75% детей с олигоартикулярным поражением. Он не является специфичным, но позволяет диагностировать особый подтип, при котором высок риск развития увеита, часто протекающий бессимптомно [4,7,9,21].
- Иммунологическое исследование -Антитела к циклическому цитруллинированному пептиду (АЦЦП) - определение суммарных антител к циклическим цитруллиновым пептидам в сыворотке крови ИФА-методом (если РФ+) [4,7,9].
- Молекулярно-генетическое исследование - Человеческий лейкоцитарный антиген В 27 (HLA B-27) - с помощью метода проточной цитометрии показано при подозрении на полиартикулярный вариант ЮИА и на артрит, ассоциированный с энтезитом, сакроилеитом, псориатическим артритом[4,7,9].
- Иммунологическое исследование (Хемилюминесцентный иммуноанализ) Ферритин- определяют у пациентов с системным ЮИА и подозрением на САМ синдром [18].
- Биохимический анализ крови -Триглицериды- повышается при САМ синдроме [18].
- Коагулограмма- Фибриноген- понижается при САМ синдроме [18].
- Иммунологическое исследование-Фактор некроза опухолей альфа (ФНО -альфа),интерлейкины (ИЛ -6, ИЛ-1) - определяют при вторичной неэффективности и сложности в подборе биологической терапии [4,7,9].
Инструментальные исследования [5]:
- Рентгенологическое исследование суставов - остеопороз, мелкокистозная перестройка костной структуры эпифиза, сужение суставных щелей, костные эрозии, анкилоз суставов.
- УЗИ суставов: возможно наличие выпота и утолщения синовиальной оболочки суставов.
- МРТ суставов (с контрастированием): возможно наличие выпота и утолщения синовиальной оболочки суставов.
- Исследование синовиальной жидкости: при ЮИА количество лейкоцитов в синовиальной жидкости повышается до 25 000 в 1 микролитре за счёт нейтрофилов (25-90%), содержание белка достигает 40-60 грамм/литр. В цитоплазме лейкоцитов обнаруживают включения, вакуоли, похожие на кисть винограда (рагоциты). Эти клетки содержат фагоцитированный материал - липидные или белковые вещества, РФ, иммунные комплексы, комплемент. Рагоциты обнаруживают и при других заболеваниях: ревматических, псориатическом артритах, системной красной волчанке, бактериальных артритах, подагре, но не в таком количестве, как при ревматоидном артрите.
Показания для консультации узких специалистов:
- консультация ревматолога - при наличии любых клинических проявлений, позволяющих заподозрить ЮИА;
- консультация онколога/онкогематолога - с целью исключения новообразования (лимфаденопатия, оссалгии и/или упорные артралгии и/или тяжелое не типичное состояние, и/или гематологические нарушения);
- консультация фтизиатра - при положительной пробе Манту с целью исключения туберкулеза;
- консультация инфекциониста - с целью исключения вирусных гепатитов, зоонозных и других инфекций;
- консультация офтальмолога - с целью проведение биомикроскопии глаза щелевой лампой, офтальмоскопии глазного дна;
- консультация ортопеда-травматолога - с целью исключения травмы, врожденной патологии костно-суставной системы, асептического некроза, новообразования, с целью ортопедической коррекции;
- консультация невропатолога - с целью исключения неврологической симптоматики;
- консультация иммунолога - с целью исключения ИДС;
- консультация гастроэнтеролога - с целью исключения заболеваний желудочно-кишечного тракта на фоне медикаментозной терапии;
- консультация нефролога - с целью исключения патологии почек (при сЮИА);
- консультация нейрохирурга - с целью исключения объемного процесса головного мозга;
- консультация пульмонолога - с целью исключения патологии легких при сЮИА;
- консультация генетика - с целью исключения генетических синдромов, протекающих с поражением костно-суставной системы;
- консультация оториноларинголога - с целью исключения инфекции, санации носоглотки;
- консультация стоматолога-терапевта - с целью исключения инфекции, санации зубов;
- консультация психолога - с целью диагностики и коррекции психических расстройств;
- консультация эндокринолога - при нарушении роста, синдроме Кушинга;
- консультация хирурга - с целью исключения острой хирургической патологии;
- консультация клинического фармаколога - перед назначением лекарственных средств с узким терапевтическим индексом;
- консультация врача по лечебной физкультуре и спорту - перед назначением реабилитационного лечения;
- консультация физиотерапевта - с целью назначения физиотерапевтических процедур.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований [3,7,9]
Таблица 2 - Дифференциальная диагностика ЮИА у детей [3,7,9]:
Читайте также:
- Установка усиливающих экранов. Уход за касетами и причины засвечивания снимков
- Одонтома: причины, симптомы и лечение
- Как сделать пункционную торакостомию
- Временное клипирование и умеренная гипотермия в нейрохирургии. Плюсы и минусы
- Рекомендации по минимальному сегментарному пломбированию без дренирования. Обсуждение
