Заболевания паращитовидной железы у беременных. Стрептококковая инфекция беременных.
Добавил пользователь Валентин П. Обновлено: 21.01.2026
Что такое Инфекции, вызванные стрептококками группы В у беременных -
Стрептококк группы В способен вызывать тяжелые заболевания органов дыхания, менингит, септицемию, нередко приводящие к летальному исходу. В то же время этот стрептококк входит в состав нормальной микрофлоры влагалища у 5-25 % беременных и может быть выделен в 10-20 % случаев из кишечного тракта новорожденных.
В США неонатальная смертность, связанная со стрептококками группы В, превышает 10 %. Спектр инфекций, обусловленных этими стрептококками, в перинатальном периоде очень широк. Он варьирует от септического выкидыша до транзиторной бактериемии. Часто поражаются недоношенные дети, возможно потому, что хорионамнионит, вызванный стрептококками группы В, приводит к преждевременным родам.
Что провоцирует / Причины Инфекций, вызванных стрептококками группы В у беременных:
Возбудитель заболевания Streptococcus agalactiae. Первоначальным резервуаром для стрептококков группы В служит нормальная микрофлора кишечника женщины. Существует тесная связь между колонизацией организма матери и ее ребенка. Чем интенсивнее инфицированность матери, тем чаще происходит заражение ребенка. При родоразрешении через естественные родовые пути частота интранатальной инфекции составляет 50-60 %. Риск заболевания доношенного ребенка-1-2 %, недоношенного - 15-20 %, при сроке менее 28 нед. беременности - 100 %.
Симптомы Инфекций, вызванных стрептококками группы В у беременных:
Традиционно выделяют две формы инфекций новорожденных, вызванных стрептококками группы В: "раннюю атаку" - раннюю форму, обусловленную вертикальной передачей возбудителя, и "позднюю атаку", развивающуюся спустя 1-6 нед после рождения, обусловленную чаще горизонтальной инфекцией.
У незрелых детей инфекция часто протекает в виде сепсиса, у доношенных новорожденных - в виде пневмонии. В тяжелых случаях заболевание начинается сразу после рождения и быстро прогрессирует.
Ранними признаками служат дыхательные нарушения и нарушение микроциркуляции в коже, а также тахикардия. Коагулопатия потребления с петехиями и кожными кровотечениями является поздним симптомом. Летальность при молниеносном течении заболевания бывает очень высокой. Поздние формы стрептококковых инфекций протекают главным образом в виде менингита. Летальность из-за отека головного мозга - около 25 %. В терапии чаще применяют цефалоспорины и макролиды.
При "ранней атаке" у новорожденного источником этих бактерий всегда является ректовагинальная флора матери. "Поздняя атака" может быть результатом внутрибольничной инфекции. При адекватном наблюдении за беременными и новорожденными и своевременной терапии "ранней атаки" наблюдается снижение летальности до нуля. Прогноз при "поздней атаке" менингита несравнимо хуже. Отдаленными последствиями являются двигательные нарушения церебрального происхождения, гидроцефалия и задержка умственного развития. Риск для ребенка повышается при преждевременном разрыве плодного пузыря, преждевременных родах, симптомах хорионамнионита у матери.
Диагностика Инфекций, вызванных стрептококками группы В у беременных:
Диагноз перинатальной стрептококковой инфекции подтверждают при обнаружении Streptococcus agalactiaeв культурах крови, спинномозговой жидкости или в моче. Выявление этих возбудителей в пробах с кожи и слизистых оболочек, из мекония первично указывает только на колонизацию. Целесообразно проводить скрининг всех беременных в III триместре на наличие стрептококков группы В при помощи гинекологического посева.
Лечение Инфекций, вызванных стрептококками группы В у беременных:
Стрептококки группы В чувствительны ко всем β-лактамным антибиотикам, цефалоспоринам. При выявлении стрептококков у беременной даже без клинической симптоматики необходима пенициллинотерапия в течение 10 дней, возможно применение цефалоспоринов и макролидов.
Антибиотикопрофилактика беременной ампициллином в дозе 2 г 3 раза в день значительно снижает частоту инфекции у детей. При послеродовом сепсисе назначают высокие дозы бензилпенициллина или ампициллина парентерально. Новорожденным при стрептококковой инфекции также назначают высокие дозы бензилпенициллина или ампициллина, цефалоспоринов.
Профилактика Инфекций, вызванных стрептококками группы В у беременных:
По данным некоторых исследований, назначение ампициллина роженице предупреждает заражение Streptococcus agalactiae . К недостаткам профилактического назначения ампициллина следует отнести необходимость предварительного бактериологического исследования и аллергические реакции на препарат.
К каким докторам следует обращаться если у Вас Инфекции, вызванные стрептококками группы В у беременных:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Инфекций, вызванных стрептококками группы В у беременных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Инфекции, вызванные стрептококками группы А у беременных
Что такое Инфекции, вызванные стрептококками группы А у беременных -
Стрептококки группы А обусловливают инфекции дыхательных путей (фарингит, скарлатина), кожные и раневые инфекции, сепсис, острую раневую лихорадку, гломерулонефрит.
В основе заболеваний, которые являются осложнениями инфекций, обусловленными этими стрептококками, лежат аутоиммунные механизмы, возможно здоровое носительство.
Что провоцирует / Причины Инфекций, вызванных стрептококками группы А у беременных:
Возбудитель - Streptococcus pyogenes (β-гемолитический).
Патогенез (что происходит?) во время Инфекций, вызванных стрептококками группы А у беременных:
С точки зрения перинатальных инфекций необходимо учитывать возможность вертикальной передачи стрептококковой инфекции от матери к новорожденному, источником инфекции могут быть кишечник и влагалище женщины. Несмотря на применение антисептиков и антибиотиков, в последнее время сообщается об увеличении числа наиболее тяжелых инфекций, вызванных стрептококками группы А, включая тяжелый сепсис новорожденных.
Диагностика Инфекций, вызванных стрептококками группы А у беременных:
Диагностика стрептококковых инфекций включает культивирование исследуемого материала на кровяном агаре как в аэробных, так и в анаэробных условиях.
Лечение Инфекций, вызванных стрептококками группы А у беременных:
При выявлении стрептококков группы А у беременной необходима пенициллинотерапия в течение 10 дней, возможно применение цефалоспоринов и макролидов. При послеродовом сепсисе назначают высокие дозы бензилпенициллина или ампициллина парентерально. Новорожденным при стрептококковой инфекции также назначают высокие дозы бензилпенициллина, ампициллина или цефалоспоринов.
Профилактика Инфекций, вызванных стрептококками группы А у беременных:
Streptococcus pyogenes передается контактным путем. Профилактика заключается в соблюдении правил асептики в родах.
К каким докторам следует обращаться если у Вас Инфекции, вызванные стрептококками группы А у беременных:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Инфекций, вызванных стрептококками группы А у беременных, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Лечение заболеваний паращитовидных желез

В организме человека 4 паращитовидные железы, которые располагаются на задней (внутренней) поверхности щитовидной железы. Гистологическое строение паращитовидной железы выглядит следующим образом:
- соединительнотканная капсула снаружи;
- внутри эндокринные клетки 2 типов — главные и оксифильные.
Роль паращитовидной железы в организме

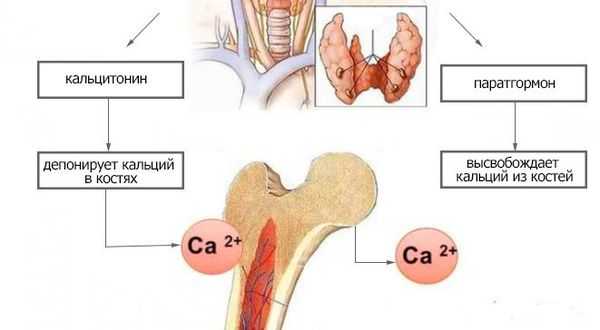
Основная функция этих 4 железок в организме человека заключается в синтезе паратгормона. Этовещество регулирует кальциевый обмен. Как это происходит?
Когда концентрация кальция в крови снижается, то рецепторы околощитовидных желез воспринимают это и посылают импульс главным клеткам, которые начинают синтезировать паратгормон (функциональное предназначение оксифильных клеток до сих окончательно не известно). Этот гормон способствует «вымыванию» кальция из костей.
Когда концентрация кальция в крови повышается, рецепторы железы это улавливают. Поэтому синтез паратгормона прекращается, и начинается синтез в щитовидной железе кальцитонина. Это вещество способствует, наоборот, поступлению кальция в костную ткань.
Заболевания паращитовидной железы
Патология паращитовидных желез сопровождается гипофункцией или гиперфункцией этого органа. Повышенная эндокринная активность наблюдается при:
- аденоме паращитовидных желез -опухоль доброкачественного характера;
- гиперплазии паращитовидной железы — диффузное разрастание ткани;
- карциноме;
- наследственных патологиях.
Снижение паратиреоидной функциональной активности является следствием:
- хирургического удаления этих желез (при тотальной тиреоидэктомии);
- аутоиммунного паратиреоидита;
- хронического дефицита витамина Д;
- интоксикации тяжелыми металлами;
- облучения;
- метастазирования злокачественных опухолей.
Симптомы заболеваний паращитовидной железы
Симптомы аденомы паращитовидной железы — это признаки гиперфункции паращитовидной железы. Избыточный синтез паратгормона способствует вымыванию кальция из костей и значительному повышению этого микроэлемента в крови. Кальций начинается откладываться в почках, сосудах, пищеварительном тракте Первыми признаками являются симптомы со стороны аппарата:
- боли в спине;
- боли при ходьбе в ногах;
- быстрая утомляемость и мышечная слабость;
- остеопороз и переломы при обычной нагрузке.
Позже присоединяются мочекаменная болезнь, панкреатит, язвенная болезнь, изменение деятельности — депрессия или гипервозбудимость, нарушение памяти
Гипофункция паращитовидных желез проявляется снижением кальция в крови, что предрасполагает к более быстрой передаче нервного импульса на эффекторные клетки. Поэтому симптомы выглядят следующим образом:
- судороги;
- парестезии — покалывания, «мурашки»;
- гипервозбудимость;
- головная боль;
- спастические боли в животе;
- повышенная потливость и др.
Диагностика заболеваний паращитовидной железы
При наличии симптомов заболевания паращитовидных желез у женщин или мужчин в обязательном порядке показаны:
- анализы на гормоны паращитовидной железы — кальцитонин и паратгормон;
- УЗИ паращитовидных желез. На УЗИ они не видны, если их размеры не превышают норму.
Лечение
При наличии объемных образований в околощитовидных железах показано их хирургическое удаление. В остальных случаях проводится консервативная терапия, при этом выбор препаратов определяется гормональной активностью. При гипопаратиреозе показаны:
- препараты кальция и витамина Д — для нормализации обмена;
- сульфат магния и седативные средства — для предупреждения судорог;
- спазмолитические препараты — для купирования абдоминальных болей.
Консервативное лечение гиперпаратиреоза направлено на повышение минеральной плотности костей и предупреждение отложения кальция в органах. Поэтому проводится форсированный диурез, назначаются соли фосфорной кислоты, кальцитонин, кортикостероиды и другие средства.
При наличии любых подозрительных симптомов не занимайтесь самолечением. Обращайтесь к квалифицированным эндокринологам клиники «Медпросвет». Записывайтесь на прием к эндокринологу онлайн, заполнив форму предварительной записи, или по телефону .
Гипопаратиреоз - симптомы и лечение
Что такое гипопаратиреоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ананьева А. Ш., эндокринолога со стажем в 5 лет.
Над статьей доктора Ананьева А. Ш. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Гипопаратиреоз — это заболевание, возникающее из-за недостаточной секреции паращитовидными железами паратиреоидного гормона или нечувствительностью тканей организма к его действию. Патология сопровождается снижением содержания кальция в крови, что проявляется судорогами, болями в костях, мышцах и нарушениями сердечного ритма.
Снижение активности паращитовидных желёз приводит к нарушению фосфорно-кальциевого обмена в организме, а именно к низкому содержанию кальция в крови (гипокальциемии), которая часто сопровождается высокой концентрацией фосфора (гиперфосфатемией) [9] .
Паращитовидные железы — эндокринные органы, определяющие состояние фосфорно-кальциевого обмена организма и секретирующие паратиреоидный гормон. Они представляют собой округлой или овальной формы образования, расположенные около верхнего и нижнего полюсов щитовидной железы по задней поверхности вне её капсулы [8] . Их количество может быть от 2 до 8 [5] , в среднем у человека 4-5 паращитовидных желёз. Нередко встречается нестандартное расположение паращитовидных желёз, чаще всего в других частях шеи или в средостении (части грудной полости, ограниченной спереди грудиной, сзади позвоночником) [9] .
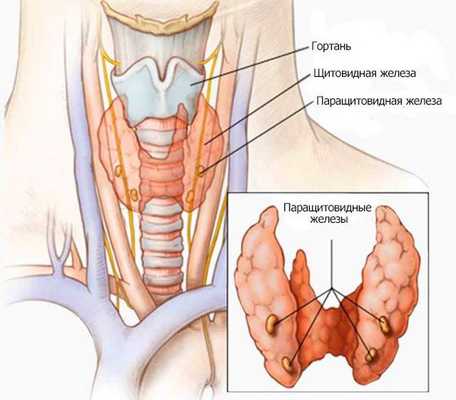
Паратиреоидный гормон (ПТГ, паратгормон) — главный регулятор обмена кальция и фосфора [1] . Он осуществляет мобилизацию фосфора и кальция из костной ткани и увеличивает захват кальция в тонком кишечнике, а также выведение фосфора почками. Основные органы, на которые направлено действие паратгормона: костная ткань, тонкий кишечник и почки [9] .
Примерно 50 % кальция в сыворотке крови связано с альбумином, другими белками и анионами (цитратом, лактатом, сульфатом). Остальной кальций находится в свободном (ионизированном) состоянии [7] .
Значения в норме [3] [6] :
- ПТГ — 15-65 пг/мл или 1,5-7,6 пмоль/л;
- общий кальций — 2,2-2,6 ммоль/л;
- ионизированный кальций — 1,1-1,3 ммоль/л;
- фосфор неорганический — 0,74-1,65 ммоль/л.
Гипокальциемия — стойкое снижение содержания общего кальция в крови ниже 2,2 ммоль/л, ионизированного кальция ниже 1,1 ммоль/л.
Наиболее частые причины гипопаратиреоза:
- операции на органах шеи (чаще всего из-за заболеваний щитовидной железы), при которых возможно повреждение паращитовидных желёз или нарушение их кровоснабжения;
- аутоиммунный процесс (например, аутоиммунный гипопаратиреоз и аутоиммунный сахарный диабет), вызывающий агрессию организма против клеток паращитовидных желёз и приводящий к снижению или потере их функции;
- редкие генетические нарушения развития паращитовидных желёз или выработки паратгормона, которые могут встречаться изолированно или входить в состав синдромов с недостаточностью нескольких эндокринных желёз (аутоиммунный полигландулярный синдром первого или второго типа).
Гипопаратиреоз встречается примерно у 0,2-0,3 % населения, в большинстве случаев им страдают женщины [5] . У женщин чаще возникает послеоперационный гипопаратиреоз, что связано с более частым развитием заболеваний щитовидной железы, требующих проведения тиреоидэктомии (операции по удалению щитовидной железы) [11] [12] . Наследственные формы гипопаратиреоза одинаково распространены как среди мужчин, так и среди и женщин [13] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гипопаратиреоза
К основным симптомам гипопаратиреоза относятся:
- Нервно-мышечные проявления:
- судороги в руках и ногах, часто болезненные, подёргивание лицевой мускулатуры;
- распространённые мышечные боли ноющего характера;
- парестезии (ползание "мурашек" по коже) губ, языка, пальцев рук и ног;
- чувство онемения кожи, особенно вокруг рта, жжение и покалывание пальцев ног и рук, чувство скованности в мышцах рук и ног;
- бронхоспазм, ларингоспазм.
- Трофические проявления:
- ломкость ногтей;
- выпадение волос;
- дефекты эмали зубов;
- ранняя седина.
- Желудочно-кишечные проявления:
- трудности при глотании пищи;
- рвота;
- поносы или запоры.
- Психологические нарушения:
- тревожность;
- повышенная нервно-мышечная возбудимость;
- депрессия;
- снижение памяти [3] .
Кроме того, при заболевании отмечаются боли в костях, головные боли, снижение зрения и двоение в глазах.
Патогенез гипопаратиреоза
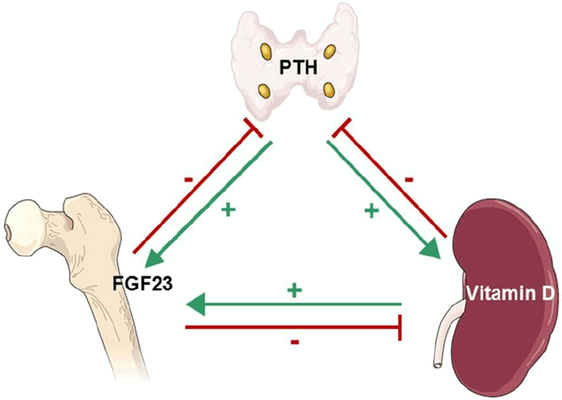
Концентрация внеклеточного кальция регулируется в узких пределах основными факторами:
- паратгормоном;
- Д-гормоном (витамином Д);
- фактором роста фибробластов-23 (FGF-23), который также участвует в контроле метаболизма фосфора [3] ;
- кальцитонином — гормоном, вырабатываемым клетками щитовидной железы [6] .
Паращитовидные железы в зависимости от концентрации ионизированного кальция крови выделяют определённое количество паратиреоидного гормона. При низкой концентрации ионов кальция в крови секреция паратиреоидного гормона увеличивается. И наоборот, высокая концентрация кальция подавляет секрецию паратгормона. При первичном поражении паращитовидных желёз (операция, травма), в результате их недоразвития, при нарушении действия паратгормона или чувствительности к нему паратиреоидный гормон перестаёт регулировать фосфорно-кальциевый обмен. В результате возникает синдром гипокальциемии.
Недостаточность паратгормона приводит к снижению уровня кальция в крови, обусловленного уменьшением всасывания кальция в кишечнике, его мобилизации из костей и недостаточным обратным всасыванием в почках. Кроме того, в крови повышается содержание фосфора. Это происходит из-за снижения выведения его через почки под действием паратгормона [5] . Также немаловажную роль в развитии гипокальциемии играет уменьшение синтеза в почках активной формы витамина Д. Витамин Д регулирует фoсфорно-кальциевый обмен и влияет на всасывание кальция в кишечнике. Дефицит витамина Д приводит к снижению поступления в организм кальция через кишечник. Симптоматика гипопаратиреоза непосредственно связана с гипокальциемией [5] .
Классификация и стадии развития гипопаратиреоза
В зависимости от причин заболевания выделяют следующие виды гипопаратиреоза:
1. Повреждение паращитовидных желёз:
- послеоперационный гипопаратиреоз, возникший после хирургического вмешательства на органах шеи;
- посттравматический гипопаратиреоз — при радиоактивном облучении шеи, кровоизлиянии в паращитовидные железы и травмах шеи;
- аутоиммунный гипопаратиреоз — редко изолированное повреждение паращитовидных желёз, чаще в составе аутоиммунного полигландулярного синдрома (самая частая причина гипопаратиреоза у детей после трёх лет) [10] ;
- поражение паращитовидных желёз вследствие метастазов или системных заболеваний.
2. Снижение функции паращитовидных желёз:
- неонатальная гипокальциемия вследствие гиперкальциемии матери;
- семейная гипокальциемическая гипокальциурия — мутации кальций-чувствительных рецепторов, приводящие к избыточному выведению кальция почками (гиперкальциурия) и низкому содержанию кальция в крови (гипокальциемия);
- изолированный гипопаратиреоз — дефекты гена, кодирующего паратгормон.
3. Недоразвитие паращитовидных желёз (врождённый гипопаратиреоз):
- синдром Ди Джорджа — случайно возникающая мутация в хромосоме 22q11, которая проявляется гипопаратиреозом, недоразвитием тимуса, глухотой и поражением почек и сердца;
- синдромы Кеней—Кафей и Санъяд—Сакати проявляются гипопаратиреозом, низкорослостью и отсроченным развитием.
Также существует ряд заболеваний, которые клинически имитируют гипопаратиреоз, но на самом деле представляют собой вторичный гиперпаратиреоз (гипокальциемия и высокий уровень ПТГ):
- псевдогипопаратиреоз — нечувствительность в действию паратгормона;
- псевдогипопаратиреоз тип 1 а (остеодистрофия Олбрайт) — наследуемая мутация по материнской линии, сочетается с нечувствительностью к другим гормонам (ТТГ, ФСГ, ЛГ, СТГ), клинически проявляется низкорослостью, округлым лицом, ожирением и в половине случаев умственной отсталостью;
- псевдогипопаратиреоз тип 1 b — нечувствительность только к ПТГ;
- псевдогипопаратиреоз тип 1 с — мутация, несовместимая с жизнью;
- псевдопсевдогипопаратиреоз — наследование по отцовской линии, клинически проявляется как остеодистрофия Олбрайта, но при этом имеет нормальные лабораторные показатели.
По течению выделяют:
- бессимптомное течение — при содержании общего кальция в сыворотке крови 2,0-2,2 ммоль/л [3] , нарушения обнаруживаются только при проведении обследования;
- острая гипокальциемия — чаще всего возникает после оперативных вмешательств на органах шеи, состояние трудно компенсируется, часто возникают тяжёлые приступы судорог и нарушения ритма сердца;
- хроническая гипокальцемия — длительно сохраняющаяся гипокальциемия, хорошо компенсируется адекватным лечением.
Осложнения гипопаратиреоза
- Гипокальциемический криз — распространённый судорожный синдром, который возникает при резком падении уровня кальция в крови. Судорожный приступ появляется спонтанно или в результате действия внешнего раздражителя — механического, акустического, гипервентиляционного. Иногда присутствуют предупреждающие симптомы (общая слабость, парестезии в области лица и в кончиках пальцев с быстрыми подёргиваниями отдельных мышц), а уже потом — судороги. Возможны нарушения ритма сердца. Чаще всего возникает в раннем периоде после операций на щитовидной железе.
- Мочекаменная болезнь (нефролитиаз) возникает из-за повышенного уровня кальция в моче, в дальнейшем нефрокальциноз может приводить к почечной недостаточности.
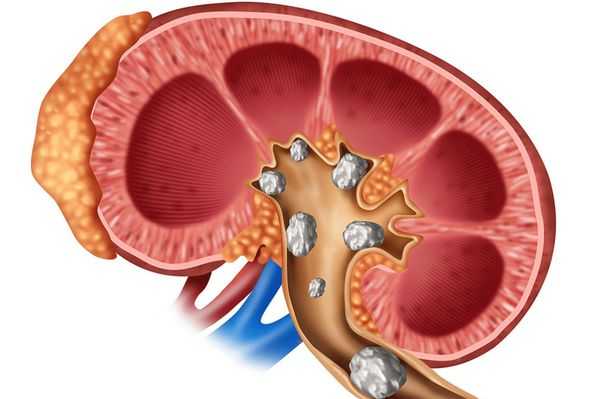
- Отложение кальция в ткани головного мозга (болезнь Фара), кальцификация сосудов, околосуставные кальцинаты [9] икатаракта возникают при некомпенсированном гипопаратиреозе.
Диагностика гипопаратиреоза
Для постановки диагноза в первую очередь собирают анамнез болезни (историю заболевания) и осматривают пациента.
Врачу важно знать:
- проводились ли операции на органах шеи;
- были ли травмы или облучения этой области;
- когда и как начались симптомы и чем провоцируются;
- были ли потери сознания у пациента.
При осмотре пациента врач обращает внимание на следующие симптомы [3] :
- симптом Труссо — судорожные сокращения мышц кисти ("рука акушера") через 2-3 мин после сжатия плеча манжетой для измерения давления или жгутом;
- симптом Хвостека — судорожные сокращения мышц лица во время постукивания молоточком или пальцем в месте выхода лицевого нерва (кпереди от внешнего слухового прохода);
- симптом Вейса — сокращение круглой мышцы века во время постукивания пальцем у внешнего края глазницы.
Для подтверждения гипокальциемии проводят следующие исследования (не менее двух раз) [3] :
- определение в сыворотке крови общего кальция и альбумина;
- или определение ионизированного кальция (при атипичных гипокальциемиях, у пациентов с низким уровнем альбумина, при нарушениях кислотно-щелочного гомеостаза).
Для уточнения причин гипокальциемии:
- Определяют концентрацию паратгормона. Измерение концентрации паратгормона позволяет получить информацию о причинах гипокальциемии и помогает с дифференциальной диагностикой — исключением других заболеваний, протекающих с синдромом гипокальциемии.
- Проводят биохимический анализ крови (креатинин, фосфор, магний). Содержание креатинина отражает функцию почек. Определение уровня магния рекомендуется для каждого пациента с гипокальциемией, причина которой до конца не ясна — низкое содержание магния в крови может спровоцировать гипокальциемию, вызывая устойчивость к действию паратгормона или его дефицит.
- Определяют уровень 25 (ОН)витамина Дв крови. Витамин Д (его активная форма при превращении в организме — Д-гормон, кальцитриол) также участвует в сохранении фосфорно-кальциевого гомеостаза, способствуя всасыванию кальция и фосфора в кишечнике. Определение его уровня в ряде случаев также помогает выявить причины гипокальциемии и гипофосфатемии.
- Оценивают суточное выделение кальция с мочой и кальций-креатининовое соотношение — при подозрении на генетические причины заболевания [10] .
Инструментальные методы для подтверждения гипокальциемии не требуются, их проводят для исключения других заболеваний и уточнения осложнений гипопаратиреоза [3] :
- рентгенография костей — при подозрении на рахит или остеомаляцию (размягчение костной ткани);
- ЭКГ — позволяет вовремя распознать нарушения ритма сердца, связанные с нарушением фосфорно-кальциевого гомеостаза;
- двухэнергетическая рентгеновская абсорбциометрия или денситометрия (измерение плотности костной ткани) проксимального отдела бедра и шейки бедренной кости — необходима в некоторых случаях для определения прочности кости и выявления остеопороза;
- УЗИ щитовидной и паращитовидных желёз — для контроля послеоперационных изменений в области щитовидной железы и паращитовидных желёз;
- электронейромиография и электроэнцефалография — используются для исключения неврологических причин возникающих симптомов (эпилепсия, парестезии, судорожный синдром);
- КТ головного мозга — для исключения пропитывания кальцием базальных ядер головного мозга (болезнь Фара).
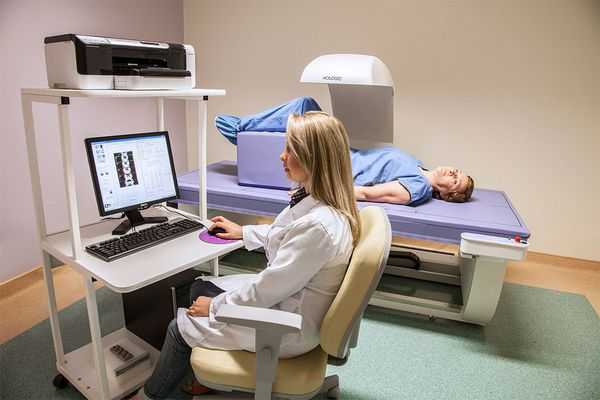
По результатам дополнительных методов исследования могут быть рекомендованы консультации других специалистов:
- офтальмолога — при подозрении на развитие катаракты, с целью предупреждения отёка соска зрительного нерва и потери зрения;
- невролога — для исключения других состояний и заболеваний, не связанных с патологией паращитовидных желёз;
- кардиолога — для исключения нарушений ритма сердца, не связанных с патологией паращитовидных желёз;
- генетика — при подозрении на генетические аномалии.
Лечение гипопаратиреоза
Цели лечения: поддержание нормального уровня кальция и фосфора крови, улучшение качества жизни. Необходимо устранить гипокальциемию, не допуская гиперкальциемии [4] .
Немедикаментозное лечение:
- рацион питания пациента должен включать продукты с высоким содержанием кальция (молочные продукты, зелень, кунжут и др.);
- в определённых случаях требуется ограничить продукты, содержащие фосфаты (мясо, субпродукты, яйца);
- обогатить рацион продуктами, содержащими большие количества витамина Д (печень трески, рыбий жир, сливочное масло).

Медикаментозное лечение — при хронической гипокальциемии основной задачей медикаментозного лечения является восстановление фосфорно-кальциевого баланса в организме. С этой целью назначают [3] [6] [10] :
- — препарат активного витамина Д, способствует правильному и достаточному всасыванию кальция в желудочно-кишечном тракте. Средняя суточная доза препарата составляет 0,5-3 мкг. — в дополнении к активной форме витамина Д в суточной дозировке 800-1000 МЕ, при этом изначальный уровень в крови 25-ОН витамина Д должен быть восполнен до нормального уровня.
- Препараты солей кальция (чаще всегокарбонат кальция) — назначаются для восполнения дефицита иона кальция в организме. При одновременном приёме с препаратами железа рекомендовано принимать железо и кальций минимально с четырехчасовым перерывом между ними. Средняя суточная доза препаратов кальция составляет 1000-2000 мг и требует тщательного индивидуального подбора.
Лечение гипокальциемии, вызванной дефицитом магния или сопровождающееся им, требует применения препаратов магния в сочетании с витамином Д и солями кальция.
Для лечения острой гипокальциемии необходимо уменьшить концентрацию кальция в крови ниже 1,9 ммоль/л:
- в экстренных ситуациях — кальция глюконат 10 % раствор, 30-50 мл медленно внутривенно в течение не менее 5 мин;
- в менее экстренных ситуациях — 50 мл кальций глюконат 10 % на 500 мл 5 % раствора глюкозы или 0,9 % хлорида натрия внутривенно капельно [3] .
Альтернативный метод лечения гипопаратиреоза — подсадка паращитовидных желёз или их фрагментов в мышечное ложе (чаще всего мышцы предплечья) после операции по поводу гиперпаратиреоза или тотальной тиреоидэктомии [5] . Метод используется экспериментально и нечасто.
Заместительная терапия синтетическими аналогами паратиреоидного гормона не проводится, поскольку существующие консервативные и хирургические методы лечения позволяют достичь стойкой компенсации заболевания [5] .
Прогноз. Профилактика
Прогноз для жизни благоприятный. Чаще всего лечение осуществляется амбулаторно. Контроль и эффективность лечения оценивается по отсутствию клинических проявлений гипокальциемии (боли в костях, судорог, возбудимости), нормализации показателей фосфора и кальция.
При первичном назначении терапии, смене лекарственных препаратов или подборе доз необходим контроль кальция и фосфора. Для этого пациенту следует посещать эндокринолога один раз в 7-10 дней.
При налаженной стабильной терапии консультация эндокринолога необходима один раз в 3-6 месяцев. Наблюдение офтальмолога для контрольного осмотра проводят один раз в 6-12 месяцев.
Для компенсации заболевания требуется поддерживать уровень электролитов:
- низко-нормальный уровень кальция — 2,0-2,3 ммоль/л;
- фосфор — 0,81-1,45 ммоль/л.
Профилактика гипопаратиреоза должна быть комплексной, она включает предупреждение:
Аденома паращитовидной железы - симптомы и лечение
Что такое аденома паращитовидной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лукьянова Сергея Анатольевича, хирурга-эндокринолога со стажем в 18 лет.
Над статьей доктора Лукьянова Сергея Анатольевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Аденома паращитовидной железы — это доброкачественная опухоль паращитовидной железы.
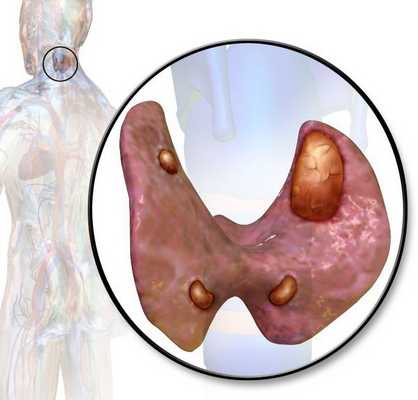
Паращитовидные, или околощитовидные, железы — это четыре очень маленькие желёзки, расположенные рядом (около) или в задней части щитовидной железы, поэтому их и назвали "околощитовидными". Они вырабатывают паратиреоидный гормон (ПТГ), который помогает регулировать уровень кальция и фосфора в крови.
Не стоит путать околощитовидные железы и щитовидную железу. Хотя они и располагаются рядом на шее и имеют похожие названия, функции у них совершенно разные (это как желудок и поджелудочная железа или почки и надпочечники).
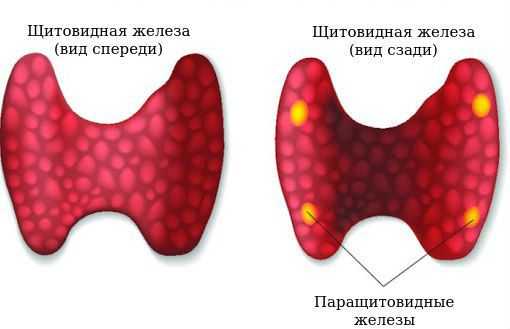
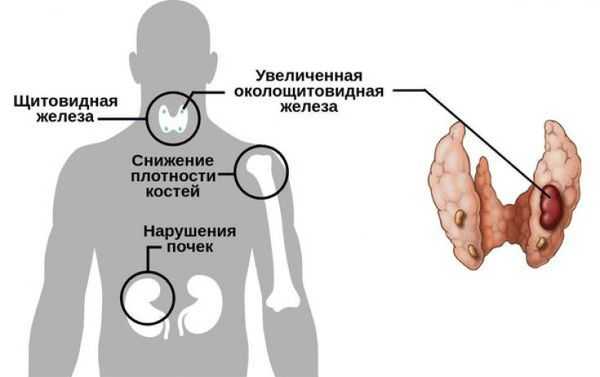
Аденома паращитовидной железы заставляет поражённую железу выделять больше паратгормона, чем в нормальном состоянии. Это нарушает баланс кальция и фосфора, в результате развивается гиперкальцемия и гипофосфатемия (повышение кальция и снижение фосфора в крови).
Аденомы могут появиться на одной или нескольких паращитовидных железах человека. Около 10 % аденом считаются наследственными. Радиационное воздействие на область головы и шеи, перенесённое в детстве или молодом возрасте, также может увеличить риск развития аденом. Рак паращитовидной железы встречается крайне редко — менее чем в 1 % случаев первичного гиперпаратиреоза [12] .
Примерно у 100 000 американцев ежегодно развивается аденома паращитовидной железы. У женщин она встречается в два раза чаще, чем у мужчин, и часто после менопаузы [1] . По РФ нет точных статистических данных.
Симптомы аденомы паращитовидной железы
На ранней стадии пациент может не испытывать никаких симптомов. В этом случае обнаружить заболевание возможно по анализу крови, который брали для поиска другого заболевания. Если же аденома существует уже длительное время, то в результате гиперпаратиреоза могут развиваться серьёзные патологические состояния. Например, из-за наличия аденомы кальций не может задерживаться в костях, поэтому они становятся хрупкими и болезненными, что в конечном итоге приводит к их переломам [2] . Кроме этого, у пациента могут появиться и другие симптомы:
- острая или хроническая боль в костях и суставах;
- уменьшение роста;
- изжога;
- нарушение стула (диарея);
- боль в грудной клетке;
- чувство нехватки воздуха.
Избыток кальция оседает в почках, что может привести к камнеобразованию в этих органах. Человек при этом может испытывать:
- боли при мочеиспускании;
- боли по ходу мочеточников при перемене положения тела;
- изменение цвета мочи, возможно появление крови.
В дополнение к этим симптомам могут быть более общие, или неспецифические, признаки:
- ;
- спутанность сознания;
- тошнота;
- рвота;
- боль в мышцах или животе.
Патогенез аденомы паращитовидной железы
Причины и механизм развития аденомы паращитовидной железы очень сложны и до конца не изучены. Выявлены два гена, участвующих в развитии этих опухолей.
Первый — это ген циклина D1/PRAD1, который является ключевым регулятором клеточного цикла. Избыточная экспрессия циклина D1 была вовлечена в патогенез 20-40 % спорадических (единичных, несемейных) аденом паращитовидных желёз. То, что такая сверхэкспрессия циклина D1 действительно является стимулом к чрезмерной пролиферации (размножению) клеток паращитовидной железы, было экспериментально подтверждено разработкой трансгенной модели мыши с паращитовидной направленной сверхэкспрессией циклина D1. У таких мышей развивается гиперплазия паращитовидной железы (увеличение органа и его функций) и биохимический гиперпаратиреоз. Эти мыши представляют собой животную модель гиперпаратиреоза человека, в которой могут быть дополнительно исследованы аспекты туморогенеза (опухолевого перерождения клеток), контроля секреторной функции паращитовидной железы и патофизиологии хронического гиперпаратиреоидного состояния.
Второй ген — это супрессор опухоли MEN1. Примерно в 15-20 % спорадических аденом паращитовидной железы были обнаружены изменения, включающие мутацию или делецию (потерю части гена) обоих копий гена MEN1. Такие потери на 11q хромосоме встречаются примерно в два раза чаще аденом. Это увеличивает вероятность того, что дополнительный ген опухолевого супрессора на 11q хромосоме может быть функциональной мишенью многих из этих приобретённых делеций. Мышиная модель дефицита MEN1 вызывает фенотип, который включает в себя паращитовидную гиперцеллюлярность (увеличение числа клеток), хотя и не сопровождается биохимическим гиперпаратиреозом. Дополнительные мышиные модели, в которых дефицит менина (продукт гена MEN1) нацелен на паращитовидные железы, вероятно, дадут дополнительные важные сведения.
Рост опухоли паращитовидной железы приводит к увеличению общей массы гормонопродуцирующих клеток и, как следствие, к увеличению выработки паратгормона.
Влияние других генов, которые раньше считались возможной причиной развития аденом паращитовидной железы, не подтвердилось. К ним относятся кальций-чувствительный рецепторный белок (CaR), витамин D рецептор (VDR) и ген RET [3] .
Классификация и стадии развития аденомы паращитовидной железы
Классификация Всемирной организации здравоохранения (ВОЗ) опухолей паращитовидных желёз (WHO classification of tumours of the parathyroid glands) [4] :
- Паратиреоидная аденома — код 8140/0.
- Паратиреоидная карцинома — код 8140/3.
- Вторичные, мезенхимальные и другие опухоли.
Морфологические коды взяты из Международной классификации болезней для онкологии (ICD-O, 898A). Кодировка подтипов:
- /0 — для доброкачественных опухолей;
- /1 — для пограничных опухолей или опухолей с неопределённым поведением;
- /2 — для карциномы in situ ( нулевой стадии) и злокачественной интраэпителиальной неоплазии;
- /3 — для злокачественных опухолей.
Стадии развития заболевания определяются только для карциномы паращитовидной железы [5] :
Т — первичная опухоль:
- Тх — первичная опухоль не может быть оценена;
- T0 — признаков первичной опухоли не обнаружено;
- Tis — атипичное новообразование паращитовидной железы (новообразование неопределённого злокачественного потенциала);
- T1 — локализуется в паращитовидной железе;
- T2 — инвазия в щитовидную железу;
- T3 — инвазия в возвратный гортанный нерв, пищевод, трахею, скелетную мышцу, вилочковую железу, прилегающий лимфатический сосуд или лимфоузел;
- Т4 — инвазия в крупные кровеносные сосуды или позвоночник.
N — метастазы в регионарных лимфатических узлах:
- Nx — регионарные лимфатические узлы не могут быть оценены;
- N0 — метастазов в регионарных лимфатических узлах не обнаружено;
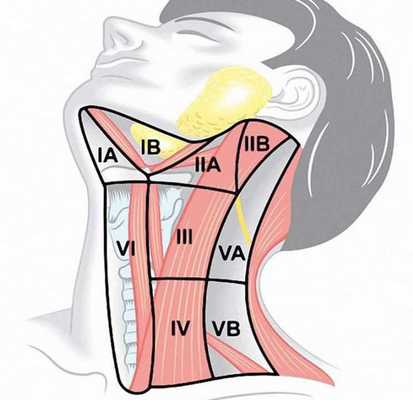
- N1a — метастазы в лимфатических узлах VI уровня ( претрахеальные , паратрахеальные и преларингеальные) и лимфатических узлах средостения;
- N1b — метастазы в односторонней, двусторонней или контралатеральной области шеи (уровни I, II, III, IV или V).
М — отдалённые метастазы:
- М0 — нет отдалённых метастазов;
- M1 — есть отдалённые метастазы.
Осложнения аденомы паращитовидной железы
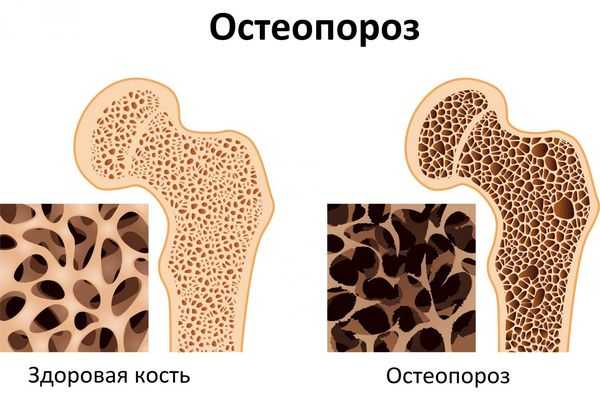
Осложнения чаще всего связаны не с самой опухолью, так как даже самая крупная аденома редко достигает размера более 3 см, а с поздней диагностикой и, как следствие, длительно существующим гиперпаратиреозом. При избытке паратгормона усиливается выведение кальция из костной ткани. В костях его остаётся слишком мало, а в кровотоке становится чрезмерно много.
Общие осложнения включают в себя:
- . Из-за потери кальция кости становятся слабыми, хрупкими и легко ломаются. Характерным признаком являются патологические переломы, когда даже небольшие травмы, которые у здоровых людей вызвали бы только ушиб, у пациентов с аденомой околощитовидной железы приводят к перелому.
- . Большое количество кальция в крови может привести к его избытку в моче, в результате чего могут образоваться небольшие твёрдые отложения кальция и других веществ в почках. Проходя через мочевыводящие пути, камень почки обычно вызывает сильную боль.
- Сердечно-сосудистые заболевания. Хотя точная причинно-следственная связь не ясна, известно, что высокий уровень кальция вызывает высокое кровяное давление (гипертонию) и некоторые другие виды сердечных заболеваний.
- Гипопаратиреоз новорождённых - это опасно низкий уровень кальция у новорождённых. Он может быть вызван тяжёлым гиперпаратиреозом у женщины во время беременности [6] . Повышенный уровень кальция в крови матери подавляет выработку гормона околощитовидной железы у плода. После родов гормон паращитовидной железы ребёнка находится в подавленном состоянии, в то же время поступление материнского кальция прекращается, что вызывают гипокальциемию. Это экстренное состояние, которое требует неотложных мер по нормализации уровня кальция у новорождённого. При стабилизации состояния младенца в дальнейшем гипопаратиреоз никак не проявляется.
Диагностика аденомы паращитовидной железы
Если у пациента по результатам анализов выявлен высокий уровень кальция и паратгормона в крови, в 95 % случаев это указывает на наличие аденомы околощитовидной железы. Основным методом её лечения является хирургический. Но прежде, чем удалить аденому, её нужно обнаружить. Паращитовидные железы очень маленькие, и сделать это бывает крайне сложно. Раньше, когда не было методов дооперационной визуализации опухолей, основным методом поиска паращитовидных желёз была интраоперационная ревизия. Хирург "вслепую" пытался найти аденому в том месте, где она встречается чаще всего (в анатомических паратрахеальных областях позади щитовидной железы). Иногда при таком подходе аденому так и не удавалось обнаружить. Этот метод и сейчас используется в диагностике аденом паращитовидных желёз, но только в качестве дополнения к другим методам.
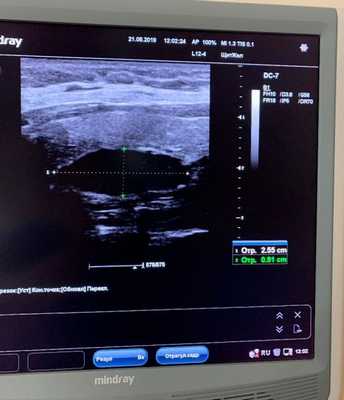
1. Ультразвуковое исследование
Исследуемая область при УЗИ сверху ограничена бифуркацией (разделением) сонной артерии, снизу — грудинной вырезкой, сбоку — сонной артерией/внутренней ярёмной веной [7] . Паращитовидные железы нормального размера обычно не визуализируются с помощью ультразвука. Аденомы проявляются в виде овальных анэхогенных (выглядят чёрными) или гипоэхогенных (выглядят тёмно-серыми) образований, расположенных кзади от щитовидной железы. Обычно можно увидеть эхогенную (светлую) линию, которая отличает щитовидную железу от увеличенной паращитовидной железы. Более крупные аденомы чаще имеют кистозные изменения.
2. Компьютерная томография
Не всегда по УЗИ можно точно определить месторасположение аденомы паращитовидной железы, так как бывает атипичное и скрытое расположение. В этом случае применяют компьютерную томографию (КТ), в том числе наиболее современный её вид — м ультиспиральную компьютерную томографию (МСКТ).
Аденомы паращитовидной железы, как правило, представляют собой гиперваскулярные (хорошо кровоснабжённые) структуры с переменным контрастным усилением и ранним вымыванием. Считается, что гиперваскулярная опухоль мягких тканей вблизи предполагаемого расположения паращитовидных желёз представляет собой аденому паращитовидной железы. Эктопические железы (расположенные в нетипичном месте) чаще всего можно увидеть в средостении [8] .
У МСКТ чувствительность и специфичность выше 90 %, что при параллельных сравнениях превосходит как ультразвуковые исследования, так и МРТ, особенно при попытке диагностировать точное место заболевания для минимально инвазивной операции.
3. Ядерная визуализация
Ядерная медицина паращитовидных желёз была введена в конце 1970-х годов с использованием таллия-201 (201Tl) в качестве визуализирующего агента. Впоследствии был описан метод сочетания 201Tl и 99mTc-пертехнетата (thallium-pertechnetate), который стал первым широко принятым методом радионуклидной визуализации паращитовидных желёз [9] . Ткань щитовидной железы накапливает как 201Tl, так и 99mTc-пертехнетат. Аномальные ткани паращитовидной железы, такие как аденомы, карциномы и гиперпластические паращитовидные железы, накапливают 201Tl, но не 99mTc-пертехнетат.
Другой радиопрепарат — технеций 99mTc sestamibi — поглощается как тканью щитовидной железы, так и аномальной паращитовидной тканью. Метод двойного фазового контрастирования основан на дифференциальном вымывании 99mTc sestamibi из ткани щитовидной железы по сравнению с аномальной паращитовидной тканью. Скорость вымывания из аномальных паращитовидных тканей значительно ниже, чем у нормальной ткани щитовидной железы. Для лучшей визуализации метод может быть дополнен однофотонной эмиссионной компьютерной томографией.
Хирург сам принимает решение, какие методы диагностики ему применять. Возможно, будет достаточно только УЗИ, в сложных случаях обычно используют все методы вместе.
Лечение аденомы паращитовидной железы
Основным методом лечения аденомы паращитовидной железы является хирургический, так как он сразу позволяет избавить пациента от этого заболевания. Но операцию можно выполнить не всегда. В случае с тяжелобольными, истощёнными пациентами нет уверенности, что они перенесут операцию. Таким пациентам можно назначить лекарственные препараты, которые на время уменьшают количество паратиреоидного гормона в крови. Одним из таких препаратов является цинакальцет [10] . Однако эти лекарства не лечат аденому — это временная мера, чтобы стабилизировать состояние больного. В дальнейшем всё равно показано оперативное лечение.
Хирургическое вмешательство является наиболее распространённым методом лечения аденомы паращитовидной железы даже для людей, которые не чувствуют каких-либо симптомов. Паратиреоидэктомия (удаление аденомы паращитовидной железы) может помочь пациентам чувствовать себя лучше и тем самым повысить качество жизни. Что ещё более важно, паратиреоидэктомия может предотвратить остеопороз и камни в почках.
Операция проводится под общим наркозом. В передней части шеи делается небольшой разрез, обычно проверяются все четыре околощитовидные железы, их обнаружение обеспечивает самый высокий процент излечения в долгосрочной перспективе.
При выявлении одной или двух аномальных паращитовидных желёз их удаляют, оставшиеся нормальные железы могут поддерживать нормальный уровень кальция. Если все четыре паращитовидные железы аномальны, то оставляют только половину одной железы, остальные три с половиной удаляют. Часть околощитовидных тканей нужно оставить для поддержания нормального уровня кальция. Если удалить все поражённые железы, то уровень паратиреоидного гормона упадёт более чем на 50 %.
Удалённые паращитовидные железы отправляются на гистологическое исследование, где врач-морфолог проверяет, что это действительно была аденома паращитовидной железы.
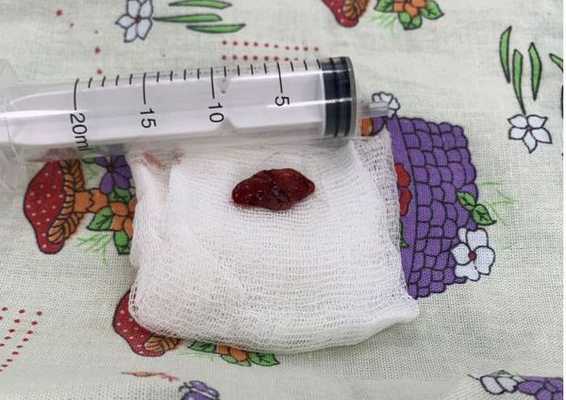
Любое хирургическое вмешательство сопряжено с риском, эта операция не исключение. При паращитовидной хирургии некоторые пациенты испытывают кратковременный или постоянный низкий уровень кальция в крови. Недостаток кальция может проявляться в виде онемения, мышечных судорог, покалывания в пальцах и вокруг рта. Также возможны гематомы, изменение голоса, кровотечение, нагноение раны.
Многих пациентов интересует, можно ли удалить аденому паращитовидной железы без разреза на шее. Опытный хирург при наличии соответствующего эндоскопического оборудования в клинике может сделать операцию через небольшой разрез длинной 2-4 см. Также можно выполнить небольшие проколы в подмышечной области, в области ореолы или с внутренней стороны нижней губы, и через эти проколы удалить аденому. Разрез на шее при такой операции не нужен, а значит не будет и рубца. После такой операции пациент обычно уже на следующий день выписывается домой.

При своевременном выявлении аденомы паращитовидной железы прогноз всегда благоприятный [11] . Поэтому в случае возникновения вышеописанных симптомов обязательно нужно сдать кровь на общий кальций и паратгормон. Если они оба повышены, необходимо срочно обратиться к врачу.
Если же начальный период заболевания пропущен и развились такие грозные осложнения, как остеопороз и мочекаменная болезнь, то после удаления аденомы пройдёт не менее шести месяцев, пока организм начнёт восстанавливаться.
Заболевание обусловлено генетическими особенностями, поэтому профилактики как таковой не существует. Если у близких родственников было это заболевание, то необходимо хотя бы раз в два года проверять у себя уровень кальция и паратгормона в крови.
Читайте также:
