Женские половые гормоны в норме. Гормональная активность яичников
Добавил пользователь Валентин П. Обновлено: 02.02.2026
Овариальный цикл женщины - сложный комплекс функциональных и морфологических изменений репродуктивных органов, направленный на создание оптимальных условий для зачатия и последующей имплантации эмбриона. Гормоны продуцируются аденогипофизом (передней долей гипофиза), представляют собой сложные белки (гликопротеины).
Ведущий репродуктолог, к.м.н.
Стаж работы 22 года.
Статья проверена заместителем генерального директора, врачом акушер-гинекологом Дмитриевым Дмитрием Викторовичем.
Общая информация
Под влиянием ФСГ формируются и созревают фолликулы, происходит овуляция при пиковом выбросе фоллитропина, снижается или увеличивается половое влечение. Гонадотропные гормоны влияют на регулы, физическое развитие, половое созревание, появление вторичных половых признаков, способность забеременеть, выносить и родить ребенка.
Гормональное влияние на менструальный цикл
В зависимости от содержания в крови ЛГ, ФСГ, эстрогенов у женщин менструальный цикл разделяется на три фазы, одна сменяющая другую:
- Фолликулярная (менструальная) — средняя продолжительность 2 недели (7-22 дня), конец овариального цикла. Начинается с первого дня месячных, когда отторгается функциональный слой эндометрия, выходя наружу с менструальной кровью и секретом желез. Во время этой фазы созревает доминантный фолликул который имеет наибольшее количество рецепторов к ФСГ, более других фолликулов вырабатывает эстрадиол. Заканчивается менструальная фаза при резком выбросе гипофизом ЛГ, что дает начало следующей фазе - овуляторной.
- Овуляторная (пролиферативная) фаза — средняя продолжительность примерно 3 дня. Доминантный фолликул окончательно созревает, становится граафовым пузырьком, способным впустить яйцеклетку. Меняется соотношение ФСГ, ЛГ. Характеризуется фаза волнообразным выбросом ЛГ который стимулирует активные вещества (простагландины и ферменты), способствующие разрыву стенок граафова пузырька и выходу яйцеклетки, то есть овуляции. Для данного периода характерно снижение эстрадиола и развитие (не во всех случаях) овуляторного синдрома. Многие женщины ощущают овуляцию по появлению болезненности внизу живота, пояснице. Овуляция наступает после пикового выброса лютеинизирующего гормона в течение 16-48 часов. С яйцеклеткой выходит фолликулярная жидкость (5-10 мл).
- Лютеиновая (секреторная) фаза — средняя продолжительность 2 недели, это самый стабильный период цикла — фаза желтого тела. После овуляции граафов пузырек трансформируется в желтое тело, секретирующее прогестерон (называемый гормоном беременности), андрогены (мужские стероиды), эстрадиол. Под воздействием этих гормонов эндометрий утолщается, выделяет секрет, готовится к прикреплению ооцита.
В конце лютеиновой фазы на пике выделения половых гормонов, снижается выработка ФСГ и ЛГ. Если зачатие не происходит, то желтое тело прекращает синтезировать эстрогены и прогестерон, после чего разрушается. Прерывается отрицательная обратная связь, что способствует росту ЛГ и ФСГ, началу нового цикла.
Развитие эндометрия под действием гормонов
Нормальные показатели гонадотропинов
Для секреции ФСГ и ЛГ характерен не столько циркадный ритм (суточный), сколько почасовой (цирхоральный). Их уровень зависит от времени суток, фазы цикла, возраста женщины, выработки эстрогенов.
Стабильными остаются ТТГ - 0,4-4,0 мкМЕ/мл, пролактин - 400-1000 МЕД/л.
Показания к сдаче анализов на гормоны
Соотношение гонадотропинов
ЛГ и ФСГ находятся в тесной сложной «обратной» взаимосвязи с гонадостероидами - половыми гормонами, вырабатываемыми яичниками. Снижение концентрации эстрогенов стимулирует гипофиз к продуцированию ФСГ и ЛГ. Следовательно, при низкой выработке гонадостероидов уровень гонадотропинов повышается.
Для продуктивной деятельности репродуктивной системы женщины важна не только норма гонадотропинов, но также соотношение ЛГ и ФСГ которое изменяется в зависимости от фазы цикла. В фолликулярную фазу выше концентрация ФСГ, в лютеиновую - ЛГ. Соотношение ЛГ к ФСГ в норме составляет 1,5-2. Если коэффициент соотношения гонадотропных гормонов превышает 2,5, это расценивается как патологическое отклонение.
Если соотношение ЛГ и ФСГ не соответствует норме, то это может свидетельствовать о таких нарушениях:
- гипофизарные доброкачественные опухоли;
- СПКЯ;
- эндометриоз;
- нарушения функции гипоталамо-гипофизарного комплекса;
- преждевременное истощение яичников;
- ожирение.
Если соотношение ЛГ к ФСГ нарушено продолжительное время при высоких цифрах лютеотропина, то активизация работы яичников приводит к усиленной продукции андрогенов.
Это нарушает овуляторный процесс, негативно влияет на менструальный цикл который становится нерегулярным. В конечном итоге неправильное соотношение ЛГ с ФСГ может привести к нарушению фертильности и бесплодию. При соотношении гонадотропных гормонов с коэффициентом меньше 0,5 нарушается созревание яйцеклетки и примордиальных фолликулов. Соотношение ЛГ в сторону стабильного повышения гормона ФСГ может быть признаком менопаузы.
Фазы менструального цикла
Особенности исследования
Анализ на ЛГ и ФСГ необходим для диагностики бесплодия, выявления причин расстройства менструального цикла, определения овуляции, контроля гормональной стимуляции при ЭКО.
Для анализа врач назначает женщине конкретную дату, примерно на 3-7 день начала месячных. Подготовка к процедуре проводится за 3-е суток. В это время исключаются физические и психоэмоциональные нагрузки, спортивные занятия, физиотерапевтические, тепловые процедуры, интимная близость. Забор венозной крови проводится в утренние часы натощак, нельзя курить, пить воду.
Для определения уровня ЛГ, ФСГ анализируется сыворотка или плазма крови иммунохемилюминесцентным методом, позволяющим исследовать даже замороженные образцы.
Если у женщины нерегулярный, слишком продолжительный либо короткий цикл, то при однократном тестировании могут получиться ложные результаты. Чтобы получить более достоверные результаты, делают 2-3 пробы с получасовым интервалом. Для анализа образцы всех сывороток соединяют.
Результаты исследования гормона ФСГ и лютеотропина могут быть искажены не только из-за нестабильного цикла.
На них могут повлиять принимаемые пациенткой гормональные или радиоизотопные препараты, беременность, проведенное накануне МРТ или сеанс лучевой терапии, употребление спиртных напитков, курение, сильный стресс, прием лекарственных средств, влияющих на выработку гонадотропных гормонов, противосудорожных препаратов, оральных контрацептивов.
Норма гормонов у женщин
Поговорим о женских гормонах, обсудим нормы гормонов в крови у женщин, которые влияют на половую функцию.
Работа репродуктивной системы женщины напрямую зависит от выработки организмом гормонов, одни из которых продуцируются непосредственно половыми железами (яичниками) и надпочечниками, а другие вырабатываются в отделе головного мозга - гипофизе. Именно гормоны оказывают влияние на то, как протекает менструальный цикл у женщины, может ли она забеременеть естественным путем, смогла бы выносить плод.
Какие гормоны влияют на репродуктивную функцию?
Для того чтобы у женщины репродуктивного возраста регулярно происходили менструации и созревала яйцеклетка, чтобы она могла зачать, выносить и родить ребенка, а в последствии и успешно кормить его грудным молоком, необходимо, чтобы в организме вырабатывались определенные гормоны в достаточном количестве. К этим гормонам относятся:
- ФСГ или фолликулостимулирующий гормон;
- ЛГ (лютеинизирующий гормон);
- пролактин;
- эстрадиол;
- антимюллеров гормон (АМГ).
Гормоны, влияющие на менструальный цикл
Для того чтобы женщина могла продолжать свой род необходимы гонадотропные гормоны. Они вырабатываются клетками передней доли гипофиза и включают в себя ФСГ, пролактин и лютеинизирующий гормон.
ФСГ ответственный за процесс роста фолликула в яичнике у женщины и созревание сперматозоидов у мужчин. В женском организме фолликулостимулирующий гормон оказывает влияние на переработку тестостеронов в эстрогены, продуцирование эстрогенов, а также на созревание яйцеклетки.
В зависимости от происходящих изменений в женском организме выделяют несколько фаз менструального цикла, в которые меняются уровни половых гормонов:
Фолликулярная фаза - продолжительность ее индивидуальна для каждой женщины, но в среднем составляет 2 недели (при длительности цикла в 28 суток). На протяжении этой фазы происходит созревания фолликула и подготовка эндометриального слоя для принятия оплодотворенной яйцеклетки.
Овуляторная фаза - характеризуется дозреванием и разрывом доминантного фолликула, из которого выходит готовая к оплодотворению яйцеклетка. Она движется по маточной трубе и если на ее пути встречается сперматозоид, то происходит оплодотворение и наступает беременность. В овуляторную фазу в организме женщины значительно повышается уровень ФСГ и лютеинизирующего гормона. Длительность овуляторной фазы примерно 5 дней.
Лютеиновая фаза - Граафов пузырек превращается в эндокринную железу на какое-то время и в организме женщины усиленно продуцируется прогестерон или так называемое желтое тело. Прогестерон необходим для благополучного прикрепления плодного яйца к стенке матки, если оплодотворение произошло. В том случае, если беременность не наступила, то уровень прогестерона и ЛГ постепенно понижается, что вызывает развитие изменений в сосудах утолщенного эндометрия, он отторгается и наступает менструация.
Норма гормонов в крови у женщин, которые влияют на половую функцию
ФСГ и ЛГ у женщины измеряют в международных единицах на л (ЕД/л). Для того, чтобы показатели анализа были достоверными необходимо сдавать кровь из вены на 3-5 день менструального цикла, строго натощак. Норма фолликулостимулирующего гормона постоянно меняется в разные фазы цикла и составляет:
Также очень важно правильное соотношение гормонов ФСГ и ЛГ, именно это определяет фертильность женщины, то есть ее способность к зачатию. Чтобы узнать коэффициент соотношения ФСГ и ЛГ, количество второго показателя разделяют на количество первого. Например, у девочки до наступления периода полового созревания, соотношение ФСГ и ЛГ равно 1:1, после года регулярных менструаций соотношение вырастает до 1,5:1, а еще через 2 года и до момента наступления менопаузы ФСГ в норме в 2 раза меньше, чем ЛГ. Изменение соотношений в большую сторону у женщины репродуктивного возраста указывает на возможные патологии, среди которых:
- опухоль гипофиза;
- синдром поликистозных яичников;
- преждевременное истощение овариального запаса яичников.
Лютеинизирующий гормон (ЛГ)
Лютеинизирующий гормон в организме женщины повышается в момент наступления овуляции. В максимально повышенном количество ЛГ наблюдается с 13 по 16 дни цикла (при стандартном цикле в 28 дней). В разные фазы менструального цикла норма ЛГ изменяется:
- фолликулярная фаза - в норме от 2 до 14 мЕД/л;
- овуляционная фаза - 24-150 мЕД/л;
- лютеиновая - 2-17 мЕД/л.
Пролактин
Пролактин - это гормон, который продуцируется в гипофизе и стимулирует лактацию. Кроме своего непосредственного значения пролактин также повышается при усиленных физических нагрузках, занятиях сексом и получении оргазма стрессе.
В норме в организме женщины репродуктивного возраста показатели пролактина не должны превышать 400-1000 мЕД/л - у не кормящей грудью женщины. Повышение гормона выше указанных показателей может тормозить процесс роста фолликула и созревание яйцеклетки, из-за чего наступление беременности станет невозможным даже при наличии регулярной менструации. Это связано с тем, что цикл будет ановуляторным.
Эстрадиол
Эстрадиол в женском организме образуется в яичниках и в небольшом количестве вырабатывается надпочечниками. У беременных этот гормон также вырабатывается плацентой. Процесс выработки эстрадиола полностью зависит от гормонов гипофиза - ФСГ И ЛГ и начинает продуцироваться с первых дней менструального цикла. К середине цикла концентрация гормона эстрадиола в крови повышается и через 24 часа после выявления максимальной отметки концентрации наступает овуляция. После того, как доминантный фолликул лопается и выходит зрелая яйцеклетка, уровень эстрадиола постепенно снижается. Если концентрация этого гормона остается высокой и после предполагаемой овуляции - это означает, что у женщины наступила беременность. У здоровой женщины в норме показатели эстрадиола следующие:
- фолликулярная фаза - 57-226 пг/мл;
- за 24-36 часов до овуляции - 127-476 пг/мл;
- лютеинизирующая - 77-226 пг/мл.
С возрастом и постепенным истощением овариального запаса яичников фертильность женщины снижается, соответственно снижается и уровень эстрадиола, например, во время менопаузы норма гормона составляет 19-82 пг/мл.
Антимюллеров гормон (АМГ)
АМГ - это гормон, который вырабатывается у женщин гранулематозными клетками яичников с момента появления на свет и до наступления менопаузы.
Антимюллеров гормон является показателем:
- овариального запаса яичников;
- указывает на процесс старения яичников;
- указывает на шансы наступления беременности у женщины естественным путем или при процедуре ЭКО.
Считается, что чем меньше концентрация АМГ в крови у женщины, тем меньше у нее шансом на зачатие естественным способом. У девочек до момента полового созревания норма АМГ составляет от 1,0 до 3,5 нг/мл, у женщин репродуктивного возраста от 1,0 до 5,3 нг/мл, с наступлением климакса эти показатели снижаются практически до нуля.
Женские гормоны на протяжении жизни: нормы, функции, патологии

Гормоны — это органические вещества, обладающие высокой биологической активностью, которые вырабатываются желёзами внутренней секреции и регулируют различные обменные и физиологические процессы. Они переносятся по организму по кровяному руслу и воздействуют на рецепторы клеток-мишеней.

Репродуктивная способность женщины полностью зависит от гормонального фона — комплекса гормонов, выделяемых разными железами и органами (гипоталамусом, гипофизом, поджелудочной и щитовидной желёзами, яичниками, надпочечниками). Все гормоны должны присутствовать в определённом количестве в соответствии с возрастом и состоянием организма. Любое изменение в количестве определённого гормона ведёт к сбою целой системы.
Нехватка или избыток гормонального вещества приводит к проблемам зачатия или вынашивания ребёнка, развитию различных заболеваний женской репродуктивной сферы — к опухолям, ухудшению функционирования и т.д.
Гормональный фон до беременности
Жизнедеятельность человека поддерживает более 70 гормонов, нормализующих различные процессы, активизирующих усвоение белков, жиров и углеводов, уничтожающих патогенные вещества. Нехватка того или иного гормона не всегда сразу сказывается на самочувствии. Часто молодая женщина не замечает проблем со здоровьем — ее организм ещё полон сил, легкие симптомы игнорируются и списываются на ПМС или усталость. И только проблемы с зачатием или вынашиванием выявляют серьёзный гормональный дисбаланс.
Гормональный дисбаланс может стать причиной выкидыша. Поэтому гинекологи советуют пройти обследование на стадии планирования беременности и сделать анализ на гормоны до того, как наступило зачатие.А не тратить время месяцами, глядя на тесты с одной полоской.
Группы женских гормонов, важных для зачатия и беременности
В зависимости от химического строения все гормоны делятся на три группы:
- Белково-пептидная группа (окситоцин, вазопрессин, гормоны лютеиновой группы, фолликулостимулирующие и тиреотропные гормоны).
- Производные аминокислот (инсулин, адреналин, тироксин, дофамин, серотонин, мелатонин).
- Стероидные (кортизол, эстрадиол, тестостерон, прогестерон, эстроген.
Гормоны первой и второй группы отвечают за обменные процессы, а третья участвует в репродукции. Именно от правильного соотношения стероидных гормонов зависит созревание доминантной фолликулы, способность оплодотворённой яйцеклетки прикрепиться к эндометрию, а затем развиваться эмбриону на протяжении всей беременности.
Гормональный фон женщины напрямую зависит от фазы менструального цикла. Однако существуют границы допустимого значения, по которым можно понять, как пройдет зачатие, вынашивание и развитие плода при беременности. Количество гормонов в крови определяется лабораторно, т.е. нужно сдать кровь на гормоны и получить расшифровку у гинеколога-эндокринолога.
Анализы, показывающие полную картину гормонального фона женщины, следует сдавать до наступления беременности. Понадобится минимум полгода, чтобы устранить проблемы, если они будут выявлены. Хороший гормональный фон говорит о том, что организм готов к принятию новой жизни, поэтому желательно перед зачатием обратиться к гинекологу, чтобы выявить свой гормональный фон.
Дефицит или переизбыток какого-либо гормона ведёт к развитию различных заболеваний, женщина становится неспособной зачать или выносить ребёнка. Каждый гормон — это нужная деталь огромного механизма, без которого невозможна полноценная работа всего организма.
| Гормон | Нехватка | Избыток |
| Прогестерон | Невынашивание плода, выкидыш | Развивается опухоль яичников, киста жёлтого тела, сильные кровотечения во время менструации |
| Эстрадиол (эстроген) | Пропадает овуляция, прекращаются месячные, кожа стареет, покрывается морщинами | Маточные кровотечения, анемия, развитие злокачественной опухоли на яичниках, нарушение менструации, неспособность яйцеклетки к развитию, бесплодие, гипертериоз |
| Тестостерон | Развивается фригидность, наступает депрессивное состояние, снижается количество эстрогена, возникает бесплодие | Развивается поликистоз яичников, увеличивается вес |
| Пролактин | Сбой менструального цикла, самопроизвольные выкидыши на раннем сроке, отсутствие или нехватка молока после родов | Сокращается продолжительность менструального цикла, не развивается жёлтое тело, не созревает яйцеклетка, наступает бесплодие, развивается гипотериоз |
| Лютеинизирующий гормон | Эндометрий не готов к имплантации эмбриона, выкидыш на раннем сроке | Нарушение месячного цикла, затяжные или слишком короткие месячные, бесплодие |
| Фолликулостимулирующий гормон | Поликистоз яичников, бесплодие, опухоль яичников | Преждевременное истощение яичников, начало раннего климакса, развитие опухоли в яичниках, врождённая недоразвитость яичников, эндометриоз |
| Тироксин | Развитие гипотиреоза, угроза рождения плода с различными пороками | Нарушение менструального цикла, невозможность зачатия |
| Трийодтиронин | Прекращение менструации, бесплодие, задержка роста плода у беременной | Опухоль в груди, резкий набор веса, бесплодие |
| Соматотропин | Пониженное сексуальное влечение | Угроза рождения ребёнка с врождёнными костными дефектами |
Самые важные гормоны, без которых зачатие невозможно, — эстроген и прогестерон.
У женщин с низким индексом массы тела часто наблюдается бесплодие. Это связано как раз с недостатком или избытком эстрогена. Гормона вырабатывается мало из-за недостаточности жирового слоя в котором под воздействием фермента ароматазы происходит расщепление тестостерона. Если жира слишком мало, тестостерон остаётся нерасщеплённым, его уровень повышается, а эстрогена не хватает для нормального функционирования детородной системы. В то же время повышение эстрогена выше нормы приводит к увеличению жировой прослойки, нарушению овуляции и наступлению бесплодия.
За сохранение беременности отвечает прогестерон, и его нехватка, вызванная болезнями щитовидной железы или почек, приводит к выкидышам на ранних строках. Часто из-за дисбаланса этих двух гормонов терапевтически здоровая, молодая женщина, не жалующаяся на здоровье, не может забеременеть. Это причиняет огромную психологическую травму и подрывает уверенность в себе, хотя достаточно было выяснить на стадии планирования беременности состояние гормонального фона и восстановить его до нормы.
В идеале женщина должна проверять свой гормональный фон раз в 2 года до 30 лет, а затем сдавать анализы хотя бы раз в год. Это позволит своевременно увидеть неполадки в репродуктивной системе, выявить гормонозависимые заболевания (киста яичника, миома матки, эндометриоз) на самых ранних стадиях, когда симптомы не вызывают дискомфорта.
Гормональное обследование проводится ещё и в том случае, когда:
- у женщины нерегулярный менструальный цикл;
- у пациентки диагностируются ожирение, излишняя сальность кожи и волос, угревая сыпь;
- зачатие не наступает в течение года и более регулярной половой жизни;
- имеющиеся ранее беременности закончились самопроизвольным выкидышем или замиранием плода;
- женщина достигла 35-летнего возраста.
Помимо анализа крови на гормоны, у пациентки берут кровь на биохимический анализ и мочу на общий анализ, чтобы увидеть общее состояние организма и убедиться, что женщина сможет выносить и родить ребёнка.
Гормональные нарушения у женщин: а она и не знала, что гормон бывает жестоким
Гормональный фон — это совокупность гормонов, биологически активных веществ, которые вырабатываются железами внутренней секреции. Задача гормонов — нормализация всех жизненных процессов.

Гормональные вещества вступают в клетках организма в различные биохимические и физиологические реакции. При гормональном сбое происходит разбалансировка в работе желез внутренней секреции, и гормоны начинают вырабатываться недостаточно или избыточно. Следовательно скорость всех реакций в организме, зависящих от данного гормона, повышается или снижается.
Какие гормоны участвуют в работе желез внутренней секреции: вот откуда все наши беды
Многие пациентки, обратившиеся к гинекологу — эндокринологу удивляются, когда им предлагают пройти сразу несколько анализов на гормоны. Они почему-то думают, что их здоровье зависит только от пары-тройки половых гормонов и инсулина. На самом деле эндокринными железами женщины вырабатывается около 70 гормонов. И каждый из них очень важен для организма.
По химическому составу гормональные вещества относят к 3 группам:
Белково-пептидные . Это гормоны, вырабатываемые гипоталамусом, синтезирующиеся из белковых соединений. Они имеют широкий спектр действия:
- стимулируют сокращение гладкой мускулатуры и отвечают за транспортировку воды (окситоцин);
- стимулируют образование пигментов кожи;
- отвечают за углеводный обмен (инсулин, глюкагон);
- регулируют фосфорно-кальциевый обмен (тиреокальцитонин);
- способствуют ожирению или похуданию (липотропный гормон);
- отвечает за образование молока во время вскармливания (лактогенный гормон);
- участвуют в производстве половых клеток, отвечают за менструальный цикл (лютеинизирующий, тиреотропный, фолликулостимулирующий гормоны).
Белково-пептидные гормоны воздействуют на корки надпочечников, щитовидной железы, половых желез, стимулируя их работу. Сбой в выработке белково-пептидных гормонов приводит к нарушению в работе различных внутренних органов.
Производные аминокислот . Они являются производными L-тирозина и L-триптофана. Из L-тирозина образуются гормоны надпочечников адреналин и норадреналин, которые отвечают за нормальную работу сердца, поддерживают давление и температуру тела в норме.
Производные аминокислот продуцируют гормоны, регулирующие деятельность щитовидной железы. L-триптофан синтезирует жизненно важные гормоны, отвечающие за настроение и жизненный тонус человека — гормон сна мелатонин и гормон радости серотонина. Аминокислоты отвечают за тягу к алкоголю и курению, ПМС у женщин, нормальный сон.
Стероидные . Производятся из холестерина в коре надпочечников, семенниках у мужчин и фолликулярных клетках у женщин, в плаценте у беременных.
Они имеют следующие функции:
- кортикостероидные гормоны кортизол, кортикостерон, кортизон вырабатываются корой надпочечников при стрессе или тревоге;
- женские гормоны эстрогены вырабатываются яичниками и отвечают за молодость и красоту;
- андрогены (тестостерон) продуцируются у мужчин семенниками, у женщин такж содержатся в организме, но в гораздо меньшей степени.
Как и когда происходит гормональный сбой: хочется плакать — сходи к гинекологу
Гормональный сбой происходит вне зависимости от возраста женщины. Он характерен как для очень молодых девушек, так и для женщин, достигших определённого возрастного рубежа.
Эндокринная система работает благодаря сигналам, поступающим из подкорки головного мозга, а именно, из гипоталамуса. От него сигнал поступает к гипофизу, одной из эндокринных желез.
Для женщины, если рассматривать только репродуктивную функцию, наибольшее значение имеют три гормона, отвечающих за работу женской половой системы.
- Это ФСГ (фолликулостимулирующий гормон), благодаря которому яйцеклетка способна созреть в яичнике, а также вырабатываются женские половые гормоны эстрогены.
- Лютеинизирующий гормон не менее важен, с его помощью продуцируется прогестерон, яйцеклетка выходит из яичника и происходит овуляция.
- Третий гормон, пролактин, отвечает за материнство и появление молока у кормящей матери.
Все гормоны взаимодействуют между собой. При переизбытке эстрогена уменьшается количество ФСГ. При недостатке прогестерона увеличивается производство лютеинизирующего гормона. Точно по такому же принципу взаимодействуют гипофиз и гипоталамус.
Гормональный сбой имеет как незначительные (выпадение волос, плаксивость), так и серьёзные последствия (поликистоз яичников, миома матки, бесплодие). Независимо от возраста сбой в работе желез внутренней секреции сопровождается повышением веса, нервозностью, тревожными расстройствами и даже депрессией.
Почему происходят гормональные нарушения у женщин
Среди самых распространённых причин, приводящих к гормональным нарушениям, отмечают хронический стресс, напряжённые отношения в семье и на работе. Во время стресса в организме в повышенных объемах вырабатывается гормон надпочечников кортизол. В обычном состоянии он нужен для поддержания стабильного ритма сердца и тонуса сосудов.
При опасности, реальной или мнимой, кортизол попадает в кровь и подготавливает организм к атаке. Это своеобразный рудимент, доставшийся человечеству от далёких предков. Кортизол помогал пещерным людям моментально реагировать на приближающегося саблезубого тигра. В ходе эволюции такая реакция сохранилась, только теперь опасность представляют не дикие животные, а жизненные обстоятельства.
Любая опасность, физическая или психологическая, вызывают повышение выработки кортизола. Но чаще всего к повышению гормона приводят:
Хронический стресс на протяжении длительного времени. К симптомам переизбытка кортизола относится следующее:
- нарушение сна, сложности с засыпанием даже после применения снотворного, слишком ранние пробуждения, разбитость по утрам;
- резкое снижение или увеличение веса;
- жировые отложения на талии и животе (комок нервов) даже при худощавом телосложении;
- выпадение волос, причём не только на голове. Редеют брови, ресницы;
- падает или повышается артериальное давление;
- повышается уровень сахара в крови.
Также при повышении кортизола снижаются силы иммунитета, человек подвержен частым ОРВИ, у него проявляется ВПЧ и другие вирусные заболевания.
Жёсткие диеты и нарушение режима питания . Ряд гормонов, например, белково-пептидной группы или производных аминокислот, не могут вырабатываться без участия жиров. Существует ряд диет (кремлёвская, диета Дюкана), которые требуют полного отказа от любых жиров, как растительных, так и животных. Эффект от диеты, конечно, заметен, но побочным «сюрпризом» может случиться гормональный сбой. Особенно диеты опасны для молодого организма.
Ожирение . Избыточная масса тела и гормональные нарушения взаимосвязаны. Так, при гиперфункции гипоталамуса увеличивается выработка адренокортикотропного гормона, что приводит к повышенному продуцированию кортизола. Он подавляет производство соматотропина, отвечающего за утилизацию жира. в кровь выбрасывается инсулин, что вызывает чувство голода.
Повышенные физические нагрузки , профессиональный спорт . Часто у профессиональный спортсменок нарушается менструальный цикл. Это вызвано не столько тренировками, сколько переутомлением и хронической усталостью. К тому же спортивные девушки придерживаются определённой диеты, направленной на сокращение жировой прослойки. В норме жировая ткань должна составлять от 17 до 20% массы тела, но желанные кубики на прессе видны только при достижении 15% жировой ткани и даже ниже. А ведь липиды являются строительным материалом для многих гормонов;
Возрастные особенности. Риск гормональных сбоев возрастает в подростковом возрасте, в период беременности и менопаузы.
Наиболее часто встречающиеся разновидности гормональных сбоев
Существуют определённые виды гормональных сбоев, характерных для женщин разного возраста. К наиболее часто встречающимся относятся:
- Аменорея — отсутствие менструации в возрасте 16-45 лет. Она бывает первичной и вторичной. При первичной менструации месячные отсутствуют у половозрелой девушки, что нехарактерно для её ровесниц. Обычно страдающие аменореей пациентки имеют другие патологии детородной сферы: недоразвитые яичники, половой инфантилизм. Заболевание является наследственным, либо развивается на фоне травмы гипоталамуса или гипофиза. Яйцеклетка в яичнике просто не развивается, поэтому овуляция не происходит, как и обновления слоя эндометрия.
- Вторичная аменорея — следствие физической или психологической травмы, онкологического заболевания, инфекции, полостной операции, а также различных гинекологических заболеваний. Очень часто она развивается на фоне гипер- или гипотиреоза (дисфункции щитовидной железы). Первичная аменорея лечится гормональной терапией, а вторичная — устранением проблем, вызвавших её появление.
- ПМС. Это явление, известное как предменструальный синдром, встречается у менструирующих женщин. Наступает за 10-2 дня до начала месячных. Он вызван гормональной перестройкой, подготавливающей организм к наступлению менструации. Гипофиз выделяет повышенное количество пролактина, под воздействием которого молочные железы увеличиваются в размере и становятся более чувствительными. Также меняется водно-солевой баланс, что приводит к отёкам. В период ПМС увеличивается количество простагландинов, способствующих сократительной способности матки. Благодаря этим гормонам матка сокращается и выталкивает излишки эндометрия. Но избыток простагландинов негативным образом сказывается на нервной системе, вызывая её перевозбуждение. Женщины ощущают головную боль, тошноту, запоры или поносы. В молодом возрасте ощущения бывают настолько болезненными, что девушкам нередко вызывают скорую помощь. Симптомы ПМС усиливают стрессы, неправильное питание, курение и инфекционные заболевания.
- Климактерический синдром. Возникает у женщин в возрасте 45-50 лет. Начиная с 35-летнего возраста уровень эстрогена и прогестерона падает, эндометрий постепенно становится тоньше, и затем наступает прекращение созревания яйцеклетки. Это вызывает изменения в работе гипофиза и гипоталамуса. Как следствие — наблюдаются приливы в верхней части тела, скачки давления, потливость, тошнота. Щитовидная железа выделяет повышенное количество тироксина, вызывая тревожность и учащённое сердцебиение. Надпочечники работают в усиленном режиме, провоцируя неполадки в работе сердца. Дефицит эстрадиола приводит к изменениям грудных желез, набор веса и хрупкость костей.
Также к гормональным нарушениям относят избыток или недостаток какого-либо гормона:
- Переизбыток женского гормона эстрогена вызывает рост доброкачественных и злокачественных опухолей (кисты яичника, миомы матки). Недостаток вызывает преждевременный климакс, аменорею, нарушения продуцирования других гормонов;
- Тестостерон является мужским гормоном, но присутствует в некотором количестве у женщин. Повышение его уровня говорит о поликистозе яичников. У женщин с таким нарушением отмечается повышенная волосатость на теле, нездоровый аппетит и повышение массы тела, сальность и прыщавость кожи. Нехватка тестостерона характерна для девушек, сидящих на долгих диетах и принимающих контрацептивы;
- Гормон прогестерон подготавливает слой эндометрия к имплантации эмбриона. При его избытки характерны сильные кровотечения, а при недостатке — нерегулярный цикл и выкидыши;
- Кортизол является гормоном стресса. При затянувшейся стрессовой ситуации кортизол приводит к синдрому Кушинга. У женщины толстеет живот, краснеет лицо, повышается давление, возникает тревога и депрессия. Нехватка кортизола приводит к проблемам с сосудами и нарушению обмена веществ;
- Повышение уровня лептина. Лептин — это гормон, регулирующий процесс усвоения жира в организме. Чем выше вес, тем выше уровень лептина в крови. Его переизбыток блокирует сигналы, поступающие головному мозгу о насыщении. В результате женщина испытывает чувство голода и ест ещё больше.
- Гормоны щитовидной железы, Т3 и Т4 в избытке вызывают повышенную чувствительность к холоду, сухость кожи, выпадение волос, усталость и депрессию. Переизбыток тиреоидных гормонов провоцирует возбудимость и тревожность, повышение температуры тела, сокращение менструации, потливость.
Как лечится гормональный сбой
| Проблема | В чём риск | Препараты, средства | Как воздействует |
| Понижен эстроген | Увеличивается хрупкость костей, кожа становится морщинистой и сухой, риск инфаркта и инсульта увеличивается | Премарин Прогинова Красная щётка | Борется с остеопорозом, риском развития сердечнососудистых заболеваний. Курс лечения не должен превышать 2 лет, чтобы не вызвать онкологию |
| Повышен эстроген | Разрастание эндометрия и риск развития злокачественных опухолей груди, матки и яичников | Тамоксифен Кломифен | Препараты блокируют эстрогеновые рецепторы, тестостерон прекращает превращаться в эстрадиол. Соответственно, выработка эстрогена останавливается |
| Повышен тестостерон | Нарушается работа яичников, увеличивается секреция сальных желез, появляются прыщи и угри | Леупролид Спиронолактон Гозерелин | Снижают выработку тестостерона, уменьшают выработку кожного жира, лечат угревую сыпь, борются с излишней волосатостью |
| Понижен тестостерон | Нарушается выработка эстрогена, теряется объём мышц, они становятся дряблыми, набирается лишняя масса тела | Небидо Сустанон 250 Estratest Андрогель | Способствует выработке гормона тестостерона естественным путём |
| Низкий прогестерон | Сильные менструальные кровотечения, невозможность зачатия | Дюфастон Утрожестан Кринон гель | Нормализует менструальный цикл, снимает угрозу выкидыша |
| Повышен прогестерон | Опухоль или киста яичника, возникновение хорионэпителиомы — злокачественной опухоли у плода в период беременности | Тамоксифен Кломифен Мифепристон | Используется как средство медикаментозного аборта, снижает выработку прогестерона, борется с новообразованиями |
| Снижен инсулин | Свидетельствует о развитии сахарного диабета 1 типа | Инъекции инсулина | Восполняет недостающий в организме гормон, расщепляет сахар в крови |
| Инсулинорезистентность | Глюкоза не поступает внутрь клетки, развивается диабет 2 типа | Глюкофаж Сиофор | Глюкоза поступает в клетку в виде энергии, снижается уровень сахара в крови |
| Повышен кортизол | Снижается процент мышечной массы при увеличении количества жировой ткани, повышается уровень глюкозы в крови, развивается остеопороз | Медикаментов не существует, кортизол снижается диетой, спортом и лечением последствий стресса | Организм не находится в состоянии стресса, нормализуется работа ЦНС и надпочечников |
| Понижен кортизол | Тёмные пятна на коже, потеря веса, снижение жизненного тонуса, раздражительность, низкое давление | Инъекции кортизола (только при критическом минимуме гормона в организме) | Нормализуется работа надпочечников, снимаются раздражительность и апатия |
Зачем и куда идти к гинекологу — эндокринологу при гормональных нарушениях
Даже пройдя анализы и выяснив, какие гормоны стали причиной гормонального нарушения, принимать самостоятельно никакие таблетки нельзя. Гинеколог рассматривает не только анализы, а все состояние организма женщины, опираясь на свой опыт и знания.
Также очень важно рассчитать дозировки и дополнить базовые препараты сопутствующими. Ведь повышение или снижение нормы гормональных веществ, даже до нормальных показателей, опять-таки влияет на интенсивность выработки других гормонов — этот процесс должен быть контролируемым.
Сдать анализы на гормоны и получить эффективное лечение гормональных сбоев, вы можете в клинике Диана в Санкт-Петербурге. Цены в нашей клинике одни из самых низких. На комплексное обследование предоставляется скидка.
Синдром истощения яичников - симптомы и лечение
Что такое синдром истощения яичников? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вихаревой Марии Анатольевны, гинеколога со стажем в 20 лет.
Над статьей доктора Вихаревой Марии Анатольевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
В наше время заболевания репродуктивной системы становятся всё более распространёнными. Запланировав беременность, женщины сталкиваются с множеством сложностей, приходится пройти долгий путь до того, как удастся забеременеть и родить долгожданного ребёнка. Часто таким препятствием к беременности является синдром истощения яичников, иначе его можно назвать преждевременным или ранним "климаксом". По статистике этим синдромом страдают около 1,4 % женщин [1] .
Синдром истощения яичников — это преждевременное снижение работоспособности яичников у женщин до 40 лет. При этом у пациенток возникают нарушения цикла, задержки (сначала до 1-2 недель, потом более длительные), приливы, потливость, плохой сон, раздражительность, тревожность, нарушение либидо (полового влечения). В дальнейшем появляются урогенитальные расстройства — учащённое мочеиспускание, ложные позывы, склонность к циститам . Позднее может возникнуть остеопороз и патологические переломы [3] .
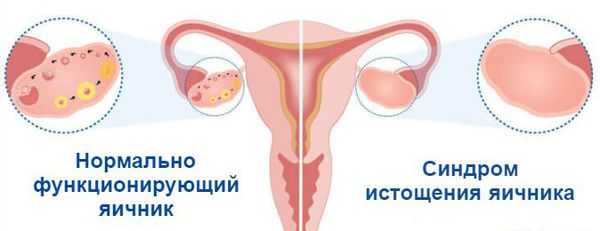
Яичники — это орган репродуктивной системы. В них созревают яйцеклетки и вырабатываются женские половые гормоны. Работа яичников влияет на общее самочувствие женщины, состояние кожи, волос и здоровье организма в целом. Своей максимальной активности они достигают в 20-39 лет — это благоприятный репродуктивный возраст. После 45 лет активность яичников снижается, уменьшается выработка женских гормонов, таких как эстроген и прогестерон, наступает климакс. При синдроме истощения яичников их функция снижается гораздо раньше [1] .
Причинами заболевания могут быть несколько факторов. Первое место среди них занимает наследственность: если у матери была данная проблема, то с высокой долей вероятности она возникнет и у её дочери. Этот фактор вызван нарушением в половой Х-хромосоме. Именно в ней находится большинство генов, отвечающих за функционирование репродуктивной системы.
К генетическим дефектам, которые вызывают ранний "климакс", относятся:
- Заболевания, связанные с нарушением количества хромосом:
- болезнь Тёрнера — у женщин с этим заболеванием полностью отсутствует одна Х-хромосома;
- трисомии — болезни, вызванные лишней (третьей) Х-хромосомой;
- иногда встречаются семейные случаи синдрома истощения яичников при нормальном количестве хромосом, но при этом имеются скрытые нарушения в хромосомном наборе.
- Дисгенезия гонад (ХХ-тип, неполная форма) — нарушение формирования яичников во время внутриутробного развития.
- Редкие генетические болезни:
- o галактоземия — избыточное скопление галактозы в организме;
- o блефарофимоз — уменьшение глазной щели из-за срастания краёв век;
- o синдром Мартина — Белл — генетическая мутация, при которой наступает умственная отсталость[4] .
На втором месте причин появления синдрома — негативное влияние факторов во время внутриутробного развития, когда у девочки идёт закладка фолликулов (части яичника). Приём беременной антибиотиков и других препаратов, которые не рекомендуются при беременности, перенесённое простудное заболевание — всё это откладывает отпечаток на репродуктивное здоровье девочки.
На третьем месте — оперативное вмешательство, например, удаление яичника или его части (резекция яичника), операция по удалению кисты, образования или эндометриоидного очага на яичнике. После удаления одного яичника второй работает усиленно, но этого бывает недостаточно, впоследствии развивается синдром истощения яичников.
На четвёртом месте — аутоиммунные заболевания. В организме вырабатываются антитела, которые разрушают яичники. Провоцирующими факторами могут стать перенесённые ранее инфекции, стрессы, экология и др. Также пагубно влияют на женскую репродуктивную систему алкоголь и курение [2] .
Поддерживать функцию яичников очень важно для женщины. Контролировать данный процесс нужно с молодости. Строгая диета, малый вес, отказ от пищи — всё это приводит к разрушению нормальной работы яичников, происходит их разрушение и снижение функции.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома истощения яичников
Первым проявлением болезни является нарушение менструального цикла. На первом этапе задержки могут быть до 1-2 недель, а затем до 2-3 месяцев или полугода, вплоть до полного прекращения месячных. В такой ситуации нужно срочно обратиться к врачу. Зачастую женщины готовы пойти на любые жертвы, чтобы улучшить ситуацию, но самолечение, как правило, только ухудшает и ускоряет процесс. Поэтому в первую очередь необходимо посетить врача и сдать все анализы, чтобы правильно оценить ситуацию и начать лечение.
На втором этапе синдрома появляются те же симптомы, что у климакса. На первый план выходят приливы, они выражаются в резком ощущении жара в области лица, шеи и груди в течение нескольких минут. Приливы могут появляться в любое время, в том числе и ночью, при этом возникает потливость, плохой сон, раздражительность, тревожность и нарушение либидо [3] .
В дальнейшем появляются урогенитальные расстройства. При снижении эстрогенов — женских половых гормонов — истощается слизистая оболочка влагалища и мочевого пузыря, возникает ощущение сухости, повышается риск развития воспалительных явлений (кольпита, цистита, уретрита). Во время полового акта возникает дискомфорт, ощущение сухости. Также из-за снижения уровня эстрогенов появляются морщины, снижается эластичность кожи, ногти истончаются, слоятся, волосы становятся тоньше, усиливается их выпадение. В дальнейшем повышается риск развития остеопороза, сахарного диабета, ожирения, сердечно сосудистых заболеваний, артериальной гипертензии [2] .
Вероятность того, что женщина при таком синдроме сможет забеременеть, всё же есть, но не большая. Так как синдром истощение яичников — длительный процесс снижения репродуктивной функции, временами менструальный цикл может возобновляться без какого-либо медицинского вмешательства. В этот период может произойти зачатие. Однако в дальнейшем возникает сложность в вынашивании ребёнка.
Патогенез синдрома истощения яичников
На седьмой неделе внутриутробного развития в организме девочки формируются яичники. В них, в зависимости от генетики, закладывается определённое количество яйцеклеток: обычно около одного миллиона. Их число со временем сокращается, так как новые яйцеклетки после формирования резерва уже не образуются, а уже существующие выделяются в овуляции и постепенно отмирают. Этот естественный процесс приводит к тому, что к 45 годам их количество снижается. Поэтому данный возраст считают окончанием репродуктивного периода. Как только запас яйцеклеток иссякает, яичники перестают вырабатывать женские половые гормоны, ежемесячные менструации прекращаются, и наступает климакс (менопауза) .
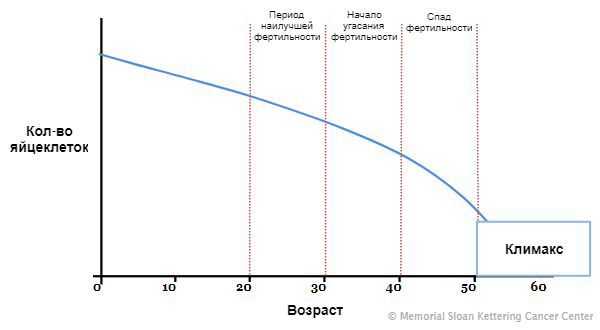
Синдром истощения яичников развивается в связи со значительным снижением количества яйцеклеток до наступления или во время репродуктивного периода. Это может произойти из-за генетических нарушений, воздействия на яичники вредных факторов в течение жизни (токсины, алкоголь), операций и аутоиммунных заболеваний [7] .
Все вредные вещества, которые воздействуют на репродуктивную систему, напрямую обладают цитотоксическим действием, т. е. они разрушают клетки. В связи с этим количество яйцеклеток снижается гораздо раньше, а функция яичников ухудшается, следовательно, меньше синтезируется эстрогенов. Всё это приводит к развитию синдрома истощения яичников [4] . При хромосомных аномалиях раннее истощение яичников запрограммировано генетически.
Классификация и стадии развития синдрома истощения яичников
В зависимости от причин возникновения синдром истощения яичников бывает двух типов:
- первичным (врождённым);
- вторичным (приобретённым).
К причинам первичного синдрома относятся хромосомные аномалии и генетические дефекты [4] . Причины приобретённого синдрома включают факторы, которые воздействовали на женщину в течение жизни: алкоголь, курение, токсины, перенесённые операции и др.
Отдельно выделяют классификацию первичного синдрома истощения яичников. Она основана на клинических проявлениях и уровне фолликулостимулирующего гормона:
- скрытая недостаточность яичников — беременность не наступает по неясным причинам, уровень гормона в крови в норме;
- биохимическая недостаточность — беременность не наступает, но уровень гормона повышается;
- явная недостаточность — нарушается цикличность месячных, они становятся нерегулярными, уровень гормона повышен;
- преждевременное истощение яичников — менструации становятся эпизодическими, но наступление беременности всё ещё возможно, уровень гормона повышен;
- преждевременная менопауза — менструации прекращаются, бесплодие становится необратимым, незрелые фолликулы яичника полностью истощены [10] .
Также выделяют несколько стадий развития синдрома:
- На первой стадии проявляются вегетативные и психоэмоциональные расстройства — приливы, плохой сон, депрессия, раздражительность, плаксивость, снижение либидо [5] .
- На второй стадии присоединяются обменные нарушения — прибавка в весе, ожирение.
- На третьей стадии возникают сердечно-сосудистая патология, остеопороз, сахарный диабет.
Осложнения синдрома истощения яичников
Со стороны сердечно сосудистой системы могут проявиться осложнения в виде гипертонических кризов (чрезмерного повышения артериального давления), инсультов и инфарктов в молодом возрасте. Проявляются эти осложнения болью в сердце, головной болью, нарушением сознания и координации.
Со стороны костной системы возможны переломы шейки бедра, патологические переломы различных остей и позвоночника, грыжи и осложнённые формы остеохондроза. Развитие подобных осложнений связано с гормональным дисбалансом. Из-за дефицита половых гормонов костный метаболизм начинает ускоряться, что приводит к преобладанию процесса резорбции — разрушения костных тканей и, следовательно, к остеопорозу и переломам.
Также возникают психические осложнения в виде депрессии, психозов, снижения либидо [6] . Однако главное осложнение — это отсутствие возможности естественного наступления беременности. Зачать ребёнка можно только в результате процедуры ЭКО донорской яйцеклеткой и спермой партнёра [4] .
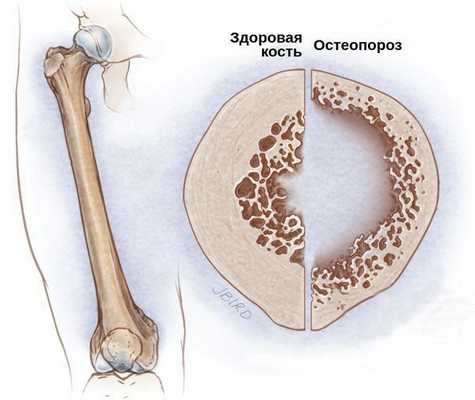
В самых тяжёлых случаях при отсутствии лечения возникают все перечисленные осложнения.
Диагностика синдрома истощения яичников
Первичную диагностику осуществляет врач акушер-гинеколог. Он собирает жалобы, изучает историю болезни (анамнез), проводит осмотр. Всё это позволяет заподозрить синдром истощения яичников. Пациентка с таким синдромом выглядит, как правило, старше своих лет: у неё появляются преждевременные морщины, волосы становятся тонкими, безжизненными, тусклыми, ногти — ломкими.
Для подтверждения диагноза необходимо сдать кровь для определения уровня нескольких гормонов: фолликулостимулирующего гормона (ФСГ), лютеинизирующего гормона (ЛГ) и эстрадиола. Анализ крови на ФСГ, ЛГ и эстрадиол нужно делать 2-3 раза независимо от цикла. Кровь сдаётся один раз в неделю. На наличие синдрома будет указывать повышение ФСГ, ЛГ и снижение эстрадиола.
На ультразвуковом обследовании у женщины с синдромом истощения яичников можно отметить уменьшение размеров матки, истончение эндометрия (внутреннего слоя матки). В яичниках не визуализируются фолликулы, их количество уменьшается или же они полностью исчезают (в тяжёлых случаях) [8] .
Женщинам с семейным анамнезом раннего "климакса" требуется генетическое консультирование для изучения кариотипа женщины (набор хромосом). В рамках данного исследования необходимо сдать кровь из вены.
Лечение синдрома истощения яичников
Всем пациенткам с данным заболеванием нужна постоянная заместительная гормонотерапия эстрогенами и прогестероном , примерно до 45-50 лет. Благодаря этим гормонам женщина может жить полноценно и хорошо себя чувствовать и прекрасно выглядеть.
Основные цели гормонотерапии:
- На первом этапе — улучшение общего самочувствия, борьба с вегетативными проявлениями, приливами, восстановление нарушенного сна [9] .
- На втором этапе — борьба с остеопорозом, устранение урогенитальных проблем, ликвидация сосудистых нарушений. Профилактику этих осложнений даже лучше будет начать на первом этапе, например, назначив препараты кальция, витамина Д и холестерин снижающих средств.
При назначении гормональных препаратов уровень гормонов в крови будет меняться циклически, так как назначенные препараты полностью имитируют естественный менструальный цикл женщины. В первую фазу назначают эстрогены, во вторую фазу — прогестерон. Они нормализуют менструальный цикл, заменяют работу яичников. Такое лечение приводит к полному исчезновению симптомов заболевания и полностью восстанавливает состояние женского организма. Но важно понимать, что гормонотерапия только снижает симптомы раннего климакса и отодвигает по времени процессы преждевременного старения, но не восстанавливает репродуктивную функцию яичников .
Заместительная гормонотерапия может проводиться в форме таблеток, инъекций и пластырей. Иногда требуется местное лечение с применением гормональных мазей, свечей и кремов [10] . Для полного устранения негативных признаков синдрома и улучшения общего самочувствия женщинам рекомендуют принимать поливитамины, антидепрессанты и гипотензивные препараты.
Побочные эффекты гормонотерапии :
- увеличение количества тромбоцитов в крови, повышающее риск появления тромбозов (у курящих женщин);
- увеличение веса при лечении неверно подобранными препаратами;
- повышение риска развития рака матки и молочных желёз (чтобы снизить риск, в комплексную терапию добавляется гестогенный компонент);
- набухание молочных желёз, головные боли, нарушение сна при неправильном подборе дозы эстрогенов.
Противопоказания к заместительной гормонотерапии:
- повышенный уровень тромбоцитов;
- почечная и печёночная недостаточность; ;
- онкология; ;
- эпилепсия.
Так как гормоны имеют ряд противопоказаний и высокую стоимость, среди пациенток с синдромом истощения яичников пользуются популярностью народные средства лечения. Они могут быть полезны, но большого эффекта от них ожидать не стоит. Их можно использовать только в качестве дополнения основного лечения или при противопоказаниях к гормонотерапии, но только по рекомендации врача . Растительные препараты могут уменьшить интенсивность проявлений синдрома, но не снизят риск раннего появления сердечно-сосудистых заболеваний и других осложнений [8] .
Физиотерапевтические процедуры также показаны при выявлении раннего "климакса". Они включают в себя:
- лечебную физкультуру;
- электрофорез (введение лекарств через кожу с помощью тока);
- гидротерапию и лечебные ванны;
- массаж;
- иглорефлексотерапию;
- психотерапию [8] .
Физическая нагрузка улучшает кровообращение в тканях, повышает их восприимчивость к лечению [4] .
Гирудотерапия — лечение медицинскими пиявками — при раннем "климаксе" оказывает общее терапевтическое влияние на организм женщины [8] . Лечение должно проводиться только врачом-гирудотерапевтом. Оно противопоказано при гипотонии, низком уровне гемоглобина, нарушении свёртываемости крови и онкологических болезнях.
Диетотерапия также очень полезна при синдроме истощения яичников. Врачи рекомендуют употреблять продукты, богатые белком, витаминами и кальцием: морскую рыбу, постное мясо, сою, имбирь, орехи, бобы, крупы, овощи, фрукты [8] .Также желательно включить в рацион продукты, насыщенные витамином Е: орехи, морепродукты, подсолнечное масло, тыквенные семечки. Это связано с тем, что витамин Е является натуральным антиоксидантом (тормозит окисление) и положительно влияет на общее состояние организма женщины.
Прогноз. Профилактика
Если женщина не планирует зачатие ребёнка, ей необходимо продолжать приём гормональных средств до тех пор, пока не наступит естественный климакс. Вылечить бесплодие и восстановить фертильность при синдроме истощения яичников крайне сложно. Наступление беременности у женщин с таким диагнозом возможно только благодаря ЭКО с использованием донорской яйцеклетки. Но если изменения в эндометрии (внутреннем слое матки) из-за гормональных нарушений уже стали необратимыми (атрофическими), то и эту программу выполнить не удастся.
Для профилактики данного заболевания беременная женщина должна внимательно следить за своим здоровьем и стараться оградить свой организм от вредных внешних факторов. Особенно это касается тех, кто вынашивает девочку, так как основной причиной развития синдрома являются заболевания, возникшие у плода во время внутриутробного развития. Саму новорождённую девочку по возможности нужно также ограждать от инфекционных заболеваний и стресса.
С целью профилактического осмотра нужно минимум два раза в год обследоваться у гинеколога. Это позволит выявить синдром на ранних стадиях заболевания и вовремя начать лечение.
Также важно правильно питаться, вести здоровый образ жизни. Это благоприятно сказывается на женском организме и снижает вероятность развития заболевания [9] .
Читайте также:
