Злокачественные опухоли уха. Диагностика злокачественных опухолей височной кости
Добавил пользователь Дмитрий К. Обновлено: 01.02.2026
Кафедра оториноларингологии Российского университета Дружбы народов, Москва
Кафедра оториноларингологии Медицинского института Российского университета дружбы народов, Москва, Россия, 117198
Первично-множественный метахронный рак уха (клиническое наблюдение)
Журнал: Вестник оториноларингологии. 2016;81(3): 30‑32
Новообразования наружного и среднего уха встречаются крайне редко (1—2% случаев среди всех онкологических заболеваний). Опухоли ушной раковины наблюдаются в 67,9% случаев, наружного слухового прохода — в 20,7%, среднего уха — в 11,4%. Другую статистику приводят L. Degner и K. Chen [1]: рак ушной раковины — 19%, наружного слухового прохода — 54%. Такое различие статистических данных, по нашему мнению, связано со сложностью определения исходной локализации новообразования.
Злокачественные опухоли в области уха возникают, как правило, на фоне патологических процессов и состояний [2, 3], которые называют фоновыми или предраковыми.
В.Ф. Антонив [2] дифференцирует предраковые и фоновые состояния, а также фоновые процессы. Предраковые состояния — это келоиды, невусы, папилломы, гемангиомы, церуминомы, вторичный кожный рог (плоскоклеточная папиллома с ороговением); фоновые состояния — отморожение, ожоги, механическая травма и фоновые процессы — это хронические воспалительные заболевания кожи ушной раковины и наружного слухового прохода. Для проявления злокачественной опухоли, помимо местных патологических изменений, необходим провоцирующий фактор — фактор риска. Такими факторами являются солнечная радиация, механическая и термическая травмы.
Рак ушной раковины чаще развивается у мужчин, чем у женщин. Это объясняется тем, что у женщин ушная раковина в большей степени защищена от воздействия внешней среды. Частота рака наружного слухового прохода приблизительно одинакова у лиц обоих полов. Встречается рак наружного уха преимущественно у лиц среднего и пожилого возраста [2, 4, 5].
Макроскопически злокачественные опухоли ушной раковины могут быть представлены в трех формах: солитарная вегетирующая форма (20%), язвенная форма (20%), язвенно-инфильтративная форма (60%). Каждая из этих форм, особенно язвенная, может вторично инфицироваться, осложняясь перихондритом хрящей наружного уха.
Морфологическая структура злокачественных опухолей наружного уха многообразна. В основном преобладает базально-клеточный и плоскоклеточный рак (61%), реже встречается железистый (38%) [3]. Частота наблюдений базально-клеточного рака в наружном слуховом проходе в 2—3 раза меньше, чем плоскоклеточного. Преобладает плоскоклеточный рак с разной степенью ороговения [2, 6].
Местом возникновения опухоли наружного слухового прохода может явиться любая из его стенок. В.Ф. Антонив [2] отмечает преимущественное развитие злокачественного процесса в области хрящевого отдела наружного слухового прохода на нижней и задней стенках. Рак может развиться на рубцах. Сроки его проявления различны и могут быть от 3 до 70 лет.
Локализация метастазов зависит от анатомо-топографических особенностей уха, от направления лимфоотока по развитой сети лимфатических сосудов. Метастазы чаще всего обнаруживаются в заушных и подчелюстных лимфатических узлах. При прогрессировании опухолевого процесса метастазы определяются в глубоких шейных лимфатических узлах. Двусторонние метастазы практически не наблюдаются [2].
Злокачественные опухоли наружного слухового прохода недоступны непосредственному наблюдению, развиваются незаметно и выявляются случайно.
В.Ф. Антонив [2] дифференцировал ранние симптомы злокачественных опухолей, характерные для хрящевого и костного отделов наружного слухового прохода. В силу анатомических особенностей уха, его иннервации, а также того обстоятельства, что опухоль растет в замкнутых полостях, развиваясь в хрящевом отделе, опухоль проявляется «мацерацией» кожи, зудом, гноетечением. Новообразование, исходящее из костного отдела, вызывает оторею, боль, появление крови в гнойных выделениях. Увеличиваясь в размерах, опухоль обтурирует слуховой проход, и тогда у больного появляется снижение слуха по типу нарушения звукопроведения.
Злокачественные новообразования наружного уха в течение короткого отрезка времени распространяются на среднее ухо, сосцевидный отросток, околоушную слюнную железу, височно-нижнечелюстной сустав, кости черепа [2, 3, 6].
Установить правильный диагноз рака наружного слухового прохода чрезвычайно трудно [3]. Большинство больных поступают в стационар с опухолевым процессом III—IV стадии. К моменту морфологической верификации диагноза более чем у 60% больных опухоль выходит за пределы уха.
Ограниченные опухоли наружного слухового прохода иссекают эндаурально. Если процесс переходит на ушную раковину, то вместе со слуховым проходом удаляют пораженную часть ушной раковины. В зависимости от распространенности опухоли операцию расширяют за счет резекции околоушной слюнной железы, трепанации сосцевидного отростка, тотальной или субтотальной резекции височной кости [2, 5, 6].
При злокачественных опухолях наружного уха применяется также комбинированный метод лечения. Рекомендуется проведение лучевой терапии после радикального по отношению к опухоли хирургического вмешательства [1, 3].
Результаты лечения больных с опухолями наружного уха зависят от локализации и распространенности процесса, гистологического строения опухоли и варианта лечения [2, 3, 5, 6].
Больные со злокачественными новообразованиями уха после лечения наблюдаются в динамике: первые 6 мес — 1 раз в месяц, вторые полгода — 1 раз в 2 мес и в дальнейшем — 1 раз в 3 мес, но не менее 5 лет. Приводим наблюдение.
Больной К., 68 лет, госпитализирован в отделение оториноларингологии ГБУЗ ГКБ № 67 ДЗМ 08.09.15 с жалобами на боль в правом ухе, наличие периодического кровотечение из правого уха, снижение слуха на оба уха.
Из анамнеза: со слов больного, боль в правом ухе беспокоит в течение последнего месяца, несколько дней отмечает периодическое кровотечение из правого уха.
В 1995 г. находился на лечение в ГБУЗ ГКБ № 4 ДЗМ по поводу рака левого наружного слухового прохода с прорастанием в барабанную полость и околоушную слюнную железу. Произведена операция: субтотальная резекция височной кости и околоушной слюнной железы с последующей лучевой терапией (ДГТ СОД 50 Гр). После операции в клинику для плановых осмотров не явился, наблюдался в онкодиспансере по месту жительства без признаков рецидива.
В 2013 г. обратился в онкодиспансер по месту жительства с жалобами на боль, наличие гнойно-геморрагического отделяемого из правого наружного слухового прохода. Диагностирован плоскоклеточный рак кожи правого наружного слухового прохода T3N0M0 (гистологическое исследование № 7293/13 — плоскоклеточный рак). 13.02.13 произведены резекция правого наружного слухового прохода и лучевая терапия ДГТ СОД 50 Гр.
В январе 2015 г. при очередном осмотре выявлен рецидив рака правого наружного слухового прохода, состояние после комбинированного лечения от 2013 г. Произведена лучевая терапия ДГТ СОД 30 Гр.
В июле 2015 г. при контрольном осмотре выявлен рецидив рака правого наружного слухового прохода — плоскоклеточный ороговевающий рак. Состояние после комбинированного лечения (2013, 2015 гг.), ДГТ СОД 80 Гр. Для дальнейшего исследования и лечения госпитализирован ГБУЗ ГКБ № 67 ДЗМ в оториноларингологическое отделение с диагнозом: рак правого уха T 4 N 2 M 0 .
При осмотре правого уха — ушная раковина правильной формы, пальпация и перкуссия заушной области справа умеренно болезненные; при отоскопии: наружный слуховой проход заполнен новообразованием, кровоточащем при зондировании, барабанная перепонка не визуализируется. ШР — abs.
При осмотре левого уха — ушная раковина правильной формы, пальпация и перкуссия заушной области безболезненные; при отоскопии определяется послеоперационная полость без признаков воспаления. ШР — abs.
На МРТ от 04.09.15 определяется новообразование, обтурирующее просвет наружного слухового прохода и полость среднего уха с разрушением верхней, нижней и задней стенки наружного слухового прохода, с заполнением сосцевидного отростка, без признаков распространения в среднюю черепную ямку, размером 27×40×25 мм, увеличенный до 10 мм глубокий шейный лимфатический узел справа.
Под интратрахеальным наркозом 10.09.15 больному произведена расширенная биопсия новообразования правого уха. Результат гистологического исследования подтверждает основной диагноз. Радикальное хирургическое лечение оказалось в этой ситуации невозможным. Выписан под наблюдени онколога по месту жительства.
Таким образом, впервые за много лет мы наблюдали первично-множественный метахронный рак уха. Первый очаг в 1995 г. — рак левого уха, произведено комбинированное лечение, исход заболевания: полное излечение без признаков рецидива. Второй очаг опухоли в 2013 г. — рак правого уха, произведено хирургическое лечение с последующей лучевой терапии (ДГТ СОД 50 Гр). В 2015 г. — рецидив рака правого уха, произведена только лучевая терапия (ДГТ СОД 30 Гр), без малейшего эффекта.
Опухоли уха лучевому лечению, как правило, не поддаются. Малая эффективность этого метода при распространенных опухолях наружного уха объясняется тем, что при прорастании опухоли в хрящевой отдел наружного слухового прохода появляется хондроперихондрит, который резко снижает чувствительность опухолевых клеток к лучевому воздействию.
Рак уха
Рак уха - злокачественная опухоль ушной раковины, слухового прохода либо среднего уха. Проявляется наличием узла, язвы или кровоточащих грануляций, выделениями из уха, болью, шумом и зудом в ухе. Возможно одностороннее ухудшение слуха. При распространении рака уха возникают симптомы поражения черепно-мозговых нервов. При лимфогенном метастазировании выявляется увеличение регионарных лимфоузлов. Диагноз выставляется с учетом жалоб, данных отоскопии, рентгенографии, КТ, МРТ, биопсии и других исследований. Лечение - классические оперативные вмешательства, электрохирургические методики, радиотерапия, химиотерапия.
Общие сведения
Рак уха - редко встречающееся злокачественное новообразование, которое обычно развивается из эпителиальных клеток, в отдельных случаях - из подлежащих мягких тканей. Составляет около 1% от общего количества онкологических заболеваний. Как правило, поражает людей старше 40 лет. Мужчины и женщины одинаково часто страдают раком уха. Первое место по распространенности занимают опухоли ушной раковины (80%), второе - новообразования наружного слухового прохода (15%), третье - поражения среднего уха (5%).
Злокачественные опухоли уха нередко возникают на фоне травматических повреждений и хронических воспалительных процессов. Рак уха прорастает близлежащие ткани, может проникать в структуры внутреннего уха, поражать черепно-мозговые нервы, вызывать карциноматоз мозговых оболочек и массивные кровотечения, обусловленные разрушением внутренней сонной артерии. На поздних стадиях рак уха метастазирует в регионарные лимфоузлы. Отдаленные метастазы выявляются редко. Лечение осуществляют специалисты в области онкологии и отоларингологии.
Причины рака уха
Причины развития данной патологии точно не установлены, однако специалисты выделяют ряд факторов, способствующих ее возникновению. В числе таких факторов - воспалительные и предраковые заболевания уха. Предшественником рака уха может стать полип, пограничный невус или хроническая язва. Вероятность злокачественного поражения также увеличивается при наличии хронического отита и ларингита, рубцов после ожогов, отморожений и травм уха.
Кроме того, в числе заболеваний, провоцирующих развитие онкологических процессов в области уха, указывают псориаз, хроническую экзему и СКВ. Определенную роль в развитии рака уха играют экзогенные факторы, в том числе - избыточная инсоляция (при раке ушной раковины) и ионизирующее излучение. Менее значимыми являются высокая влажность и низкая температура, способствующие возникновению воспалительных болезней уха и носоглотки. Некоторые специалисты указывают на наличие наследственной предрасположенности к онкологическим заболеваниям.
Классификация рака уха
С учетом локализации выделяют два типа рака уха: опухоли наружного уха и среднего уха. Опухоли наружного уха, в свою очередь, разделяют на два подтипа: новообразования ушной раковины и наружного слухового прохода. С учетом причин развития различают первичный и вторичный рак уха. Первичный очаг возникает при малигнизации клеток тканей уха, вторичный обычно является результатом прорастания злокачественных опухолей из близлежащих органов (например, из носоглотки, околоносовой пазухи и т. д.).
Существует экзофитный и эндофитный тип роста опухоли. Эндофитные опухоли растут преимущественно вглубь, экзофитные - в просвет органа. С учетом микроскопического строения выделяют три типа новообразований: язвенные, инфильтративные и солитарные вегетирующие. С учетом особенностей гистологического строения различают три типа онкологических поражений уха:
- Спиноцеллюллярная эпителиома. Развивается из клеток эпителия. Этот тип рака уха характеризуется быстрым ростом. При расположении в области ушной раковины представляет собой легко кровоточащий бородавчатый вырост с широким основанием, при локализации в области слухового прохода по внешнему виду напоминает эрозию либо почкообразный вырост. Иногда распространяется на весь слуховой проход.
- Базалиома. Происходит из эпителиальных клеток. Данная разновидность рака уха отличается более медленным ростом и поздним метастазированием. Представляет собой язву либо плоское опухолевидное образование, напоминающее рубцовую ткань.
- Саркома. Происходит из подлежащей соединительной ткани. Встречается очень редко. Характерен медленный рост при расположении в зоне ушной раковины и быстрый - при локализации в области слухового прохода.
Иногда в области уха возникают меланомы, протекающие аналогично другим меланомам кожи.
В клинической практике используют четырехстадийную классификацию, отражающую распространенность рака уха:
- 1 стадия - опухоль поражает кожу наружного уха либо слизистую оболочку среднего уха, подлежащие хрящи и костные структуры интактны.
- 2 стадия - новообразование проникает в хрящи наружного уха либо костную ткань среднего уха, но не выходит за пределы компактного слоя кости.
- 3 стадия - рак уха распространяется за пределы компактного слоя и поражает регионарные лимфоузлы.
- 4 стадия - выявляется крупное распадающееся новообразование, поражающее соседние анатомические структуры и проникающее в глубокие лимфоузлы шеи с образованием конгломератов. Иногда рак уха дает гематогенные метастазы.
Рак наружного уха
На начальных стадиях рак уха может протекать бессимптомно. В последующем пациенты жалуются на зуд, шум в ухе и усиливающиеся боли в области поражения. В зоне ушной раковины либо наружного слухового прохода обнаруживается узел, язва или грануляции. Рак уха, расположенный в зоне слухового прохода, кровоточит более часто по сравнению с опухолями ушной раковины. Возможны серозные, слизистые либо гнойные выделения. При метастазировании рака уха в регионарные лимфатические узлы выявляется их увеличение.
При прорастании внутренних отделов уха и близлежащих анатомических структур возникают нарушения слуха, резко выраженный болевой синдром, паралич мимической мускулатуры, обусловленный поражением лицевого нерва, и внутричерепные осложнения. Диагноз «рак уха» выставляют на основании отоскопии, данных цитологического и гистологического исследования. Для определения распространенности процесса пациентов направляют на МРТ, КТ и рентгенографию черепа. Дифференциальную диагностику рака уха проводят с воспалительными заболеваниями уха, мокнущей экземой, туберкулемой, красной волчанкой и доброкачественными новообразованиями наружного уха.
Больным с раком уха 1 стадии назначают радиотерапию. При сохранении остатков новообразования после курса лучевой терапии выполняют электроэксцизию. Пациентам с раком уха 2 стадии проводят комбинированную терапию - классическое хирургическое удаление или электрорезекцию узла в сочетании с предоперационной радиотерапией. При процессах в области наружного слухового прохода осуществляют полное удаление ушной раковины. На 3 стадии рака уха применяют лучевую терапию в сочетании с последующим расширенным оперативным вмешательством. Пораженные лимфатические узлы иссекают вместе с клетчаткой, при множественном метастазировании выполняют операцию Крайля. Прогноз при раке уха зависит от локализации и стадии процесса. Чем раньше диагностировано и чем более дистально расположено новообразование - тем выше вероятность благоприятного исхода.
Рак среднего уха
На начальных стадиях симптомы напоминают проявления хронического среднего отита. Самыми распространенными ранними признаками рака уха являются тугоухость и гноетечение. В области слухового прохода могут появляться грануляции. При прорастании подлежащих тканей интенсивность болевого синдрома увеличивается, пациенты с раком уха отмечают иррадиацию болей в висок и шею. Рост грануляций становится более бурным, грануляции легко кровоточат. Наблюдаются головокружения и быстрое прогрессирующее снижение слуха.
В последующем клиническая картина рака уха дополняется симптомами, свидетельствующими о поражении различных анатомических структур. При вовлечении лицевого и тройничного нервов возникают резкие боли и паралич мимических мышц. При прорастании глотки и околоушной слюнной железы отмечаются нарушения глотания и затруднения при движениях нижней челюстью. При распространении рака уха на мозговые оболочки развивается карциноматозный менингит. При поражении внутренней сонной артерии возможны обильные кровотечения. Регионарные лимфоузлы увеличиваются в размере, постепенно теряют подвижность, образуют конгломераты с окружающими тканями, возможно - с очагами распада.
Диагноз устанавливают на основании отоскопии, рентгенографии черепа и биопсии с последующим гистологическим исследованием. При проведении отоскопии обнаруживаются обширные, легко кровоточащие разрастания. На рентгенограммах при распространенных процессах выявляются очаги деструкции. Для уточнения объема поражения больных раком уха направляют на консультацию к неврологу, назначают МРТ головного мозга и другие исследования. Дифференциальную диагностику проводят с хроническим гнойным отитом, остеомиелитом височной кости, сифилисом, туберкулезом и каротидной хемодектомой.
При раке уха, ограниченном пределами барабанной полости, проводят комбинированную терапию - осуществляют субтотальную резекцию височной кости либо расширенную мастоидэктомию в сочетании с пред- и послеоперационной телегамматерапией. При лимфогенном метастазировании рака уха одновременно с удалением первичного очага выполняют иссечение регионарных лимфоузлов или (при наличии множественных метастазов) операцию Крайля. На поздних стадиях назначают паллиативную радиотерапию. Химиотерапия менее эффективна. При раке уха ее иногда применяют в сочетании с радиотерапией в процессе паллиативного консервативного лечения. При саркомах уха данный метод не используется.
Прогноз зависит от распространенности злокачественного процесса. После радикальных операций по поводу рака уха, ограниченного стенками барабанной полости, нередко наступает излечение. При поражении соседних анатомических структур, особенно средней черепной ямки, скуловой и основной костей, менингеальных оболочек и внутренней сонной артерии прогноз неблагоприятный. Больные с поздними стадиями рака уха погибают от гнойных процессов и внутричерепных осложнений.
Параганглиома среднего уха ( Гломангиома среднего уха , Гломусная опухоль среднего уха , Нехромаффиннная параганглиома среднего уха , Хемодектома среднего уха )
Параганглиома среднего уха - это доброкачественная опухоль, сформированная из нехромаффинных параганглиев, расположенная на медиальной стенке барабанной полости. К основным клиническим проявлениям заболевания относятся снижение слуха, пульсирующий шум в ушах, неврологическая симптоматика. Высокой информативностью в диагностике параганглиомы обладают микроотоскопия, рентген и компьютерная томография височной кости, магнитно-резонансная томография. Основное лечение включает проведение хирургического вмешательства, лучевой терапии. В случаях, когда операция не показана, могут быть назначены симптоматические средства (НПВС, анальгетики).
МКБ-10
Параганглиома (гломусная опухоль, нехромаффиннная параганглиома, хемодектома, гломангиома) среднего уха - одна из доброкачественных опухолей головы и шеи, поражающая преимущественно барабанную полость, сосуды, нервы. Впервые была описана в 1941 году американским профессором анатомии С. Гилдом. Гломусная опухоль встречается с частотой 1:300000, является одним из самых распространённых доброкачественных образований среднего уха. Известно, что женщины болеют в 5-7 раз чаще мужчин. Основные симптомы заболевания манифестируют в возрасте 55-60 лет, у детей и подростков такая патология обнаруживается крайне редко.
Причины
В настоящее время причины развития гломангиомы достоверно неизвестны. Выявлено, что она может возникать спонтанно под действием внешних воздействий среды на организм человека или же наследоваться по аутосомно-доминантному типу от родителей. За развитие наследственных форм болезни отвечают мутации генов, участвующих в кодировании B, C, D ферментно-митохондриального комплекса сукцинат-дегидрогеназы. Опухоль может входить в структуру генетических заболеваний (синдром МЭН 2А типа, болезнь Гиппеля-Линдау).
Спорадическая хемодекома формируется у людей в возрасте 40-50 лет. На её развитие могут оказывать влияние инфекционные заболевания, бесконтрольный приём стероидов и гормональных контрацептивов, аутоиммунные болезни. Также причиной возникновения образования из параганглиев могут стать любые состояния, приводящие к изменению работы эндокринной системы. К ним относят беременность, патологии яичников, щитовидной железы.
Патогенез
Параганглиома образуется из гломусных телец, которые располагаются во внешней оболочке луковицы яремной вены, в области мыса, по ходу ветвей языкоглоточного, блуждающего нерва, а также в пирамиде височной кости. Эти клетки представляют собой хеморецепторы и реагируют на различные стимулы путем синтеза гормонов. При развитии опухолевого перерождения клеток образование биологически активных веществ происходит постоянно.
Элементы АПУД-системы могут продуцировать катехоламины и пептидные гормоны. В процессе роста доброкачественное образование проникает в барабанную полость, заполняет её, постепенно нарушая целостность барабанной перепонки, повреждая прилежащие сосуды и нервы. По мере разрастания гломусная опухоль может выступать в наружный слуховой проход.
При гистологическом исследовании выявляются крупные округлые клетки с явлениями секреторной активности (образование в цитоплазме вакуолей, наличие в ней гранул). Клетки опухоли формируют клубочки, вдающиеся в просвет сосудов. Соединительная ткань параганглиомы представлена коллагеновыми волокнами, синусоидными капиллярами. Участки между клетками заполнены мелкозернистым веществом, образующим гомогенную массу.
Симптомы
У большинства пациентов с параганглиомой среднего уха клиническая картина развивается постепенно и связана с повреждением внутричерепных нервов. Больные жалуются на снижение остроты слуха, периодически возникающий звон в ушах. Он имеет пульсирующий характер, может усиливаться при наклонах вниз или резких движениях головой. Эти симптомы связаны не только с разрушением лабиринта, но и с компрессией улиточной части преддверно-улиткового нерва.
Если опухоль выходит в просвет слухового прохода, она часто травмируется, что сопровождается незначительными кровянистыми выделениями, которые остаются на подушке и волосах после сна. В некоторых случаях пациенты жалуются на периодическое повышение артериального давления. Это напрямую связано с избыточным образованием биологических веществ, увеличивающих тонус сосудов.
Общая неврологическая симптоматика при гломусном новообразовании характеризуется развитием постоянных головных болей диффузного характера, слабостью, усталостью. Наблюдается снижение работоспособности, ухудшается память и концентрация. При поражении преддверной части VIII черепного нерва страдает вестибулярный аппарат. Развивается нистагм, могут возникать головокружения и обморочные состояния.
Осложнения
Без лечения гломангиома прогрессирует, что способствует потере слуха, развитию псевдобульбарного синдрома, неврита лицевого нерва. Это может привести к тяжёлым неврологическим расстройствам. Находящееся в просвете слухового прохода образование легко травмируется, в области повреждения может возникнуть инфекция. При нарушении целостности сосудов гломусной опухоли возникает внутреннее кровотечение в полость черепа. В редких случаях (менее 5%) происходит перерождение доброкачественной опухоли в злокачественную с последующим метастазированием.
Диагностика
Диагноз параганглиомы среднего уха ставится на основании жалоб больного, данных осмотра врача-отоларинголога, инструментальных и лабораторных исследований. В рамках диагностических мероприятий показана консультация невролога. К основным методикам, применяемым для верификации диагноза, относят:
- Физикальное обследование. При осмотре в наружном слуховом проходе обнаруживается образование, напоминающее полип, которое обладает контактной кровоточивостью. Показательным является положительный симптом пульсации при введении воронки в слуховой проход. Использование микроотоскопии позволяет выявить контуры параганглиомы в виде бордового пятна за барабанной перепонкой.
- Неврологические исследования. Для определения характера поражения нервов используется электронейромиография: она регистрирует снижение скорости проведения нервных импульсов. Функцию вестибулярного аппарата оценивают с помощью обертовой пробы, пробы Ромберга.
- Исследование функции органов слуха. С этой целью проводятся камертональные пробы. Чаще выявляется нейросенсорная тугоухость, связанная с повреждением слухового нерва. Аудиометрия позволяет оценить остроту слуха, снижающуюся при развитии доброкачественной хемодектомы.
- Генетическое обследование. У всех пациентов с параганглиомой обязательно собирается семейный анамнез, чтобы установить наследственную предрасположенность и составить родословную. Полимеразная цепная реакция с ДНК пациента обнаруживает мутации в геноме, отвечающие за развитие опухолевого процесса.
- Лабораторные исследования. Биохимическое исследование крови и мочи позволяет оценить уровень метаболитов катехоламинов. Их повышение указывает на избыточное образование этих биологических веществ и является косвенным доказательством наличия нехромаффинного образования.
- Инструментальные исследования. Чтобы определить характер поражения, размеры и локализацию патологического образования, используют рентгенографию, КТ височной кости. Магнитно-резонансное исследование позволяет определить степень повреждения венозных и артериальных сосудов головы . Ангиография используется непосредственно перед оперативным вмешательством и выявляет источники кровоснабжения гломангиомы.
Дифференциальный диагноз параганглиомы на начальной стадии проводится с отосклерозом, аневризмой сонной артерии, средним отитом. При повреждении нервов патологию необходимо дифференцировать с параличом гортани, гемангиомой, невритом лицевого нерва. Реже дифдиагностика осуществляется с невриномой преддверно-улиткового нерва, холестеатомой среднего уха, черепно-мозговой травмой.
Лечение параганглиомы среднего уха
Хирургическое лечение хемодектомы проводится в отделении отоларингологии. Больному необходимо соблюдать палатный режим, а также придерживаться диеты с большим содержанием белков, витаминных и минеральных комплексов. К основным методам лечения относятся:
- Лучевая терапия. Использование гамма-ножа, кибер-ножа, линейного и протонного ускорителя позволяет удалить опухолевые клетки и предотвратить дальнейший рост образования. Радиохирургия может быть использована в качестве дополнения к хирургическому лечению или в форме монотерапии у пожилых пациентов.
- Хирургическое вмешательство. Операция проводится как традиционным открытым методом, так и с помощью эндоскопического оборудования. Перед ней осуществляется эмболизация источников кровоснабжения опухоли, способствующая деваскуляризации патологического образования. Гломангиома полностью или частично удаляется вместе с изменёнными тканями, восстанавливается целостность височной кости. При необходимости осуществляется реконструкция барабанной перепонки.
- Симптоматическая терапия. При неоперабельной параганглиоме с целью облегчения общего состояния пациентам назначают анальгетики, нестероидные противовоспалительные препараты. Для компенсации тугоухости используются классические слуховые аппараты.
Прогноз и профилактика
При своевременном удалении параганглиомы среднего уха прогноз для жизни и здоровья пациента благоприятный. Уже в первую неделю после оперативного вмешательства наблюдается исчезновение основных симптомов, нормализуется слух. При необоснованном отказе от хирургического лечения существует вероятность развития опасных для пациента осложнений. Профилактика развития параганглиомы сводится к проведению генетического исследования у людей, входящих в группу высокого риска, а также к защите организма от неблагоприятных воздействий внешней среды в течение жизни.
1. Хирургическое лечение параганглиом пирамиды височной кости/ Гуляев Д.А., Чеботарев С.Я., Яковенко И.В.// Креативная хирургия и онкология. - 2011.
2. О диагностике и тактике лечения гломусных опухолей с интракраниальным ростом/ Мустафин Х.А., Смагулов Ф.Х., Бердиходжаев М.С., Шпеков А.С., Толбаева Г.К., Сыздыкбаева Ш.М.// Нейрохирургия и неврология Казахстана. - 2012.
3. Гломусная опухоль (параганглиома) уха. Современное состояние проблемы. Литературный обзор/ Аникин И.А. , Комаров М.В.// Российская оториноларингология - 2010 - № 4.
Опухоли уха
Опухоли уха — доброкачественные и злокачественные новообразования, локализующиеся преимущественно в структурах наружного и среднего уха. Опухоль уха проявляется различными симптомами, которые зависят от ее вида, локализации и распространенности. К основным из них относятся: боль в ухе, снижение слуха, гнойно-кровянистые выделения из слухового прохода, шум в ухе, вестибулярные расстройства, парез лицевого нерва. Диагностирование опухоли уха осуществляется при помощи отоскопии, рентгенографии, КТ и МРТ исследований, аудиометрии, биопсии и гистологического изучения тканей новообразования. Хирургическое удаление является основным методом лечения опухоли уха. В случае злокачественного характера опухоли дополнительно применяется химиотерапия и лучевое воздействие.
Опухоли уха встречаются в основном у людей среднего и пожилого возраста, хотя некоторые опухоли (например, саркома) наблюдаются преимущественно в детском возрасте. Женщины и мужчины поражаются опухолью уха с одинаковой частотой. Исключение составляет лишь рак ушной раковины, который у мужчин отмечается в 4 раза чаще, чем у женщин. Наиболее часто опухоль уха наблюдается в области ушной раковины и слухового прохода, намного реже — в структурах среднего уха. Опухоли внутреннего уха относятся к казуистическим случаям и представлены в основном поражениями метастатического характера.
Возникновение доброкачественной опухоли в ухе обусловлено происходящим под действием провоцирующих факторов избыточным ростом и размножением клеток того или иного структурного элемента наружного или среднего уха (кожи, подкожной жировой клетчатки, хряща, кости, сосудистой стенки, оболочки нервного ствола). Злокачественные опухоли ушей развиваются в результате злокачественной метаплазии этих же элементов и могут быть следствием перерождения доброкачественной опухоли уха.
К факторам, провоцирующим рост опухоли уха в отоларингологии относят: острое или хроническое радиоактивное воздействие, избыточное облучение ультрафиолетовыми лучами, травмы уха, хронические воспалительные заболевания уха. По некоторым данным до 80% злокачественных опухолей в ухе обусловлены предшествующими заболеваниями. Для наружного уха это псориаз, экзема, системная красная волчанка, протекающие с поражением ушной раковины; рубцовые изменения после перенесенного наружного отита. Для среднего уха — хронический средний отит, адгезивный средний отит, хронический эпитимпанит. Способствовать возникновению опухоли уха может неоднократное туширование грануляций раствором нитрата серебра. В некоторых случаях злокачественная опухоль в ухе развивается из мезенхимальной ткани, оставшейся у новорожденного в надбарабанном пространстве.
Доброкачественная опухоль уха
Симптомы доброкачественной опухоли уха
Доброкачественная опухоль уха может быть представлена фибромой, липомой, папилломой, атеромой, хондромой, остеомой, невусом, гломусной опухолью, невриномой, гемангиомой. В подавляющем большинстве случаев она локализуется в наружном ухе. Опухоль уха, располагающаяся на ушной раковине, обычно характеризуется медленным ростом, длительным и бессимптомным течением. Болевым синдромом могут сопровождаться лишь опухоли уха, располагающиеся на верхнем краю завитка ушной раковины, поскольку эта область является очень чувствительной. Опухоли ушей, локализующиеся в наружном слуховом проходе, перекрывают его просвет и приводят к нарушению звукопроведения с развитием кондуктивной тугоухости. Если опухоль уха находится вблизи барабанной перепонки, то по мере своего роста она может оказывать на нее давление, что сопровождается появлением шума в ухе и выраженным снижением слуха.
Доброкачественные опухоли ушей, располагающиеся в среднем ухе, встречаются крайне редко. Увеличиваясь в размерах, они начинают давить на барабанную перепонку и ограничивать движение слуховых косточек, что сопровождается постоянным шумом в ухе и кондуктивным типом снижения слуха. Из барабанной полости опухоль уха может оказывать давление на преддверие лабиринта и вызывать вестибулярные нарушения, проявляющиеся приступами системного головокружения, расстройством равновесия и координации, появлением нистагма, вегетативной дисфункцией. Распространение опухоли уха в область лукавицы яремной вены сопровождается появлением дующего шума, имеющего пульсирующий характер.
Некоторые доброкачественные опухоли ушей (гемангиомы, гломусная опухоль среднего уха) являются условно доброкачественными, поскольку предрасположены к быстрому и инвазивному росту, приводящему к разрушению барабанной перепонки и стенок барабанной полости. В результате происходит прорастание опухоли в соседние с ухом анатомические образования: крупные сосуды, внутреннее ухо, полость черепа. Клиническая картина при такой опухоли в ухе подобна симптоматике злокачественного новообразования. При разрушении барабанной перепонки опухолевые массы становятся видны во время осмотра слухового прохода, из уха начинает выделяться кровянистое отделяемое. При прорастании опухоли уха в слуховую трубу и носоглотку наблюдается картина, характерная для доброкачественной опухоли глотки. Распространение опухоли уха в заднюю черепную ямку приводит к поражению IX, X, XI черепных нервов с развитием нейропатического пареза гортани, нарушением фонации и глотания.
Диагностика доброкачественной опухоли уха
Диагностика опухоли уха, расположенной на ушной раковине, проводится отоларингологом совместно с дерматологом и дерматоонкологом. Для определения распространенности опухоли уха в этом случае применяют дерматоскопию и УЗИ новообразования. Исследование пигментных образований проводится при помощи сиаскопии. Может быть произведено цитологическое исследование мазка-отпечатка с поверхности опухоли уха.
Опухоли уха, локализующиеся в наружном слуховом проходе, диагностируются при проведении отоскопии. В случаи опухоли уха в барабанной полости отоскопия выявляет выпуклость барабанной перепонки, при гемангиоме наблюдается просвечивание через барабанную перепонку образования синюшного или красного цвета. С целью определения распространенности опухоли уха проводится фарингоскопия и микроларингоскопия.
Рентгенография и КТ черепа в области височной кости при распространенной доброкачественной опухоли в ухе могут обнаружить разрушение костных стенок барабанной полости. В диагностике гемангиом применяют ангиографию и МРТ ангиографию головного мозга.
Исследование слуха (аудиометрия, исследование слуха камертоном, пороговая аудиометрия) выявляют у пациентов с опухолью в ухе кондуктивный тип тугоухости. При распространении опухоли в структуры лабиринта определяется смешанный тип тугоухости. Акустическая импедансометрия при опухолевом поражении среднего уха обнаруживает нарушение подвижности слуховых косточек. Нарушения, выявленные в ходе проведения отоакустической эмиссии, свидетельствуют о вовлечении в процесс внутреннего уха.
Биопсия доброкачественной опухоли уха необходима в случае ее распространенного характера и затруднительной диагностики. Чаще гистологическое исследование производится на материале, полученном при удалении образования.
Дифференциальный диагноз доброкачественной опухоли уха необходимо проводить с злокачественными образованиями (меланомой, базалиомой, раком кожи) и инородными телами уха. Опухоль уха, расположенную в барабанной полости, следует дифференцировать от холестеатомы, среднего отита, лабиринтита, болезни Меньера, кохлеарного неврита.
Лечение доброкачественной опухоли уха
Доброкачественная опухоль наружного уха подлежит удалению с косметической целью или в плане профилактики малигнизации, а также если она находится в наружном слуховом проходе. Для ее удаления наряду с хирургическим иссечением может быть использовано удаление лазером, радиоволновой метод или криодеструкция. Удаление гемангиомы опасно возможностью массивного кровотечения, поэтому в отношении этой опухоли уха обычно применяется электрокоагуляция. Распространенная сосудистая опухоль уха удаляется в несколько этапов, которым предшествует склеротерапия, перевязка наружной сонной артерии, рентгенотерапия.
Большинство доброкачественных опухолей среднего уха подлежат оперативному удалению в связи с возникающим нарушением слуха и вероятностью их злокачественного перерождения. Исключение составляют остеомы, которые отличаются очень медленным развитием и возможностью самостоятельной остановки роста опухоли. Их удаление производят только в случае появления функциональных нарушений со стороны слухового или вестибулярного аппарата. Если опухоль уха не распространяется за пределы барабанной полости, то ее удаление проводят путем тимпанотомии или атикоантротомии. При новообразованиях, выходящих в слуховой проход, применяют мастоидотомию.
Злокачественная опухоль уха
Виды злокачественной опухоли уха
Злокачественная опухоль уха может иметь первичный и вторичный (метастатический) характер. Макроскопически она бывает 3 разновидностей: инфильтративная, язвенная и солитарная вегетирующая. По гистологическому строению злокачественные опухоли ушей чаще всего представлены спиноцеллюлярной эпителиомой, реже базалиомой и крайне редко саркомой.
Спиноцеллюлярная эпителиома отличается быстрым ростом. При локализации на ушной раковине она выглядит как бородавчатое образование с широким основанием, кровоточащее при малейшем травмировании. При расположении в слуховом проходе эта опухоль уха может иметь вид одиночного почкообразного выроста или эрозии, а также диффузного процесса, захватывающего весь слуховой проход.
Базалиома уха характеризуется более медленным ростом и поздним метастазированием. Если эта опухоль уха расположена на ушной раковине, то она имеет вид язвы или плоского, похожего на рубец образования. Локализация базалиомы у места прикрепления ушной раковины к черепу может привести к ее частичной или полной ампутации.
Саркома ушной раковины имеет медленное течение и поздно изъязвляется. Саркома слухового прохода напротив растет интенсивно и быстро распространяется в среднее ухо.
Симптомы злокачественной опухоли уха
В клинической картине злокачественной опухоли наружного уха на первое место выходит болевой синдром. Боль имеет жгучий, пекущий характер и напоминает боль при ожоге. В начале она возникает лишь периодически, затем становится постоянной, а позже проявляется в виде пароксизмов. Злокачественная опухоль уха сопровождается неуклонным нарастанием интенсивности болевого синдрома. Наблюдается иррадиация боли в висок. У пациента с злокачественной опухолью в ухе отмечаются гнойно-кровянистые выделения из уха. Если опухоль уха обтурирует слуховой проход, то возникает кондуктивная тугоухость.
Злокачественная опухоль уха, локализующаяся в барабанной полости, полностью имитирует картину хронического гнойного среднего отита. Она сопровождается шумом в ушах, прогрессирующей тугоухостью, приводящей к полной глухоте на пораженное ухо, и болевым синдромом. Навести на мысль о наличие опухоли в ухе может только необыкновенно быстрое снижение слуха, упорный и интенсивный болевой синдром. Боль при злокачественной опухоли среднего уха носит глубинный характер, является постоянной, усиливается ночью и может проявляться мучительными болевыми пароксизмами. Даже при обильных выделениях из уха болевой синдром не уменьшается, как при отите, а продолжает неуклонно нарастать.
Распространение злокачественной опухоли в ухе на область окон, сообщающих среднее ухо с внутренним, приводит к появлению вестибулярных нарушений и смешанному характеру тугоухости. Часто растущая опухоль уха разрушает лицевой канал и приводит к периферическому парезу лицевого нерва. Как правило, злокачественная опухоль уха сопровождается увеличением и уплотнением регионарных лимфоузлов и околоушной железы, что обусловлено их реактивным воспалением или метастазированием. Прорастание опухоли происходит в носоглотку, решетчатую кость, полость черепа. В последнем случае в первую очередь поражаются нервные стволы мостомозжечкового угла, что проявляется симптомами невралгии тройничного нерва, неврита предверно-улиткового нерва и центрального паралича лицевого нерва. Дальнейшее распространение опухоли в головном мозге приводит к появлению чувствительных расстройств и двигательных нарушений, картина которых зависит от локализации опухолевого процесса. В некоторых случаях злокачественная опухоль уха не имеет ярких клинических проявлений и выявляется только во время санирующей операции по поводу хронического гнойного отита.
Диагностика злокачественной опухоли уха
Наиболее доступна распознаванию злокачественная опухоль уха, расположенная на ушной раковине. Внешний вид образования, его кровоточивость и плотное сращение с окружающими тканями позволяют сразу предположить злокачественный характер опухоли. Однако окончательный диагноз можно поставить только по результатам гистологического исследования.
Опухоли слухового прохода диагностируются с помощью отоскопии, которая выявляет наличие ограниченной или распространенной язвы, имеющей темно-красную окраску. Зондирование дна язвы определяет разрыхленную ткань хряща или шероховатую костную поверхность. Проведение микроотоскопии помогает установить распространенность опухолевого процесса в наружное ухо. При злокачественных образованиях среднего уха в ходе отоскопии может наблюдаться изменения со стороны барабанной перепонки, ее выпуклость, разрыв, прорастание опухолью.
Диагностика опухоли уха в барабанной полости часто затруднительна и становиться возможной только при ее распространении на окружающие структуры. Заподозрить злокачественную опухоль в ухе на раннем этапе можно при обнаружении на рентгенографии значительных костных разрушений, не соответствующих обычному течению хронического среднего отита.
Определение распространенности опухоли уха проводится при помощи КТ черепа, КТ и МРТ головного мозга, ангиографии, фарингоскопии и других обследований.
Злокачественную опухоль уха в зависимости от ее локализации необходимо дифференцировать от фурункула наружного слухового прохода и диффузного наружного отита, хронического гнойного среднего отита, доброкачественных опухолей, эпидемического паротита, мастоидита, специфических гранулем при системной красной волчанке, третичном сифилисе и туберкулезе.
Лечение злокачественной опухоли уха
Злокачественная опухоль уха является прямым показанием к проведению радикальной операции с целью ее удаление. В ходе оперативного вмешательства единым блоком удаляют все пораженные опухолью анатомические структуры уха, на стороне поражения удаляют подчелюстные и шейные лимфоузлы, околоушную железу. Хирургическое лечение не может быть проведено при прорастании опухоли в жизненноважные структуры, наличии отдаленных метастазов, тяжелом состоянии пациента.
В лечении злокачественной опухоли уха применяется также лучевые и химиотерапевтические методы. Они могут быть использованы в качестве паллиативной терапии иноперабельной опухоли уха и как составная часть комбинированной терапии, проводимой до и после операции. Симптоматическое лечение при злокачественной опухоли уха включает интенсивную противоболевую терапию, дезинтоксикацию, нормализацию кислотно-основного состояния, профилактику вторичной инфекции.
Прогноз при опухоли уха
Доброкачественная опухоль уха в большинстве случаев имеет благоприятный прогноз и для жизни, и для выздоровления после проведенного лечения. Исключение составляют сосудистые опухоли, прорастающие в важные анатомические образования, и своевременно не удаленные опухоли, в которых началась злокачественная трансформация.
Злокачественная опухоль уха всегда имеет серьезный прогноз. Опухоль уха ограниченного характера при своевременном распознавании и адекватном лечении может имеет благоприятный исход. Однако сложность заключается в том, что диагностика злокачественной опухоли уха на начальном этапе крайне затруднительна и удается лишь в редких случаях. Распространившаяся злокачественная опухоль уха приводит к гибели пациента от раковой кахексии, аррозивного кровотечения, менингита, пневмонии и осложнений со стороны ЦНС.
Злокачественные опухоли уха. Диагностика злокачественных опухолей височной кости
Отделение оториноларингологии, отделение компьютерной томографии Научного центра здоровья детей РАМН, Москва
Отделение рентгеновской компьютерной томографии Научного центра здоровья детей РАМН, Москва
Трудности лучевой диагностики злокачественных опухолей среднего уха у детей
Цель работы - представить возможности КТ- и МРТ-диагностики злокачественных новообразований среднего уха у детей. Злокачественные новообразования среднего уха у детей представляют большие трудности в диагностике. Проанализированы субъективные и объективные причины, способствующие позднему установлению диагноза. Основное внимание уделено возможностям КТ и МРТ в диагностике злокачественных новообразований среднего уха у детей. Даны лучевые дифференциально-диагностические критерии злокачественных новообразований.
Злокачественные опухоли среднего уха у детей составляют около 20% среди всех злокачественных новообразований ЛОР-органов и представляют значительные трудности для ранней диагностики и соответственно лечения [1—3]. Рабдомиосаркома и лангергансоклеточный гистиоцитоз относятся к наиболее распространенным новообразованиям среднего уха у детей.
К сожалению, практически в 50% случаев диагноз опухоли устанавливается поздно. Это обусловлено нетипичной клинической картиной заболевания на ранних стадиях (боль и выделения из уха, снижение слуха), что симулирует затянувшийся или хронический средний отит. Опухолевый процесс часто распространяется из среднего уха в наружный слуховой проход, где клинически ошибочно расценивается как полип, и проводится полипотомия. Однако такой «полип» вскоре вновь рецидивирует. Повторный рост «полипов» или «грануляций» у ребенка должен заставить ЛОР-врача до проведения повторных хирургических вмешательств исключить новообразование среднего уха, что на практике встречается далеко не всегда.
На более поздних стадиях болезни характерно вовлечение в патологический процесс лицевого нерва с развитием его пареза, а также поражение других черепных нервов, развитие общемозговых, вестибулярных и мозжечковых расстройств. Появление подобной симптоматики также должно явиться основанием для детального обследования ребенка.
В современных условиях важная роль в диагностике новообразований уха принадлежит лучевым методикам. Расположение среднего уха в пирамиде височной кости предопределяет ведущую роль в диагностическом процессе компьютерной томографии (КТ), поскольку метод позволяет детально оценить в первую очередь состояние костных структур. Дополнительные возможности в оценке мягкотканных изменений открывает магнитно-резонансная томография (МРТ) [4—7].
К сожалению, лучевая диагностика опухолей среднего уха для рентгенолога, так же как и для клинициста, представляет значительные трудности, поскольку изменения, особенно на ранних стадиях болезни, не являются патогномоничными и требуют от специалиста проведения дифференциальной диагностики с другими заболеваниями уха.
Цель работы — продемонстрировать возможности КТ- и МРТ-диагностики злокачественных новообразований среднего уха у детей.
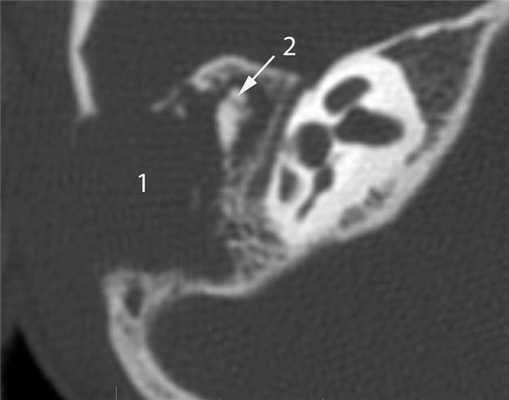
КТ-признаки злокачественной опухоли височной кости предопределяются происходящими в ней патоморфологическими изменениями. Так, наличие опухолевых масс в среднем ухе на КТ проявляется нарушением пневматизации полостей среднего уха (рис. 1). Рисунок 1. Лангергансоклеточный гистиоцитоз. Аксиальная проекция правой височной кости. Отсутствует пневматизация полостей среднего уха за счет наличия опухоли (1), вызывающей обширные деструктивные изменения в пирамиде. Цепь слуховых косточек сохранена (2). Степень выраженности данного КТ-симптома обусловлена размерами самой опухоли и ее точной локализацией в височной кости. Нарушение пневматизации полостей среднего уха не является специфичным для новообразований и постоянно встречается при других заболеваниях среднего уха, в первую очередь при остром и хроническом средних отитах.
Частым проявлением опухоли височной кости, как было сказано выше, является ее распространение в наружный слуховой проход, что находит свое отражение и на КТ. При небольших размерах полипозного новообразования на КТ в просвете наружного слухового прохода визуализируется образование, исходящее из барабанной полости или проникающее в слуховой проход через его разрушенную стенку (рис. 2). Рисунок 2. Лангергансоклеточный гистиоцитоз. Коронарная проекция правой височной кости. В наружном слуховом проходе определяется полипозное образование (1), на уровне которого верхняя стенка НСП деструктивно изменена. Нарушена пневматизация среднего уха (2). Большой «полип» проявляется на КТ полной обтурацией воздушного просвета слухового прохода мягкотканным образованием (рис. 3). Рисунок 3. Рабдомиосаркома. Аксиальная проекция левой височной кости. Отсутствует пневматизация костного устья слуховой трубы и барабанной полости (1). Просвет наружного слухового прохода обтурирован мягкотканным полипозным образованием (2). Деструкция задней стенки барабанной полости и наружного слухового прохода (3). При анализе данного КТ-признака следует учитывать, что истинные полипы, встречающиеся при хроническом гнойном среднем отите, в отличие от опухолей имеют излюбленную локализацию и чаще всего исходят из верхних отделов барабанной полости.
Рост злокачественного новообразования среднего уха сопровождается деструктивными изменениями прилежащих костных структур. КТ позволяет не только выявить участки костной деструкции в височной кости, но и точно оценить их локализацию, размеры, вовлечение в патологический процесс структур лабиринта, средней и задней черепных ямок, канала лицевого нерва [4—6]. Обнаружение на КТ костно-деструктивных изменений позволяет рентгенологу заподозрить опухолевый процесс, однако и здесь возникает необходимость проведения дифференциального диагноза между злокачественной опухолью, воспалительным заболеванием среднего уха и доброкачественным новообразованием. Следует отметить, что каждому из перечисленных заболеваний среднего уха свойственны свои особенности деструктивного процесса в височной кости, на чем и основывается дифференциальная диагностика между ними.
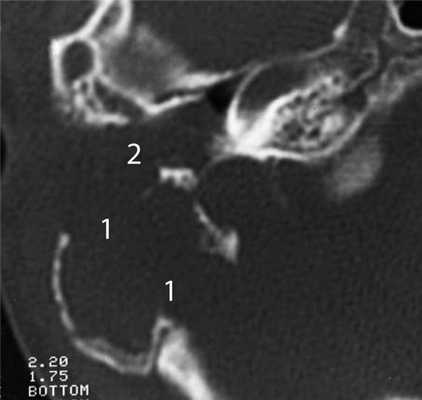
Главными отличительными признаками костной деструкции опухолевого генеза являются беспорядочность и широкая распространенность (рис. 4). Рисунок 4. Лангергансоклеточный гистиоцитоз. Аксиальная проекция правой височной кости. Распространенные беспорядочные деструктивные изменения остеолитического характера (1) в пирамиде и сосцевидном отростке. Мягкотканное образование (2) выполняет барабанную полость, обтурирует наружный слуховой проход. Участки костной деструкции могут быть выявлены на КТ в сосцевидном отростке, наружном слуховом проходе, в стенках барабанной полости и антрума, в капсуле лабиринта, в пирамиде височной кости и за ее пределами в костях основания и свода черепа [2, 4, 5]. Чем раньше обследуется ребенок с опухолью среднего уха, тем менее распространена деструкция в височной кости. Самые ранние стадии опухолевого процесса характеризуются ее отсутствием, что крайне затрудняет установление диагноза.
Другой отличительной особенностью деструкции при опухолях является литический характер, проявляющийся наличием в височной кости дефектов различной величины, значительным снижением плотности костной ткани в сочетании с неровностью и нечеткостью ее краев без явлений склероза (см. рис. 4).
Сохранность слуховых косточек на фоне деструктивных изменений — третья отличительная особенность костной деструкции при злокачественных опухолях [4, 5] (см. рис. 1).
Дифференциальный диагноз злокачественной опухоли височной кости по данным КТ проводится с холестеатомой, невриномой лицевого нерва, гломусной опухолью.
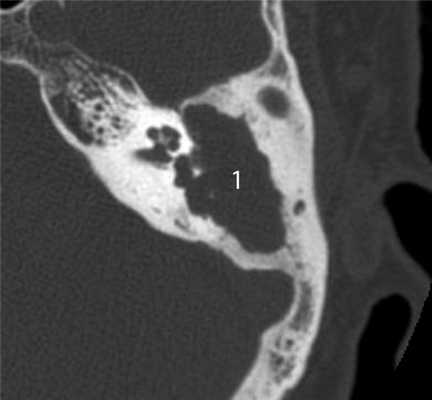
На практике у детей часто встречается вторичная холестеатома, которая развивается на фоне хронического гнойного среднего отита. Наибольшие трудности в плане дифференциальной диагностики злокачественной опухоли представляет агрессивная холестеатома у детей раннего возраста (2—5 лет). Главными отличительными ее КТ-признаками являются разрушение слуховых косточек, предсказуемый и смешанный характер деструкции, характеризующийся наличием в височной кости как участков лизиса, так и участков разрушения кости с четкими склерозированными краями [8] (рис. 5). Рисунок 5. Холестеатома аттико-антральной области. Аксиальная проекция левой височной кости. В аттико-антральной области определяется деструктивная полость (1), выполненная мягкотканным субстратом. Костные стенки полости неровные, но четкие склерозированные, слуховые косточки разрушены и не определяются.
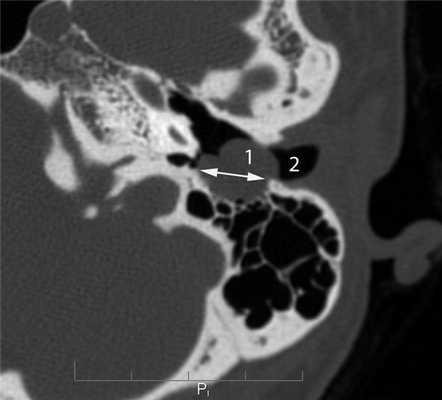
Невринома лицевого нерва в отличие от злокачественной опухоли характеризуется на КТ наличием в височной кости мягкотканного образования, имеющего достаточно ровные четкие контуры. Образование располагается по ходу одной из частей канала лицевого нерва и вызывает разрушение его костных стенок [5, 6, 9]. Невринома мастоидальной части лицевого нерва вследствие близкого расположения к наружному слуховому проходу часто распространяется в его просвет в виде округлого образования, вызывающего разрушение задней стенки (рис. 6). Рисунок 6. Невринома лицевого нерва. Аксиальная проекция левой височной кости. По ходу мастоидальной части канала лицевого нерва определяется объемное образование (1), распространяющееся в наружный слуховой проход (2). Стенки мастоидальной части канала лицевого нерва и задняя стенка наружного слухового прохода разрушены (стрелка). При клиническом осмотре в наружном слуховом проходе определяется образование плотноэластической консистенции на широком основании.
КТ-симптоматика параганглиомы или гломусной опухоли височной кости, редко встречающейся у детей, включает нарушение пневматизации полостей среднего уха в сочетании с костной деструкцией (рис. 7, а). Рисунок 7. Гломусная опухоль. а — аксиальная проекция правой височной кости. В пирамиде височной кости определяется объемное образование, вызывающее разрушение стенок ямки луковицы яремной вены (1) и канала внутренней сонной артерии (2). Поскольку параганглиома исходит из яремного и, реже, каротидного гломуса, ее отличительным КТ-признаком является деструкция стенок ямки луковицы яремной вены и канала сонной артерии [5—7]. В отличие от злокачественных опухолей, параганглиома активно накапливает контрастный агент при внутривенном введении в артериальную фазу (рис. 7, б). Рисунок 7. Гломусная опухоль. б — коронарная проекция левой височной кости, внутривенное болюсное контрастирование, артериальная фаза. В барабанной полости определяется опухоль (1), активно накапливающая контрастный агент. Практически одинаковая интенсивность накопления контрастного вещества в ткани опухоли и во внутренней сонной артерии (2).
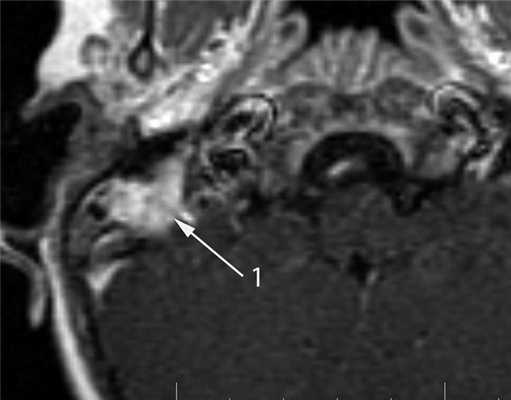
Недостатком КТ в диагностике опухолей среднего уха является низкая контрастность в изображении мягких тканей. В связи с этим существенную роль в диагностике опухолей среднего уха играет МРТ, которую используют для детальной оценки мягкотканных изменений. Эта методика позволяет выявить гетерогенный характер злокачественной опухоли, а также диагностировать распространение опухоли за пределы височной кости как экстра-, так и интракраниально. МР-характеристики злокачественных опухолей не являются специфичными: в Т1-изображении они имеют промежуточный сигнал, в Т2 — высокоинтенсивный сигнал, характерно значительное усиление сигнала после внутривенного введения контрастного агента [6, 7] (рис. 8). Рисунок 8. Лангергансоклеточный гистиоцитоз. МРТ в режиме Т1 после внутривенного контрастирования, коронарная проекция. В сосцевидном отростке определяется опухоль, активно накапливающая контрастный агент (1).
Сопоставление результатов КТ и МРТ позволяет установить наличие опухолевого процесса в височной кости. Однако окончательный диагноз устанавливается на основании результатов гистологического исследования материала, полученного при биопсии.
Выводы
1. С целью своевременного выявления злокачественных опухолей среднего уха в алгоритм обследования детей с затянувшимся, рецидивирующим и хроническим средним отитом, особенно осложненным полипом наружного слухового прохода, вестибулярными нарушениями или неврологической симптоматикой, целесообразно включать КТ височной кости.
2. КТ-семиотика злокачественных новообразований височной кости включает: а) нарушение пневматизации полостей среднего уха, часто в сочетании с полипозным образованием наружного слухового прохода, б) беспорядочную и часто распространенную деструкцию костных структур литического характера.
3. Для детальной оценки мягкотканных изменений в височной кости и выявления интракраниального распространения опухоли методом выбора является МРТ.
Читайте также:
