Активность при замене тазобедренного сустава
Современные медицинские технологии помогают вернуть физическую активность, избавляют от беспомощности и изнуряющей боли, которая неизменно сопровождает тяжелые патологии опорно-двигательной системы. На основании клинического опыта можно сказать, что большинство проблем с тазобедренным суставом (ТБС) можно решить исключительно хирургическим путем. Сегодня самым распространенным и эффективным вмешательством при различных нарушениях со стороны ТБС является операция эндопротезирования суставов.
Суть хирургического лечения
Операция по эндопротезированию тазобедренного сустава требуется для удаления и замены поврежденных суставных компонентов искусственной конструкцией – эндопротезом. Имплант обладает анатомической (естественной) формой и способен обеспечить полный объем движений, который характерен для здорового ТБС. Главное назначение такой операции – устранение боли и полное восстановление подвижности.

Показания к оперативному вмешательству
Эндопротезирование суставов – оптимальное решение при наличии выраженной болезненности, стойком снижении функциональности ТБС, неэффективности терапевтических методик и значительном ограничении двигательной активности. Прямые показания к эндопротезированию это:
- Дегенеративные изменения в стадии тотального разрушения. Наиболее часто встречающейся патологией, особенно у представителей старшей возрастной категории, является артроз или коксартроз тазобедренного сустава. Замена сустава в такой ситуации – единственная возможность вернуть больного к полноценной активности.
- Костные деформации травматического характера, перелом шейки бедра у геронтологических пациентов.
- Патологии внутриутробного формирования: дисплазия суставов, врожденный вывих бедра.
- Внутрисуставные переломы.
- Посттравматические ложные суставы (псевдоартрозы).
- Анкилозирующий спондилоартрит (болезнь Бехтерева).
- Аваскулярный, асептический некроз головки бедренной кости.
- Новообразования.
Операция на бедре чаще проводится, когда требуется замена тазобедренных суставов при коксартрозе и переломах.
Эндопротезирование суставов: противопоказания
Даже если существуют безусловные показания к тотальному эндопротезированию, оперативное лечение может быть категорически противопоказано, так как при наличии определенных факторов не исключены серьезные осложнения, вплоть до летального исхода. Хирургическое вмешательство не проводится при следующих состояниях:
- Полное отсутствие самостоятельной двигательной активности.
- Тяжелые заболевания сердца и сосудов.
- Синдром хронической дыхательной недостаточности (крайняя степень).
- Острый тромбофлебит.
- Хронические инфекционные очаги в организме.
- Сепсис в анамнезе.
- Парез мышц на стороне, где требуется протезирование.
- Значительное снижение минеральной плотности костей (остеопения).
- Психические заболевания, которые могут провоцировать нарушение процесса реабилитации.

Виды эндопротезов
Современные импланты изготавливаются из высококачественных, прочных и долговечных материалов, к их конструкции предъявляются высочайшие требования. Существуют несколько разновидностей эндопротезов:
Материал, из которого изготавливается имплант, также бывает различным. Это может быть металлический сплав, керамика или специально обработанный высокомолекулярный полимер высокой прочности (полиэтилен). По парам трения различают 4 категории протезов:
1. Металл – полиэтилен.
2. Металл – металл.
3. Керамика – полиэтилен.
4. Керамика – керамика.
Эндопротезы из металла чаще устанавливают лицам мужского пола – данный тип импланта более устойчив к нагрузкам. Керамические компоненты более хрупкие, но они обладают большей износостойкостью.
Новейшие протезы с двойной мобильностью обладают повышенной устойчивостью к вывихам и более длительным сроком службы. Они рекомендованы людям, которым важно сохранить высокую физическую активность, например, спортсменам.
На выбор конструкции влияет целая совокупность факторов, поэтому способ протезирования и материал имплантата подбирается индивидуально и зависит от особенностей конкретного пациента. Записаться на консультацию специалиста.

По мнению многих авторов, тотальное эндопротезирование тазобедренного сустава является одним из самых успешных и рентабельных хирургических вмешательств в медицине [1; 2]. Высокая эффективность и большая потребность в ортопедической помощи объясняет повсеместное постоянно увеличивающееся количество операций по замене тазобедренного сустава [3]. На современном этапе эффективность имплантации искусственного сустава определяется несколькими переменными: функциональный статус оперированных пациентов, оцениваемый с помощью специальных шкал; качество жизни, измеряемое на основе общепринятых опросников (SF 36, SF12, EQ5D и пр.), и специфический показатель функционирования эндопротеза – долгосрочная выживаемость. При этом оценка функционального статуса не позволяет в достаточной степени определить двигательную активность пациентов, которая оказывает ключевое влияние на длительность функционирования узла трения искусственного тазобедренного сустава и, как следствие, его выживаемость [2]. Если ранее считалось, что человек в среднем проходит в течение одного года около 1 миллиона шагов, то более поздние исследования показали, что при отсутствии болевого синдрома и средней степени двигательной активности пациент совершает около 1,9 миллиона шагов, а отдельные индивидуумы проходят в год более 10 миллионов шагов [4; 5]. Поэтому изучение двигательной активности в различных группах пациентов имеет существенное значение для прогнозирования результатов эндопротезирования ТБС и понимания эффективности различных типов искусственных суставов. Особенно важно проведение исследований по измерению двигательной активности в группе пациентов молодого возраста, поскольку они имеют большую предстоящую продолжительность жизни и пара трения установленных эндопротезов будет подвергаться значительно большим нагрузкам. Не существует однозначной позиции относительно того, до какого возраста считать пациентов молодыми. В доступных сериях наблюдений последних лет, представленных из пациентов с различной патологией, средний возраст колеблется в очень больших пределах – от 38 до 65 лет, но чаще называется цифра 50–55 лет [6], а в отдельных группах молодых пациентов составляет вообще 29–35 лет [6].
Цель исследования: оценить двигательную активность пациентов молодого возраста до операции эндопротезирования тазобедренного сустава и в разные периоды после замены сустава.
Вопросы. В данной работе мы хотели решить несколько вопросов. Каков уровень двигательной активности пациентов до и после операции? Насколько быстро пациенты достигают среднего уровня активности соответствующей возрастной группы? Как связаны показатели двигательной активности с функциональным исходом?
Материалы и методы
В период с января 2016 года по сентябрь 2017 года измерение двигательной активности было выполнено у 87 пациентов, подвергшихся односторонней операции эндопротезирования тазобедренного сустава, и 20 здоровых добровольцев без признаков остеоартрита (группа сравнения). Критерием включения для обеих групп являлся возраст от 18 до 50 лет. В основную группу включались пациенты с односторонним поражением тазобедренных суставов, в группу сравнения вошли добровольцы без очевидной патологии опорно-двигательной системы. Критериями исключения для обеих групп являлось отсутствие возможности проводить измерения уровня активности, индекс массы тела больше 35, тяжелые сопутствующие заболевания. Индекс массы тела должен был быть меньше 35, так как, по данным различной литературы, в которой авторы измеряли шаги с помощью шагомера, выявили закономерность, что при измерении шагов у пациентов с высоким индексом массы тела качество измерения может отличаться от более худых пациентов. Точность исследования при нормальных показателях составляет 98% [7].
Информация о пациентах включала: возраст, пол, клинический диагноз, индекс массы тела и оценку функции сустава с помощью опросников Harris Hip Score, Oxford Hip Score, WOMAC. Все операции выполнялись через прямой боковой доступ типа Хардинга, во всех случаях использовались эндопротезы бесцементной фиксации.
В основную группу вошли 54 женщины (62,1%) и 33 мужчины (37,9%), в группе сравнения женщин было меньше, 7 (35,0%), а мужчин больше, 13 (65,0%), но различия не были статистически значимыми, р=0,068. Средний возраст в основной группе составил 39,9 года (95% ДИ от 38,4 до 41,3), в группе сравнения 36,8 (95% ДИ от 33,1 до 40,6), р=0,158. В группе пациентов с идиопатическом остеоартрозом средний возраст был 46,46 (95%ДИ от 45,73 и до 47,18), в группе асептического некроза головки бедренной кости – 36,22 (95%ДИ от 33,98 и до 38,46), у пациентов с диспластическим остеоартрозом – 36,6 (95%ДИ от 34,59 и до 38,62) и в группе посттравматического поражения тазобедренного сустава 39,00 (95%ДИ от 34,27 и до 43,72).
Показанием к выполнению эндопротезирования у 26 пациентов (29,9%) послужило наличие терминальной стадии деформирующего остеоартроза, у 18 пациентов (20,7%) - наличие асептического некроза головки бедренной кости, у 28 пациентов (32,2%) – диспластический остеоартроз и в 15 случаях (17,2%) – посттравматическое поражение тазобедренного сустава.
Оценка двигательной активности пациентов выполнялась в течение 14 дней с помощью шагомеров (A&D Medical UW-101), поскольку в памяти шагомера записывается информация только за данный промежуток времени. Шагомеры калибровались с учетом размера шага и веса пациента. Информация о шагах собиралась в один климатический сезон, в одном регионе страны для исключения погодного фактора. Пациенты были проинструктированы измерять уровень своей активности в течение всего дня, т.е. во время ходьбы по улице и ходьбы дома. Пациенты обследовались не более чем за три недели до операции, затем через три и двенадцать месяцев после операции. Контрольная группа оценивалась единовременно в течение 2 недель. Информация, полученная от пациентов, содержала количество шагов и расстояние в течение дня, на протяжении 14 дней. Для оценки активности в течение года средние значения экстраполировались на весь период, т.е. среднее количество шагов в день умножалось на 365.
Статистический анализ выполнен в программном пакете SPSS 21.
Для количественных переменных рассчитывались средние показатели и 95% доверительные интервалы. Корреляционный анализ выполнялся с использованием коэффициентов Spearman и Pearson. Корреляция 0,6 и больше считалась сильной, от 0,6 до 0,4 - средней, 0,4 и меньше - не значимой.
Со всеми пациентами в течение года поддерживался контакт, заполнение опросников проводилось по телефону или во время контрольных осмотров врача.
Во всех случаях в исследуемой группе были получены хорошие и отличные результаты, осложнений отмечено не было. Удовлетворенность пациентов результатами операции: оцениваемая по 100-балльной VAS, составила в среднем 92,3 балла. Показатели шкалы Харриса улучшились с 32,0 (ДИ 95% 26,8-37,3) до 92,2 балла (ДИ 95% 91,4-95,1).
Улучшение состояния пациентов сопровождалось набором массы тела, несмотря на увеличение двигательной активности, индекс массы тела до операции составил в среднем 26,5 (95% ДИ от 26,0 до 26,9), но в течение 12 месяцев после операции увеличился на 16,2%, составив в среднем 30,8 (95% ДИ от 30,1 до 31,5). Индекс массы тела уменьшился только у 2 пациентов (2,3%), в остальных наблюдениях пациенты после операции набрали вес, при этом максимальное увеличение индекса массы тела составило 48,1% с 30,8 до 45,7.
Тем не менее в данной группе наблюдения не было пациентов, у которых двигательная активность после операции уменьшилась. Двигательная активность, оцениваемая по среднему количеству шагов, выросла в среднем на 23,7% в сравнении с дооперационными показателями: с 4,77 тысячи (95% ДИ от 4,51 до 5,03 тысячи) шагов в день до 5,9 тысячи шагов (95% ДИ от 5,6 до 6,2 тысячи). Средняя степень послеоперационной активности достигалась пациентами в срок от 38 до 102 дней (в среднем 67,4 дня).
При этом уровень активности до операции незначительно различался в этиологических группах пациентов. У пациентов с идиопатическим остеоартрозом количество шагов в день увеличилось с 4797,57 (95%ДИ от 4238,40 и до 5356,75) перед операцией до 6008,77 (95%ДИ от 5421,77 и до 6595,76) после, в группе асептического некроза головки бедренной кости – с 4837,33 (95%ДИ от 4115,91 и до 5558,75) до 5971,39 (95%ДИ от 5127,92 и до 6814,86), у пациентов с диспластическим остеоартрозом – с 4864,46 (95%ДИ от 4455,11 и до 5237,82) до 5978,53 (95%ДИ от 5537,23 и до 6419,84) и в группе посттравматического поражения тазобедренного сустава с 4501,33 (95%ДИ от 3984,92 и до 5017,74) до 5563,93 (95%ДИ от 4936,53 и до 6191,35) (рис. 1, 2).
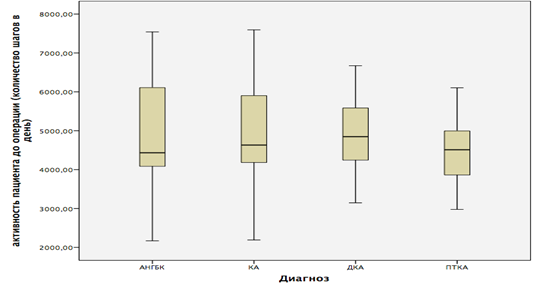
Рис. 1. Двигательная активность пациентов после операции в зависимости от этиологического диагноза. АНГБК – асептический некроз головки бедренной кости;
КА – коксартроз; ДКА – диспластический коксартроз; ПТКА – посттравматический коксартроз
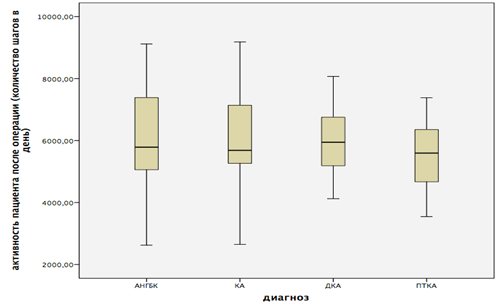
Рис. 2. Двигательная активность пациентов после операции в зависимости от этиологического диагноза. АНГБК – асептический некроз головки бедренной кости;
КА – коксартроз; ДКА – диспластический коксартроз; ПТКА – посттравматический коксартроз
Средний возраст в случае различных этиологических диагнозов незначительно отличался. Так, у пациентов с идиопатическим коксартрозом средний возраст составил 46,5 года (95%ДИ от 45,7 до 47,2). В группе пациентов с асептическим некрозом головки бедренной кости был наименьшим и составил 36,2 года (95%ДИ от 34,0 до 38,5). У пациентов с диспластическим коксартрозом возраст был чуть выше, чем в группе с асептическим некрозом головки бедренной кости, и составлял 36,6 года (95%ДИ от 34,6 до 38,6). В группе пациентов с посттравматическими изменениями тазобедренного сустава средний возраст составил 39,0 лет (95%ДИ от 34,3 до 43,7). В группе посттравматического поражения тазобедренного сустава наблюдалась самая низкая активность, связанная с тяжестью поражения, несмотря на средний возраст, но при этом после операции уровень активности также вырос до средних показателей здоровых пациентов.
Повышенная двигательная активность коррелировала с более высокими показателями опросников. Коэффициент корреляции Пирсона для шкалы Харриса составил R=0,671, p=0,01, а для шкалы Оксфорд – R=0,556, p=0,01. Шкала WOMAC показала наименее выраженную связь с двигательной активностью, коэффициент корреляции Пирсона составил R=0,382, p=0,01. Отмечалась устойчивая корреляция между предоперационным уровнем активности и послеоперационными показателями, коэффициент корреляции Пирсона составил R=0,9 (p=0,01); чем активнее пациенты были до операции, тем более высокие показатели активности они демонстрировали в послеоперационном периоде.
Индекс массы тела в контрольной группе составил 28,2 (95% ДИ от 25,3 до 32,9), р =0,101. Двигательная активность составила в среднем 5,9 тысячи шагов (95% ДИ от 5,3 до 6,4 тысячи), р=0,734.
Полноценная корректная оценка результатов эндопротезирования тазобедренного сустава – трудоемкая задача, которая может быть решена только в долгосрочных проспективных исследованиях. Тем не менее при эндопротезировании ТБС у пациентов молодого возраста необходимо, помимо выживаемости и функционального результата, в обязательном порядке анализировать двигательный режим и темпы износа узла трения искусственного сустава [8; 9], поскольку для понимания зависимости выживаемости эндопротезов от степени двигательной активности пациентов необходимо владеть информацией о реальной нагрузке, испытываемой эндопротезом. В нашем исследовании при среднем возрасте пациентов 39,9 года средний уровень двигательной активности увеличился на 23,7%, с 4,77 тысячи шагов в день до 5,9 тысячи. Лучшие показатели ежедневной активности коррелировали с более высокими показателями шкалы Харриса и Оксфорд, что подчеркивает важность этого параметра. Большинство пациентов молодого возраста в течение 1,5-2 месяцев достигают показателей, которые соответствуют среднему уровню активности здоровых людей, что, с одной стороны, свидетельствует о высокой эффективности операции по замене сустава. Однако, с другой стороны, если экстраполировать эти данные на среднегодовые показатели, получится цифра, превышающая 2 миллиона шагов в год, что существенно превышает расчетную нагрузку на трущиеся поверхности и в перспективе повышает вероятность развития остеолиза на фоне избыточного истирания узла трения. Соответственно в этой группе пациентов целесообразно использовать альтернативные пары трения, исключая пару трения металл-металл [10], обеспечивающие пониженный износ узла трения и способные потенциально повысить срок службы искусственного сустава.
Великолепные показатели износа, демонстрируемые поперечно связанным полиэтиленом в трибологических испытаниях и среднесрочных наблюдениях, позволяют докторам все чаще использовать пары трения диаметром более 32 мм, что обеспечивает близкую к нормальной биомеханику тазобедренного сустава [9; 10]. Однако клинические показатели, основанные на данных национальных регистров и метаанализов, свидетельствуют об ухудшении выживаемости при увеличении диаметра пары трения более 32 мм [11]. Исключение составляют только керамо-керамические пары трения, позволяющие увеличить диаметр без снижения выживаемости [12]. Однако другие проблемы, связанные с применением пары трения керамика-керамика, не позволяют увидеть разницы в выживаемости в первые 10-12 лет после эндопротезирования. Лишь в ежегодном отчете Австралийского регистра артропластики 2016 года на сроке в 15 лет накопленная частота ревизий у пациентов моложе 55-летнего возраста составила 6,6%, что является наименьшим показателем, зафиксированным в эти сроки [13]. Таким образом, требуется дальнейшее изучение выживаемости эндопротезов с различными парами трения в зависимости от степени двигательной активности пациентов.
Операция, даже выполненная на высочайшем уровне, без качественного постоперационного лечения не принесет эффекта. Комплексная реабилитация после эндопротезирования тазобедренного сустава – упражнения ЛФК, физиотерапия, профилактика осложнений – позволяет получить весь возможный потенциал от такого вида лечения. Без реабилитации Вы рискуете сохранить боли, хромоту, ограниченную амплитуду движения.
Вступительный инструктаж
После эндопротезирования тазобедренного сустава реабилитация продолжается в среднем 3 месяца. Она состоит из этапов, для каждого из них разработана своя система лечебно-восстановительных мероприятий, основанных на физических упражнениях и вспомогательных процедурах. Поэтапное лечебное воздействие на протезированный сегмент позволяет не допустить осложнений, быстро ликвидировать отек и болезненные признаки, основательно разработать конечность, восстановив работоспособность ноги.
Хороший и спокойный шов примерно на 3 день после операции.

Надеемся, что о таком устройстве Вы побеспокоились заранее.
Физические нагрузки планирует и оптимизирует в соответствии со сроками и индивидуальными критериями врач-реабилитолог. Дома от вас потребуется серьезно отнестись к противопоказанным видам активности, тренироваться строго по инструкции, не форсируя нагрузок, всегда являться в клинику на запланированные обследования, а при любых патологических проявлениях (боль, отек, гематома и пр.) немедленно обращаться к лечащему врачу.
Общие принципы реабилитации
Цели у реабилитации следующие:
- полная ликвидация воспалительного процесса и болей, которые становятся следствием операционных манипуляций;
- нормализация состояния мышечно-связочного комплекса, приводящего суставные кости (тазовую и бедренную) в слаженное между собой движение;
- прочное сращение компонентов протеза с костями, что происходит постепенно в ходе естественных репаративных процессов обновления костных тканей;
- недопущение развития негативных последствий.

После операции нужно строго принимать все прописанные препараты, это жизненно важно. А если кто-то считает что это вредно для организма, то проблемы не за горами.
Включает в себя прием или уколы конкретных лекарственных составов, а именно:
- антибактериальных медикаментов из спектра антибиотиков (от развития инфекции);
- антикоагуляционных препаратов-протекторов (от венозного тромбообразования);
- нестероидных противовоспалительных средств (против боли и воспалений);
- гастропротекторов и препаратов, улучшающих работу мочевыводящих путей;
- белковых и кальциевых добавок для ускорения регенерации костных и мышечных структур.

Физиотерапия отличное дополнение к двигательному восстановлению.
Это процедуры электромиостимуляции, электрофореза, УВЧ, лазеролечения, массажа, бальнеотерапии и грязелечения, направленные на:
- сокращение болевого синдрома и снятие отечности;
- устранение спазматических явлений в мышцах;
- стимуляцию кровообращения и лимфоциркуляции в структурах проблемной ноги;
- увеличение мышечного тонуса и укрепление связок;
- активизацию обменных и регенерирующих процессов в нижней конечности.
Реабилитация после замены тазобедренного сустава в домашних условиях и больнице – достаточно длительный и трудоемкий процесс, требующий сил и терпения. Но при корректной ее организации трудоспособность возвращается уже к концу 10-й недели. При усложненном течении послеоперационных этапов восстановление после замены тазобедренного сустава вероятнее всего займет в 2 раза больше времени.

Существует прямая взаимосвязь, пациенты не имеющие лишний вес и ведущие активный по мере возможности образ жизни до операции, восстанавливаются быстрее остальных.
Описание этапов реабилитации
На основное восстановление после эндопротезирования тазобедренного сустава уходит 10 недель. Из них 3 недели – это ранняя фаза, с третей по 10 неделю – поздняя стадия. И все это время необходимо плодотворно выполнять задания и упражнения для реабилитации после эндопротезирования тазобедренного сустава, продиктованные хирургом и реабилитологом. Совместно специалисты составляют эффективную схему лечебной физкультуры.
Суть тренировочных упражнений заключается в многоразовых, регулярно повторяющихся и последовательно увеличивающихся физических нагрузках, которые постепенно улучшают показатели двигательной активности, динамично совершенствуют и возвращают работоспособность. Спустя весь указанный отрезок времени после операции на тазобедренном суставе реабилитация окончательно не заканчивается. Все достижения, к которым пациент так долго шел и, наконец, достиг заветной безболезненной свободы движений, нужно закрепить.
Замечательные санатории, где оказывается надлежащая реабилитация после частичной замены и тотального эндопротезирования тазобедренного сустава, размещены в Ленинградской области, Краснодарском крае, Карелии. Если говорить о зарубежных европейских курортах, здесь однозначно лидируют Теплице и Яхимов, расположенные на территории Чехии.
Ранний этап
Прооперированного человека сразу после вмешательства с операционной переводят в реанимацию на 24 часа. Делают это для контроля над основными функционально значимыми показателями состояния организма: сердечным ритмом, дыханием, артериальным давлением и пр., что обязательно после любой хирургической процедуры. Сразу же приступают к антибиотикотерапии и введению антикоагулянтов, берут анализы, а если на то имеется необходимость, проводят переливание крови. Назначается дыхательная гимнастика в целях предупреждения застойных явлений в легких.
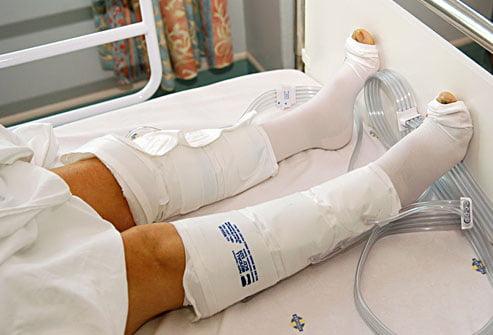
Для профилактики тромбоза используют компрессионные манжеты.
Со вторых суток и до окончания 3 недели реабилитационного периода после замены тазобедренного сустава клинический уход и восстановление осуществляются в стационарной части. Пациенту будут доставлять беспокойство боли, что является нормальной реакцией организма, поэтому дополнительно с приемом НПВС ему будет показано физиолечение и холодные сухие компрессы местно. Они снимут припухлость, дислоцирующихся на наружных мягких покровах над замененным сочленением. Болезненность и отечность, как только заживет шов, прекратят причинять страдания.
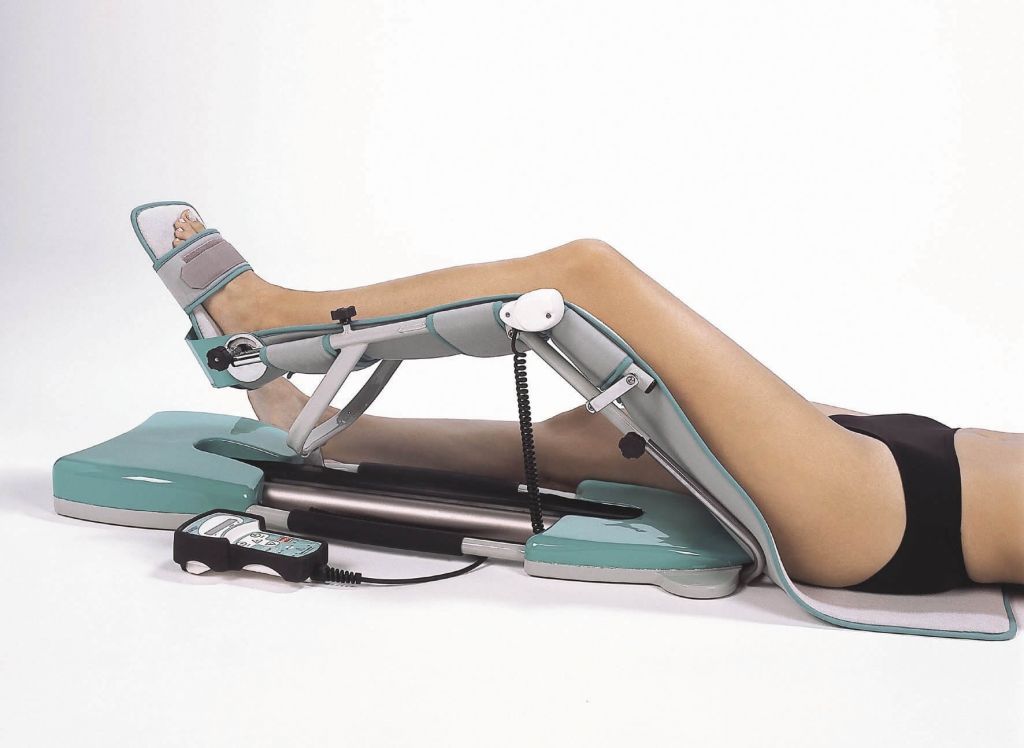
Артромот используется со второго дня после хирургии для пассивной разработки сустава.
Изнуряющую боль не нужно терпеть, она будет пагубно сказываться как на вашем психологическом настрое, так и на деятельности главных внутренних органов и систем, например, сердца, желудка, кишечника, кровеносной и дыхательной системы. Их дисфункция будет препятствовать нормальному запуску механизмов саморегуляции и регенерации. Поэтому не мучайте себя и свой организм, который и без того ослаблен: если нестерпимо болит, скажите об этом медсестре или доктору, и вам окажут нужную помощь. Если болезненные проявления несильные, тогда, конечно, лучше не злоупотреблять с обезболиванием.
Ну а теперь перейдем к рассмотрению вопроса: каким образом выполняется активизация человека:
-
Ходьба на костылях возможна со 2-3 дня в облегченном режиме, опираясь на костыли или ходунки. Методике владения средствами для поддержки и способу движений при перемещении в пространстве пациента обычно обучают еще в предоперационном подготовительном периоде. Ходить в первые дни разрешено исключительно под руководством методиста-инструктора.
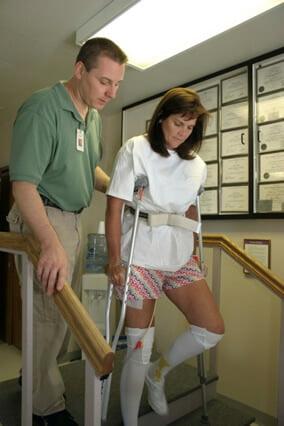
В это время в ране будут размещены дренажные трубки, потому даже при отсутствии боли ходьба не будет доставлять удовольствие.

Первое время действует следующее правило — пациент либо ходит, либо лежит горизонтально, сидеть долго нельзя.
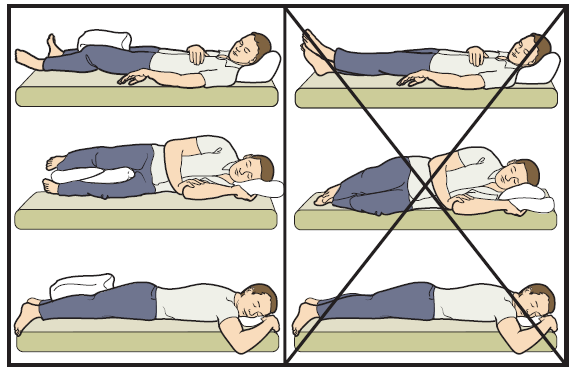
При перекрещивании ног повышается риск вывиха.
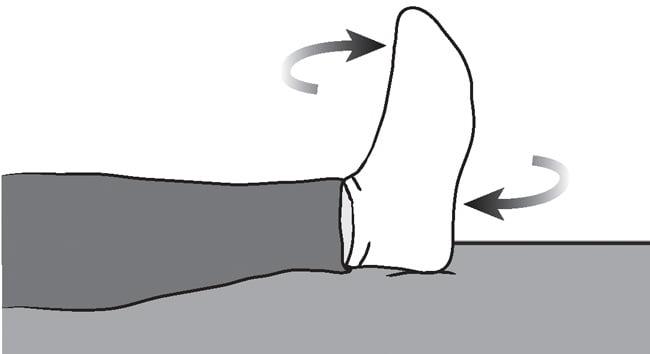
Упражнение безопасное и его можно выполнять без особых ограничений.
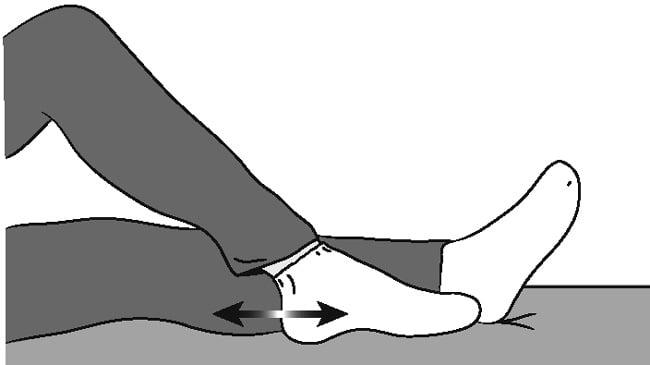
Если скользить стопой по поверхности сложно, снимите носок.
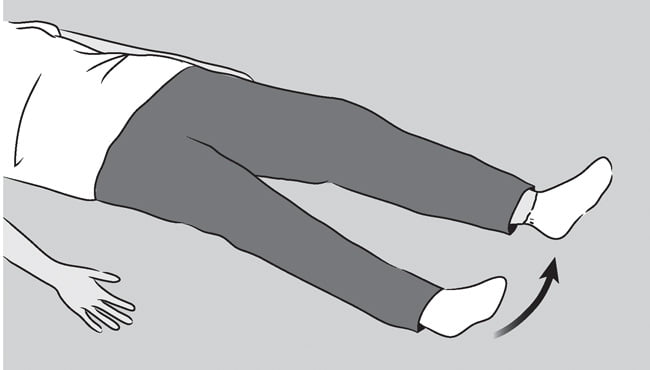
В этом упражнении большой палец стопы должен смотреть строго вверх.
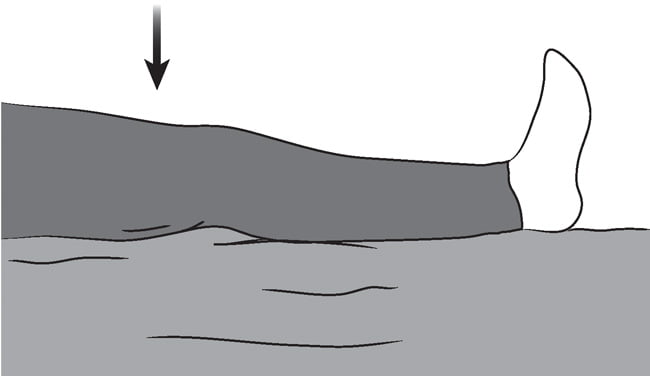
Старайтесь как бы надавить подколенной впадиной.
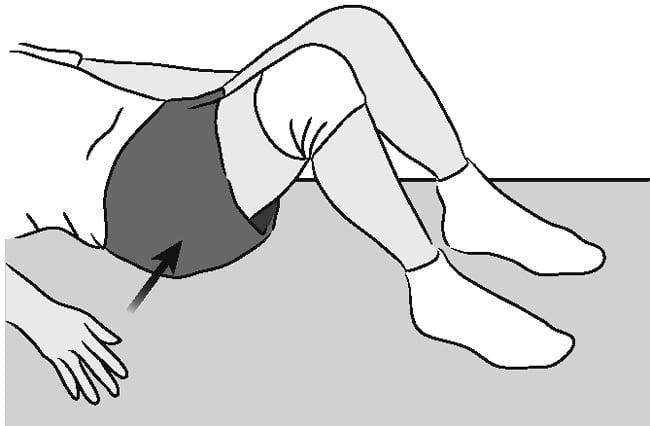
В этом упражнении работают ягодичные мышцы.
Покинув больницу после протезирования тазобедренного сустава, реабилитацию по такому сценарию несложно практиковать у себя дома. Однако предложенный спектр занятий должен быть дополнен, потому что далее наступает фаза позднего восстановления, для которой существуют свои нормативы.

Поздний период
Успешно пройденные восстановительные мероприятия раннего звена завершаются выпиской больного из стационара. Теперь предстоит либо реабилитация после операции тазобедренного сустава в домашних условиях, либо в профильном лечебно-реабилитационном центре. Там вам организуют высококачественную, профессиональную реабилитацию после операции, тазобедренный сустав в домашних условиях так комплексно и грамотно разработать вряд ли удастся. Если вы, конечно, сами не являетесь ортопедом-травматологом или инструктором по ЛФК.

Упражнение на баланс позволяют задействовать мышцы стабилизаторы, которые не вовлекаются в работу в обычной жизнедеятельности.
Какой спецификой отличается поздняя реабилитация после замены сустава тазобедренного, и какие новые упражнения добавляются?
- Пешие прогулки, начиная с 22 суток, осуществляются до 3-4 раз в день примерно по полчаса, а ближе к третьему месяцу суммарная продолжительность ходьбы ежедневно должна составлять приблизительно 4 часа. Важно отрабатывать правильную постановку корпуса и походки при передвижении, избавляться от привычных приспособительных поз и движений, к которым привык человек еще задолго до операции.
- Ходьба с полнообъемной нагрузкой на протезированную конечность возможна через 1-1,5 месяца, если использовалась модель протеза с цементной фиксацией. Если был применен бесцементный метод, полную опору создавать нежелательно, пока не пройдет как минимум 2 месяца.
- Отмена костылей и ходунков, как правило, происходит на рубеже 1,5-2 месяца, потом пациент переходит на трость. Не рекомендуется прекращать пользоваться тростью до тех пор, пока не исчезнет хромота и не появится абсолютная уверенность при хождении.
- Поздняя восстановительная гимнастика после эндопротезирования тазобедренного сустава включает более разнообразные и активные виды тренировок, но их вам должен рекомендовать врач. Мы же предлагаем ознакомиться, какие распространенные методики ЛФК обычно используются в специализированных центрах.
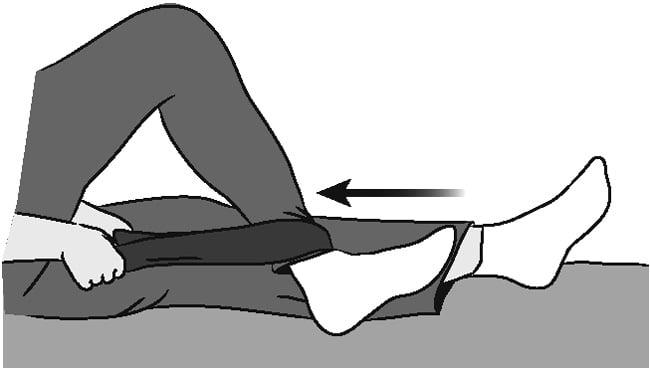
- Работать при помощи резиновой ленты, с упражнениями на отведение и сгибание конечности с сопротивлением (ноги не скрещивать!).
![]()
-
Можно использовать жгут или просто давить на колени руками в случае его отсутствия.
Руки можно положить на живот или вытянуть вдоль тела.
Стараться достать пяткой до ягодицы. Маловероятно что Вам это удастся, но цель должна быть такой.
![]()
Мысок направлен строго вверх по ходу выполнения упражнения.
![]()
Фиксируйте на несколько секунд в конечной точке.
![]()
Можно давать дополнительную нагрузку положив здоровую ногу сверху на больную.
![]()
Велосипед это лучший снаряд для физической активности.
Отдаленная фаза
Разумно, если на поздних сроках пройдет реабилитация после замены тазобедренного сустава в санатории. Кроме восстановительно-физкультурных методов, которые реализуются на различных реабилитационных снарядах и тренажерном оборудовании в гимнастическом зале или в водной среде, в оздоровительных лечебницах специализируются на применении природных целебных источников, уникальных по химико-биологическому составу.
![]()
Начните посещать бассейн, это очень полезно.
В санаториях восстановление после замены тазобедренного сустава базируется на применении курсов пелоидолечения (лечебно-грязевые аппликации) и бальнеотерапии в виде рапных (минеральных), радоновых, углекислых, жемчужных ванн и пр. Плавание в бассейне. Органические и неорганические вещества, содержащиеся в целебных грязях и водах, проникают внутрь организма в момент лечебного сеанса и плодотворно способствуют:
- укреплению костей, усилению выносливости мышц;
- рассасыванию кожных, сухожильных, мышечных рубцовых образований, увеличивается подвижность не только в месте локализации искусственного сустава, но и в остальных костно-хрящевых органах;
- улучшению кровоснабжения и питания в проблемных сегментах;
- устранению отечности мягкотканых структур;
- избавлению от фактора боли, который зачастую в той или иной мере продолжает тревожить, даже по истечении продолжительного времени с момента протезирования;
- согласованности ЦНС, душевной гармонии, позитивному настрою, нормализации сна и дневной бодрости.
Читайте также: