Перелом дистального эпифиза бедренной кости
Перелом дистального отдела бедра
Переломы дистальной (нижней) части бедра составляют около 6% всех переломов бедренной кости. Такие переломы встречаются обычно среди молодежи (как результат сильной, высокоэнергичной травмы) или у пожилых людей, страдающих остеопорозом. Почти в 50% случаев переломы нижней трети бедра открытые.
Нижний или дистальный конец бедренной кости представлен двумя мыщелками. Выделяют внутренний (медиальный) и наружный (латеральный) мыщелок бедренной кости. Именно мыщелки бедренной кости вместе с плато большеберцовой кости образуют коленный сустав.
К мыщелкам бедра прикрепляется капсула сустава, а также прочные коллатеральные и крестообразные связки, которые вместе обеспечивают жесткую фиксацию бедренной кости к большеберцовой. Благодаря этим анатомическим образованиям достигается высокая стабильность коленного сустава.
По задней поверхности нижней трети бедра в непосредственной близости от кости проходят важные сосудисто-нервные образования. Повреждение сосудов и нервов встречаются примерно в 2% случаев переломов дистального отдела бедра.
Обычная причина таких переломов — прямой удар. Линия перелома проходит прямо над мыщелками бедра или между ними. В самом неприятном случае перелом оскольчатый. Переломы этой части бедренной кости чаще всего возникают при высокоэнергетичной травме (ДТП, падение с высоты) у молодых пациентов либо при падении с высоты собственного роста на фоне остеопороза у пожилых.
Коленный сустав обычно отечен по причине скопления в его полости крови. Это состояние в медицине называют гемартроз. Контуры бедра и коленного сустава деформированы. Любые движения в колене крайне болезненны.
Обычно диагноз перелома дистального отдела бедра устанавливается клинически. При рентгенографии диагноз уточняется. Компьютерная томография, в том числе с 3D-реконструкцией, а также МРТ предоставляют дополнительную информацию. Расположение линий перелома, количество осколков, степень повреждения коленного сустава, плотность кости влияют на выбор тактики лечения.
Подавляющее количество переломов данной области бедра, особенно внутрисуставных, лечится хирургически. Операция выполняется настолько быстро, насколько это возможно.
Стандартная операция заключается в открытой репозиции костных отломков бедренной кости и внутренней фиксации перелома пластиной с винтами.
Однако в последнее время традиционные открытые операции, которые требуют открытого широкого разреза кожи, заменяются на более малотравматичные. Такой вид операций более биологичен и выполняется через маленькие разрезы кожи.
Залогом хорошего результата операции является точное восстановление анатомии мыщелков и суставных поверхностей бедренной кости.
Кроме пластин и винтов при надмыщелковых переломах бедренной кости применяется интрамедуллярный остеосинтез. Блокирующий интрамедуллярный стержень вводится через коленный сустав, через прокол кожи в 1 см. Процесс операции контролируют на специальном операционном рентгеновском аппарате.
У некоторых пациентов с сочетанной травмой при нахождении пациента в тяжелом состоянии в реанимации, а также при открытых переломах на первом этапе бедро фиксируют аппаратом внешней фиксации. Это достаточно быстрый и эффективный способ. В дальнейшем, как только состояние больного нормализуется, аппарат внешней фиксации снимают и проводят точную репозицию отломков и окончательную стабильную фиксацию перелома пластинами, винтами или стержнем.
Движения в коленном суставе начинают сразу после операции. Это ограничивает образование спаек внутри коленного сустава и уменьшает риск развития тугоподвижности сустава. После операции необходимо ходить на костылях с неполной нагрузкой на ногу.
Контрактура и тугоподвижность коленного сустава — частые осложнения после переломов в области нижней трети бедра. Тугоподвижность коленного сустава возможна в результате рубцевания полости сустава при грубом обращении с тканями во время операции или неправильном послеоперационном ведении пациента. Даже долгий восстановительный период не всегда приводит к полному восстановлению функции колена. При выраженной тугоподвижности коленного сустава показана артроскопия коленного сустава. При артроскопическом вмешательстве производится иссечение спаек, что приводит к увеличению объема движений в колене.
Переломы дистального отдела бедра представляют собой нетипичные повреждения. По локализации их можно разделить на четыре типа. Надмыщелковые переломы I типа захватывают зону между мыщелками бедра и соединения метафиза с диафизом. Они являются внесуставными и не связаны с повреждением коленного сустава. Остальные типы относятся к внутрисуставным и включают мыщелковые, межмыщелковые и эпифизарные переломы. Мышцы, окружающие дистальный отдел бедра, при переломе вызывают смещение костных фрагментов.
Четырехглавая мышца бедра простирается по передней поверхности бедра и прикрепляется к бугристости большеберцовой кости. После перелома бедра в дистальном отделе эта мышца стремится сместить большеберцовую кость и дистальный фрагмент бедренной кости в передневерхнем направлении.
Сгибатели бедра располагаются по задней поверхности большеберцовой кости и крепятся на ее задневерхней поверхности. Они стремятся сместить большеберцовую кость и дистальный фрагмент бедренной кости кзади и вверх.
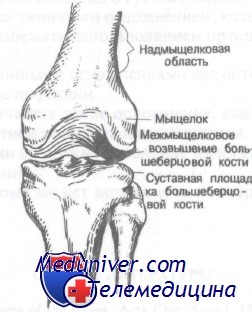
Передняя проекция коленного сустава. Обратите внимание на надмыщелки и мыщелки бедра
Икроножная и камбаловидная мышцы прикрепляются к задней поверхности дистального отдела бедра и после перелома приводят к смещению фрагмента вниз. Типичным комбинированным эффектом действия этих мышц является смещение дистального отломка кзади и вверх. Важно учитывать непосредственную близость к дистальному отделу бедра подколенной артерии и вены, проходящих вместе с большеберцовым и общим малоберцовым нервами.
Эпифизеолизы дистального отдела бедра являются нетипичными, но серьезными повреждениями, которые обычны у детей старше 10-летнего возраста. У детей 65% роста конечности в длину происходит за счет костей, составляющих коленный сустав, и особенно за счет дистального эпифиза бедра. Несмотря на анатомически точную репозицию в 25% случаев повреждений II типа по классификации Salter происходит укорочение конечности. Повреждения II типа по Salter являются наиболее частыми из повреждений эпифиза и имеют плохой прогноз в отличие от обычно хороших прогнозов при переломах I и II типа других суставов.
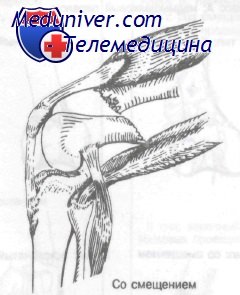
Типичное смещение при надмыщелковых переломах дистального отдела бедра, вызванное тягой сгибателей бедра и четырехглавой мышцы в одном направлении и тягой икроножной мышцы за дистальный фрагмент, что приводит к заднему угловому и поперечному смещению
Переломы бедра классифицируют по четырем типам:
Класс А: надмыщелковые переломы.
Класс Б: межмыщелковые переломы.
Класс В: переломы мыщелков.
Класс Г: переломы дистального эпифиза, или эпифизеолизы бедра.
Большинство переломов этого типа — результат прямой травмы или воздействия компонента прямой силы. Типичные случаи возникновения этих механизмов наблюдаются при дорожных происшествиях или падении. Переломы мыщелков обычно являются следствием комбинации чрезмерного отведения или приведения с прямой травмой. Эпифизеолизы дистального отдела бедренной кости, как правило, возникают при ударе по внутренней или наружной стороне, что чаще приводит к перелому более слабого эпифиза, чем метафиза. Другой характерный механизм заключается в переразгибании и скручивании колена.
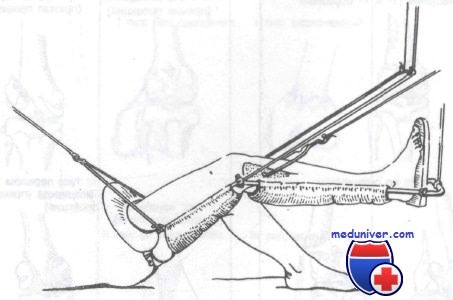
Скелетное вытяжение за проксимальный отдел большеберцовой кости
У больного с переломом дистального отдела бедра могут отмечаться боль, припухлость и деформация поврежденной конечности. В подколенной ямке при пальпации можно определить крепитацию или костные фрагменты. Надмыщелковые переломы со смещением обычно проявляются укорочением и наружной ротацией диафиза бедра. Важно, чтобы при первичном обследовании больного был исследован и документирован неврологический статус поврежденной конечности. Неврологические нарушения встречаются нечасто, но, если они есть и некорригированы, последствия могут быть самые неблагоприятные.
Должно быть исследовано пространство кожи между I и II пальцами ноги, иннервируемое глубокой ветвью малоберцового нерва. Надлежит проверить дистальныи пульс и документировать его наличие. Несмотря на повреждение артерии, может сохраняться наполнение капилляров вследствие хорошего коллатерального кровообращения. Тщательно исследуйте подколенное пространство на наличие пульсирующей гематомы, указывающей на повреждение артерии.
Для выявления этого перелома обычно достаточно снимков в прямой и боковой проекциях. Следует сделать рентгенограммы всего бедра и тазобедренного сустава. Для точной диагностики незначительных переломов мыщелков могут потребоваться косые, тангенциальные и сравнительные проекции. Снимки в сравнительных проекциях следует делать у всех детей в возрасте до 10 лет. Эпифизеолизы дистального эпифиза могут потребовать снимков при варусной и вальгусной нагрузке для дифференциации повреждений связок от повреждений эпифиза.
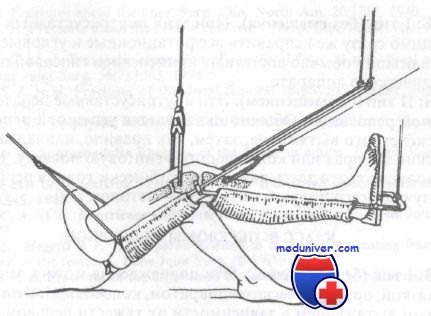
Скелетное вытяжение двумя спицами. Первая спица проведена через проксимальный отдел большеберцовой кости, вторая — дистальнее места перелома через дистальный отдел бедренной кости
Переломы дистального отдела бедренной кости могут сочетаться с:
1) сопутствующим переломом или вывихом бедра на этой же стороне;
2) повреждением сосудов;
3) повреждением малоберцового нерва;
4) повреждением четырехглавой мышцы бедра.
Оказываемая неотложная помощь включает иммобилизацию, назначение анальгетиков и срочное направление к ортопеду. Лечение этих переломов варьируется от открытой репозиции с внутренней фиксацией до иммобилизации гипсовой повязкой в зависимости от типа перелома, степени смещения и успеха закрытой репозиции. Переломы сосмещением могут быть репонированы хирургически или с помощью скелетного вытяжения.
После репозиции методом скелетного вытяжения многие авторы предпочитают применять для иммобилизации шарнирный ортопедический аппарат, поскольку он не препятствует раннему началу ходьбы и разработке коленного сустава. Сравнительно новым методом лечения переломов области коленного сустава является иммобилизация в шарнирном ортопедическом аппарате. Последний объединяет преимущества неоперативного лечения и раннего начала движений.
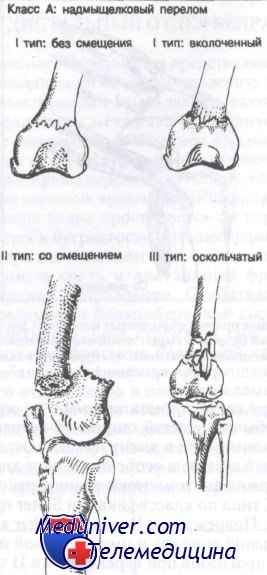
Класс А: I тип (без смещения). Большинство хирургов предпочитают иммобилизацию этих переломов ортопедическим аппаратом.
Класс А: II тип (со смещением). Как правило, вначале эти переломы лечат скелетным вытяжением. После репозиции рекомендована иммобилизация гипсовым корсетом.
Класс А: III тип (оскольчатые). Лечение варьируется от открытой репозиции и внутренней фиксации до скелетного вытяжения в зависимости от степени повреждения кости.
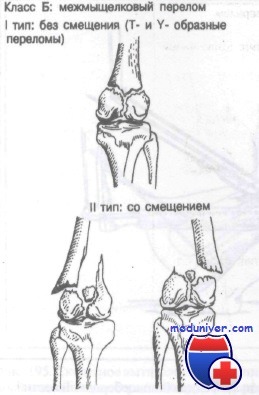
Класс Б: I тип (без смещения). При этих внутрисуставных переломах необходимо сразу же исправить все ротационные и угловые смещения. Иммобилизации обычно достигают применением гипсовой повязки или ортопедического аппарата.
Класс Б: II тип (со смещением). Эти внутрисуставные переломы требуют точной репозиции. Обычно оказывается успешной репозиция методом скелетного вытяжения, затем, как правило, накладывают ортопедический аппарат или колосовидную гипсовую повязку. Многие хирурги полагают, что здесь важна анатомически точная репозиция, которую лучше всего получить открытым методом.
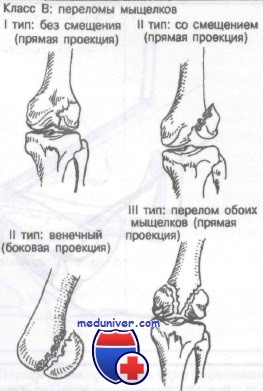
Класс В: I тип (без смещения). Эти повреждения можно лечить гипсовой повязкой, ортопедическим аппаратом, колосовидной повязкой или скелетным вытяжением в зависимости от тяжести перелома и выбора хирурга.
Класс В: II тип (со смещением). Рекомендуемым методом лечения является открытая репозиция с внутренней фиксацией.
Класс В: III тип (оба мыщелка). Рекомендуется открытая репозиция с внутренней фиксацией.
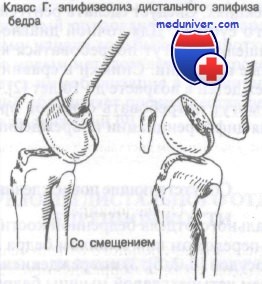
Более трети (36%) этих переломов проявляются варусной или вальгусной деформацией конечности до угла 5° и более. При внутреннем или наружном смещении лечение представляет более трудную задачу, чем при переднем или заднем. Переломы со смещением обычно требуют ручной репозиции под общей анестезией с последующим скелетным вытяжением.
Переломы дистального отдела бедренной кости сочетаются с несколькими серьезными осложнениями.
1. Лечение этих переломов может осложниться развитием тромбофлебита или жировой эмболии.
2. Неполная репозиция или вторичное смещение отломков могут обусловить замедленное или неправильное сращение.
3. При внутрисуставных переломах может развиться спаечный процесс в суставе, в четырехглавой мышце бедра с развитием контрактуры или фронтальная угловая деформация.
4. Внутрисуставные переломы могут осложниться развитием артрита.
5. Эпифизеолизы бедренной кости часто приводят к нарушению роста поврежденной конечности.

Переломы данного отдела бедренной кости чаще возникают у людей молодого и среднего возраста вследствие значительного прямого действия травмирующей силы на участок эпиметафиза или, значительно реже – действия травмирующей силы по оси конечности (падение с высоты на ноги).
Классификация
Среди переломов дистального эпиметафиза бедренной кости выделяют:
- изолированные переломы медиального мыщелка;
- бокового (латерального) мыщелка;
- и обоих мыщелков.
У детей и подростков – эпифизеолизы или остеоэпифизеолизы. Переломы дистального эпиметафиза бедренной кости преимущественно является внутрисуставными и сопровождаются кровоизлияниями в сустав (гемартроз).
Анатомия
Дистальный отдел это нижняя часть бедренной кости, которая участвует в образовании коленного сустава. В этом месте кость состоит из латерального (наружного) и медиального (внутреннего) мыщелков. Выше расположена часть бедренной кости, которая называется метафизом.

Мыщелки бедренной кости покрыты суставной поверхностью (гладким хрящом), они имеют губчатую структуру, то есть в разрезе кость выглядит как губка. Тело бедренной кости (диафиз) имеет кортикальную структуру (трубка с толстыми стенками).
Губчатая структура мыщелков бедренной кости имеет свойство сминания при переломе. Такие переломы называют вдавленными или импрессионными.
Причины
Возникают вследствие непосредственного воздействия травмирующей силы, например при внезапном чрезмерном приведении голени или при значительной травмирующей силе, действующей по оси голени, находится в положении приведения.

Клиническая картина отличается от таковой при переломах медиального мыщелка тем, что деформация коленного сустава возникает за счет верхненаружной стороны.
Асимметрия мыщелков обусловлена ??смещением бокового мыщелка кверху и наружу.
Голень находится в полусогнутом положении в коленном суставе и отклонена наружу, в коленном суставе – вальгусная деформация (genu valgum).
Выраженная внешняя нестабильность в колене вследствие чрезмерного отклонения голени кнаружи при пассивных движениях.
Симптомы
Возникает резкая боль в коленном суставе, потеря функции, ось конечности нарушена за счет отклонения голени в коленном суставе внутрь (geny varum) и находится в полусогнутом положении.
Контуры коленного сустава сглажены, верхневнутренняя сторона его деформирована за счет асимметричного положения мыщелка.
Активные движения невозможны вследствие значительной боли в коленном суставе.

Обращает на себя внимание чрезмерная боковая нестабильность в коленном суставе во фронтальной плоскости: голень без особых усилий легко отклоняется внутрь.
При пальпации острота боли локализуется на внутреннем мыщелке, а при смещениях его появляется хруст отломков. В коленном суставе положительный симптом флюктуации и баллотирования надколенника.
При переломах без смещения в отличие от ушибов и гемартроза коленного сустава на первый план выступает нарушение активной функции, усиливает боль при пассивных движениях, чрезмерное отведение голени наружу – при переломе бокового мыщелка (genu valgum) или внутрь – при переломе медиального мыщелка (genu varum), чего никогда не бывает при ушибах и гемартрозах.
Пальпаторно острота боли четко локализуется в месте перелома мыщелка, при ушибах – непосредственно в месте действия травмирующего фактора.
Рентгеновское исследование позволяет подтвердить клинический диагноз.
Т- и V-образные переломы обоих мыщелков

Кроме общих симптомов – боли, нарушения функции – на первый план выступает деформация области коленного сустава за счет расширения контуров дистального конца бедра во фронтальной плоскости и уменьшение вертикального размера, особенно при значительных смещениях.
При полных различиях мыщелков во фронтальной плоскости под кожей на переднее-боковых поверхностях коленного сустава чрезмерно выступают мыщелки бедренной кости. Надколенник погружен в мягкие ткани, и контуры его не выступают под кожей.
При пальпации острая боль локализуется по периметру эпифиза с ощущением крепитации отломков, имеющийся положительный симптом флюктуации и баллотирования надколенника. Пассивные движения обостряют боль, выраженная чрезмерная двусторонняя патологическая подвижность в коленном суставе.
Вид перелома и характер смещения отломков уточняют благодаря рентгеновскому исследованию.
Для детей и подростков типичной травмой дистального конца бедренной кости является эпифизеолиз или остеоэпифизеолиз.
В зависимости от направления травмирующей силы возникают разгибательные эпифизеолизы, когда угол между смещенными отломками открыт вперед, и гибочные эпифизеолизы, когда эпифиз смещается назад и угол между отломками открыт назад.
В случаях, когда травмирующая сила действует не только спереди назад или наоборот, а имеет еще и боковое отклонение, возникают эпифизеолизы с образованием деформации genu varum или genu valgum.
Конечность разогнута в коленном суставе, по передней поверхности нижней трети – западение мягких тканей с деформацией, угол которого открыт вперед.
Если условно провести ось по передней поверхности бедренной кости и продолжить ее на голень, то она пройдет по передней поверхности коленного сустава и голени.
Голень полусогнута в коленном суставе и угол деформации открытый назад.
Если условно провести линию по поверхности бедренной кости и продолжить ее на голень, то она проходит по задней поверхности коленного сустава и большеберцовой кости.
Активные движения невозможны, пассивные – резко ограничены, обостряют боль на высоте деформации.
Постукивание по пятке или нажатие по оси голени обостряет боль на высоте деформации. Рентгеновское исследование позволяет уточнить характер перелома и положение отломков.
Лечение
Лечат консервативно иммобилизация кокситной повязкой на срок 5–6 недель.
При выраженных кровоизлияниях в сустав обязательно удаляют кровь с помощью пункции, назначают УВЧ, электрофорез кальция.

После обезболивания 20–30 см. куб. 1% раствора новокаина или лидокаина и удаления крови из полости сустава, врач проводит тракцию по оси голени.
При переломе внутреннего мыщелка отклоняет проксимальный конец голени наружу, а при переломе наружного – внутрь.
Далее, не ослабляя тяги по оси, передает конечность помощнику, а сам с гипсовым техником накладывает гонитную гипсовую повязку, при этом прижимает отросток во фронтальной плоскости, устраняя диастаз между отломками.
После обезболивания проводят тракцию по оси за голень и, зажав ладонями мыщелки во фронтальной плоскости, накладывают высокую гонитную гипсовую повязку.
Если обломки невозможно закрыто сопоставить и восстановить конгруэнтность суставных поверхностей, а также компрессионные переломы подлежат оперативному лечению.
Операция заключается в открытом сопоставлении отломков с полным восстановлением конгруэнтности суставной поверхности и последующим остеосинтезом отломков винтами или Г-образными пластинами.

При незначительной или средней тяжести компрессии костной ткани мыщелка при наличии целости хряща после открытия места перелома хирург долотом по линии компрессии осторожно выделяет компрессированный отросток с хрящом, не разламывая его, и поднимает до восстановления конгруэнтности суставной поверхности.
При этом возникает костный дефект, который заполняют соответствующего размера ауто- или консервированным низкими температурами гомотрансплантатами.
Такая тактика позволяет восстановить конгруэнтность суставной поверхности, предотвратить повторное оседание мыщелка, который обуславливает возникновение патологических отклонений голени во фронтальной плоскости, и не допустить развития нестабильности в коленном суставе, развития посттравматического деформируемого остеоартроза.
Когда отросток раздавлен с фрагментацией суставного хряща, восстановить конгруэнтность суставной поверхности практически невозможно.
В таких случаях показана костная пластика дефекта мыщелка. Выделяют место перелома, раздавленный отросток удаляют и формируют с помощью долота материнское ложе.
Далее в соответствии с дефектом, образовавшимся на месте мыщелка, моделируют из замороженной костной ткани трансплантат, который плотно по всей плотине подгоняют к материнской ложе, восстанавливая конгруэнтность суставной поверхности.
На нижнем конце материнской ложи делают зарубку, в которую упирается нижний край трансплантата. После этого трансплантат фиксируют к материнской ложе сначала металлическим болтом с контргайкой, а затем – спонгиозным винтом.

Рану послойно зашивают и проводят иммобилизацию конечности гонитнойгипсовой повязкой.
Сращивание трансплантата наступает на 6-ом месяце, но перестройка продолжается 2–4 года. Срок иммобилизации – 6–8 недель, после чего начинают пассивные, а через неделю – активные движения в коленном суставе.
Умеренную статическую нагрузку разрешают через 2 месяца после операции, а далее – в соответствии с данными рентгеновского контроля. Через 9–12 месяцев начинают полную нагрузку конечности.
Для лечения переломов мыщелков пользуются также внешними стержневыми или компрессионно-дистракционными аппаратами.
Выбор метода лечения должен основываться на четких показаниях, которые бы обеспечили точное сопоставление отломков, стабильное удержание их на весь период консолидации и раннее включение конечности не только в пассивную, но и в активную функцию.
Реабилитация
При длительной иммобилизации сустава развиваются патологии, ограничивающие его подвижность, поэтому необходимо стремиться к более раннему началу физических упражнений.

С первых дней после операции показано выполнение дыхательных упражнений, изометрические напряжения мышц бедра, голени и ягодичных мышц. Интенсивность необходимо постепенно увеличивать.
Длительность напряжения составляет 5-7 секунд, количество повторений достигает десяти раз за занятие.
Также, важно выполнять активные сгибания и разгибания пальцев ног и голеностопного сустава, до появления легкого утомления икроножных мышц. Это действие способствует профилактике тромбофлебита, и улучшению кровообращения.
Идеомоторные упражнения способствуют сохранению двигательного динамического стереотипа для профилактики тугоподвижности в суставах.
Наиболее эффективными считаются воображаемые движения, когда пациент мысленно воспроизводит конкретное движение с уже выработанным динамическим стереотипом.
Эффект приумножается, если параллельно с воображаемой, пациент выполняет это движение симметричной здоровой ногой.

Перелом бедренной кости может касаться различных частей кости. Давайте рассмотрим различные типы вмешательства для восстановления кости и возможные последствия, которые могут возникнуть в краткосрочной или долгосрочной перспективе.
Перелом бедренной кости: особенности и виды
Перелом бедренной кости диагностируют, когда в результате травмы кость теряет свою непрерывность и распадается на две или более части, или просто страдает от травмы.
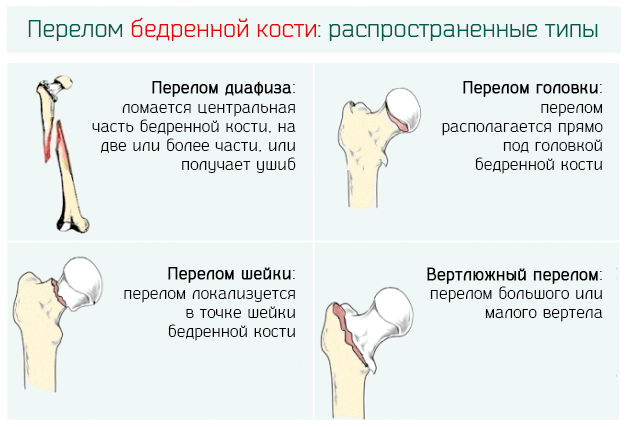
Бедренная кость, будучи самой длинной костью в человеческом теле, имеет и самую большую прочность, тем не менее перелом бедренной кости очень распространен (может возникнуть из-за банального падения), но чаще касается пожилых людей из-за остеопороза и повышенной ломкости костей.
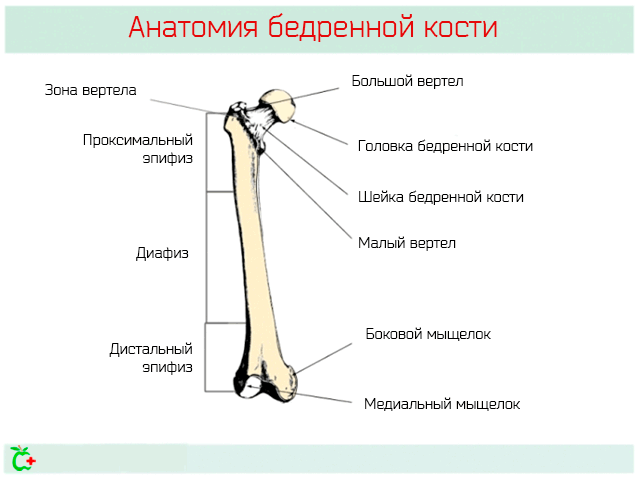
Проксимальная оканчивается круглой головкой, которая располагается в вертлужной впадине таза, и образует тазобедренный сустав, дистальная часть вместе с голенью образует коленный сустав.
Головка бедренной кости связана в диафизом через шейку бедренной кости, которая образует с диафизом угол В 125 градусов. Как уже упоминалось, головка бедренной кости вставлена в вертлужную впадину таза и удерживается сильной суставной капсулой. Капсула сустава позволяет совершать движения большой амплитуды и содержит в себе кровеносные сосуды, которые питают головку бедренной кости.
По бокам шейки бедренной кости, кроме того, расположены две проекции малого вертела и большого вертела, куда прикрепляются мышцы.
Перелом бедренной кости, как и любой другой вид перелома, может:
- Характеризоваться сохранением его естественного выравнивания кости.
- Расхождением частей кости от обычного выравнивания.
- Сопровождаться образованием одного или нескольких костных фрагментов, повреждающих окружающие мышцы и кожу.
В зависимости от количества разрывов, перелом может быть:
- монофокальным, то есть одна линия перелома
- бифокальным, то есть две линии перелома
- полифокальный, то есть множество линий переломов кости
В зависимости от анатомического места, переломы бедренной кости делятся на:
- переломы диафиза (средней части бедренной кости)
- переломы эпифиза – проксимальный или дистальный
Проксимальные и дистальные переломы, в свою очередь, подразделяются на
- внесуставные, если происходят вне сустава.
- внутрисуставные или медиальные, если происходят внутри сустава, могут касаться шейки и головки бедренной кости.
Симптомы перелома бедренной кости
Перелом бедренной кости имеет симптоматику, которая варьируется в зависимости от типов, перечисленных выше, тем не менее, существуют общие симптомы, такие как:
- локализованная боль
- отёк и припухлость
- невозможность двигать конечностью и встать
В случае закрытого перелома (когда сохраняется целостность кожи) может возникнуть внутреннее кровотечение, что приводит к появлению фиолетовых кровоподтёков.
Пораженная конечность становится короче и толще, часто выворачивается наружу.
Причины переломов у молодых и пожилых людей
У молодых и здоровых пациентов сложный перелом бедренной кости – это очень редкое событие, например, результат автомобильной аварии или катастрофического падения некоторых спортсменов, особенно, велосипедистов или лыжников.
К сожалению, другая ситуация в случае переломов бедренной кости у пожилых людей, что может быть следствием даже небольшой травмы.
Причины этого могут быть различными:
- отсутствие рефлексов и мышечного тонуса вследствие снижения психофизического тонуса
- домашние условия, не подходящие для людей преклонного возраста
- головокружение или дискомфорт
- некоторые лекарства, такие как анальгетики, антидепрессанты и мочегонные средства
- остеопороз, при котором уменьшается плотность кости
- перепады давления
- проблемы со зрением
Молодые и пожилые люди также могут быть подвержены патологическим переломам бедренной кости вследствие заболеваний, которые ослабляют скелет:
- инфекции, такие как артрит или остеомиелит (воспаление костной ткани из-за бактерий)
- костные опухоли или метастатические опухоли
- анорексия: плохое питание является причиной раннего остеопороза и известковых отложений солей из костей
- гиперпаратиреоз: дисфункция паращитовидных желез, что приводит к уменьшению паратиреоидного гормона, регулирующего метаболизм кальция в организме
- остеомаляция: патология обмена веществ, которая ведёт к хрупкости костей
Терапия и реабилитация после перелома
Диагностика перелома бедренной кости довольно проста. Рентгенологическое обследование дает ясно понять характер разрушений и оценить необходимость выравнивания частей кости.
В большинстве случаев, для лечения переломов бедренной кости не требуется хирургического вмешательства. Но, в случаях осложнений хирургия становится необходимой. Однако, прогресс методов анестезии сделал возможным вмешательство на пациентах 90/95 лет.
Вмешательство (используемые в течение 24-48 часов) не только рекомендуется, но является обязательным в случае опасных осложнений и для восстановления полной функциональности.
Вмешательство зависит от точки перелома и возраста пациента и может включать в себя использование штифтов, пластины, частичных или полных протезов.
Если пациенту больше 65 лет, то предпочтительной является имплантация полного протеза тазобедренного сустава, с целью скорейшего возвращения к ходьбе, чтобы избежать осложнений вследствие тромбоза или эмболии.
В случае более молодых пациентов операция направлена на остеосинтез (образования каллюса костей), выравнивание частей кости с помощью гвоздей и пластин.
Примерно через неделю после операции больные начинают ходить на костылях или ходунках, через два месяца они могут начать ходить нормально.
В этот период очень важна реабилитация, которая позволяет вернуть человека к нормальной физической эффективности.
Реабилитация включает в себя ряд процедур, предназначенных для предотвращения последующих травм и последствий перелома.
Первоначально пациент должен делать дыхательные упражнения и регулярно менять позу в постели, что позволяет избежать таких осложнений, как отёк легких, флебит и образование пролежней.
В дальнейшем необходимы упражнения по ходьбе, исправление осанки для нормального распределения веса тела, и, в то же время, упражнения в воде или с использование велотренажера и беговой дорожки, направленные на улучшение тонуса мышц.
Последствия перелома бедренной кости
Перелом бедренной кости может вызвать целый ряд краткосрочных и долгосрочных осложнений.
К числу краткосрочных осложнений относятся:
- Инфекции. Если при переломе повреждаются окружающие ткани, то возникает высокий риск проникновения инфекции. Остеомиелит является наиболее распространенной, а также наиболее сложной в лечении.
- Серьезные травмы тканей, таких как кровеносные сосуды, нервы, капсулы суставов. Осложнения могут сопровождаться серьёзными кровотечениями, которые, если их сразу не остановить, могут привести к смерти травмированного.
- Внутренние кровотечения. Даже если перелом не вызывал внешнего кровотечения, может возникнуть сильное внутреннее кровотечение и, как следствие, шок.
- Нейрогенный шок, вызванный сильной болью.
- Эмболия (закупорка артерии, вызванная сгустком крови или пузырьком воздуха). При переломах костей в поврежденных сосудах часто образуются тромбы или пузырьки воздуха, которые затем с током крови могут попасть в легкие или мозг.
- Отёчный синдром. Травма мышцы может привести к появлению отёка. Если не предпринять соответствующего лечения, то отёк может перерасти в некроз мышц. Отёчный синдром может быть настолько острым, что требует срочно хирургического вмешательства с целью выполнения вертикальных разрезов, чтобы снизить давление.
Долгосрочные осложнения перелома бедренной кости:
- проблемы, связанные с неполным восстановлением функции конечности
- расстройства, связанные с малой подвижностью (особенно у пожилых пациентов): язвы, пролежни, тромбы, флебит, сердечная недостаточность, инфекции мочевыводящих путей и др.
Читайте также:


