Абациллирование больных туберкулезом что это
Когда у больного диагностируют туберкулез, он берется диспансером на учет для контроля: при обратимости процесса до клинического излечения, а при необратимости туберкулезных изменений до конца жизни. Группировка диспансерных контингентов основана на лечебно-эпидемиологическом принципе и позволяет участковому врачу-фтизиатру:
- правильно формировать группы наблюдения;
- своевременно привлекать их на обследование;
- определять лечебную тактику;
- проводить реабилитационные и профилактические мероприятия;
- решать вопросы их движения по группам учета;
- снимать с диспансерного наблюдения.
Нулевая группа – (0)
В нулевой группе наблюдают:
- лиц с неуточненной активностью туберкулезного процесса;
- лица нуждающиеся в дифференциальной диагностике с целью установления диагноза туберкулеза любой локализации.
Лиц, у которых необходимо уточнение активности туберкулезных изменений, включают в нулевую А – подгруппу (0-А).
Лиц для дифференциальной диагностики туберкулеза и других заболеваний зачисляют в нулевую – Б – подгруппу (0-Б).
Первая группа (I).
В первой группе наблюдают больных активными формами туберкулеза любой локализации.
Выделяют 2 подгруппы:
- первая – (I – А) – больные с впервые выявленным заболеванием;
- первая – (I – Б) – с рецидивом туберкулеза.
В обеих подгруппах выделяют больных с бактериовыделением (I-А – МБТ+, I-Б – МБТ+) и без бактериовыделения (I-А –МБТ-, I-Б – МБТ-). Дополнительно выделяют больных (I-В), которые прервали лечение или не были обследованы по окончании курса лечения (результат их лечения неизвестен).
Вторая группа (II)
Во второй группе наблюдают больных активными формами туберкулеза любой локализации с хроническим течением заболевания. Она включает две подгруппы:
- вторая – (II-А) — больные, у которых в результате интенсивного лечения может быть достигнуто клиническое излечение;
- вторая – (II-Б) – больные с далеко зашедшим процессом, излечение которых не может быть достигнуто никакими методами и, которые нуждаются в общеукрепляющем, симптоматическом лечении и периодической (при возникновении показаний) противотуберкулезной терапии.
Третья группа (III)
В третьей группе (контрольной) учитывают лиц, излеченных от туберкулеза любых локализаций с большими и малыми остаточными изменениями или без остаточных изменений.
Четвертая группа – (IV).
В четвертой группе учитывают лиц, находящихся в контакте с источниками туберкулезной инфекции. Ее подразделяют на две подгруппы:
- четвертая – (IV-А) для лиц, состоящих в бытовом и производственном контакте с источником инфекции;
- четвертая – (IV- Б) для лиц, имеющих профессиональный контакт с источником инфекции.
Некоторые вопросы тактики диспансерного наблюдения и учета.
Определение активности туберкулезного процесса.
Туберкулез сомнительной активности.
Данным понятием обозначают туберкулезные изменения в легких и других органах, активность которых представляется неясной. Для уточнения активности туберкулезного процесса выделена 0 (нулевая) – подгруппа диспансерного наблюдения, назначение которой состоит в проведении комплекса диагностических мероприятий. Основной комплекс диагностических мероприятий проводят в течение 2-3 недель. Из нулевой группы пациенты могут быть переведены в первую или направлены в лечебно-профилактические учреждения общей сети.
Активный туберкулез.
Специфический воспалительный процесс, вызванный микобактериями туберкулеза (МБТ) и определяемый комплексом клинических, лабораторных и лучевых (рентгенологических) признаков. Больные активной формой туберкулеза нуждаются в проведении лечебных, диагностических, противоэпидемических, реабилитационных и социальных мероприятий. Всех больных активным туберкулезом, выявленных впервые или с рецидивом туберкулеза, зачисляют только в I группу диспансерного наблюдения.
Хроническое течение активных форм туберкулеза.
Длительное, более 2 лет, в т.ч. волнообразное с чередованием затихания и обострения течение заболевания, при котором сохраняются клинико–рентгенологические и бактериологические признаки активности туберкулезного процесса. Хроническое течение активных форм туберкулеза возникает вследствие позднего выявления заболевания, неадекватного и несистематического лечения, особенностей иммунного состояния организма или наличия сопутствующих заболеваний, осложняющих течение туберкулеза.
Клиническое излечение.
Исчезновение всех признаков активного туберкулезного процесса в результате проведенного основного курса комплексного лечения. Констатация клинического излечения туберкулеза и момент завершения эффективного курса комплексного лечения определяются отсутствием положительной динамики признаков туберкулезного процесса, в течение 2-3- месяцев. Срок наблюдения в I группе не должен превышать 24 месяца, включая 6 месяцев после эффективного хирургического вмешательства.
Бактериовыделители.
Больные активной формой туберкулеза, у которых в выделяемых во внешнюю среду биологических жидкостях организма и патологическом материале обнаружены МБТ. Из больных внелегочными формами туберкулеза к бактериовыделителям причисляют лиц, у которых МБТ обнаруживают в отделяемом свищей, в моче, менструальной крови или выделениях других органов. Больные, у которых МБТ выделены при посеве пункционного, биопсийного или операционного материала, как бактериовыделители не учитываются. В целях установления бактериовыделения у каждого больного туберкулезом до начала лечения должна быть тщательно исследована мокрота (смывов бронхов) и другое патологическое отделяемое не менее трех раз методом бактериоскопии и посевом. Обследование повторяют в процессе лечения ежемесячно до исчезновения МБТ, которое в последующем должно быть подтверждено не менее, чем двумя последовательными исследованиями (включая культуральными ), с промежутками в 2-3 месяца.
Остаточные посттуберкулезные изменения.
К остаточным изменениям относят плотные кальцинированные очаги и фокусы различной величины, фиброзные и цирротические изменения (том числе с остаточными санированными полостями), плевральные наслоения, послеоперационные изменения в легких, плевре и других органах и тканях, а также функциональные отклонения после клинического излечения. Единичные (до 3) мелкие (1 см), плотные и обызвествленные очаги, ограниченный (фиброз в пределах 2 сегментов) расценивают как малые остаточные изменения. Все другие остаточные изменения считают большими.
Деструктивный туберкулез – активная форма туберкулезного процесса, с наличием распада ткани, определяемого комплексом лучевых методов исследования. Основным методом выявления деструктивных изменений в органах и тканях является лучевое исследование (рентгенологическое –обзорные рентгенограммы, томограммы). Закрытием (заживлением) полости распада считают ее исчезновение, подтвержденное методами лучевой диагностики.
Обострение (прогрессирование).
Появление новых признаков активного туберкулезного процесса после периода улучшения или усиление признаков болезни, до диагноза клинического излечения. Возникновение обострения свидетельствует о неэффективном лечении и требует его коррекции.
Рецидив.
Появление признаков активного туберкулеза у лиц, ранее перенесших туберкулез и излеченных от него, наблюдающихся в III группе или снятых с учета в связи с выздоровлением. Появление признаков активного туберкулеза у спонтанно выздоровевших лиц, ранее не состоявших на учете противотуберкулезных учреждений, расценивают как новое заболевание.
Формулировка диагноза.
Например:
- Инфильтративный туберкулез верхней доли правого легкого (S2) в фазе распада и обсеменения, МБТ +.
- Туберкулезный спондилит грудного отдела позвоночника с деструкцией тел позвонков Th 8-9, МБТ-.
- Кавернозный туберкулез правой почки, МБТ +.
При переводе пациента во II группу (с хроническим течением туберкулеза) указывают ту клиническую форму туберкулеза, которая имеет место на текущий момент. Во время взятия на учет была инфильтративная форма туберкулеза. При неблагоприятном течении заболевания сформировался фиброзно-кавернозный туберкулез легких (или сохраняется крупная туберкулема с распадом или без него). В переводном эпикризе должен быть указан диагноз фиброзно-кавернозного туберкулеза легких (или туберкулемы).
При переводе пациента в контрольную группу учета (III) диагноз формулируют по следующему принципу: клиническое излечение той или иной формы туберкулеза (выставляют наиболее тяжелый диагноз за период болезни) с наличием остаточных посттуберкулезных изменений (больших и малых) в виде (указать характер и распространенность изменений, характер и остаточных изменений).
Примеры.
- Клиническое излечение очагового туберкулеза легких с наличием малых остаточных посттуберкулезных изменений в виде единичных мелких, плотных очагов и ограниченного фиброза в верхней доле левого легкого.
- Клиническое излечение диссеминированного туберкулеза легких с наличием больших остаточных посттуберкулезных изменений в виде многочисленных плотных мелких очагов и распространенного фиброза в верхних долях легких.
- Клиническое излечение туберкулемы легких с наличием больших остаточных изменений в виде рубцов и плевральных утолщений после малой резекции (S1, S2) правого легкого.
У больных внелегочным туберкулезом диагнозы формулируют по такому же принципу.
Примеры.
- Клиническое излечение туберкулезного коксита справа с частичным нарушением функции сустава.
- Клиническое излечение туберкулезного гонита слева с исходом в анкилоз.
- Клиническое излечение туберкулезного гонита справа с остаточными изменениями после операции – анкилоз сустава.
Клиническое излечение — это стойкое заживление туберкулезного процесса, подтвержденное дифференцированными сроками наблюдения. Эти сроки устанавливаются в зависимости от характера процесса, полноценности проведенного лечения, величины и распространенности остаточных изменений и наличия отягощающих факторов.
Поэтому под критериями клинического излечения следует понимать совокупность признаков, указывающих на ликвидацию активного туберкулеза легких, определяемых клиническими, рентгенологическими, лабораторными, биохимическими и иммунологическими методами исследования.
На основании проведенного комплексного исследования можно установить основные критерии клинического излечения туберкулеза легких:
- отсутствие клинических признаков туберкулезной интоксикации;
- нормализация гемограммы и СОЭ;
- исчезновение локальных признаков активного туберкулеза, определяемых на основании жалоб и физикальных методов исследования;
- стойкая абациллярность мокроты, доказанная комплексом бактериоскопических и бактериологических исследований;
- отсутствие рентгенологических признаков туберкулеза легких в результате завершения его инволюции, выражающейся в прекращении процесса рассасывания туберкулезных изменений в легких и плевре, окончании процесса фиброзирования, уплотнения и кальцинации очагов; необходимо иметь серию рентгенограмм и томограмм, документирующих отсутствие динамики процесса в течение 3 … 6 мес; нарастание кальцинации при хронически текущих процессах является показателем активности процесса и не позволяет говорить об излечении;
- под влиянием проводимого лечения и в отдаленные сроки после него происходит закономерное снижение чувствительности организма к туберкулину, и если к концу лечения она остается высокой, это свидетельствует об иммунобиологической неустойчивости организма, о потенциальной возможности рецидивов заболевания. В этих случаях нельзя говорить об излечении, дети с повышенной чувствительностью к туберкулину нуждаются в повторном лечении, тщательном наблюдении;
- полная нормализация биохимических и иммунологических показателей, в том числе и после подкожного введения туберкулина (после туберкулино-провокационных тестов).
При установлении клинического излечения недостаточно ориентироваться на какой-нибудь один или два признака излечения туберкулезного процесса.
Каждый из перечисленных критериев изучается параллельно и находится в тесной зависимости от других, поэтому только при их совокупности можно сделать заключение о том, что проведенное лечение было эффективным и наступило клиническое излечение. Важное значение в установлении клинического излечения имеет фактор времени.
Все дети, заболевшие туберкулезом, наблюдаются в той или иной группе диспансерного учета. До установления клинического излечения необходим период клинического благополучия не менее 3 — 5 лет, после которого ребенок снимается с диспансерного учета и считается практически здоровым.
Только дети с крупными (размером больше 1 см в диаметре) кальцинатами, а также сегментарными и долевыми пневмосклерозами наблюдаются до 17 лет включительно.
Протионамид является производным этионамида, но по активности несколько превосходит его. Обладает лучшей всасываемостью и меньше раздражает слизистую оболочку желудка, максимальная концентрация в крови определяется через 2 ч, принимается внутрь после еды через 30 … 60 мин. Выпускается в таблетках, покрытых оболочкой, не растворяющейся в желудке. Суточная доза для детей определяется из расчета 10 … 20…
Применение минералокортикоида — ДОКСА — ограничено. Изредка он назначается для активации вяло текущего процесса, например при инфильтративных лимфаденитах (0,5 … 1 % раствор в масле внутримышечно через день раз в сутки; курс лечения — 10 … 15 инъекций). Анаболические стероидные препараты (неробол, ретаболил и др.) являются производными тестостерона; оказывают стимулирующее влияние на синтез белка в…
Большая роль в лечении туберкулезного больного принадлежит физическим методам, среди них важное значение имеют прежде всего природные лечебные факторы. Большую пользу чистого воздуха при лечении детей, больных туберкулезом, постоянно и страстно защищал А. А. Кисель. Многолетний опыт советских санаториев в самых различных районах Советского Союза показал, что при правильной организации лечение туберкулезных больных в местных…
В клинической практике нередко применяют определение С-реактивного белка, которое оказалось несостоятельным в определении активности туберкулезных изменений, а проба Коха, гемотуберкулиновая проба Боброва, протеинотуберкулиновая проба Рабухина — Иоффе — сравнительно низко чувствительными, причем две последние пробы нередко бывают положительными при неактивном туберкулезе органов дыхания. Подкожное введение с целью провокации 100 ТЕ туберкулина не намного увеличивает ценность…
Общие сведения о клиническом излечении туберкулеза легких.
Под критериями клинического излечения туберкулеза легких понимают совокупность признаков, указывающих на ликвидацию активного туберкулеза легких, определяемых клиническими, рентгенологическими, лабораторными, биологическими и фукциональными методами исследования. Самопроизвольное излечение туберкулеза легких в анатомическом аспекте установлено давно. На основании результатов изучения секционного материала и экспериментальных данных ученые в 80-х годах 19-го века установили, что вполне излеченная легочная бугорчатка может считаться излеченной только в тех случаях, когда на месте бывшего патологического процесса остается одно лишь рубцовое уплотнение или вполне обызвествленные творожистые узлы. В начале 20-го века различали уже 3 варианта заживления с исходом в рубец, в петрификат или в мелкие эпителизированные полости.
Показатели излечения туберкулеза легких у взрослых.
Известно, что изменение численности контингентов больных туберкулезом определяется 2-мя факторами. С одной стороны, увеличиваются контингенты за счет вновь выявленных больных и больных с рецидивами болезни, с другой – уменьшаются контингенты в зависимости от исходов лечения, тюею от числа излеченных и умерших больных. Следовательно, темпы снижения болезненности населения туберкулезом зависят от совокупности названных факторов и от того, какой среди них преобладает.
Фактор излечения оказывает большое влияние на сокращение контингентов больных туберкулезом легких. В то же время частота излечения во многом зависит от эффективности применяемых методов лечения.
Клинические критерии излечения туберкулеза легких и методы их определения.
К объективным клиническим признакам, характеризующим инволюцию туберкулеза легких, относят клинические признаки туберкулезной интоксикации и локальные симптомы болезни, определяемые на основании жалоб и физических методов исследования.
Клинические признаки туберкулезной интоксикации.
Интоксикация выражается в нарушении терморегуляции, ухудшении самочувствия больного, снижении его трудоспособности, повышенной утомляемости, бессоннице или сонливости, быстрой смене настроения: повышенная раздражительность или, наоборот, апатия, вялость и безразличное отношение к окружающей обстановке, плаксивость и эйфория. При этом нередко наблюдаются признаки дисфункции вегетативной НС: потливость, тахикардия, анорексия, вазомоторные и диспепсические расстройства.
Под влиянием лечения, прежде всего а/б препаратами, клинические признаки туберкулезной интоксикации постепенно исчезали в сроки от 1 до 3 месяцев. Слабо выраженные признаки интоксикации у большинства больных исчезли в течение 1 и 2 месяца лечения, а выраженные признаки – несколько позднее, к концу 2 и 3 месяца. Из клинических признаков ведущим является повышение температуры тела. По мере нормализации температуры постепенно улучшаются самочувствие больного, настроение, сон, аппетит, исчезают слабость, недомогание, прекращается потливость. Постепенно нормализуется нарушенная функция внешнего дыхания, кровообращения и ЦНС. Исчезновение клинических признаков туберкулезной интоксикации является одним из первых показателей эффективного лечения и начала излечения туберкулеза.
Локальные признаки туберкулеза легких, определяемые на основании жалоб и физических методов исследования.
При физ. методах исследования больного туберкулезом легких выявляются разнообразные локальные признаки болезни: кашель, выделение мокроты, асимметрия и деформация грудной клетки, изменение типа и характера дыхания, а также перкуторного тона, сухие и влажные хрипы. С наступление репаративных процессов в легких появляются признаки, указывающие на развитие фиброзирования и уплотнения участков легочной ткани на месте туберкулезного поражения и вокруг него. Из многочисленных локальных признаков выделено 4 основных: кашель, выделение мокроты, влажные хрипы и измененное дыхание. Эти признаки легко учитывать, они исчезают при эффективном лечении и у излеченных не обнаруживаются.
Исчезновение локальных признаков активного туберкулеза легких, восстановление везикулярного дыхания указывает на то, что в легких в значительной степени уменьшилась экссудативная фаза туберкулезного воспаления. Рентгенологически в этот период обнаруживается рассасывание инфильтративных и очаговых изменений.
Динамика основных локальных признаков активного туберкулеза легких характеризует течение туберкулезного процесса. Вот почему при определении клинического излечения туберкулеза легких нужно учитывать динамику этих признаков в комплексе с др. клинико-рентгенологическими и лабораторными данными. Прекращение кашля, выделения мокроты, исчезновение влажных хрипов и восстановление везикулярного дыхания являются объективными признаками инволюции туберкулезного процесса.
Значение СОЭ и гемограммы для определения клинического излечения туберкулеза легких.
Основное значение гемограммы выявляется при определении качества туберкулезного процесса, его активности и реакции на него организма. Изменение гемограммы и СОЭ при различных формах туберкулеза легких идут параллельно клиническому статусу больного. Ряд повторно произведенных гемограмм, их динамика позволяет судить о течении болезни, прогнозе и эффективности лечения. Одновременно с развитием репаративных процессов в области изменений в легких гемограмма и СОЭ постепенно нормализуются и при клиническом излечении сохраняют стабильность.
Значение биохимических показателей для определения клинического излечения туберкулеза легких.
При туберкулезе легких прежде всего нарушается белковый, углеводный и липидный обмен. Общее содержание белка, белковых фракций сыворотки крови, С-реактивного белка изучались в зависимости от клинической формы туберкулеза легких, активности туберкулезного процесса, эффективности проведенного лечения до и после подкожного введения туберкулина.
По мере затихания туберкулезного процесса наблюдаются сдвиги в сторону нормализации б/х показателей.
Изменения б/х показателей носят неспецифический характер и в равной степени определяются при различных как воспалительных, так и инфекционно-аллергических заболеваниях.
Абациллирование как критерий излечения туберкулеза легких.
Одним из основных критериев клинического излечения туберкулеза легких является абациллирование. В настоящее время для доказательства абациллирования применяется комплекс исследования, включающий бактериоскопические, бактериологические и биологические методы. До 80-х годов 20-го века было общепризнанным, что бацилловыделителя можно снять с учета через 2 года после исчезновения МБТ в мокроте, промывных водах бронхов или желудка. При этом подчеркивалась необходимость многократных исследований мокроты или промывных вод бронхов. Но считают при определении эффективности лечения целесообразным ориентироваться на характер и сроки репаративных процессов в организме больного. К моменту окончания эффективного лечения, когда по клинико-рентгенологическим и лабораторным данным удается установить исчезновение признаков туберкулезного заболевания, больного следует снять с учета как бацилловыделителя. В подобных случаях абациллирование является бесспорным и согласуется с клинико-рентгенологическими данными, характеризующими окончание процесса инволюции туберкулезных изменений.
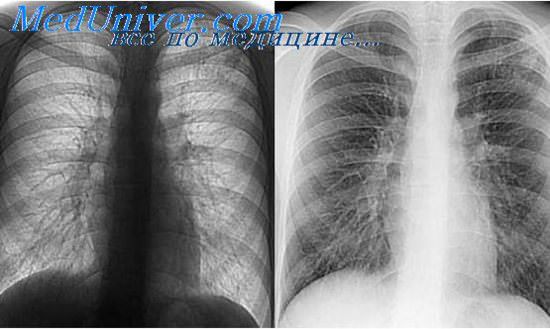
Рентгенологические критерии клинического излечения туберкулеза легких.
Рентгенологическое исследование имеет большое значение для определения клинического излечения туберкулеза легких. На основании данных R-исследования можно судить об основных этапах инволюции легочного процесса, характере остаточных посттуберкулезных изменений и дальнейших репаративных преобразований в них.
При определении клинического излечения туберкулеза легких основная роль отводится динамическому R-исследованию. Многие рентгенологи рекомендуют пользоваться обзорными рентгенограммами в стандартных проекциях и томограммами.
Для неактивных остаточных посттуберкулезных изменений характерно наличие небольшого размера четко очерченных очагов с участками обызвествления (или без них) и фиброза.
Характер фиброза очаговоподобный, линейный или сетчатый.
При каждой клинической форме туберкулеза легких отмечаются некоторые особенности репаративных процессов. Так, при очаговом туберкулезе легких уплотнение и фиброзирование очагов наблюдалось одинаково часто. Кроме того, процессы рассасывания, фиброзирования и уплотнения сочетались. Полное рассасывание наблюдалось редко.
У больных инфильтративным туберкулезом легких рассасывание преобладало над другими процессами регенерации. Уплотнение и обызвествление наблюдалось реже.
На завершение обратного развития инфильтративного туберкулеза легких указывают следующие R-признаки, выявляемые при динамическом наблюдении в процессе лечения:
1.полное рассасывание инфильтративного фокуса;
2.развитие фиброза на месте бывшего инфильтрата, причем для образования фиброза характерно появление в центре бывшего инфильтрата ячеистой структуры с линейными тенями по периферии;
3.возникновение мелких плотных очагов на месте бывшего инфильтративного фокуса на фоне ограниченного фиброза;
4.закрытие полости распада (рубцом, фиброзным очагом).
На месте конгломератов очагов или фокусов могут остаться плотные или обызвествленные очаги. Фиброзированные очаги рентгенологически имеют мелкоячеистую структуру.
В некоторых случаях в период завершения обратного развития хронического диссеминированного туберкулеза легких образуются тонкостенные санированные полости, которые могут сохраняться длительное время. Эти полости почти всегда закрываются с образованием рубца или ячеистого фиброза.
В процессе инволюции у больных хроническим диссеминированным туберкулезом легких часто наблюдались плевральные наслоения, которые сохранялись при завершении репаративных процессов.
Для отличия фиброзного очага от казеозного необходимо делать задние снимки и томограммы. Заживление каверн чаще всего происходит с образованием остаточных изменений в виде рубца или очага на месте бывшей каверны. Существует открытое заживление каверн, когда на месте ее сохраняется тонкостенная полость. Такие полости характеризуются очень тонкими стенками с ровными, как бы подчеркнутыми контурами, субплевральной локализацией, утолщением плевры и склерозом дренирующих бронхов.
В большинстве случаев происходит полное, истинное заживление полости распада (бесследное исчезновение, образование на месте бывшей полости рубца или ограниченного фиброза), у остальных больных – неполное заживление (инкапсуляция заполненной полости по типу туберкуломы, сохранение остаточной полости).
Судить об отсутствии активности процесса в остаточных изменениях при излечении диссеминированного туберкулеза легких рентгенологически можно на основании выявления плотных и обызвествленных очагов, фиброза в виде линейных теней, мелко- и среднеячеистыхпросветлений без очагов и ячеистости очаговоподобных теней.
Т.о. рентгенологическими критериями клинического излечения туберкулеза легких является завершение инволюции легочного процесса, выражающаяся в рассасывании участков туберкулезного воспаления в легких и плевре, завершении процессов фиброзирования, уплотнения и обызвествления очагов и фокусов, в закрытии полостей распада. У отдельных больных клиническое излечение туберкулеза легких может наступить при сохранении остаточной полости.
Стойкость клинического излечения туберкулеза легких подтверждается стабильностью R-картины остаточных изменений в легких и плевре в отдаленные сроки наблюдения.
После эффективно законченного лечения R-графию легких в прямой проекции целесообразно повторять через каждые 6 мес. В течение 2-3 лет. При необходимости наблюдения в более отдаленные сроки контрольные R-граммы легких надо делать 1 раз в год.
Значение туберкулиновых проб для определения клинического излечения туберкулеза легких
Кожная проба Пирке. Изучение динамики туберкулиновой чувствительности на основании реакции Пирке у одних и тех же больных туберкулезом легких на протяжении всего периода репаративных процессов показало, что у 50% больных, излеченных от туберкулеза легких, интенсивность реакции Пирке уменьшилась, у 40% - усилилась и у 10% - оставалась прежней.
Следовательно, ориентироваться на реакцию Пирке при определении клинического излечения туберкулеза легких у взрослых не представляется возможным.
Внутрикожная проба Манту. При изучение динамики интенсивности реакции Манту у одних и тех же лиц в период обратного развития заболевания установлено, что у 70% больных, излеченных от туберкулеза, интенсивность реакции Манту уменьшилась, у 20% - увеличилась и у 5% - не изменилась.
Реакция Манту не может быть убедительным критерием клинического излечения туберкулеза легких у взрослых, поскольку у 30% клинически излеченных больных, имеющих остаточные изменения, интенсивность ее по сравнению с исходной повышается или сохраняется в неизмененном состоянии.
Подкожная проба Коха. Использование п/к туб. пробы при определении клинического излечения туберкулеза легких оказалось обоснованным и в большинстве случаев могло помочь в решении этого трудного вопроса. Однако результаты этой пробы, как и результаты др. туб. проб, следует учитывать только в комплексе с данными клинико-рентгенологических и лабораторных методов исследования.
Заключение
Современные методы клинического, рентгенологического, лабораторного, биологического и фукционального обследования больного позволяют своевременно и правильно определить состояние клинического излечения туберкулеза легких.
На основании исследований определили комплекс основных критериев клинического излечения туберкулеза легких, выявляемых в динамике наблюдения:
1. отсутствие клинических признаков туб. интоксикации;
2. нормализация гемограммы и СОЭ;
3. исчезновение локальных признаков активного туберкулеза, определяемых на основании жалоб (кашель, отделение мокроты) и физических методов исследования (хрипы, пат.дыхание)
4. стойкая абациллярность мокроты, промывных вод бронхов и желудка, определяемая комплексом бактериоскопических и при показаниях бактериологических исследований;
5. отсутствие R-признаков туберкулеза легких в результате завершения его инволюции, выражающейся в прекращении процесса рассасывания туб. изменений в легких и плевре, окончении процессов фиброзирования, уплотнения и обызвествления очагов и фокусов, в заживлении полостей распада;
6. наличие отрицательной общей и очаговой реакции на п/к введение туберкулина;
7. восстановление трудоспособности с учетом остаточных патоморфологических изменений и функциональных нарушений.
Абациллирование больных туберкулезом это
УДК 616 37-004.1:602.017.11-041
ЕФФЕКТИВНОСТЬ ФИТОПРЕПАРАТА ДЖЕРЕЛО В КОМПЛЕКСНОЙ ТЕРАПИИ МУЛЬТИРЕЗИСТЕНТНОГО ТУБЕРКУЛЕЗА ЛЕГКИХ.
О.В.Аржанова, Н.Д. Прихода, Л.В. Юрченко, Н.И. Соколенко
Лисичанский противотуберкулезный диспансе
Полученные результаты и их анализ
У исследуемой когорты пациентов наблюдалась следующая динамика абациловыделения: у больных с впервые диагностированным туберкулезом абацилирование было достигнуто в 99% случаев (26 человек) в основной группе и у 88% случаев (23 человека) в группе сопоставления. При этом, наблюдалось существенное сокращение сроков достижения абациллирования у пациентов основной группы. Средние сроки достижения абациллирования для пациентов основной группы составили 3,5-4 месяца, в то время как в группе сопоставления данный период был в среднем 1,5-2 раза дольше и составил 5,8-6 месяцев.
На шестом месяце терапии у больных основной группы с хроническим мультирезистентным туберкулезом абациллирование достигнуто у 80% (8 человек). Два человека (20%) продолжали оставаться бактериовыделителями, но массивность бактериовыделения прогрессивно снижалась. Если в начале лечения МВТ у данных пациентов определялись в мокроте методом бактериоскопии, а в посевах мокроты рост достигал 3+ – 4+, то к 6-му месяцу лечения бактериоскопически МВТ не определялись, а в посевах рост прогрессивно снизился и составил 1+.
За исследуемый период у больных контрольной группы с хроническим мультирезистентным туберкулезом достигнуть абациллирования удалось лишь у трех человек (30%), в остальных случаях бактериовыделение продолжалось и МВТ находили как при бактериоскопическом исследовании мокроты, так и методом посева.
У больных с рецидивом туберкулезного процесса абациллирование в основной группе составило 100% (3 человека) на 3-4 месяце лечения, а в контрольной группе 66% (2 человека) на 6 месяце лечения.
Анализ полученных результатов показывает, что использование фитопрарата Джерело в комплексной терапии мультирезистентных форм туберкулеза позволяет существенно сократить ( в среднем в 1,5-2 два раза ) сроки достижения абацилирования у больных с впервые выявленным туберкулезом.
Показанное в исследовании достижение абацилирования у больных с хроническим резистентным к терапии туберкулезным процессом (80% в основной на фоне 30% в группе сопоставления) дает обнадеживающие перспективы на создание нового терапевтического режима эффективного при мультирезистентном к стандартной химиотерапии туберкулезе. Достижения абацилирования у данной категории больных чрезвычайно важно и в эпидемиологическом плане для нивелирования риска распространения мультирезистентых штаммов микобактерии туберкулеза среди популяции населения в целом и во избежании риска реинфицирования больных находящихся в одном здании и даже в одной палате в специализированном противотуберкулезном стационаре.
Другим важнейшим критерием эффективности терапии туберкулеза является закрытие полостей распада. Уже на четвертом месяце терапии среди когорты пациентов основной группы с впервые выявленным туберкулезом зарытие полостей распада наблюдалось у 18 человек (67%). Рентгенологиче¬ская динамика на фоне применения фитопрепарата Джерело определялась некоторыми общими тенденциями: через два месяца терапии на фоне выраженного рассасывания инфильтративно-очаговых теней, наблюдалось значительное уменьшение полостей распада, а к повторному рентген-контролю на 4 месяце, определялось рубцевание полостей распада с образованием фиброза и интенсивных очагов. У 5(18%) человек с распространенным туберкулезным процессом, большими полостями распада и выраженными инфильтративными изменениями достигнуть полного излечения было гораздо сложнее. По истечении 4-х месяцев лечения у них продолжали определяться очаги деструкции в легких, но они значительно уменьшились в размерах, были тонкостенные и имели тенденцию к рубцеванию. Несмотря на все исходные клинико–ренгенологические факторы определяющие неблагопри-ятный прогноз заболевания, рубцевание полостей распада у данных пациентов все же было достигнуто к 6- му месяцу лечения.
Глоссарий терминов по фтизиатрии1
ГЛОССАРИЙ
Абациллирование — прекращение выделения микобактерий туберкулеза, подтвержденное серийными анализами на МБТ после бактериовыделения.
Активный процесс (форма, больной) — туберкулезный процесс, при котором возможно прогрессирование заболевания, заражение других индивидов; больной нуждается в активном адекватном лечении.
Амилоидоз – отложение амилоида в паренхиматозных органах.
Ателектаз – спадение части или всего легкого вследствие нарушения вентиляции, обусловленное закупоркой бронха или сдавливанием легкого.
Бактериовыделитель — пациент с активным туберкулезным процессом, в мокроте, моче и др. выделениях которого удается обнаружить микобактерии туберкулеза. Обозначается как МБТ +, БК +. Бактериовыделителя называют также бациллярным больным.
Вакцина БЦЖ – препарат живых ослабленных микобактерий, утративших вирулентность.
Вакцинация БЦЖ – первое введение вакцины БЦЖ с целью выработки активного иммунитета против туберкулеза.
Вираж туберкулиновой пробы – впервые выявленная положительная туберкулиновая проба после предыдущих отрицательных.
Деструкция (лат. dectructio — нарушение, разрушение структуры) — распад в фокусе туберкулезного процесса.
Диссеминация (лат. desseminatio — сеяние, распространение) — рассеивание, распространение туберкулезного процесса лимфогенным, гематогенным, спутагенным (с мокротой) путями с образованием новых очагов в легких.
Закрытая форма (туберкулеза) — туберкулез, протекающий без бактериовыделения. Обозначается МБТ –, БК –.
Инфицированность – понятие зараженности туберкулезной палочкой; не всегда соответствует болезни. Вероятность развития туберкулеза в этом случае резко повышается.
Искусственный пневмоперитонеум – введение воздуха в брюшную полость для подъема и ограничения подвижности диафрагмы и иммобилизации легких.
Искусственный пневмоторакс – введение воздуха в плевральную полость для сдавливания больного легкого.
Каверна – полость в легком, образованная в результате туберкулезного распада.
Кавернотомия – вскрытие каверны с последующим открытым ее лечением.
Коллапсотерапия – сдавливание легкого воздухом с лечебной целью.
Контакт семейный – наличие туберкулезного больного в семье, значительно увеличивающее риск заражения для окружающих.
Контактный – пациент, имеющий связи с туберкулезным больным в активной фазе.
Кровохарканье – выделение мокроты с прожилками крови или окрашенной кровью мокроты (до 50 мл/сут).
Легочное кровотечение – выделение алой пенистой крови из дыхательных путей (более 50 мл/сут).
Микобактерия туберкулеза – возбудитель туберкулеза (МБТ); бацилла Коха (БК) – устаревшее название.
Милиарный (туберкулез) – гематогенно-диссеминированный туберкулез, характеризующийся равномерным высыпанием в легких просовидных бугорков и поражением многих систем и органов.
Неактивный процесс (форма, больной) – туберкулезный процесс стабилизируется, исчезает вероятность инфицирования окружающих.
Открытая форма – туберкулез, протекающий с бактериовыделением, обозначается МБТ +, БК +.
Очаг – место проживания больного туберкулезом.
Очаг Гона – кальцинат на месте туберкулезного процесса.
Первичный туберкулезный аффект – участок специфического воспаления в месте внедрения МБТ.
Первичный туберкулезный комплекс – сочетание первичного туберкулезного аффекта со специфическим воспалением лимфатических сосудов (лимфангоит) и регионарных лимфоузлов (бронхоаденит).
Проба Манту – специфический диагностический тест, основанный на внутрикожном введении туберкулина, применяемый при массовых обследованиях с целью выявления инфицированных лиц и больных туберкулезом.
Ревакцинация БЦЖ — повторное введение вакцины БЦЖ при ослаблении иммунитета против туберкулеза, о чем свидетельствует отрицательная реакция Манту.
Реинфекция — повторное заражение на фоне перенесенного когда-то туберкулеза, возникающее эндогенным и экзогенным путем.
Туберкулезный больной – пациент, которому установлен диагноз туберкулеза.
Туберкулин – препарат из белковой фракции туберкулезной палочки, используемый для диагностики туберкулеза.
Туберкулинодиагностика – метод выявления специфической сенсибилизации организма к туберкулезу путем введения через кожу туберкулина и оценки величины и характера развивающегося при этом отека.
Фтизиатрия – область клинической медицины, изучающая туберкулез.
Эпидкарта – план оздоровления очага туберкулеза.
Абациллирование больных туберкулезом это

В современных эпидемических условиях развития туберкулезной инфекции проблема ранних рецидивов туберкулеза органов дыхания остается актуальной. Больные с рецидивами туберкулеза ежегодно пополняют контингенты противотуберкулезных диспансеров и могут быть одним из источников увеличения числа больных с хроническими формами туберкулеза, в том числе пациентов с лекарственной устойчивостью возбудителя туберкулеза к противотуберкулезным препаратам. Показатель частоты рецидивов характеризует качество лечебно-диагностических мероприятий как при проведении основного курса лечения, так и при переводе пациентов из активной в неактивную группу диспансерного наблюдения [1, с. 142].
По данным официальных источников в России эпидемиологические показатели по туберкулезу легких в 2017 г. имеют тенденцию к снижению. Так, заболеваемость туберкулезом органов дыхания в 2008 г. составила на 100 000 населения 82,5, в 2017 г. – 46,8; распространенность туберкулеза – 179,7 и 104,9 (соответственно); факт клинического излечения туберкулеза органов дыхания в 2008 г. – 31,5 случаев, в 2017 г. – 38,2; повторное заболевание туберкулезом: рецидивов в 2008 г. выявлено 11,4 и в 2017 г. снизилось до 9,0. Также отмечается существенная положительная динамика в эффективности лечения впервые выявленных больных. За указанный период времени прекращение бактериовыделения увеличилось с 65,4% до 70,7%, закрытие полостей распада в легких – с 50,8% до 62,9%. Абациллирование контингентов, состоящих на учете, составляет в 2008 г. 36,1%, в 2017 г. – 45,9%, с множественной лекарственной устойчивостью к противотуберкулезным препаратам за этот же период данный показатель оказался существенно ниже: 12,7% и 22,8% соответственно. Доля МЛУ у впервые выявленных больных имеет тенденцию к росту – 10,7 и 27,4 в 2008 г. и 2017 г. соответственно. Среди контингентов, состоящих на учете, этот показатель за указанный период имеет существенную тенденцию к росту – 23,4 и 54,0 [2, с. 13]. Аналогичные данные представлены другими авторами за период 2005–2016 гг. [3, с. 54; 4, с. 34]. Многие авторы анализируют частоту и причины возникновения рецидива туберкулеза легких. Вместе с тем недостаточно изучена эффективность лечения больных с впервые выявленным туберкулезом легких и с рецидивом заболевания в сравнительной оценке. Фармакоэкономический анализ основного курса лечения больных туберкулезом легких при первичном выявлении процесса проводился рядом авторов [5, с. 47; 6, с. 22], но не рассматривались экономическая значимость и ущерб, вызванный необходимостью повторного курса лечения пациента в связи с рецидивом туберкулеза легких.
Следовательно, целесообразно не только изучение причин рецидивов туберкулеза легких, но и принятие предупредительных мер по их развитию, что реально создаст условия для обоснованного снижения финансовых затрат на лечение больных и улучшение эпидемической ситуации по туберкулезу.
Цель работы: выявить ведущие причины, влияющие на эпидемическую ситуацию при туберкулезе легких и снижающие эффективность лечения при рецидиве заболевания, что усугубляет фармакоэкономические затраты при лечении больных с рецидивами туберкулеза легких.
Материалы и методы исследования. Проведен анализ медицинских материалов 138 пациентов, переведенных из активной группы диспансерного наблюдения в неактивную группу после завершения основного курса лечения. Выделены две группы наблюдения. Основную группу (1-я группа) составили 68 пациентов, у которых имели место рецидивы туберкулеза легких после перевода в неактивную группу диспансерного наблюдения; группа сравнения (2-я группа) представлена 70 пациентами, переведенными в третью группу диспансерного наблюдения и не имевшими повторного проявления туберкулезного процесса при наблюдении в неактивной группе.
Проведено сопоставление в группах наблюдения по следующим признакам: пол, возраст, структура клинических форм при впервые выявленном туберкулезе легких и рецидиве туберкулеза, сопутствующие туберкулезу заболевания, распространенность посттуберкулезных изменений в легких после завершения основного курса лечения, социальный статус больных, лекарственная устойчивость микобактерий туберкулеза к противотуберкулезным препаратам при исходном заболевании и рецидивах, эффективность лечения впервые выявленных больных и по поводу рецидива туберкулеза легких. Проведена оценка сроков и обоснованности перевода пациентов из активной в неактивную группу диспансерного наблюдения в соответствии с нормативными документами Минздрава РФ. Проанализированы сроки возникновения рецидива туберкулеза легких в неактивной группе диспансерного наблюдения.
Всем больным – как с впервые выявленным туберкулезом органов дыхания, так и с рецидивом заболевания – выполнялись комплексное клинико-рентгенологическое обследование, включая исследование мокроты / промывных вод бронхов на возбудитель туберкулеза (МБТ) методом микроскопии, ПЦР и посева на питательные среды, рентгенологическое обследование, в том числе компьютерная томография органов грудной полости. В показанных случаях проводились трахеобронхоскопия и другие виды инструментального исследования.
Результаты исследования и их обсуждение. При анализе по гендерному признаку и возрасту установлено, что туберкулез органов дыхания в обеих группах наблюдения в 3 раза чаще возникает у мужчин, чем у женщин. Причем как у мужчин, так и у женщин впервые выявленный процесс и повторное заболевание диагностированы в трудоспособном возрасте, преимущественно в 30–55 лет (p
Абациллирование больных туберкулезом это
Клиническое излечение от туберкулеза — это стойкое заживление туберкулезного поражения, подтвержденное соответствующими диагностическими методами в процессе лечения. Оно характеризуется исчезновением клинических симптомов заболевания. При этом появляется хорошее самочувствие, нормализуется температура тела, исчезают боли в грудной клетке, кашель, мокрота, кровохарканье, влажные и сухие хрипы. Вместе с исчезновением клинических симптомов болезни и интоксикации нормализуются дыхание, кровообращение, гемограмма, белковые фракции крови и другие показатели воспаления.
Эффективное лечение больных сопровождается снижением массивности бактериовыделения или его прекращением. При рентгенообследовании у них выявляется уменьшение или исчезновение очаговых, инфильтративных и деструктивных изменений в легких.
Обратное развитие туберкулезного воспаления индивидуально и зависит от своевременности выявления характера процесса, агрессивности МБТ, от состояния общей и иммунологической реактивности организма и адекватности лечения. Оно продолжается от нескольких месяцев до нескольких лет.
При свежем экссудативно-продуктивном воспалении излечение возможно через 3—4 мес. от начала химиотерапии. У другой части больных туберкулез оставляет в легких кальцинированные или плотные очаги, фиброзно-рубцовые, цирротические изменения или кольцевидные тени. В них сохраняются МВТ, которые при экзацербации дают обострение (рецидив) заболевания. При положительной динамике туберкулеза и при продолжении репарации в ОТИ исчезают признаки специфического воспаления.
Туберкулезные бугорки и очаги замещаются соединительной тканью, формируются рубцы. Более крупные очаги казеоза покрываются фиброзной капсулой. Все ОТИ в легких и плевре делятся на две группы — малые ОТИ и большие.
К малым ОТИ относятся очаги Гона, кальцинированные ЛУ до 10 мм в диаметре, единичные интенсивные очаги такого же размера, ограниченный фиброз в пределах одного сегмента, умеренные плевральные наслоения и небольшие послеоперационные изменения в легких и плевре.
К большим ОТИ относят множественные (более 5) кальцинированные или единичные ЛУ размером более 10 мм, единичные и множественные интенсивные очаги диаметром 10 мм и более, распространенный (более одного сегмента) фиброз, цирротические изменения, массивные плевральные наслоения, большие послеоперационные изменения в легких и плевре, состояние после пульмонэктомии, плеврэктомии, кавернотомии.
Под критериями клинического излечения туберкулеза понимается совокупность признаков, которые указывают на ликвидацию активного туберкулезного процесса. Последняя определяется клиническими, рентгенологическими, лабораторными, биологическими и функциональными методами исследования.
— переход патологических типов реактивности организма (гиперреактивного, парадоксального, гипореактивного, ареактивного) в адекватный тип реактивности;
— отсутствие рентгенологических признаков активного туберкулеза, выражающееся рассасыванием в легких и плевре туберкулезных изменений, окончанием процессов фиброзирования, уплотнения и обызвестления очагов и фокусов, заживлением полостей распада;
— отрицательная общая и очаговая реакция на подкожное введение туберкулина;
— восстановление функциональных возможностей организма и трудоспособности больного.
Следует помнить, что при установлении клинического излечения недостаточно ориентироваться на какой-нибудь один или два признака излечения туберкулезного процесса, даже основных (например, закрытие полостей распада и ликвидация микобатериовыделения). Только при наличии всех вышеперечисленных критериев в совокупности можно сделать заключение об эффективности лечения и клиническом излечении при туберкулезе органов дыхания.
Читайте также:


