Если тяжело дышать это может быть туберкулез
При туберкулезе органов дыхания наблюдаются расстройства внешнего дыхания, обусловленные различными причинами. Играют роль нарушения центральной регуляции дыхания на почве длительной и выраженной интоксикации. Возможен периферический нервно-мускулярный тип недостаточности внешнего дыхания, например, при выключении диа-фрагмального нерва. При массивных плевральных сращениях возникает торакодиафрагмальный или париетальный вид недостаточности. На функции дыхания отрицательно отражается прием в больших дозах некоторых фармакологических средств (кодеин, морфин, барбитураты и др.). Но основным фактором легочной недостаточности служит повреждение паренхимы легкого и бронхов (воспалительные или опухолевые изменения в них, стеноз, перегибы, смещения, спазм и т. д.).
Все эти виды вентиляционной патологии, на которые указывал Б. Е. Вотчал (1973), встречаются при туберкулезе.
На основании исследования более 1000 таких больных В. В. Чайка (1974) установила такую патологию в 30—90%, причем ее частота варьирует в зависимости от формы, фазы, распространенности и длительности процесса. Она сравнительно редко возникает при свежих ограниченных очаговых, инфильтративных и деструктивных процессах и при отсутствии симптомов интоксикации, особенно у людей молодого возраста. Между тем при выраженных общих дисфункциях даже у больных периферическим лимфаденитом газообмен может быть нарушен. Тем чаще отмечается такое явление при значительном повреждении легочной ткани, нарушении проницаемости альвеолярно-капиллярных мембран, уменьшении и гибели капиллярной сети в легких, когда изменяются нормальные соотношения между объемом вентиляции легких и количеством притекающей к ним крови.
Такое состояние возникает главным образом у больных с массивными инфильтратами, милиарным, хроническим диссеминированным, распространенным фиброзно-кавернозным и цирротическим туберкулезом легких, а также при выпотном или слипчивом плеврите, параличе диафрагмы, после оперативных вмешательств на грудной клетке и легких и т. д. В этих случаях может развиться состояние, при котором из-за резкой гипервентиляции нормальный газовый состав крови не обеспечивается или достигается за счет такого усиленного дыхания, которое отрицательно отражается на функциональном состоянии.
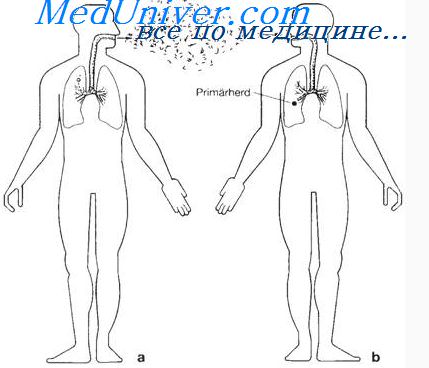
Легочная недостаточность может быть рестриктивного характера, когда дыхательная поверхность легких ограничена за счет воспалительных или диффузных интерстициальных изменений, обширных ателектазов, плевральных выпотов, массивных сращений. Тогда изменяется газовый состав крови вследствие повреждения функционального состояния альвеолярно-капиллярных мембран (диффузионные нарушения), а также в результате примеси венозной крови, оттекающей от участков легких, не участвующих в вентиляции (вентиляционно-перфузионные нарушения, анатомические шунты).
При нарушении бронхиальной проходимости наступает замедление тока воздуха по бронхам, возникает гиповентиляция, которая, особенно при патологии в мелких бронхах (воспаление, скопление слизи, мокроты), может привести к гипоксемии и гиперкапнии. Такой обструктивный синдром нередко может быть обусловлен, кроме того, бронхоспазмом в результате повышенного тонуса гладкомышечного аппарата бронхов.
Длительное существование органических и функциональных бронхостенозов становится причиной возникновения эмфиземы. Этому способствует и перерастяжение легочной ткани при распространенных рубцовых изменениях, при массивных плевральных сращениях, а также после резекции пораженной части легких, когда образуется викарная эмфизема. У лиц пожилого возраста эти явления усугубляются развитием старческой эмфиземы вследствие физиологической потери эластичности легочной ткани.
Хронические процессы в легких, длительное нарушение бронхиальной проходимости, а также постоянный кашель способствуют повышению внутриальвеолярного давления, влекут за собой перерастяжение и нарушение целости альвеол, сдавление и запустевание капилляров легких. Кроме того, образуется функциональный спазм мелких сосудов легких при недостатке кислорода и избытке углекислоты в крови (рефлекс Эйлера—Лилиестранда). Все это наряду с анатомическими изменениями на почве специфического процесса и сопутствующего пневмосклероза способствует значительной редукции сосудистого русла легких, гипертензии в малом круге кровообращения и развитию синдрома хронического легочного сердца.
Вот как В. В. Чайка (1974) представляет схематическое развитие этих изменений: бронхоспазм—>локальная или распространенная гиповентиляция->алъвеолярная гипоксия—>транзиторная рефлекторная гипертензия сосудов малого круга кровообращения->напряжение работы правого желудочка->рабочая гипертрофия его миокарда.
Отмеченные патофизиологические расстройства усугубляются при сопутствующих основному процессу хроническом бронхите, пневмонии, эмфиземе, атеросклерозе, что, по нашим наблюдениям, встречается у значительной части больных туберкулезом легких, особенно пожилого возраста. Наиболее частой причиной легочной недостаточности являются вентиляционные нарушения, которые могут быть выявлены методом спирографии с помощью спирографа СГ-1М с приставкой — газоанализатором на гелий (ПООЛ). При этом можно определить легочные объемы: жизненную емкость легких (ЖЕЛ) и ее фракции, остаточный объем легких (ООЛ), общую емкость легких (ОЕЛ), показатели вентиляции (частоту, глубину дыхания и минутный объем дыхания — МОД) и газообмена (поглощение кислорода и коэффициент использования кислорода), а также оценить максимальную вентиляционную возможность легких (MBЛ, предел дыхания) и величину дыхательных резервов (ДР). Весьма важной среди спирометрических показателей является форсированная ЖЕЛ (проба Вотчала—Тиффпо).
Она заключается в том, что после максимально глубокого вдоха испытуемый как можно быстрее и сильнее выдыхает воздух в спирометр. Здоровый человек выдыхает за первую секунду не менее 70—75% всей ЖЕЛ. Снижение показателя ниже 70% указывает на нарушение тока воздуха по бронхам. Особенно резко падает этот индекс при астматическом состоянии (до 20—30%). Состояние бронхиальной проходимости может быть изучено также посредством пневмотахометрии. При этом определяется мощность воздушной струи при сильном глубоком вдохе и быстром сильном выдохе. В норме мощность вдоха и выдоха одинакова и в среднем составляет 4— 6 л/с. Должная величина мощности вдоха и выдоха устанавливается при умножении ЖЕЛ на коэффициент 1,2.
У больного туберкулезом могут быть самые разнообразные жалобы, но все они неспецифичны и не позволяют с уверенностью судить о природе заболевания. У части больных заболевание может протекать бессимптомно. Все жалобы, предъявляемые больным туберкулезом, можно разделить на 2 группы:
1) симптомы общей интоксикации (обусловленные туберкулезной интоксикацией);
2) локальные (грудные) симптомы (обусловленные местным специфическим поражением органов и тканей).
Симптом - это качественно новый, несвойственный здоровому организму феномен, признак патологического процесса, который можно обнаружить с помощью клинических методов исследования.
К симптомам общей интоксикации относятся следующие симптомы:
- повышение температуры тела; - снижение аппетита;
- слабость; - снижение массы тела (похудание);
- повышенная утомляемость; - снижение работоспособности;
- повышенная потливость; - нарушение сна;
- головные боли; - раздражительность.
К локальным (грудным) симптомам относятся:
- кашель; - боль в грудной клетке;
- выделение мокроты; - кровохарканье;
У детей заболевание преимущественно начинается с симптомов общей интоксикации, у взрослых – с локальных грудных симптомов. Рассмотрим более подробно особенности этих симптомов при туберкулезе.
Повышение температуры. Повышение температуры тела при туберкулезе связано с нарушением терморегуляции рефлекторным путем вследствие влияния туберкулезной интоксикации. Температура при туберкулезе может быть нормальной, субфебрильной и фебрильной. Она характеризуется лабильностью и может повышаться после физической и психической нагрузки.
При ограниченных формах туберкулеза повышение температуры тела чаще наблюдается до субфебрильных цифр, то есть до 38°С; при распространенных, тяжелых формах туберкулеза (милиарный туберкулез легких, казеозная пневмония, эмпиема плевры) в большинстве случаев выявляется высокая лихорадка. Устойчивый монотонный субфебрилитет с малыми колебаниями температуры в течение дня не характерен для туберкулеза и чаще встречается при хроническом неспецифическом воспалении в носоглотке, придаточных пазухах носа, желчных путях или половых органах.
Температурная кривая при туберкулезе может быть:
- неправильного типа (со значительными размахами между утренними и вечерними показателями, разной степенью повышения температуры, неопределенной длительностью);
- послабляющая или ремитирующая (с суточными колебаниями в пределах 1-2°С, при этом температура может снижаться до 38°С, но не достигать нормальных цифр);
- интермитирующая или перемежающаяся (с правильной сменой высокой или очень высокой температуры и нормальной температуры с суточными размахами 3-4°С);
- гектическая или истощающая (длительная лихорадка с большими суточными колебаниями 4-5°С);
- постоянная лихорадка (температура 39°С и более с суточными размахами менее 1°С).
Интермитирующая гектическая лихорадка является одним из диагностических признаков, позволяющих отличить тифоидную форму милиарного туберкулеза от брюшного тифа. В отличие от туберкулеза, при брюшном тифе выявляется температурная кривая постоянного типа со стабильно высокими показателями температуры на протяжении длительного времени.
Температура чаще при туберкулезе повышается вечером, но у части пациентов возможно повышение температуры днем, иногда утром (извращенная или инвертированная лихорадка). Такая лихорадка свидетельствует о тяжелой интоксикации. Таким пациентам рекомендуется измерять температуру 3 раза в день.
Важно отметить, что температура хорошо переносится больным туберкулезом; порой больной даже и не замечает ее, в отличие от больного с пневмонией, который сразу же отметит повышение температуры.
В отличие от вегетативных расстройств, снижение температуры при туберкулезе обычно наблюдается при назначении амидопирина (амидопириновая проба). Кроме того, температура при туберкулезе снижается на фоне приема препаратов гидразин-изоникотиновой кислоты или других противотуберкулезных средств.
Снижение массы теланаблюдается у многих больных туберкулезом еще на ранних стадиях заболевания и может быть выражено в различной степени. В большинстве случаев потеря массы тела не превышает 10 кг, при распространенных, тяжелых формах туберкулеза – более 10 кг. В раннем детском возрасте у детей вследствие токсического действия МБТ отмечается плохая прибавка в весе (плоская весовая кривая) или потеря массы тела, что также позволяет заподозрить туберкулез.
Мокрота– это патологическое отделяемое верхних дыхательных путей, возникающее вследствие гиперпродукции клетками бронхиального эпителия. Выделение мокроты при туберкулезе может наблюдаться при всех деструктивных формах туберкулеза легких, при образовании нодулобронхиального свища и прорыве в бронхиальное дерево жидкости или гноя из полости плевры.
Важно отметить, что при туберкулезе легких мокрота в большинстве случаев:
- скудная, необильная (до 50 мл);
- лучше отделяется утром;
- прозрачная (если нет микст- инфекции и кровохарканья).
На начальных стадиях заболевания мокрота может отсутствовать, она появляется при возникновении распада в легочной ткани и ее количество увеличивается по мере прогрессирования туберкулезного процесса и иногда может достигать 100 мл в сутки. По мере развития эндо- и перибронхита кашель у больных становится мучительным, постоянным, с трудноотделяемой мокротой. Повышение вязкости мокроты свидетельствует о выраженной дискринии или о высоком содержании фибрина. Выделение жидкой мокроты при микробном воспалении объясняется муколитическим действием энзимов бактериального и лейкоцитарного происхождения. Следует помнить, что иногда выделение мокроты при туберкулезе может быть связано с сопутствующим хроническим неспецифическим бронхитом или наличием бронхоэктазов. У детей раннего возраста имеются особенности отделения мокроты: мокрота, как правило, скудная, встречается редко, вследствие неэффективности кашлевого рефлекса мокрота у детей стекает по задней стенке глотки и заглатывается. В связи с этим, у детей раннего возраста рекомендуется исследовать на МБТ промывные воды желудка натощак и многократно.
Одышка – состояние, характеризующиеся нарушением частоты, ритма и глубины дыхания, увеличением работы дыхательных мышц и сопровождающееся субъективным ощущением нехватки воздуха и затруднением дыхания. Одышка при туберкулезе возникает вследствие раздражения дыхательного центра токсическими продуктами, образующимися в процессе жизнедеятельности патогенных микроорганизмов, в том числе микобактерий туберкулеза, и при распаде легочной ткани. Одышка является клиническим симптомом дыхательной или легочно-сердечной недостаточности. Легочная одышка может быть:
1) инспираторная (с затруднением вдоха);
2) экспираторная (с затруднением выдоха);
Все виды легочной одышки свидетельствуют о развитии дыхательной недостаточности.
При инспираторной одышке дыхание у больного с затрудненным вдохом, часто слышимом на расстоянии, сопровождается частыми движениями гортани, втяжением межреберных промежутков, напряжением дыхательной мускулатуры. Резко выраженная инспираторная одышка называется стридор. Инспираторная одышка встречается при туберкулезе гортани, трахеи, крупных бронхов, сдавлении увеличенными лимфоузлами бронхов, закупорке бронхов мокротой, рефлекторном спазме бронхов. В этом случае чаще развивается обструктивный тип дыхательной недостаточности.
При экспираторной одышке дыхание с затрудненным выдохом, по продолжительности превышающим вдох более чем в 1,2 раза. Сила струи выдыхаемого воздуха при этом, как правило, ослаблена. При вдохе часто на расстоянии слышны сухие свистящие хрипы. Экспираторная одышка сопровождается включением на вдохе вспомогательной мускулатуры, ритмичным выбуханием межреберных промежутков, над- и подключичных ямок. Одышка может быть постоянного характера при синдроме бронхиальной обструкции или возникать приступообразно при бронхоспатическом синдроме.
Смешанная одышка – дыхание у больного поверхностное, явно ускоренные дыхательные движения, особенно после физической нагрузки, не зависящие от положения тела, с чувством нехватки воздуха. Встречается смешанная одышка при всех заболеваниях с поражением респираторного отдела легочной ткани. Она может быть вызвана уменьшением объема дыхательной поверхности за счет уменьшения воздушности легочной ткани при специфическом туберкулезном воспалении, ателектазе, за счет сдавления легкого скоплением жидкости, воздуха в плевральной полости. В этом случае развивается респираторный тип дыхательной недостаточности.
Степень выраженности одышки при туберкулезе может быть различной. При ограниченных процессах (очаговый туберкулез легких, туберкулема) одышка, как правило, отсутствует, при распространенных, прогрессирующих и осложненных формах (казеозная пневмония, милиарный туберкулез, фиброзно-кавернозный туберкулез легких, плеврит при значительном и быстром накоплении экссудата) одышка в большинстве случаев выражена. Заметное усиление одышки наблюдается у больных при развитии хронического легочного сердца и легочно-сердечной недостаточности. Одышка так же может быть первым и основным симптомом спонтанного пневмоторакса, ателектаза, тромбоэмболии легочной артерии. При туберкулезном плеврите меняется глубина дыхания - дыхание становится поверхностным и болезненным.
Боли в грудной клетке. Следует различать боли легочного и внелегочногопроисхождения, исходящие из грудной стенки, сердца, аорты, пищевода, либо ирраидирующие со стороны органов брюшной полости. При туберкулезе легких боль в грудной клетке связана с раздражением рецепторов верхних дыхательных путей, париетальной плевры. Важно отметить, что слизистая оболочка мелких бронхов и легочная паренхима не содержит болевых рецепторов, поэтому при развитии в них патологического процесса боли не возникают.
Плевральные боли при туберкулезе легких возникают вследствие распространения воспалительного процесса с легких на плевру и проецируются на поверхность грудной клетки соответственно локализации туберкулезного процесса, чаще в верхних отделах легких. Боли в большинстве случаев имеют тупой, колющий, ноющий характер, они неинтенсивные, усиливаются при дыхании, кашле, на больном боку, непостоянные. Иногда у больных могут встречаться висцеральные боли (рефлекторные), например, пациент при поступлении жалуется на боли в животе, а при дальнейшем обследовании патологии в органах брюшной полости не выявляется, но при рентгенологическом обследовании выявляются изменения в легких. При сухом плеврите боли чаще односторонние, зависящие от фазы дыхания, усиливающиеся при глубоком вдохе, чихании, иррадиирущие в подложечную область, подреберье, при раздражении диафрагмального нерва - в соответствующую половину шеи и плечо. При компрессии грудной клетки и сближении воспаленных листков плевры боли усиливаются, при ограничении дыхательной подвижности грудной клетки – стихают (симптом Яновского). При накоплении экссудата плевральные боли стихают и вновь появляются по мере рассасывания жидкости. При развитии пневмоторакса возникает внезапная резкая боль, усиливающаяся во время разговора, кашля, не иррадиирущая в левую руку, в отличие от стенокардии и инфаркта миокарда. К болям, не связанным с поражением плевры, относятся боли за грудиной, парастернальные боли, захватывающие грудино-ключичное сочленение и распространяющиеся на переднюю поверхность шеи, носящие порой жгучий характер и встречающиеся при туберкулезе трахеи, бронхов.
При межреберной невралгии боль ограничена ходом межреберного нерва и усиливается при давлении на область межреберного промежутка, при наклоне тела в пораженную сторону в отличие от боли при поражении плевры. При туберкулезном остром перикардите боль носит тупой, непостоянный характер, уменьшается в сидячем положении больного с наклоном вперед, с появлением выпота боль стихает, с его исчезновением - появляется вновь.
При раке легкого боль чаще носит постоянный характер и может постепенно усиливаться.
Кровохарканье, кровотечение. Кровохарканье – это патологическое состояние, характеризующиеся наличием прожилок крови в мокроте. Кровотечение – это выделение чистой крови через верхние дыхательные пути. Если количество крови в мокроте, выделяемой больным за сутки, не превышает 50 мл, то это расценивается как кровохарканье, такому больному показано плановое этиологическое и симптоматическое лечение. Если больной выделяет одномоментно более 50 мл крови, то это расценивается уже как легочное кровотечение. Различают малые легочные кровотечения (до 100 мл), средние (до 500 мл), и большие (более 500 мл крови). Больной с легочным кровотечением уже требует неотложной и скорой помощи. Основными причинами развития легочного кровохарканья, кровотечения при туберкулезе являются:
- нарушение проницаемости сосудистой стенки и диапедез эритроцитов
через эту стенку;
- нарушение целостности сосудов вследствие аррозии легочных артерий и
вен, разрыва ветвей бронхиальных артерий и артериовенозных аневризм;
- гипертензия в малом круге кровообращения;
- нарушения в системе свертывания крови и фибринолиза.
Предрасполагают к легочному кровохарканью и кровотечению сильный кашель, физическое напряжение, избыточная инсоляция, отрицательные эмоции и другие факторы. Наиболее часто легочное кровохарканье и легочное кровотечение встречаются при деструктивных формах туберкулеза (инфильтративном туберкулезе легких, казеозной пневмонии, фиброзно-кавернозном туберкулезе легких). В большинстве случаев кровотечение в легких возникает из системы бронхиальных артерий (большой круг кровообращения). В 10-15% случаев легочное кровотечение является непосредственной причиной смерти. Важно отметить, что кровохарканье у детей встречается редко, преимущественно у старших школьников и подростков при деструктивных формах туберкулеза.
АНАМНЕЗ ЗАБОЛЕВАНИЯ
При сборе анамнеза заболевания больного с подозрением на туберкулез обращаем внимание на время появления первых симптомов заболевания (как давно они появились), с чем связывает пациент их появление (причина заболевания). Далее уточняем динамику развития симптомов заболевания, обращался ли пациент за медицинской помощью, как было выявлено заболевание, какое проводилось обследование, результаты обследования, предварительный диагноз, проводимое лечение и его эффективность, какова цель настоящей госпитализации.
В настоящее время у 2\3 больных туберкулезом имеется бессимптомное и подострое начало заболевания (в первую очередь при ограниченных формах туберкулеза); у 1/3 больных отмечается острое начало заболевания (особенно при остропрогрессирующих формах туберкулеза – милиарный туберкулез, казеозная пневмония). Начало заболевания при туберкулезе может быть связано с переохлаждением, плохим питанием, с различными стрессовыми ситуациями, травмой, контактом с больным туберкулезом и другими факторами. Заболевание может протекать под масками туберкулеза, что порой затрудняет его своевременное выявление. Можно выделить следующие маски туберкулеза:
- гриппозная маска (грипп вне эпидемии, плохо поддающийся лечению);
- пневмоническая маска (атипично протекающие пневмонии, плохо
поддающиеся неспецифической антибактериальной терапии);
- длительный субфебрилитет неясной этиологии;
- рецидивирующие плевриты, плохо поддающиеся лечению;
- узловатая эритема, характеризующаяся появлением на разгибательных
поверхностях голеней, реже предплечий, фиолетово-багровых узлов
размером от горошины до пятикопеечной монеты (приложение 2, рис.7);
- фликтенулезный кератит и кератоконьюнктивит - на конъюнктиве появляются мелкие, сероватые, полупрозрачные узелки или единичные крупные широкие солитарные фликтены, которые при благоприятном течении через несколько дней рассасываются (приложение 2, рис. 5, 6);
- почечная маска (интерстициальный нефрит с лимфоцитарным или смешанным типом лейкоцитурии абактериального характера, нередко в сочетании с микропротеинурией и эритроцитурией; амилоидоз почек);
- абдоминальный синдром (гипертрофические формы гастритов, изолированные или в сочетании с поражением двенадцатиперстной кишки, мезадениты);
- гематологическая маска (в виде лейкопении, анемии, тромбоцитопении, иногда лейкемоидной реакции);
- поражение сердечно-сосудистой системы в виде артериальной гипотонии, аритмий, появления фунционального шума и других проявлений.
Туберкулез в большинстве случаев характеризуется постепенным нарастанием симптомов и прогрессированием заболевания в случае несвоевременного обращения за медицинской помощью. Возможны 2 основных пути выявления больного туберкулезом:
1) по обращаемости (когда пациент сам обратился в лечебно-профилактическое учреждение с жалобами, характерными для туберкулеза);
2) при профилактическом осмотре:
- если туберкулез выявлен у пациента при массовом ФГ-обследовании на туберкулез;
- если пациент обратился в лечебно-профилактическое учреждение с жалобами не характерными для туберкулеза, например по поводу травмы грудной клетки, а при профилактическом ФГ- обследовании выявили туберкулез.
Более половины впервые выявленных больных туберкулезом в настоящее время выявляются при проф. осмотре. Пациент с подозрением на туберкулез должен быть рентгенологически дообследован в течение 3 дней в условиях города; в условиях сельской местности дообследование возможно в течение 10-14 дней. Основанием для направления больного на консультацию к фтизиатру в большинстве случаев является выявление в легких изменений, подозрительных в отношении туберкулеза, неэффективность проводимой ранее неспецифической терапии при заболевании легких. Целями госпитализации больного в противотуберкулезный стационар могут быть: углубленное обследование пациента, проведение дифференциальной диагностики, уточнение диагноза, уточнение активности туберкулезного процесса, проведение основного курса химиотерапии.
АНАМНЕЗ ЖИЗНИ
При сборе анамнеза жизни больного с подозрением на туберкулез следует уточнить:
- наличие контакта с больным туберкулезом человеком или животным;
- предыдущее ФГ- обследование у взрослых и подростков;
- данные о вакцинации и ревакцинации вакциной БЦЖ;

Легкие, трахея. бронхи - эти слова знакомы вам с детства, но они почти всегда связываются в сознании с визитом врача, тревогой близких и кучей лекарств. Только кашляя по ночам, лечась от бронхита или пневмонии, вы вспоминаете о нежной ткани легких.
Некоторые люди полагают, что органы дыхания у них всю жизнь будут работать безотказно: хочешь не хочешь, а дышишь. Они уверены, что дыхание вообще не должно вызывать каких-либо забот. так как оно совершается само собой. однако в не проветренной многолюдной комнате, в переполненном автобусе, маршрутке они настораживаются: Душно, дышать тяжело - слышится в таких ситуациях.
действительно нехватка воздуха ощущается организмом мгновенно. Человек может прожить несколько дней без воды и пищи. А без воздуха? нет это не возможно. К недостатку кислорода наиболее чувствительны жизненно важные органы, и прежде всего головной мозг. Врачи знают что при тяжелых формах воспаления легких и в частотности воспаления при туберкулезе, нередко наблюдаются и нарушения центральной нервной системы: появляется бред и двигательные расстройства. Это вызвано недостаточным снабжением кислородом головного мозга.
Итак, дышат все. Но присмотритесь к окружающим: все дышат по разному. один при каждом вздохе приоткрывает рот, другой дышит часто и поверхностно. а третий ритмично с закрытым ртом, полной грудью вдыхая воздух. Большинство людей дышат носом, хотя воздух может попадать в дыхательные пути и через рот. Но дыхание носом физиологичнее: в носовых хордах и лобных пазухах воздух согревается, очищается от микробов и пыли.
Что же влияет на тип дыхания?
Деятельность дыхательной системы тесно связана с работой скелетных мышц. Так, в покое легочная вентиляция у человека составляет 5-6 литров в минуту. При выполнении физических нагрузок (например, пилке дров 🙂 ) вентиляция увеличивается во много раз. А с увеличением легочной вентиляции ткани организма лучше снабжаются кислородом, в них более продуктивно протекают окислительно-восстановительные процессы. У людей, систематически занимающихся физическими упражнениями, грудная клетка имеет правильную форму, межреберья эластичны и подвижны, хорошо развита дыхательная мускулатура, способствующая полноценному вдоху и выдоху.
При развитой грудной клетке отмечается и хорошая жизненная емкость легких. Это количество воздуха, которое можно выдохнуть после самого глубокого вдоха. Средняя ЕЛ у здоровых людей составляет 3000-3500 кубических сантиметров. У легкоатлетов достигает 4500 кубических сантиметров, а у пловцов еще выше ! - 5000-6000 кубических сантиметров!
Но гиподинамия -малоподвижный образ жизни - наложила отпечаток и на деятельность дыхательной системы современного человека, у которого зачастую отмечается поверхностное дыхание. А такой тип дыхания не в состоянии обеспечить организм необходимым количеством кислорода, в результате снижается работоспособность, а так же развиваются различные заболевания дыхательной и сердечно-сосудистой систем.
А существуют ли средства для профилактики подобных болезней? Конечно. Профессор И. М. Саркизов-Серазин отмечал, что в дыхательной гимнастике человечество имеет мощное средство профилактики многих заболеваний, особенно легких и сердца: при ритмичном глубоком дыхании совершается своеобразный нежный массаж сердечной мышцы, так как сердце непосредственно соприкасается с легкими. Этот массаж. сердечной поверхности облегчает работу сердца, предохраняет от перенапряжения, преждевременного износа. инфаркта миокарда.
В настоящее время, арсенал средств физической культуры, направленных на укрепление. развитие и совершенствование органов дыхания, разнообразен. это ходьба, дозированные по самочувствию восхождения (терренкур), гребля, плавание, прогулки на лыжах и, конечно, дыхательная гимнастика.
В занятиях необходимо использовать, как статические так и динамические дыхательные упражнения.
Статические дыхательные упражнения выполняются в покое: лежа, сидя, стоя. Это упражнения в ровном и ритмичном дыхании, направленные на выработку рационального типа дыхания.
Динамические дыхательные упражнения выполняются при участии опорно-двигательного аппарата. Это разнообразные упражнения, облегчающие выполнение дыхательных движений, увеличивающие вентиляцию легких, помогающие выработать навык правильного дыхания во время движения. Эффект воздействия этих упражнений значительно больше, чем статических.
На деятельность дыхательного центра оказывает огромное влияние центральная нервная система, которая осуществляет саморегуляцию дыхания, например при разговоре , пении, выполнении физических упражнений. На характере дыхания отражаются также различные эмоциональные состояния: смех, плач, радость. горе.
Как же тренировать те пусковые механизмы, которые обеспечивают саморегуляцию дыхания?
На сегодняшний день туберкулёз является одним из самых опасных и тяжелых инфекционных заболеваний.
Смертность от туберкулёза составляет порядка 30% от общего числа диагностированных случаев. В 92% туберкулёзный процесс поражает лёгкие.
Эффективное лечение туберкулеза у взрослых возможно только при своевременном выявлении и адекватной терапии. Необходимо знать первые симптомы заболевания, какие меры следует предпринять, и вовремя обратиться за медицинской помощью.
Современная медицина хорошо знакома с признаками туберкулёза, обладает обширной базой знаний по поводу диагностики и лечения этого заболевания.
Факторы риска

Распространено мнение, что туберкулёз это болезнь, поражающая асоциальные элементы и людей с тяжёлыми условиями быта. Это не так, риск заразиться есть у каждого взрослого человека.
Туберкулёзом заражена треть населения планеты. Однако роль социального фактора в распространении туберкулёза очень высока.
Категории населения, более других подверженные заражению:
- люди с тяжёлыми инфекционными заболеваниями, особенно хронических стадий;
- ВИЧ-инфицированные и больные СПИДом;
- люди с заболеваниями эндокринной системы, особенно с сахарным диабетом;
- больные, принимающие определённые препараты, снижающие защитные свойства организма, пациенты на диализе и после пересадки органов;
- люди, страдающие наркотической зависимостью;
- люди, находящиеся в местах лишения свободы;
- люди без определённого места жительства или ведущие асоциальный образ жизни.
Можно также выделить возрастные категории с высокой вероятностью заражения туберкулёзом: это дети до 10 лет и пожилые люди старше 60 лет.
Это связано с тем, что иммунная система в детском и преклонном возрасте работает не так эффективно.
Риск заболевания туберкулёзом возрастает, если есть постоянный контакт с заражённым. К этой категории можно отнести медицинский персонал, работающий с туберкулёзными больными. При однократном контакте вероятность заражения ниже, чем при регулярном взаимодействии.
Нужно знать, что микобактерии сохраняют жизнеспособность в открытой среде достаточно долго и устойчивы к большинству дезинфицирующих средств.
Палочка Коха, попав в организм, может никак себя не проявлять. Для того чтобы туберкулез легких перешёл из латентной формы в активную, организм должен испытать стресс. Спровоцировать прогрессирование заболевания может заражение инфекцией, резкое снижение иммунитета на фоне неполноценного питания, пребывание в антисанитарных условиях, злоупотребление алкоголем, наркотиками.
Первые проявления туберкулёза
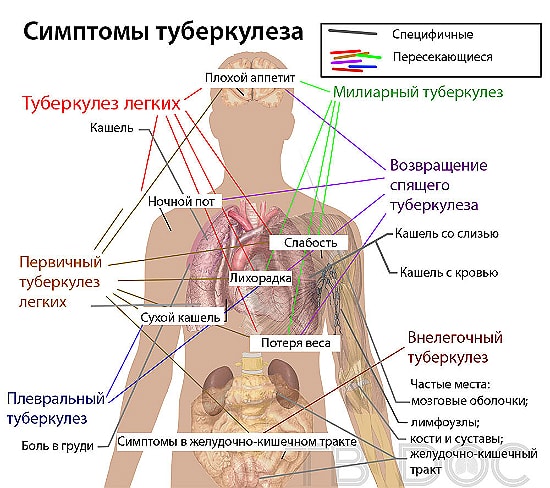
Появление первых симптомов туберкулёза лёгких зависит от индивидуальных физиологических и патогенетических данных конкретного пациента.
Степень выраженности симптомов зависит от того, сколько времени прошло с момента инфицирования, а также от состояния защитных сил организма, наличия сопутствующих заболеваний, условий труда, климатических условий, влияния внешних факторов.
После инфицирования человека палочкой Коха может пройти длительное время до появления первых признаков болезни. Если иммунная система справляется со своими функциями, то её клетки легко отбивают атаку агрессора.
Человек может в течение долгого времени даже не подозревать о том, что он болен, даже если болезнь протекает в открытой форме. Так происходит из-за того, что заболевание на ранних стадиях не проявляется выраженными симптомами. А если какие-то недомогания есть, человек чаще всего принимает их за признаки других болезней.
Такая маскировка — одна из основных опасностей туберкулёза.
Основным признаком при туберкулезе является отделение мокроты с вкраплениями крови. Но в ранний период он проявляется, только если заражение массированное, болезнь прогрессирует стремительно.
Сначала туберкулез легких даёт признаки, характерные для многих инфекционных заболеваний. К ним относятся: общее недомогание, субферильные значения температуры, обильные ночные поты, сухой непродуктивный кашель, головные боли, комплекс астенических симптомов, отсутствие аппетита.
В зависимости от общего состояния здоровья могут проявляться такие симптомы, как учащённое сердцебиение, гипотония, лимфаденит, гиперплазия печени. В большинстве случаев формируется неврологический синдром.
К его проявлениям относятся:
- раздражительность;
- нервозность;
- головокружения;
- снижение работоспособности;
- быстрая утомляемость;
- нарушения сна, апатия.
Первые появившиеся признаки туберкулеза легких можно принять за симптомы инфекционных заболеваний верхних дыхательных путей. Некоторые игнорируют появление неврологических проявлений, списывая на усталость, постоянную занятость и другие жизненные реалии.
Выявление туберкулеза на ранних стадиях
Выявить туберкулёз лёгких на ранних стадиях позволяет совокупность специфических признаков. Необходимо регулярно проходить диспансеризацию, плановые диагностические обследования, делать флюорографию.
Туберкулёз проявляется комплексом разнообразных симптомов. Опытный специалист, сопоставив и проанализировав данные анамнеза, может заподозрить наличие у пациента этой тяжёлой патологии, назначить анализы и исследования.
Какие же признаки свидетельствуют о наличии лёгочного туберкулёза?
Кашель при туберкулёзе лёгких

Туберкулёзное поражение лёгких характеризуется грудными признаками, основным из которых является кашель.
Если любой кашель не проходит в течение двух или трёх недель, следует немедленно обратиться к врачу-пульмонологу и пройти обследование. Как правило, на ранних стадиях кашель у больного сухой, с небольшим объёмом отделяемой мокроты.
Самые сильные приступы кашля мучают пациента по утрам, после принятия вертикального положения. Это связано с тем, что в период продолжительного пребывания в горизонтальном положении чувствительность слизистой понижается, в верхних дыхательных путях накапливается значительное количество мокроты, а при смене позы вызывает позыв прокашляться.
По мере прогрессирования заболевания, начинается экссудация, образование каверн, и кашель усиливается, может появляться в любое время суток. Характерным признаком является непрекращающиеся приступы кашля.
Больной захлёбывается и задыхается, но пока хотя бы немного не очистятся дыхательные пути, кашель не прекращается. В случае перехода болезни в форму замкнутого очага, кашель может вообще исчезнуть.
Температура

Одним из основных признаков туберкулёза является незначительно, но постоянно повышенная температура.
Обычно в течение дня температура тела находится в пределах нормы, повышается в вечернее время, и сопровождается лихорадочными явлениями и ознобом.
Применение жаропонижающих средств либо не даёт эффекта, либо ненадолго снижает температурные показатели, вызывая обильное потоотделение, головную боль и общую слабость. Если этот симптом продолжается более двух или трёх недель, значит, инфекционный процесс прогрессирует, необходимо срочно обратиться к врачу.
Мокрота с кровью
Кровохарканье является отличительным симптомом инфильтративного туберкулёза лёгких. Вкрапления крови в мокроте обусловлено гипертензией, утолщением стенок и разрывом кровеносных сосудов в области очага инфекции.
Такой признак является очень тревожным, так как при такой сосудистой реакции возможно развитие массированных лёгочных кровотечений, которые являются одной из причин летального исхода при туберкулёзе.
Грудная боль

Туберкулёзный процесс в лёгких нередко сопровождается болями в области грудной клетки, в области подреберья, усиливающейся при движении. В случаях, когда заболевание поражает, помимо лёгких, плевральную полость, боли более выражены.
Спирометрия выявляет замедление дыхания со стороны поражения, что является поводом для проведения исследований на выявление туберкулёза.
Одышка
При массированном поражении лёгких микобактериями одышка может появиться на ранних стадиях заболевания.
При наличии инфильтрации, образовании каверн и гранулём, при активном фиброзном и цирротическом процессе у больного возникает одышка.
В первое время она проявляется при физической нагрузке, по мере прогрессирования заболевания, одышка может присутствовать даже в состоянии покоя.
Изменение внешних данных
Визуальная оценка пациента помогает увидеть наличие патологического процесса. У больных туберкулёзом обостряются черты лица, заостряется нос, впадают щёки. Человек выглядит осунувшимся, наблюдается восковая бледность кожных покровов, при этом на лице присутствует нездоровый румянец на щеках.
Хрипы

Наиболее выраженным хрип становится на вдохе. Хрипы бывают влажные и сухие.
При ограниченном туберкулёзном процессе выслушивается везикулярное дыхание, однако чаще всего туберкулёз даёт ослабление скорости и силы вдыхания. Обычно это явление одностороннее.
Лимфаденит
Одним из первых симптомов туберкулёза является увеличение лимфоузлов. Чаще всего увеличиваются лимфоузлы под мышками, за ушами и на шее. Явление это безболезненное.
Лабораторные анализы в этот период не показывают существенных изменений формулы крови, однако заболевание прогрессирует.
Туберкулёз чрезвычайно сложно выявить на ранних стадиях. Клиническая картина симптомов в начальном периоде заболевания стёрта. Симптомов или нет вообще, или они схожи с проявлениями иных инфекционных заболеваний.
Лабораторные анализы на ранней стадии могут показывать отсутствие патогенов в исследуемом материале. В этих условиях диагностика существенно затруднена. Однако наука не стоит на месте, и сегодня медики сумеют разобраться в патогенезе заболевания даже при минимальных вводных данных.
Поэтому не стоит откладывать визит к терапевту, фтизиатру и пульмонологу, если проявляется хотя бы несколько симптомов нездорового состояния.
Читайте также:


