Гломерулонефрит как проявление туберкулеза
О туберкулёзе, аллергии и их последствиях…
воскресенье, 1 октября 2017 г.
Этот раздел является кратким изложением более подробной статьи (PDF), размещенной на этом сайте.
Под давлением редакции название журнальной версии статьи [13] "Параспецифический туберкулёзный нефрит" было изменено на "Паратуберкулёзный нефрит", что не пошло на пользу пониманию материала.
Текст комментария академиков и краткое изложение статьи приведены ниже. (Много ли статей выходят с такими комментариями?):
Острый диффузный двусторонний гломерулонефрит (у взрослых и детей) традиционно принято относить к полиэтиологическим (т.е. вызываемым различными причинами) инфекционно-аллергическим заболеваниям. Чаще всего в его возникновении обвиняется стрептококк как наиболее частая инфекция носоглотки. Достоверных доказательств этим предположениям не опубликовано.
Нами представлены доказательства исключительно туберкулезного происхождения гломерулонефрита.
В терапевтическом отделении общего профиля крупной республиканской больницы за 6 лет нами наблюдались 72 больных острым диффузным двусторонним гломерулонефритом. Острым считался нефрит до одного года от начала болезни. Все больные считали себя свободными от туберкулёза. Заболеванию нефритом непосредственно предшествовали:
Кожные пробы с двумя стрептококковыми и стафилококковым аллергенами, поставленные всем 72 больным, дали отрицательный ответ у большинства и лишь у единиц были слабо положительными, весьма нестойкими, без общих и очаговых реакций. Таким образом, пробы с аллергенами НЕ ПОДТВЕРДИЛИ СТРЕПТОКОККОВУЮ ТЕОРИЮ ПРОИСХОЖДЕНИЯ НЕФРИТА у всех наших больных.
Пробы с туберкулином были положительными и резко положительными у всех 72 больных. Все больные получили традиционное лечение пенициллином в первые 10 - 14 дней пребывания в больнице без заметного клинического эффекта.
Доказательствами туберкулёзного происхождения острого гломерулонефрита были очень высокая чувствительность к туберкулину : у всех 72-х больных была не только положительная МЕСТНАЯ (кожная в месте введения) проба, но и у ПОЛОВИНЫ из них – с ОБЩЕЙ или (и) ОЧАГОВОЙ (в очаге поражения) реакцией (сравнить : реакция лёгочного очага туберкулёза на провокационную подкожную пробу с туберкулином не превышает 30% ).
Симптомы нефрита в классическом сочетании (отёки, гипертония, гематурия) наиболее ярко были выражены у той половины больных, у которых туберкулёзная аллергия была больше, у них имелась не только местная (кожная), но и общая, и очаговые реакции на пробы Манту или Пирке. Наша оценка внутрикожной стандартной пробы Манту, поставленной с диагностической целью и поэтому названной нами "диагностической" была полностью основана на классических принципах пробы Коха.
Поскольку при инфекционно-аллергических болезнях виновной считается та инфекция, которая вызвала сенсибилизацию ранее (до болезни), то заболевания, непосредственно предшествовавшие нефриту мы расценили как "разрешающий фактор" (см. "Кое что об аллергии" и "Аллергическая фаза первичного туберкулёза" на нашем сайте)
Лечение противотуберкулёзными препаратами в стационаре было проведено тем 22 наиболее тяжелым больным с затянувшимся нефритом, которым за месяц не помогло общепринятое симптоматическое и общеукрепляющее лечение. Специфическое противотуберкулёзное лечение в стационаре в течение 30-40 дней дало хороший результат у всех этих 22 больных. Всем этим больным дана рекомендация для продолжения амбулаторно специфического лечения (прослежены 2-6 лет).
Хочется подчеркнуть, что настойчиво и систематически продолжили специфическое лечение после выписки из больницы те, которые были ранее наиболее тяжелыми из наших больных, у 5 из них уже имелось снижение концентрационной функции почек. Не продолжили противотуберкулёзное лечение те 9 больных, которые при выписке посчитали себя полностью выздоровевшими.
В одном случае острого гломерулонефрита со злокачественным ("подострым") течением и летальным исходом, наступившим до начала специфического лечения, туберкулезная его природа была подтверждена на секции наличием параспецифических воспалительных безбугорковых туберкулёзных тканевых реакций, описанных А.И.Струковым [16]. Во втором случае непосредственной причиной смерти стал сопутствующий экссудативный перикардит. Секция не разрешена родственниками.
Все эти больные были детально обследованы и описаны нами как больные туберкулёзным двусторонним острым диффузным гломерулонефритом [9]. В основе его лежит "параспецифический" воспалительный туберкулёзный процесс. Клиника его полностью соответствовала обычному классическому нефриту (болезни Брайта).
Обращает на себя внимание тот факт, что очагов туберкулёза или его следов нами у всех больных при первой рентгеноскопии обнаружено не было, кроме двух случаев плотных фиброзных очажков старой гематогенной диссеминации. Лишь в дальнейшем, после схождения отёков и настойчивых целенаправленных поисков (повторная рентгенография и томография грудной клетки, привлечения консультантов с Первой кафедры туберкулёза ЦИУв), у части больных гломерулонефритом были найдены в бронхиальных лимфоузлах малые очаги туберкулёза или их следы [7]. У остальных наличие таких латентных очажков можно было предполагать в трудно доступных местах, например, в железах брюшной полости.
Гломерулонефрит у всех этих больных явился основным клиническим проявлением латентно текущего первичного туберкулёза в его аллергической фазе.
Таким образом, ЭТИОЛОГИЕЙ ОСТРОГО ГЛОМЕРУЛОНЕФРИТА, его доказанной причиной, является туберкулёзная инфекция у всех наших больных. Успех противотуберкулёзного лечения тяжелых больных подтвердил его происхождение.
Считаю необходимым еще раз подчеркнуть, что гломерулонефрит является проявлением ВОСПАЛИТЕЛЬНОЙ ("параспецифической") формы туберкулёза, без бугорков и палочек Коха, что морфологически отличает его от классической формы туберкулёза почек. Воспалительный туберкулёз проявляет себя туберкулёзной аллергией, то есть инфекционно-аллергическими болезнями на фоне положительных туберкулиновых проб и морфологически соответствует воспалительным "параспецифическим" туберкулёзным реакциям тканей, которые (все пять) описал патолог проф. А.И. Струков [16], см. "Маски первичного туберкулёза" на нашем сайте. Заживление идёт рассасыванием воспалительного экссудата и восстановлением функции органа, а в хронических, длительно текущих случаях без специфического лечения – замещением соединительной тканью, гиалинозом. При нефрите - это, так называемая, "сморщенная почка".
КОММЕНТАРИЙ АВТОРА (2017г.).
Рассматривая туберкулёзную аллергию в наши дни нужно учитывать сообщения микробиологов о стойком, практически - пожизненном, сохранении попавшей в наш организм туберкулёзной микобактерии. Она существует не только в форме палочки Коха, но и в виде очень мелкой, под микроскопом почти не видной зернистой субстанции, имеющей совершенно другие морфологические свойства, L-формы [46]. Все эти формы ещё более стойкие к внешним и внутренним воздействиям, чем палочка Коха. Их контагиозность и патогенность сохранена, но уменьшена и еще плохо изучена. Они поддерживают состояние специфической сенсибилизации со всеми её последствиями. Мы можем смело отнести туберкулёз к числу МЕДЛЕННЫХ ИНФЕКЦИЙ, туберкулёзной микобактерией соблюдены все четыре классических условия этих инфекций (по Старлингеру). По Струкову [5,16] нефрит можно отнести к системным сосудистым параспецифическим туберкулёзным заболеваниям. Заражение морских свинок L-формами микобактерии туберкулеза вызывало у них симптомы эндоваскулита и гломерулонефрита [46].
Я вижу причину такого изменения клиники нефрита в употреблении антибиотиков широкого спектра действия, таких, например, как фторхинолоны (ципрофлоксацин и пр.), нитроксолин и другие этого ряда. Все они имеют противотуберкулёзную активность, но применяются слишком коротко для стойкого противотуберкулёзного эффекта. Однако они могут повлиять на туберкулёзную палочку в смысле ослабления начальных острых симптомов нефрита, то есть ослабления вызова острой иммунной защиты организма.
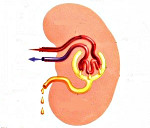
Гломерулонефрит – это заболевание почек иммунновоспалительного характера. Поражает преимущественно почечные клубочки. В меньшей степени в процесс вовлекаются интерстициальная ткань и канальцы почек. Гломерулонефрит протекает, как самостоятельное заболевание или развивается при некоторых системных патологиях. Клиническая картина складывается из мочевого, отечного и гипертонического синдромов. Диагностическую ценность имеют данные анализов мочи, проб Зимницкого и Реберга, УЗИ почек и УЗДГ почечных сосудов. Лечение включает препараты для коррекции иммунитета, противовоспалительные и симптоматические средства.


Общие сведения
Гломерулонефрит – поражение почек иммунновоспалительного характера. В большинстве случаев развитие гломерулонефрита обусловлено чрезмерной иммунной реакцией организма на антигены инфекционной природы. Существует также аутоиммунная форма гломерулоронефрита, при которой поражение почек возникает в результате разрушительного воздействия аутоантител (антител к клеткам собственного организма).
Гломерулонефрит занимает второе место среди приобретенных заболеваний почек у детей после инфекций мочевыводящих путей. По статистическим данным современной урологии, патология является самой частой причиной ранней инвалидизации пациентов вследствие развития хронической почечной недостаточности. Развитие острого гломерулонефрита возможно в любом возрасте, но, как правило, заболевание возникает у больных в возрасте до 40 лет.

Причины гломерулонефрита
При возникновении в детском коллективе инфекции, вызванной нефритогенными штаммами стрептококка, симптомы острого гломерулонефрита отмечаются у 3-15% инфицированных детей. При проведении лабораторных исследований изменения в моче выявляются у 50% окружающих больного детей и взрослых, что свидетельствует о торпидном (бессимптомном или малосимптомном) течении гломерулонефрита.
После скарлатины острый процесс развивается у 3-5% детей, получавших лечение в домашних условиях и у 1% больных, пролеченных в условиях стационара. К развитию гломерулонефрита может привести ОРВИ у ребенка, который страдает хроническим тонзиллитом или является носителем кожного нефритогенного стрептококка.
Патогенез
Комплексы антиген-антитело откладываются в капиллярах почечных клубочков, ухудшая кровообращение, вследствие чего нарушается процесс выработки первичной мочи, происходит задержка в организме воды, соли и продуктов обмена, снижается уровень противогипертензивных факторов. Все это приводит к артериальной гипертензии и развитию почечной недостаточности.
Классификация
Гломерулонефрит может протекать остро или хронически. Выделяют два основных варианта течения острого процесса:
- Типичный (циклический). Характерно бурное начало и значительная выраженность клинических симптомов;
- Латентный (ациклический). Стертая форма, характеризующаяся постепенным началом и слабой выраженностью симптомов. Представляет значительную опасность вследствие позднего диагностирования и тенденции к переходу в хронический гломерулонефрит.
При хроническом гломерулонефрите возможны следующие варианты течения:
- Нефротический. Преобладают мочевые симптомы.
- Гипертонический. Отмечается повышение артериального давления, мочевой синдром выражен слабо.
- Смешанный. Представляет собой сочетание гипертонического и нефротического синдромов.
- Латентный. Довольно распространенная форма, характеризующаяся отсутствием отеков и артериальной гипертензии при слабо выраженном нефротическом синдроме.
- Гематурический. Отмечается наличие эритроцитов в моче, остальные симптомы отсутствуют или слабо выражены.
Симптомы гломерулонефрита
Симптомы острого диффузного процесса появляются спустя одну-три недели после инфекционного заболевания, обычно вызванного стрептококками (ангина, пиодермия, тонзиллит). Для острого гломерулонефрита характерны три основные группы симптомов: мочевой (олигурия, микро- или макрогематурия), отечный, гипертонический. Острый гломерулонефрит у детей, как правило, развивается бурно, течет циклически и обычно заканчивается выздоровлением. При возникновении острого гломерулонефрита у взрослых чаще наблюдается стертая форма, для которой характерны изменения мочи, отсутствие общих симптомов и тенденция к переходу в хроническую форму.
Одним из наиболее специфичных симптомов являются отеки лица, выраженные по утрам и уменьшающиеся в течение дня. Следует отметить, что задержка 2-3 литров жидкости в мышцах и подкожной жировой клетчатке возможна и без развития видимых отеков. У полных детей дошкольного возраста единственным признаком отеков иногда становится некоторое уплотнение подкожной клетчатки.
У 60% больных развивается гипертония, которая при тяжелой форме заболевания может длиться до нескольких недель. В 80-85% случаев острый гломерулонефрит вызывает у детей поражение сердечно-сосудистой системы. Возможны нарушения функции центральной нервной системы и увеличение печени. При благоприятном течении, своевременном диагностировании и начале лечения основные симптомы (отеки, артериальная гипертензия) исчезают в течение 2-3 недель. Полное выздоровление отмечается через 2-2,5 месяца.
Для всех форм хронического гломерулонефрита характерно рецидивирующее течение. Клинические симптомы обострения напоминают или полностью повторяют первый эпизод острого процесса. Вероятность рецидива увеличивается в весеннее-осенний период и наступает спустя 1-2 суток после воздействия раздражителя, в роли которого обычно выступает стрептококковая инфекция.
Осложнения
Острый диффузный гломерулонефрит может приводить к развитию острой почечной недостаточности, острой сердечной недостаточности, острой почечной гипертензивной энцефалопатии, внутримозгового кровоизлияния, преходящей потере зрения. Фактором, увеличивающим вероятность перехода острой формы в хроническую, является гипопластическая дисплазия почки, при которой почечная ткань развивается с отставанием от хронологического возраста ребенка.
Для хронического диффузного процесса, характеризующегося прогрессирующим течением и резистентностью к активной иммунодепрессивной терапии, исходом становится вторично-сморщенная почка. Гломерулонефрит занимает одно из ведущих мест среди заболеваний почек, приводящих к развитию почечной недостаточности у детей и ранней инвалидизации больных.
Диагностика
Постановка диагноза производится на основании анамнеза (недавно перенесенное инфекционное заболевание), клинических проявлений (отеки, артериальная гипертензия) и данных лабораторных исследований. По результатам анализов характерны следующие изменения:
По результатам общего анализа крови при остром гломерулонефрите выявляется лейкоцитоз и повышение СОЭ. Биохимический анализ крови подтверждает увеличение содержания мочевины, холестерина и креатинина, повышение титра АСТ и АСЛ-О. Характерна острая азотемия (повышение содержания остаточного азота). Проводится УЗИ почек и УЗДГ сосудов почек. Если данные лабораторных исследований и УЗИ сомнительны, для подтверждения диагноза производится биопсия почки и последующее морфологическое исследование полученного материала.
Лечение гломерулонефрита
Лечение патологии осуществляется в условиях стационара. Назначается диета №7, постельный режим. Больным назначается антибактериальная терапия (ампициллин+оксациллин, пенициллин, эритромицин), проводится коррекция иммунитета негормональными (циклофосфамид, азатиоприн) и гормональными (преднизолон) препаратами. В комплекс лечебных мероприятий входит противовоспалительное лечение (диклофенак) и симптоматическая терапия, направленная на уменьшение отеков и нормализацию артериального давления.
В последующем рекомендуется санаторно-курортное лечение. После перенесенного острого гломерулонефрита больные в течение двух лет находятся под наблюдением врача-нефролога. При лечении хронического процесса в период обострения проводится комплекс мероприятий, аналогичных терапии острого гломерулонефрита. Схема лечения в период ремиссии определяется, исходя из наличия и выраженности симптомов.
| Поиск по форуму |
| Расширенный поиск |
| Найти все сообщения с благодарностями |
| Поиск по дневникам |
| Расширенный поиск |
| К странице. |
Помогите разобраться с ситуацией.
Мужчина, 20 лет, вес 63кг, рост 175 без хронических заболеваний.
С 10.05.2008 по настоящее время - стойкий субфебрилитет, гломерулонефрит (?), прогрессирующая эритроцитурия (до 25000), вялотекущий конъюнктивит.
1.05.2008 Контакт с больным, предположительно с МБТ+.
10.05.2008 ОАМ: реакция кислотная, белок 0,066 г/л, лейкоциты 1-2-3, эритроциты 6-8-10, эпителий плоский 3-4-5.
20.05.2008 ОАМ: реакция кислотная, , белок 0,1 г/л, лейкоциты 3-4-5, эритроциты 10-12-14, эпителий плоский 3-4-5. Нечипоренко: лейкоциты 1000, эритроциты "в большом количестве".
ОАК+L+биохимия в пределах нормы.
30.05.2008 Радиоизотопная ренография: почки расположены симметрично, размеры и формы не изменены, с обоих сторон задержка рфп на уровне лоханок и мочеточников. На ренограммах: слева удлинение фильтрацинно-эвакутаорного времени, выведение рфп неравномерное, справа значительная задержка выведения рфп, слева снижена фильтрация активности почки.
3 посева мочи на флору и бактериурию отрицателен. Пропит 5 дневный курс офлоксацин, вильпрафен.
3.06.2008. Рентгенография обзорная + экскреторная урография: почки в положении лежа обычной формы размеров и положения. Рентген контрасных теней конкрементов не обнаружено. Экскреторная функция отчетливо выражена с обеих сторон. ЧЛС с обеих сторон с деформацией характерной для хронического пиелонефрита, более выражено справа, где отмечается небольшое локальное расширение верхней чашечки - симптом Фролея. Мочеточники не расширены. Мочевой пузырь округлой формы гомогенный.
Флюорография - легчие чистые, хрипов нет, дыхание жесткое. Пациентом замечены боли в легких во время глубоких вздохах + глубокий кашель.
3.06.2008 ОАМ: белок отр, лейкоциты 0-1-2, эритроциты 1-15,
пителий плоский 0-1-2. Нечипоренко: лейкоциты 1000, эритроциты 3570. (улучшения, возможно на фоне пропитых антибиотиков)
20.07.2008 Нечипоренко: эритроциты 27500, лейкоциты 1000.
30.07.2008 Нечипоренко: эритроциты 25000, лейкоциты 1000.
1. Спустя 10 дней с момента инфицирования Mycobacterium может вызвать поражение почек (эритроцитурия и белок в моче)?
2. Какие анализы необходимо сдать для исключения внелегочного мочевополового туберкулеза и др. бактерий из рода Mycobacterium? Есть ли смысл делать МР-томографию? Можно ли "экспериментально" назначить стандартный курс противотуберкулезной терапии?
Анна Сергеевна, очень рад что Вы тут есть, спасибо!
В июне и августе в мокроте высеивался St. pneumonia в 10^6.
12 августа: УЗИ почек и мочевого пузыря – выявлены воспалительные процессы, МКД, образование конкрементов до 3-4мм, перенесенный цистит.
12-17 августа: ОАМ: белок 2-4 г/л.
12 августа сдан бак. посев на туберкулез (до сдачи 40 дней не принимал никаких антибиотиков, 40 дней назад – разово 1.2г Авелокс)
14 августа: ПЦР на туберкулез отрицателен.
С 18-30 августа (госпитализирован в ГБСМП2): в/в 1.2г Амоксиклав в раза в сутки.
19 августа: в ОАМ: белок отрицательный после 1 инъекции амоксиклава. эритроциты 5-11, лейкоциты 2-5.
20 августа: Нечипоренко: эритроциты - 32000. лейкоциты 2000.
27 августа: Нечипоренко: эритроциты - 3250. лейкоциты 1250.
С 28 августа: несмотря на продолжение до 30 августа в/в Амоксиклав моча на вид начинает ухудшаться (красный оттенок) – амоксиклав перестал действовать.
1 сентября: Нечипоренко: эритроциты "в большом кол-ве", лейкоциты - 2000.
3 сентября: Нечипоренко: эритроциты 14500, лейкоциты 4000.
11 сентября: ОАМ: эритроциты 20-25 в п/зр.
12 сентября: С-реактивный белок ПОЛОЖИТЕЛЬНО, иммуноглобулин M–3.24 (при норме 2.3), антинуклеарные антитела – 1.4 (норма до 1.5.
13-26 сентября: начат прием антибиотика Авелокс (моксифлоксацин).
15 сентября: ОАМ: эритроциты 8-10, лейкоциты 1-2.
16 сентября: С-реактивный белок – ОТРИЦАТЕЛЬНО, волчаночный антикоагулянт – 1.79 (при норме до 1), антинуклеарные антитела – 1.02.
19 сентября: ОАМ: эритроциты 4-6, лейкоциты 1-2.
22 сентября: ОАМ: эритроциты 3-5, лейкоциты 1-2.
23 сентября: С-реактивный белок – ОТРИЦАТЕЛЬНО, иммуноглобулин M–2.82, волчаночный антикоагулянт – 1.2, антинуклеарные антитела – 1.02 (при норме до 1.2)
С 26 сентября: несмотря на продолжение до 29 сентября прием Авелокса моча на вид начинает ухудшаться (красный оттенок) – Авелокс перестал действовать (возникла резистентность?).
29 сентября: ОАМ: эритроциты 8-10, лейкоциты 1-3.
1 октября: волчаночный антикоагулянт снизился до нижней грани нормы 0.82 (референтные значения 0.8-1.2), иммуноглобулин М повысился до 3г/л, С-реактивный белок – ПОЛОЖИТЕЛЬНО. ОАМ: эритроциты 15-17, лейкоциты 1-2 (ухудшение анализов).
Для меня больше всего остается загадка почему легкие чистые, бак. посев мочи отрицателен и был особо сильноположительный ответ (на вид мочи улучшение произошло уже через 12 часов) на Авелокс (ОАМ почти пришел в норму - эритроциты с 20-25 в п/зр до 3-5, С реактивный белок стал отрицательным), но потом все вернулось..за дней 10 может так быстро развиться резистентность к Авелоксу? 2 препарата я уже потерял Авелокс и Амоксиклав - инфекция к нему уже не чувствтельна.
Повторюсь, что с момента инфицирования до проявления гломерулонефрита и др. симптомов прошло менее 10 дней.
Предполагаю, что поможет рифабутин+кларитромицин, но пробовать их вслупую и потерять еще 2 антибиотика в следствии развития резистентности не хочется. На доксициклин 200мг в сутки 10 дней, эритромицин, офлоксацин ответа не было (ОАМ не улучшался).
Анна Сергеевна, что Вы можете посоветовать в данной ситуации? Что делать?

Острый гломерулонефрит представляет собой инфекционно-аллергическую патологию почек с поражением клубочкового аппарата.
Заболевание широко распространено среди населения и опасно при несвоевременном лечении, как приводит к почечной недостаточности.
При проявлении первых симптомов, необходимо в срочном порядке обратится у вашему лечащему врачу, для диагностики и дальнейшей терапии, во избежание опасных осложнении и последствий.
Причины возникновения

Провоцирующими факторами являются:
- тонзиллит;
- ОРВИ;
- скарлатина;
- пневмония;
- дифтерия;
- прием алкоголя и наркотических веществ;
- бруцеллез, малярия;
- прием лекарственных средств, которые обладают нефротоксичностью;
- введение сывороток и вакцин;
- переохлаждение.
Поражение почек при остром гломерулонефрите обусловлено образованием иммунных комплексов. После внедрения инфекционного агента, иммунная система организма вырабатывает антитела.
Образованные антитела образуют с антигенами иммунокомплекс, который при взаимодействии с системой комплимента откладывается на базальной мембране почечных клубочков.

К основным причинам острого гломерулонефрита у детей относятся:
- бактериальные инфекции (стрептококковые, стафилококковые, энтерококковые);
- вирусные инфекции;
- паразитарные инвазии (токсоплазмоз, малярия);
- грибковые поражения (кандидоз);
- воздействие аллергенов (пыльцы, лекарственных средств);
- введение вакцин и сывороток.
Механизм развития
Выделяют следующие механизмы:
- Оседание иммунных комплексов на мембранах почечных клубочков.
- Повреждение эндотелия капилляров (мелких сосудов), которое вызывает антиген стрептококка. В результате иммунная система вырабатывает антитела, которые направлены против поврежденных клеток.
- Схожесть антигенной структуры почек и стрептококка, поэтому нормальные антитела к стрептококковой инфекции повреждают и почечные клубочки.
Классификация и виды

Острый гломерулонефрит может развиваться как самостоятельное заболевание (первичный), и при уже имеющейся патологии почек (вторичный).
В зависимости от этиологического фактора гломерулонефрита выделяют:
- установленный (бактериальный, вирусный);
- неустановленный;
- обусловленный иммунными реакциями (образование иммунных комплексов, антител);
- необусловленный иммунными реакциями.
По объему патологических изменений: диффузный, очаговый.
При поражении сосудистого клубочка гломерулонефрит носит название интракапиллярного, полости капсулы клубочка – экстракапиллярного.
Клиническая классификация. В зависимости от проявлений заболевания выделяют:
- Нефритический синдром (артериальная гипертензия, отеки, присутствие в моче клеточных элементов).
- Изолированный мочевой синдром (изменение наблюдаются только в анализе мочи).
- Нефротический синдром (отеки, повышение содержание холестерина в крови, появление в моче белка).
Проявление клинической картины

К основным симптомам о строго гломерулонефрита относят:
- отечность;
- гипертонический криз;
- мочевая патология.
При исследовании мочи в ней выявляются белок и эритроциты.
Отеки располагаются на лице, появляются в утреннее время. При массивном поражении почек происходит накопление жидкости в перикарде, плевре и брюшной полости.
По характеру течения выделяют циклическую и латентную форму. Для циклической формы свойственно бурное начало (почечные отеки, болевой синдром в пояснице, снижение количества выделяемой мочи — олигоурия), высокие показатели белка и эритроцитов в моче, повышение артериального давления.
Отечный синдром сохраняется в течение двух-трех недель, затем олигоурия сменяется на полиурию (выделение мочи в большом количестве). Несколько месяцев может сохраняться протеинурия, гематурия.
Диффузное поражение почек с высокими темпами прогрессирования патологии может привести к подострому злокачественному экстракапиллярному гломерулонефриту, который быстро приводит к почечной недостаточности.
При классическом варианте течения болезнь имеет бурное начало: лихорадка, озноб, боль в пояснице. Наблюдается снижение объема выделяемой мочи, которая становится ржавого цвета (в связи с присутствием в ней эритроцитов).
Ребенок может набрать несколько килограммов за считанные дни. Это связано с отечным синдром. Повышение цифр артериального давления наблюдается значительно реже, чем у взрослых.
Диагностические меры
Диагноз ставится на основании жалоб (изменение цвета мочи, боли в области поясницы, повышение артериального давления, отеки), данных опроса (недавно перенесенный тонзиллит или другие инфекции, поступление в организм токсических веществ), лабораторного-инструментального, морфологического исследования.

При первых симптомах заболевания необходимо обратиться к терапевту, семейному врачу или нефрологу. Лечением детей занимается педиатр. При подозрении на острый гломерулонефрит назначают:
В крови наблюдается повышение содержания лейкоцитов, ускорение скорости оседания эритроцитов (СОЭ) – признаки воспаления в организме.
Анализ мочи по Нечипоренко представляет собой исследование клеточного состава мочи. При остром гломерулонефрите выявляются эритроциты (в норме отсутствуют).
При проведении анализа мочи по Зимницкому определяется суточный диурез (количество выделенной мочи за сутки), плотность мочи. Для патологии характерно снижение суточного диуреза и плотности.
Проводится УЗИ почек, компьютерная и магнитно-резонансная томография, на которых выявляются характерные изменения паренхимы почек.
Для его проведения требуется биопсия почки, при которой производится забор тканевого фрагмента органа, содержащий его корковое и мозговое вещество. Морфологическое исследование является наиболее достоверным для правильной постановки диагноза.
Способы терапии

Пациенту рекомендовано соблюдение постельного режима, диеты, строгий учет употребления жидкости и суточного диуреза.
Тактика лечения о строго гломерулонефрита направлена на устранение этиологического фактора заболевания, восстановление функции почек.
Наличие инфекционного процесса служит показанием для проведения антибактериальной терапии.
Повышение артериального давление и появление отеков требует назначения гипотензивных препаратов и диуретиков. Лечение гормональными препаратами проводится с целью прекращения формирования иммунных комплексов.
Так как острый гломерулонефрит — это иммуновоспалительный процесс, назначаются глюкокортикостероиды для подавления иммунной системы и снижения выработки антител.
Применяются преднизолон, дексаметазон. Лечение стероидами начинают не ранее, чем по прошествии 3-4 недель от начала клинических проявлений. Показания к применению:
- нефротическая форма острого гломерулонефрита;
- затянувшееся течение заболевания;
- остаточный мочевой синдром;
- гематурия.

Начальная доза преднизолона составляет 10-20 мг/сут, которая постепенно повышается до 60 мг, затем постепенно снижается до полной отмены препарата.
Длительность курса составляет 5-6 недель. При необходимости назначается поддерживающая доза стероидов в течение длительного периода.
Ингибиторы ангиотензин превращающего фермента (рамиприл, эналаприл, пириндоприл) снижают артериальное давление, защищают почки от дальнейшего повреждения.
При наличии отечного синдрома назначаются диуретики (фуросемид, гидрохлортиазид, торасемид). Во время обнаружения очагов инфекции в организме проводится их санация.
При быстро прогрессирующем гломерулонефрите назначаются цитостатики. Гемодиализ проводят при острой почечной недостаточности.
Назначается строгая бессолевая и безбелковая диета до полного исчезновения отечного синдрома и нормализации диуреза. Антибиотики назначаются в остром периоде.
Используются стероидные препараты. Для предотвращения тромбообразования, пациенты должны принимать антиагреганты (клопидогрель). Развитие почечной недостаточности служит показанием для проведения гемодиализа.

Применяется только в комплексе с традиционной терапии. Свойства лекарственных трав используются для улучшения микроциркуляции в почках и уменьшения проявления симптомов.
Рекомендовано употребление клюквенных и брусничных не концентрированных морсов.
Для приготовления лечебного настоя нужно:
- 1 чайная ложка листьев лесной земляники;
- 2 ч.л. листьев повислой березы;
- 3 стл.л семян льна.
Все ингредиенты нужно залить одним литром кипятка и кипятить 5 минут. Настаивайте в течение 30 минут, затем процедите. Режим приема: три раза в сутки по полстакана перед приемом пищи.
Осложнения
При несвоевременно назначенном лечении возможен переход острого гломерулонефрита в хронический. Диффузная и быстропрогрессирующая форма заболевания провоцирует острую почечную недостаточность.
Профилактика и прогноз
Прогноз к выздоровлению благоприятный при адекватном лечении. Благодаря применению стероидов и цитостатиков острая почечная недостаточность и хронизация процесса наблюдается редко.
К профилактическим мерам относятся предупреждение переохлаждений, санация хронических очагов инфекции, укрепление иммунитета (здоровое питание, физические упражнения), отказ от вредных привычек.
Читайте также:


