Интоксикационный и бронхолегочный синдромы при туберкулезе
Туберкулезная интоксикация
Возникает в результате первичного инфицирования организма в детском или подростковом возрасте.
При ослабленных механизмах естественной резистентности, микобактерии туберкулеза, попадая в организм, распространяются по лимфатическим путям, поступают во внутригрудные лимфоузлы, оттуда через грудной проток - в кровь и распространяются, оседая в органах и тканях, но преимущественно в лимфатической системе. Их жизнедеятельность сопровождается выделением токсических продуктов, которые обуславливают интоксикационный синдром.
- ребёнок становится вялым, раздражительным, капризным,
- нарушается сон и аппетит,
- возникает дефицит массы тела,
- температура становится субфебрильной, непостоянной,
- отмечается бледность кожных покровов,
- тахикардия, приглушение тонов сердца.
При объективном исследовании определяется гиперплазия нескольких групп лимфатических узлов (полиаденит):
Они плотные, подвижные и безболезненные.
1.Возникновение виража туберкулиновой реакции, она может быть и гиперергической.
2. В крови отмечается лимфоцитоз, небольшое или умеренное повышение СОЭ.
3.В анамнезе отмечается контакт с больными туберкулезом.
Лечение. При назначении противотуберкулезной терапии состояние и самочувствие ребенка быстро улучшается. Симптомы интоксикации ликвидируются. Лечить надо двумя противотуберкулезными препаратами от 4 до 6 месяцев.
Если своевременно не начать лечение, симптомы интоксикации усиливаются, она переходит в хроническую интоксикацию, причем развивается более выраженные туберкулезные изменения преимущественно в лимфатических узлах.
Для туберкулезной этиологии интоксикационного синдрома характерно:
-наличие на фоне указанной симптоматики гиперплазии шейных, надключичных, подмышечных лимфоузлов;
- виража туберкулиновой реакции;
- подтверждение диагноза клинической эффективностью противотуберкулезной терапии.
Первичный туберкулезный комплекс
ПТК состоит:
· из легочного очага специфической туберкулезной пневмонии,
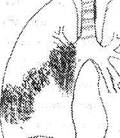
Рис 1 Первичный туберкулезный комплекс
Эти три элемента и образуют первичный туберкулезный комплекс. В легочную ткань МВТ попадают чаще лимфогенным путем из лимфоузлов или по бронхам, или же
непосредственно при аэрогенном инфицировании.
Неосложненное течение характеризуется ограниченными изменениями:
- очаг 2-3 см в диаметре в легких,
- небольшое увеличение внутригрудных лимфоузлов,
- слабовыраженный лимфангит.
В большинстве случаев начало заболевания постепенное.
- Обнаруживаются описанные выше симптомы специфической интоксикации.
- Умеренный кашель, сухой или с небольшим выделением мокроты.
- При объективном исследовании чаще всего отклонений не выявляется.
- Со стороны анализа крови - небольшой лейкоцитоз, повышение СОЭ.
- Микобактерии туберкулеза обнаруживают редко.
- Туберкулиновые пробы положительные, относительно часто - гиперергические, может обнаруживаться вираж туберкулиновой реакции.
- Рентгенологически выявляется затемнение в легочной ткани, связанное с тенью корня легкого (пневмоническая стадия). В дальнейшем происходит частичное рассасывание воспаления и можно видеть тень в легком, дорожку к корню и увеличенные регионарные лимфатические узлы, (стадия биполярности). При правильном лечение рассасывание продолжается, очаг в легком уплотняется (стадия уплотнения), обызвествляется и образуется петрификат, называемый очагом Гона. Обызвествление наступает и в регионарных лимфоузлах.
Лечение проводится в стационарных и санаторных условиях, длительно.
Туберкулез внутригрудных лимфатических узлов (бронхоаденит) - наиболее частая локальная форма первичного туберкулеза. Поражается обычно несколько групп внутригрудных лимфатических узлов, но чаще бронхопульмональные. В зависимости от размеров увеличенных лимфоузлов и выраженности восполительной реакции вокруг них, различают несколько форм отличающихся по клинике и рентгенологической картине.
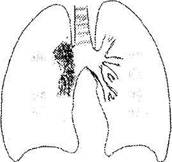
Рис. 1. Туберкулез внутригрудных лимфоузлов. Инфильтративная форма.
На рентгенограммах и томограммах тень корня расширена с размытыми контурами.
Не нашли то, что искали? Воспользуйтесь поиском:

Признаки туберкулезного поражения бронхолегочной системы

О.В.Кольникова, К.Г.Тярасова, Е.Н.Шмидт
Бронхолегочный синдром при туберкулезе органов дыхания вследствие многообразия клинических форм туберкулеза может сочетать любые проявления со стороны органов дыхания, поэтому рассмотрение симптомов основано на особенностях семиотики, свойственных туберкулезной этиологии заболевания. Основные жалобы больных легочным туберкулезом: одышка, боли в грудной клетке, кашель сухой или с мокротой, кровохарканье или кровотечение.
Одышка – затруднение дыхания, ощущаемое больным, крайняя степень симптома – удушье. Врач объективизирует состояние и фиксирует изменение частоты, ритма или глубины дыхания, а также продолжительность вдоха или выдоха. У больных туберкулезом одышка бывает далеко не всегда. Это связано со значительным резервом дыхательной поверхности легких человека, постепенным (организм приспосабливается во времени) выпадением части легочной функции, снижением до минимума всех жизненных функций и движений, в том числе дыхания, при больших туберкулезных процессах. Следует учитывать также, что больные бессознательно ограничивают физическую активность, чтобы избежать одышки. Поэтому необходим целенаправленный опрос и выявление этого симптома по переносимости повседневных физических нагрузок.
Причинами одышки при туберкулезе органов дыхания могут быть:
- Препятствия, затрудняющие свободный доступ воздуха к легким (стеноз при туберкулезе гортани, сдавление бронхов увеличенными лимфатическими узлами в средостении, стенозы бронхов вследствие специфического процесса разной активности, закупоривание мелких бронхиол туберкулезными бугорками при милиарном туберкулезе).
- Дополнительное раздражение дыхательного центра токсинами при острых формах туберкулеза.
- Уменьшение дыхательной поверхности при впервые выявленных распространенных туберкулезных процессах, а также вследствие индуративных процессов в легочной ткани при хроническом туберкулезе.
- Отек легких – механическое заполнение альвеол жидкостью (при сопутствующей левожелудочковой недостаточностью у больного туберкулезом органов дыхания).
- Спадение легкого при спонтанном пневмотораксе.
- Сдавление легкого жидкостью при экссудативном плеврите.
Боли в грудной клетке у больных туберкулезом различают поверхностные и глубокие. Поверхностная боль обусловлена токсическим раздражением межреберных нервов и мышц грудной стенки, отмечается при выраженной интоксикации. Глубокая грудная боль – следствие поражения плевры или бронхов. Интенсивная колющая боль при сухом туберкулезном плеврите усиливается при дыхании, кашле, в положении на здоровой стороне, уменьшается – в положении на “больном боку”. Развитие экссудативного туберкулезного плеврита сопровождается болью в грудной клетке в фазе накопления экссудата. Боль уменьшается или исчезает в фазе стабилизации экссудативного плеврита, уступая место выраженной одышке.
При туберкулезных бронхоаденитах бывают боли за грудиной при глотании. Глубокая боль в грудной клетке при свежевыявленном туберкулезном поражении легких является чаще всего реакцией прилежащей плевры, особенно при субплевральном расположении участка туберкулезного повреждения. Появление “плевральной” боли на фоне лечения у больного легочным туберкулезом – признак фиброзирования – считают благоприятным. Характер глубокой боли при туберкулезном плеврите определяется его локализацией. Например, медиастинальный плеврит симулирует острую коронарную недостаточность, диафрагмальный – острую “брюшную катастрофу”.
Вследствие значительных рубцово-дистрофических изменений в бронхолегочной системе у больных хроническим туберкулезом (фиброзно-кавернозный, цирротический туберкулез) имеют место тупые, ноющие, (или “сверлящие” – “гвоздь фтизика”), усиливающиеся при неудобном положении тела, связанные с метеофакторами, боли в грудной клетке. При внезапно появившихся сильных и стойких болях в грудной клетке у больного необходимо исключить спонтанный пневмоторакс. Локализованные боли в области грудины и окологрудинной зоне в совокупности с другими симптомами свидетельствуют в пользу туберкулеза бронхов.
Кашель – рефлекторный акт, возникающий как защитная реакция при скоплении в гортани, трахее, бронхах слизи или инородных тел, и способствующий очищению воздухоносных путей. Наиболее чувствительные рефлексогенные зоны располагаются в местах ветвления бронхов, в области бифуркации трахеи, в межчерпаловидном пространстве, гортани. Оценка продолжительности, громкости, тембра, времени появления кашля позволяет заподозрить то или иное бронхолегочное заболевание; ту или иную клиническую форму туберкулеза.
Туберкулез внутригрудных лимфатических узлов характеризуется сухим кашлем, усиливающимся в положении лежа. Язвенная форма туберкулеза голосовых связок вызывает беззвучный кашель. Битональный кашель чаще всего беспокоит больных с инфильтративным и малыми формами туберкулеза органов дыхания. Неукротимый кашель отмечают у больных инфильтративным туберкулезом бронхов, судорожный – при изъязвлениях в трахее и бронхах. При милиарном туберкулезе легких кашель становится непрерывным. Сухой щадящий кашель характерен для больных фибринозными плевритами. Раздражающий, сильный, истощающий – для больных туберкулезными циррозами. Продуктивный кашель с обильным отделением мокроты отражает экссудативный туберкулезный процесс. Кашель глухой, с почти металлическим тембром может быть при больших туберкулезных кавернах в легких.
Мокрота представляет собой секрет слизистой дыхательных путей, однако в ней могут содержаться и другие элементы: продукты распада легочной ткани, кровь, кусочки обызвествленных камней бронхов – бронхиолиты. При исследовании мокроты оценивают ее количество, характер, обусловленный ее составом, цвет, зависящий от характера мокроты и разных примесей, консистенцию, деление мокроты на слои. По характеру мокрота больного туберкулезом может быть слизистой, гнойной, с примесью крови. Необходимо помнить, что преобладающий компонент рекомендуется ставить на второе место. По консистентности мокрота бывает тягучей, вязкой, студенистой, жидкой.
В начале заболевания .мокрота у больного туберкулезом легких слизистая, вязкая, в стакане с водой видна в виде треугольника, обращенного вершиной книзу. В дальнейшем мокрота становится более гнойной, на поверхности пенится, в ней есть комочки казеоза, характеризующие распад в легочной ткани. Реакция свежей мокроты щелочная. Количество выделяемой мокроты зависит от характера туберкулезного поражения, выраженности деструктивных изменений в легких. Следует отметить, что больные туберкулезом выделяющие мокроту, теряют до 5 – 6 граммов белка в сутки, что способствует диспротеинемии.
Кровохарканье у больных туберкулезом частый симптом, имеющий место при впервые выявленных и хронических формах туберкулеза органов дыхания. В отличие от кровотечения, кровохарканье – это наличие в мокроте прожилок, вкраплений крови. Если в откашливаемом материале мокрота не дифференцируется, то состояние оценивается как легочное кровотечение, независимо от количества отходящей при кашле крови.
При макроскопической оценке мокроты больного туберкулезом можно обнаружить прожилки крови, спирали Куршмана, представляющие собой уплотненную слизь, образующуюся при спазме бронхов или их сдавлении; рисовые тела или чечевицы (линзы Коха) – плотные, творожистые по консистенции образования размером с булавочную головку, которые содержат холестерин, эластические волокна, МБТ, фибриновые сгустки. Микроскопирование мокроты позволяет выявить клеточные элементы, волокна и кристаллические образования. Среди клеточных элементов в мокроте могут находиться лейкоциты. Среди них нейтрофилы, как правило, указывают на остроту воспалительной реакции; эозинофилы часто встречаются при бронхиальной астме, других аллергических состояниях; моноциты, как правило являются показателем затяжного течения процесса. Эритроциты обнаруживаются в мокроте в большом количестве при кровохарканьи и кровотечении.
Альвеолярные макрофаги. Их количество значительно увеличивается при затихании острого периода заболевания. При застойных явлениях в малом круге кровообращения, при кровоизлияниях в легкое в мокроте появляются сидерофаги или “клетки сердечных пороков”. Альвеолярные макрофаги, содержащие в своей цитоплазме капельки жира или липофаги являются показателем деструктивных процессов в легких. Клетки цилиндрического мерцательного эпителия часто обнаруживаются при острых воспалительных процессах в бронхах, при приступе бронхиальной астмы. Бокаловидные клетки и клетки Лангханса являются редкой находкой в мокроте. Клетки плоского эпителия не имеют диагностического значения, так как они попадают в мокроту из ротовой полости.
Кристаллические образования. Кристаллы Шарко-Лейдена. Их присутствие характерно для бронхиальной астмы, аллергического бронхита, глистного поражения легкого, туберкулеза, крупозной пневмонии. Кристаллы холестерина встречаются в тех случаях, когда мокрота длительное время задерживается в дыхательных путях. При туберкулезе легких кристаллы холестерина встречаются при казеозном перерождении легочной ткани.
Волокнистые образования. Эластические волокна – их появление указывает на деструкцию легочной ткани. Коралловидные волокна – разновидность эластических волокон, которые в старых туберкулезных кавернах покрываются мылами. Обызвествленные эластические волокна обнаруживаются при распаде петрификата. Фибринозные волокна встречаются как при туберкулезе легких, так и при других неспецифических заболеваниях легких. Нахождение в мокроте тетрады Эрлиха: обызвествленных эластических волокон, извести, кристаллов холестерина и микобактерий туберкулеза свидетельствует чаще всего о реактивации туберкулеза в зоне старых посттуберкулезных изменений.
Первым, к кому обращается человек, заболевший туберкулезом, является врач поликлиники — это терапевт, чаще, педиатр, хирург; практически это может быть врач любой специальности. Именно он должен заподозрить и грамотно провести целевое минимальное обследование пациента, и обоснованно направить его к фтизиатру. По сути дела, своевременная диагностика туберкулеза в основном зависит от врача общей сети.
В настоящее время более 50% впервые заболевших туберкулезом с симптомами интоксикации первоначально обращаются в поликлинику. Правильный и клинически обоснованный подход к этим больным окажет помощь в выявлении заразной формы болезни, но для этого надо знать диагностику туберкулеза.
Сбор жалоб у больного туберкулезом легких
1. Исходное положение. Медработник работает с больным в палате один на один. Положение медработника: здоровается с больным, садится справа от него, лицом к больному. Положение больного: сидя или лежа, в зависимости от состояния пациента. Медработники работают с больными в туберкулезных больницах в масках, сменной обуви и шапочках. После окончания работы в палатах, руки моются с применением дезинфицирующих растворов.
2. Особенности жалоб больных туберкулезом легких. Имеют место 2 основных синдрома:
1) интоксикационный синдром;
2) бронхо-легочный синдром.
Однако надо помнить, что до определенного момента туберкулез протекает инапперцептно (не ощущается больным) — это свойство туберкулеза настолько характерно, что около 80% очаговых процессов выявляются именно в инапперцептной фазе; аналогичное положение относительно нераспространенных инфильтратов (более 50% из них выявляются на фоне отсутствия жалоб). Важной особенностью является хорошая переносимость лихорадки больными туберкулезом — нередко они не ощущают субфебрильную температуру.
Исходя из вышеизложенного, медработник при опросе больного по поводу жалоб должен подробно выяснить появление симптомов во времени и в их динамике (когда появились и темпы их нарастания; их сочетания и особенности).
Бронхо-легочный синдром заключает в себя кашель, одышку, боли в грудной клетке, кровохарканье. Кашель при туберкулезе легких наблюдается часто и обычно не носит интенсивного характера. Причиной этого являются особенности патогенеза туберкулеза: процесс начинается в дистальных отделах органа, где в мелких бронхах нет тусигенных зон, и по мере распространения воспаления в проксимальном направлении, процесс длительно локализуется в зоне относительно мелких бронхов, где туссигенных зон мало — вот этим и объясняется умеренная степень интенсивности кашля при туберкулезе. Сильный, упорный и иногда мучительный кашель появляется при поражении крупных бронхов, что чаще бывает при распространенных деструктивных процессах.
Согласно рекомендациям ВОЗ в бедных странах надо обязательно исследовать мокроту на МБТ методом прямой микроскопии у лиц, которые кашляют в течение 2–4 недель. Эта рекомендация разумна: в случае туберкулеза наличие длительного постоянного кашля говорит о вероятности деструктивного процесса. Кашель при туберкулезе чаще сопровождается выделением небольшого количества слизистой мокроты (т.е., малопродуктивный). Это объясняется особенностью динамики специфического иммунитета, когда экссудативный этап воспаления быстро переходит в продуктивный. Если у больного с впервые выявленным туберкулезным процессом преобладает гнойный характер мокроты, то за этим стоит наличие у него фонового заболевания типа бронхоэктазов или гнойного бронхита. При фиброзно-кавернозных процессах часто характер мокроты носит слизисто-гнойный характер, что объясняется патологической активизацией неспецифической флоры (в том числе и сапрофитов) в связи с нарушением местных механизмов защиты в легких.
Таким образом, умело и полно полученная информация о жалобах больного дает чрезвычайно ценный материал для ориентировки в дифференциальной диагностике, или для понимания конкретного туберкулезного процесса.
Весьма важное доказательство туберкулеза — обнаружение микобактерий туберкулеза в мокроте, в желудочном содержимом, в смывах из бронхов. Правда, в этих случаях бацилловыделение — непостоянное или очень скудное, поэтому установить его удается только при многократных и часто специальных исследованиях.
Как проявляется неосложненный локальный туберкулез бронхов? С какими заболеваниями следует дифференцировать туберкулез бронхов? Какими методами диагностики можно выявить неосложненный туберкулез бронхов?
На примере туберкулеза бронхов можно наглядно представить, к каким последствиям может привести неполное и одностороннее представление о патогенезе патологического процесса в легких при туберкулезе. В самом деле, туберкулез бронхов большинство фтизиатров до сих пор относят к осложнениям туберкулеза внутригрудных лимфатических узлов или легких [11, 12].
Между тем бронхиальное дерево, широко сообщаясь с внешней средой и участвуя наряду с другими органами внешней экскреции в элиминации из организма чужеродных частиц, подвергается большому риску бактериального заражения как извне — аэрогенным путем, так и изнутри — лимфогематогенным. При этом мигрирующая в макроорганизме инфекция может быть в латентном состоянии и не проявляться локальными изменениями. На факт аэрогенного заражения стенки мелких бронхов туберкулезом с последующим развитием легочных очагов первичного аффекта, а также очагового и инфильтративного туберкулеза легких еще в 1904 году обратил внимание А. И. Абрикосов [1]. В 1955 году П. Гали с сотрудниками установили, что частой причиной формирования туберкулемы легкого становится казеозный панбронхит мелкого хрящевого бронха [13]. Позже А. Хузли [17] и М. В. Шестерина [12] убедительно доказали лимфогематогенный путь возникновения туберкулеза стенки более крупных ветвлений бронхиального дерева. В дальнейшем появилось немало исследований, касающихся различных клинико-морфологических вариантов туберкулеза бронхов, которые были не осложнением туберкулеза легких или внутригрудных лимфатических узлов, а ведущей и нередко единственной локализацией туберкулеза органов дыхания [5, 6, 7, 8, 14, 15, 18, 19, 20].
Между тем из-за господствующего представления о том, что туберкулез бронхов является осложнением других форм туберкулеза органов дыхания, локальные его проявления, как правило, своевременно не диагностируются, а осложненные формы заболевания часто принимаются за неспецифическую легочную патологию или трактуются как другие формы туберкулеза органов дыхания.
В то же время туберкулез бронхов как ведущая локализация инфекционного процесса встречается во фтизиатрической практике нередко. Так, среди вновь поступивших за последние два года в терапевтические отделения клиники фтизиопульмонологии ЦКБ МПС 829 больных с различными формами туберкулеза органов дыхания у 130, то есть в 15,8% случаев, туберкулез бронхов был признан основным проявлением туберкулеза органов дыхания.
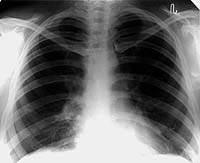 |
| Рисунок 1. Рентгенограмма легких больной С. 30 лет. Патологические изменения не выявляются. Жалобы на сильный кашель со скудной мокротой. В мокроте МБТ+. Бронхоскопия — язвенный туберкулез слизистой правого главного бронха. Браш-биопсия — МБТ+, клетки туберкулезной гранулемы |
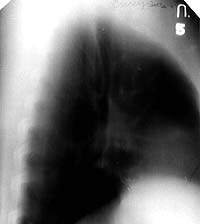 |
| Рисунок 2. Боковая томограмма правого легкого той же больной (срез 5 см). В корне правого легкого увеличенные лимфатические узлы не определяются. Аденогенный генез туберкулеза бронхов исключен |
Осложненные формы туберкулеза бронхов, по нашим данным, почти в 3/4 случаев протекали с поражением субсегментарных и сегментарных бронхов.
Бронхография выявляла у этих больных ампутацию и деформацию бронхов в зоне патологии, а также наличие небольших мешотчатых и цилиндрических бронхоэктазий, причем у части из них туберкулез возникал на фоне дезонтогении воздухоносных путей в виде локальной бронхомегалии, а также врожденных бронхоэктазов различной протяженности [5].
Много реже, по нашим данным в 28,1% случаев, туберкулезный процесс в стенке субсегментарных бронхов характеризовался преимущественно продуктивной воспалительной реакцией, и заболевание вследствие этого протекало со скудной клинической симптоматикой. Поражение чаще было односторонним, в пределах двух-трех сегментов легкого. В клинической картине преобладало малосимптомное течение, бактериовыделение с мокротой наблюдалось не всегда и определялось только методом посева. Морфологически процесс характеризовался воспалительной инфильтрацией всех слоев стенки бронхов с задержкой в их просвете гнойного содержимого.
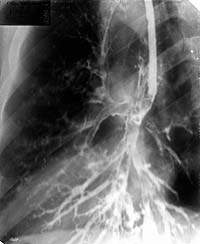 |
| Рисунок 5. Бронхограмма левого легкого в боковой проекции того же больного. Просветы бронхов левого легкого неравномерной ширины. Бронхи пирамиды с цилиндрическими и мешотчатыми бронхоэктазами |
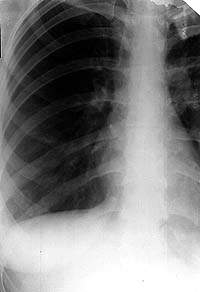 |
| Рисунок 6. Рентгенограмма правого легкого больной К. 27 лет. В нижнем отделе правого легкого усилен бронхососудистый рисунок. Очаговых и инфильтративных изменений нет. Жалобы на кашель со скудной мокротой. МБТ+. Бронхоскопия — инфильтративный туберкулез субсегментарных бронхов системы Б1 справа |
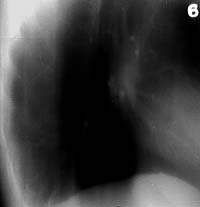 |
| Рисунок 7. Боковая томограмма правого легкого той же больной (срез 6 см). Стенки субсегментарных бронхов Б6 и Б10 уплотнены и инфильтрированы, просвет их не определяется |
Еще реже, всего у 12,5% наших больных, туберкулез субсегментарных бронхов, протекавший с продуктивной воспалительной реакцией, имел более ограниченную протяженность и характеризовался формированием ретенционных бронхиальных кист легкого. Механизм их образования, патоморфология процесса, рентгеносемиотика, а также вопросы дифференциальной диагностики с туберкуломой легкого и другой патологией были подробно изучены еще в 50-60-х годах в работах как отечественных, так и зарубежных авторов и представлены в многочисленных публикациях, в том числе и в современных руководствах по рентгенодиагностике легочных болезней [2, 3, 4, 7, 10, 13, 18]. Врачи фтизиатры и рентгенологи противотуберкулезных учреждений знакомы с этой патологией и все больные с ретенционными бронхиальными кистами туберкулезной этиологии направлялись в клинику либо с уже установленным диагнозом, либо для дифференциации с туберкуломой легкого, а также периферическим раком легкого и проведения хирургической операции.
 |
| Рисунок 8. Томограмма правого легкого больного Д. 46 лет (срез 9 см). В глубине 9-го сегмента фокусная тень в виде трилистника, располагающаяся по ходу ветвления субсегментарных бронхов, в центральной его части виден кальцинат. Изменения в легком выявлены при флюорографии. Диагноз ретенционной туберкулезной бронхиальной кисты легкого подтвержден операцией |
И наконец, в 12,5% случаев туберкулез субсегментарных бронхов на нашем материале характеризовался двусторонним поражением многих ветвлений. Все больные этой группы поступили в клинику с симптомами интоксикации, кашлем с выделением слизисто-гнойной мокроты, в которой, как правило, методом бактериоскопии удавалось обнаружить микобактерии туберкулеза.
При аускультации легких только у некоторых больных прослушивались непостоянные рассеянные сухие хрипы.
 |
| Рисунок 9. Рентгенограмма легких больного Л. 38 лет. Диссеминированное поражение легких с очаговыми образованиями и инфильтрацией интерстиция, видны тени расширенных субсегментарных бронхов. Страдает туберкулезом (очаговым, а затем диссеминированным) 12 лет. При бронхоскопии — диффузный гнойный бронхит преимущественно слизистой субсегментарных и сегментарных бронхов, в материале браш-биопсии МБТ+ и клетки туберкулезной гранулемы |
При рентгенотомографии в отличие от гематогенно-диссеминированного туберкулеза легких двусторонний туберкулез субсегментарных бронхов характеризовался асимметричностью легочного поражения с большим участием нижних отделов легких и резким полиморфизмом изменений. Здесь наряду с очаговыми тенями средних и крупных размеров присутствовали и уплотненные стенки бронхов, и перибронхиальная их инфильтрация при полном отсутствии деструктивных изменений (рис. 9).
Эндоскопия во всех случаях выявляла локальное специфическое поражение слизистой субсегментарных и (или) сегментарных бронхов, причем процесс чаще был односторонним и не всегда соответствовал той стороне, где рентгенограмма выявляла более выраженные изменения в легких.
В 26,3% случаев туберкулез бронхов как ведущая локализация инфекционного процесса в легких протекал с поражением стенки главного, промежуточного или долевого бронха. Как правило, туберкулез крупных бронхов выявлялся в осложненной фазе его течения — либо с воспалительно-ателектатическим процессом в легком, либо с формированием пневмоцирроза. При этом нередко воспалительно-ателектатический процесс врачами диспансеров принимается за параконкрозную пневмонию или инфильтративный туберкулез, а возникший пневмоцирроз — за их осложнение. Подтвердить туберкулезную, а не опухолевую природу процесса позволяло обнаружение МБТ в мокроте, а также данные эндоскопии и биопсии.
 |
| Рисунок 10. Рентгенограмма легких больного П. 67 лет. В нижнем отделе правого легкого гомогенный участок затемнения. Изменения в легких обнаружены при профосмотре. Много лет страдает хроническим бронхитом |
Исключить аденогенное происхождение туберкулеза крупных бронхов у наших больных помогало отсутствие клинико-рентгенологических признаков туморозного или инфильтративного бронхоаденита бронхопульмональной группы лимфатических узлов. Как было доказано на примере прооперированных больных, в 26 случаях при осложненном течении туберкулеза крупных бронхов, несмотря на наличие гиперплазии внутригрудных лимфатических узлов, подтвержденной рентгено-томографическим исследованием, включая компьютерную томографию, гистологическое и бактериологическое исследование лимфоидной ткани выявило наличие туберкулезных бугорков (местами со слиянием) лишь у четырех больных. Причем специфические изменения были столь незначительными, что вряд ли могли явиться источником тяжелого поражения бронхиального дерева, а скорее представляли собой очаги-отсевы. У шести больных с гиперплазией лимфатических узлов гистологически выявлялись кальцинаты без признаков реактивации туберкулеза.
Последнее давало основание предположить, что туберкулезу крупных бронхов в большинстве случаев предшествовал не распознанный своевременно специфический процесс слизистой сегментарных и субсегментарных бронхов.
Отличить воспалительно-ателектатические изменения в легком от инфильтративного туберкулеза помогала рентгенологическая картина в виде объемного уменьшения легкого или его доли, однородный характер затемнения и отсутствие распада, от рака — данные бронхоскопии, свидетельствовавшие о тяжелом специфическом поражении бронхиальной стенки со стенозом просвета бронха, причем у многих с признаками как свежих, так и старых изменений в ней. Но в отдельных случаях только операционная биопсия позволила дифференцировать туберкулез от рака бронха (рис. 10, 11).
Читайте также:


