Лечение радикулита при туберкулезе




- Симптомы и лечение туберкулеза
- Туберкулез: как распознать первые признаки
- Как определить туберкулез
Туберкулез: причины заболевания
По статистике, на сегодняшний день от туберкулеза ежегодно умирает около 4 миллионов человек во всем мире. Это заболевание вызывает бактериальная инфекция. Заражение возможно воздушно-капельным путем при кашле или чихании инфицированного человека, реже через не прокипяченное молоко от коровы, пораженной туберкулезом. Особенно обостряется эта болезнь осенью и весной, в эти периоды существует наибольший риск заражения.
Туберкулез может не проявиться, если организм человека способен справиться с инфекцией.

Реальному риску возникновения этой болезни в наибольшей степени подвергаются люди со сниженным иммунитетом: их организм не способен противостоять инфекции. Есть и другие факторы, которые понижают сопротивляемость организма к туберкулезной инфекции. Это плохое питание, физическое или нервное истощение организма, тяжелый труд, плохие санитарно-гигиенические условия.
Туберкулез легче распространяется в тесных, сырых, плохо отапливаемых и редко проветриваемых помещениях, включая арендуемые квартиры, тюрьмы, больницы и убежища для бездомных. Медикаментозное лечение заболеваний легких, которое снижает жизненную сопротивляемость человеческого организма и перенасыщает его токсинами, тоже способствует к развитию туберкулеза.
Повышенному риску заражения туберкулезом подвергаются:
- люди, часто контактирующие с больными активными формами туберкулеза;
- живущие в переполненных помещениях с плохими санитарными условиями (малообеспеченные люди, заключенные в тюрьмах, мигрирующие рабочие, бездомные);
- проживающие в странах с высоким уровнем заболеваемости туберкулезом среди населения (в Латинской Америке, Африке, Азии);
- люди с ослабленным иммунитетом (особенно ВИЧ-инфицированные и лечащиеся от рака);
- больные диабетом;
- плохо питающиеся и часто переохлаждающиеся люди;
- использующие препараты внутривенно;
- дети младшего возраста.
Чтобы защитить себя от риска заражения туберкулезом, важно укреплять свой иммунитет и вести здоровый образ жизни: правильно питаться, принимать витамины, проветривать помещение и соблюдать в нем чистоту, гулять на свежем воздухе, заниматься каким-либо видом спорта и т.д. Все эти меры служат хорошей профилактикой туберкулеза.
Туберкулез: симптомы и признаки заболевания
Первичный туберкулез нередко не имеет симптомов, при этом зараженный может не выглядеть больным. Позднее могут появиться следующие симптомы:
- постоянный кашель, сухой или с кровавой мокротой;
- лихорадка, постоянно повышенная температура тела;
- одышка;
- боль в груди;
- потеря веса;
- отсутствие аппетита;
- головная боль;
- повышенное потоотделение (особенно по ночам);
- усталость и слабость;
- раздражительность;
- перепады настроения;
- снижение работоспособности.
Периоды обострения болезни могут периодически сменяться периодами затишья, но если туберкулез не лечить, он будет прогрессировать, нарушая при этом все функции организма.
Возможны проявления всего одного-двух симптомов, причем среди них не обязательно будет кашель. А потому при появлении хотя бы одного из вышеперечисленных симптомов желательно не заниматься самолечением, а обратиться к врачу, чтобы своевременно провести диагностику возможного заболевания туберкулезом и начать его лечение.
Диагностика туберкулеза
Наиболее простая проверка на наличие туберкулеза – реакция Манту. По прошествии 72 часов после пробы Манту возможно определить, имеется ли в организме человека туберкулезная инфекция. Однако данный метод обладает низкой точностью. Исследование под микроскопом мазков также не может быть эталоном, ведь микобактерию туберкулеза можно перепутать с прочими видами бактерий и поставить неверный диагноз.
В специализированных клиниках можно воспользоваться более современным методом - определением титра антител к туберкулезу. Данный метод с высокой достоверностью (около 75%) позволяет выявить, имеется ли иммунитет к туберкулезу, а также выяснить, была ли проведенная вакцинация эффективной. Наиболее современный метод – полимеразная цепная реакция (ПЦР). Это ДНК-диагностика, при которой на анализ берут мокроту больного. Результат диагностики можно узнать уже через 3 дня, ее достоверность составляет от 95 до 100%.
Туберкулез: лечение заболевания
Вылечить данное заболевание самостоятельно невозможно, поскольку при неконтролируемом приеме лекарств у микробактерии туберкулеза (палочки Коха) развивается устойчивость к медикаментам. Кроме того, вылечить болезнь в этом случае будет гораздо сложнее.
Лечение обычного туберкулеза занимает не меньше полгода, но может затянуться до 2 лет. Для угнетения инфекции терапию следует проводить систематично, тогда заболевание не сможет прогрессировать. Когда туберкулез обнаружен, пациента помещают в стационар, в котором он проводит около 2 месяцев — за этот период активное выделение туберкулезных бактерий прекращается. После того как пациент перестает собой представлять угрозу для здоровья окружающих, его лечение проводится амбулаторно.
Лечение обычного туберкулеза проводят по определенной схеме, в которую входят следующие препараты: этамбутол, изониазид, стрептомицин, пиразинамид, рифампицин. Доктор подбирает комбинацию медикаментозных препаратов, которую страдающий туберкулезом должен принимать в течение 2-3 месяцев, при этом лечение проводится в стационаре.
Если по истечении этого времени лечение оказалось не эффективным, в него вносятся необходимые изменения. В подобных случаях заменяется один/несколько препаратов или меняется их способ введения (ингаляционно, внутривенно). Если после 2-3 месяцев лечения наблюдается положительный эффект, в последующие 4 месяца назначают только рифампицин и изониазид. После прохождения курса этого лечения больной повторно сдает анализы. Если будет выявлена палочка Коха, значит, заболевание перешло в лекарственно-устойчивую форму.
Лечение формы туберкулеза, устойчивой к лекарствам, затягивается на годы. В зависимости от того, к каким именно препаратам устойчива туберкулезная бактерия, к основным медикаментам добавляют препараты второго ряда – каприомицин, офлоксацин, циклосерин, этионамид, паск. Такие лекарственные средства стоят намного дороже, чем обычные препараты от туберкулеза. Лечение ими может обойтись в сумму около 10 тысяч долларов. Принимать данные препараты следует только в комплексе, в противном случае эффекта не будет. Важно помнить, что бесконтрольное лечение препаратами второго ряда формирует полную устойчивость бактерий, что приводит к абсолютной неизлечимости данного заболевания.
Хирургическое вмешательство при лечении туберкулеза применяется очень редко, поскольку эффективность данного метода очень низка. Некоторое время назад важным элементом лечения этого заболевания считалось санаторно-курортное лечение. В настоящее время лечение в санаториях относится лишь к дополнительным средствам борьбы с заболеванием. Если пациент отказывается от госпитализации, когда это необходимо, медицинское учреждение может направить больного через суд на принудительное лечение в противотуберкулезную клинику. Данная практика используется для лечения безответственных пациентов и сохранения здоровья нации.
Большое значение при лечении туберкулеза имеет сбалансированное питание. В рацион больного должны входить свежие, приготовленные на пару (или запеченые) фрукты и овощи, кальцинированное молоко, цельный хлеб, яйца, масло, орехи, сыр. Мясо лучше есть в небольшом количестве. Следует исключить из диеты консервированную пищу, белый хлеб, кофе, крепкий черный чай. Поскольку больной туберкулезом нередко теряет аппетит, рекомендуется принимать в пищу продукты, возбуждающие аппетит: рыбий жир, настой шиповника, простоквашу, кефир. Курение и алкоголь полностью противопоказаны.
Медикаментозное противотуберкулезное лечение протекает достаточно длительное время. Чтобы избавиться от туберкулеза, можно облегчать и дополнять это лечение средствами народной медицины. В комнате, где находится больной, всегда должен быть свежий воздух. Важную роль также играет психологический и ментальный фактор. Больной должен сам прикладывать усилия на пути к своему выздоровлению.
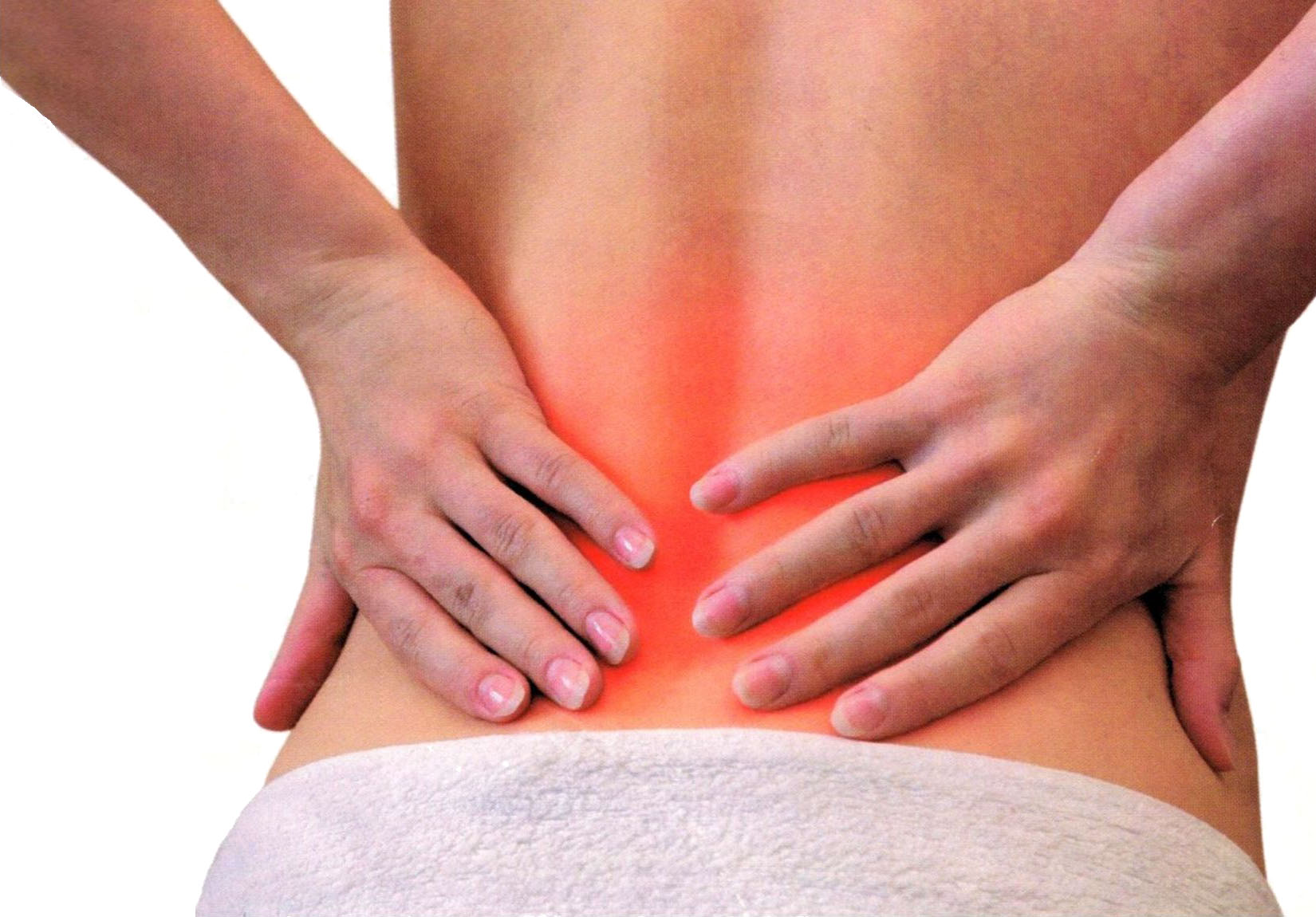
Перед тем как лечить радикулит, стоит ознакомиться с информацией о том, что это такое и при каких заболеваниях может наблюдаться. Важно понимать потенциальные причины его появления для того, чтобы иметь возможность применять эффективные методики терапии. Также нужно проводить предварительную дифференциальную диагностику.
Перед тем, как лечить радикулит поясницы, нужно определить – какая потенциальная причина провоцирует воспалительную реакцию Воспаление может быть асептическим и инфекционным. В первом случае чаще всего причиной является травматическая компрессия, например, на фоне развивающегося дегенеративного дистрофического заболевания межпозвоночных дисков (остеохондроза). При инфекционном генезе воспаление может развиваться только в том случае, если в области прохождения корешкового нерва находится очаг развития бактериальной, грибковой или вирусной инфекции. Очень часто инфекционный радикулит может развиваться при туберкулезе спинного мозга и позвоночника, сифилисе, полиомиелите, клещевом энцефалите. В таких ситуациях лечение всегда должно начинаться с этиотропной терапии. Без применения антибиотиков, противотурберкулезных и противовирусных препаратов добиться существенного улучшения состояния пациента не удастся.
Также не исключена аутоиммунная этиология развития воспаления в области корешковых нервов в поясничном отделе позвоночника. Часто это возникает на фоне ревматизма, системной красной волчанки, склеродермии, болезни Бехтерева и ряда других патологий. В этом случае необходимо проходить этиотропное лечение у ревматолога и затем обращаться в клинику мануальной терапии для прохождения курса реабилитации с целью восстановления нарушенного процесса иннервации.
Далее в статье рассмотрим, как лечить радикулит поясницы в домашних условиях, какие причины его вызывают и к какому врачу стоит обращаться в случае обострения или хронического течения патологии.
Причины радикулита
Потенциальные причины радикулита – это любые патологические изменения в структурах позвоночного столба и окружающих его тканей, которые могут привести к тому, что будет нарушен путь прохождения корешкового нерва.
Позвоночный столб – это сложная структурная часть опорно-двигательного аппарата человеческого тела. Состоит из отдельных тел позвонков, которые между собой соединятся с помощью фасеточных и дугоотросчатых суставов. Между телами позвонков располагаются хрящевые межпозвоночные диски. Они состоят из плотной фиброзной оболочки и желеобразного внутреннего пульпозного ядра. Вся эта структура образует единых столб с несколькими физиологическими изгибами, обеспечивающими более равномерное распределение амортизационной нагрузки во время движения человеческого тела.
Стабильность положения тел позвонков и межпозвоночных дисков обеспечиваются связки и окружающие столб паравертебральные мышцы. Внутри позвоночного столба располагается спинномозговой канал. Находящийся в нем спинной мозг обеспечивает функционирование вегетативной нервной системы. От спинного мозга через фораминальные отверстия в телах позвонков отходят корешковые нервы. Именно их воспаления называется радикулит.
Прежде чем лечить поясничный радикулит, доктор должен понять – что спровоцировало воспалительную реакцию. И затем нужно устранить данную причину. Тем самым будет достигнуто устранение воздействия патогенного фактора. После этого можно предпринимать меры для того, чтобы восстановить нарушенные функции иннервации.
Потенциальные причины появления клинических признаков радикулита:
- дегенеративный дистрофический процесс в межпозвоночных дисках (остеохондроз);
- осложнения остеохондроза (протрузии, экструзии и грыжи межпозвоночных дисков);
- нестабильность положения тел позвонков (спондилолистез, антелистез, ретролистез и т.д.);
- деформирующий спондилоартроз;
- разрушение подвздошно-крестцовых сочленений костей;
- искривление позвоночного столба и нарушение осанки;
- растяжение и разрывы связочного и сухожильного аппарата;
- травмы позвоночного столба и окружающих его тканей (переломы и трещины, ушибы, смещения и т.д.);
- болезнь Бехтерева, системная красная волчанка, склеродермия и другие ревматические болезни соединительной и хрящевой ткани в организме человека;
- туберкулез, сифилис, менингит, клещевой энцефалит и другие опасные инфекционные заболевания.
Прежде чем лечить радикулит в домашних условиях, нужно исключать возможные факторы риска, которые включают в себя:
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- тяжёлый физический труд;
- подъем экстремальных тяжестей;
- неправильное положение стопы при ходьбе и беге (плоскостопие и косолапость);
- некачественную обувь для повседневной носки и занятий спортом;
- деформирующий остеоартроз коленного или тазобедренного сустава, провоцирующий укорочение нижней конечности и перекос костей таза;
- курение и употребление алкогольных напитков.
Самое действенное средство, чем лечить поясничный радикулит в домашних условиях – это то, которое будет оказывать воздействие непосредственно на причину воспаления корешкового нерва. Напрмиер, если патология спровоцирована остеохондрозам, то поможет снять боль тракционное вытяжение позвоночного столба. А если боль связана со смещением тела позвонка, то восстановление нормального его положения сразу же решит существующую проблему.
Опасность фармакологического лечения
Прежде чем лечить поясничный радикулит дома, запомните, что существует реальная опасность фармакологического лечения. Более чем в 80 % клинических случаев воспаление корешковых нервов – это осложнение длительно протекающего дегенеративного дистрофического процесса в области пояснично-крестцового отдела позвоночника.
Что делают современные фармаколочгеиские препараты:
- нестероидные противовоспалительные средства подавляют воспалительный процесс и купируют боль, тем самым лишая организм возможности хоть как-то предотвратить разрушение корешкового нерва в связи с оказываемым на него давлением со стороны тел соседних позвонков;
- сосудорасширяющие препараты усиливают кровоток и микроциркуляцию лимфатической жидкости, что только на первый взгляд хорошо, на самом деле это провоцирует ухудшение состояния мышечных тканей, увеличивает нагрузку на окружающие позвоночных столб мягкие ткани;
- миорелаксанты призваны купировать напряжение мышечного волокна, тем самым блокируется окончательно компенсаторная защита корешкового нерва и он может повергнуться тотальному разрушению за счет компрессии и ишемии (по мере его омертвения болевой синдром проходит
- но нарушается работа вегетативной нервной системы, что негативно скажется на организме человека в будущем);
- хондропротекторы при большинстве заболеваний позвоночного столба в принципе бесполезны – они наносят ущерб кошельку пациента.
Стоит избегать подобного лечения и обращаться для разработки курса терапии к мануальному терапевту.
Врач, лечащий радикулит
Кто лечить радикулит, какой врач сможет оказать эффективную и безопасную помощь пациенту при появлении острой боли в области поясницы? В первую очередь это невролог или невропатолог. Участковый терапевт в городской поликлинике не обладает достаточной профессиональной компетенцией для того, чтобы разработать эффективный курс лечения радикулита и спровоцировавшего его заболевания.
Кто лечит радикулит, какой врач, помимо невролога? Это вертебролог – специалист по состояниям позвоночного столба, способный разобраться даже в самом запутанном клиническом случае.
Также можно обратиться к ортопеду или остеопату, мануальному терапевту. Все эти специалисты обладают достаточным уровнем знаний и опытом практической работы для того, чтобы не только оказать первую помощь, но и устранить все потенциальные причины развития радикулита поясничного отдела позвоночника.
Основной врач, лечащий радикулит – вертебролог и невролог. При отсутствии возможности записаться к этим докторам, посетите мануального терапевта, ортопеда или остеопата. Если накануне развития радикулита было травматическое воздействие (падение, ушиб, ДПТ), то рекомендуем сначала обратиться к травматологу, чтобы исключить перелом, трещину, разрыв или растяжение тканей.
Как быстро лечить радикулит дома?
Существует несколько способов того, как лечить радикулит в домашних условиях быстро, и каждый из них связан с тем, чтобы сначала устранить причину негативного воздействия. Например, если заболевание носит инфекционный характер, то пропить курс антибиотиков или противовирусных препаратов. Если это последствие травмы, то стоит носить корсет или соблюдать строгий постельный режим (в зависимости от вида и тяжести травматического повреждения).
Как лечить радикулит дома, если заболевание связано с хроническим дегенеративным дистрофическим процессом в области межпозвоночных хрящевых дисков:
- поменять свой образ жизни и чаще гулять на свежем воздухе, заниматься спортом;
- выпивать в сутки не менее 2-х литров чистой питьевой воды;
- правильно организовать свое спальное и рабочее место;
- посещать курсы массажа и остеопатии не реже двух раз в год;
- выполнять ежедневно дома комплекс лечебной гимнастики, который для вас разработан индивидуально мануальным терапевтом;
- отказаться от курения и употребления алкогольных напитков;
- при тяжелой физической работе использовать специальный поддерживающий корсет для спины.
Лечение радикулита, как правило, длительное и связано с тем, что исключается действие причины, его провоцирующей. Затем проводится реабилитационный курс лечения. Он может включать в себя остеопатию и массаж, лазерное воздействие, лечебную гимнастику и кинезиотерапию, физиотерапию и многое другое. Не стоит использовать перечисленные выше фармаколочгеиские препараты. Они причиняют больше вреда вашему здоровью, чем приносят пользы.
Как лечить приступ обострения радикулита?
Радикулит при его первом появлении считается острым воспалительным процессом. Если не удается купировать приступ в течение 7 – 10 дней, то заболевание переходит в статус хронического. Если не предпринимать меры для лечения основного заболевания, то приступы радикулита становятся регулярными с нарастающей интенсивностью проявления клинических симптомов.
Как лечить приступ радикулита в пояснице в домашних условиях:
- срочно прекратить любую физическую нагрузку;
- лечь на спину на жесткую поверхность и попытаться расслабить мышцы спины и поясницы;
- если это не поможет купировать острую боль в течение 20 – 30 минут, срочно обратитесь к врачу.
Лечить обострение радикулита самостоятельно, без контроля со стороны врача нельзя. Вы не сможете отличить процесс регенерации тканей от их атрофии. Напрмиер, если компрессия на пораженный корешковый нерв или его ответвление будет усиливаться и при этом нарушиться трофика тканей за счет спазма кровеносных сосудов, то высока вероятность, что начнется атрофия (омертвение) нервного волокна. В этом случае болевой синдром полностью купируется. Пациент начнет испытывать существенное облегчение своего состояния. Но атрофия нервного волокна повлечет за собой онемение определённых участков тела, нарушение в работе кишечника и мочевого пузыря, дискинезию желчевыводящих путей, атонию желудка и многие другие разрушительные процессы. Сразу эти изменения можно и не заметить.
Последствия могут быть разрушительными для здоровья человека. Особую опасность представляют патологии, которые затрагивают нервные сплетения. При их дальнейшем развитии без болевого синдрома могут возникать парезы и параличи нижних конечностей, недержание мочи и кала, полная функциональная неспособность пациента.
Не рискуйте своим здоровьем. Перед тем, как лечить обострение радикулита, обязательно посетите врача невролога или вертебролога. Строго соблюдайте все рекомендации врача. Не применяйте непроверенные методы, которые могут причинить вред вашему здоровью.
Имеются противопоказания, необходима консультация специалиста.
- Главная
- Статьи
- Радикулит: как лечить
Заболевание нервной системы, в основе которого лежит поражение корешков спинного мозга, называют радикулитом. Запущенные формы патологии могут стать причиной инфаркта, приводящего к частичной или полной утрате чувствительности и двигательных функций организма. Поэтому радикулит требует своевременного и комплексного лечения по программе, составленной вертебрологом или неврологом.
Радикулит и причины его появления
Основная причина радикулита – дегенеративно-дистрофические изменения тканей позвоночника. Чаще всего болезнь развивается на фоне:
- межпозвоночной грыжи;
- уменьшения просвета спинномозгового канала;
- опухолевых новообразований в позвоночнике и прилегающих к нему тканях;
- остеофитов;
- дегенерации позвонковых дисков;
- аномалий в строении позвоночника;
- травм;
- нарушений обмена веществ;
- корешковых форм нейровирусных патологий (например, клещевого энцефалита);
- инфекционных заболеваний (цереброспинального менингита, туберкулеза и пр.).
Спровоцировать приступ болезни могут резкие движения, переохлаждения, поднятие тяжелых предметов, долгое пребывание в неудобной позе. В группе риска по радикулиту находятся люди, занятые физическим трудом, и профессиональные спортсмены.
Клинические признаки
В зависимости от локализации очага болезни и клинических проявлений выделяют 3 формы заболевания: пояснично-крестцовую, грудную и шейную. Степень недуга определяет, как лечить радикулит. Общими симптомами являются простреливающие боли, покалывание, онемение, снижение температурной и болевой чувствительности на пораженном участке. Кроме этого, у всех больных клиническая картина дополняется сосудистыми нарушениями и мышечной слабостью.
- ложатся на плоскую поверхность, подложив под живот плотный валик или подушку;
- садятся на диван или кровать, подогнув под себя одну ногу, и упираются руками в поверхность перед собой.
При пальпации наблюдается болезненность в подколенных ямках, на задней поверхности бедер, в центре ступней, на пятках и в паравертебральных зонах поясницы.
Первый признак развития этой формы патологии – односторонняя боль в области шеи, заставляющая заболевшего человека удерживать голову в наклонном положении с одновременным поворотом лица в противоположную сторону (как при кривошее). Неприятные ощущения усиливаются при чихании, кашле и любых движениях верхней части туловища. В тех случаях, когда причиной шейного радикулита становится грыжа диска, болевой синдром иррадиирует в проксимальные отделы верхних конечностей, в грудную или подлопаточную область. Нередки случаи обострения болей в ночное время.
Признаками, сигнализирующими о развитии этой формы патологии, являются боли, возникающие при пальпации паравертебральных точек, а также повышение тонуса мышц на проблемном участке. У больных снижается чувствительность в зоне пораженных нервных корешков, развивается парез мышц предплечья. Иногда клиническая картина болезни дополняется вегетососудистыми нарушениями (чрезмерной потливостью, отеканием тканей, постоянным ощущением холода, общей слабостью). В исключительных случаях у больных развивается спондилокоронарный синдром. Его классическим проявлением считаются боли в зоне сердца, появляющиеся и усиливающиеся при наклонах, поворотах, сгибании и разгибании тела.
Как лечить радикулит: методика
После детальной диагностики врач назначает терапию и определяет, как лечить радикулит. В большинстве случаев применяются консервативные методы. В схему терапии включают:
- иммобилизацию позвоночника (больному предписывают строгий постельный режим вплоть до исчезновения острых болей);
- пероральный прием или внутримышечные инъекции анальгетиков;
- применение местнораздражающих средств (например, перцового пластыря);
- прием противовоспалительных препаратов;
- лечебную физкультуру;
- курсы мануальной терапии;
- блокады мышц, находящихся в состоянии спазма;
- инъекции витамина B12;
- иглорефлексотерапию;
- вытяжение позвоночника, позволяющее увеличить щели между позвонками и освободить зажатые нервные окончания;
- радоновые и сероводородные ванны;
- грязелечение.
Особую роль в вопросе, как лечить радикулит отводят диетотерапии. Больному рекомендуют питаться небольшими порциями до 5 раз в сутки. Из рациона советуют исключить следующие продукты:
- мучные изделия;
- крепкие бульоны;
- сладости;
- жирное мясо;
- копчености;
- кофе и другие напитки с повышенным содержанием кофеина;
- соленые закуски;
- острые специи;
- алкоголь;
- газированные напитки.
В меню больного должно быть много овощей и фруктов, продуктов, богатых клетчаткой, нежирная рыба, крупы и бобовые. Особенно полезны при радикулите огурцы, редис, томаты, хурма, курага, гранаты, морковь, черная бузина, чернослив и капуста.
Так лечить радикулит, как предписывает схема консервативной терапии, не всегда целесообразно. Если после 3-4 месяцев лечения больному не удается полностью избавиться от болей, то ему предлагают выполнить операцию (удалить межпозвоночную грыжу). Бесспорным основанием для проведения хирургического вмешательства является парализующий ишиас (поражение корешков седалищного нерва).
Приходите в нашу клинику. При своевременной диагностике и адекватном лечении прогноз радикулита благоприятный. Мы поможем добиться длительной ремиссии или полного выздоровления!

Инфекции, проникающие в организм человека, оказывают негативное воздействие на все его органы и системы.
Нередко в очаге поражения оказывается такой жизненно важный орган как позвоночник.
В результате развитии патогенных микроорганизмов возникают воспалительные реакции, охватывающие костную ткань позвоночного столба, а также область межпозвоночных дисков.
Воспаление может развиться на любом участке позвоночника, чаще всего, имеет место множественное поражение.
Патология имеет характерные симптомы, однако, на начальном этапе они могут отсутствовать.
Вне зависимости от клинических проявлений, пациенту требуется правильное лечение, которое, чаще всего, носит консервативный характер.
Характеристика заболевания
Туберкулез позвоночника (спондилит) представляет собой заболевание воспалительно-инфекционной природы. Патология развивается при проникновении в организм возбудителя, которым является микробактерия (палочка Коха).
Важно понимать, что данный микроорганизм обладает особой способностью, устойчив к воздействию спиртов, кислотной и щелочной среды, экстремальных температур, некоторых видов антибиотиков.

Заражение происходит несколькими способами:
- Воздушно – капельный. При чихании, кашле, во время разговора, бактерии из организма больного человека попадают в воздух, через который они распространяются на значительное пространство. В воздухе микроорганизм сохраняет свою жизнеспособность на протяжении нескольких суток, что делает вероятность заражения довольно высокой;
- Алиментарный (через продукты питания). Данный способ является менее распространенным, ведь большинство бактерий Коха, попав в организм человека с зараженными продуктами питания, погибает в желудке или кишечнике;
- Контактно-бытовой. Так как бактерии обладают повышенной устойчивостью к воздействию окружающей среды, заражение возможно и при непосредственном контакте с больным. Либо при использовании инфицированных предметов обихода (полотенца, постельное белье).
В зависимости от разновидности патологии, ее течение может быть различным.
| Костный спондилит: | Синовиальный спондилит: |
| Бактерия поражает губчатую костную ткань позвоночника. В результате этого внутренние слои костной ткани деформируются, в позвонке образуется полость. С течением времени она заполняется соединительной тканью, имеющей зернистую структуру. Это приводит к значительной деформации костной и суставной тканей позвоночника. Если пациенту не оказать должную помощь, заболевание приводит к ограничению подвижности, и, как следствие, к инвалидности. | При данной форме заболевания воспалительный процесс охватывает суставную ткань. На начальных стадиях развития очаги воспаления изолированы, симптомы патологии проявляются слабо. С течением времени заболевание прогрессирует, воспалительный процесс охватывает межпозвоночные диски, расположенные поблизости. Воспаление становится все более обширным, что приводит к разрушению межпозвоночных дисков, позвонков и, в конечном итоге, к значительной деформации позвоночного столба. |
Существует несколько критериев, по которым принято выделять различные формы болезни. Так, в зависимости от области поражения, различают костную форму (поражаются глубокие слои костной ткани позвонка) и синовиальную (воспаление охватывает хрящевую ткань межпозвоночного диска).
Патология может иметь локальный характер, когда имеет место единичный, изолированный очаг воспаления. Распространенный - когда очаг воспаления охватывает область соседних позвонков, или множественный, когда повреждена значительная часть позвоночного столба.
Заболевание развивается постепенно, всего выделяют 5 стадий, для каждой из которых характерны свои симптомы:
- На начальной стадии формируется первичный остит – незначительная деформация тканей. При этом какие – либо проявления патологии могут отсутствовать;
- Позвоночник не теряет свои функции, однако, при физических нагрузках пациент испытывает дискомфорт и болезненные ощущения;
- Подвижность позвоночника постепенно утрачивается;
- Позвонки и межпозвоночные диски сильно деформированы, разрушены;
- На заключительной стадии развития болезни у пациента возникают различного рода осложнения.
Туберкулез позвоночника считается довольно распространенным заболеванием, примерно в половине случаев инфицирования развивается именно поражение позвоночного столба.
Причем нередко (примерно в 10% случаев) данная патология возникает совместно с другими активными формами туберкулеза (например, туберкулез легких, кишечника). Известно, что болезнь чаще встречается у мужчин в возрасте 20-40 лет.
Воспалительный процесс может возникать на любом участке позвоночного столба, однако, наиболее часто болезнь развивается в грудном (60%) и поясничном (30%) отделах позвоночника. Крестцовый и шейный отдел повреждаются сравнительно редко (в 5% случаев).
Причины и факторы риска
Раньше туберкулез позвоночника считался заболеванием, которому подвержены люди, проживающие в неблагоприятных условиях (иммигранты, лица без определенного места жительства). Однако все чаще заболевания выявляются и у успешных в материальном и социальном плане людей.
К развитию патологии могут привести различные неблагоприятные факторы, такие как:
- Контакт с больным или использование его личных вещей;
- Заболевания бактериальной и вирусной природы, приводящие к нарушениям в работе иммунной системы;
- Неблагоприятные условия проживания (антисанитария);
- Отсутствие полноценного питания, недостаточное потребление витаминов и белковых продуктов;
- Тяжелые физические нагрузки;
- Травмы спины;
- Длительное общее или местное переохлаждение;
- Вредные привычки (курение, употребление спиртного или наркотических препаратов).

При отсутствии терапии спондилит может привести к весьма неблагоприятным последствиям. Наличие хронического очага воспаления в организме провоцирует появление болезненных абсцессов и свищей, которые нередко становятся входными воротами для вторичной инфекции.
У больного отмечается значительная деформация позвоночника, нарушение его функциональности. В результате этого существенно ограничивается двигательная активность человека, что приводит к стойкой потере трудоспособности и инвалидности.
Кроме того, если очаг воспаления локализуется в поясничном или крестцовом отделах, нарушается работа органов малого таза, что способствует появлению проблем с мочеиспусканием, репродуктивной функцией. Воспаление костной или хрящевой ткани позвоночника также является частой причиной развития онкологических заболеваний на данном участке.
Видео: "Туберкулез"
Симптомы и методы диагностики
На начальных этапах развития болезни симптомы могут и не проявляться, но, с течением времени заболевание приобретает характерную клиническую картину.
Основными признаками туберкулеза позвоночника считаются:
- Незначительное повышение температуры тела (по мере прогрессирования болезни температурные показатели будут увеличиваться);
- Хроническая усталость, плохое самочувствие;
- Снижение интеллектуальной и физической трудоспособности;
- Появление болезненных ощущений (на последних стадиях боль возникает даже в состоянии покоя);
- Снижение функциональности позвоночника, искривление позвоночного столба;
- Постоянное чувство напряжения мышечной ткани позвоночника (при воздействии на нее пациент ощущает боль);
- Снижение чувствительности конечностей, дальнейшая их парализация.
Для постановки диагноза необходимо оценить совокупность клинических проявлений болезни, а также провести ряд инструментальных исследований. Наиболее информативными являются рентгенография грудной клетки и МРТ позвоночника.
Рентгеновское исследование позволяет обнаружить первичные очаги туберкулезной инфекции, которые расположены в лимфатических узлах грудной клетки, а также в верхних отделах легких. Данный метод также позволяет определить давность инфицирования.
Если патология находится на ранней стадии развития, при помощи исследования можно увидеть незначительную деформацию тел позвонков. Если же инфицирование произошло давно, в очагах поражения образуются кальциевые отложения, которые можно увидеть при помощи рентгена.
МРТ позволяет определить наличие туберкулезных абсцессов, образующихся в области поражения, оценить степень деформации позвонков и искривления позвоночного столба.

Для получения более детальной картины развития болезни используют и другие диагностические методы, такие как: УЗИ; КТ; гистологическое исследование тканей пораженного участка; биопсия.
Методы лечения
Терапия туберкулеза позвоночника имеет 2 задачи. Это уничтожение возбудителя и восстановление поврежденной ткани позвоночного столба. Выбор того или иного метода лечения осуществляется врачом в зависимости от стадии развития болезни, очага поражения, состояния здоровья пациента. Чаще всего применяют консервативные способы терапии.
Вылечить туберкулез позвоночника без использования антибактериальных средств невозможно, так как первопричина заболевания – бактериальная инфекция. Однако, важно помнить, что палочка Коха устойчива к воздействию некоторых видов антибиотика, поэтому конкретный препарат назначают только после проведения специальных бактериологических тестов на чувствительность. Без этого лечение может оказаться не только неэффективным, но и вредным для организма пациента.
Прием антибиотиков осуществляется длительным курсом, поэтому, чтобы устранить побочные эффекты, назначают прием препаратов против дисбактериоза. Необходимо и использование витаминных комплексов для укрепления иммунитета. В зависимости от имеющихся симптомов, назначают прием обезболивающих, жаропонижающих средств, хондопротекторов для восстановления поврежденных тканей.
Данный метод используется крайне редко, так как оперативное вмешательство на позвоночнике несет в себе многочисленные риски, операция является довольно опасной. Оперативное лечение назначают только в том случае, если имеет место значительная деформация тканей позвоночника, и восстановить их при помощи лекарственных препаратов невозможно.
При туберкулезе позвоночника, когда возникает деформация и разрушение тканей позвонков, необходимо ограничить подвижность позвоночного столба, снизить нагрузку, которая на него приходится. Для этого используют специальные гипсовые корсеты, которые изготавливают для каждого пациента индивидуально. Длительность ношения такого корсета может быть различной, это зависит от масштабов поражения.
Важно понимать, что самолечение в домашних условиях может усугубить проблему. Правильная терапия включает в себя прием специальных препаратов, назначать которые должен только врач. Применение средства народной медицины в домашних условиях является дополнением к основному лечению, но, ни в коем случае не альтернативой.
Известны многочисленные народные рецепты, позволяющие облегчить симптомы болезни:
- Спиртовая настойка прополиса (принимать по 10 капель в день);
- Мед и маточное молочко (если нет аллергии на продукты пчеловодства);
- Отвар шиповника, смешанный с овсяным отваром в равных пропорциях (принимать по 1 ст. в день).
Профилактика
Для того чтобы защитить себя от опасного заболевания необходимо:
- Избегать контактов с больными, не пользоваться их вещами;
- Укреплять иммунитет;
- Создать приемлемые условия проживания, заботиться о чистоте дома;
- Проходить плановые медицинские осмотры (в частности, 1 раз в год необходимо делать флюорографию);
- Проходить своевременную вакцинацию от туберкулеза.

Прогноз на выздоровление
Прогноз зависит от правильности и своевременности назначенного лечения. Если патология была выявлена на ранних стадиях, лечение будет более простым, а прогноз – более благоприятным. В большинстве случаев пациенту удается восстановить поврежденные ткани и вернуться к полноценной жизни. Если же терапия отсутствует, прогноз весьма неблагоприятный: туберкулез может привести к полной парализации.
Заключение
- Туберкулез позвоночника – хроническое инфекционно-воспалительное заболевание, возбудителем которого является бактерия Коха;
- Заболевание поражает костную или хрящевую ткань позвонков;
- Патология имеет характерную клиническую картину, но на начальном этапе симптомы могут не проявляться;
- Для постановки диагноза используют различные способы, в частности, рентгенографию и МРТ;
- Лечение осуществляется консервативным способом, включающим в себя курс приема антибиотиков. Хирургическая операция назначается лишь при значительном поражении тканей.
Пройдите тест и оцените свои знания, насколько хорошо Вы усвоили материал: Что такое туберкулез позвоночника? Методы лечения и последствия.
Читайте также:


