Пациент no 1 туберкулез легких
ВЫБОР АНТИМИКРОБНЫХ ХИМИОПРЕПАРАТОВ ПРИ ТУБЕРКУЛЕЗЕ
Туберкулез является причиной наибольшего числа летальных исходов, вызванных одним микроорганизмом. Новая эра в лечении туберкулеза началась в 1946 г. с началом применения стрептомицина, а в 1952 г. и 1970 г. - изониазида и рифампицина, соответственно. В настоящее время наибольшую проблему в химиотерапии туберкулеза представляют множественнорезистентные штаммы микобактерий, то есть штаммы, устойчивые к двум и более противотуберкулезным препаратам, осбенно к изониазиду и рифампицину.
Этиология
Туберкулез могут вызывать два представителя семейства Mycobacteriaceae отряда Actinomycetales: M.tuberculosis и M.bovis. Кроме того, иногда упоминается M.africanum - микроорганизм, занимающий промежуточное положение между M.tuberculosis и M.bovis и в редких случаях являющийся причиной туберкулеза на африканском континенте. Вышеперечисленные микроорганизмы объединяют в комплекс M.tuberculosis, что фактически является синонимом M.tuberculosis, так как два других микроорганизма встречаются относительно редко.
Человек является единственным источником M.tuberculosis. Основным способом передачи инфекции является воздушно-капельный путь. Редко инфекция может быть обусловлена употреблением молока, инфицированного M.bovis. Описаны также случаи контактного заражения у патологоанатомов и лабораторного персонала.
Обычно для развития инфекции необходим длительный контакт с бактериовыделителем.
Выбор режима терапии
Клинические формы туберкулеза мало влияют на методику химиотерапии, большее значение имеет величина бактериальной популяции. Исходя из этого все больные могут быть разделены на четыре группы:
I. Пациенты с впервые выявленным легочным туберкулезом (новые случаи) с положительными результатами исследования мазков, тяжелым абациллярным туберкулезом легких и тяжелыми формами внелегочного туберкулеза.
II. К этой категории относятся лица с рецидивом болезни и те, у кого лечение не дало ожидаемого эффекта (положительный мазок мокроты) или было прервано. По окончании начальной фазы химиотерапии и при отрицательном мазке мокроты приступают к фазе продолжения. Однако при обнаружении микобактерий в мокроте начальную фазу следует продлить еще на 4 нед.
III. Пациенты, страдающие туберкулезом легких с ограниченным поражением паренхимы и имеющие отрицательные мазки мокроты, а также пациенты с нетяжелым внелегочным туберкулезом.
Значительную часть этой категории составляют дети, у которых легочный туберкулез почти всегда протекает на фоне отрицательных мазков мокроты. Другую часть составляют пациенты, инфицированные в подростковом возрасте, у которых развился первичный туберкулез.
IV. Больные хроническим туберкулезом. Эффективность химиотерапии больных этой категории даже в настоящее время низкая. Необходимо использование резервных препаратов, возрастает продолжительность лечения и процент НР, требуется высокое напряжение от самого пациента.
Схемы терапии
Для обозначения схем лечения используются стандартные шифры. Весь курс лечения отражается в виде двух фаз. Цифра, стоящая в начале шифра, показывает продолжительность этой фазы в месяцах. Цифра внизу после буквы ставится, если препарат назначается менее 1 раза в сутки и обозначает кратность приема в неделю (например, Е3). Альтернативные препараты обозначают буквами в скобках. Например, начальная фаза 2HRZS(E) означает ежедневный прием изониазида, рифампицина, пиразинамида в сочетании либо со стрептомицином, либо с этамбутолом в течение 2 мес. После завершения начальной фазы при отрицательном результате микроскопии мазка мокроты приступают к фазе продолжения химиотерапии. Однако, если через 2 мес лечения в мазке обнаруживают микобактерии, начальную фазу лечения следует продлить на 2-4 нед. В фазу продолжения, например 4HR или 4H3R3, изониазид и рифампицин используют ежедневно или 3 раза в неделю в течение 4 мес.
В табл. 1 и 2 представлены рекомендуемые схемы химиотерапии у различных групп больных туберкулезом и дозы основных противотуберкулезных препаратов, соответственно.
Таблица 1. Схемы химиотерапии у различных групп больных туберкулезом
| Группа больных | Начальная фаза | Фаза продолжения | Всего | ||||||
|---|---|---|---|---|---|---|---|---|---|
| схема | месяцев | число доз | схема | месяцев | число доз | месяцев | число доз | ||
| I. Новый случай бациллярной формы туберкулеза Тяжелый абациллярный туберкулез Тяжелый внелегочный туберкулез | HRZE | ||||||||
H3R3Z3E3
24
6
180
8
204
Рецидив
Другие случаи повторного лечения
HRZE
H3R3Z3E3
1
3
36
H3R3E3
H3R3E3
5
5
60
60
8
8
150
96
Внелегочный туберкулез (нетяжелый)
H3R3Z3
24
H3E3
6
8
96
| Препарат | Рекомендуемые дозы, мг/кг | ||
|---|---|---|---|
| ежедневно | интермиттирующий прием | ||
| 3 раза в неделю | 2 раза в неделю | ||
| Изониазид | 4-6 | 8-12 | 13-17 |
| Рифампицин | 8-12 | 8-12 | 8-12 |
| Пиразинамид | 20-30 | 30-40 | 40-60 |
| Стрептомицин | 12-18 | 12-18 | 12-18 |
| Этамбутол | 15-20 | 25-35 | 40-50 |
Стандартные режимы терапии туберкулеза, рекомендованные ВОЗ, во всем мире подтвердили свою высокую эффективность. При использовании стандартных схем химиотерапии необходимо придерживаться единой интерпретации терминов, предложенных ВОЗ:
- пациент с положительным результатом исследования мокроты- при микроскопическом исследовании микобактерии выявляются по меньшей мере в двух пробах мокроты; или микобактерии присутствуют по меньшей мере в одной пробе мокроты, а при рентгенологическом обследовании обнаруживают изменения в легких, характерные для активной формы легочного туберкулеза; или при микроскопическом исследовании хотя бы одна проба мокроты оказывается положительной и при посеве обнаруживается M.tuberculosis;
- пациент с отрицательным результатом исследования мазка мокроты- при микроскопическом исследовании по меньшей мере в двух пробах мокроты отсутствуют микобактерии, а при рентгенологическом обследовании обнаруживают изменения, характерные для активной формы туберкулеза; или при микроскопическом исследовании по крайней мере в одной пробе мокроты не обнаружены микобактерии, но при посеве выделяется M.tuberculosis;
- внелегочный туберкулез - когда результаты гистологического исследования и/или клинические проявления свидетельствуют об активном внелегочном специфическом процессе; или те случаи, когда по крайней мере один посев пробы, взятой из внелегочного очага поражения, дает положительный результат на M.tuberculosis;
- новый случай - пациент никогда не принимал противотуберкулезные препараты более 1 мес;
- рецидив - пациент, у которого в прошлом врач констатировал полное излечение;
- неудача при лечении - вновь выявленный пациент, у которого результаты исследования мазков остаются положительными в течение 5 мес или более после начала химиотерапии; или пациент, который прервал лечение на срок от 2 до 5 мес после начала химиотерапии при положительном результате исследования мазков мокроты;
- излечение - для бациллярных больных, когда фиксируют 2 отрицательных пробы мазков мокроты. Как дополнительное доказательство могут быть использованы рентгенологические признаки;
- лечение после перерыва - возобновление химиотерапии после перерыва 2 мес и более;
- выполненный курс лечения - пациент получил более 80% назначенных ему препаратов;
- перерыв - перерыв в лечении 2 мес и более;
- хронический случай - пациент, у которого после завершения курса повторного лечения под контролем медицинского персонала результаты исследования мазков остаются положительными.
СТАНДАРТНЫЙ ДЕВЯТИМЕСЯЧНЫЙ РЕЖИМ ТЕРАПИИ
Ежедневный пероральный прием изониазида (0,3 г) с рифампицином (0,6 г) натощак в течение 9 мес высокоэффективен при терапии как туберкулеза легких так и внелегочного туберкулеза, вызванного микобактериями, чувствительными к обоим препаратам. Однако многие авторы рекомендуют на начальном этапе (до получения результатов чувствительности) добавление к вышеуказанным препаратам пиразинамида (25 мг/кг) и стрептомицина (1,0 г) или этамбутола (15-25 мг/кг), особенно если высока вероятность резистентности к изониазиду и рифампицину. В настоящее время, в связи с наличием коротких курсов, применяется относительно редко.
ШЕСТИМЕСЯЧНЫЙ РЕЖИМ ТЕРАПИИ
Одновременное назначение нескольких бактерицидных препаратов позволило говорить о возможности применения краткосрочных курсов терапии длительностью 6 мес. При этом применяется принцип двухэтапного лечения. В течение первых 2 мес лечения применяют 4 основных препарата - изониазид, рифампицин, пиразинамид и стрептомицин или этамбутол (интенсивная, или начальная, или "бактерицидная фаза"), а в последующие 4 мес, как правило, 2 препарата - изониазид и рифампицин (фаза продолжения).
Следует отметить, что при применении четырехкомпонентной терапии резистентность к изониазиду существенно не влияет на эффективность лечения, в то время как при устойчивости к рифампицину прогноз значительно хуже и продолжительность терапии должна составлять 18-24 мес.
ТЕРАПИЯ ПОД НЕПОСРЕДСТВЕННЫМ НАБЛЮДЕНИЕМ
Большинство неудач при терапии туберкулеза связано даже не с резистентностью, а с несоблюдением больными режима приема препаратов. В связи с этим, а также с тем, что при наиболее часто используемом 6-месячном режиме терапии препараты принимаются 1 раз в сутки и реже, была предложена терапия под непосредственным наблюдением (Directly observed therapy - "DOT"). Так как в этом случае прием каждой дозы препарата контролируется медицинским персоналом, значительно повышается комплаентность и минимизируется риск развития резистентности. Один из таких режимов терапии приведен в табл. 3.
Таблица 3. Пример четырехкомпонентной терапии туберкулеза (у взрослых)
под непосредственным наблюдением, включающий 62 дозы препаратов
| Первые 2 нед (ежедневно) | |||
| Изониазид | 0,3 г | ||
| Рифампицин | 0,6 г | ||
| Пиразинамид | 1,5 г при массе тела менее 50 кг | 2,0 г при массе тела 51-74 кг | 2,5 г при массе тела более 75 кг |
| Стрептомицин | 0,75 г при массе тела менее 50 кг | 1,0 г при массе тела 51-74 кг | |
| 3-8 нед (2 раза в неделю) | |||
| Изониазид | 15 мг/кг | ||
| Рифампицин | 0,6 г | ||
| Пиразинамид | 3,0 г при массе тела менее 50 кг | 3,5 г при массе тела 51-74 кг | 4,0 г при массе тела более 75 кг |
| Стрептомицин | 1,0 г при массе тела менее 50 кг | 1,25 г при массе тела 51-74 кг | 1,5 г при массе тела более 75 кг |
| 9-26 нед (2 раза в неделю) | |||
| Изониазид | 15 мг/кг | ||
| Этамбутол | 0,6 г | ||
РЕЖИМЫ ХИМИОТЕРАПИИ ПРОДОЛЖИТЕЛЬНОСТЬЮ МЕНЕЕ 6 МЕС
Некоторые исследователи сообщают о хороших результатах 4- и даже 2-месячных курсов химиотерапии легких форм туберкулеза. Однако большинство специалистов не рекомендует прекращать лечение ранее чем через 6 мес.
ТЕРАПИЯ МНОЖЕСТВЕННОРЕЗИСТЕНТНОГО ТУБЕРКУЛЕЗА
В каждом конкретном случае желательно производить определение чувствительности микобактерий к противотуберкулезным препаратам. В случае выявления резистентности к препаратам I ряда применяют альтернативные препараты, такие как фторхинолоны (офлоксацин, ципрофлоксацин), аминогликозиды (канамицин, амикацин), капреомицин, этионамид и циклосерин.
ПОВТОРНЫЙ КУРС ТЕРАПИИ
Подход к повторному курсу терапии зависит от следующих обстоятельств:
- Рецидив после негативизации мокроты обычно свидетельствует о том, что предшествующее лечение было остановлено преждевременно. При этом в большинстве случаев чувствительность возбудителя сохраняется и наблюдается положительный эффект при назначении стандартной начальной терапии.
- Рецидив обусловлен резистентностью к изониазиду. В этом случае назначается повторный курс химиотерапии рифампицином в комбинации с двумя другими противотуберкулезными препаратами, к которым сохранена чувствительность, общей продолжительностью 2 года.
- Рецидив после нерегулярного приема противотуберкулезных препаратов часто вызывается устойчивыми микобактерями. При этом необходимо скорейшее определение чувствительности и назначение препаратов, чувствительность к которым сохранена.
- При предполагаемой резистентности производится изменение режима терапии с применением препаратов, чувствительность к которым предположительно сохранена.
- Множественная резистентность к наиболее "мощным" препаратам - изониазиду, рифампицину, стрептомицину, этамбутолу, фторхинолонам и пиразинамиду. При этом применяется комбинация 3-4 альтернативных препаратов (этионамид, циклосерин, ПАСК, капреомицин) с возможным одновременным использованием высоких доз (15 мг/кг) изониазида, так как иногда даже при резистентности к нему in vitro отмечается клинический эффект.
ТЕРАПИЯ ТУБЕРКУЛЕЗА У ВИЧ-ИНФИЦИРОВАННЫХ
При терапии туберкулеза у ВИЧ-инфицированных, одновременно получающих антиретровирусную терапию, особое внимание следует обратить на высокую вероятность лекарственного взаимодействия. Так как рифамицины (рифампицин и рифабутин) взаимодействуют с ингибиторами протеаз и с ингибиторами обратной транскриптазы, то данные препараты нельзя принимать совместно. В связи с этим применяют альтернативные режимы терапии, не включающие рифампицин и рифабутин (комбинации изониазида, стрептомицина, пиразинамида и этамбутола). Продолжительность терапии в этом случае базируется на клинической эффективности и обычно составляет не менее 9-12 мес (не менее 6 мес после исчезновения микобактерий в мокроте).
ТЕРАПИЯ ТУБЕРКУЛЕЗА У ДЕТЕЙ
Для терапии туберкулеза легких у детей применяют изониазид (10 мг/кг, но не более 0,3 г, ежедневно) и рифампицин (15 мг/кг, не более 0,6 г, ежедневно) в течение 12 мес. Стрептомицин (20 мг/кг) или этамбутол (15 мг/кг) могут быть добавлены в тяжелых случаях. При туберкулезном менингите дополнительно назначается пиразинамид.
Для лечения асимптоматической инфекции у детей обычно используется монотерапия изониазидом (10-15 мг/кг) в течение 1 года.
ТЕРАПИЯ ТУБЕРКУЛЕЗА ПРИ БЕРЕМЕННОСТИ
При беременности терапия изменяться не должна. Из препаратов I ряда противопоказано применение стрептомицина (ототоксичность для плода). С осторожностью следует использовать изониазид, рифампицин, пиразинамид, этамбутол (возможная тератогенность). В связи с тем, что большинство препаратов II ряда противопоказаны, при необходимости их применения следует рассмотреть вопрос о возможном прерывании беременности.
ТЕРАПИЯ ТУБЕРКУЛЕЗА ПРИ ВЫРАЖЕННОЙ ПОЧЕЧНОЙ НЕДОСТАТОЧНОСТИ И УРЕМИИ
При нарушении функции почек нет необходимости в изменении режима дозирования изониазида и рифампицина, однако, так как эти препараты удаляются при диализе, их следует принимать после этой процедуры. При тяжелой почечной недостаточности этамбутол и пиразинамид применяют в дозе 8-10 мг/кг и 15-20 мг/кг соответственно. Необходимо избегать применения стрептомицина и других аминогликозидов; если они все-таки назначены, то обязателен мониторинг их концентрации в сыворотке крови.
Обычно используется схема 2HR/6HR.
ТЕРАПИЯ ТУБЕРКУЛЕЗА ПРИ ПАТОЛОГИИ ПЕЧЕНИ
В большинстве случаев нет необходимости в изменении выбора противотуберкулезных препаратов и их дозирования. Однако при тяжелых заболеваниях печени рекомендуется терапия изониазидом и этамбутолом (+ стрептомицин) в течение 1,5-2 лет.
При остром вирусном гепатите по возможности следует отложить химиотерапию до разрешения гепатита или назначить схему 3ES, а затем 6HR.
ТЕРАПИЯ ТУБЕРКУЛЕЗА У ПАЦИЕНТОВ, ПОЛУЧАЮЩИХ ИММУНОСУПРЕССИВНУЮ ТЕРАПИЮ
При развитии туберкулеза на фоне иммуносупрессивной терапии назначаются стандартные режимы противотуберкулезной химиотерапии. Нет острой необходимости в отмене иммуносупрессивных препаратов.
ОСОБЕННОСТИ ТЕРАПИИ ТУБЕРКУЛЕЗНОГО МЕНИНГИТА
Кроме комбинации изониазида, пиразинамида и рифампицина, многие авторы в тяжелых случаях рекомендуют применение глюкокортикоидов (60-80 мг/сут по преднизолону) с последующим снижением дозы через 1-2 нед и полной отменой через 4-6 нед.
Общие сведения
Туберкулез легких является наиболее распространенной формой туберкулеза. Связано это с тем, что основной механизм передачи туберкулеза – воздушно капельный, и микобактерии первично попадают в легкие.
Следует понимать, что именно больные с легочной формой туберкулеза являются основным источником инфекции для окружающих их людей (бактериовыделители).
Симптомы
Туберкулёз лёгких может длительное время протекать бессимптомно или малосимптомно и обнаружиться случайно при проведении флюорографии , рентгена грудной клетки, постановке реакции Манту. Зачастую симптомы туберкулеза легких трудно отличить от симптомов бронхита, пневмонии или ОРВИ. Основным тревожным знаком бывает сохранение симптомов длительное время и отсутствие улучшения на фоне стандартного лечения перечисленных заболеваний.
К основным симптомам туберкулеза легких можно отнести:
- кашель или покашливание с выделением мокроты, возможно с кровью;
- длительное повышение температуры до 37-37,5 градусов;
- быстрая утомляемость и появление слабости;
- снижение или отсутствие аппетита, потеря в весе;
- повышенная потливость, особенно по ночам;
- появление одышки при небольших физических нагрузках.
При сохранении хотя бы одного из перечисленных выше симптомов в течение трех недель необходимо срочно обратиться к терапевту или к врачу-фтизиатру. При подозрении на наличие туберкулеза пациента направляют в туберкулезный диспансер, где проводят все необходимые обследование и при подтверждении диагноза назначают лечение.
Диагностика
Диагностикой туберкулеза легких занимаются терапевт (или педиатр) по месту жительства и врачи-фтизиатры в туберкулезном диспансере или специализированном стационаре. В зависимости от возраста пациента диагностический план будет включать различные исследования. У детей ключевое место в диагностике занимает проба Манту. Это специфическая реакция на внутрикожное введение туберкулина (вещество, являющееся продуктом жизнедеятельности микобактерий). Проба Манту проводится ежегодно всем детям при отсутствии противопоказаний. В случае обнаружения положительной или гиперергической реакции педиатр может направить ребенка в туберкулезный диспансер для дальнейшего обследования. Однако следует понимать, что такая положительная реакция может быть проявлением как инфекционной аллергии так и поствакцинальной. При оценке результатов принимают во внимание срок, прошедший с момента вакцинации или ревакцинации, характер и динамику предыдущих реакций.
Существуют строгие критерии по которым врач может отличить первичное инфицирование от поствакцинальной аллергии. При подозрении на инфицирование микобактериями назначают дополнительное обследование, которое в целом схоже с обследованием взрослых людей:
- обследование мокроты с проведением бактериоскопии и бактериологических исследований;
- рентгенография лёгких;
- общий анализ крови (могут быть выявлены умеренное увеличение СОЭ, небольшой лейкоцитоз со сдвигом лейкоцитарной формулы влево, эозинофилия, лимфопения).
При необходимости назначают компьютерную томографию или магнитно-резонансную томографию легких, бронхоскопию, биопсию легких, рентген позвоночника, суставов, УЗИ органов брюшной полости и другие исследования.
При постановке диагноза указывают локализацию поражения, фазу патологического процесса, осложнения. По наличию или отсутствию выделения больным туберкулёзной палочки туберкулёз характеризуют как БК (+) или БК (-). БК+ пациенты являются активными бактериовыделителями и способны заражать окружающих людей воздушно-капельным путем.
Лечение
В ряде случаев для первичного обследования и лечения пациенту рекомендуют госпитализацию. Лечение проводит фтизиатр совместно с терапевтом (педиатром) и врачами других специальностей. Основой лечения является этиотропная химиотерапия. Лечение больных туберкулёзом длительное (6-18 мес) и включает несколько этапов (стационар-санаторий-противотуберкулёзный диспансер).
Химиотерапию начинают сразу после установления диагноза, проводят длительно и непрерывно. Обычно назначают комбинацию из 2 и более лекарственных средств (к ним относятся такие препараты как изониазид, рифампицин, этамбутол, стрептомицин, пиразинамид и др). Кроме того проводят комплекс неспецифических мероприятий, направленных на укрепление защитных сил организма (лечебное питание, витаминотерапию, физиопроцедуры, ЛФК и др.).
Лекарственные противотуберкулёзные препараты обладают рядом побочных эффектов и требуют строгого соблюдения режима применения. В то же время неправильное или недостаточное лечение превращает легко излечимую форму болезни в трудно излечимый лекарственно-устойчивый туберкулез. Именно поэтому следует строго соблюдать все рекомендации врача подозам и срокам лечения. При отсутствии лечения смертность от активного туберкулеза доходит до 50% в течение одного-двух лет. В остальных 50% случаев нелеченый туберкулез переходит в хроническую форму. Хронический больной продолжает выделять микобактерии и заражать окружающих.

Дата публикации: 06.05.2019 2019-05-06
Статья просмотрена: 107 раз
В статье представлены результаты исследований клинических и субклинических особенностей у больных был туберкулез лёгких AFB (+). Оценка результатов лечения туберкулеза лёгких AFB (+) режимом лечения 2SHRZ/4RHE в 74-й центральной больнице во Вьетнаме.
Ключевые слова: клинические и субклинические особенности, результаты лечения, туберкулеза лёгких.
- Введение, постановка проблемы
Последнее время увеличение заболеваемости туберкулезом лёгких AFB (+) у пожилых людей является проблемой во многих странах мира, в том числе есть и в нашей стране [1]. Поскольку организм уменьшается иммунитет, пожилые люди более подвержены туберкулезу легких. Если у молодых людей бактерии проникают в организм извне, вызывая заболевание, являются основными, то у пожилых людей причиной возникновения бактерий в основном являются старые поражения в организме, которые вырастают. Выявление туберкулеза легких у пожилых людей может быть отсрочено, потому что многие пожилые люди страдают от хронических респираторных заболеваний, симптомы этих заболеваний похожи на симптомы туберкулеза легких (кашель, боль в груди. ), поэтому, больные туберкулезом легких ошибочно думают о другом заболевании [2]. В 2014 году национальный центр по туберкулезу разработал схему 2S (E) HRZ/4RHE для пожилых людей. Поэтому исследований, связанных с вышеуказанным режимом, немного. Поэтому мы проводим исследования по данной теме со следующими целями:
1. Описание некоторых клинико-субклинических особенностей туберкулеза легких AFB (+) у пожилых людей.
2. Оценка результаты лечения схемы 2SHRZ/4RHE у пожилых людей.
- Объект иметод исследования.
2.1 Объект исследований: 83 пожилых пациентов, диагностированы туберкулез легких AFB (+).
2.1.1 Диагностические критерии.
— У пожилых пациентов (в возрасте 60 лет и старше) есть диагностирован туберкулез легких (+) по 1 из 3 следующих критериев:
+ Как минимум 2 образцов AFB (+) из 2 разных образцов мокроты.
+ Образец мокроты AFB (+) и существует прогрессирующее изображение туберкулеза легких на рентгенограмме.
+ Образец мокроты AFB (+) и положительная культура.
- Пациент был впервые диагностирован с туберкулезом, никогда не лечился от туберкулеза или получал лечение от туберкулеза менее 1 месяца.
2.1.2 Критерии исключения.
+ Пациенты с туберкулезом легких, получающие лечение по другим схемам.
+ Исключить случаи отмены лечения, смерть не из-за токсина лекарств и возраст до 60 лет.
2.2 Метод исследований.
+ Тип исследования: ретроспективное исследование.
+время и место исследования: Исследование проводилось с 09/2015 по 12/2016 в 74 -й центральной больнице.
— Размер образцов исследования и порядок проведения: произвольный образец
— Индикаторы исследования: Клинические поражения XQ, классифицированные в соответствии с основными поражениями на рентгенограмме легких по Лопо де Карвалью, включая 4 типа туберкулёзов легких: не кавернозные инфильтраты (1a) и каверна (1b), точный туберкулез легких не имеет каверну (2a) и каверна (2b), туберкулез характеризуется небольшими размерами поражений (3), туберкулез легких без каверны (4a) и каверна (4b). Оценка повреждения легких по Американской торакальной ассоциацией (ATS): Степени I: незначительная травма; периодическая травма, отсутствие каверн, поражения, не превышающие объем легких, ограниченный ребристым суставом 2 и поясничным отделом позвоночника 4. Степень II: умеренные поражения; поражения в одном или обоих легких, ширина поражения не превышает следующего предела: если поражение является тяжелым и единым, то не более 1/3 легкого, если имеются каверны, то сумма диаметров каверн меньше 4 см. Степень III: когда поражения легких превышает предел уровня II. Результаты бактериального культивирования до и после лечения по схеме 2SHRZ/4 RHE на испытуемых. Оценка результатов лечения: вылечены: анализ мокроты 02 раза с 5-го месяца лечения — отрицательные результаты. Неудача: анализ мокроты с 5-го месяца лечения — положительный результат.
2.3. Анализ иобработка данных:
Данные, собранные в ходе исследования, были обработаны с помощью программного обеспечения SPSS 16.0. Используя медицинские статистические алгоритмы, сравнивая проценты, средние значения, статистически значимые уровни в статистических тестах есть 0,05.
3. Результаты исследований.
3.1. Общие характеристики: Среди 83 исследованных пациентов было 34 пациента женского пола (41,0 %), 49 пациентов мужского пола (59,0 %), (p > 0,05), возраст 60–69 (37,3 %) самый молодой — 60, самый старый — 92. Время обнаружения заболевания меньше 2 месяца (57,8 %); от 2 до 4 месяцев (34,9 %); (7,3 %) пациенты имеют время обнаружения заболевания более 4 месяцев.
— тип возникновения туберкулеза легких: подостра 42/83 (41,0 %), медленна 34/83 (41,0 %, 7/83 (8,4 %), остра (8,4 %).
— Комбинированные заболевания: 54/83 (65,1 %) имели комбинированные заболевания: гипертония (26,5 %); сахарный диабет (21,3 %); язвенная болезнь желудка (10,8 %), хронический бронхит (6,1 %).
3.2. Клинические симптомы пациентов до лечения.
Клинические симптомы пациентов (n = 83).
Симптомы
n = 83(100%)
n= 83(100%)
n = 83(100%)
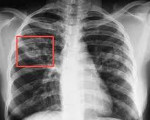
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Специфическими агентами, обусловливающими инфекционную природу заболевания, служат микобактерии туберкулеза (МБТ). В 1882г. Роберт Кох впервые описал основные свойства возбудителя и доказал его специфичность, поэтому бактерия получила имя своего первооткрывателя – палочка Коха. Микроскопически микобактерии туберкулеза имеют вид прямой или слегка изогнутой неподвижной палочки, шириной 0,2-0,5 нм и длиной 0,8-3 нм.
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- силикоз
- сахарный диабет
- ХПН
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:
- Допуск ребенка к школе при туберкулезе
- Как принимать девясил при туберкулезе
- Лабораторная диагностика туберкулеза лекция
- Что такое обструктивный туберкулез
- Питание при туберкулезном менингите


