Ранний и поздний рецидив туберкулеза это

В современных эпидемических условиях развития туберкулезной инфекции проблема ранних рецидивов туберкулеза органов дыхания остается актуальной. Больные с рецидивами туберкулеза ежегодно пополняют контингенты противотуберкулезных диспансеров и могут быть одним из источников увеличения числа больных с хроническими формами туберкулеза, в том числе пациентов с лекарственной устойчивостью возбудителя туберкулеза к противотуберкулезным препаратам. Показатель частоты рецидивов характеризует качество лечебно-диагностических мероприятий как при проведении основного курса лечения, так и при переводе пациентов из активной в неактивную группу диспансерного наблюдения [1, с. 142].
По данным официальных источников в России эпидемиологические показатели по туберкулезу легких в 2017 г. имеют тенденцию к снижению. Так, заболеваемость туберкулезом органов дыхания в 2008 г. составила на 100 000 населения 82,5, в 2017 г. – 46,8; распространенность туберкулеза – 179,7 и 104,9 (соответственно); факт клинического излечения туберкулеза органов дыхания в 2008 г. – 31,5 случаев, в 2017 г. – 38,2; повторное заболевание туберкулезом: рецидивов в 2008 г. выявлено 11,4 и в 2017 г. снизилось до 9,0. Также отмечается существенная положительная динамика в эффективности лечения впервые выявленных больных. За указанный период времени прекращение бактериовыделения увеличилось с 65,4% до 70,7%, закрытие полостей распада в легких – с 50,8% до 62,9%. Абациллирование контингентов, состоящих на учете, составляет в 2008 г. 36,1%, в 2017 г. – 45,9%, с множественной лекарственной устойчивостью к противотуберкулезным препаратам за этот же период данный показатель оказался существенно ниже: 12,7% и 22,8% соответственно. Доля МЛУ у впервые выявленных больных имеет тенденцию к росту – 10,7 и 27,4 в 2008 г. и 2017 г. соответственно. Среди контингентов, состоящих на учете, этот показатель за указанный период имеет существенную тенденцию к росту – 23,4 и 54,0 [2, с. 13]. Аналогичные данные представлены другими авторами за период 2005–2016 гг. [3, с. 54; 4, с. 34]. Многие авторы анализируют частоту и причины возникновения рецидива туберкулеза легких. Вместе с тем недостаточно изучена эффективность лечения больных с впервые выявленным туберкулезом легких и с рецидивом заболевания в сравнительной оценке. Фармакоэкономический анализ основного курса лечения больных туберкулезом легких при первичном выявлении процесса проводился рядом авторов [5, с. 47; 6, с. 22], но не рассматривались экономическая значимость и ущерб, вызванный необходимостью повторного курса лечения пациента в связи с рецидивом туберкулеза легких.
Следовательно, целесообразно не только изучение причин рецидивов туберкулеза легких, но и принятие предупредительных мер по их развитию, что реально создаст условия для обоснованного снижения финансовых затрат на лечение больных и улучшение эпидемической ситуации по туберкулезу.
Цель работы: выявить ведущие причины, влияющие на эпидемическую ситуацию при туберкулезе легких и снижающие эффективность лечения при рецидиве заболевания, что усугубляет фармакоэкономические затраты при лечении больных с рецидивами туберкулеза легких.
Материалы и методы исследования. Проведен анализ медицинских материалов 138 пациентов, переведенных из активной группы диспансерного наблюдения в неактивную группу после завершения основного курса лечения. Выделены две группы наблюдения. Основную группу (1-я группа) составили 68 пациентов, у которых имели место рецидивы туберкулеза легких после перевода в неактивную группу диспансерного наблюдения; группа сравнения (2-я группа) представлена 70 пациентами, переведенными в третью группу диспансерного наблюдения и не имевшими повторного проявления туберкулезного процесса при наблюдении в неактивной группе.
Проведено сопоставление в группах наблюдения по следующим признакам: пол, возраст, структура клинических форм при впервые выявленном туберкулезе легких и рецидиве туберкулеза, сопутствующие туберкулезу заболевания, распространенность посттуберкулезных изменений в легких после завершения основного курса лечения, социальный статус больных, лекарственная устойчивость микобактерий туберкулеза к противотуберкулезным препаратам при исходном заболевании и рецидивах, эффективность лечения впервые выявленных больных и по поводу рецидива туберкулеза легких. Проведена оценка сроков и обоснованности перевода пациентов из активной в неактивную группу диспансерного наблюдения в соответствии с нормативными документами Минздрава РФ. Проанализированы сроки возникновения рецидива туберкулеза легких в неактивной группе диспансерного наблюдения.
Всем больным – как с впервые выявленным туберкулезом органов дыхания, так и с рецидивом заболевания – выполнялись комплексное клинико-рентгенологическое обследование, включая исследование мокроты / промывных вод бронхов на возбудитель туберкулеза (МБТ) методом микроскопии, ПЦР и посева на питательные среды, рентгенологическое обследование, в том числе компьютерная томография органов грудной полости. В показанных случаях проводились трахеобронхоскопия и другие виды инструментального исследования.
Результаты исследования и их обсуждение. При анализе по гендерному признаку и возрасту установлено, что туберкулез органов дыхания в обеих группах наблюдения в 3 раза чаще возникает у мужчин, чем у женщин. Причем как у мужчин, так и у женщин впервые выявленный процесс и повторное заболевание диагностированы в трудоспособном возрасте, преимущественно в 30–55 лет (p

Симптомы туберкулеза у ранее инфицированных людей – это рецидив патологии. Чаще таким заболеванием легких страдают пациенты, перенесшие первичный комплекс в детстве. Точные сведения об источнике отсутствуют, но существует несколько версий о причинах развития. Для дессиминированной формы характерно наличие множественных очагов в легких с разными размерами. Она бывает острой, хронической и подострой, отличается неспецифическими признаками, что предполагает дифференцирование с простудой, бронхитом и пневмонией при диагностике.
Этиология
Причины повторного возникновения болезни на данный момент до конца не выяснены. Рецидив туберкулеза чаще всего проявляется вследствие активации спящих микобактерий. Известно, что патоген, однажды попав в лимфатическую систему, остается в ней навсегда. После первого контакта с возбудителем вырабатываются антитела, действие которых направлено на приостановку размножения бактерий.
При нарушении функциональности иммунного механизма организм ослабевает, в результате чего заболевание переходит в латентную форму. После проведенного лечения микобактерии могут себя не проявлять длительное время, но активизироваться под воздействием следующих провоцирующих факторов:
- Хронические патологии разных систем
- Алкоголизм
- Наркомания
- Прием мощных иммунодепрессантов.
Кроме того, в редких случаях причиной развития рецидивирующего состояния служит реинфекция, то есть, проникновение бактерий извне.
Патогенез
Основная особенность дессиминированной формы заболевания состоит в том, что патоген проникает в легкие через кровь, лимфосистему, и очень редко – через бронхи. Развивается реакция замедленного типа, что выражается в деструктивных изменениях ткани. Поражения варьируются от средних очагов до обширных процессов с фиброзом.
Микобактерии начинают распространяться различными путями: через сосудистые стенки или по лимфатическим путям. Внутригрудные узлы обызвествляются, в легких обнаруживаются свежие инфильтраты и прикорневые склеротические образования. 
Принято выделять несколько видов вторичного типа туберкулеза:
- Острый очаговый вид характеризуется началом процесса в бронхиолах с переходом на паренхимальные ткани. Участки локализации располагаются чаще на одном легком в виде 1-2 очагов. Болезнь поражает, в основном людей не старше 25 лет. При своевременном лечении каверны с казеозными массами инкапсулируются и уплотняются.
- Фиброзная форма представляет собой симметрично расположенные области обоих легких. Обычно процесс не выходит за пределы первого и второго сегмента. Участки крупные, в них наблюдается постоянное затухание и вспышки активности микобактерий.
- Инфильтративный рецидив туберкулеза сопровождается симптомами обострения. Экссудат может распространиться и выйти за пределы казеозных границ. Воспаление вокруг очага поражения неспецифическое. Оно иногда затухает, оставляя пару фокусов инфильтрованной ткани.
- Туберкулема напоминает по внешним признакам опухоль. Может достигать 5 см в диаметре, чаще всего располагается в первой и второй доле легкого. Очаги разрастаются и сливаются в крупные участки.
- Полости распада характерны для кавернозного типа, когда происходит расплавление и разжижение казеоз с гнойными выделениями. При этом микобактерии присутствуют в мокроте, что создает риск распространения их воздушным путем.
- Смешанная форма имеет признаки кавернозного и фиброзного заболевания. При разложении лейкоцитных соединений процесс преобразуется в хроническое течение. Наблюдаются грануляционные разветвления в средних слоях легкого и разрастание соединительной ткани на наружной части.
- Патология цирротического типа характерна возникновением рубца на месте заживленной каверны. Происходит сращения плевры, образование бронхоэктаз. Легкие становятся плотными.
Клиническая картина
Рецидив туберкулеза проявляется различными симптомами. У одних людей признаки выражены ярко, другие начинают лечить простуду, не догадываясь, что причиной плохого самочувствия является активированная микобактерия. Большинство пациентов жалуются на кашель, который не проходит на протяжении 2 недель. Кроме того, характерно кровохарканье или легочное кровотечение. Общие симптомы следующие:
- Увеличенные лимфоузлы
- Болезненный синдром в области груди
- Нарушение функции почек и уретральной системе
- Увеличение размеров печени
- Одышка
- Тахикардия
- Головные боли
- Полное отсутствие аппетита.
Так как инфекция может распространяться по различным системам организма через каналы, с разными симптомами поражаются органы пищеварительной системы. Более всего страдают бронхи, гортань, горло, ротовая полость, трахея. У пациента меняется голос при запущенных формах, так как патоген попадает на все слизистые вместе с мокротой. Процесс начинается с возникновения ларингита, затем переходит в фазу изъязвления и образования гранулем.
Осложнения связаны с кровотечениями. При разрыве каверн может произойти пневмоторакс, развивается эмпиема, свищи на бронхах и плевральной ткани. Нередки случаи илеита – поражения кишечника. Деструктивное преобразование легких приводит к онкологическим заболеваниям, риск летального исхода достаточно высок.
Диагностика
При повторном инфицировании или активизации микобактерий требуется тщательное обследование пациента. Ели патология идентифицирована ранее, туберкулиновые пробы проводить нецелесообразно в связи очевидностью рецидива. Основной методикой изучения состояния легких является рентгенография, при которой хорошо видно очаговое поражение, характерное для вторичного типа болезни.
Компьютерная и магнитно-резонансная томограмма необходима при исследованиях распространения инфекции на другие органы. При подозрении на перерастание инфильтратов в злокачественные опухоли проводят биопсию.
Бронхоскопия помогает определить функции газообмена и вентиляции, выявить обструкционные процессы в случае их возникновения.
Тестирование мокроты позволяет оценить степень распространения и активность микобактерий.
Важно дифференцировать симптомы при начальном осмотре пациента, если первичная форма туберкулеза у него обнаружена не была. Тем более, что при тяжелой стадии у больного появятся высокая температура, сильная интоксикация, возможна потеря сознания.
Терапевтические методики
Лечение патологии проводится традиционным способом. Для погашения активной деятельности микобактерий требуется использование двух – или четырех компонентной схемы противотуберкулезных препаратов:

Действующее вещество медикамента способно проникать внутрь клеток микобактерий, где прекращает синтез рибонуклеиновых элементов. Тем самым нарушается процесс метаболизма патогена, останавливается его размножение. Лекарство влияет только на микроорганизмы, находящиеся в фазе интенсивного деления. Если возбудитель в состоянии покоя, препарат не воздействует на него. При проведении монотерапии происходит увеличение резистентности, поэтому Этамбутол всегда используется в комплексном лечении.
Средство назначают при всех формах туберкулеза. Он противопоказан детям, при подагре, беременности и диабетических осложнениях. Может вызывать побочные реакции – онемение конечностей, расстройства пищеварения, аллергические проявления местного типа.
Дозировка составляет 25 мг/кг в сутки в течении 60 дней, затем – 15 мг/кг на протяжении полугода. При лечении требуется контроль функциональности печени и почек.

Второй препарат в схеме. Воздействует на внутриклеточные бактерии, быстро проникает в очаги, где накапливается до необходимой концентрации. Активнее всего проявляет свойства в кислой среде. В зависимости от дозировки способен работать бактерицидно или бактериостатически. Для предотвращения резистентности используется только в двух – или четырехкомпонентной схеме.
Средство противопоказано при повышенном уровне мочевины в крови, подагре. Может вызывать обострения артроза, оказывать отрицательное воздействие на функции гемостаза и нервной системы.
Выпускается в форме таблеток, которые нужно принимать каждое утро после еды на протяжении 3-6 месяцев. Дозировка составляет 1,5 – 2 г в сутки, в зависимости от массы тела. Токсичность повышается при одновременном использовании с лекарствами, предназначенными для улучшения транспорта секретирующих элементов.

Препарат, который назначают для комплексного лечения всех форм туберкулеза. Действующее вещество является производным никотиновой кислоты. Состав активен только по отношению к микобактериям, на других возбудителей химического влияния не оказывает. Оптимальная концентрация в крови достигается через 4 часа после приема, сохраняется на протяжении суток. Хорошо проникает через все барьеры, накапливается, преимущественно, в очагах, образующихся в легких.
Наиболее эффективно лекарство при обострениях и рецидивах патологии. Следует учесть, что Изониазид предрасположен к быстрой инактивации, поэтому пациентам с соответствующими процессами в организме требуется удвоенная доза. При кавернозных проявлениях рекомендовано введение полости или ингаляционное использование. При легких стадиях возможно внутривенное или внутримышечное применение. Дозировка составляет от 5 до 15 мг/кг массы тела за один или три прием в день. Курс лечения – минимальный (при профилактике) 2 месяца, максимальный (при обострении) полгода.

Противотуберкулезное средство первого ряда. Равнозначно воздействует как на внутриклеточное, так и на внешнеклеточное распространение микобактерий. Не подходит ля монотерапии, при одновременном использовании с другими антибиотиками подобного направления отмечается взаимное усиление эффекта.
Противопоказан при тяжелых поражениях печени, нарушениях функций сердца и сосудов. Может вызвать расстройства пищеварения. При несоблюдении схемы и прерывании лечения вызывает лихорадку, головные боли, что следует учитывать при дифференцировании симптомов.
Дозировка составляет 10 мг/кг массы тела в день, но не более 12 г, детям – максимум 600 мг. Не рекомендовано одновременное использование с опиатами и антихолинергиками. Терапию проводят под постоянным контролем артериального давления.
Хирургическое вмешательство
Важную роль при поражении отделов легких играет резекция. Удаление сегментов может производиться в два этапа или сразу на обеих сторонах, в зависимости от показаний.
При тотальном разрушении тканей применяется сложная и травматическая процедура – пульмонэктомия.
Проведение анестезии при таких операциях проводится с учетом пневмоторакса и дыхательной недостаточности. При рецидиве, сопровождающемся осложнениями, показаны следующие методики:
- Резекция клиноподобная необходима при расположении казеом без признаков распада по периферии. Также ее осуществляют при наличии небольших каверн без воспалительного процесса.
- Сегментэктомия требуется при поражении более, чем 2 сегментов, если туберкулемы разрастаются до параметров 3 и более см в диаметре. Также назначается при конгломератных очагах с текущей интоксикацией.
- Полное удаление легкого проводится при цирротических процессах и распространении каверн по всей площади. В дальнейшем рекомендована коррекция посредством торакопластики.
Значительные достижения в пульмонологической хирургии позволяют добиваться высоких результатов даже для таких больных, хирургическое вмешательство которым было противопоказано ранее или для неизлечимых пациентов.
Прогноз и профилактика
Одной из особенностей рецидивирующей патологии является необратимость разрушения, при котором восстановит пораженные ткани невозможно. Даже при самом эффективном лечении остается рубец, склеротические образования, инкапсулирования. В таких очагах замирает микобактерия, готовая активизироваться в любой момент.
Несмотря на хорошее самочувствие пациента после терапии, он остается носителем инфекции, что говорит о необходимости проведения длительного курса и процесса реабилитации.
Заживление и рассасывание каверны – самый благоприятный прогноз, но встречается крайне редко. При этом все равно остаются мелкие участки с зарубцевавшейся тканью.
При частичном восстановлении сегментов больной должен находиться под наблюдением врача, но нет необходимости содержать его в стационаре.
При трансформации диссеминированной формы туберкулеза в казеозное воспаление прогноз самый неблагоприятный, высок риск летального исхода.
Если говорить о профилактике, основной метод предупреждения болезни – это корректирующая химиотерапия. Но без изменения образа жизни и отказа от вредных привычек все мероприятия будут напрасными.
Врачи рекомендуют беречься от первичной формы заражения, но если пациент прошел лечение, важно не допустить рецидива, так как вторичную инфекцию устранить гораздо тяжелее.
Похожие темы научных работ по клинической медицине , автор научной работы — Плиева Светлана Леонидовна
о различиях клинической структуры ранних и поздних рецидивов туберкулеза органов дыхания и впервые выявленных больных туберкулезом
Российская медицинская академия последипломного образования, г. Москва
В структуре рецидивов туберкулеза органов дыхания (ГОД) преобладали поздние рецидивы преимущественно у пациентов мужского пола в возрасте 65 лет и старше, выявляемые при обращении в поликлиники или противотуберкулезные диспансеры с жалобами. Среди рецидивов ГОД была достаточно высока доля пациентов с бактериовыделением и распадом легочной ткани, что делает их более опасными в эпидемиологическом отношении по сравнению с впервые выявленными больными. Более половины больных с рецидивами ГОД выделяли лекарственно-устойчивые микробактерии (МБТ). Среди бактериовыделителей с рецидивами достаточно высока доля множественной лекарственной устойчивости МБТ, которая превышает аналогичный показатель у впервые выявленных более чем в 2 раза. Доля больных с широкой лекарственной устойчивостью среди лиц с рецидивами составила в среднем 8% от всех бактериовыделителей с лекарственной устойчивостью МБТ. Ранние рецидивы отличаются от поздних большей частотой множественной и широкой лекарственной устойчивости МБТ. При рецидивах доля лиц с ограниченными процессами в легких ниже, а доля распространенных, тяжелых клинических форм с деструкцией выше, чем у впервые выявленных больных ТОД. Ключевые слова: ранние и поздние рецидивы туберкулеза органов дыхания.
Возникновение рецидивов туберкулеза органов дыхания (ТОД) обусловлено воздействием на организм человека социально-экономических и медико-биологических факторов.
Некоторые авторы приоритет в развитии ранних рецидивов отдают дефектам диспансерного наблюдения активных больных туберкулезом: поздней госпитализации и неполноценности основного курса химиотерапии первого заболевания и преждевременному переводу их в III группу, отсутствию противорецидивных курсов лечения [1]. Немаловажное значение отводится высокому уровню первичной лекарственной устойчивости микобактериЬ туберкулеза (МБТ) и по-
явлению штаммов с множественной и широкой лекарственной устойчивостью [4].
Поздние рецидивы наступают в основном по причине наличия тяжелых сопутствующих заболеваний, таких как сахарный диабет, заболевания органов пищеварительной системы, хронические неспецифические заболевания легких [2]. По мнению ряда авторов, негативную роль сыграли ликвидация VII группы диспансерного наблюдения и передача излеченных от туберкулеза лиц в учреждения общей лечебной сети, где за ними не осуществляется должный контроль [3]. Большинство авторов отмечают возросшую в последние годы роль социальных факторов в возникновении поздних рецидивов ТОД, так как продолжает увеличиваться число малоимущих, безработных, заключенных, лиц
БОМЖ, растут миграционные процессы в обществе [5].
Цель исследования — изучение возраст-но-половой и клинической структуры ранних и поздних рецидивов ТОД среди постоянного взрослого населения города Москвы в современных эпидемиологических условиях.
Материалы и методы
В ретроспективное рандомизированное исследование, проведенное на базе МНПЦ БТ и кафедры фтизиатрии РМАПО, были включены 1095 больных (в том числе 520 бакте-риовыделителей) старше 18 лет с рецидивами ТОД, наблюдавшихся в ПТД города Москвы в период с 2007 по 2009 г., что составило их генеральную совокупность за указанный период времени. Группой сравнения были 5309 взрослых больных ТОД, впервые выявленных за аналогичный период времени. Статистическая обработка данных производилась с использованием непараметрических критериев (точного критерия Фишера).
Результаты и их обсуждение
В структуре рецидивов ТОД поздние (751 пациент) преобладали над ранними (344 пациента) в 2,2 раза.
Среди ранних рецидивов большая часть выявлена в противотуберкулезных учреждениях активно — 191 (55,5%), при обращении с жалобами — 153 (44,5%) пациента, что сопоставимо с ситуацией по впервые выявленным больным, среди поздних большинство выявлено при обращении с жалобами в учреждения общей лечебной сети — 487 (64,8%), активно — 253 (33,7%), посмертно — 11 (1,5%) пациентов.
Выявление ранних рецидивов ТОД преимущественно в учреждениях фтизиатриче-
ской службы объясняется активным диспансерным наблюдением пациентов и привлечением к своевременному обследованию согласно существующим нормативным документам. Выявление поздних рецидивов ТОД в учреждениях общей лечебной сети объясняется передачей под их наблюдение лиц, излеченных от туберкулеза, с остаточными изменениями в легких, однако профилактические мероприятия по своевременному выявлению реактиваций туберкулеза в них становятся гораздо менее эффективными. Эти данные указывают на необходимость повышенного внимания к лицам группы риска с остаточными изменениями перенесенного ТОД со стороны специалистов учреждений общей лечебной сети.
Изучение возрастно-половой структуры больных с рецидивами ТОД (табл. 1) показало, что они обнаруживались в 2,9 раза чаще у мужчин, чем у женщин, среди больных с ранними рецидивами и в 2,6 раза соответственно чаще среди больных с поздними. Среди впервые выявленных больных ТОД мужчин было в 1,6 раза больше, чем женщин (р Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
ж 0,9 5,2 5,2 6,3 5,2 2,3 88 25,6
всего 3,6 18,1 21,9 29,6 18,1 8,6 — —
Поздние рецидивы м 0,9 8,6 12,3 15,7 14,3 20,3 545 72,6
ж 0,1 3,1 3,3 3,8 3,3 14,3 206 27,4
всего 1,0 11,7 15,6 19,5 17,6 34,6 — —
46,5%, что сопоставимо с ситуацией по впервые выявленным больным (47,8%).
Из числа бактериовыделителей с ранними рецидивами ТОД 113 (65,7%) пациентов имели лекарственную устойчивость МБТ; в том числе множественную лекарственную устойчивость (60,2%), полирезистентность (20,3%), широкую лекарственную устойчивость (12,4%) и монорезистентность (7,1%). Среди бактериовыделителей с поздними рецидивами ТОД 148 (42,5%) пациентов имели лекарственную устойчивость МБТ; в том числе множественную лекарственную устойчивость (52,7%), полирезистентность (30,5%), монорезистентность (12,1%) и широкую лекарственную устойчивость (4,7%). Таким образом, ранние рецидивы отличались от поздних большей частотой множественной и широкой лекарственной устойчивости МБТ (р Не можете найти то, что вам нужно? Попробуйте сервис подбора литературы.
In the structure of pulmonary tuberculosis (PT) there predominated late relapses, mainly among males aged 65 and older, which were revealed when addressing with complaints to the polyclinic and TB dispensaries. Among PT relapses the part of patients with bacterioexcre-tion and pulmonary tissue decay was rather
high that makes them more dangerous in epidemiological respect compared to patients detected for the first time. More than a half of patients with PT relapses discharged drug-resistant TMB. Among the relapsing persons discharging bacteria the part of multiple TMB drug resistance that twofold exceeds the analogous index in the first revealed patients was rather high. The part of patients with wide drug resistance among the subjects with relapses was on average 8,0% of all patients with TMB drug resistance discharging bacteria. Early relapses differ from late ones mostly by high rate of TMB multiple and wide drug resistance. During relapses the part of persons with limited pulmonary
processes is lower, but that of disseminated severe clinical destructive forms is higher than among PT patients revealed for the first time. More than 85% of patients with PT relapses had the concomitant pathology.
Keywords: early and late pulmonary tuberculosis relapses.
Контактная информация: Плиева Светлана Леонидовна, аспирант кафедры фтизиатрии Российской медицинской академии последипломного образования, 107014, г.Москва,ул. Стромынка, 10, тел. 8 (499) 748-03-26 Материал поступил в редакцию 05.10.2011
Возбудитель туберкулеза – микобактерия, она же – палочка Коха, очень устойчива. Она может жить до 7 лет во влажных и темных местах, до 5 месяцев сохраняется, в воде, до 2 месяцев – среди уличной пыли, до 2 недель – в некипяченом молоке, до 1 года – в сливочном масле или сыре.
К сорока годам носителями микобактерий становится от 70 до 90% населения. К счастью, не у всех развивается болезнь.
Краткая характеристика
Вторичный, или послепервичный, туберкулез обычно развивается у взрослых людей, которые уже перенесли туберкулез – либо бессимптомно, либо выздоровев после проведенного лечения первичного комплекса.
Развитие вторичного туберкулеза возможно двумя путями:
При резком снижении иммунитета активизируются уже имеющиеся в организме палочки Коха, оставшиеся после перенесенной первичной инфекции, к примеру, в кальцинированных лимфатических узлах.- Когда человек заражается повторно при плотном и длительном контакте с больным туберкулезом (суперинфекция)
Причинами снижения иммунитета могут быть гормональные перестройки организма или прием некоторых гормональных препаратов, заболевания (сахарный диабет, ВИЧ), стрессы, вредные привычки.
В 90% случаев вторичный туберкулез развивается в легких. Поначалу рецидив туберкулеза протекает бессимптомно и, как правило, диагностируется во время флюорографии, что становится неожиданностью для пациента.
Чаще всего вторичный туберкулез легких развивается по следующей схеме:
- формируется очаг, обычно в верхней доле легкого;
- воспаление распространяется в тканях;
- развивается некроз легочной ткани (казеоз);
- некротизированные ткани выкашливаются в виде жидких творожистых (казеозных) масс, на их месте остается полость;
- распространение микобактерий из полости переносит процесс в другое легкое, в котором также развиваются полости;
- если лечение эффективно и пациент выздоравливает, на месте полостей образуется рубцовая (фиброзная) ткань.
Исход вторичного туберкулеза сильно зависит от того, насколько своевременно начато комплексное лечение противотуберкулезными препаратами. Поэтому очень важно своевременно выявить болезнь. Россия входит в двадцатку стран с наибольшим распространением туберкулеза.
К сожалению, заболевание давно вышло за пределы маргинальных слоев населения: заключенных, бездомных, алкоголиков и наркоманов. Сейчас в нашей стране туберкулезом часто болеют молодые люди из обеспеченных слоев населения, учителя, врачи. Заразиться можно и не ведя асоциального образа жизни.
Формы рецидивирующего туберкулеза
Формы вторичного туберкулеза могут взаимоизменяться, переходя одна в другую.
По клиническим и патоморфологическим проявлениям выделяют:
- очаговый;
- туберкулома;
- инфильтративный;
- казеозная пневмония;
- кавернозный туберкулез;
- фибринозно-кавернозный туберкулез;
- цирротический туберкулез.
При этой форме процесс ограничивается 1-2 участками (очагами) небольшого размера в пределах одного сегмента легкого. Чаще всего поражается 1, 2 или 6 сегмент, которые менее подвижны по сравнению с другими и недостаточно вентилируются.
Если очаг сообщается с бронхом, развивается открытая форма туберкулеза. От такого больного могут заражаться окружающие.
Очаговый легочный туберкулез может быть:
- Мягкоочаговым (свежим);
- Фиброзно-очаговым (хроническим).
Фиброзно-очаговый туберкулез возникает на месте старых заживающих, иногда даже кальцинированных очагов.
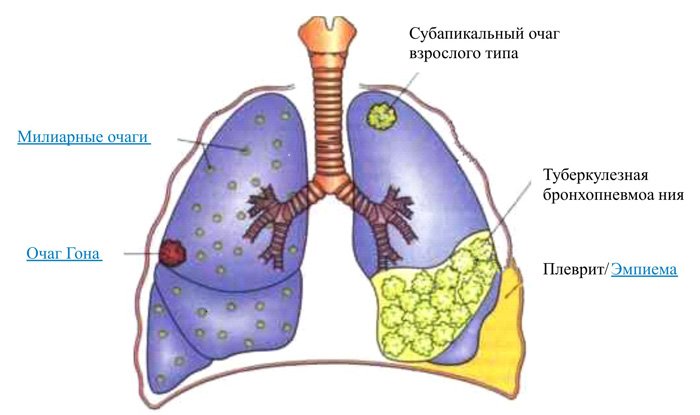
Клинически симптомы обычно не выражены, и болезнь выявляется только на профилактической флюорографии или рентгенографии грудной клетки. Изредка могут появиться признаки интоксикации:
Становится положительной проба Манту, объективно при осмотре каких-либо специфических изменений не выявляется. Обычно хорошо излечивается. После лечения очаги либо полностью рассасываются, либо фиброзируются, при этом на рентгенограмме легких видны остаточные изменения в виде плотных теней.
Частота этой формы туберкулеза – около 2,5%, чаще больные – мужчины 20-35 лет.
Обычно туберкулемы легких возникают при дальнейшем развитии очагового либо инфильтративного туберкулеза, изредка появляются как самостоятельная форма.
Туберкулема – это двухслойная фиброзная капсула, внутри которой формируются казеозные массы. Чаще встречается в правом легком. Может разрастаться, разрушаясь изнутри, создавать конгломераты. При регрессии процесса туберкулема усыхает, разделяясь на отдельные очаги, на месте которых потом формируются рубчики, заметные на рентгенограммах.
На рентгенограммах определяется округлая тень с четкими границами в случае стабильной туберкулеме и нечеткими при прогрессирующей. Туберкулему легких необходимо дифференцировать с опухолями легких, как доброкачественными, так и злокачественными, эхинококкозом, аспергилломами, заполненными кистами.
Лекарственная терапия проводится 4 месяца и чаще всего бывает неэффективна, после чего показана операция – удаление пораженного сегмента легкого.
Самый частый вариант развития вторичного туберкулеза, встречается в 60-70% случаев.
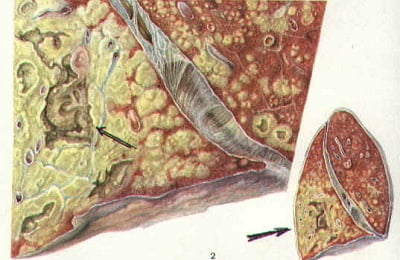
При этой форме микобактерии размножаются очень быстро, очаги поражения – больше 1 см и быстро увеличиваются.
Если иммунитет снижен не сильно, то процесс ограничивается одним сегментом легкого с образованием круглого инфильтрата, заметного на рентгенограммах. При более значительном изменении иммунного статуса процесс захватывает больший объем – несколько сегментов или даже всю долю легкого, затрагивает бронхи, по которым инфекция может перейти на соседние доли и второе легкое. Образуются полости распада.
Клинически становятся заметны симптомы интоксикации – больной жалуется на:
- выраженную слабость;
- потливость;
- одышку;
- боли в груди;
- кровохаркание;
- субфебрильную температуру.
При распаде инфильтрата возможны мелкопузырчатые хрипы, но обычно объективные данные скудные. Заболевание развивается медленно, малозаметно.

В крови определяются признаки воспаления:
- лейкоциты до 15-20х10 9 ;
- сдвиг влево;
- моноцитоз;
- лимфопения;
- СОЭ до 20-40 мм/час.
Дифференцировать вторичный инфильтративный туберкулез необходимо с неспецифической пневмонией.
Критерием служит неэффективность терапии антибиотиками широкого спектра в течение двух недель и выявление возбудителя в мокроте.
Особенно информативна ПЦР-диагностика. Микроскопически в мокроте часто обнаруживается так называемая тетрада Эрлиха: микобактерии или их элементы в сочетании с солями кальция, обызвествленными эластическими волокнами и зернами холестерина.
Это очень опасная форма вторичного туберкулеза: смертность достигает 77%.
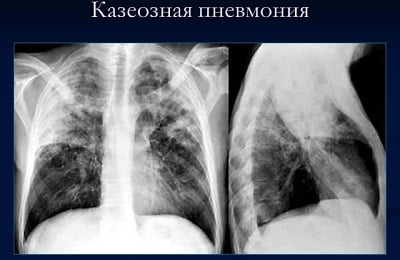
На фоне резко сниженного иммунитета:
- бурно размножаются микобактерии;
- воспаление развивается очень быстро;
- в ткани легких появляются крупные участки казеозного некроза.
Казеозная пневмония начинается бурно: выражены симптомы интоксикации:
- поднимается температура тела до 39-40;
- появляется озноб;
- слабость;
- выраженная потливость.
- пропадает аппетит, вплоть до развития анорексии. Резко падает вес – на 10-20 килограммов;
- развивается одышка;
- появляется боль в груди;
- синеют конечности (акроцианоз).
Казеозную пневмонию нужно дифференцировать с пневмонией неспецифической, основные критерии – отсутствие эффекта от антибиотиков широкого спектра и микобактерии в мокроте.
Исходов возможно два: смерть (вероятность 58-77%) или хронизация процесса: фиброзно-кавернозный туберкулез.
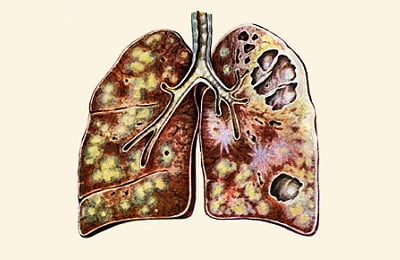
Развивается из инфильтративной формы, реже – обнаруживается у впервые выявленных больных как результат запущенного процесса и позднего обращения за медицинской помощью.
После отторжения некротизированных тканей в ткани легких образуются тонкостенная полость – каверна, диаметром 2-3 сантиметра. Болезнь протекает волнообразно, от рецидива к рецидиву с периодами ремиссий. Нет выраженной интоксикации, кашля. Возможны влажные хрипы над каверной. В мокроте выявляются микобактерии.
Кавернозный туберкулез может вызвать осложнения, самое грозное из которых – обильное легочное кровотечение, которое развивается, когда воспаление разрушает стенку кровеносного сосуда. В дальнейшем кавернозный туберкулез переходит в фибринозно-кавернозный.
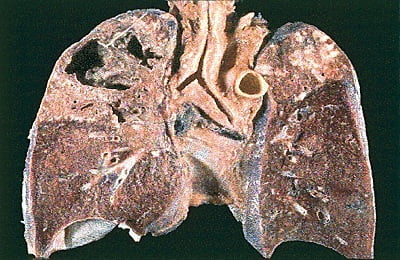
Хронический деструктивный процесс, протекает волнообразно, рецидив туберкулеза легких сменяется ремиссией, симптомы заболевания начинают сочетаться с клиническими признаками осложнений:
- в легких образуется несколько каверн с плотными фибринозными стенками;
множество очагов вокруг, образовавшихся при распространении инфекции по бронхам;- легочная ткань деформируется, теряет свои функции;
- при осмотре заметны втянутые межреберные промежутки над очагами поражения;
- западает надключичная ямка;
- одно плечо ниже другого.
Осложнения фибринозно-кавернозного туберкулеза:
- легочно-сердечная недостаточность;
- кровотечение;
- вторичный амилоидоз внутренних органов;
- спонтанный пневмоторакс: разрушается плевра, и воздух попадает в плевральную полость.
Симптомы могут быть различны в зависимости от распространенности процесса, развития осложнений, степени выраженности дыхательной недостаточности.
Это финал долгого процесса, когда в легких развивается грубый, деформирующий склероз (цирроз), образуются посткавернозные полости, уже без признаков прогрессирования.
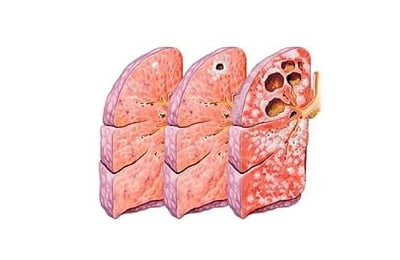
При осмотре видна деформация грудной клетки: над местом цирроза межреберные промежутки сужены, на отдаленных участках – расширены.
Именно поэтому так важно вовремя проходить флюорографию: это единственный способ обнаружить болезнь на ранней стадии.
Если говорить о профилактике туберкулеза, то основной способ не заболеть туберкулезом – поддерживать здоровый образ жизни, чтобы нормальный иммунитет не позволил развиться болезни.
Свежий воздух, правильное питание, здоровый сон позволят избежать повторного развития заболевания.
Читайте также:


