Торакопластика при туберкулезе что это
Широкое применение любого противотуберкулезного препарата в течении 10 лет неизбежно приводит к появлению первичной устойчивости микобактерии туберкулеза. Арсенал химиотерапевтических средств, которым пользуются фтизиатры, не обновляется уже в течение 40 лет. Еще 15-20 лет назад устойчивость МБТ к антибактериальным препаратам к двухмесячному сроку после начала лечения не превышала 5-7%. Частота закрытия каверн к шести месяцам от начала лечения составляли 80-85%. Из числа больных с незакрывшимися кавернами у 90% за 6-8 месяцев после начала антибактериальной терапии туберкулезный процесс терял активность. Это последнее обстоятельство для фтизиохирургии имело очень важное положительное значение. Возможность устранения активности туберкулезного процесса консервативно в те годы позволяла широко применять резекционные методы хирургического лечения у больных с незарубцевавшимися кавернами без угрозы реактивации. На таком благоприятном фоне число обострений туберкулеза в ближайшие и отдаленные сроки после резекции легкого не превышало 6-8%.
Социальные потрясения и фактор бактериальной устойчивости в течение одного пятилетия (1991-1995 гг.) привели к резкому ухудшению эпидемиологической ситуации. Заболеваемость увеличилась в 1,5-2 раза. Число больных с фазой распада возросло в 1,3 раза. Количество случаев устойчивости МБТ к антибактериальным препаратам к двухмесячному сроку от начала лечения увеличилось в 4-5 раз. Частота закрытия каверн к шестимесячному сроку от начала лечения снизилась в 1,3 раза.
Чтобы предотвратить возможную реактивацию туберкулеза в послеоперационном периоде, нужен длительный курс эффективной антибактериальной терапии до и после операции. Известно, что главным фактором, обеспечивающим отсутствие послеоперационных обострений и хорошие отдаленные результаты после резекций легких у больных туберкулезом, является выполнение этих операций в условиях стабилизации туберкулезного процесса, добиться которой при химиорезистентном туберкулезе очень трудно. У многих больных с незарубцевавшимися кавернами мультирезистентность МБТ не позволяет консервативно, даже при длительной антибактериальной терапии, снизить активность процесса до уровня, позволяющего произвести резекцию по плановым показаниям. Это негативное обстоятельство исключает возможность широкого применения методов резекционной хирургии.
У 30% больных с незарубцевавшимися кавернами основной курс лечения проводился при сохранившейся чувствительности МБТ к химиопрепаратам. После резекции легких доля реактивации у них не превышала 6%. У 70% больных не достигалась стабилизация туберкулеза в связи с устойчивостью МБТ к химиопрепаратам. Поэтому количество обострений и рецидивов после резекции легких у этих больных увеличилось до 21,6% от числа прооперированных. Учитывая, что туберкулезный процесс, активизировавшийся после резекции легкого, как правило, протекает тяжелее и быстрее, чем до операции, пришлось суживать показания к резекции легких. Но отказываться от хирургических методов в комплексном лечении туберкулеза в условиях, когда результаты консервативной терапии ухудшились, также было неприемлемо.
Ситуацию, когда первичная устойчивость МБТ к антибактериальным препаратам достигает 40-60%, частота закрытия каверн к шестимесячному сроку лечения составляет не более 65-70%, летальность - 7-10%, по уровню возможности влияния на туберкулезный процесс можно сравнить с 50 гг. XX в. В тот период при недостаточном арсенале химиотерапевтических препаратов среди способов лечения туберкулеза легких доминировали коллапсотерапевтические и коллапсохирургические методы. В настоящее время в связи с полихимиорезистентностью МБТ мы снова ограничены в выборе эффективных химиопрепаратов и вынуждены переместить акцент с резекционных методов на коллапсотерапевтические и коллапсохирургические.
Течение туберкулеза в современных условиях отличается преобладанием экссудативного воспаления, тенденцией к образованию каверн, склонностью к обострениям на фоне лечения с развитием остро текущих и быстро прогрессирующих форм. В связи с такими неблагоприятными тенденциями контроль течения туберкулеза должен быть более тщательным. Фтизиатры в любой период лечебного процесса должны быть готовы к кардинальному изменению тактики лечения, в т.ч. к раннему использованию хирургических методов, среди которых на первый план выступают коллапсохирургические операции.
Заново пересматривая фундаментальные работы по коллапсохирургии, можно отметить, что основным показанием к лечебной торакопластике наши предшественники считали фиброзно-кавернозный туберкулез легких. Это значит, что данный метод они применяли, использовав все возможности химиотерапии (ПАСК, стрептомицин), климатолечения, охранительного режима. Торакопластика производилась, как правило, через 8-12 месяцев после начала терапии. С другой стороны, лечебный пневмоторакс в те годы применялся в большинстве случаев через 2-3 месяца после начала лечения, хотя по механизму действия на туберкулезный процесс эти методы аналогичны. Учитывая, что селективная торакопластика приводит к благотворному коллапсу легкого, не вызывает нарушений гомеостазиса и не создает предпосылок для реактивации туберкулеза, мы посчитали возможным применять торакопластику в первые месяцы после начала антибактериальной терапии, в условиях сниженной, но еще сохраняющейся активности туберкулезного процесса.
Экстраплевральную торакопластику целесообразно производить через 2-4 месяца после начала химиотерапии. В стенках каверны к этому времени еще нет фиброза, и каверны легче подвергаются спадению и рубцеванию. Через 2-4 месяца антибактериального лечения обычно удается устранить интоксикационный синдром, по данным контрольного рентгенологического исследования появляется возможность прогнозирования результатов химиотерапии к концу планируемого 6-8-месячного курса (вероятность рассасывания, рубцевания). Если при рентгенологическом исследовании, проведенном через 3-4 месяца после начала лечения, не выявляется отчетливой тенденции к уменьшению каверны (каверн), то перспективы в отношении закрытия каверн к 6-8-месячному курсу антибактериальной терапии минимальные. В таких случаях следует произвести 7-реберную торакопластику, обычно в сочетании с апиколизом.
У 138 больных, выделяющих устойчивые к химиопрепаратам МБТ, экстраплевральная торакопластика оказала лучший лечебный эффект, чем ожидалось. Большинству больных (126) выполнена 7-реберная верхнезадняя экстраплевральная торакопластика, 12 - 9-реберная. Туберкулезный процесс локализовался в S1, S2 (76 человек), в S1, S2, S6 (62 человека). У большинства пациентов отмечались гемато- или бронхогенные отсевы в другие сегменты. У 6% было кровохарканье, у 4-х - легочные кровотечения.
Были проанализированы ближайшие (138 больных) и отдаленные (78 больных) результаты лечебной торакопластики. У 23 больных до операции отмечался выраженный интоксикационный синдром. В первые дни после вмешательства у них имело место исчезновение или значительное снижение повышенной температуры тела. У больных с кровохарканьем и кровотечением прекращалось выделение крови. В раннем послеоперационном периоде умер один пациент от присоединившейся двухсторонней пневмонии. Всем больным после операции проводилась длительная антибактериальная терапия по индивидуально подобранным схемам.
Отдаленные результаты изучены в сроки от 1-го до 3-х лет после операции. Рубцевание каверн, рассасывание инфильтративных изменений отмечено у 32 (41%) больных. Уменьшение каверн с истончением их стенок и устранение бактериовыделения отмечено в 24 (30,8%) случаях. Туберкулезный процесс сохранил активность после операции у 22 (28,2%) больных, из них умерли в разные сроки 9 (11,5%). Оценивая результаты торакопластики, следует учитывать, что операции были сделаны больным, выделяющим полирезистентные МБТ, у каждого второго пациента консервативно не удавалось устранить слабо или резко выраженные явления интоксикации.
Изучались отдаленные результаты консервативного лечения 44 больных с аналогичными по характеру поражениями легких, выделявших МБТ, устойчивые к основным препаратам. Закрытия каверн не наблюдалось. Активность туберкулезного процесса сохранилась у 33 (75%). Пациентов умерли в течение двух лет наблюдения 11 (25%) человек.
Лаптев А. Н.
Белорусская медицинская академия последипломного образования.
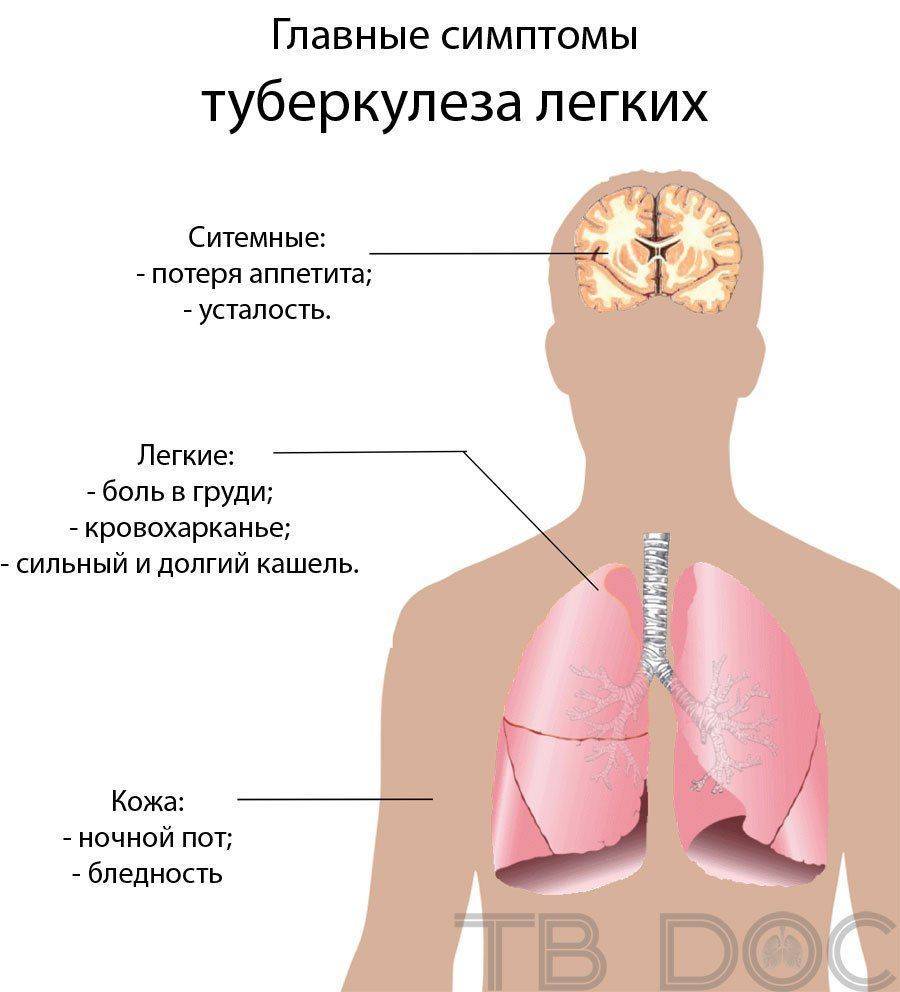
Торакопластика — это оперирование грудной клетки, путем резекции ребер. Удаление сегментов при туберкулезе проводится с целью уменьшения объема грудной полости и создания более благоприятных условий для работы плевры, легких и сердца. Зачастую данное вмешательство применяется при туберкулезе.
К хирургическому воздействию прибегают при туберкулезе одностороннего хронического фиброзно-кавернозного характера, но лишь при состоянии пациента в пределах нормы и при невозможности его лечении искусственным пневмотораксом из-за заращивания плевральной полости. А также при наличии такого заболевания, как гнойный плеврит. Срочным показанием к вмешательству является кровоизлияние в каверне.

Противопоказания
К резекции ребер есть и противопоказания. Нельзя проводить торакопластику в следующих случаях:
- При сердечной недостаточности.
- При обострении различных заболеваний.
- Пациентам с подострыми гематогенно-диссеминированными процессами.
- Если на фото при диагностике наблюдается наличие больших каверн.
Виды операций
Перед проведением хирургического вмешательства обязательно назначают ряд обследований, чтобы выявить наличие противопоказаний. Торакопластика бывает нескольких видов:
- Экстраплевральный. При данном виде проводят полное или частичное удаление костей в грудной клетке, не разрезая при этом пристеночную плевру. Поводом к экстраплевральному виду служит кавернозный туберкулез легких хронического характера.
- Интраплевральная торакопластика. Из грудной клетки искореняют кости, мышечную ткань, пристеночную плевру. Очищенную от гнойной жидкости tt прикрывают остаточной тканью грудной клетки.
Помимо этого, торакопластика может быть полной и частичной:
- Торакопластика по Шеде широкого характера (интраплевральная). Используется при туберкулезе.
- По Лимбергу. Также относится к интраплевральному виду, но является в меньшей степени травмоопасной.
- По Нассу. Придает правильную форму воронкообразной грудной клетки при помощи внедрения специальной пластины.
- Оперативное вмешательство Геллера. Используется при ахалазии кардии.
Эта разновидность торакопластики очень популярна в наши дни. Как говорилось ранее, к этой операции прибегают для устранения воронкообразной деформации грудной клетки. По фото воронкообразной грудной клетки видно ее впалую форму, напоминающую воронку. Такая деформация, как правило, является врожденной патологией, которая может носить наследственный характер. Патология обычно выявляется в период роста детского организма. Формирование воронкообразной груди связано с плохим формированием ножек диафрагмы и выявляется с уникальной четкостью в виде специфического дыхания.
- Показанием для устранения данного дефекта оперативным методом является сильновыраженная патология грудной стенки при первичном обращении в медицинское учреждение.
- Помимо этого, хирургическое воздействие используется при быстром развитии патологии.
- Самым главным поводом к применению хирургического вмешательства является нарушение функционирования внутренних органов из-за патологии грудной клетки.
Благодаря торакопластике по Нассу увеличивается размер плевральных полостей и легких. У детей, которые находятся в процессе роста, увеличение объёмов грудной клетки после резекции, наблюдается прогресс в функционировании дыхательных органов.
При торакопластике по Нассу важным инструментом для хирурга является интродьюсер. Это хирургический проводник, который представляет собой специальную трубку из пластика (рукав). В зависимости от сложности хирургического вмешательства, при операции может потребоваться разное количество рукавов.
Торакопластику по Лимбергу также называют лестничной. Благодаря технике данного хирургического вмешательства становится возможным легкий доступ для осмотра и обработки полости хронической эмпиемы во все время оперирования. После поднадкостничного удаления костного скелета над всей полостью эмпиемы в процессе каждой резекции совершают надрез задней надкостницы. Если посмотреть фото резекции, вы увидите, что межреберные промежутки и края надкостницы ребер образуют что-то схожее с лестницей. Именно с этим связано название торакопластики.
Смыслом торакопластики является резекция костной основы с дальнейшим сдавливанием грудной клетки для минимизации или устранения полости эмпиемы. Торакопластика по Шеде использует плеврэктомию, резекцию тканей. Если посмотреть фото, можно увидеть, как это будет выглядеть.
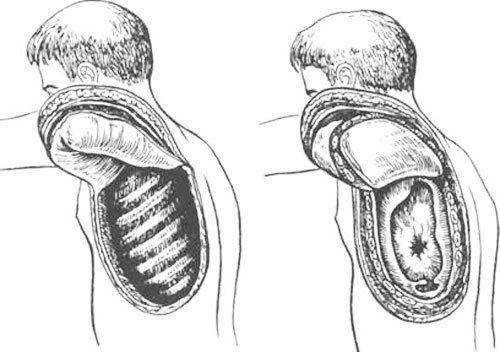
Данная вид относится к интраплевральному. Он был разработан Шеде в 1898 г. и направлен на резекцию большого объема тканей из груди. Для того, чтобы уменьшить травмоопасность, операция совершается в несколько этапов. Сначала проводят резекцию части наружной стенки в верхней зоне, потом в средней, в самом конце в нижней зоне. Так как данное хирургическое вмешательство является очень травмоопасным, его применяют лишь в крайних случаях. Если другие методики невозможны.
Послеоперационный период и осложнения
Восстановление после торакопластики — это непростой и длительный процесс. В послеоперационный период для устранения болевого синдрома прописывают лекарственные препараты из группы анальгетиков. Производится борьба с обменными нарушениями и предпринимаются все меры для предотвращения воспалительного процесса в легких.
Торакопластика — это лишь один их этапов борьбы с инфекционным процессом. Каждому пациенту в послеоперационный период необходимо укрепляющее лечение. Рекомендуется реабилитация в санаторно-оздоровительных учреждениях. Данную рекомендацию необходимо повторять из года в год. Так как это будет закреплять полученный результат.
Если больной в период реабилитации плохо восстанавливает силы, ему необходимы благоприятные климатические условия. При туберкулезе легких рекомендуется климат Абхазии и Крыма. Особенно он благоприятен для пациентов в послеоперационный период. Также положительно воздействует на восстановление после хирургического вмешательства ортопедическое кресло.
Если операция выполнена с соблюдением всех нюансов и пациент выполняет все рекомендации врача, последствия будут благоприятными. Рецидивов патологии не возникнет.
Упражнения в послеоперационный период
Очень важно в послеоперационный период совершать упражнения по дыханию. Это нужно делать следующим образом: глубоко вдыхаем и задерживаем дыхание на десять секунд. В процессе задержки дыхания выпячиваем грудную клетку. Совершать такое упражнение по десять раз, трижды в день. Обязательно следите за тем, чтобы у вас не началось головокружение.
Торакопластика (греч. thorax, thorakos грудь, грудная клетка + plastike ваяние, пластика) — хирургическая операция, заключающаяся в резекции ребер и производимая с целью уменьшения объема грудной полости.
В дальнейшей разработке Т. важное значение имели исследования Гурде (J. Gourdet, 1895), к-рый показал, что уменьшение объема грудной полости зависит в первую очередь от резекции паравертебральных (задних, или околопозвоночных) отрезков ребер.
В 1911 —1912 гг. Ф. Зауэрбрух разработал новую методику Т., при к-рой удалялись только паравертебральные отрезки ребер. Резекция ребер выполнялась поднадкостннчно, что обеспечивало их регенерацию в новой позиции и последующую устойчивость грудной стенки, причем с целью уменьшения размера грудной полости в вертикальном направлении обязательно удаляли первое ребро. Ф. Зауэрбрух считал необходимой резекцию десяти — одиннадцати ребер даже при относительно ограниченных поражениях, так как полагал, что только обширная резекция ребер создает покой для легкого и предупреждает возможность аспирации мокроты в его нижние отделы. Однако дальнейшее изучение исходов Т. показало, что при ограниченных процессах хорошие результаты можно получить и при более экономных, селективных (частичных) операциях. При этом нужно резецировать все ребра выше и одно — два ребра ниже уровня нижнего края каверны, определяемого относительно задних отрезков ребер на рентгенограмме легких в прямой проекции. При необходимости обширной Т., особенно у ослабленных больных, резекцию ребер целесообразно разделить на два или три этапа. Промежутки между этапами не должны превышать 2—3 нед. во избежание регенерации ребер из оставленной надкостницы. При такой щадящей методике эффективность операции в целом не снижается, больные же переносят ее легче.
Описано более 20 способов и модификаций Т. Современные виды селективной Т. являются высокоэффективными оперативными вмешательствами, при к-рых не наблюдается грубых деформаций грудной клетки и нарушений осанки. Поэтому старые представления о Т. как о калечащей и уродующей операции теперь могут иметь отношение только к очень редко производимой (гл. обр., при тяжелых туберкулезных эмпиемах плевры у больных после пневмонэктомий) тотальной Т. или гемитораксэктомии (односторонняя резекция всех ребер).
В разработку селективной Торакопластики большой вклад внесли советские хирурги Н. В. Антелава, Л. К. Богушу Б. М. Гармсен, А. Г. Гильман, Ю. Ю. Джанелидзе, К. Д. Есипову И. С. Колесников, Н. Г. Стойко и др.
С середины 20-х до середины 50-х гг. 20 в. Т. была основным методом оперативного лечения деструктивных форм туберкулеза легких. Затем она стала быстро терять свое значение благодаря достижениям химиотерапии (см.) и внедрению в практику прямых оперативных вмешательств на легком. Однако и до наст, времени остается определенный контингент больных туберкулезом и другими заболеваниями легких, для лечения к-рых показана Т.
В СССР применяют селективную Т. следующих видов: экстраплевральную верхнезаднюю Т., интраплевральную верхнюю Т., лестничную Т., расширенную и этапную Т., селективную Т. с мышечной пластикой.
Содержание
Показания
Основными показаниями к Торакопластике являются деструктивные формы туберкулеза легких и эмпиема плевры (см. Плеврит) различного генеза. Т. может быть основным методом хирургического лечения или дополнительной, корригирующей операцией. В качестве основного метода хирургического лечения туберкулеза легких Т. показана при фиброзно-кавернозном туберкулезе с каверной в верхней доле легкого и очагами в других долях, а также в случае сохранения каверны после ее дренирования (см.) или кавернотомии (см.). Операцию целесообразно производить в фазе стабилизации процесса, но в случаях легочного кровотечения, обильного кровохарканья и выраженной стойкой интоксикации Т. может быть произведена и в фазе обострения по неотложным и экстренным показаниям. Показанием к Т. может быть туберкулезная или неспецифическая эмпиема плевры как с бронхиальными свищами, так и без них. В качестве дополнительной, корригирующей операции Т. применяют с целью уменьшения объема плевральной полости или для ликвидации различных бронхоплевральных и легочных осложнений после резекции легкого, пневмонэктомии (см.) и других оперативных вмешательств на органах грудной полости.
Противопоказания
Противопоказаниями к Т. при туберкулезе легких являются множественные каверны в разных долях легкого, стенозы крупных бронхов, легочно-сердечная недостаточность (см. Легочное сердце), а при эмпиеме плевры свищ главного или долевого бронха, так наз. решетчатое легкое (см. Бронхиальный свищ).
Предоперационная подготовка
Предоперационная подготовка к Торакопластике больных туберкулезом легких заключается в комплексном лечении с целью ликвидации обострения процесса, снятия туберкулезной интоксикации, уменьшения количества мокроты, улучшения дыхательной функции. Главным компонентом предоперационного лечения является комбинированная специфическая антибактериальная терапия. У больных с эмпиемой плевры важно добиться максимальной санации полости с помощью плевральных пункций или аспирации (см. Аспирационное дренирование, Плевра, Плевральная пункция). Длительность предоперационной подготовки — от 1—2 нед. до нескольких месяцев.
Обезболивание
Операцию производят под эндотрахеальным наркозом (см. Ингаляционный наркоз). При наличии бронхиальных свищей показана интубация бронха противоположной стороны или раздельная интубация бронхов (см. Интубация).
Техника операции
Торакопластику производят экстраплеврально или интраплеврально. При экстраплевральной Т. резекцию ребер производят не вскрывая плевральную полость, а при интраплевральной — плевральную полость вскрывают до, во время или после резекции ребер. Экстраплевральную Т. применяют в основном для лечения деструктивных форм туберкулеза легких, а интраплевральную — для уменьшения объема грудной полости после резекции легких, для лечения эмпием и бронхиальных свищей. Т. может быть выполнена последовательно с обеих сторон.
Экстраплевральная верхнезадняя торакопластика показана при фиброзно-кавернозном туберкулезе, остаточной полости каверны после дренирования или кавернотомии, остаточной верхушечной плевральной полости после резекции легкого.
Разрез кожи и подкожной клетчатки начинают на уровне I грудного позвонка и ведут каудально, огибая лопатку, до задней подмышечной линии на уровне VII ребра. Поднадкостнпчно выделяют и резецируют нижнее из подлежащих удалению ребер — VII, VI или V. Далее освобождают от надкостницы и резецируют вышележащие ребра от поперечных отростков позвонков до средней или передней подмышечной линии. I ребро резецируют последним.
У больных с каверной в верхушечном сегменте пли с остаточной паравертебральной полостью лучше также . удалить (экзартикулировать) шейки и головки ребер (кроме первого). Кровотечение из ложа удаляемых ребер останавливают диатермокоагуляцией (см.) и тампонадой (см.).
При Т. с резекцией отрезков семи ребер лопатка с фиксированными к ней мышцами западает в образовавшийся дефект реберного каркаса и усиливает спадение легкого. В то же время после резекции пяти или шести ребер нижний угол лопатки может оставаться над нижним ребром и при движениях задевать верхнее из оставшихся ребер, вызывая боль и нарушая подвижность плеча. В связи с этим целесообразно резецировать подостную часть лопатки, предварительно отслоив от нее надкостницу с прикрепляющимися мышцами. Л. К. Богуш (1936) предложил заканчивать операцию пневмолизом (см.) верхушки легкого с целью усиления коллапса верхней доли.
После резекции ребер вдоль всей раны укладывают дренажную трубку с несколькими боковыми отверстиями, над к-рой послойно сшивают мягкие ткани. Накладывают давящую повязку с ватно-марлевыми; или поролоновыми валиками в подключичной и подмышечной областях. Руку на стороне операции сгибают в локтевом суставе под прямым углом и на 3—4 дня фиксируют к туловищу. Затем постепенно начинают упражнения для плечевого сустава оперированной стороны. Через 2—3 нед. после операции накладывают давящую повязку на 1V2 — 2 мес. для лучшего западения и моделирования грудной стенки в области резецированных ребер.
Интраплевральная верхняя (корригирующая) торакопластика разработана в 1954 г. Л. К. Богушем. Показана при недостаточном расправлении оставшихся отделов легкого после резекции верхней доли легкого или ее сегментов.
Т. производят после окончания операции на легком. Резекцию ребер производят из плевральной полости без дополнительного разреза. Вначале поднадкостнично резецируют I ребро. Затем поднадкостнично резецируют II ребро от уровня поперечного отростка II грудного позвонка до передней подмышечной линии. При необходимости резецируют также отрезки III и IV ребер. В результате подвижный участок грудной стенки прогибается во внутрь и заполняет остаточную полость. Плевральную полость дренируют, мягкие ткани ушивают послойно.
Лестничная торакопластика предложена Геллером (Н. Heller, 1922) и Б. Э. Линбергом (1945). Операция показана при хронической эмпиеме плевры без бронхиальных свищей или со свищами мелких бронхов в случаях, когда имеются противопоказания к плеврэктомии (см.) и декортикации легкого (см.).
Расширенная этапная торакопластика, или этапная торакотомия, разработана Л. К. Богушем (1947, 1979). Операцию производят при туберкулезной эмпиеме плевры, когда имеются противопоказания к другим видам операций.
Первым этапом расширенной Т. является широкая торакотомия (см.), вторым — экстраплевральная верхнезадняя Т. (см. выше), третьим — мышечная пластика остаточной полости. Производят дугообразный разрез от наружного края длинных мышц спины по ребру, соответствующему нижнему краю полости, до средней подмышечной линии. Поднадкостнично резецируют отрезки трех — четырех ребер длиной 15—18 см. После широкого вскрытия плевральной полости иссекают утолщенную париетальную плевру, мобилизуя межреберные мышечные лоскуты, производят тщательный туалет полости эмпиемы. Межреберные мышечные лоскуты укладывают в реберно-диафрагмальный синус. В послеоперационном периоде проводят открытое лечение, в процессе к-рого стенки плевральной полости очищаются от казеозных масс, фибринозно-гнойных наложений и покрываются грануляционной тканью. Через 2—4 нед. после торакотомии производят экстраплевральную верхнезаднюю Т. с удалением оставшихся отрезков верхних ребер и отслаиванием купола плевры от грудной стенки и боковой поверхности позвоночника. Еще через 1V2—2 мес., если остаточная плевральная полость сохраняется, удаляют регенерировавшие ребра и закрывают полость мышечными лоскутами на ножке, к-рые формируют из широчайшей мышцы спины, большой грудной мышцы, межреберных мышц.
Селективная торакопластика с мышечной пластикой показана при ограниченной хрон. эмпиеме плевральной полости без бронхиальных свищей или при их наличии.
Операция обычно является атипичной, ее ход зависит от наличия или отсутствия дефекта грудной стенки или плевроторакального свища. Она заключается в достаточно широкой поднадкостничной резекции ребер над полостью эмпиемы, ушивании бронхиального свища, выкраивании хорошо васкуляризированных лоскутов из большой грудной или широчайшей мышцы спины. Остаточную полость заполняют мышечными лоскутами, к-рые надежно фиксируют швами; затем вводят дренажную трубку и ушивают мягкие ткани.
Осложнения
Осложнения во время Торакопластики при ее правильном и осторожном выполнении наблюдаются редко. Большинство осложнений связано с травмой прилежащих к ребрам тканей и органов: вскрытие свободной плевральной полости при экстраплевральной Т., повреждение легкого, перфорация каверны, повреждение подключичных сосудов, плечевого сплетения при удалении первого ребра.
Возможными послеоперационными осложнениями являются нарушение трахеобронхиальной проходимости, ателектаз (см.), пневмония (см.), легочно-сердечная недостаточность (см. Легочное сердце). Для профилактики послеоперационных осложнений необходимы ранняя активизация больных, дыхательная гимнастика, бронхофиброскопия (см. Бронхоскопия, бронхофиброскопия) или катетеризация бронхов с туалетом бронхиального дерева (см. Бронхи, хирургическое лечение). У больных, оперированных по поводу эмпиемы плевры, послеоперационное течение может осложниться инфицированием раны с задержкой гноя и развитием септического состояния. Профилактика и лечение этого осложнения состоят в полноценном аспирационном дренировании и направленном применении антибиотиков широкого спектра действия.
Рентгенологическая картина после торакопластики. На обзорных рентгенограммах и томограммах после экстраплевральной Т. определяется уменьшение объема оперированной половины грудной клетки и спадание соответствующего легкого. Степень уменьшения объема грудной клетки и легкого на оперированной стороне зависит от вида и объема Т. Рентгенологические изменения в легких наблюдаются при возникновении пневмонии, иногда осложняющей послеоперационное течение. В первые дни после операции могут возникать массивные ателектазы, в свою очередь осложняющиеся пневмониями. После обширной Т. может наблюдаться флотирование (маятникообразное смещение, синхронное с дыханием) средостения в области дефекта грудной стенки, исчезающее по мере регенерации костной ткани из оставшейся надкостницы ребер.
В отдаленные сроки после операции спавшееся легкое частично расправляется и вентиляция его улучшается за счет увеличения амплитуды дыхательных движений диафрагмы и ребер на стороне оперативного вмешательства, что отчетливо определяется на рентгенокимограмме (см. Рентгенокимография). В ряде случаев расправления легкого в отдаленные сроки не происходит вследствие развития в нем после операции пневмосклероза (см.), а иногда в последующем — бронхоэктазов (см.).
Определяемые после Т. тени регенерировавших ребер, особенно на фоне массивных плевральных шварт, затрудняют распознавание остаточных каверн и щелевидных остаточных полостей эмпием в случае неэффективной операции. Томография (см.) облегчает диагностику каверн в спавшемся легком, а фистулография (см.) и бронхография (см.) — выявление остаточных полостей.
Прогноз
Послеоперационная летальность среди больных, перенесших Торакопластику по поводу деструктивного туберкулеза легких, менее 1%. Полный клин, эффект со стойким исчезновением микобактерий туберкулеза из мокроты и закрытием каверны отмечается у 75—85% оперированных больных. После Торакопластики по поводу эмпиемы плевры летальность составляет 5—8%, закрытие полости достигается у 70—75% больных.
Библиогр.: Антелава Н. В. Хирургия органов грудной полости, с. 46, М., 1952; Атлас грудной хирургии, под ред. Б. В. Петровского, т. 1, с. 82, М., 1971; Богуш Л. К. и Калиничев Г. А. Корригирующие операции при резекции легких, Тбилиси, 1979; Ротенфельд М. 3. Рентгенологические наблюдения над механизмом легочной вентиляции при расширенной верхне-задней торакопластике, Хирургия, № 8, с. 68, 1950; Руководство по легочной хирургии, под ред. И. С. Колесникова, с. 308, Л., 1969; Стойко Н. Г. Хирургическое лечение легочного туберкулеза, М., 1949; Хирургическое лечение туберкулеза легких, под ред. Д. К. Богуша, с. 72, М., 1979; Bier A., Braun Н. и. Кummell H. Chirurgische Operationslehre, Bd 3/1, S. 402, Lpz., 1971; Di Rienzо S. Rontgenologie der operierten Lunge, Fortschr. Rontgenstr., Bd 78, S. 400, 1953.
М. И. Перельман, E. Л. Кевеш (рент.).
Читайте также:


