Туберкулез крестцово подвздошного сочленения
Крестцово-подвздошное сочленение представляет собой достаточно прочное соединение. Сустав является парным. Он соединяет несколько выдающуюся поверхность подвздошной кости и боковой отдел крестца. В соответствии с классификацией его относят к тугим суставам. Далее рассмотрим крестцово-подвздошное сочленение более подробно.
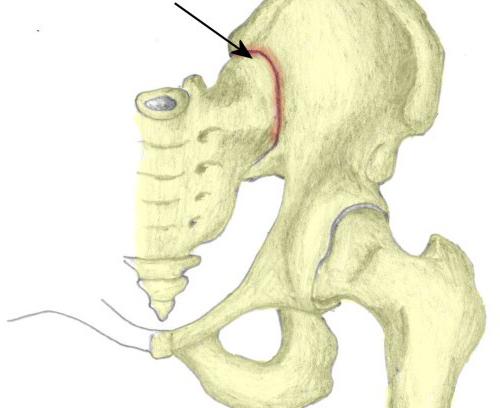
Анатомия
Крестцово-подвздошное сочленение представляет собой связочный аппарат, элементы которого располагаются в виде коротких пучков. Эти связки считаются самыми прочными в человеческом теле. Они выступают в качестве осей вращения для вероятных движений, которые осуществляет крестцово-подвздошное сочленение. Дополнительным укреплением в суставе являются связки: вентральная (передняя), дорзальная (задняя). Еще одна - дополнительная, подвздошно-люмбальная - проходит от поперечного отростка пятого позвонка поясничного отдела к подвздошному гребню. Суставная капсула прикрепляется по краю поверхностей. Она достаточно плотно натянута. Сустав имеет щелевидную полость. Ушковидные плоские поверхности крестца и подвздошных костей покрывает волокнистый хрящ. Кровоснабжение осуществляется посредством ветви поясничной, наружной крестцовой и подвздошно-поясничной артерий. Отток происходит по одноименным венам. Лимфоотток осуществляется по глубоким сосудам. Они подходят к подвздошным и поясничным узлам. Иннервация суставной капсулы осуществляется за счет ветвей крестцового и поясничного сплетений.
Особенности строения
Как форма, так и величина поверхностей суставов у разных людей может быть совершенно разной. У детей, например, они более гладкие, а у взрослых – с изгибами. Крестцово-подвздошное сочленение по строению является настоящим суставом. В нем присутствует синовиальная оболочка и небольшое количество жидкости. На сочленовных поверхностях выстлан фиброзно-волокнистый хрящ. При этом на крестце он обладает большей толщиной. В глубине присутствует слой гиалинового хряща. В некоторых случаях суставная поверхность может быть покрыта соединительной тканью. Данная область (щель) со всеми элементами обнаруживается уже в детском возрасте и имеется у любого взрослого. Это позволяет сделать вывод о том, что, как и в других участках, может возникать воспаление крестцово-подвздошных сочленений, травматизация и прочие повреждения. За счет своеобразного строения в суставе совершаются движения в очень ограниченных объемах. Соединения такого типа предназначаются не столько для обеспечения мобильности, сколько для стабильности. Кроме анатомических взаимодействий, устойчивость суставу придают прочные связки, укрепляющие капсулы.
Артроз крестцово-подвздошных сочленений
Это хроническое заболевание, для которого характерно наличие процессов дистрофического типа. Они протекают на почве расстройства подвижности и продолжительного воспаления в суставной полости. Данная патология может проходить самостоятельно, без какого-либо дополнительного воздействия. Однако в связи с переохлаждением либо под влиянием чрезмерных нагрузок снова может начать беспокоить крестцово-подвздошное сочленение. Лечение включает в себя консервативные методы.
Клиническая картина
Признаки, которыми сопровождается патология, практически идентичны проявлениям прочих видов артроза. К основным симптомам следует, в частности, отнести тупую, ноющую, а иногда и сильную резкую боль, локализующуюся в пояснице. Характерным признаком является и скованность в движениях.
Диагностика
В первую очередь осуществляется осмотр пациента. Оценивается также характер биохимических изменений. В частности, определяется чувствительность в процессе пальпации, при движении, тонус мышц и прочее. Дополнительно специалист может назначить:
- Лабораторный анализ крови. Обычно при крестцово-подвздошном артрозе выявляется высокий уровень СОЭ.
- Для женщин – гинекологическое обследование, поскольку ряд патологий в органах в малом тазу может сопровождаться болью, распространяющейся на область крестца.
- Рентгенографию. Этот метод исследования позволит подтвердить либо исключить травматические повреждения в тазовых костях и позвоночнике.
- Компьютерная томография или МРТ крестцово-подвздошных сочленений. Эти методы позволяют исключить наличие на телах позвонков или тазовых костях опухолевых образований.
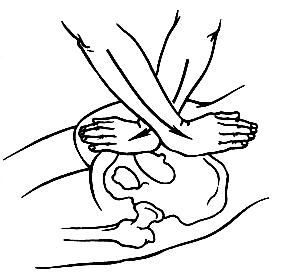
Следует отметить, что пальпации и осмотру доступны только задние суставные отделы и только в случае нерезкой выраженности подкожной клетчатки. При наличии болезненности в процессе ощупывания специалист может сделать вывод о наличии повреждения или воспаления. При выявлении деформации, осложненной болью, в процессе пальпации предполагается подвывих или вывих сустава. У некоторых пациентов появляется раскачивающаяся походка. Такое проявление, сопровождаемое болезненностью в районе лонного и крестцово-подвздошного сочленений, говорит о тазовой посттравматической нестабильности. Самым информативным исследовательским методом многими специалистами считается рентгенография. Суставные поверхности проецируются в виде овальных вытянутых теней. По краям их просматриваются полоски просветления в виде дуг, соответствующие щелям сустава.
Артроз крестцово-подвздошных сочленений: лечение
Как выше было сказано, терапевтические мероприятия включают в себя консервативные методы. В первую очередь необходимо снизить физическую нагрузку. Врачи рекомендуют не находиться продолжительное время в вертикальном либо сидячем положении. Для разгрузки сочленения следует носить (в особенности беременным женщинам) специальный бандаж. С учетом стадии патологии, тяжести течения и клинических проявлений комплексное воздействие может включать в себя такие мероприятия, как:
- Прием лекарственных препаратов. В перечень рекомендуемых медикаментов входят анальгетики, витамины, гормональные и нестероидные противовоспалительные ср-ва.
- Выполнение блокад с использованием таких препаратов, как "Лидокаин", "Гидрокортизон" и прочими.
- Лечебная физкультура.
Профилактика
Для предотвращения развития артроза в крестцово-подвздошном сочленении необходимо придерживаться активного образа жизни. Немаловажным условием является исключение стрессовых ситуаций, эмоционального перенапряжения. Особое значение имеет режим питания. Не следует переедать, поскольку при избыточной массе тела создается дополнительная нагрузка на позвоночный столб.
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
5. ТУБЕРКУЛЕЗ ДРУГИХ СУСТАВОВ
Поражение симфиза лонных костей встречается в рентгенологическом учреждении общебольничной сети не так уж редко. Туберкулез лонных костей и связанных с ними ветвей соседних подвздошной и седалищной костей отличается той особенностью, что может протекать с поразительно ничтожными клиническими явлениями. Нередко туберкулез симфиза дает картину, сбивающую клинициста с толку, например только симптомы ишиаса, без местных объективных и субъективных изменений со стороны лона. Но чаще всего на первый план в клинической картине выступает натечный абсцесс, притом в самых различных, как говорят, неожиданных местах. Мы видели холодные абсцессы, например в области пупка, над лобком, но чаще в промежности, в большой половой губе у женщины и т. д. Не удивительно при этих условиях, что больные попадают на рентгенологическое исследование по самым различным организационным каналам — из общехирургического, неврологического, гинекологического, урологического отделений больниц и, понятно, с самыми неопределенными диагностическими предположениями. Самое главное здесь заключается в инициативе направления больного на рентгенологическое исследование, так как больные, как правило, не принимаются за костных, за туберкулезных. То же самое относится и к туберкулезу подвздошной кости, особенно ее крыла, — клинический интерес возникает обычно только из-за натечного абсцесса.
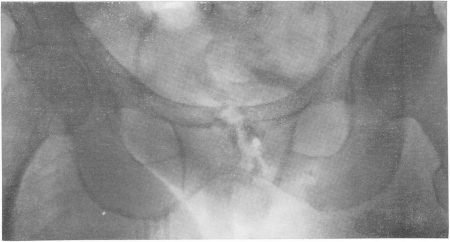
Рис. 163. Туберкулез лонных костей, преимущественно левой, а также симфиза лонных костей с весьма благоприятным клиническим течением.
Точное распознавание возможно только рентгенологическим путем (рис. 163). На снимках обнаруживаются грануляционные очаги разрушения обычно сразу же крупных размеров, иногда большие дефекты кости, нередко и секвестры и характерные обызвествленные холодные абсцессы. Как правило, функция таза полностью или почти полностью сохранена, остеопороза не бывает. Несмотря на большие разрушения, репаративные процессы протекают вполне успешно, и предсказание за редкими исключениями благоприятно.
Таковы же в основных чертах и закономерности туберкулеза подвздошно-крестцовых сочленений — сакроилеита. Заболевают главным образом взрослые женщины почему-то в 2 раза чаще, чем мужчины. Во время хронического течения раньше или позже всегда или почти всегда появляются в разных местах натечные абсцессы. Клинический диагноз, несмотря на ряд довольно характерных симптомов, труден и ненадежен, так что в практической жизни здесь допускается немало ошибок как в сторону гипер-, так и гиподиагностики.
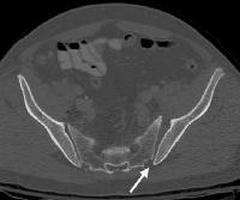
Рентгенологическая симптоматика та же, что и при туберкулезных аналогичных поражениях (рис. 164 и 165). Первоначальные деструктивные изменения исходят то из подвздошной, то из крестцовой кости, вначале чаще всего из нижней части синхондроза, а затем процесс обычно распространяется на все сочленение. Контуры ушковидного отростка одной или обеих костей смазываются, теряют четкое ограничение, исчезает подхрящевая кайма, увеличивается ширина щели. При излечении развивается анкилоз, чаще всего костный.
Рентгенодиагностика становится увереннее, когда патологический процесс односторонен, есть критерий для сравнения на другой стороне. Но и при этой локализации требуется большая осторожность со стороны рентгенолога в чтении снимков, так как сочленения не лежат в сагиттальной плоскости, обыкновенно оба синхондроза не строго симметричны, а поэтому и рентгенограммы даже при очень тщательном центрировании не показывают зеркальной картины с обеих сторон.
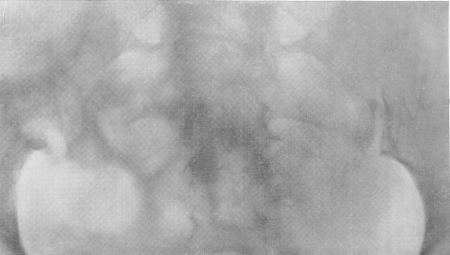
Рис. 164. Туберкулез правого пояснично-крестцового сочленения (туберкулезный сакроилеит).
Надо иметь в виду в качестве источника ошибочных заключений довольно частую аномалию — добавочные суставы в крестцово-подвздошном сочленении, которые образуются между задней поверхностью толстого массивного крестца на уровне I—II крестцовых отверстий и подвздошной костью. Развиваются одно- или двусторонние, симметричные или чаще несимметричные по ширине и длине щели, ширина которых, направление и характер разнообразны. Опыт показывает, что они-то ошибочно и принимаются за участки разрушения. Но главное значение в дифференциальной диагностике принадлежит бруцеллезному сакроилеиту (стр. 354), ранней стадии бехтеревского спондилартрита, а также частым явлениям перестройки костной ткани в области синхондроза в результате статико-механических нарушений самого различного характера.
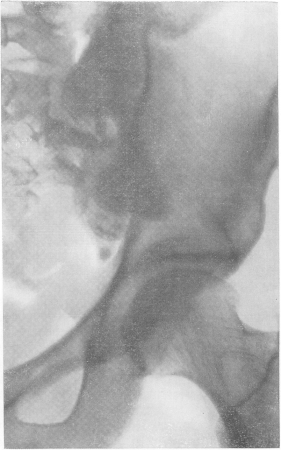
Рис. 165. Туберкулезный сакроилеит со значительным обызвествленным тазовым натечным абсцессом.
В голеностопном суставе туберкулезный процесс в большинстве случаев исходит из верхней части тела таранной кости (рис. 154) и значительно реже из большеберцовой или малоберцовой кости. Чаще всего наблюдается фунгозная и особенно деструктивно-фунгозная форма, так как в этом месте разрастания имеют определенную наклонность к распаду. Обычно при прогрессирующем распространении вниз разрушается и пяточно-таранное сочленение.
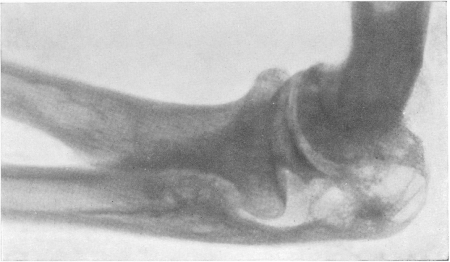
Рис. 166. Туберкулез локтевого сустава, свищевая форма при удовлетворительно сохраненной функции сустава.
Локтевой сустав является наиболее часто поражаемым туберкулезом из всех суставов верхней конечности. При этой локализации можно отметить большую склонность к образованию объемистых фунгозных разрастаний, с казеозом, распадом и свищами (рис. 148, 155 и 166). У взрослых и даже в зрелом возрасте приходится наблюдать и первичнокостные очаги разрушения в мыщелках плеча и в локтевом отростке (olecranon), а в редчайших случаях и в головке лучевой кости. Очаг в olecranon чаще прорывается наружу, чем в сустав, т. е. костный очаг здесь далеко не всегда осложняется артритом. Венечный отросток локтевой кости при типичном туберкулезном артрите характерным образом как бы выдалбливается изнутри и вследствие этого поверхностного дефекта его острия кажутся приподнятыми. Остеопороз начинается рано и резко выражен.
Как клиническая, так и рентгенологическая диагностика этих туберкулезных артритов представляет собой легкое дело; дифференцировать с другими заболеваниями рентгенологу почти вовсе не приходится, и главная задача рентгенологического исследования — это не постановка диагноза, а определение распространения процесса.
В лучезапястном суставе туберкулез (см. рис. 132 и 134) проявляется в виде диффузной или локализованной формы. Процесс чаще всего исходит из радио-карпального или карпо-метакарпального сочленения, значительно реже начальные рентгенологические симптомы обнаруживаются в интеркарпальной щели. Обычной формой здесь является фунгозный артрит; грануляционные массы постепенно замещают все кости и распространяются с одной мелкой суставной щели на другую. Первично-костный очаг в одной из губчатых косточек неизменно осложняется артритом, очаг же в лучевой кости или в редких случаях в локтевой кости, а также в основании одной из пястных кос гей может оставаться и внесуставным. В отличительном распознавании приходится прежде всего исключить тендовагинит любого характера, при котором костный аппарат либо вовсе не изменен, либо поражен одним лишь остеопорозом. Исключительные трудности может представить при отсутствии клинических данных дифференциальная диагностика с гонорейным артритом. Очень важно и легко провести под руководством рентгенограмм дифференциацию с остеохондропатией полулунной кости, при которой очень характерные рентгенологические симптомы относятся к одной только os lunatum. Эта кость деформирована в виде треугольной призмы, тень ее интенсивнее, чем тень соседних нормальных неатрофированных костей. Рентгенологическое исследование также дает возможность сразу же исключить обезображивающий остеоартроз после типичного перелома луча и псевдартроз ладьевидной кости с частичным ее некрозом и центральным кистовидным ее просветлением, которые клинически иногда симулируют туберкулезный процесс (см. рис. 71).
Рентгенологические симптомы туберкулезных артритов мелких суставов кисти (пястно-фаланговых и межфаланговых), встречающихся в изолированном виде, а чаще как осложнение spina ventosa, а также отдельных сочленений стопы, как например, лисфранкова сустава, вполне укладываются в уже знакомую картину. Диагностика туберкулеза грудино-ключичного сустава, попадающегося не очень редко, затрудняется из-за чисто топографических и технических условий рентгенографии этой области.
Более подробного рассмотрения требует туберкулез плечевого сустава, который поражается сравнительно редко — здесь локализуется не более 3—7% всех туберкулезных артритов. При обычных первично-костных фунгозно-деструктивных формах в головке плечевой кости рентгенологически определяются часто несколько круглых или овальных фокусов разрушения, расположенных среди кости, слегка склерозированной и без того, чтобы этот остеосклероз был вызван вторичной инфекцией.
Наиболее типичной формой туберкулезного поражения плечевого сустава является своеобразный процесс — так называемый caries sicca. Эта сухая костоеда анатомически, клинически и рентгенологически существенно отличается от обычной картины туберкулезного артрита. Caries sicca встречается в любом возрасте, но преимущественно у мужчин в возрасте 25—35 лет. Глубоко разрушающий процесс протекает без распада и нагноения, без свищеобразования, ткани бедны сосудами, укороченное плечо резко ограничено в подвижности, оно подтянуто вверх и прижато к грудной клетке, область сустава не припухает, имеется значительная атрофия конечности. Г. И. Турнер считает, что своеобразную печать на это проявление туберкулеза накладывает нервный фактор, а именно токсический неврит подкрыльцового нерва. Он рассматривает сухую костоеду плеча как нервнотрофическое поражение кости на туберкулезной почве, как трофическую язву кости.
На рентгенограммах области плечевого пояса при сухом кариесе определяются очень типичные изменения (рис. 167). Головка плеча полностью или на большом протяжении разрушена и отсутствует, так что к суставной впадине прилегает притянутый к ней из-за резкого сморщивания капсулы эпифиз или метафиз плечевой кости. Его контуры глубоко изъедены и зазубрены, в то же время они очень резко ограничены, а не смазаны, как это бывает в обыкновенных случаях туберкулезного артрита.
В ранних стадиях заболевания на поверхности головки, преимущественно с латеральной стороны, на месте заворота суставной капсулы, у основания анатомической шейки или между ней и хирургической шейкой, имеются большие округлые и резко очерченные дефекты. Секвестров никогда не видно. Суставные хрящи разрушены полностью. Остеопороз бывает иногда очень значительным, в некоторых же случаях остеопороз может совершенно отсутствовать. Суставная впадина лопатки (cavitas glenoidalis scapulae) остается неизмененной или же захватывается лишь в небольшой степени.
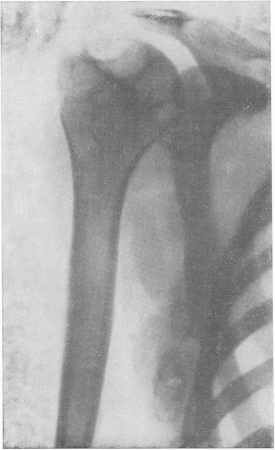
Рис. 167. Типичная картина туберкулезной сухой костоеды плечевой головки (cades sicca tuberculosa). Обызвествленные туберкулезные лимфатические узлы в подмышечной области.
Клиническое распознавание сухого кариеса довольно затруднительно, и в практической работе здесь дело не обходится без постоянных и грубых диагностических ошибок. Типичные случаи этого заболевания просматриваются, и больные подвергаются неправильному лечению различными активными физиотерапевтическими способами. С другой же стороны, несравненно более часто приходится наблюдать, что обычные явные невриты с неврогенными контрактурами принимаются за туберкулезное заболевание сустава. Лечащий врач, направляющий больного на консультацию не к невропатологу, а к рентгенологу, не удовлетворен, когда на снимках обнаруживается нормальная картина или небольшой остеопороз, связанный с болями и недеятельностью конечности.
Необходимо помнить, что при нормальных условиях на фоне губчатой сети головки плеча видны единичные мелкие округлые кольцевидные просветления. Таково своеобразие нормального структурного рисунка в этом месте. При остеопорозе же любого происхождения эта ноздреватость или ячеистость выступает значительно более резко и может симулировать туберкулезные грануляционные очажки. Фиброзная остеодистрофия исключается легко по центральному, аксиальному положению очага просветления в противовес краевой локализации туберкулезной сухой костоеды, помимо прочих отличительных признаков. В дифференциальной диагностике между сухой костоедой головки плеча и внесуставными заболеваниями области плечевого пояса как положительные, так и отрицательные данные рентгенологического исследования имеют большое диагностическое и клиническое значение.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
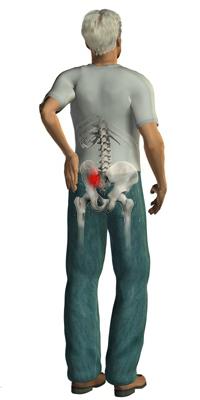
Сакроилеит – воспаление крестцово-подвздошного сустава. Сопровождается болями в нижней части спины. В зависимости от причины, характера и распространенности воспалительного процесса выделяют несколько форм сакроилеита, различающихся по симптомам и течению. Причиной развития сакроилеита может стать травма, длительная перегрузка сустава (например, при беременности, ношении тяжестей, сидячей работе) врожденные пороки развития (подвывих тазобедренного сустава), опухолевые процессы, обменные нарушения, а также различные инфекции, как неспецифические, так и специфические (сифилис, туберкулез, бруцеллез). Кроме того, сакроилеит может наблюдаться при целом ряде аутоиммунных заболеваний. При асептических сакроилеитах лечение консервативное, при гнойных – чаще хирургическое.
МКБ-10
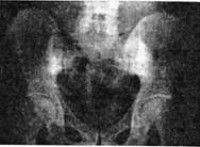
Общие сведения
Сакроилеит (от лат. крестец os sacrum + подвздошная кость os ilium) – воспалительный процесс в области крестцово-подвздошного сустава. Может быть самостоятельным заболеванием или симптомом других болезней инфекционного или аутоиммунного характера. Обычно сакроилеит развивается с одной стороны. Двусторонний сакроилеит может наблюдаться при бруцеллезе (реже – при туберкулезе) и является постоянным симптомом при болезни Бехтерева. План лечения и прогноз зависит от формы и причин развития сакроилеита.
Крестцово-подвздошный сустав – малоподвижное сочленение, посредством которого таз соединяется с позвоночником при помощи ушковидных суставов, расположенных на боковых поверхностях крестца. Сустав удерживается за счет самых прочных связок человеческого тела – межкостных крестцово-поясничных связок, коротких широких пучков, которые с одной стороны прикрепляются к крестцу, а с другой к подвздошной бугристости.
Крестец – это второй снизу отдел позвоночника (ниже него находится копчик). У детей крестцовые позвонки располагаются отдельно друг от друга. Затем в возрасте 18-25 лет эти позвонки срастаются между собой, образуя единую массивную кость. При врожденных аномалиях развития (спина бифида) сращение может быть неполным.

Классификация
В зависимости от распространенности воспалительного процесса выделяют следующие виды сакроилеита: синовит (воспаление синовиальной оболочки), остеоартрит (воспаление суставных поверхностей) и панартрит (воспаление всех тканей сустава).
В зависимости от характера воспаления различают:
- неспецифический (гнойный) сакроилеит;
- специфический сакроилеит (при сифилисе, туберкулезе и бруцеллезе);
- асептический (инфекционно-аллергический) сакроилеит, развивающийся при аутоимунных заболеваниях;
- сакроилеит неинфекционной природы, обусловленный дегенеративно-дистрофическими процессами в области сустава (после травм, при перегрузках, обменных нарушениях и пороках развития) или воспалением крестцово-поясничной связки.
Неспецифический (гнойный) сакроилеит
Причиной возникновения сакроилеита может стать прорыв гнойного очага, остеомиелит или непосредственное инфицирование сустава при открытой травме. Гнойный сакроилеит обычно односторонний. Начало сакроилеита острое, наблюдается бурное течение с ознобом, значительным повышением температуры тела и резкими болями внизу живота и в спине на стороне поражения. Состояние больного с сакроилеитом быстро ухудшается, развивается тяжелая интоксикация.
Из-за боли пациент с сакроилеитом принимает вынужденное положение, сгибая ноги в тазобедренных и коленных суставах. При пальпации выявляется резкая болезненность в области крестцово-подвздошного сустава. Боли усиливаются при разгибании ноги на стороне поражения и давлении на крылья подвздошных костей. В анализах крови при гнойном сакроилеите определяется увеличение СОЭ и выраженный лейкоцитоз.
При слабо выраженных местных клинических проявлениях на ранних стадиях сакроилеит иногда принимают за острое инфекционное заболевание (особенно – у детей). Постановка диагноза сакроилеит также может быть затруднена из-за не слишком явной рентгенологической картины или позднего появления выраженных изменений на рентгенограмме. На рентгенограмме при сакроилеите может выявляться расширение суставной щели, а также умеренный остеопороз в области суставных отделов подвздошной кости и крестца.
Гной, скапливающийся в полости сустава, может прорываться в соседние органы и ткани, образуя гнойные затеки. В случае если затек формируется в полости таза, при ректальном исследовании определяется эластическое болезненное образование с участком флюктуации. При формировании затека в ягодичной области возникает отек и болезненность в области ягодицы. При проникновении гноя в позвоночный канал возможно поражение спинномозговых оболочек и спинного мозга.
Лечение гнойного сакроилеита проводится в условиях хирургического отделения. На ранних стадиях назначаются антибиотики, проводится дезинтоксикационная терапия. Формирование гнойного очага при сакроилеите является показанием для резекции сустава.
Сакроилеит при туберкулезе
Сакроилеит при туберкулезе наблюдается достаточно редко, как правило, протекает подостро или хронически. Инфекция обычно распространяется из первичного очага, который находится либо в крестце, либо в области суставных поверхностей подвздошной кости. Поражение может быть как односторонним, так и двусторонним.
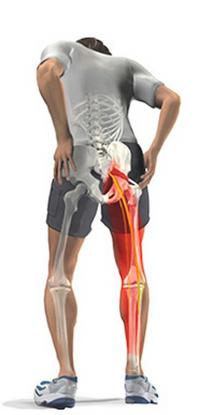
Пациенты с сакроилеитом предъявляют жалобы на боли неясной локализации в области таза, а также по ходу седалищного нерва. У детей возможны отраженные боли в коленном и тазобедренном суставе. Наблюдается скованность, поскольку больные сакроилеитом стараются щадить пораженную область при движениях. В ряде случаев возможны вторичные деформации в виде сколиоза и уменьшения поясничного лордоза. При пальпации выявляется умеренная болезненность. Местная температура повышена при туберкулезном сакроилеите. Через некоторое время возникает инфильтрация мягких тканей над очагом воспаления.
В ¾ случаев туберкулезный сакроилеит осложняется формированием натечных абсцессов в области бедра. При этом почти половина натечников сопровождается образованием свищей. На рентгенограмме при сакроилеите определяется выраженная деструкция в области подвздошной кости или крестца. Секвестры могут занимать треть и более пораженной кости. Контуры сустава размыты, края изъедены. В некоторых случаях наблюдается частичное или полное исчезновение суставной щели.
Лечение сакроилеита проводится в условиях туберкулезного отделения. Выполняется иммобилизация, назначается специфическая консервативная терапия. В отдельных случаях туберкулезного сакроилеита показана хирургическая операция – резекция крестцово-подвздошного сочленения.
Сакроилеит при сифилисе
При вторичном сифилисе сакроилеит развивается редко и обычно протекает в виде артралгии, быстро проходящей под влиянием специфической антибиотикотерапии. При третичном сифилисе может наблюдаться гуммозный сакроилеит в виде синовита или остеоартрита. Отмечаются нерезкие боли (преимущественно ночные) и некоторая скованность из-за того, что пациент щадит пораженную область.
При синовите изменения на рентгенограмме не выявляются. При остеоартрите рентгенологическая картина может значительно различаться – от незначительных изменений до частичного или полного разрушения суставных поверхностей. Лечение сакроилеита специфическое, в условиях кожно-венерологического отделения. Следует отметить, что в настоящее время третичный сифилис встречается очень редко, поэтому такой сакроилеит относится к категории мало распространенных.
Сакроилеит при бруцеллезе
Обычно поражение суставов при бруцеллезе носит преходящий характер и протекает в виде летучих артралгий. Однако в некоторых случаях наблюдается стойкое, длительное, трудно поддающееся лечению воспаление в виде синовита, перепараартрита, артрита или остеоартрита. При этом сакроилеит наблюдается достаточно часто (42% от общего числа поражений суставов).
Сакроилеит при бруцеллезе может быть как односторонним, так и двусторонним. Пациент с сакроилеитом предъявляет жалобы на болезненность в крестцово-подвздошной области, усиливающуюся при движениях, особенно – при разгибании и сгибании позвоночника. Отмечается ригидность и скованность. Выявляется положительный симптом Ласега (симптом натяжения) – появление или усиление боли по задней поверхности бедра в момент, когда пациент поднимает выпрямленную ногу. На рентгенограмме при бруцеллезном сакроилеите изменений нет даже при наличии выраженной клинической симптоматики.
Лечение сакроилеита обычно консервативное. Проводится специфическая терапия с использованием нескольких антибиотиков, назначается вакцинотерапия в сочетании с противовоспалительными и симптоматическими средствами. При подостром и хроническом сакроилеите показана физиотерапия и санаторно-курортное лечение.
Асептический сакроилеит
Асептический сакроилеит может наблюдаться при многих ревматических заболеваниях, в том числе – при псориатическом артрите и болезни Рейтера. Двусторонний сакроилеит имеет особое диагностическое значение при болезни Бехтерева, поскольку рентгенологические изменения в обоих крестцово-подвздошных сочленениях в этом случае выявляются на начальных стадиях – еще до формирования сращений между позвонками. Характерная для сакроилеита рентгенологическая картина в таких случаях обеспечивает раннюю постановку диагноза и позволяет начать лечение в максимально благоприятный для этого период.
На первой стадии сакроилеита на рентгенограмме определяется умеренный субхондральный склероз и расширение суставной щели. Контуры сочленений нечеткие. На второй стадии сакроилеита субхондроз становится выраженным, суставная щель сужается, определяются единичные эрозии. На третьей формируется частичный, а на четвертой – полный анкилоз крестцово-подвздошных суставов.
Клинические проявления сакроилеита неяркие. Сакроилеит при болезни Бехтерева сопровождается слабой или умеренной болью в ягодицах, отдающей в бедро. Боли усиливаются в покое и ослабевают при движениях. Пациенты отмечают утреннюю скованность, исчезающую после физической нагрузки.
При выявлении характерных для сакролеита изменений на рентгеновских снимках проводится дополнительное обследование, включающее в себя специальные функциональные пробы, рентгенографию позвоночника и лабораторные исследования. При подтверждении диагноза сакроилеит назначается комплексная терапия: нестероидные противовоспалительные препараты, лечебная физкультура, физиотерапия, санаторно-курортное лечение.
Сакроилеит неинфекционной природы
Такие патологические изменения могут быть обусловлены предшествующими травмами, постоянной перегрузкой сустава вследствие беременности, занятий спортом, ношения тяжестей или сидячей работы. Риск развития данной патологии возрастает при нарушении осанки (увеличении угла пояснично-крестцового перехода), клиновидном диске между крестцом и пятым поясничным позвонком, а также при незаращении дуги пятого поясничного позвонка.
Пациенты предъявляют жалобы на приступообразную или спонтанную боль в области крестца, обычно усиливающуюся при движениях, длительном стоянии, сидении или наклонах кпереди. Возможна иррадиация в поясницу, бедро или ягодицу. При осмотре выявляется слабая или умеренная болезненность в области поражения и некоторая скованность. В отдельных случаях развивается утиная походка (расшатывание из стороны в сторону при ходьбе). Патогномоничным является симптом Фергасона: пациент встает на стул сначала здоровой, а затем больной ногой, после чего сходит со стула, опуская сначала здоровую, а потом больную ногу. При этом возникает боль в области крестцово-подвздошного сочленения.
При артрозе на рентгенограмме наблюдается сужение суставной щели, остеосклероз и деформация сустава. При воспалении связки изменения отсутствуют. Лечение направлено на устранение воспаления и болей. Назначаются НПВП и физиотерапевтические процедуры, при выраженном болевом синдроме выполняются блокады. Больным рекомендуют ограничить физическую нагрузку. Беременным, страдающим сакроилеитом, показано ношение специальных бандажей для разгрузки пояснично-крестцового отдела.
Читайте также:


