Туберкулез периферических лимфатических узлов презентация
Похожие темы научных работ по клинической медицине , автор научной работы — Потейко П. И., Крутько В. С., Шевченко О. С., Ходош Э. М.
В помощь практикующему врачу
To Help the Practitioner
ПОТЕЙКО П.И., КРУТЬКО B.C., ШЕВЧЕНКО O.C.*, холош э.м. Харьковская медицинская академия последипломного образования *Харьковский национальный медицинский университет
ТУБЕРКУЛЕЗ ПЕРИФЕРИЧЕСКИХ ЛИМФАТИЧЕСКИХ УЗЛОВ
Туберкулез периферических лимфатических узлов (ТБ ПЛУ) — опухолеподобное изолированное или генерализованное поражение различных групп лимфатических узлов с развитием в них специфического воспалительного процесса [1-4, 6].
До начала пандемии ВИЧ/СПИДа туберкулез лимфатических узлов встречался редко — в структуре заболеваемости туберкулезом составлял 0,25 %. В настоящее время туберкулезное поражение лимфатических узлов является маркером ВИЧ-инфекции и встречается примерно у 10 % больных [2, 5, 6].
ТБ ПЛУ возникает на фоне измененной реактивности и сниженного иммунобиологического состояния организма; распространяется преимущественно эндогенно (гематогенным или лимфогематогенным путем) из других очагов туберкулезной инфекции в организме (легкие, лимфатические узлы и др.); может сочетаться с другими локализациями туберкулезного процесса [1, 2, 4, 6].
Чаще всего поражаются лимфатические узлы шеи (65 %), реже — подчелюстные, подмышечные, еще реже — паховые, надключичные и куби-тальные [1, 2, 6].
Пораженные туберкулезом лимфатические узлы чаще всего упругие, безболезненные и подвижные. При прогрессировании процесса в лимфатических узлах развивается казеозный некроз. Узлы срастаются с кожей и начинают флюктуировать. Кожа над пораженным лимфатическим узлом истончается и вскоре прорывается, образуется свищ, который продолжительное время не заживает. Из него выделяются жидкие казеозные массы.
После заживления на месте свища образуются рубцы с характерными перемычками и сосочками (рис. 1а, 1б).
При рентгенологическом исследовании в уплотненных периферических лимфатических узлах можно выявить мелкие кальцинаты, что указывает на туберкулезную природу заболевания.
покрытые сосочковидными выростами кожи (б)
В помощь практикующему врачу / To Help the Practitioner
На рентгенограмме органов грудной клетки в 1/3 случаев выявляются петрификаты, возможно также выявление активного туберкулеза внутри-грудных лимфатических узлов и/или легких.
Туберкулиновые пробы при ТБ ПЛУ положительные: нормергические — 70 %, гиперергиче-ские — 30 %. У ВИЧ-позитивных лиц с уровнем СБ4-лимфоцитов менее 200/мкл реакция Манту с 2 ТЕ отрицательная [1, 2, 5].
Диагноз ставят, как правило, на основании биопсии. Взятый для биопсии лимфатический узел исследуют как на МБТ, так и гистологически.
Больная Р., 79 лет.
У больной появились безболезненные опухолевидные образования в области шеи, преимущественно справа. К врачу обратилась через 4 мес. В области шеи справа пальпировались два безболезненных увеличенных лимфатических узла величиной с грецкий орех, слева — единичный увеличенный лимфатический узел величиной со сливу. На обзорной рентгенограмме органов грудной клетки (ОГК) диффузный и сетчатый пневмофиброз, расширенный левый корень за счет увеличенных лимфатических узлов (рис. 2).
Анализ мокроты — МБТ не выявлены.
Анализ крови на ВИЧ-инфекцию отрицательный.
Рисунок 2. Больная Р. Обзорная рентгенограмма ОГК
Рисунок 3. Больная Р. Рубец на шее справа после хирургического удаления лимфатического узла, рядом виден еще один увеличенный лимфатический узел
Клинический анализ крови: эритроциты — 4,9 • 1012/л; гемоглобин — 124 г/л; лейкоциты — 7,0 • 109/л; эозинофилы — 1 %, палочкоядерные нейтрофилы — 5 %; сегментоядерные нейтрофи-лы — 76 %; лимфоциты — 10 %; моноциты — 8 %; СОЭ — 24 мм/час.
Клинический анализ мочи: удельный вес — 1,015 кг/л; белок — нет; сахар — нет; лейкоциты — 2—4 в поле зрения.
Проба Манту с 2 ТЕ — 5 мм.
Рисунок 4. Больная Р. Контрольная обзорная рентгенограмма органов грудной клетки после трех месяцев антимикобактериальной терапии
Рисунок 5. Больная Н. Двухстороннее увеличение шейных и подчелюстных лимфатических узлов. Кожа над заднешейным узлом слева гипереми-рована
Рисунок 6. Больная Н. Гиперергическая реакция на пробу Манту с 2 ТЕ
Медицина неотложных состояний, ISSN 2224-0586
В помощь практикующему врачу / To Help the Practitioner ^ш
Произведена биопсия одного из увеличенных лимфатических узлов на шее справа (рис. 3). Гистологическое заключение — гранулематозный процесс с наличием клеток Пирогова — Ланг-ханса.
Клинический диагноз: туберкулез периферических и внутригрудных лимфатических узлов, гистологически подтвержденный.
Проведен курс лечения антимикобактериаль-ными препаратами в течение трех месяцев. Лимфатические узлы на шее заметно уменьшились, отмечалась также положительная динамика процесса в корнях легких (рис. 4).
Больная Н., 37 лет.
Три месяца назад увеличились шейные и подчелюстные лимфатические узлы (рис. 5).
После появления болезненных ощущений обратилась в поликлинику. Произведена пункция левого заднешейного флюктуирующего узла, получен гной, атипические клетки и МБТ не обнаружены, роста неспецифической микрофлоры нет.
Клинический анализ мокроты — МБТ не выявлены
Клинический анализ крови: эритроциты — 4,4 • 1012/л; НЬ — 134 г/л; лейкоциты — 5,7 • 109/л;
Рисунок 7. Больная Н. Обзорная рентгенограмма ОГК и томограмма правого легкого (срединный срез)
трахеальных, парааортальных и бронхопульмональных лимфатических узлов. В Б1 2 6 правого легкого определяется неоднородная инфильтрация легочной ткани с участком распада размером 0,8 х 1,2 см, множественные полиморфные очаги бронхогенного обсеменения в Б3 (рис. 8).
Анализ мокроты методом посева — выявлен рост МБТ (2+).
Клинический диагноз: инфильтративный туберкулез верхней доли правого легкого в фазе распада, с выделением микобактерий туберкуле-
Рисунок 8. Больная Н. КТ шеи и органов грудной клетки
эозинофилы — единичные, палочкоядерные ней-трофилы — 10 %, сегментоядерные нейтрофи-лы — 50 %, лимфоциты — 33 %, моноциты — 7 %; СОЭ — 30 мм/час.
Клинический анализ мочи: удельный вес — 1,012 кг/л; белок — нет; сахар — нет; лейкоциты — 4—6 в поле зрения.
Анализ крови на ВИЧ-инфекцию отрицательный.
Реакция Манту с 2 ТЕ — папула 22 мм (рис. 6).
Проведена биопсия шейных лимфатических узлов с обеих сторон.
Гистологическое заключение: гранулематозное воспаление с некрозом.
На обзорной рентгенограмме органов грудной клетки и томограмме (срединный срез) выявлена неоднородная инфильтративная тень в верхней доле правого легкого (рис. 7).
На КТ шеи и органов грудной клетки выявлено двухстороннее увеличение шейных, пара-
за. Туберкулез периферических лимфатических узлов, гистологически подтвержденный.
Назначен стандартный курс антимикобакте-риального лечения.
1. Внелегочный туберкулез/Беллендир Э.Н. — СПб.: Гиппократ, 2000. — 374 с.
2. Крутько В.С., Потейко П.И., Ходош Э.М. Пульмонология: наружные симптомы. — Харьков: НТМТ, 2011. — 186 с.
3. Наказ МОЗ України № 385 від 09.06.2006р. Інструкція про клінічну класифікацію туберкульозу та її застосування.
4. Туберкулез. Туберкулез кожи / П.П. Ряжко, А.В. Руденко, К.Е. Ищейкин, Ю.А. Ищейкина, Е.А. Броше /Под ред. П.П. Рыжко. — Харьков: Фолио, 2005. — 271 с.
5. Туберкульоз, ВІЛ-інфекція/СНІД:Навч. посіб./Р.Г. Про-цюк, В.Ф. Москаленко, В.І. Петренко та ін.; За ред. В.Ф. Москаленка, Р.Г. Процюка. — К.: Медицина, 2009. — 424 с.
6. Фещенко Ю.І., Ільницький І.Г., Мельник В.М., Пана-сюк О.В. Туберкульоз позалегеневої локалізації. — К. : Логос, 1998. — 376 с.

Туберкулез периферических лимфатических узлов (ТБ ПЛУ) - это опухолеподобное изолированное или генерализованное поражение различных групп лимфатических узлов с развитием в них специфического воспалительного процесса.
Возбудителем туберкулеза лимфатических узлов чаще всего является человеческий вид микобактерии туберкулеза, но в тех местах, где неблагополучная эпизоотическая ситуация по туберкулезу, значительное место занимают микобактерии бычьего вида. Заражение туберкулезом лимфатических узлов происходит лимфогематогенным путем.
До начала пандемии ВИЧ/СПИДа туберкулез лимфатических узлов встречался редко - в структуре заболеваемости туберкулезом составлял 0,25 %. В настоящее время туберкулезное поражение лимфатических узлов является маркером ВИЧ-инфекции и встречается примерно у 10 % больных.
ТБ ПЛУ возникает на фоне измененной реактивности и сниженного иммунобиологического состояния организма; распространяется преимущественно эндогенно (гематогенным или лимфогематогенным путем) из других очагов туберкулезной инфекции в организме (легкие, лимфатические узлы и др.); может сочетаться с другими локализациями туберкулезного процесса. Чаще всего поражаются лимфатические узлы шеи, реже — подчелюстные, подмышечные, еще реже — паховые, надключичные и кубитальные. Это объясняется не только тем, что микобактерии туберкулеза попадают в организм через рот и верхние дыхательные пути, для которых шейные лимфатические узлы являются регионарными, но и тем, что эти узлы создают мощный биологический фильтровальный коллектор, предназначенный для того, чтобы задерживать инфекцию и раковые клетки. В область шеи оттекает лимфа не только от органов головы и шеи, но и от верхних конечностей, а через грудной проток - и от органов грудной и брюшной полости, забрюшинного пространства и нижних конечностей. Таким образом, через область шеи полностью или частично проходит лимфа со всех областей тела.
Различают следующие формы (стадии) ТБ ПЛУ:
- инфильтративная форма - возникает в раннем периоде заболевания;
- казеозная форма - развивается при несвоевременной диагностике и дальнейшем прогрессировании процесса;
- индуративная форма - развивается в тех случаях, когда под влиянием терапии или без таковой казеозные массы лимфатических узлов не прорываются.

Пораженные туберкулезом лимфатические узлы чаще всего упругие (в начале заболевания – мягкие), безболезненные и подвижные (не спаянные между собой и с окружающими тканями), увеличены до 0,5 - 1,5 см. При прогрессировании процесса в лимфатических узлах развивается казеозный некроз. Казеозному некрозу может подвергнуться часть лимфатического узла или весь узел. Узлы срастаются с кожей и окружающими тканями, и начинают флюктуировать. Кожа над пораженным лимфатическим узлом гиперемируется, истончается и вскоре прорывается, образуется свищ, который продолжительное время не заживает и имеет бледные отечные края. Из него выделяются жидкие казеозные массы. После заживления на месте свища образуются обезображивающие рубцы с характерными перемычками и сосочками. Лимфатические узлы уменьшаются в размерах и вовлекаются в рубцы. Признаки туберкулезной интоксикации постепенно исчезают. Больные чувствуют себя практически здоровыми до нового обострения. Для туберкулеза характерна сезонность обострений (весна и осень). Спровоцировать обострение могут переохлаждение, нервный стресс, интеркуррентные заболевания.
Атипично протекает туберкулез периферических лимфатических узлов у детей, беременных и стариков. Для них характерно острое начало заболевания, ярко выраженные симптомы туберкулезной интоксикации. Температура тела повышается до 38 - 39 °С, сопровождается слабостью, сильной головной болью. Увеличенные лимфатические узлы подвергаются казеозному перерождению и гнойному расплавлению, спаиваются с окружающими тканями и кожей, резко болезненны при пальпации, при которой определяется флюктуация, а затем открываются свищи. При остром течении туберкулеза период времени от начала заболевания до появления свищей составляет от 1 до 3 мес. Осложнения туберкулеза периферических лимфатических узлов - свищи, кровотечения, амилоидоз внутренних органов.
При рентгенологическом исследовании (рентгенография мягких тканей в области увеличенных лимфатических узлов, грудной и брюшной полости) в уплотненных периферических лимфатических узлах можно выявить мелкие кальцинаты, что указывает на туберкулезную природу заболевания (для туберкулеза характерно обызвествление в центре лимфатического узла и сохранение необызвествленной капсулы). На рентгенограмме органов грудной клетки в 1/3 случаев выявляются петрификаты, возможно также выявление активного туберкулеза внутригрудных лимфатических узлов и/или легких. Туберкулиновые пробы при ТБ ПЛУ положительные. У ВИЧ-позитивных лиц с уровнем CD4-лимфоцитов менее 200/мкл реакция Манту с 2 ТЕ отрицательная. Туберкулез лимфатических узлов необходимо дифференцировать от их воспалительных заболеваний, гемобластозов и доброкачественных новообразований.
Лечение. Тактика лечения зависит от стадии процесса и включает антибиотико-химиотерапию (антимико-бактериальные препараты) и хирургические методы лечения. По данным В.П. Петухова, Д.Б. Цоктоева [2008] (Иркутский областной противотуберкулезный диспансер; ) применение модифицированной непрямой лимфотропной терапии в комплексном лечении больных с ТПЛУ повышает его эффективность, позволяет непосредственно подводить изониазид в зону специфического воспалительного процесса, сократить сроки стационарного и амбулаторного лечения больных. Модифицированная непрямая лимфотропная терапия проста в исполнении, не требует значительных материально технических затрат, лишена побочных эффектов и позволяет избежать рецидивов заболевания. Введение препарата производят в соответствующее клетчаточное пространство, регионарное по отношению к пораженной группе лимфатических узлов 3 раза в неделю: подмышечная и подвздошно паховая области. Предварительно проводят стимуляцию лимфообращения путем болюсного введения лекарственной смеси, содержащей 2,500 ЕД гепарина и 0,25% раствор новокаина в объеме от 6 до 8 мл в зависимости от возраста, выраженности клетчаточного пространства в месте введения. При двухсторонней локализации процесса чередуют места введения. После введения изониазида сразу же проводят аппликацию разведенного в четыре раза дистиллированной водой димексида в сочетании с рифампицином в количестве 0,45 г на область пораженных периферических лимфатических узлов. Аппликации применяют ежедневно: 5 дней в неделю. Кроме этого больной ежедневно получает еще два противотуберкулезных препарата.
При поздней диагностике развивающиеся в лимфатическом узле казеозные и индуративные изменения значительно затрудняют лечение. На стадиях инфильтрации и казеозного некроза устанавливают показания к хирургической операции - радикальному удалению пораженных лимфатических узлов и конгломератов. При абсцедирующих формах производят вскрытие абсцесса и удаление казеозных масс. При свищевых формах проводят местное лечение - санацию свищевого хода: промывание антисептическими растворами, удаление отторгающихся казеозных масс, вскрытие и открытую санацию абсцессов.
Туберкулез периферических лимфатических узлов.
Туберкулез периферических лимфатических узлов (лимфаденит) является проявлением общей туберкулезной болезни.
По частоте поражения занимает 3 место среди внелегочных форм туберкулеза (после мочеполового и костно-суставного) занимая от них 20 %.
По генезу туберкулезный лимфаденит может быть как первичный, так и вторичный после перенесенного туберкулеза легких. Микобактерии туберкулеза (МБТ) попадая в организм аэрогенным и очень редко-алиментарным путем, проникает в лимфатическую систему, оседая в лимфатических узлах, являющихся барьером на пути всякой инфекции. В ответ на внедрение МБТ лимфатический узел отвечает гиперплазией ткани (как впрочем и на любую инфекцию). Но в дальнейшем в нем развиваются специфические для туберкулеза морфологические изменения,
появляются эпителиоидные клетки, клетки Пирогова-Ланганса,туберкулезные гранулемы с казеозным некрозом. Подвергаться казеозному перерождению может вся ткань лимфоузла. Пораженные туберкулезом лимфатические узлы могут в своем течении гнойно расплавиться, рубцово уплотниться и кальцинироваться.
Различают следующие формы туберкулеза периферических лимфатических узлов:
1. Инфильтративная форма-
при цитологическом исследовании л/у обнаруживается гиперплазия лимфоидной ткани, где могут быть эпителиоидные клетки и клетки Пирогова- Ланганса.
2. Казеозная форма-
Эта форма подразделяется на свищевую и закрытую форму. Встречаются обе формы , примерно, одинаково часто. В пунктате лимфоузлов обнаруживается казеоз с наличием специфических элементов туберкулезной гранулемы.
3. Индуративная форма.
Диагностика этой формы особенно затруднена и для гистологов.В рубцово переродившийся ткани л/у не всегда удается найти гнезда и элементы туберкулезной гранулемы. Эта форма является исходом затянувшегося течения казеозной формы и реже инфильтративной формы.
Преимущественно поражаются туберкулезом шейные л/у ( 90 %.). Выделяют 15 групп л/у :
Входными воротами чаще являются миндалины, первичный эффект часто протекает под маской ангины. Генерализованные формы с поражением всех групп л/у встречаются до 15-20 % случаев. Реже встречается изолированное поражение подмышечных и паховых л/у.Иногда наблюдается одновременное поражение внутригрудных и внутрибрюшных л/у ( хронически текущий первичный туберкулез). Абсцедирование и вскрытие свищей у больных туберкулезным лимфаденитом встречается до 20%.
Туберкулез периферических л/у чаще встречается в возрасте до 20 лет, хотя может иметь место у пожилых людей. Клиническая картина зависит от вида возбудителя, формы и генеза туберкулезного процесса.
Выделяют виды (типы) возбудителей туберкулеза:
Указанные виды микобактерий различаются между собой морфологическими, культуральными,патогенными свойсвами.Туберкулез периферических л/у вызывается чаще бычьим типом.
Бычий тип МБТ вызывает обычно острое с высокой температурой, течение туберкулезного лимфаденита. Однако чаще встречается хроническая прогрессирующая форма туберкулеза периферических л/у (80-90 %) от общего числа туберкулезных лимфаденитов. Начало обычно медленное, незаметное или после простуды. Наблюдается постепенное увеличение периферических л/у ( в норме л/у от 0,1 см до 3 см у взрослых в паховой области).
Л/у появляются в одной ( шейной чаще) или нескольких группах до 0,5- 1 см в диаметре. Эти л/у, вначале мягкие и безболезненные , не спаянные друг с другом и кожей, могут быть расценены как неспецифическая полиадения.Общее состояние почти не страдает. При прогрессировании может наблюдаться контактное поражение соседних групп л/у. Появляются симптомы туберкулезной интоксикации: повышенная температура, головные боли, слабость, потливость и т. д. В крови ускорение РОЭ и умеренный лейкоцитоз.
При переходе процесса в хроническое течение характерно вовлечение в воспалительный процесс окружающих л/у капсулы и тканей, что приводит к образованию довольно крупных пакетов спаянных друг с другом и кожей л/у, грубых келоидных рубцов. Эти конгломераты малоподвижны, безболезненны. Нередко туберкулезный процесс в л/узлах осложняется нагноением. При этом кожа над ними становится гиперемированной , появляется флюктуация и гной, расправляя ткани, прорывается наружу, образуя долго незаживающие свищи, язвы рубцы. Склонность вызывать перифокальную инфильтрацию окружающих тканей, образование свищей, язв, келоидов является патогномоничным признаком туберкулезных лимфаденитов.
Инфильтративные формы туберкулезных лимфаденитов является наиболее ранними и благоприятно протекающими формами. Л/у мягкие, безболезненные, обычно не спаяны с кожей. Симптомы интоксикации отсутствуют, показатели крови нормальные.
Туберкулиновая проба Манту с 2 ТЕ при туберкулезных лимфоаденитах положительная в 60 % ( в 40% отрицательная). Проба с диаскинтестом чаще бывает отрицательной или сомнительной.
С целью установления диагноза во всех случаях делается биопсия л/у (пункционная или инцизионная). Может использоваться пробное лечение при неясных лимфаденитах. Эффект от двухнедельной терапии говорит о неспецифической природе лимфаденита.
Дифференцировать туберкулез периферических лимфоузлов приходится со многими заболеваниями.
1. Острый неспецифический лимфаденит возникает из какого-то очага инфекции. Увеличиваются регионарные лимфатические узлы (необходим осмотр полости рта, миндалин, состояние зубов).Характерно острое начало заболевания с высокой температурой и быстрым увеличением лимфатических узлов. При отсутствии лечения могут быть свищи, оставляющие после себя нежные рубцы. Хороший эффект наблюдается от антибиотиков широкого спектра действия.
2. Хронический неспецифический лимфаденит.
Клиника нередко сходная с туберкулезным лимфаденитом. Эффект от неспецифического лечения не всегда хороший. Необходима биопсия.
Характерно поражение внутренних лимфоузлов или медиастинальных лимфоузлов. Быстрый их рост в глубь, не прорастая ткани, часто со сдавлением органов средостения. Лимфоузлы вначале мягкие, затем могут изъязвляться, вскрываться в виде грибовидных образований белого цвета.
5. Метастатические поражения лимфоузлов.
В шейные лимфоузлы часто метастазируют опухоли волосистой части головы, шеи, легких и пищевода.
В подключичные - опухоли молочной железы, желудочно - кишечного тракта гениталий.
В подмышечные - опухоли молочной железы. При увеличении подмышечных лимфоузлов обязательным является исследование молочных желез (у мужчин тоже может быть подобное поражение).
В паховые-опухоли прямой кишки и шейки матки.
6. Сифилитический лимфаденит.
Локализация может быть самая разная. Лимфоузлы эластической консистентности, никогда не спаиваются, безболезненные,никаких неприятных ощущений не вызывают.
При всех неясных лимфаденитах необходима постановка Р W .
7. Инфекционный мононуклеоз.ъ
Увеличивается задняя группа шейных лимфоузлов,начало заболевания острое, с высокой температурой 39-40 градусов, боли в суставах, мышцах. В крови: лейкоцитоз до 20-25 тыс., моноцитоз, РОЭ до 50.Эффект от противовоспалительной терапии хороший.
8. Актиномикоз- очень плотные лимфоузлы с участком размягчения ,который может вскрываться с крошковидным выделением друз грибов.
Лихорадка, боли в суставах, увеличена печень и селезенка, на фоне повышения температуры- увеличение лимфоузлов, кожная сыпь, геморраги, узелки в подкожной клетчатке, апоневрозах. Специфические серологические реакции положительные.
10. Болезнь кошачей царапины- очень трудная диагностика гистологически клинически- тяжелое состояние, острое начало с высокой температурой, сыпью, головной болью, рвотой. Увеличенные лимфоузлы безболезненные.
Возбудители- хламидии, проникающие в кожу чаще через царапины кошек.
11. Боковая киста шеи- четкие границы, малоподвижна, мягко-эластична, при пункции жидкость молочного цвета. Лечение оперативное .
Скрывающийся под кодами А18.2, А15.4, А16.3, А18.3, принятыми в МКБ-10, туберкулез периферических лимфатических узлов является тяжелым заболеванием, поражающим лимфосистему человека. Прежде чем разбираться с особенностями течения болезни и методами ее лечения, следует понять, по какому принципу работают лимфатические узлы, для чего они в принципе необходимы человеку.
Анатомия и здоровье
Признаки и симптомы туберкулеза периферических лимфатических узлов указывают на нарушение целостности, адекватного функционирования лимфоузлов. Эти элементы предназначены для защиты человеческого организма от вредоносных внешних факторов, патологических форм жизни, способных проникнуть сюда разнообразными путями. Лимфоузлы выявляют и накапливают в себе болезнетворную микрофлору, выводят ее из организма, а также являются областью скопления атипичных клеток при онкологических заболеваниях. Фактически узлы представляют собой элемент иммунной системы, а также отвечают за генерирование лимфоцитов. Эти клеточные структуры ответственны за уничтожение болезнетворных микробов в разных частях организма, могут распространяться с током крови.
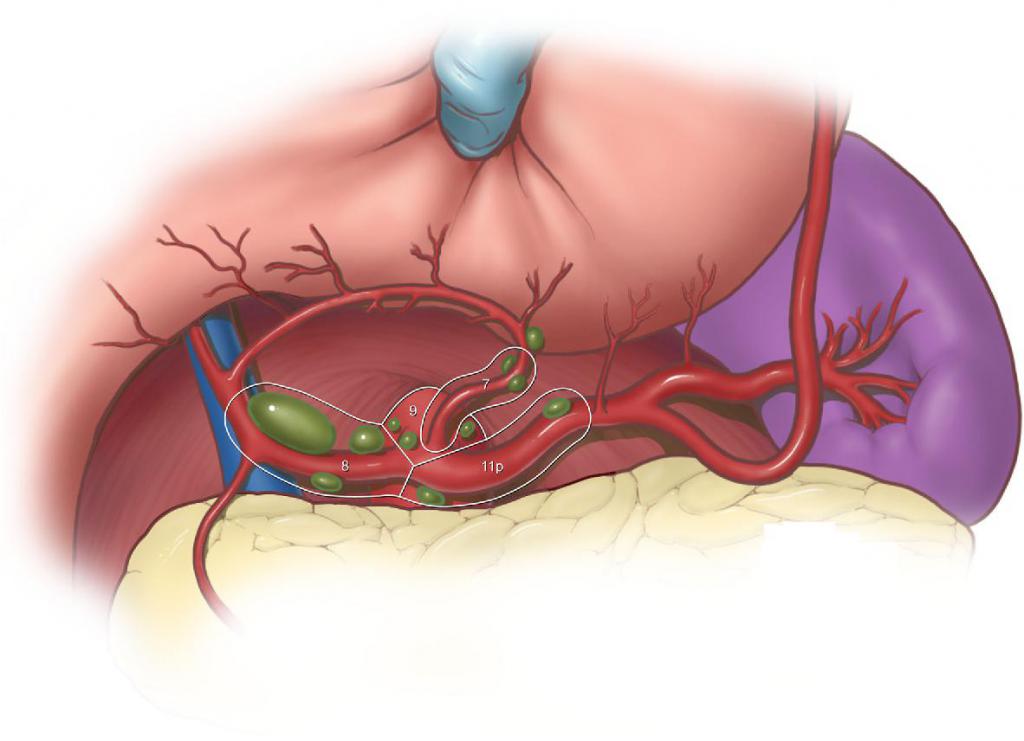
Патогенез туберкулеза периферических лимфатических узлов – заражение микрофлорой, специфической палочкой Коха. Известно, что чаще подвержены инвазии несовершеннолетние лица и женщины, особенно молодые. Тем не менее определенные опасности есть у каждого, не играет роли ни возраст, ни пол. Практически в 70 % поражения локализованы в области шеи, несколько реже – в подмышечной ямке, промежности. Возможно размножение туберкулезной палочки во внутригрудных узлах.
Общая информация о болезни
Туберкулез периферических лимфатических узлов - разновидность внелегочной формы болезни. Спровоцировать патологию может микобактерия МВТ. Заболевание самостоятельно, но может сопровождать легочный тип. Патологический процесс относится к категории хронических, сопряжен с внедрением в организм инфекционного агента, провоцирующего появление очага воспаления в тканях лимфатической системы. Инфицирование происходит через дыхательную систему. Если не практиковать лечение, возможно быстрое поражение пространства между клетками больных тканей.
Приводящая к появлению признаков туберкулеза периферических лимфатических узлов палочка Коха способна медленно продвигаться вглубь организма, выискивая подходящий очаг для развития и распространения. Микрофлора проходит через пространство между клетками, заражает тканевые жидкости, через ток лимфы перемещается к восприимчивому узлу. Этот механизм объясняет, почему легочный туберкулез в преимущественном проценте случаев сопровождается внелегочным инфицированием.
Откуда пришла беда?
Туберкулезом периферических лимфатических узлов можно заболеть при контакте с носителем заболевания, больным человеком. Патология распространяется воздушно-капельным методом. Возможно заражение через мокроту, выделения при чихании, разговоре. Наиболее опасно общение с человеком, страдающим открытой формой заражения палочкой Коха.
Иногда клиника туберкулеза периферических лимфатических узлов наблюдается после контакта с больным человеком, а также с предметами, ему принадлежащими, им используемыми. Пренебрежение правилами гигиены существенно повышает опасность заражения.
Можно заболеть алиментарным путем: через употребление продуктов питания, инфицированных микобактерией. Чаще микрофлора проникает с мясными, молочными продуктами, не прошедшими соответствующую проверку и обработку.
Реже всего встречается внутриутробное заражение. Это возможно, когда патологическая микрофлора попадает в организм плода в период вынашивания или на этапе прохождения родовых путей.
Как заметить?
Симптомы туберкулеза периферических лимфатических узлов зависят от стадии патологии, наличия сопутствующих заболеваний. Первый этап сопряжен с процессом пролиферации, пораженные области постепенно разрастаются, диаметр узлов может достигать 3 см – клетки активно делятся. Область в каждом третьем случае отзывается болезненными ощущениями, но приблизительно у 66 % процентов пациентов боли нет, что существенно затрудняет обнаружение патологии на начальном этапе.
Второй этап – казеозный. В лимфатических узлах накапливаются погибшие клетки – казеозная масса. Затем начинается абсцедирующий шаг, клетки отмирают, накопившаяся масса становится мягче, становится гноем. Затем начинается этап формирования свищей. В пострадавшей области лимфатический узел прорывает, нарушается целостность кожных покровов, гнойные выделения выходят наружу.
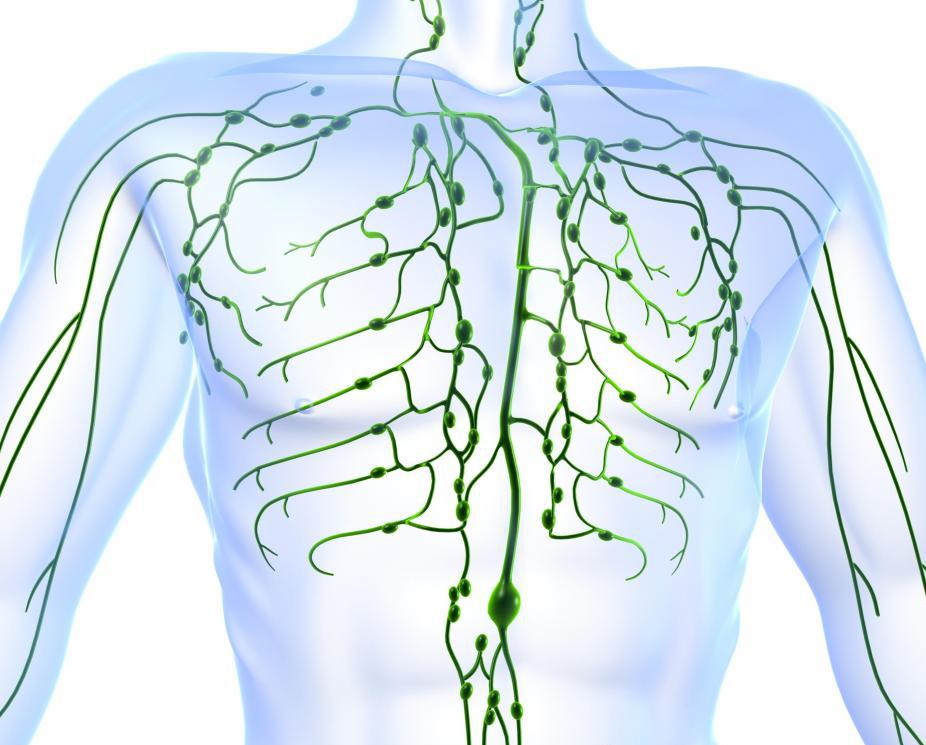
Особенности течения
И при отсутствии, и при наличии сопутствующих патологий (к примеру, ВИЧ), туберкулез периферических лимфатических узлов чаще наиболее ярко выражен в области шеи – именно здесь узлы страдают первыми. У некоторых больных увеличивается лишь один участок, при этом общей симптоматики обычно нет, болезненностью воспаленная зона не отзывается. Чаще недуг (вне зависимости от масштаба поражений) сопровождается ухудшением аппетита, постоянно поддерживающейся повышенной температурой тела. Кожные покровы бледнеют, активизируются выделяющие пот железы, человек быстро устает. Болезнь хроническая, ее проявления становятся более выраженными весной, осенью. Нередко обострение возникает на фоне сильного стресса, охлаждения или острой болезни.
Специфика заболевания
Заражение палочкой Коха легочных тканей и корня сопряжено с опасностью возникновения очага воспаления в лимфатических узлах внутри грудины, что становится базой бронхоаденита. Отличительная особенность зоны – мгновенная реакция на воспалительные процессы, поскольку именно здесь генерируется лимфа. При этом наблюдается картина, указывающая на туберкулез периферических лимфатических узлов, в кровеносной системе растет концентрация лейкоцитов, наблюдаются проявления общего отравления организма. Температура повышается до субфебрильного уровня и остается стабильной.
Одна из связанных с туберкулезом периферических лимфатических узлов клиническая рекомендация – вакцинирование. Основная задача введения специфического вещества – дать организму спровоцировать генерирование антител, способных бороться с инфекционным агентом.
Выделяют два формата течения заболевания, причем возможна трансформация из одного в другой. При локализации процесса внутри грудины очаг воспаления будет строго в пределах лимфатической системы. Альтернативный вариант – опухоль, способная поразить близлежащие ткани и нарушить структурную целостность.
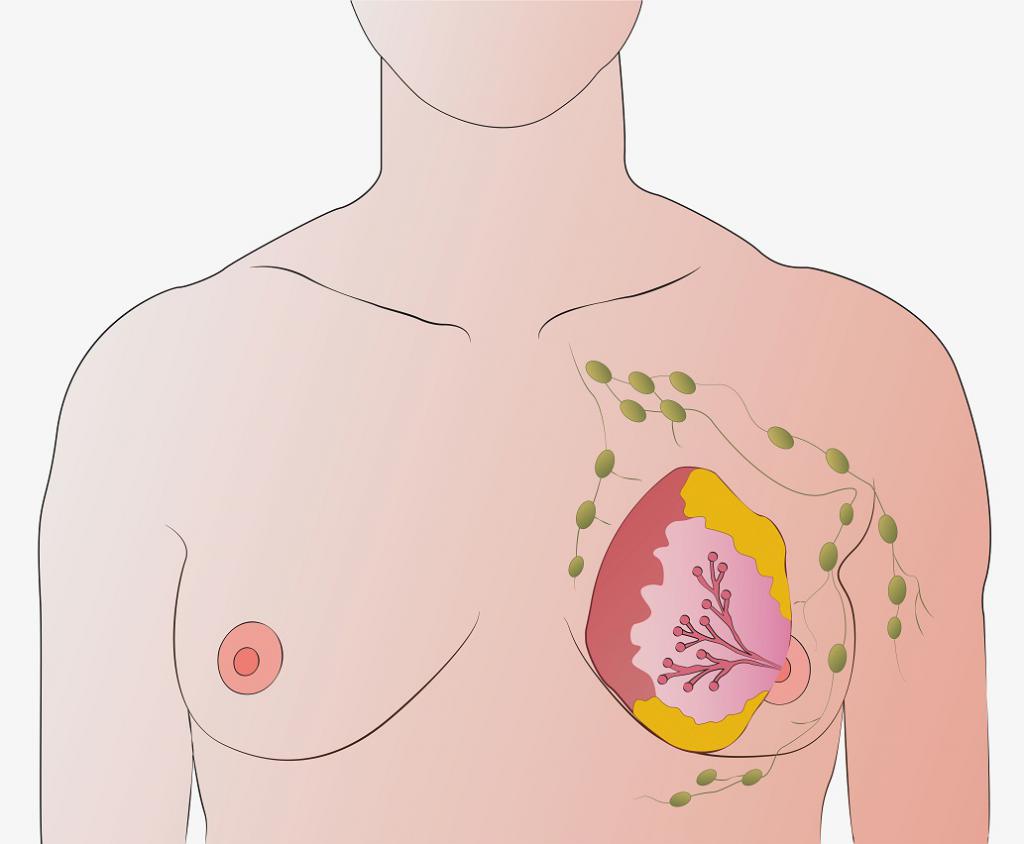
Уточнение диагноза
Диагностика туберкулеза периферических лимфатических узлов направлена на выявление болезни, определение ее стадии и конкретной формы. Дифференциальное уточнение направлено на исключение прочих патологий со сходной симптоматикой. В ряде случаев за лимфаденопатию можно ошибочно принять саркому Капоши. Также дифференциальная диагностика туберкулеза периферических лимфатических узлов направлена на различие болезни и лимфомы, гиперплазивных процессов, токсоплазмоза. Начинают исследование состояния больного с направления его на рентгеновский снимок. Именно это исследование базовое, позволяющие локализовать туберкулез, определить наличие осложняющих случай патологий. Ответственным за диагностирование назначают фтизиатра.
При подозрении на заболевание разумно поставить пробу Манту – результат должен быть положительным. Есть опасность ложного итога, но вероятность его менее 10%. Проба Манту, впрочем, не даст представления о форме патологии и области локализации – для этого необходимо сделать рентгеновский снимок. Больному назначают КТ, МРТ. Дополнительно делают биопсию (эксцизионную или тонкоигольную аспирационную).
Что делать?
Лечение туберкулеза периферических лимфатических узлов подбирают, ориентируясь на стадию заболевания и особенности ее проявления, иммунитет больного и наличие у него дополнительных болезней. Фармацевтическая промышленность предлагает большое разнообразие препаратов, позволяющих взять под контроль размножение микобактерии. Чаще всего используют лекарства, содержащие стрептомицин, изониазид. Чтобы терапевтический курс показал максимальный уровень эффективности, необходимо принимать препараты продолжительной программой под контролем доктора. Прерывание лечения чревато приобретением возбудителем стойкости к медикаментозным средствам.
Терапия практикуется волнообразная. Туберкулез периферических лимфатических узлов обязывает прибегать к методам продолжительного химиолечения. При ограниченной форме оптимальным подходом могут выбрать хирургический. Во время вмешательства врач удалит пораженные узлы, иссечет область воспаления.
Особенности программы
На начальной стадии клинические рекомендации при туберкулезе периферических лимфатических узлов включают советы по консервативному подходу. Фтизиатр подбирает антибактериальные препараты и медикаменты, разработанные для борьбы с туберкулезом.
Если болезнь дошла до второго этапа развития, узловые структуры нарушены, эффективность медикаментозного подхода будет относительно невысокой. Необходимо, если это допускают условия, сделать больному операцию, изъяв пораженные ткани из организма. После вмешательства показано пройти медикаментозную программу. Назначают средства против туберкулеза, воспалительных процессов, препараты для повышения иммунитета и облегчения состояния больного в целом.
Третий этап течения болезни сопряжен с формированием тканевого мешка, наполненного гнойными выделениями. Оптимальный подход – инъекционное удаление содержимого области, введение в этот участок лекарственного средства. После вскрытия области необходимо основательно обработать рану. На зону накладывают повязки.
К чему приводит?
Туберкулез, поражающий периферические участки лимфатической системы, может спровоцировать эндобронхит. Лимфатический узел, заполненный казеозной массой, может стать очагом перфорации, что приведет к проникновению некротических масс в бронхиальное дерево. Такие процессы инициируют вторичное инфицирование и утяжеление состояния больного. На эндобронхит может указывать сильный кашель.
После успешного терапевтического курса на фоне периферического туберкулезного заражения возможно появление вторичных патологических состояний. К примеру, нередко формируются участки изъязвления в желудке и кишечном тракте, возможна непроходимость отдельных областей пищеварительной системы. На фоне терапевтического курса повышается риск асцита, брюшные вены могут стать областью локализации варикоза.

Особенности течения и специфическая классификация
При выявлении туберкулеза необходимо в первую очередь определить, относится ли случай к ограниченным. В противном варианте диагностируют генерализованный туберкулез. Наблюдения показали, что клиническая картина не зависит от возраста больного, у малышей и взрослых проявления патологии приблизительно одинаковые, хотя возможны некоторых нюансы. При диагностике нужно помнить: разрастание лимфатических узлов в ряде случаев – первый признак проявления карциномы, метастазирующей из первичного участка. Если узлы уплотнены, в первую очередь изменения видны в подключичной области, следует проверить пациента на онкомаркеры – возможно, причиной симптомов является легочный рак.
Как правило, при туберкулезе температура поднимается до субфебрильной, но возможно сохранение нормального уровня. У некоторых пациентов отмечается незначительная лихорадка, а других временами беспокоит существенный жар. Рентген показывает увеличение лимфатических узлов. При пальпации шеи можно ощутить разрастание узлов. В этой области формируются гранулемы, клетки перерождаются. Участки могут сохранять упругость, по мере прогресса становятся спаянными и приобретают повышенную плотность.
Настоящее и будущее
Если бактериологический анализ, гистологическое обследование и биопсия подтвердили туберкулез, разумно приступить к лечению сразу. В большинстве случаев прогноз благоприятен, пациент выживает. Если прогресс состояния дошел до формирования свищей, по мере их заживания есть риск появления рубцов.
Туберкулиновые пробы могут показать ложный отрицательный результат, если человек слишком мало ест. К аналогичному результату может привести снижение иммунного статуса.
Первичное заболевание требует стандартного лечения. Нередко заранее представить реакцию лимфатической системы на химиолечение сложно. У каждого четвертого, в частности, узлы разрастаются в момент начала медикаментозного курса, увеличения появляются в прежде здоровых областях. Приблизительно у каждого пятого наблюдаются абсцессы, свищи. Предположительно, это связано с туберкулиновым гиперсенсибилизирующим ответом, обусловленным токсинами, попадающими в кровеносную и лимфатическую системы при разрушении патологической микрофлоры – МБТ. Если терапия приводит к такому ответу, следует подобрать другой, щадящий курс. Продолжение программы будет сопровождаться нормализацией состояния узлов. Приблизительно у 5 % пациентов уже после завершения терапевтической программы узлы все еще четко прощупываются, тем не менее осложнений не следует.

Туберкулезный лимфаденит
Среди прочих лимфоаденопатий рассматриваемая форма встречается довольно часто – на ее долю приходится порядка 43 % всех патологий. Среди внелегочных туберкулезных форм локализованный в периферических лимфатических узлах встречается у каждого второго пациента. Приблизительно у каждого третьего такая форма сопутствует иным областям локализации микобактерии в организме.
Наиболее часто встречающиеся осложнения патологии – свищи, абсцессы. Таковые наблюдаются в среднем у каждого третьего пациента. Есть опасность генерализации процесса и возникновения областей кровотечения. У больных, проходящих лечение в стационарных условиях, осложнения наблюдаются приблизительно в каждом пятом случае. Вероятность формирования абсцесса оценивается в 17 %, свища – 3 %. Из медицинской статистики известно: в среднем, заболевшие обращаются за врачебной помощью на 3-4 месяце с момента заражения палочкой Коха.
Читайте также:


