Туберкулезный хориоретинит история болезни
Московская медицинская академия им. И. М. Сеченова
· поступила 26.09.2002 г.
· диагноз: диссеминированный туберкулез легких в стадии рассасывания и уплотнения, МБТ -, состояние после перенесенного туберкулезного менингоэнцефалита, остаточные явления в виде монопареза правой кисти, вестибулопатии. Диссеминированный хориоретинит туберкулезной этиологии в стадии рубцевания. Состояние после вентрикулоперитонеостомии справа (11.04.2000 г.).
Социальные и медицинские факторы риска.
1.Вакцинирована и ревакцинирована БЦЖ согласно календарю профилактических прививок. Динамику туберкулиновых проб описать не может.
2. Контактов с больными не было.
3.Больная проживает в г. Москва, в благоустроенной квартире, где имеет отдельную комнату. Питается нормально. Работает в закрытом помещении, профессиональных вредностей не имеет. Не курит. Судимостей нет.
4.Никто из членов семьи больной не болел туберкулезом и хроническими заболеваниями дыхательных путей.
Какими детскими инфекциями болела указать не может. Аллергические р-ции на эритромицин (крапивница).
Считает себя больной с июля 1999 года, когда после инсоляции повысилась температура (до 38), появилась боль в горле, суставах, мышцах, больная обратилась в поликлинику по месту жительства, где ей был назначен эритромицин (диагноз больная не помнит). На эритромицин возникла аллергическая реакция в виде крапивницы, состояние осталось прежним. Больная была госпитализирована в инфекционную больницу, где был исключен д-з острого инфекционного процесса. Больная была переведена в 31 ГКБ (08.1999 г.) где был установлен д-з артрит вирусной этиологии, лечение (линкомицин, цимевен, преднизолон 50 мг (до 15.10)) привело к снижению температуры. В конце октября состояние больной вновь ухудшилось – появился кашель, боли в мышцах, суставах, повышение температуры – больной была сделана КТ, где обнаружились мелкоочаговые высыпания по всем легочным полям. Больная была госпитализирована в Боткинскую больницу, где был поставлен д-з: инфекционный мононуклеоз. Лечение (препараты больная не помнит) не привело к улучшению состояния и больная была переведена в клинику им. Тареева, где исключался д-з полимиозита. Для этого больная была направлена (07.2000 г.) в 600-коечную клинику для проведения бронхоскопии с биопсией. Перед проведением исследования у пациентки возникло сильное психомоторное возбуждение, после чего больная потеряла сознание. После консультации невропатолога-фтизиатра, больная была переведена в НИИФ. При поступлении (16.02.2000 г.) состояние тяжелое, сопор, жалобы на головные боли, двоение в глазах, температура тела фебрильная, отмечалась ригидность затылочных мышц, птоз справа. В лёгких – крепитирующие хрипы, в правой части гр. клетки – шум трения плевры. На КТ – значительное увеличение желудочков мозга, в лёгких – в верхних долях обоих легких отмечается наличие множества очаговых теней средней интенсивности - картина диссеминированного туберкулеза легких; СОЭ 68 мм/ч, Нв 72 г/л. Был поставлен д-з Диссиминированный туберкулез легких в стадии инфильтрации, туберкулезный менингоэнцефалит, хориоретинит туберкулёзной этиологии. Больная получала лечение: рифампицин, изониазид, дексаметазон, микобутин. МРТ головного мозга 08.02.01 г. В головном мозге – желудочки расширены, очаги гиперинтенсивных изменений в мозолистом теле, варолиевом мосту, связанные, вероятно, с ишемическими процессами (специфический периваскулит).
В начале апреля 2000 г. у больной появились жалобы на тошноту, головные боли, объективно отмечалась смазанность носовой части дисков зрительных нервов. При явлениях нарастающего ВЧД 06.04.00 г. больной была проведена вентрикулоперитонеостомия по жизненным показаниям. После проведенной операции возникло расстройство речи, походки, поражение лицевого нерва справа (ассиметрия оскала), ретроградная амнезия. На КТ головы 19.04.00 отмечается зона пониженной плотности в правом полушарии головного мозга, снижение объёма желудочковой системы. КТ головного мозга, грудной клетки 06.01 г. В левой гемисфере – 2 зоны пониженной плотности в теменно-височной области. В легких – рассасывание и уплотнение очагов в обоих легких, киста в верхушке левого легкого без динамики.
Вплоть до выписки в январе 2002 года, состояние больной медленно улучшалось. За этот период она перенесла герпес зостер, отит. С февраля по июнь 2002 года также находилась в НИИФ для контроля за результатами лечения. МРТ 01.01.02 г. в левой теменной доле – зона кистозно-глиозной трансформации 65*40*20 мм с утратой вещества мозга. КТ 05.02 г. в обоих легких – небольшое количество плотных очагов, в верхушке левого легкого – буллы. ГМ – участок пониженной плотности в левой височной доле. В сентябре 2002 года больная планово госпитализирована в НИИФ для лечения и коррекции терапии.
Общее состояние больной удовлетворительное, положение активное, выражение лица спокойное, тип сложения - нормостенический. Кожные покровы бледные, чистые, сухие. На задней поверхности тела справа отмечается изменение кожных покровов по ходу межреберного нерва, характерные для остаточных явлений перенесенной инфекции herpes zoster. Окраска конъюнктивы, век и склер не изменены.
Рост волос не нарушен. Ногти обычной формы. Эластичность кожи соответствует возрасту. Тургор в норме. Толщина кожной складки на уровне реберной дуги 2,5 см. Отеков нет.
При осмотре лимфатические узлы не видны. При пальпации шейные, надключичные, локтевые, паховые, бедренные, подколенные узлы не определяются. При пальпации подчелюстных и подмышечных определяются величиной 0,5-0,7см мягкие, единичные, подвижные, безболезненные, не спаянные между собой и с окружающими тканями лимфоузлы.
Общее развитие мышечной системы хорошее, атрофии и гипертрофии отдельных мышц и мышечных групп не отмечается. Болезненность при ощупывании мышц, в том числе и мышц плечевого пояса, отсутствует. Мышечный тонус в норме. Уплотнений в толще мышц не пальпируется. Мышечная сила сгибателей левой кисти снижена, в остальных группах мышц - нормальная.
При исследовании костей черепа, грудной клетки, позвоночника, таза, деформаций и болезненности при пальпации и перкуссии, нагрузке по оси не отмечается.
При осмотре - суставы не увеличены, кожные покровы над ними не гиперемированы. Соотношение суставных концов правильное. При пальпации безболезненны; флюктуации, изменений околосуставных тканей не отмечается. Объем активных и пассивных движений в суставах сохранен полностью.
Ритм дыхания правильный, частота дыхания - 16 в минуту. Правая и левая половины грудной клетки синхронно участвуют в акте дыхания. Максимальная дыхательная экскурсия грудной клетки - 2,5 см с обеих сторон.
Эластичность грудной клетки снижена. Голосовое дрожание в симметричных участках грудной клетки одинаково, не изменено. При сравнительной перкуссии звук ясный лёгочный. Границы легких в пределах нормы. При аускультации легких определяется жесткое дыхание в верхних отделах лёгких. Хрипы не определяются.
Грудная клетка в области сердца не изменена. Верхушечный толчок не виден. При осмотре сосудов шеи отмечается слабая пульсация сонных артерий (обнаруживаемая в норме), выраженной пульсации яремных вен не наблюдается.
Верхушечный толчок пальпируется в области пятого межреберья по левой среднеключичной линии на площади - 1 см, низкий, не усиленный, резистентный. Сердечный толчок не определяется. Пульсации в эпигастральной области нет, пульсации печени (истинной) не обнаруживается.
Границы относительной тупости сердца: правая - по правому краю грудины в четвертом межреберье, левая - по левой среднеключичной линии в пятом межреберье, верхняя - на уровне нижнего края третьего ребра. Поперечник относительной тупости сердца 11 см. Конфигурация сердца не изменена. Границы сосудистого пучка в норме. Поперечник сосудистого пучка 5 см.
Тоны сердца нормальной звучности. Шумов нет. Пульс одинаковый на правой и левой лучевых артериях, ритм правильный - 64 ударов в минуту, полный, ненапряженный, нормальной величины и формы. При аускультации артерий (сонной, бедренных, аорты) шумов не выявлено. Артериальное давление (АД)-120/70 мм рт. ст. на обеих руках.
Язык влажный, не обложен. Живот округлой формы, участвует в дыхании всеми отделами. Перкуссия живота: определяется тимпанит различной степени выраженности.
Пальпация живота: а) поверхностная: живот мягкий, безболезненный, грыжевых выпячиваний не обнаруживается, диастаз прямых мышц отсутствует; б) глубокая скользящая пальпация: сигмовидная кишка пальпируется на границе средней и наружной трети l. umbilicoiliаceae sinistra - цилиндрической формы, диаметром около 3-х см, плотно-эластичная с гладкой поверхностью; слепая кишка пальпируется в правой паховой области на границе наружной и средней трети l. umbilicoilioceae dextra в форме цилиндра диаметром 4 см, гладкая, эластичная, безболезненная; восходящая, нисходящая и поперечная ободочная кишка пальпируются в форме гладкого плотного тяжа.
Шум плеска в желудке отсутствует. Нет систолического шума в эпигастрии. Перкуссия печени: размеры печени по Курлову- 9х8х6,5(см).
Пальпация печени: край печени ровный мягкий округлый, не выступает из-под нижнего края реберной дуги, пальпация безболезненна.
Желчный пузырь не пальпируется, область желчного пузыря безболезненна. Симптомы Василенко, Грекова-Ортнера, Мерфи, Мюсси-Георгиевского, Захарьина отрицательные. Поджелудочная железа: при пальпации безболезненна, отсутствуют инфильтраты, опухолевидные образования. Симптомы Керте, Мейо-Робсона отрицательные. Селезёнка имеет размер 8 см в длину и не пальпируется.
Жалобы на нарушение засыпания. Контактен. На вопросы отвечает адекватно. Отмечается асимметрия оскала справа. Неустойчивость в позе Ромберга. Шаткость походки. Нарушения чувствительности нет.
Щитовидная железа не пальпируется. Симптомов гиперфункции не выявлено.
1. Общие анализы крови и мочи
2. Биохимическое исследование крови
3. Исследование серологических реакций (RW, антител к ВИЧ, маркеров вирусных гепатитов, включая антитела к HBs-антигену)
4. КТ грудной полости (с фокусом на легочную ткань)
5. Микроскопия мокроты, посев мокроты на чувствительность к антибиотикам
Хориоретинит представляет собой патологический процесс, который относится к одной из разновидностей увеита и сопровождается сильным воспалением сетчатки и сосудистых оболочек глаза. Данное заболевание очень коварное (проявляется лишь тогда, когда у человека резко снижается уровень зрения), поэтому нуждается в срочном лечении, так как запущенные случаи чреваты полной потерей остроты зрения.
Как утверждает статистика, болезнь в большинстве случаев диагностируется у европеоидной расы. Чаще всего болезнь может поразить людей старше 40 лет.
В международной классификации болезней МКБ–10 Хориоретинит имеет следующие коды:
- Очаговое хориоретинальное воспаление H30.0
- Диссеминированное хориоретинальное воспаление H30.1
- Другие хориоретинальные воспаления H30.8
- Хориоретинальное воспаление неуточненное H30.9.
Причины хориоретинита
Обычно болезнь не развивается самостоятельно, то есть, чаще всего причинами хориоретинита выступают различные инфекционные процессы, либо же сопутствующие заболевания, таковыми считаются:
- туберкулез, сифилис, саркоидоз, токсоплазмоз и цитомегаловирус;
- инфекции локального характера (чаще всего к ним относят воспалительные процессы, развивающиеся в лор-органах и непосредственно в области глазного яблока);
- травматизация глаза, при котором происходит поражение и нарушение зрительных нервов и их структур. Особую опасность представляют травмы, сопровождающиеся кровоизлиянием (в таких случаях инфекция проникает внутрь намного быстрее);
- аллергия (в результате аллергической реакции развивается отечность, что впоследствии становится причиной развития центрального серозного хориоретинита);
- длительное нахождение на холоде;
- несчастные случаи (аварии, невыполнение правил техники безопасности на рабочем месте);
- применение лекарств, которые снижают иммунитет человека;
- пересадка органов (большую опасность представляет трансплантация почек);
- сдача крови для донорства;
- интоксикация различного характера (пищевая, химическая, алкогольная, медикаментозная);
- ВИЧ.
Классификация хориоретинита
Хориоретинит классифицируют в зависимости от локализации самого воспаления в глазу. В таком случае болезнь может иметь центральную и периферическую формы. Также существуют очаговое и диффузное поражение. Очаговые поражения могут проявляться, как многоразово, так и в единичных случаях.
От того, в каком месте и сколько раз было диагностировано воспаление, хориоретинит принято подразделять на несколько видов.
По месту возникновения воспаления:
- Центральный серозный хориоретинит. В этом случае воспаление распространяется только на центральные области сетчатки. Этот тип болезни характеризуется скоплением жидкости и отслоением макулы. ЦСХ может протекать как спокойно, так и более агрессивно. Лечению поддаются только случаи повторного и острого протекания.
- Перипапиллярный хориоретинит. Развивается в том случае, если воспалительный процесс протекает неподалеку от области глазного яблока.
- Экваториальный хориоретинит. Диагностируется во фронтальной области по всей поверхности глаза.
- Периферический хориоретинит. Повреждает только боковую часть сосудистых образований и самой сетчатки - именно это становится причиной сужения поля видимости.
По характеру воспалительного процесса:
- Очаговый хориоретинит - для него свойственно наличие воспаления лишь в одном участке.
- Мультифокальный хориоретинит - в этом случае воспалительных очагов может диагностироваться несколько и на разных участках глаза.
- Диффузный хориоретинит - воспаление занимает наибольшую площадь и включает в себя больше двух очаговых поражений, которые не имеют определенных границ.
- Активная. На этом этапе уровень зрения резко снижается. Больной замечает быструю усталость после легкой физической деятельности и длительного чтения или просмотра телевизора.
- Субактивная. Относится к средней степени течения. Проявить может себя в том случае, когда инфекционный процесс развивается в другой области (то есть не в глазу, а около него). Симптомы практически не проявляются. Если не заниматься лечением болезни на этой стадии, то хориоретинит преобразуется в хронический.
- Неактивная. На данной стадии какие-либо воспалительные процессы не наблюдаются, но при грамотном осмотре офтальмолога обнаруживаются скопления инфекции, которая по своей консистенции довольно плотная. Чаще всего неактивную стадию диагностируют случайно например, при плановом медосмотре.
Симптомы хориоретинита
Независимо от разновидности диагностируемого хориоретинита, у всех пациентов проявляются следующие симптомы:
- очень сильно снижается качество зрения (это происходит резко и без особых причин);
- пациент перед глазами видит большое количество черных точек;
- человек видит так, как будто сверху глаз накрыли полиэтиленовым пакетом;
- дезориентация в пространстве (человек думает, что движется в одну сторону, а на самом деле направляется в противоположную);
- снижение остроты зрения с наступлением темноты (порой даже невозможно отличить один предмет от другого);
- появляются слепые участки в области видимости человека;
- нарушается видимость цветов (пациент не может различать их);
- пациент не может понять, какой формы и размера предмет;
- более острые стадии характеризуются тем, что большинство предметов видятся человеку как одно большое черно пятно.
Диагностика хориоретинита
Для постановки диагноза хориоретинит больному понадобиться провести комплексное обследование, которое будет состоять, как из лабораторных, так и инструментальных методов.
Лабораторные анализы необходимы для того, чтобы выявить возбудитель и определить его чувствительность к различным антибиотикам (Бактериальный посев конъюнктивы). Также, анализы крови дают возможность, установить на какой стадии в данный момент находится недуг, и с какой интенсивностью он протекает. Лабораторная диагностика также позволяет определить наличие аутоиммунных болезней (иммуноферментный анализ).
Помимо лабораторной диагностики, пациенту предстоит осмотр дополнительных специалистов, которые могут назначить прохождение следующих процедур:
- Визометрия (позволяет становить уровень зрения человека и установить насколько он снизился).
- Определение давления внутри глаза (ВГД). Является актуальным только в тех случаях, когда диагностируется тяжелая и острая степень течения заболевания, именно в этот период давление будет превышать норму.
- Гониоскопия (дает возможность выявить наличие гноя или жидкости в передней камере глазного яблока).
- Офтальмоскопия (выявляет воспалительные процессы, небольшие кровоизлияния, атрофию, а также оценивает пигментацию желтого пятна) является обычной процедурой при каждом визите к окулисту. Именно при таком осмотре можно обнаружить любые изменения в функциональности зрительной системы человека.
- Флуоресцентная ангиография (диагностирует отклонения в сосудистой системе глаза).
- Периметрия (определяет уровень полей видимости человека).
На основе полученных результатов анализов и исследований производится постановка диагноза, а также расписывается дальнейшая тактика лечения заболевания.
Лечение хориоретинита

Одним из вариантов лечения хориоретинита глаз считается оперативное вмешательство, ведь только с его помощью удается полностью избавиться от воспаленного участка и побороться с болезнью, которая стала причиной развития инфекции.
Для того, чтобы операция прошла успешно, пациенту предварительно назначается следующие лечение:
- противовоспалительные средства (нестероидные). Чаще это капли в глаза, которые необходимо применять через 3-4 часа;
- антибиотики - помогают уничтожить первоначальный источник инфекции, также целесообразно принимать после оперативного вмешательства для снижения риска развития инфекции в оперированном участке глаза;
- гормональные препараты (могут назначаться в форме инсталляций либо же уколов гидрокортизона). Укол производится непосредственно в нижнюю часть глаза. При этом дополнительно необходимо применять гидрокортизоновую мазь;
- мидриатики (помогают предотвратить накопление жидкости в глазу и снижают риски развития застойных процессов и глаукомы);
- биостимуляторы и репаранты (помогают восстановить и регенерировать пораженные участки зрительных структур);
- физиотерапия (рекомендована при остром и подостром течении заболевания, а также при хронических типах хориоретинита). Она помогает ускорить восстановительный процесс после проведения операции.
Также обязательно назначают глазные капли, обладающие способностью расширять зрачок.
Если же хориоретинит стал следствием полученной травмы, то в таком случае оперативное вмешательство является необходимым.
При отсутствии своевременного лечения, результатом становится атрофия сетчатки и сосудистой оболочки, что приводит к полной слепоте.
Возможные осложнения хориоретинита
Осложнения хориоретинита могут возникнуть, как при неправильном лечении, так и в реабилитационный период после оперативного вмешательства на глазу, к ним относятся:
- отслоение сетчатки;
- закупорка вен сетчатки;
- неоваскулярная мембрана;
- многоразовые кровоизлияния в глазное яблоко;
- полная потеря зрения;
- неспособность ориентироваться в пространстве и местности;
- спутанность цветов и форм.
Некоторые неприятные симптомы могут с течением времени постепенно уменьшаться и уже спустя пару месяцев способности человека ориентироваться в местности и различать цвета и фигуры нормализуются.
Если же после лечения первоначальная симптоматика проявилась вновь, то в срочном порядке потребуется посетить окулиста, чтобы исключить повторный воспалительный процесс в глазном яблоке.
Профилактика хориоретинита
Чтобы снизить риск развития хориоретинита, каждый человек должен придержаться нескольких правил профилактики, которые заключаются в следующем:
- вовремя лечить инфекционные болезни (особенно острые респираторные вирусные инфекции);
- при резком снижении зрения незамедлительно пойти на консультацию к офтальмологу;
- не находиться долгое время на холоде;
- соблюдение правил личной гигиены (особенно это касается мытья рук);
- ежегодно проходить плановые медосмотры.
В частности регулярно нужно посещать стоматолога. Запущенный кариес может спровоцировать воспалительные и гнойные процессы в ротовой полости, что, впоследствии, может распространиться на зрительные структуры.
Прогноз хориоретинита при своевременной диагностике и адекватном лечении, в большинстве случаев благоприятный.
Глаза один из важнейших органов помогающих человеку воспринимать окружающую информацию. Но всегда ест опасность потерять зрение и одной из причинно приводящих к такому печальному концу, это инфекции и различные болезни.
Одной из серьезных заболеваний является хориоретинит. Суть в том, что наружный слой сетчатки получает все необходимые вещества из хориоидеи. Именно она отвечает за кровоснабжение, поэтому развивающееся воспаление в этом участке глаза, обязательно приводит к повреждению самой сетчатки.
Есть некоторые исключения среди недугов, которые повреждают лишь саму сетчатку, но в большинстве поражение одного узла глаза приводит к воспалению другого. Часто данное воспаление приводит к развитию опухоли, ведь повреждаются сосуды, снабжающие глаз.
Недуг, может носить как врожденный характер, так и приобретенный, многое зависит от причины вызвавший воспалительный процесс.
Причины
В клинической практике есть ряд основных причин провоцирующих развитие хориоретинита:
- Ряд венерических и инфекционных болезней: туберкулез, сифилис, Герпес.
- Также на активацию процесса поражения хориоидеи может повлиять некоторые инфекционные ЛОР-болезни, носа или носоглотки, например гайморит, ринит или гнойная ангина.
- Люди в чьем курсе лечения присутствует лучевая терапия, тоже подвержены развития данной болезни, как побочного эффекта из-за постоянно получаемой радиации.
- Если глаза получи токсический ожег.
- Высокое глазное давление также опасно осложнениями вроде развития хориоретинита, его может спровоцировать разрыв сосудов и кровоизлияние внутренней части глаза.
- Аллергия и частые реакции на имеющийся аллерген.
- Ослабленная иммунная система человека весьма подвержена различным инфекциям, которые поражают различные органы, в их числе и глаза.
- Присутствие таких болезней иммунодефицита, как ВИЧ и СПИД.
Даже травма, полученная на глаз при ударе или ушибе, может стать причиной развития хориоретинита.
Симптомы
Как и любая болезнь и данные недуг имеет свои характерные особенности и симптомы. Разница лишь в локализации участков пораженных заболеванием и форме ее протекания.
Что касается формы болезни, то есть:
- Острая. Данная форма предполагает срок течения болезни 3 месяца.
- Хроническая. Этот тип присваивается заболевания в том случае, если недуг длиться более 3 месяцев. Опасность он представляет большую, так как часто возникают рецидивы.
Участки, где развивается хориоретинит:
- Центральная или молекулярная зона.
- Перипапиллярная или иначе зона вокруг диска зрительного нерва.
- Экваториальная зона глаза.
- Периферическая область, является не чувствительной из-за малого количества нервных клеток, и почти не принимает участия в зрительной функции.
Сходящееся косоглазие у детей часто возникает при близорукости.
Когда болезнью поражена центральная часть глаза, то выявляется недуг характерной симптоматикой, благодаря высокой чувствительности данной области глаза.
Халязион век у ребенка требует немедленного лечения.
Если вы наблюдаете подобную симптоматику часто, то следует скорее пройти обследование, чтобы не ухудшить состояние болезни, вовремя начав лечение.
Виды течения болезни различаются за счет причин возникновения недуга, процесса его течения, и, разумеется, способами лечения. Вот самые основные разновидности хориоретинита.
Симптом светобоязнь может быть причиной нескольких глазных заболеваний.
Данный тип воспалительного процесса может распространяться на одном участке глазного яблока. В этом его главное отличие, благодаря узкой локализации и меньшему количеству очагов его проще лечить.
Есть и другие типы очагового воспаления, которые могут возникать на нескольких или многих участках глаза. Когда воспалительный процесс идет в паре участков его квалифицируют как мультифокальный.
Для лечения синдрома сухого глаза назначаются препараты в каплях.
Более сложный тип очагового воспаления это диффузны, причина тому множество участков пораженных инфекцией и чем их больше, тем сложнее лечить хориоретинит. Порой высока вероятность частичной или полной утраты зрения.
Серозный вид болезни воспаления глаз характеризуется различными признаками и участками поражения. В большинстве случаев специалисты определят ряд факторов провоцирующих развитие данного недуга:
- Поражение инфекцией разного типа.
- Частой провокацией аллергии.
- Токсическим воздействием на глаза.
- Проблемами с сосудами глаз.
Из-за серозного поражения центральной области глаза пациент резко теряет мировосприятие и наблюдает проявление ряда симптомов:
- появление туманной пелены перед глазами;
- постепенно пелена заменяется темным пятном;
- из-за этого искажаются очертание и четкость окружающих предметов.
Уевиты возникают при травмах глаз или инфекциях.
При диагностировании заболевания данной категории и вида делается упор на степень повреждения. От этого зависит выбор подходящего курса терапии. Поражение бывает одного или обоих глаз и зависит от источника.
Для получения более подробного диагноза стоит провести ряд обследований: биомикроскопия, офтальмохромоскопия, флюоресцентная ангиография.
Характерным признаком серозного хориоретинита является расширение оптического среза сетчатки. Также имеется транссудат между пигментным эпителием и сетчаткой.
Как проводится лечение эписклерита глаз можно узнать тут.
Поражение центрального участка глаза или центральный хориоретинит возникает из-за проблем с кровеносным снабжением глаза.
- Закупорка сосудов.
- Разрыв капилляров от высокого давления внутри глаза.
Подобные проблемы мешают поставке в сетчатке глаз питательных веществ и кислорода. При развитии воспаления в центральной части глазного яблока проявляются рад дополнительных очагов, которые имеют собственные характеристики и причины возникновения.
Из-за чего лопаются сосуды в глазах можно прочитать здесь.
Прежде чем начать лечение требуется выяснить основную причину болезни, для этого потребуется сдача многих анализов и даже консультации нескольких специалистов.
Данный вид хориоретинита в 90 процентов случаях является врожденным. Его главная особенность в развитии заболевания еще на стадии развития плода внутри утроба матери. Опасность в том, что поражаться могут не только глаза, но и другие органы тесно связанные с нервной системой, в том числе и она сама.
Что такое мерцательная скотома можно узнать на нашем сайте.
Причиной в данном случае, чаще всего являются серьезные заболевания матери плода, которая и передала недуг малышу.
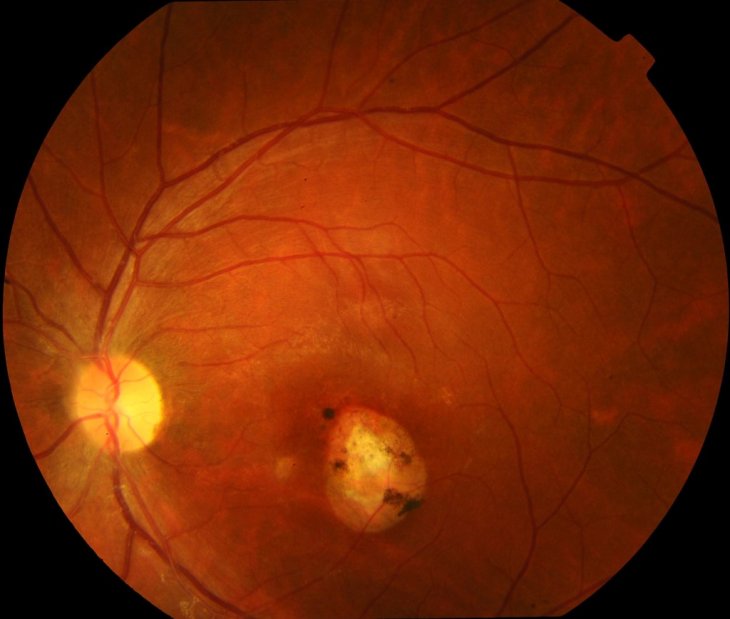
Подобный вид заболевания является уже следствием присутствия первичного очага туберкулезной инфекции в легких больного. При сканировании глазного дна на специальном оборудовании обнаруживаются диссеминированные туберкулы, которые по завершению курса терапии превращаются в рубцы.
Воспаления сосудистой оболочки глазного дна вызванного туберкулезно-аллергической реакцией не обладают особенными признаками. Что касается лечения, здесь потребуется комплексный подход, так как необходимо уничтожить первоначальный источник инфекции.
Можно ли вылечить рак роговицы глаза можно узнать тут.
Лечение
Пациент должен понимать, что прием лекарств, должен осуществляться под строгим наблюдением врача и только после тщательного обследования, выявившего истинную причину развития болезни.
- Этиотропного типа. Их основная функция поиск и уничтожение причины развития хориоретинита. Если возбудителем явился бактериальный носитель, то применяются антибиотики широкого спектра действия.
Вирусный возбудитель требует использование интерферонов, индукторов интерфероногенеза, а также противовирусных лекарств. Сифилитический тип болезни использует в качестве борьбы все препараты в основе которых пенициллин. Курс лечения стандартно составляет 1 мес.
Как проводится лечение разрыва сетчатки глаза можно узнать на нашем сайте.
На назначение препаратов влияет также переносимость пациента, если есть противопоказания, то подбирается соответствующая замена. Токсоплазмойдный вид хориоретинита использует для лечения сульфадимезин или пириметанин с дополнительным витамином В12 и фолиевой кислотой.
Для лечения туберкулезного типа болезни необходима комплексная программа разработанная фтизиатром.
- Прием противовоспалительных препаратов и гормональных, обеспечивают дополнительную поддержку организма. Конкретное назначение проводится врачом.
- Также необходим и дезинтоксикационный курс терапии, чаще всего внутривенно при помощи капельницы.
- Терапия, направленная на поддержку иммунной системы. Особенно это необходимо, если возбудителем хориоретинита стала ВИЧ инфекция.
- Употребление антигистаминных препаратов.
- Для повышения сопротивляемости организма используются витамины группы B, C и поливитаминные препараты.
- электрофорез с лидазой,
- фибринолизином.
Хориоретинит очень опасное и серьезное заболевание, поэтому заниматься самолечением ни в коем случае нельзя. Халатное отношение к болезни и лечению грозит серьезными осложнениями, приводящими к полной слепоте.
Также для блокировки очагов воспаления от здоровых неповрежденных тканей глаза, применяется лазерная терапия или лазеркоагуляция сетчатки.
Видео: Что такое хориоретинит и как его вылечить
Если вы хотите подробнее узнать о заболевании хориоретинит советуем посмотреть наше видео.
Профилактика
В качестве профилактических действий необходимо регулярно обследоваться у окулиста. И при обнаружении болезни незамедлительно начать лечение, соблюдая все предписания доктора. Халатное отношение к подобным инфекционным болезням может стоить вам зрения.
Необходимо заботиться о себе и регулярно обследоваться, дабы исключить запущение болезни, если таковая имеется. Только специалист может поставить точный диагноз и назначить соответствующую терапию. Чем раньше обратиться за помощью, тем менее радикальными будут средства исцеления, и соответственно последствия.
Заниматься самолечением или блокировать имеющиеся симптомы народными средствами или таблетками грозит вскоре потерей зрения.
Неврит глазного нерва: симптомы и лечение воспаления зрительного нерва
Биназальная гемианопсия и битемпоральная: что это такое, виды, как лечится
Бельмо на глазу у человека: что это такое, причины и лечение
Макулодистрофия: особенности, причины, лечение
Читайте также:


