Вторичный туберкулез особенности патогенеза и диагностики

Патогенез туберкулеза основывается на особом воспалении, вызывающем разрушение тканевых структур наиболее уязвимых органов и систем. В большинстве случаев они затрагивают легкие. В течение многих лет ведущие ученые пытались исследовать этиологию этой болезни, чтобы найти эффективные методы лечения, однако она по-прежнему остается опасной и трудноизлечимой.
Этиология
Этиология туберкулеза подробно описывает механизм заражения, симптоматику и формы осложнений заболевания. Патология возникает на фоне деятельности микобактерий туберкулезной палочки и передается от больных пациентов. В редких случаях инфекцию переносят животные. Вредоносные бактерии выделяются через рот при разговорах, кашле или чихании в виде мокрот, которые создают аэрозольные облачка и долго сохраняют активность в воздухе.
При вдыхании зараженных воздушных масс в организм здорового человека поступает порция инфекции, являющаяся возбудителем туберкулеза. Поскольку аэрогенный способ заражения считается наиболее распространенным, больных изолируют от окружающего мира и назначают им жесткий курс лечения.
Также применяются профилактические меры в виде проветривания и вентиляции помещения.
Существуют и другие пути распространения туберкулеза:
- Алиментарный. Является крайне редким и встречается в 10 тыс. раз реже, чем остальные.
- Контактный. Замечается при заражении крови.
- Внутриутробный. Передается от больной матери.
В зоне риска оказываются люди, живущие в трущобах с плохой экологической ситуацией и без постоянного места жительства.
Этиология и патогенез туберкулеза происходит при поражении организма палочкой Коха или Mycobacterium. Возбудитель отличается высокой устойчивостью к окружающей среде, температурным скачкам и прочим внешним влияниям.
Поскольку палочку Коха нельзя назвать высококонтагиозным агентом, она редко поражает внутренние органы и системы здоровых людей. При неактивной форме отсутствует необходимость перемещения больного в стационар и ограничения передвижений или деятельности. Если пациент остается в социальной среде, важно следить как за клинической картиной, так и за его личной гигиеной, избегая антисанитарии. Еще следует принять радикальные меры для усиления иммунной системы живущих в доме людей и проводить диагностику с целью определения факта инфицирования на ранних стадиях.
Чаще всего туберкулез передается аэрогенным путем в результате распространения инфицированных воздушных масс. Возбудитель попадает в организм через органы дыхания, оказывается в слизистой бронхов и с потоком крови распространяется по остальным системам.
Иногда встречаются случаи контактного или внутриутробного заражения.
Иммунная система человека воспринимает Mycobacterium как инородное тело, поэтому она активизирует защитные функции и начинает активно устранять возбудитель. Прогрессирование заболевания происходит в двух случаях:
- Если иммунитет сильно ослаблен, из-за чего не происходит выработки антител (пациент перенес сложные заболевания, и защитные функции организма были подавлены).
- Если возбудитель долго воздействовал на организм, а пациент игнорировал необходимость лечения и профилактики.
Существует ряд предрасполагающих факторов, способствующих снижению иммунитета и обеспечивающих благоприятные условия для проникновения вредоносных агентов:
- Злоупотребление табачными изделиями, вызывающими ряд заболеваний бронхолегочной системы, которые подавляют местные иммунные функции.
- Алкогольная зависимость и прием наркотических веществ.
- Врожденная склонность к заболеваниям органов дыхания за счет имеющихся аномалий их строения, хронического воспаления и прочих проблем со здоровьем.
- Очаги воспалительного процесса в важных органах и тканях.
- Повышенный уровень сахара в крови и болезни эндокринной системы.
- Неправильное питание, дефицит питательных элементов и витаминов.
- Нарушения невротического характера, частые депрессии и низкая устойчивость к стрессовым ситуациям.
- Вынашивание ребенка.
- Плохая экологическая и санитарная обстановка.
Изучая специфику туберкулеза, этиологию и патогенез болезни, вызванной туберкулезной палочкой, важно обратить внимание на группы риска. Они представлены двумя категориями:
- Люди, находящиеся в близком и постоянном контакте с больным.
- Люди, не имеющие сильной иммунной системы.
Вероятность поражения пациента туберкулезом определяется локализацией, формой и клинической картиной заболевания.
В большинстве случаев максимально быстро распространяется патогенез очагового туберкулеза, затрагивающего органы дыхания. Содержащиеся в мокротах больного туберкулезные бактерии оказываются в воздухе и попадают в организм здоровых людей. Инфицирование происходит при вдыхании воздушных масс или пребывании в такой среде в течение долгого времени.
Если здание обладает небольшими размерами, а система вентиляция работает недостаточно хорошо, передача бактерий будет осуществляться быстрее и интенсивнее. В подобной обстановке концентрация палочки чрезмерно высокая.
Патогенез инфильтративного туберкулеза легких поражает только 1/3 людей, которые оказались в зоне инфицирования. Отдельные группы быстрее заражаются палочкой Коха.
Это связано с наличием тяжелых заболеваний, приемом сильных медицинских препаратов, которые ухудшают защитные функции иммунной системы, ВИЧ-инфекциями, сахарным диабетом, почечной недостаточностью, онкологическими патологиями и силикозом.
Еще группами риска по патогенезу диссеминированного туберкулеза считаются:
- Постоянные контакты с больными.
- Маленькие дети и пожилые люди.
- Люди с любой формой зависимости.
- Люди, которые контактируют с иммигрантами из стран третьего мира, где замечаются эпидемии туберкулеза.
Вопрос 10. Клинические формы вторичного туберкулеза
1. После клинического излечения первичного туберкулезного комплекса или туберкулеза внутригрудных лимфатических узлов у отдельных людей через много лет могут возникнуть проявления вторичного периода инфекционного процесса.
Вторичный туберкулез является органным процессом с преимущественной локализацией в легких, где распространяется контактно-лимфогенным, бронхогенным и гематогенным путями.
Милиарный (острый гематогенно-диссеминированный) туберкулез характеризуется наличием множества мелких очагов, рассеянных по всем сегментам легких, аллергическим воспалением капилляров и прекапилляров, наличием серозного отека соединительной ткани вокруг альвеол и ацинусов в субкортикальных структурах легочной паренхимы. По клиническим проявлениям возможны 3 варианта начала и течения милиарного туберкулеза:
В основе тифоидного варианта лежит генерализованный милиарный туберкулез с поражением капиллярной сети всех органов и тканей. Превалируют общетоксические симптомы: гектическая температура до 39–40 ?С, спутанное сознание, возможны бред, головная боль, боли в животе, задержка газоотделения и стула. Могут быть увеличены печень и селезенка, на коже живота иногда находят розеолоподобные элементы. Физикальные изменения легких могут отсутствовать, или выслушивается ослабленное везикулярное дыхание без хрипов. Решающим в диагностике милиарного туберкулеза является наличие следующих критериев: одышка до 30–40 дыхательных движений в минуту, цианоз, тахикардия, отрицательные серологические реакции на брюшной тиф, результаты рентгенографии легких.
В основе легочного варианта милиарного туберкулеза лежит поражение капиллярно-прекапиллярной сети сосудов малого круга кровообращения. В клинических проявлениях превалируют нарастающие функциональные изменения со стороны легких: одышка, цианоз и тахикардия, связанная с нарушением альвеолярного газообмена. Общая интоксикация менее выражена. Сознание сохранено, бреда нет, температура фебрильная с суточными колебаниями в 1,5–2 °C. Кашель не беспокоит, при покашливании выделяется скудная слизистая мокрота. Над всеми легочными полями определяется притупленно-тимпанический перкуторный звук, дыхание ослабленное везикулярное, над диафрагмой возможны крепитирущие хрипы. Тоны сердца приглушены, возможен акцент II тона над легочной артерией. Несмотря на тяжелую одышку с частотой дыхания до 40 в минуту, больной может находиться в горизонтальном положении в отличие от больных с сердечной патологией. Печень не увеличена, периферические отеки отсутствуют.
При менингеальном варианте поражение легких сочетается с туберкулезом мягких мозговых оболочек; в клинических появлениях на первый план выступают симптомы менингита.
Лабораторные данные
Больные с милиарным туберкулезом легких редко выделяют микобактерии туберкулеза, так как отсутствует образование полостей распада.
В общем анализе крови: лейкопения, лимфопения, увеличение палочкоядерных нейтрофилов, повышение СОЭ.
Рентгенологические данные
На обзорной рентгенограмме легких изменения выявляются не ранее 10 – 14-го дня от начала острых клинических симптомов. Характерно множество мелких очаговых теней, средней интенсивности, с нечеткими контурами, располагающимися цепочками по ходу сосудов во всех отделах легких с обязательным поражением верхушек и субкортикальных отделов. Очаги не склонны к слиянию и образованию полостей распада. Легочный рисунок плохо дифференцируется, корни редуцированы, имеется краевая компенсаторная эмфизема.
Лечение
Лечение проводится 3 специфическими препаратами на фоне витаминотерапии, десенсибилизирующих и противовоспалительных средств (глюкокортикоидов). Общий срок непрерывной терапии – 12 месяцев.
2. Клинико-рентгеноморфологически выделяют:
1) подострый диссеминированный туберкулез;
2) хронический гематогенно-диссеминированный туберкулез.
Подострый диссеминированный туберкулез характеризуется постепенным нарастанием симптомов интоксикации, способностью больных продолжительное время сохранять работоспособность, субфебрилитетом, выраженной дисфункцией нервной системы, особенно ее вегетативного отдела. При этом вначале отмечаются симптомы повышенной лабильности и возбудимости, а при прогрессировании болезни, наоборот, признаки угнетения и торможения центральной нервной системы.
Лабораторные данные
В общем анализе крови: умеренный лейкоцитоз или нормальное количество лейкоцитов, лимфопения и умеренно увеличенная СОЭ. В мокроте часто находят МБТ.
Рентгенологические данные
На рентгенограммах выявляются множественные двусторонние очаговые тени (по распространению процесс может быть ограниченным, субтотальным или тотальным) с обязательным вовлечением верхушек. Размеры очаговых теней могут быть мелкими, средними, крупными. При поражении внутридольковых вен формируются очаги средних размеров, при васкулите междольковых вен – очаги крупных размеров. Очаги, возникшие одномоментно, – средней интенсивности и с нечеткими, размытыми контурами – легко сливаются между собой с образованием участков затемнения с полостями распада в них.
Лечение
В процессе специфической терапии основная масса туберкулезных очагов рассасывается, единичные уплотняются, рубцуются и в виде остаточных изменений остаются у человека на всю жизнь. Лечение проводится по общим правилам лечения больных туберкулезом. Длительность лечения – 12 месяцев, а при наличии полости распада лечение проводится в стационаре до закрытия полости распада, а затем еще год (3 месяца в условиях санатория и 9 месяцев амбулаторно).
С патогенетической целью, кроме витаминов, противовоспалительных средств, на стационарном этапе лечения можно подключить пневмоперитонеум.
Данный текст является ознакомительным фрагментом.
Патогенез
После того как человек впервые перенес туберкулез, происходит диссеминация возбудителя (палочки Коха) в регионарные лимфоузлы. При этом патогенные микроорганизмы сохраняются там весьма долгое время, иногда и на протяжении всей жизни. Как правило, первичный очаг поражения выраженных изменений не вызывает. После исчезновения гранулемы происходит образование рубца. В организме при этом формируется специфический иммунитет.
Важно знать о том, что абсолютно у всех людей, ранее перенесших болезнь, существует риск развития вторичного туберкулеза. Под воздействием различных неблагоприятных факторов запускается процесс активной жизнедеятельности палочки Коха. В результате начинают появляться симптомы вторичного туберкулеза. Как показывает практика, заболевание переносится тяжелее, намного чаще проводится хирургическое вмешательство.
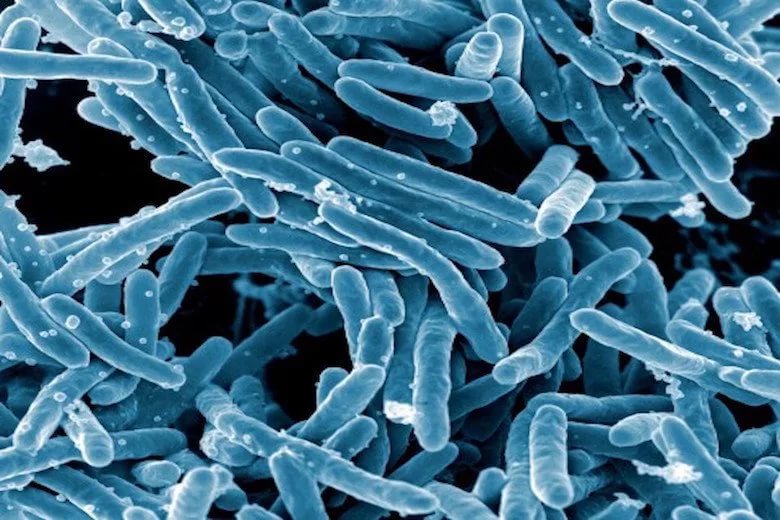
Этиология
Как было упомянуто выше, в основе патогенеза вторичного туберкулеза лежит активизация жизнедеятельности палочки Коха, ранее диссеминированной в регионарные лимфатические узлы.
Факторы, способствующие размножению возбудителя:
- Проживание в холодном, непроветриваемом и сыром помещении.
- Длительное пребывание в условиях нарушения санитарных норм.
- Несбалансированное питание.
- Наличие иных тяжелых патологий, течение которых сопровождается значительным ослаблением иммунной системы.
Кроме того, существует риск повторного проникновения патогенов в организм после контакта с зараженным человеком. Инфицирование происходит воздушно-капельным путем.
Согласно статистическим данным, рецидив чаще всего наступает у мужчин среднего возраста через много лет после первичного заражения. Как правило, и первичный, и вторичный туберкулез поражает дыхательные пути и легкие. Гораздо реже в патологический процесс вовлекаются почки, кости, суставы и кожный покров.
Клинические проявления
Во второй раз заболевание переносится тяжелее, чем в первый. В крайне редких случаях патология может протекать бессимптомно.
Симптомы вторичного туберкулеза легких:
- Резкое уменьшение массы тела.
- Нарушение аппетита (вплоть до его отсутствия).
- Постоянный кашель. Изначально он сухой, через некоторое время начинает отделяться мокрота.
- Одышка.
- Постоянные скачки показателя температуры тела. Утром она чаще низкая или находится в пределах нормы, вечером и ночью повышенная.
- Чрезмерное потоотделение.
- Постоянная усталость без видимых на то причин.
- Нарушение процесса пищеварения.
В запущенных случаях поражается ротовая полость и гортань. Это обусловлено постоянным попаданием мокроты на слизистые оболочки во время кашля. Постепенно начинают формироваться и гранулемы.
Касаемо того, в чем отличие первичного туберкулеза от вторичного. Когда палочка Коха проникает в организм, запускается процесс ее размножения. Симптоматика при первичном заражении развивается остро. При своевременном обращении к врачу прогноз, как правило, благоприятный. Большее число пациентов выздоравливает.
Вторичный туберкулез характеризуется нестабильным течением. Иными словами, постоянно происходит смена периодов обострения и ремиссии. Общее самочувствие больного гораздо хуже, чем при первичном заражении. Но в редких случаях патология протекает бессимптомно.

Формы вторичного туберкулеза
Недуг характеризуется волнообразным течением. Он довольно быстро переходит из одной формы в другую. Именно поэтому любое промедление может грозить развитием опасных осложнений.
Существует 8 форм вторичного туберкулеза. Они описаны в таблице ниже.
| Морфологическая форма туберкулеза | Изменения, происходящие в организме |
| Острый очаговый | На начальном этапе развития появляются признаки эндо-, мезо- и панбронхита. Через некоторое время возникает бронхопневмония. В ходе проведения диагностических мероприятий можно обнаружить клетки Лангханса. Очагов патологии немного, как правило, 1-2. Чаще всего они локализуются в I и II сегментах правого легкого. Очаги имеют вид уплотнений, их диаметр не превышает 3 см. По мере выздоровления происходит формирование инкапсулированных петрификатов. |
| Фиброзно-очаговый | Развивается на месте заживающих очагов. Новые участки поражения могут спровоцировать возникновение казеозной пневмонии. Как правило, очаги патологии локализуются в нескольких сегментах одного легкого. Таким образом, данная форма вторичного туберкулеза характеризуется одновременным протеканием процессов обострения и заживления. |
| Инфильтративный | По мере прогрессирования патологии образуются участки казеозного некроза. Вокруг них формируется инфильтрат или экссудат. Именно на данной стадии во время проведения рентгенологического исследования уже можно поставить точный диагноз. |
| Туберкулема | Характеризуется образованием инкапсулированного очага некроза. Диаметр пораженного участка может составлять до 5-ти см. Одновременно с этим купируется перифокальное воспаление. Инкапсулированный очаг чаще всего локализуется в I и II сегменте правого легкого. |
| Казеозная пневмония | Масштаб поражения в этом случае может быть разным. Иногда в патологический процесс вовлекается все легкое. Оно становится плотным и увеличивается в размерах. |
| Острый кавернозный | В кавеозных зонах формируются полости. Их стенки покрыты слоем, консистенция которого напоминает творог. За ним находятся эпителиальные и клетки Лангханса. |
| Фиброзно-кавернозный | Иное название - легочная чахотка. Заболевание стремительно прогрессирует: развивается склероз (как очаговый, так и диффузный), появляются петрификаты и очаги пневмонии казеозного характера. В патологический процесс вовлекается второе легкое. |
| Цирротический | Конечная форма. Сопровождается образованием рубцовой ткани. Пораженное легкое деформируется, уплотняется, становится малоподвижным. Для данной стадии характерно образование спаек и бронхоэктазов. |
Таким образом, острая очаговая форма - это ранняя стадия развития заболевания. Вторичный туберкулез последней степени практически неизлечим. Сохранить пациентам жизнь удается лишь в единичных случаях.

Диагностика
При возникновении тревожных признаков необходимо обратиться к терапевту. Врач проведет осмотр, соберет данные анамнеза и при подозрении на наличие патологии направит на лечение к фтизиатру.
Диагностика вторичного туберкулеза подразумевает проведение следующих мероприятий:
- Беседа с пациентом. Фтизиатр выслушивает жалобы, уточняет, имело ли место быть первичное заражение туберкулезом. Кроме того, специалист оценивает вероятность контактирования пациента с носителями возбудителя.
- Осмотр. Клинически значимыми являются следующие показатели: кашель, аппетит, температура тела, потоотделение, размер лимфатических узлов, масса тела (точнее, ее колебания за последнее время).
- Анализ мокроты.
- Рентгенологическое исследование.
- Анализ крови на выявление антител к палочке Коха.
На основании результатов диагностики врач составляет наиболее эффективную схему лечения. Все мероприятия проводятся в условиях стационара.
Консервативное лечение
Препараты подбираются исключительно врачом с учетом индивидуальных особенностей организма и результатов диагностики.
Лечение вторичного туберкулеза направлено на уничтожение возбудителя и купирование симптоматики. Все препараты подразделяют на 3 группы: А, В и С.
К первой относятся следующие медикаменты:
Если возбудитель устойчив к действию активных компонентов препаратов, пациентам показан прием средств группы В. К ним относятся:
Касаемо схемы лечения. Первые 5 месяцев пациентам назначается 2 или 3 препарата из основной группы. При наличии резистентности палочки Коха все суточные дозировки показано выпивать за 1 прием. Так можно добиться максимальной концентрации активных компонентов в крови. Эта же схема лечения назначается пациентам, по какой-либо причине прервавшим терапию ранее.

Оперативное лечение
Как показывает практика, консервативная терапия часто не приводит к выраженной положительной динамике. При наличии вторичного туберкулеза операция назначается чаще, чем при первичном заражении.
Показания к проведению хирургического вмешательства:
- Резистентность палочки Коха к активным веществам назначенных препаратов.
- Присоединение вторичной инфекции.
- Развитие необратимых морфологических изменений.
- Возникновение осложнений, представляющих угрозу не только для здоровья, но и для жизни пациента.
Существует несколько методик хирургического вмешательства:
- Лобэктомия. В процессе проведения операции удаляется пораженная доля легкого. Вмешательство осуществляется с помощью открытой или малоинвазивной методики.
- Пневмоэктомия. Подразумевает удаление всего легкого. Операция проводится в том случае, если необратимые изменения коснулись большей части органа.
- Торакопластика. Во время операции врач удаляет ребра с пораженной стороны. Это позволяет уменьшить объем грудной клетки и снизить эластичность и напряженность легкого.
При нарушениях дыхательной функции операция не проводится. Кроме того, противопоказаниями являются заболевания почек, печени и сердечно-сосудистой системы. Это обусловлено высоким риском развития осложнений и наступления летального исхода.
Прогноз
Исход заболевания напрямую зависит от своевременности обращения к врачу. При соблюдении всех рекомендаций специалиста прогноз, как правило, благоприятный. Кроме того, все пациенты, у которых был диагностирован вторичный туберкулез, находятся на учете и ежегодно проходят комплексное обследование. Это позволяет своевременно выявить даже малейшие изменения в организме.
Если лечение проведено неправильно или же оно вовсе отсутствовало, прогноз неблагоприятный. Вероятность летального исхода составляет около 60%. Данный процент выше у людей, страдающих от сахарного диабета и СПИДа.
Профилактика
Она может быть первичной и вторичной. Но при этом все мероприятия направлены на предотвращение развития патологии среди населения. К первичной профилактике относится вакцинация. Родителям не стоит ей пренебрегать, важно следить за тем, чтобы ребенку своевременно поставили БЦЖ.
Вторичная профилактика туберкулеза проводится у носителей палочки Коха. Она заключается в проведении ежегодных осмотров и объяснении пациенту, что крайне важно вести здоровый образ жизни.
В заключение
Если у человека выявлен туберкулез, этиология этого заболевания связана с проникновением в организм и активизацией микобактерий. От этой инфекции страдают сотни тысяч людей во всем мире. 
Носителями микобактерий являются более миллиарда человек. При туберкулезе могут страдать следующие органы: легкие, почки, кости, кожа и другие. Наиболее часто в процесс вовлекаются нижние дыхательные пути. Какова этиология, симптомы и лечение этого заболевания?
Особенности туберкулезной инфекции
Туберкулез легких — это зооантропонозное заболевание с преимущественно аэрозольным механизмом передачи, вызываемое микобактериями туберкулеза. Выделяют первичный и вторичный туберкулез легких. 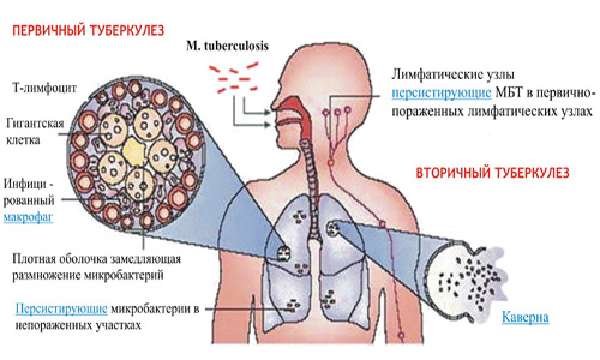
Первичная форма развивается сразу после инфицирования организма. Вторичная — является следствием активизации микроорганизмов. Болезнь может протекать очень долго. При этом жалобы у больных возникают не сразу.
Это обусловлено особенностями возбудителя инфекции. Различают легочный и внелегочный туберкулез. В последнем случае поражается плевра, кости, кожные покровы, органы мочеполовой системы, центральная нервная система, суставы. Первичный и вторичный туберкулез может протекать в открытой и закрытой формах. Если имеет место закрытая форма болезни, то больной не опасен для других лиц. Он не выделяет возбудителей во внешнюю среду вместе с мокротой. Активная форма заболевания требует диспансерного лечения. Диспансеры располагаются за городом.
Не все знают этиологию заболевания. Первичный туберкулез или вторичный развивается после инфицирования организма. 
Возбудитель болезни имеет следующие признаки:
- изогнутую или палочковидную форму;
- величину до 10 мкм;
- не имеет ядра и плазмид;
- не выделяет экзотоксина;
- обладает резистентностью ко многим антибиотикам;
- устойчив к спиртам и кислотам;
- способен к мутациям;
- является слабо грамположительным микроорганизмом;
- не может передвигаться и формировать споровые формы;
- не образует капсул;
- длительное время сохраняется на объектах окружающей среды и мокроте человека;
- имеет белок туберкулин;
- быстро погибает при воздействии дезинфицирующих веществ и кипячении.
Длительное носительство бактерий обусловлено образованием L-форм. Последние долгое время сохраняются в органах, не вызывая характерной симптоматики. При этом они стимулируют противотуберкулезный иммунитет. Первичный туберкулез могут вызвать сразу несколько видов микобактерий. К ним относятся микобактерии tuberculosis humanus, bovis, bovis BCG и africanum. Наиболее часто первичный туберкулез вызывают микобактерии человеческого типа. Африканский тип обнаруживается у лиц, живущих в тропических странах. Внешний вид микобактерий представлен на рисунке 1.
Первичный туберкулез — это заболевание, возбудитель которого способен проникать в организм человека несколькими механизмами. Выделяют следующие механизмы передачи бактерий:
- аэрогенный (воздушно-капельный и воздушно-пылевой);
- контактный (контактно-бытовой);
- вертикальный;
- фекально-оральный (алиментарный).
Первичный туберкулез легких в большинстве случаев развивается при попадании микобактерий через воздух.
Воздушно-капельная передача возбудителя реализуется во время чихания и кашля зараженного человека. Наблюдается это при открытой форме болезни. С частичками мокроты микобактерии с током воздуха проникают в бронхиолы и альвеолы, оседая там и вызывая впоследствии иммунный ответ. До недавнего времени выявлялись случаи заражения человека при употреблении мяса больных животных (коров).
Первичный туберкулез может возникать во время беременности или родов. Основная причина — заражение матери. Не исключается контактно-бытовой путь заражения. Факторами риска развития первичного туберкулеза и вторичного являются следующие: курение, иммунодефицит, наличие СПИДА, сильный стресс, голодание, длительное лечение иммунодепрессантами и гормонами, наличие сахарного диабета, неудовлетворительные условия проживания, частое переохлаждение.
Патогенез туберкулеза сложен. После проникновения бактерий возникает гранулематозное воспаление. В тканях формируются туберкулы (бугорки). Со временем они могут распадаться. Сначала бактерии циркулируют по лимфатическим сосудам, проникая по ним в лимфатические узлы. После оседания микроорганизмов наблюдается активизация лейкоцитов и макрофагов. Микобактерии способны к незавершенному фагоцитозу. При этом возбудители инфекции растут и размножаются в макрофагах. Со временем формируется стойкий иммунитет. Незавершенный фагоцитоз представлен на фото 2.
Необходимо знать не только патогенез туберкулеза, но и его проявления. 
При развитии первичного туберкулеза или вторичного наиболее частыми симптомами являются следующие:
- приступообразный кашель с отхождением мокроты;
- гипергидроз в ночное время;
- слабость;
- недомогание;
- снижение массы тела;
- незначительное повышение температуры;
- кровохарканье;
- боль в грудной клетке;
- одышкаа.
При вторичном туберкулезе и первичном в случае поражения мочеполовых органов возможны дизурические явления, боли в пояснице, нарушение менструального цикла. В случае поражения костей и позвоночника наблюдаются боль, покраснение, деформация, признаки отека. Лечение заболевания проводится после обследования пациента. Главный метод диагностики — рентгенологическое исследование. Легкие при диссеминированном туберкулезе представлены на фото 3. Проводится также Диаскинтест и проба Манту. Для лечения применяется сразу 4 или 5 препаратов. Наиболее эффективными являются следующие лекарства: Изониазид, Стрептомицин, Этамбутол, Рифампицин, Пиразинамид. Таким образом, вторичный и первичный туберкулез является опасным заболеванием, которое непросто излечить.
Исследование этиологии и патогенеза является важным этапом на пути поиска эффективных методов диагностики, лечения и профилактики заболевания. В этот процесс включаются поиск возбудителей инфекции, путей передачи недуга от одного человека другому и понимание, какую среду нужно создать для устранения причины заболевания.
Достаточно изученной темой в медицине на данный момент является этиология туберкулеза. Тем не менее, этот недуг по-прежнему мешает многим вести полноценную жизнь.
Поэтому стоит рассмотреть причины и механизмы развития туберкулеза легких, в частности свойства микобактерий, вызывающих недуг. Заслуживают внимания особенности протекания первичного, клинического и хронического типов заболевания, в том числе у беременных женщин и маленьких детей.
Биологические свойства микобактерий туберкулеза
Микобактерии, вызывающие туберкулёз, относятся к аэробным, не образующим спор, неподвижным, устойчивым к кислоте палочкам. Они отличаются хорошей жизнеспособностью во внешней среде. Эти бактерии способны при определенных условиях функционировать в атмосфере или сухой слюне до нескольких месяцев.
При попадании в новый организм их жизнеспособность зависит от нескольких составляющих: состоянии самого микроорганизма, иммунной системы человека, наличии аллергической реакции на продукты жизнедеятельности вызывающей туберкулез палочки, риск отмирания тканей легких в процессе развития заболевания.
Стоит помнить, что большая часть микобактерий погибает, так и не достигая альвеол. Поэтому, чтобы риск заражения туберкулезом возрос, необходимо находиться в закрытом помещении с инфицированным человеком в течение долгого периода времени.
Туберкулез и его этиология
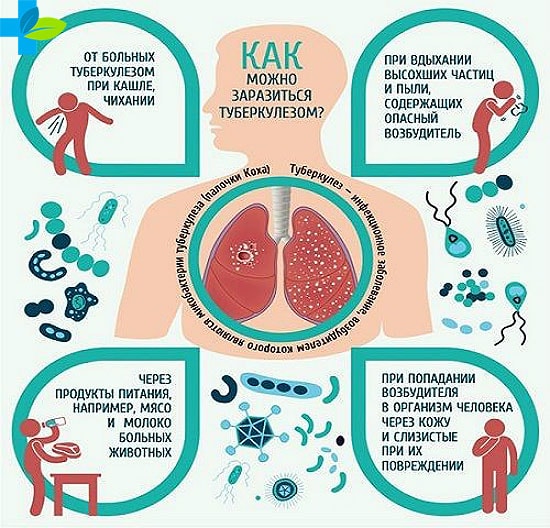
Специалисты, изучающие причины и схемы распространения туберкулеза, определяют причину недуга в деятельности микобактерий, известных как туберкулезная палочка. Их сфера обитания чаще всего находится в лёгких человека или животного.
Возбудители инфекции выделяются в атмосферу через рот больного. Это происходит в процессе дыхания, кашля, чихания или разговора. Попав во внешнюю среду, бактерии образуют микрооблачка. В таком состоянии они могут путешествовать в течение нескольких часов.
Находясь в одном помещении с зараженным человеком, здоровый получает дозу инфекции, вдыхая воздух. А при наличии благоприятных условий попавшие бактерии начинают размножаться. И спустя инкубационный период начинаются проявляться первые признаки начала заболевания. Такова этиология туберкулезной инфекции, передающейся аэрогенным способом. Такой вид заражения в медицине считается основным.
Было замечено, что находящие в атмосфере бактерии туберкулеза погибают под воздействием прямых солнечных лучей. Поэтому проветривание и вентиляция помещения считается простым и эффективным способом уберечь себя от заражения.
Помимо аэрогенного способа существует ещё несколько угроз получить дозу инфекции. К ним относят алиментарный, подразумевающий заражение через вещи или продукты. Бактерии могут попасть в организм через руки после физического контакта с больным человеком.
А если туберкулез легких обнаружен у беременной женщины, есть риск передачи заболевания плоду. Но все эти способы встречаются значительно реже, чем аэрогенное заражение.
Виды туберкулеза различают по тому, столкнулся ли человек с этим заболеванием впервые или нет:
При этом особенности протекания заболевания по большей части зависят от физического состояния организма на момент заражения и особенностям работы иммунной системы. Этот фактор значительно усложняет диагностику и последующее лечение.
Типы протекания заболевания
В зависимости от реакции организма различают несколько вариантов развития инфекции, отличающихся по тяжести и исходу.
Альтернативный тип считают наиболее тяжелой формой протекания заболевания, которая чаще всего приводит к летальному исходу. Она чаще всего развивается в истощенных организмах со слабой иммунной системой и пораженной другими тяжелыми заболеваниями, такими как злокачественные опухоли.
В зоне риска находятся новорожденные или лица преклонного возраста. Главным признаком такого развития инфекции считается калеозный некроз или процесс отмирания тканей.
Экссудативный тип сопровождается раздражением тканей легких. Это провоцирует разрыв капилляров и кровотечение с потерей лимфоцитов. Такой вариант развития заболевания характерен для людей со слабым иммунитетом, которые впервые столкнулись с туберкулезом.
Пролиферативный тип протекания заболевания сопровождается воспалительными процессами в тканях и появлением на них туберкулезных бугорков. Это образование характеризуется специфичным расположением и составом образующих его клеток: лимфоцитов, эпителия и многоядерных клеток Пирогова-Лангханса.
Туберкулезные бугорки способны привести к разрыву сосудов, провоцирующее экссудативный тип недуга. Также это может быть предпосылкой начала казеозного некроза. Тем не менее, пролиферативная форма туберкулеза это более спокойное протекание заболевания, свидетельствующее о сильной иммунной системе.
В лучшем случае начнется процесс рубцевания бугорков, что будет говорить о начале выздоровления.
Патогенез первичной стадии заболевания
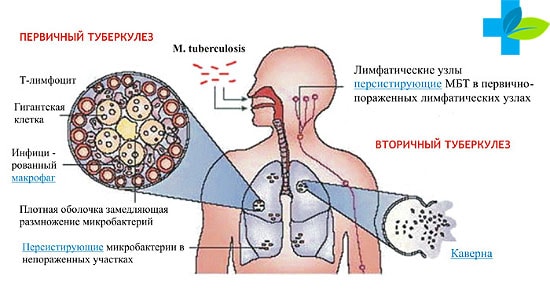
Исходя из названия, ясно, что бактерии, вызывающие туберкулез легких, попали в организм впервые. В зависимости от реакции иммунной системы и тканей организма различают несколько особенностей, характеризующих заболевание.
Во-первых, патогенез первичного туберкулеза предполагает острой аллергической реакции на деятельность бактерий.
Во-вторых, в этом случае ожидаются экссудативные и некротические изменения тканей органов.
В третьих, регенерация часто носит гематогенный или лимфогенный характер. Дополнительными реакциями организма на инфекцию могут быть васкулит, артрит и другие заболевания.
Попадая в организм человека через дыхательные пути, часть бактерий попадает в микрофаги, а затем и лимфатические узлы. В зависимости от состояния организма воспалительный процесс может активизироваться в период 10-80 дней. Образовавшиеся бугорки распространяются далее, вызывая казеозный некроз или инкапсуляцию.
Процесс их затягивания соединительной тканью называют фиброзом. При расширении эпицентра туберкулез может спровоцировать пневмонию или плеврит. Если процесс отмирания тканей значительный, это приводит к разжижению очага ядра, что провоцирует выделение мокроты.
При первичном туберкулезе бактерии попадают во все ткани организма, концентрируясь в почках, легких и костях.
Хотя лимфатические узлы могут сохранить свои обычные размеры, возбудители инфекции способны сохраняться в течение нескольких десятилетий. А при наступлении благоприятных условий снова активизироваться.
Ранее подобный патогенез наблюдался у детей. Сегодня признаки первичного туберкулеза встречаются и у лиц более старшего возраста.
Клинический туберкулез и его патогенез
Если туберкулез не был своевременно обнаружен одним из современных методов диагностики, из первичного он может перейти в клиническую форму.
Этот процесс отмечен повышенной скоростью размножения бактерий. Из-за проникающих в межклеточное пространство медиаторов и ферментов начинается разрушение тканей и стенок кровеносных сосудов. В результате в пораженном органе повышается содержание лейкоцитов и моноцитов. На стенках органа образуются туберкулезные гранулемы, склонные к некрозу.
Внешними признаками клинической стадии заболевания считают проявление диссеминированного туберкулеза или туберкулезного менингита. С момента заражения до наступления этой стадии может пройти до 6 месяцев.
Более сложной формой туберкулеза является вызванный им бронхит, максимальный срок развития которого составляет 9 месяцев. Наступление клинического туберкулеза в костных тканях возможно спустя несколько лет после заражения, а для проявления признаков недуга в почках потребуется до 10 лет.
Патогенез туберкулеза у беременных и новорожденных

У беременных женщин туберкулез, его этиология и патогенез рассматриваются особенно тщательно. Особенно с точки зрения влияния, которое заболевания оказывает на не рожденного ребенка. Врожденный тип заболевания это явление достаточно редкое, так как оно вызывает бесплодие у женщины. Подобный эффект ожидаем и в случае поражения половых органов этим недугом.
Но если туберкулез проявил себя в процессе беременности, это может означать риск преждевременных родов.
Кроме того, внутриутробное развитие малыша замедляется. Это приводит к низкой массе ребенка и высокой смертности в первые дни после появления на свет.
Изучая вопрос передачи заболевания через кровь во время внутриутробного периода, врачи выявили низкий процент подобных случаев. Риск возрастает, если мать была заражена незадолго до беременности, и инфекция в её организме находится ещё в начальной стадии.
Тогда есть вероятность, что туберкулезные бактерии попадут в организм ребёнка через печень и распространятся по органам через большой круг кровообращения. Развитие инфекции в легких начнется после насыщения тканей кислородом после рождения.
Стоит помнить, что процент детей, зараженных туберкулезом в материнской утробе, незначителен. Куда более вероятна опасность получить дозу инфекции аэрогенным способом во время контакта с матерью.
Признаки хронического туберкулеза

При отсутствии лечения клиническая форма туберкулеза может перейти в хроническую, которая характеризуется более выраженной симптоматикой. Внешне недуг начинает проявляться с одышки при малейших физических нагрузках. Больного может беспокоить сильный кашель. В отделяющейся мокроте отчетливо прослеживаются кровяные выделения. Сначала это свежая кровь алого цвета, а после и застарелые сгустки.
В процессе осмотра специалисты могут наблюдать и другие признаки хронической стадии: легочное кровотечение, увеличенную печень и отеки на ногах.
Подведем итоги: этиология и патогенез туберкулеза имеют огромное значение в разработке методик эффективного лечения этого заболевания.
Бактерии, вызывающие этот недуг, хорошо выживают во внешней среде, быстро размножаются с богатых кислородом тканях, но гибнут под прямыми солнечными лучами.
Способ заражения туберкулезом преимущественно аэрогенный, хотя возможна и передача инфекции через прикосновение к больному человеку, зараженные вещи или внутриутробно.
Признаки первичного туберкулеза могут и не иметь внешних проявлений. Но в течение нескольких месяц или лет при отсутствии лечения человек будет иметь дело с проявлениями клинических признаков этого заболевания. В этом случае он не только будет болеть сам. Возрастет риск заражения всех, с кем он близко общается.
Признаки заболевания могут периодически проявляться в острой форме, а после наступает период затишья. В этот момент не стоит думать, что болезнь отступила. Так как микобактерии могут жить в организме до десятка лет, патогенез недуга предполагает высокий риск повторного заражения.
А при отсутствии должного лечения хроническая форма заболевания может возникнуть уже спустя несколько лет после первого заражения.
От общего состояния организма и иммунитета человека напрямую зависят тяжесть протекания заболевания и шансы на выздоровление. Немаловажную роль играет своевременно начавшаяся диагностика и лечение недуга.
Поэтому регулярные профилактические действия и процедуры, позволяющие диагностировать туберкулез, это шанс сохранить здоровье и жизнь.
Читайте также:


