Закольцованный туберкулез что это
О пользе кальция для человеческого организма знают даже маленькие дети. А этот минерал способен оказывать и крайне негативное воздействие на наше здоровье. Каким образом он наносит вред?
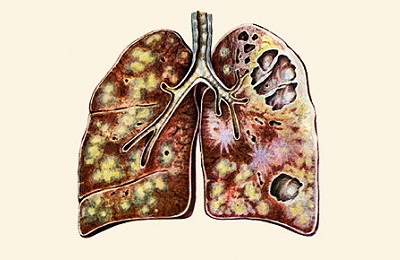
Скапливаясь в виде окиси в органах и тканях, соли кальция образуют особые участки обызвесвтления, называемые кальцинатами. Полагают, что они являются остаточными явлениями туберкулеза или его заключительной фазой.

На снимке белыми пятнами изображены кальцинаты.
В результате повреждения тканей ввиду болезни изменяется их клеточная структура. Кроме того, в них скапливается инфекция, которую организм стремится локализовать.
Для этого, а также для стабилизации состава соединительных тканей, клетки притягивают ионы солей, которые заключают пораженные области в твердую оболочку.
Это и есть кальцинаты в легких после туберкулеза.
Симптомы кальцинатов в легких
Появление на пораженных областях легких известковых образований приводит к частичной замене легочной ткани. Это становится причиной нарушения стабильного функционирования органов организма.
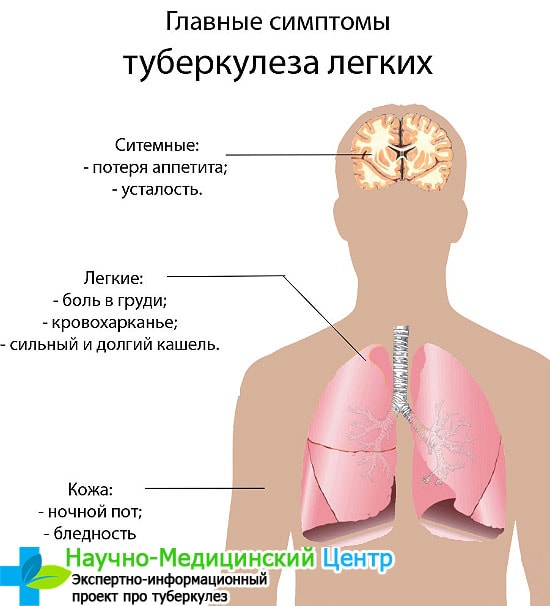
У пациентов с кальцинатами наблюдается кислородное голодание, связанное с пороками газообмена между атмосферой и кровеносной системой.
Часто больные жалуются на учащенное сердцебиение, появление одышки и повышенную потливость, возникающие даже при слабых физических нагрузках. Многие чувствует давление в груди и затруднение дыхания.
Все эти симптомы могут быть признаками купированного туберкулеза и требуют обследования у пульмонолога и других специалистов.
Сохраняясь и после клинического выздоровления, кальцинаты фактически представляют собой пассивную форму заболевания, не являются заразными и не вызывают рецидива туберкулеза.
Кальцинацию можно считать положительным исходом болезни, и лечение от нее чаще всего не требуется. Тем не менее важно помнить, чем она опасна.
Риски, связанные с появлением кальцинатов в легких

Это происходит из-за снижения иммунитета, нехватки в организме кальция и других причин и привести к развитию нового процесса болезни.
Особенную опасность таят в себе кальцинаты для детей и подростков, наиболее подверженных негативным воздействиям окружающей среды. Кроме того, существует особая группа риска:
- ВИЧ-инфицированные;
- курильщики;
- больные сахарным диабетом;
- работники соц сферы и люди, имеющие контакт с больными туберкулезом в активной стадии.
Рецидив туберкулеза чаще всего протекает с осложнениями и иногда сопровождается внелегочными процессами.
Именно поэтому и детям, и взрослым, которым диагностировали кальцинацию, настоятельно рекомендуют пройти курс профилактики для снижения рисков развития активной болезни в будущем.
Кроме того, пациентам, перенесшим туберкулез, необходимо контролировать состояние имеющихся кальцинатов путем рентгенологических исследований, проводимых 1-2 раза в течение года. Это позволяет замечать и отслеживать динамику развития заболевания.
Лечение кальцинатов
Как уже отмечалось выше, большинство современных медиков сходятся во мнении, что кальцинаты не являются самостоятельным заболеванием, а представляют собой лишь следствие перенесенных болезней, и проводить какое-либо лечение нет необходимости, если структура легких остается без изменений.
Не применяется и дробление отложений, так как их невозможно вывести из организма.
Самые плотные скопления солей большого размера можно удалить хирургически: такой метод используется в самых редких случаях, например, при угрозе жизни пациента.
Также существует возможность проведения интенсивной терапии противотуберкулезными, антипаразитными или противораковыми средствами.
Поддержка работы легких и образ жизни при кальцинации
Очень часто специалисты назначают поддерживающую терапию пациентам с выявленными соляными отложениями в легких, которая призвана поспособствовать их работоспособному состоянию.
К наиболее распространенным процедурам можно отнести:
- вибрационный массаж;
- рефлексотерапию;
- дыхательную гимнастику.
Вибрационный массаж представляет собой механическое воздействие на ткани и органы человека при помощи специально разработанных вибромассажеров и особых приемов. Он оказывает противовоспалительный эффект, а также обезболивает и тонизирует.
Примерно эти же цели преследует и рефлексотерапия, которая заключается в воздействии иглоукалыванием, металлом, пиявками, лазерными лучами, магнитами и т.п. на биологически важные точки, находящиеся в области груди.
Что касается дыхательной гимнастики, то различные техники, некоторые из которых известны и популярны уже почти столетие, способны не только оказывать положительное воздействие на внутренние органы, а и снимать усталость, дарить бодрость и хорошее настроение, улучшать память и повышать жизненный тонус.
Все эти процедуры вполне способны восстановить физиологическое состояние тканей легких. Существуют и косвенные методы профилактики развития инфекции, содержащейся в лимфоузлах при купировании туберкулеза.

Пациентам с кальцинацией необходимо избегать переутомления, стресса и вести в целом здоровый образ жизни, придерживаясь правильного питания и вовремя избавляясь от простуды и вирусов.
Крайне полезным при наличии кальцинатов врачи считают отдых вблизи моря.
Многим известно, что минералы, органические соединения и ионы, содержащиеся в морском воздухе, крайне полезны для легких.
Чтобы добиться максимального положительного эффекта, на морском побережье необходимо проводить не менее 40 дней в год.
Особое внимание следует уделить образу жизни детей, у которых были диагностированы кальцинаты.
Как уже было сказано, кальцинированный туберкулез легких у детей крайне настораживает и иногда приводит к серьезным последствиям при отсутствии должного отношения.
Проведение рентгенографии – не единственный метод профилактики отложения солей кальция. К ключевым ее приемам можно отнести следующие:
- тщательное соблюдение индивидуальной гигиены;
- полноценный отдых и соблюдение режима сна;
- правильное питание, богатое всеми необходимыми макронутриентами и витаминами;
- своевременное лечение простудных заболеваний и укрепление иммунитета.
Стоит помнить, что курение, даже пассивное, является причиной развития легочных болезней.
Таким образом, кальцинаты – это соляные образования в легких, несущие в себе спящие туберкулезные палочки, тем не менее, при должном внимании они могут быть абсолютно безопасны для организма.
Туберкулез считается одним из самых распространенных заболеваний человечества. Во многих странах его масштабы давно достигли порога эпидемии и, к сожалению, не уменьшаются, несмотря на активную профилактическую работу.
Никто не даст гарантию, что в окружении здорового человека не находится человек, болеющий туберкулезом. Хотя паниковать не стоит – не все формы опасны для окружающих.
Врачи разделили туберкулез на категории:
Туберкулез органов дыхания (первичный туберкулезный комплекс, диссеминированный, милиарный, очаговый инфильтративный, кавернозный, цирротический ТБ, казеозная пневмония, туберкулома, туберкулезный плеврит).- Туберкулез других органов и систем (мозговых оболочек и ЦНС, кишечника, костей и суставов, мочеполовых органов, кожи и лимфоузлов, глаз и прочих органов).
Все эти заболевания могут существовать в организме человека, никак себя не проявляя годами, а могут развиваться молниеносно, поражая также окружающих.
- Клиническая картина
- Лечение и осложнения
Активность заболевания
В зависимости от того, выделяет ли больной микобактерии, а также от интенсивности проявлений заболевания, диагностирую такие формы:
Активную (МБТ+),- Неактивную (МБТ-) формы.
Именно способность выделять опасную палочку в окружающую среду через кашель и делает человека с туберкулезом опасным для других, или носителем активной формы туберкулеза.
Это касается не только легочных форм, также особо заразными являются туберкулез мочеполовой системы, кожи и лимфатических узлов, свищевые формы туберкулеза костей. Но основной путь заражения все же аэрогенный.
Большое значение имеет состояние иммунной системы – ведь от нее и зависит, заболеет ли человек, контактировавший с больным. Механизм развития активной и пассивной форм недуга практически одинаковый, основное различие состоит в индивидуальном восприятии инфекции организмом.
До возникновения симптомов болезнь проходит несколько условных этапов:
- Инфицирование – разными путями (воздушно-капельным, алиментарным, контактным, трансплацентарным) бактерия попадает в организм.
- Размножение инфекции – при этом гибнут клетки-защитники организма – макрофаги.
- Формирование иммунного ответа.
Поскольку у большинства людей иммунная система достаточно сильная, то на 3 стадии формируется высокая стойкость, что позволяет остановить развитие болезни. Численность бактерий в организме снижается и размножение останавливается. Сохраняется положительная кожная туберкулиновая проба. В первичных фокусах инфицирования могут оставаться минимальные остаточные проявления, что можно связать с достаточно высокой естественной резистентностью и массовой вакцинацией БЦЖ.
Однако одновременно с этим такая ситуация создает риск для реактивации туберкулеза при определенных условиях, поэтому необходимо регулярное флюорографическое исследование и контроль у врача.
В некоторых случаях 3 фаза заболевания развивается по-другому. При негативной модификации развития недуга иммунный ответ организма недостаточно сильный. Чаще всего это случается у:

ВИЧ-зараженных и людей с ослабленным иммунитетом,- детей,
- пожилых людей,
- генетически склонных к туберкулезу людей,
- ведущих нездоровый образ жизни.
Дифференциация двух форм
В результате проведения клинических исследований установлено, что достаточно конкретная картина наблюдается спустя пару недель после формирования области воспаления в организме. Активная и неактивная форма имеют массу различий в проявлениях, в результатах диагностики, в лечении.
Симптомы заболевания в начальном периоде могут быть разными и зависят от интенсивности первичного поражения легочной ткани, его обширности и сопутствующих осложнений.
Часто туберкулез находят случайно, при проведении массовой скрининговой флюорографии, хотя при детальном анализе анамнеза выясняется, что все же присутствовали симптомы туберкулезной интоксикации, но их больные объясняют переутомлением или простудой.
В зависимости от того, активная или пассивная форма туберкулеза развивается у пациента, различаются и их симптомы:
Больные без признаков болезни, или с неактивной формой недуга, не имеют эпидемиологической важности. У них прогноз весьма утешительный, а их роль в распространении инфекции весьма малосущественная. В ходе исследований было установлено, что при отсутствии кашля больные практически не распространяют туберкулезную инфекцию.
При латентной форме недуга симптоматика практически отсутствует:

человек не чувствует недомогания,- кашель, выделение мокроты практически не наблюдаются,
- рентген-снимки не показывают развития заболевания,
- анализ мокроты не подтверждает недуг,
- человек не заразен.
При активной форме заболевания симптомы имитируют нетипичную пневмонию, постепенно прогрессируя. Но пневмония протекает более остро, быстро рассасывается при антибактериальной терапии, нет сильно увеличенных лимфоузлов, реакция Манту отрицательная. Активная фаза туберкулеза характеризуется следующими проявлениями и особенностями:
- подъем температуры, лихорадка,
- сухой или влажный кашель с обильным выделением мокроты с кровью,
- одышка,
- потеря аппетита, похудение,
- можно выявить увеличенные лимфоузлы,
- при аускультации выслушивается жесткое дыхание, непосредственно над зоной поражения – мелкопузырчатые влажные хрипы,
- упадок сил, недомогание,
- ночная потливость,
- анализы крови на туберкулез – положительные.
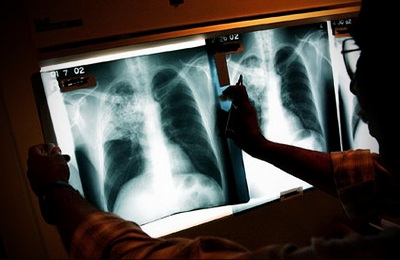
Рентгенологическое исследование играет важную роль в диагностике активной формы недуга. На снимках выявляют затемнения в легких, дорожку воспаленного лимфатического протока с затемнением расширенных лимфоузлов у корней легких.
Лечение активной фазы туберкулеза направлено на прекращение выделения микобактерий и заживление пораженных участков с максимальным восстановлением функции органа и предполагает несколько составных:

уход за пациентом,- полноценное питание,
- соблюдение противоэпидемического режима,
- химиотерапия,
- неспецифическое общеукрепляющее лечение,
- хирургическое лечение – по показаниям.
При правильно подобранной терапии происходит быстрый регресс симптомов. Однако процесс рубцевания в легких и лимфатических узлах происходит медленно, поэтому даже при исчезновении симптомов этот курс лечения должен длиться не менее 6 месяцев.
На месте поражения откладываются соли кальция, формируя так называемые очаги Гона.
Мелкие кальцификаты остаются также и в лимфоузлах корней легких. Такие изменения остаются пожизненно и не несут вреда здоровью. Но бактерии туберкулеза в них могут сохраняться, активируясь в благоприятных условиях.
При недостаточно тщательном лечении сохраняются участки некроза, которые являются источником интоксикации и хронизации процесса. Некоторые осложнения могут составлять опасность для жизни:
при распространении воспалительных изменений на бронхи возможен прорыв некротизированных масс в просвет бронха со следующей закупоркой,- если поражается плевра, то возникает экссудативный плеврит,
- в результате рассеивания микобактерий с током крови и лимфы возможно появление очагов в обоих легких и других органах,
- самым опасным является туберкулезный менингит.
Неактивный туберкулез требует регулярного наблюдения и общеукрепляющих мероприятий для поддержания иммунной системы и предотвращения реактивной инфекции.
Кавернозный туберкулез легких – деструктивная форма заболевания, отличительной чертой которой является наличие в легочной ткани изолированной полости распада (каверны). Клиника данной формы туберкулеза малосимптомна: утомляемость, пониженный аппетит, кашель с мокротой выражены слабо; указывать на патологию может внезапное кровохарканье или кровотечение. Выявить кавернозный туберкулез легких помогает рентгенодиагностика, туберкулинодиагностика, обнаружение МБТ в мокроте. Лечение включает госпитализацию, противотуберкулезную химиотерапию, дыхательную гимнастику, физиотерапию; по показаниям – хирургическую тактику.
МКБ-10


Общие сведения
Кавернозный туберкулез легких – стадия прогрессирования туберкулеза легких, протекающая с образованием тонкостенной полости, для которой не свойственны воспалительно-фиброзные изменения стенок и окружающей легочной ткани. Заболеваемости в основном подвержены взрослые пациенты; у детей с первичным туберкулезным комплексом и туберкулезом ВГЛУ образование каверн встречается реже.
Более чем в половине случаев кавернозная форма служит исходом инфильтративного туберкулеза, в остальных случаях – диссеминированного и очагового туберкулеза легких. При отсутствии или неадекватности специфического лечения кавернозная форма переходит в фиброзно-кавернозный туберкулез, для которого характерно фиброзирование стенок каверны и окружающей паренхимы легких, а также наличие многочисленных очагов обсеменения. На долю впервые выявленного кавернозного и фиброзно-кавернозного туберкулеза легких в пульмонологии приходится 5-6 % всех случаев туберкулезной инфекции. Последующее прогрессирование туберкулезного процесса может привести к наступлению финальной стадии заболевания – цирротического туберкулеза – сморщиванию легкого вследствие обширного разрастания грубой соединительной ткани.
Причины
Деструктивный процесс может начаться при любой клинической форме туберкулеза легких - инфильтративной, диссеминированной, очаговой, туберкулеме. Предрасполагающими условиями для развития кавернозного туберкулеза могут служить массивная суперинфекция, повышение сенсибилизации и изменение реактивности организма, сопутствующие заболевания и вредные привычки (курение).
Патогенез
Формированию полостного образования (каверны) в легком предшествует фаза распада - образование в воспалительном очаге полости, которая заполняется особым видом некротической ткани – казеозными массами. Под воздействием протеолитических ферментов сухие казеозно-некротические массы приобретают жидкую консистенцию и постепенно отторгаются через дренирующий бронх, оставляя на своем месте остаточную полость. В дальнейшем эта полость заполняется воздухом, а при нарушении дренажной функции бронха – жидкостью.
Стенка сформированной каверны представлена тремя слоями: изнутри она выстлана слоем казеозных масс (пиогенная оболочка), в середине имеется грануляционный оболочка, представленная гигантскими и эпителиоидными клетками, снаружи каверна окружена тонкой эластичной соединительнотканной капсулой. Характерными патоморфологическими признаками кавернозного туберкулеза легких служат наличие одиночной каверны, отсутствие выраженной воспалительной реакции и фиброзных изменений в бронхах, лимфатических сосудах и окружающей их ткани.
Классификация
В соответствии с патогенетической характеристикой каверн во фтизиатрии различают их следующие виды кавернозного туберкулеза легких:
- свежие распадающиеся – образование полостей в очагах казеозного распада, не отграниченных от легочной ткани (фаза распада)
- свежие эластические – формирование двухслойных отграниченных полостей с наличием пиогенной и грануляционной оболочек (фаза распада)
- капсулированные – собственно кавернозный туберкулез легких, организация полостей с трехслойной структурой (см. выше)
- фиброзные – соответствуют фиброзно-кавернозному туберкулезу; снаружи полости окружены фиброзной оболочкой
- санированные – полости очищаются от грануляций и казеоза; по сути представляют собой остаточные полости после излечения туберкулеза.
В зависимости от размера каверны делятся на малые (с диаметром менее 2 см), средние (с диаметром 2-5 см) и большие (с диаметром свыше 5 см).

Симптомы кавернозного туберкулеза легких
Локализация кавернозного туберкулеза легких обычно односторонняя. Заболевание развивается, как правило, на 3-4-й месяц неэффективного лечения других форм туберкулеза. Клиническая картина наиболее выражена в фазу распада. Возникает кашель с мокротой, кровохарканье. Над полостью распада выслушиваются влажные хрипы.
После окончания формирования каверны симптоматика становится скудной, маловыраженной и неспецифичной. Может отмечаться астения, постоянное чувство усталости, пониженный аппетит, похудание, периодический субфебрилитет. Больные с кавернозным туберкулезом легких являются резервуаром инфекции и источником распространения микобактерий. Поэтому нередко именно бактериовыделение становится основой для более детального обследования пациента.
На скрытый туберкулезный процесс может указывать легочное кровотечение, развивающееся как будто беспричинно, на фоне полного здоровья. Источником профузного кровотечения могут становиться так называемые аневризмы Расмуссена (при вовлечении в каверну терминальных легочных артерий), аспергиллез полости, в том числе санированных каверн. К осложненному варианту течения кавернозного туберкулеза также относится прорыв каверны в плевральную полость с развитием бронхоплеврального свища или эмпиемы плевры.
Кавернозный туберкулез легких протекает не дольше 2-х лет. Заживление каверн возможно в нескольких вариантах: с формированием рубца, туберкулемы, единичного туберкулезного очага, санированной полости. В других случаях кавернозный туберкулез переходит в фиброзно-кавернозный туберкулез легких.
Диагностика
Дальнейшее рентгенологическое обследование (рентгенография легких) обнаруживает кольцевидные тени с периферической локализацией овальной или округлой формы. После получения рентгенологических данных требуется дифференциальная диагностика с абсцессом легкого, периферическим раком легкого, буллезной эмфиземой, ограниченным пневмотораксом, эхинококкозом, осумкованным плевритом.

При впервые выявленном кавернозном туберкулезе легких в анализе мокроты МБТ обнаруживаются в большом количестве. Проведение бронхоскопии необходимо не только для получения материала для исследования при отсутствии мокроты, но и для обнаружения воспалительных изменений в бронхах (эндобронхита), препятствующих закрытию каверны. Результат туберкулиновых проб слабоположительный. Существенную помощь в этих случаях оказывают лабораторные исследования (QuantiFERON-TB, T-SPOT.TB).
Лечение кавернозного туберкулеза
Из-за активного бактериовыделения больные с кавернозным туберкулезом легких нуждаются в стационарном лечении в условиях противотуберкулезного диспансера. Терапия впервые выявленного кавернозного процесса проводится с помощью одновременного назначения 3-4-х противотуберкулезных препаратов (обычно - изониазида, этамбутола, рифампицина и стрептомицина). Для обеспечения высоких концентраций специфических химиотерапевтических средств они могут вводиться внутривенно, внутрибронхиально, а также прямо в полость каверны. Дополнительно назначается туберкулинотерапия, лечебная дыхательная гимнастика, физиотерапия (индуктотермия, ультразвук, лазеротерапия). В случае высокого риска развития лекарственной устойчивости микобактерий к схеме лечения добавляют фторхинолоны и канамицин.
В благоприятных случаях проведение 4-6-месячного курса специфической терапии приносит положительные результаты: происходит прекращение бацилловыделения, уменьшение и закрытие каверны. Если в течение названного срока не удается достичь заживления каверны, принимается решение об оперативном лечении кавернозного туберкулеза: резекции легкого, оперативной коллапсотерапии (наложении искусственного пневмоторакса). При любом развитии событий после стационарного этапа проводится санаторное и амбулаторное лечение с последующим диспансерным наблюдением.
Прогноз
В большинстве случаев кавернозный туберкулез легких поддается излечению. На фоне туберкулостатической терапии каверны небольших размеров закрываются и рубцуются. Каверны с ригидными стенками со временем вновь заполняются казеозными массами, что приводит к образованию псевдотуберкулемы. Неблагоприятные исходы (нагноение, аспергиллез, прогрессирование туберкулезного процесса и др.) встречаются редко.
Туберкулома (казеома) представляет собой остаточное явление в легочной ткани, последствие инфицирования палочкой Коха. Код по МКБ — В90. Патологии подвержены пациенты со слабой иммунной системой. Чаще недуг поражает мужчин 24-40 лет. Главная разница между туберкулемой и туберкулезом в том, что первое заболевание не всегда представляет угрозу для окружающих.
Что такое туберкулома, патогенез
Туберкулома (казеома) — это доброкачественное новообразование в легком, отделенное от здоровых участков двойной капсулой. Внутри оно состоит из творожистой некрозной ткани. Имеет шарообразную или продолговатую форму, локализацию в любом из легких. Проявляется одиночно или множественным очагом.
Туберкулома развивается из-за продолжительного пребывания в организме палочки Коха в активном состоянии.
Факторы, провоцирующие патологическое состояние:
- вторичный туберкулез инфильтративной, диссеминированной формы (у 80% из-за неправильно подобранной схемы терапии, у 20% — при отсутствии лечения);
- повышенная чувствительность организма;
- нарушения в эндокринной системе;
- пагубные привычки;
- ослабление иммунитета;
- хронические болезни бактериальной природы;
- нерациональное питание;
- проживание в районах с неблагоприятной экологической обстановкой.
Казеома проявляется у 4-6% после первичного инфицирования туберкулезной палочкой, остальной процент приходится на вторичное заражение.
Риск инфицирования
Туберкулома является угрозой для окружающих, так как существует риск распада защитной оболочки. После разрушения казеома соединяется с полостью бронхов. У больного развивается открытый туберкулез. Туберкулома легких становится заразна для окружающих. Поэтому при обнаружении патологии человека госпитализируют, чтобы лечить в стационарных условиях.
Симптомы болезни
Диагностика опасного заболевания осложняется бессимптомным течением. Если проявления все-таки есть, они схожи с клинической картиной многих других недугов:
- снижение трудоспособности;
- отсутствие чувства голода;
- легкое недомогание;
- сброс веса;
- чрезмерная потливость, особенно в ночное время;
- гипертермия;
- непродуктивный кашель (иногда с отхождением мокроты);
- ноющая или тянущая боль в грудине.
Когда защитная оболочка разрывается, температура не спадает, достигает отметки 38 градусов и выше. Отмечается интоксикация организма, мокрый кашель (иногда с кровяными сгустками).
Люди зачастую не придают перечисленной симптоматике значения и не обращаются в медицинское учреждение для диагностики. В результате возникают осложнения, трудно поддающиеся терапии.
Диагностика туберкуломы
При подозрении на патологическое состояние врач назначает следующие исследования:
- лабораторные анализы: при воспалительном процессе СОЭ будет увеличена, количество лейкоцитов и лимфоцитов ниже нормы;
- бактериальный посев мокроты: помогает выявить возбудителя, но только в стадии обострения;
- Манту или туберкулиновая проба (неточные методы, могут дать ложный результат);
- обследование фонендоскопом: при недуге прослушивается короткое и слабое дыхание, хрипы, звук трения пораженной плевры.
Информативными исследованиями являются рентгенография и КТ:
- при солитарной форме патологии новообразование круглое, правильной формы;
- конгламетерной — с неравномерным полициклическим контуром;
- когда происходит разрыв защитной оболочки, полость расположена эксцентрично, очаг различных очертаний;
- при остром течении и распространении казеозных масс в бронхи рядом с ними наблюдается туберкулома с четкими границами;
- в стадии обострения возникают новые очаги.
Образования подразделяют:
- до 2 см — мелкие;
- до 4 см — средние;
- до 40 см — крупные.
Дифференциальная диагностика играет важную роль при выявлении туберкуломы. Она помогает исключить рак, кисту, инфицирование паразитами и грибком, инфаркт и т. д. Только по клинической картине невозможно поставить точный диагноз.
Лечение и прогноз заболевания

Легко вылечить казеому не получится. Однако при правильной схеме терапии прогноз заболевания благоприятный. Если с обращением в медицинское учреждение затянуть, возможно развитие осложнений. Например, казеозная пневмония, кровоизлияния в легких, бронхиальные свищи и другие изменения из раздела патанатомии. Увеличивают риск возникновения неблагоприятных последствий гормональные сбои, ослабленный иммунитет.
При подборе схемы терапии врач руководствуется:
- диаметром очага;
- стадией;
- типом новообразования;
- продолжительностью и выраженностью клиники;
- результатами рентгенологического снимка.
Лечение туберкуломы может быть консервативным или хирургическим.
Способно помочь лишь при маленьких очагах поражения. Обычно выписывают макро-, микропрепараты:
- одновременный прием Изониазида, Этамбутола, Пиразинамида, Рифампицина (8 недель);
- двух из перечисленных препаратов: Изониазид, Рифампицин или Этамбутол (4 месяца).
В дополнение к медикаментозному лечению назначают иммуноукрепляющую, восстанавливающую и физиотерапию.
В остальных случаях микро- и макропрепараты бессильны. Это объясняется анатомическим строением: к казеомам не подходят кровеносные сосуды, а значит, в них не попадет активнодействующее вещество лекарств.
Хирургическое вмешательство показано при средних и больших образованиях. Когда консервативное лечение не приносит необходимого результата в течение 6 месяцев, рентген показывает хорошие результаты, но симптоматика интоксикации не проходит, также необходима операция при любом виде туберкуломы.
Применяют следующие способы по удалению:
- торакопластика — малоинвазивная, инновационная методика;
- резекция — классический вариант, обладает высокой точностью и безопасностью;
- лобэктомия — показана при крупных очагах, переходе воспалительного процесса на окружающие ткани;
- плеврэктомия, когда легочная ткань не может заполнить плевру;
- торакопластика — применяется риск разрыва защитной оболочки;
- удаление лимфатических узлов при распространении воспаления на них.
Только фтизиатр может подобрать наиболее действенный и менее травматичный метод хирургического воздействия.
Народные рецепты

Средства нетрадиционной медицины не способны избавить от воспалительного процесса, но могут облегчить симптомы патологического состояния. Их нужно использовать только в составе с традиционными способами и после консультации специалиста.
От казеомы помогает квас из чистотела. Растение смешать с сахаром 1 к 1. Залить 3 л воды, принимать внутрь перед едой. Можно добавить чайную ложку сметаны.
Мед и алоэ. Из двух нижних листьев добыть мякоть. Смешать ее с продукцией пчеловодства в равных долях. Принимать по одной большой ложке перед потреблением пищи 2 раза в сутки.
Лук — натуральный фитонцид, уничтожает патогены, препятствует развитию осложнений. Очистить 1 корнеплод и мелко нарубить. Вдыхать его пары пять-десять минут.
Пырей. Одну столовую ложку корня прокипятить в 200 мл молока. Отвар пропустить через марлевую ткань, остудить и сразу выпить. В сутки необходимо употребить 600 мл средства.
При отходе мокроты с кровяными выделениями помогает сок из виноградной зелени. Также при казеоме можно пить отвары из мать-и-мачехи, душицы, зверобоя, красного клевера.
Профилактика
Чтобы снизить риск возникновения туберкулемы, нужно соблюдать следующие правила:
- внимательно относиться к своему здоровью: при первых признаках недомогания обращаться к врачу;
- укреплять иммунную систему: заниматься спортом, принимать витамины, закаливаться и т. д.;
- своевременно проходить вакцинацию;
- соблюдать правила личной гигиены;
- отказаться от некачественной молочной продукции: крупный рогатый скот может быть инфицирован туберкулезной палочкой;
- проходить диагностику каждые полгода (флюорография, лабораторные анализы мочи, крови и остальные методы);
- лечиться от туберкулеза легких, выполнять при этом все рекомендации и предписания фтизиатра;
- питаться рационально;
- завязать с вредными привычками: спиртное, наркотики, никотин;
- ежедневно бывать на свежем воздухе, желательно на природе;
- не принимать антибактериальные и гормональные препараты без назначения врача;
- не общаться с асоциальными личностями;
- регулярно совершать упражнения дыхательной гимнастики.
Любое заболевание легче предотвратить, чем потом потратить много времени и сил на избавление от него. Перечисленные рекомендации сведут вероятность начала воспалительного процесса и осложнений к минимуму.
Чем отличается туберкулома от туберкулеза
Несмотря на то, что туберкулому выделяют в самостоятельную патологию, она развивается, как последствие туберкулеза. Возбудителем обоих заболеваний является палочка Коха. Патогенный микроорганизм передается воздушно-капельным, контактно-бытовым или вертикальным путем.
Туберкулома опасна для окружающих периодами (становится заразной только после разрыва капсулы, в остальное время нет повода бояться), отличается волнообразным характером проявлений. Воспаление протекает бессимптомно и обычно выявляется на плановой рентгенографии. Казеома не имеет эпидемиологического статуса.
Люди, далекие от медицины, считают, что казеома и туберкулез — одно и то же. Как стало понятно, они ошибаются, возбудитель у недугов один и тот же, но между болезнями есть разница.
Читайте также:


