Чем вирусная пневмония отличается от бактериальной пневмонии
Анна Томсон в 2010 году окончила Белорусский государственный медицинский университет. До 2014 года работала общим хирургом, а с 2017 года проходит резидентуру по радиологии в США. Она работает в клинике, где оказывают помощь пациентам с коронавирусом. По ее словам, в США во время пандемии пневмоний стало значительно больше, чем в прошлом году. Она расшифровывает рентгенограммы и результаты компьютерной томографии у таких пациентов и рассказывает, что чаще всего пневмонии при COVID-19 двусторонние, затрагивают нижние доли и особенно задние сегменты. О типичной картине таких пневмоний врач рассказала в интервью TUT.BY.

Снимок используется в качестве иллюстрации. Фото: Reuters
— На каком этапе пациенту с коронавирусом делают компьютерную томографию (КТ)?
— Специфика такова, что в клиниках, где анализ на коронавирус готов в течение дня, могут вообще не делать КТ. В нашей больнице ситуация сейчас такая, что результат теста приходит через четыре−семь дней, поэтому рентген и КТ у нас — незаменимые методы диагностики коронавируса. Сначала пациентам стараются сделать рентгенограмму, если по ней неясно, что у человека коронавирус, то обязательно делают КТ.
— Результат теста готов только через четыре−семь дней?
— То, когда будет готов результат теста, зависит от многих факторов: штата, в котором ты живешь, клиники, лаборатории, которая этим занимается, типа реагента, времени на транспортировку. Поэтому результат теста может быть готов в сроки от шести часов до нескольких дней.
Тесты делаются методом ПЦР (полимеразной цепной реакции), и, по нашему опыту, получается довольно много ложноотрицательных результатов. Исследования говорят, что метод КТ более чувствителен, чем ПЦР-тесты. Если вы посмотрите опубликованные статьи о ПЦР-диагностике, то у таких тест-систем чувствительность около 60%, у КТ она — от 80 до 90% и выше. Хотя на КТ пневмония при коронавирусе может выглядеть так же, как и другие вирусные пневмонии, но в условиях пандемии мы скорее сделаем вывод, что это коронавирус.
— То есть, если пройдут тест 100 человек, то он покажет правильный, не ложный результат в 60% случаев, а если мы этому же количеству людей сделаем КТ, то мы будем знать, есть ли коронавирус, у 80%?
— Вы лично контактируете в своей работе с пациентами с коронавирусом?
— Я работаю в отделении рентгенологии и непосредственного контакта с пациентами у меня нет, то есть их снимки я расшифровываю удаленно. Только если что-то случится в сканере с пациентом, тогда мне нужно подойти. И как только я захожу в КТ или рентгенологическую зону, где есть аппарат для исследования, сразу же надеваю маску, перчатки и защитный костюм. После каждого пациента с подозрением на коронавирус проводится тщательная дезинфекция оборудования по установленным стандартам.

Фото: Reuters
Работа построена таким образом, что все пациенты приезжают в приемное отделение на скорой, в условиях пандемии коронавирусные больные составляют как минимум 50−60% в небольших госпиталях, в Нью-Йорке эти цифры, скорее всего, еще больше.
В приемном отделении мои коллеги определяют, насколько серьезная ситуация у человека. Ему измеряют кислород в крови, делают лабораторные тесты, одним словом, определяют, насколько все плохо. Основной показатель — это насыщение крови кислородом. Если оно около 95% и симптоматически человек себя чувствует неплохо, то ему дают профилактические препараты: парацетамол, некоторые антибиотики — и отпускают под карантин домой.
Тех, у кого низкий процент кислорода в крови и есть сопутствующие заболевания, явно серьезная клиническая картина, — госпитализируют. Это примерно половина пациентов. У многих людей в США есть артериальная гипертензия, сахарный диабет, ожирение, это значит, что у них сопутствующие заболевания, поэтому и такие большие цифры по госпитализации. К тому же многих пациентов привозят из домов престарелых, и их тоже, скорее всего, госпитализируют.
Пациенты лежат в изолированных палатах, и сейчас очень частая практика, когда доктор с ними созванивается. Фактически осмотр больного проводится удаленно. Но если кто-то в серьезном состоянии, тогда к нему приходят в защитной экипировке.
Различаются три стадии коронавирусной инфекции. Ранняя — это первые семь дней, когда у человека появляются лихорадка, озноб, головная боль, боль в груди и кашель. Вторая стадия — это стадия прогрессирования, она начинается между пятым и седьмым днем заболевания. Во время нее появляется одышка, и на ней чаще всего пациент и попадает в больницу. На третьей стадии человек или выздоравливает, или болезнь нарастает и пациент выходит на острый респираторный дыхательный синдром. Это происходит примерно на 10−14-й день.
Из того, что мы видим, насморк у пациентов с коронавирусом бывает очень редко, но иногда возникает потеря обоняния, и довольно часто бывает диарея. Это вирусное заболевание, и многие вирусы также поражают гастроэнтеральную систему, поэтому и возникают желудочно- кишечные симптомы — рвота и диарея.
— Пациенты могут попасть к вам на КТ даже на первой стадии?
— Да. Например, это возможно, если в больницу привезли человека, у членов семьи которого уже есть коронавирус, или если пациент доставлен по другим экстренным показаниям. Даже на первом этапе, на второй-третий день инфицирования, уже могут быть изменения в легких, и они видны на КТ.
— Что вы видите?
— Основные признаки коронавирусной пневмонии на рентгенограмме и КТ — это участки в легких с рисунком матового стекла. Они отражают патологические изменения в легочной ткани. Эти участки матового стекла обычно затрагивают оба легких, в частности нижние доли, и особенно задние сегменты с принципиально периферическим и субплевральным распространением. Это заболевание имеет типичную картину вирусной пневмонии. Если бы сейчас не было пандемии, то мы бы рассматривали эти ситуации, как и другие вирусные пневмонии, для которых тоже характерна такая картина.

Фото: Reuters
Да, на первый-второй день заражения легкие могут быть абсолютно чистыми, но дальше изменения возникают практически у 50% пациентов с коронавирусом даже при бессимптомном течении заболевания. Если заболевание прогрессирует, то эти матовые стеклышки в легких увеличиваются в размерах и становятся довольно яркими уплотнениями.
— Метод КТ является более точным, чем рентген?
— Конечно, у КТ разрешающая способность лучше, чем у рентгена, но в условиях пандемии мы видим эту пневмонию и на рентгене.
— Пневмонии бывают не только вирусные, но и бактериальные, при бактериальной КТ-картина отличается?
— При бактериальной пневмонии на КТ чаще наблюдаются односторонние участки уплотнения по типу консолидации, вовлекающие сегмент или целую долю легкого, при этом чаще встречается плевральный выпот и иногда могут появляться участки кавитации (полости). Плевральный выпот нехарактерен для вирусной пневмонии, и в том числе для пневмоний при коронавирусе. При COVID-19 в средостении легких также нет увеличенных лимфоузлов.
— Коронавирусная пневмония — это чаще двустороннее воспаление легких или одностороннее?
— Двустороннее. Безусловно, я не могу отвечать за каждый случай и видела в практике всякое, но классически — это двустороннее воспаление легких, причем поражены нижние доли, периферические отделы.
— В Беларуси КТ-аппарат есть не в каждом медучреждении, в США это доступный метод диагностики?
— Это доступно. Но коронавирусная пневмония хорошо видна и на рентгенограммах, и надо понимать, что методы радиологического исследования помогают, но не определяют дальнейшее клиническое лечение. Другое дело, когда врачи сомневаются и хотят дифференцировать диагноз, думают, что, возможно, это не коронавирус, в этом случае с помощью КТ мы помогаем прояснить ситуацию и отличить вирусную пневмонию от бактериальной, а также других этиологий, включая туберкулез и рак.

Фото: Reuters
— Если у пациента уже тяжелое состояние при коронавирусной пневмонии, откатить все назад можно только за счет ИВЛ?
— ИВЛ помогает, но мои коллеги говорят о том, что большую роль играет кислород, иммунная система человека и то, переворачивают ли пациентов на кислороде на живот. Вот у таких пациентов исходы лучше. Но это нужно делать своевременно, и обычно пациента держат на кислороде как можно дольше перед тем, как интубировать и подключать к ИВЛ. Из интубированных процент тех, кого разинтубировали, очень низок. То есть интубация — это почти равно плохой прогноз.
— То есть если пациент уже на ИВЛ, он, скорее всего, плохо закончит?
— Это не смертный приговор, и есть статистика, которая показывает, что людей снимают с ИВЛ, но у пожилых с отягощающими и сопутствующими заболеваниями шанс низкий. У нас к ИВЛ обращаются только в крайней ситуации, когда были использованы все предыдущие методы с дополнительным кислородом и сопутствующим лечением.
— На этой неделе я видела пост в Facebook у одного из радиологов, там было исследование, где шла речь о том, что даже у тех, кто переболел коронавирусом, остается фиброз легких.
— Да, я согласна, некоторые исследования показали наличие фиброзных изменений в легких, но не забывайте, что с начала пандемии прошло очень мало времени, и мы пока не делали повторных исследований. О том, какие последствия могут быть, можно будет судить, когда переболевшим пациентам сделают КТ через год. Тогда мы сможем точно определить, на какой срок остаются эти изменения в легких.
— Любой пациент, который поступает в клинику с симптомами ОРВИ, воспринимается как потенциальный коронавирусный?
— Сейчас в большинстве случаев — да.
— Когда в Америке прогнозируется пик заболеваемости?
— Есть два определяющих исследования: одно проводили в Вашингтоне, второе — в Филадельфии. На восточном побережье пик прогнозируют в ближайшие несколько дней. Одно исследование говорит, что после пика заболеваемость пойдет на спад, другое — что будет плато, то есть постепенный спад.
— Но за счет чего произойдет этот спад?
— У нас ввели карантин, и это работает, плюс при наличии большого количества зараженных и переболевших возникает так называемый коллективный иммунитет. Здесь много причин. И даже в Америке карантин был слегка запоздалой мерой — сама пандемия на момент его введения уже приняла экспоненциальную кривую.
На мой взгляд, пик заболеваемости в Беларуси будет позже, чем в США.

Фото: Вадим Замировский, TUT.BY
— Говорят, что у нас он наступит в конце апреля — начале мая…
— Примерно, да, начало мая. Самое главное, конечно, максимально изолировать пожилых и по необходимости передавать им чистые и обеззараженные продукты. Они — самая уязвимая группа. Но не только возраст может быть сопутствующим фактором, но и хронические заболевания: сахарный диабет, сердечно-сосудистые, дыхательной системы.
Понимаете, в итоге все будет хорошо, но нужно эту пандемию пережить, и пережить с умом: сделать строгий карантин, максимально ограничить все связи и общение между людьми. Ношение масок в принципе не спасет, но лучше маска, чем ничего. Если человек чихает в маске, то и частицы аэрозоля остаются в ней.
— У нас в аптеках продаются марлевые маски. Они хоть от чего-то защищают?
— Они не сильно помогают, но когда человек даже в такой маске, он разговаривает или чихает, любые респираторные частицы, которые вылетают изо рта, остаются в зоне, близкой к лицу. И за счет этого барьера идет меньшая передача вируса как контактным, так и воздушно-капельным путем. Конечно же, вирус меньше по размерам, чем поры в масках, но тем не менее маска помогает его меньше распространять в пространстве вокруг человека.

Пневмонией или воспалением легких называют острое инфекционное заболевание, поражающее различные части легких и нижние дыхательные пути (бронхи и трахею).
В данной статье кратко остановимся на пневмониях бактериального и вирусного происхождения, их основных отличиях по симптоматике и лечению.
Отличия заболеваний
Бактерии и вирусы относятся к распространенным причинам возникновения пневмонии. Несмотря на то, что общая картина течения заболевания остается схожей, в симптоматике существуют различия, которые позволяют определить возбудителя и назначить соответствующее лечение.
В отличие от бактериальной пневмонии, которая может развиваться на протяжении нескольких недель, для вируса свойственен короткий инкубационный период от 2 до 5 дней.
При вирусной характерен резкий скачек температуры в самом начале заболевания до 39-39,5°C . Если возбудителем является бактерия, рост температуры сравнительно незначительный – до 37,5-38°C.

При бактериальной пневмонии симптоматика ярко выражена с первых дней заболевания, в то время как при вирусном заболевании вначале хорошо различимы лишь симптомы общего недомогания:
- лихорадка;
- озноб;
- ломота в мышцах;
- головные боли;
- в отдельных случаях – тошнота и рвота.
Для бактериальной пневмонии характерен быстрый переход от сухого кашля к влажному с обильным выделением слизисто-гнойной мокроты зеленоватого или желтоватого оттенка, иногда с примесью крови. При вирусной пневмонии кашель неярко выраженный, с небольшим количеством прозрачной или белесой мокроты без характерного запаха.
Для вирусного воспаления легких свойственно жесткое дыхание с отдельными единичными хрипами, а для бактериального – множественные влажные хрипы разной интенсивности.
На рентгеновском снимке при бактериальной пневмонии будет видно:
- множество очагов различных размеров;
- контуры затемненных участков размыты;
- общее затемнение легких, свидетельствующее об уменьшении воздушности;
- жидкость в плевральной полости.
Для вирусного воспаления легких будет характерно следующее:
- область вокруг бронхов затемнена;
- междолевые перегородки утолщены;
- перебронхиальные узлы увеличены;
- сосуды в области корней легких ярко выражены.
О вирусном воспалении легких свидетельствует снижение количества лейкоцитов, также возможет лимфоцитоз (снижение числа лимфоцитов) или моноцитоз (снижение числа моноцитов). В случае бактериальных возбудителей наблюдается лейкоцитоз (WBC >15*109/л) и увеличивается СОЭ (скорость оседания эритроцитов).
Комбинированная вирусно-бактериальная пневмония сложно поддается диагностике и требует длительного лечения.
Лечение
Для медикаментозного лечения бактериальной пневмонии используют антибиотики широкого спектра. Их форма и способы приема зависят от тяжести переносимого заболевания.
Если в течение первых дней положительная реакция на антибиотики не наблюдается, необходима замена препарата и проведение дополнительных лабораторных исследований. Также назначаются отхаркивающие и иммуностимулирующие препараты.
При вирусном характере болезни лечение антибиотиками не принесет положительного результата. В данном случае назначаются противовирусные препараты, дополненные жаропонижающими и муколитическими средствами. При острой дыхательной недостаточности (одышка, посинение губ, носа и ногтей) рекомендуется применение оксигенотерапии – кислородной подушки.

Бактериальная и вирусная пневмонии не только имеют разные возбудители, но и отличаются между собой клиническим течением. Это обязательно нужно учитывать при назначении лечения, чтобы достичь максимально быстрого выздоровления пациента.
Среди наиболее популярных причин развития воспаления легких вирусы занимают второе место, уступая лишь бактериям. Такова общая статистика, при этом для детей и пожилых людей характерна именно вирусная пневмония — такой диагноз ставится намного чаще, чем воспаление бактериальной природы. Почему же развивается болезнь, как отличить ее от других и как правильно лечить, расскажет MedAboutMe.
Вирусы, приводящие к пневмонии
Пневмонию может вызвать достаточно большое количество вирусов. Прежде всего, легкие подвержены инфекциям, которые поражают дыхательные пути:
- Парагрипп.
- Аденовирус.
- Респираторно-синцитиальный вирус.
Однако воспаление легких могут спровоцировать и инфекции, не входящие в число ОРВИ. Среди них — герпевирус, цитомегаловирус, энтеровирус, вирус Эпштейна-Барр, вирус ветрянки, кори и краснухи. В этом случае пневмония развивается как осложнение, продолжение основного заболевания, поэтому характерна для лиц с пониженным иммунитетом. Например, вирус герпеса становится частой причиной поражения легких у новорожденных. А цитомегаловирус и вирус Эпштейна-Барр вызывают признаки пневмонии у пациентов с синдромом иммунодефицита.
Наибольшую опасность заболевание представляет для следующих категорий:
- Дети до 1 года.
- Пожилые люди старше 50-65 лет.
- Люди с болезнями и патологиями сердечно-сосудистой системы.
- Астматики, болеющие хроническим бронхитом.
- Люди с болезнями легких.
Отличия бактериальной и вирусной пневмонии
Очень важно понимать, чем именно отличается бактериальная и вирусная пневмония, поскольку лечение этих заболеваний кардинально отличается друг от друга. И порой неправильно поставленный диагноз может лишь ухудшить течение болезни, привести к опасным осложнениям.
При воспалении легких вирусной природы поражаются и разрушаются клетки, выстилающие дыхательные пути, а также альвеолы, в которых позже под действием лейкоцитов скапливается жидкость. Эти факторы приводят к нарушению кислородного обмена и гипоксии. Поэтому в тяжелых случаях такого заболевания пациент может умереть буквально за несколько дней от дыхательной недостаточности. И именно затрудненное дыхание в первые дни ОРВИ является показанием к немедленному вызову скорой помощи, поскольку этот симптом может говорить об осложненном течении болезни.
Как правило, вирусная пневмония развивается в первые дни после начала симптомов. Бактериальная — это чаще всего осложнение основной болезни, например, на фоне ОРВИ активизируются бактерии, поражающие легкие. В этом случае симптомы воспаления возникают через 4-7 дней после начала ОРЗ.
При бактериальной и вирусной инфекции одним из ключевых признаков пневмонии будет тяжелый грудной кашель. Но вот отходящая мокрота будет существенно отличаться. Бактерии провоцируют нагноения, поэтому отходящая слизь становится густой, мутной, окрашивается в желтый или зеленоватый цвет. Вирусы же разрушают клетки, и мокрота в этом случае будет прозрачной, иногда с небольшими вкраплениями крови. Увеличение количества крови в слизи — еще одно показание к немедленному обращению к врачу и госпитализации.
Любая пневмония может представлять угрозу для жизни пациента. Но бактериальное заболевание развивается, как правило, продолжительное время, и до необратимых процессов в легких проходит более 2 недель. Вирусное заболевание может протекать в легкой форме, но в некоторых случаях развивается тяжелое поражение, и тогда летальный исход может наступить через 2-3 суток после начала болезни.
Признаки пневмонии
Вирусное поражение легких протекает в разных формах и с разной симптоматикой. Признаки пневмонии в этом случае будут напрямую зависеть от возбудителя.
Начало болезни — острое, одним из характерных симптомов является высокая температура (в пределах 38-39°С), которая держится до 10-15 дней. Больного мучает частый кашель, одышка, у него выражены фарингит и конъюнктивит. Такая вирусная пневмония длится достаточно долго, часто развиваются осложнения и рецидивы.
Воспаление в этом случае может протекать по разным сценариям. При легкой форме признаки болезни выражены слабо, часто теряются на фоне яркой гриппозной симптоматики. При тяжелом течении пневмония угрожает жизни, протекает с высокой температурой, у пациентов быстро развивается острая дыхательная недостаточность.
Воспаление легких этой этиологии характерно для новорожденных. Протекает болезнь, как правило, с умеренной симптоматикой и проходит без осложнений. В редких случаях развиваются тяжелые формы, которые могут сопровождаться судорогами, поносом, геморрагическим синдромом.
Такая пневмония приводит к обструктивному бронхиолиту. У больных наблюдается жар (до 39°С), ухудшается общее состояние, появляется малопродуктивный кашель, а после — дыхательная недостаточность разной степени.
При классическом течении признаки пневмонии практически не выражены. Человека больше мучают поражения желудочно-кишечного тракта и нарушения со стороны сердечно-сосудистой системы.
Лекарства при вирусной пневмонии

В зависимости от течения болезни, врачами принимается решение о госпитализации пациента. Стационарное лечение обязательно для людей из групп риска (младенцев, пожилых, имеющих сопутствующие диагнозы) и тех, у кого развивается дыхательная недостаточность. Если же вирусная пневмония протекает в легкой форме, больной остается дома под наблюдением врача.
В случае бактериальной инфекции назначаются антибиотики широкого спектра, однако с вирусными заболеваниями дело обстоит сложнее. На сегодняшний день не разработаны универсальные лекарства, способные убивать вирусы. Более того, медикаменты с доказанной эффективностью существуют только для лечения достаточно узкого круга заболеваний. Поэтому диагностика и точное установление возбудителя является обязательным условием успешного лечения.
Специальные лекарства разработаны против следующих вирусов:
- Грипп: рекомендуемые осельтамивир или занамивир нужно принять в течение первых двух суток после проявления симптомов болезни.
- Респираторно-синцитиальный вирус (РСВ) иногда врачи лечат с помощью рибавирина.
- Герпевирус и вирус ветряной оспы лечатся с помощью ацикловира, а цитомегаловирус — ганцикловира.
При этом самостоятельно принимать вышеперечисленные медикаменты запрещено. Назначаются лекарства только в случае тяжелых форм пневмонии, а сама терапия проходит под наблюдением врача в стационаре.
Вирусная пневмония, протекающая в легкой форме, лечится исключительно симптоматически. Врач может прописать обезболивающие, жаропонижающие, отхаркивающие средства. Антибиотики в данном случае противопоказаны, поскольку они дополнительно снижают иммунитет и уничтожают естественную микрофлору. Это создает благоприятные условия для развития патогенных бактерий. В результате антибиотикотерапия не лечит, а лишь усугубляет течение пневмонии — к вирусной присоединяется бактериальная инфекция.
— Мало того, что вы один из лучших пульмонологов Европы, вы ещё и в главной группе риска сейчас по коронавирусу. Дайте, пожалуйста, рекомендации для людей вашего поколения и чуть помладше, то есть для тех, кто, как мы видим, действительно подвержен высокой летальности — и в Китае, и в Италии, и в Иране.
— Для того чтобы понять группы риска при этом заболевании: в первую очередь это люди, которые контактируют с животными, представляющими биологический резервуар. Скажем, 2002 год — это были африканские кошечки, в 2012 году это были верблюды, а сейчас немножко путается наука, до конца не установлено. Больше данных, что это определённый сорт летучей мыши — тот, который китайцы употребляют в пищу.
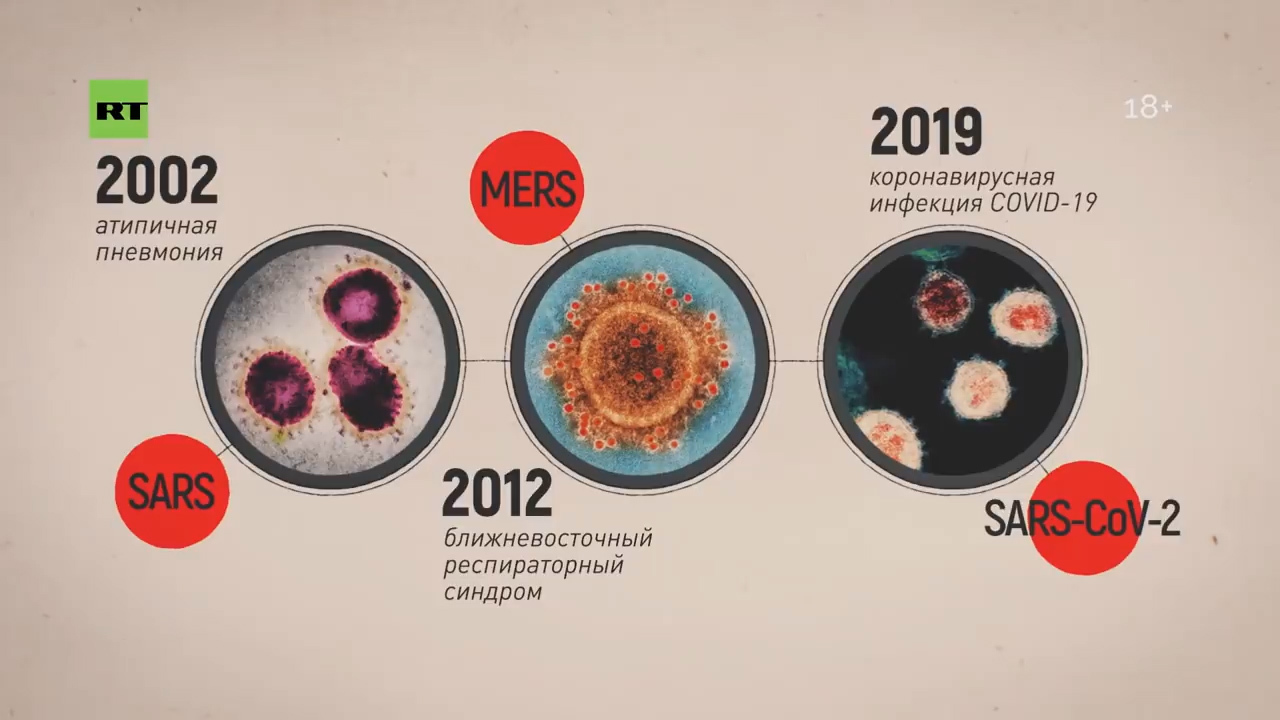
Вот эта летучая мышь распространяет коронавирус через испражнения. Поэтому идёт обсеменение. Допустим, рынок — морепродукты или какие-то другие продукты и так далее. Но когда мы говорим об эпидемии, то человек заражает человека. Поэтому эта фаза уже пройдена. Сейчас человек заражает человека.
Коронавирусы — очень-очень распространённая вирусная инфекция, и человек с ней встречается в жизни много-много раз. Ребёнок в течение года до десяти раз переносит заболевания, которые мы называем острой простудой. А за этой острой простудой стоят определённые вирусы.
И второе место по своей распространённости занимает как раз коронавирус. Проблема в том, что от этих вроде бы безобидных возбудителей отмахивались, никогда не могли понять причинно-следственных отношений. Если, скажем, ребёнок простыл, у него насморк, что за этим пойдёт? И так далее. Где-то в течение двух недель малыш или взрослый болеет — и всё это бесследно исчезало.
А вот в 2002-м, 2012-м и теперь уже в 2020 году ситуация качественно изменилась. Потому что те серотипы, которые стали циркулировать… они поражают эпителиальные клетки.

Эпителиальные клетки — клетки, которые выстилают дыхательные пути, желудочно-кишечный тракт и мочевыводящую систему. Поэтому у человека симптомы лёгочные, симптомы кишечные. И при исследовании анализов мочи тоже выделяют… такую нагрузку.
Но эти новые штаммы, о которых мы сейчас с вами ведём беседу, у них есть такие свойства — вступить в контакт с рецептором второго типа, ангиотензин-превращающего фермента. А с этим рецептором связано такое серьёзное проявление, как кашель.
Поэтому у больного, у которого появляются симптомы поражения нижнего отдела дыхательных путей, характерный признак — кашель. Это поражаются эпителиальные клетки самых-самых дистальных отделов дыхательных путей. Эти дыхательные трубочки очень маленькие.
— Дистальных — дальних, вы имеете в виду?
— Дальних. Маленького диаметра.
— Значит, это то, что рядом с бронхами находится у нас?
— Это бронхи, потом уже бронхиолы, респираторные бронхиолы. И когда воздух, диффузия газов идёт на поверхности альвеол, то они проходят как раз этот участок дыхательных путей.
— То есть первичный. Первое — это кашель.
— Нет, первое — это насморк, першение в горле.
— Вот говорят, что насморка как раз нет.
— Нет, это проблемы больших данных. Обработаны 74 тыс. историй болезни, и у всех ринорея (насморк. — RT) была. Когда вам так говорят — там действительно есть некоторые нюансы. Биология такая. Биологическая мишень вируса — эпителиальные клетки. Нос, орофарингеальная область, трахея, и потом мелкие бронхиолы, которые являются особенно опасными для человека. А оказалось, что, имея этот механизм, они приводят к резкому срыву иммунитета.
— Почему?
— Объяснение, которое сегодня даёт наука, — вовлекается в процесс белок, который называется интерферониндуцированный протеин-10. Вот именно с этим белком связана регуляция врождённого иммунитета и приобретённого иммунитета. Как это увидеть? Это очень глубокое поражение лимфоцитов.
— То есть у вас падают лимфоциты сразу на общем анализе?
— Да. И если там лейкоциты повысятся, тромбоциты повысятся, а более устойчивой является именно лимфопения, то есть лимфотоксический эффект самих вирусов. Поэтому сама болезнь имеет как минимум четыре очерченных этапа. Первый этап — это вирусемия. Безобидная простуда, ничего особого нет. Семь дней, девять — приблизительно в этом интервале.
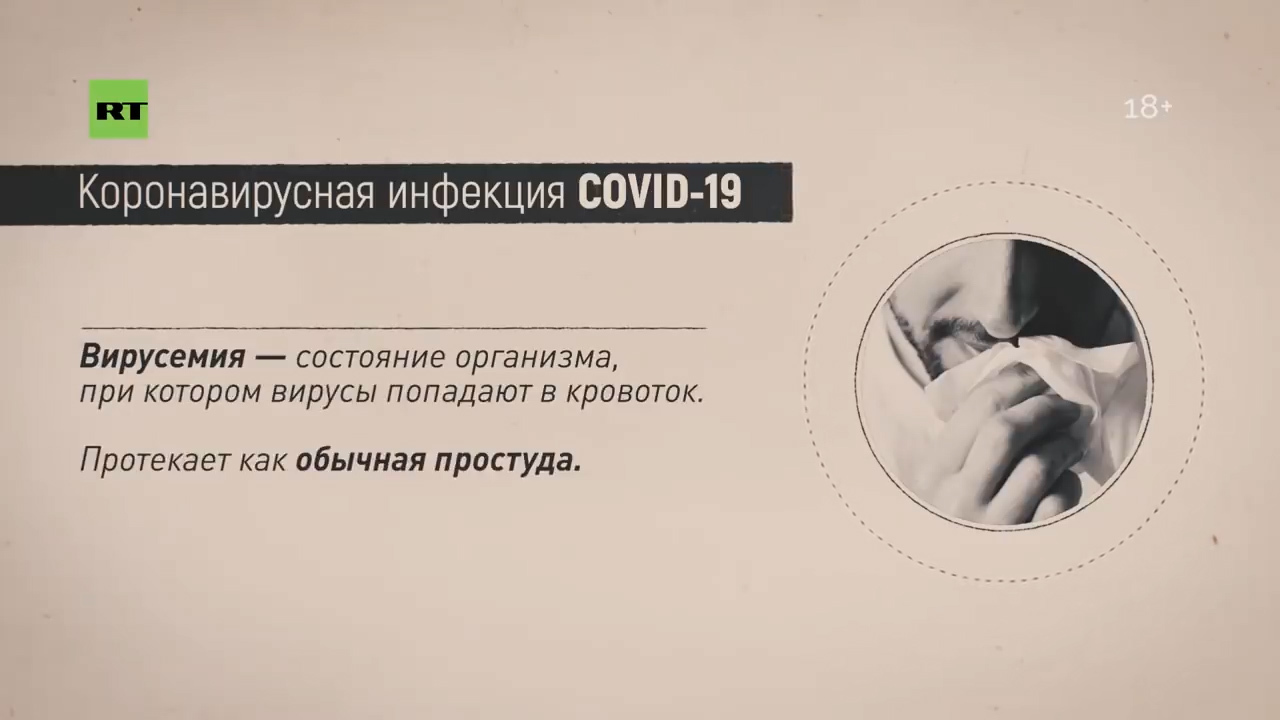
А вот начиная с девятого дня по 14-й ситуация качественно меняется, потому что именно в этот период формируется вирусно-бактериальная пневмония. После поражения эпителиальных клеток в анатомическом пространстве дыхательных путей происходит колонизация микроорганизмов, в первую очередь тех, которые населяют у человека орофарингеальную область.
— То есть уже бактерии?
— Бактерии, да. Поэтому эти пневмонии всегда вирусно-бактериальные.
— Значит, вирус, так сказать, наполняет альвеолы, где всё время живут какие-то бактерии? И они сами по себе где-то живут, в каком-то количестве?
— Вообще, мы считаем, что нижний отдел дыхательных путей стерилен. Вот так устроен механизм защиты, что именно нижний отдел дыхательных путей.
— Там ничего нет.
— Не заселён. Когда вирус внедрился и он нарушил этот барьер, там, где была стерильная среда в лёгких, начинают колонизироваться, размножаться микроорганизмы.
— То есть не вирус вызывает пневмонию? Всё равно пневмонию вызывают бактерии, конечно.
— Ассоциации: вирус — бактерии.
— Да.
— Окно, где врач должен проявить своё искусство. Потому что часто вирусемический период — как лёгкое заболевание, как лёгкая простуда, недомогание, насморк, лёгкая температура небольшая, субфебрильная. А вот период, когда кашель усилился и когда появилась одышка, — это два признака, которые говорят: стоп, это уже качественно другой пациент.
Если эта ситуация не контролируется и болезнь прогрессирует, то наступают уже более серьёзные осложнения. Мы называем это респираторным дистресс-синдромом, шоком. Человек дышать самостоятельно не может.

— Отёк лёгких?
— Понимаете, отёков лёгкого много, на самом деле, бывает. Если быть точными, мы это называем некардиогенный отёк лёгкого. Если, скажем, кардиогенный отёк лёгкого мы можем лечить с помощью определённых лекарственных препаратов, то этот отёк лёгкого можно лечить только с помощью машины механической вентиляции лёгких или продвинутых методов, таких как экстракорпоральная гемоксигенация.
Если человек переносит эту фазу, то иммуносупрессия, вызванная поражением приобретённого и врождённого иммунитета, становится губительной и у больного присоединяются такие агрессивные возбудители, как синегнойная палочка, грибы. И те случаи смерти, которые произошли, — у 50%, которые длительно находились на искусственной вентиляции лёгких, альвеолы все заполнены грибами.
Грибы появляются тогда, когда глубокая иммуносупрессия. Какая же судьба человека, который перенес всё это? То есть он перенёс вирусемию, он перенёс вирусно-бактериальную пневмонию, он перенёс респираторный дистресс-синдром, некардиогенный отёк лёгкого и он перенёс септическую пневмонию. Он будет здоров или нет? И вот, собственно говоря, сегодня мир озабочен именно этим: какая судьба у человека, у тех вот 90 тыс. китайцев, которые перенесли коронавирусную инфекцию?

— 90 тыс. — они сами по себе перенесли, они на ИВЛ не лежали, грибов у них не было. ОРЗ и ОРЗ.
— Но сама проблема — она очень важна. Потому что практическая медицина стоит перед фактом резкого роста так называемых лёгочных фиброзов. И вот у этой группы лиц, перенёсших коронарную инфекцию, в течение года формируется фиброз лёгкого.
— То есть когда лёгочная ткань уплотняется?
— Да. Как жжёная резина. Лёгкое становится как жжёная резина, если аналогию проводить.
— К вам попадает пожилой человек, у него точно диагностирован коронавирус. И он ещё не на девятом дне, то есть его ещё не надо на ИВЛ класть. Как вы его будете лечить?
— Вы знаете, в чём дело: мы таких больных пока не лечим, потому что нет лекарственных препаратов, лекарственных средств, которые надо применять в этой фазе. Панацеи нет. Потому что лекарство, которое бы действовало на вирусемию, на вирусно-бактериальную фазу, на некардиогенный отёк лёгкого, на сепсис, — панацея, такого не может быть.
Потому что, если вернуться к опыту 2002 года, когда увидели уязвимость медицинского персонала, врачам, сёстрам рекомендовали применять тамифлю и озельтамивир — антигриппозный препарат. И при определённых серотипах коронавируса, действительно, механизм внедрения в клетку тот же, как при вирусах гриппа. Поэтому показали, что эти препараты могут защитить лиц, где высокий риск развития этого заболевания.
Или же у него выявляется носительство вируса, ему дают эти препараты и так далее. Но это, я ещё раз хочу сказать, серьёзной доказательной базы не имеет. Ситуация, которая наиболее грозная, потому что она определяет судьбу человека. Простудное состояние — одно дело. А другое дело — когда вирусно-бактериальная пневмония, это принципиально другая вещь.
И здесь очень важно подчеркнуть, что только антибиотиками помочь такому больному проблематично. Здесь должна быть обязательно комбинированная терапия, которая включает средства, стимулирующие иммунитет. Это очень важный момент.
— А что вы имеете в виду? То есть, условно говоря, вы ему пропишете амоксиклав с каким-то иммуномодулятором?
— Да, обычно назначают цефалоспорины четвёртого поколения, не амоксиклав, в комбинации с ванкомицином. Такая комбинация — широкая, потому что очень быстро идёт смена грамположительной и грамотрицательной флоры. А вот какой иммуномодулирующий препарат назначить — это вопрос для научного исследования.
Итак, мы понимаем, что резко пострадает иммунитет. Мы понимаем высокую уязвимость человека к той инфекции, которая у него начинает колонизироваться в дыхательных путях. Поэтому, к сожалению, мы как бы чёткой линии не имеем. Но то, что реально может помогать таким больным в такой ситуации, — это иммуноглобулины. Потому что это заместительная терапия.
И поэтому таким больным, чтобы не разыгрался сепсис, по крайней мере, они не вошли в фазу сепсиса, назначают высокие иммуноглобулины. Американские врачи применили средство у своего больного, которое применяют при лихорадке Эбола. Это препарат группы, аналог нуклеозидов. Это группа препаратов, которые применяют при герпесе, при цитомегаловирусе и так далее.
— То есть это противовирусная или поддерживающая антивирусную терапию, да?
— Нет, это препарат, который действует всё-таки на те механизмы в клетке, которые противостоят репликации вируса. Вот у меня в руках (фотография президента США Дональда Трампа. — RT). Он собрал всю верхушку, которая могла бы высказаться по препаратам перспективным. Два вопроса, которые он поставил, он готовился к этой конференции. Первый вопрос: насколько учёные Соединенных Штатов Америки готовы к внедрению вакцины?
— Полтора года.
— Да, совершенно точно. Это два года. Он говорит: что в таком случае? Есть ли у страны препараты, которые могли бы защитить? И, собственно говоря, они сказали: да, такой препарат есть.
— Что?
— Что это за препарат? Он называется ремдесивир.

— Давайте посмотрим его.
— Вот учёные сказали, учитывая тот опыт, который есть, и обсуждения и так далее. Хотя, конечно, есть другие препараты, которые активно изучаются. Вообще, это направление очень интересное: что, собственно говоря, считается перспективным. Перспективным считается применение стволовых мезенхимальных клеток. Но в какой стадии?
— Слушайте, вот вы, как человек, который много лет этим занимается, от астмы до пневмонии, можете как-то попытаться спрогнозировать развитие этой эпидемии, например, в России?
— Вы знаете, в чём дело? Я хочу сказать, что, если Россию сравнивать с окружающим миром и брать коронавирус 2002 года, там ни одного больного не было.
— Может, мы просто не диагностировали?
— Он у нас вообще единственный сертифицированный, да?
— Вирус уже в России, как бы санэпидемслужба ни старалась. Как вы считаете, как он будет развиваться? Закончится ли он весной, например, с приходом лета?
— Знаете, мне кажется, картинка повторяет то, что было тогда. Это, если вы помните.
— Тогда — в 2002 году? То есть когда был SARS?
— Он отличается на 16, по-моему, нуклеозидов.
— Если пойдёт по этому сценарию, то нужно сказать, что где-то в апреле-мае эта проблема уже остро, по крайней мере, стоять не будет.
— Просто из-за сезонного прекращения респираторных инфекций?
— Да. Климатический фактор, целый ряд других факторов. Сейчас, когда беда, конечно, к нам приходит не из Китая, а из Европы. Те, кто возвращается из этих стран, в первую очередь из Италии, сегодня, запомните: Урбани. Это он сделал очень многое. Я считаю, это просто подвиг врача, который так много сделал. Это был вирусолог из Милана.

— Тогда, в 2002 году?
— Он эксперт ВОЗ, я с ним встречался по линии Всемирной организации здравоохранения. Он в списке был эксперт по коронавирусам. И тогда его направили в Ханой. Они распределились, ему достался Вьетнам. И во Вьетнаме, когда он приехал, была паника. Врачи перестали выходить на работу. Медицинский персонал тоже. Больные есть, а врачебного и медицинского персонала нет.
Он оценил ситуацию. С трудом ему удалось переломить её, снять эту паническую ситуацию, которая была тогда в госпитале. Ну а самое главное — он стал общаться с правительством и сказал: закрыть страну на карантин. Вот откуда всё это пошло. Это пошло от Урбани. Они начали артачиться.
— Вьетнамцы?
— Да, Вьетнам. Что это экономика, туризм и так далее. В общем, он нашёл эти слова, он убедил. И Вьетнам — первая страна, которая вышла из этого. И он посчитал, что его работа закончена. Он набрал материал для вирусологического обследования и сел в самолёт, который летел в Бангкок.
Там американские вирусологи, они должны были встретиться. А когда уже полетел, понял, что заболел. Заболел так же, как эти несчастные вьетнамцы в том госпитале. И он стал всё записывать, описывать. Вот время такое-то — моё самочувствие такое-то.
— Лететь три часа?
— Какие рекомендации вы можете дать человеку, который обнаруживает у себя… Ну то есть мы уже договорились, что вирус в общей популяции. Мы уже не можем, на самом деле, его контролировать.
— Да. Значит, такие обывательские рекомендации?
— Да, именно так.
— В первую очередь — это всё-таки хороший уход за слизистой носа и орофарингеальной областью.
— То есть покупаешь морскую воду и себе…
— Да, и промываешь тщательно. Но лоры — они очень хорошо показывают эффективный лаваж. То есть должно прийти всё-таки ощущение свободного дыхания. Второе место — это орофарингеальная область за увулой. И там тоже нужно хорошо сделать лаваж орофарингеальной области.
— То есть надо прыскать не только в нос, но и глубоко в гортань?
— Да, и прополаскивать. И не лениться делать до тех пор, пока не придёт чувство чистых, хороших дыхательных путей. Из всех путей это средство самое эффективное. Я бы посоветовал тем людям, которые могут себе позволить, приобрести небулайзер или.
— То есть такой аэрозольный, да? С ультразвуком?
— Да. И он позволяет гигиену именно верхней части дыхательных путей доводить до хорошего состояния. Когда присоединяется кашель — желательно всё-таки применить те лекарства, которые мы прописываем больным бронхиальной астмой. Это или беродуал, или вентолин, или сальбутамол. Потому что именно эти препараты улучшают мукоцилиарный клиренс, снимают спазм.
— То есть отхаркивающий? АЦЦ?
— Да, АЦЦ и флуимуцил. И чего нельзя делать — это применять глюкокортикостероиды. Этот вирус, его репликация резко нарастает.
— Что это значит?
— Глюкокортикостероиды — это преднизолон, метилпреднизолон, дексаметазон, метаметазон.
— То есть не надо колоть гормоны, условно говоря, если у вас вирусная инфекция?
— Есть ингаляционные стероиды. Но есть больные с астмой, которые заболели, находятся на этой терапии. Это уже как бы индивидуальные решения. Конечно, 2020-й войдёт в историю медицины как новая болезнь. Мы должны это признать, что мы поняли новую болезнь. Две новые пневмонии пришли. Это пневмония, которая вызывается электронными сигаретами, вейпами, и сейчас в Соединённых Штатах от этого умерли.
— . несколько тысяч подростков. Да, это известный факт, и чем лечить — непонятно. Сажаешь на ИВЛ — они умирают сразу.
— Да. Вы понимаете, в чём проблема-то? Вот у них развиваются те изменения в лёгких, которые возникают при этом. Они вроде бы схожие. Это респираторный дистресс-синдром, о котором мы с вами ведём разговор. В литературе поднимаются очень серьёзные вопросы: роль коронавирусов в трансплантологии. Одна из проблем — это облитерирующий бронхиолит, который возникает особенно при пересадке.
— Пересадке лёгких?
— Да, лёгких и костного мозга. Стволовых клеток. Вот, собственно говоря, всё хорошо сделано, всё нормально, человек ответил на эту терапию, а начинает нарастать проблема дыхательной недостаточности. И причину этих бронхиолитов поймали — это коронавирус. То есть новое знание пришло.
Читайте также:


