Дифференциальный диагноз острых респираторных вирусных инфекций таблица
Острые респираторные вирусные инфекции (ОРВИ) — группа острых инфекционных заболеваний, вызываемых РНК- и ДНК-содержащими вирусами и характеризующихся поражением различных отделов дыхательного тракта, интоксикацией, частым присоединением бактериальных осложнений.
ОРВИ — самое распространённое заболевание, в том числе у детей. Даже в неэпидемические годы регистрируемая заболеваемость ОРВИ во много раз превышает заболеваемость всеми основными инфекционными болезнями
Возбудителями ОРВИ могут быть вирусы гриппа (типы А, В, С), парагриппа (4 типа), аденовирус (более 40 серотипов), РСВ (2 серовара), рео- и риновирусы (113 сероваров)
Болеют дети любого возраста.
Источник инфекции — больной человек.
Пути передачи инфекции — воздушно-капельный и контактно-бытовой (реже).
Естественная восприимчивость детей к ОРВИ высокая. Больные наиболее контагиозны в течение первой недели заболевания.
Для ОРВИ характерна сезонность — пик заболеваемости приходится на холодное время года.
После перенесённого заболевания формируется типоспецифический иммунитет. ОРВИ распространены повсеместно. Крупные эпидемии гриппа возникают в среднем 1 раз в 3 года, их обычно вызывают новые штаммы вируса, но возможна рециркуляция сходных по антигенному составу штаммов после нескольких лет их отсутствия. При ОРВИ другой этиологии в основном регистрируют спорадические случаи и небольшие вспышки в детских коллективах, эпидемий практически не бывает.
Патогенез ОРВИ
Все возбудители ОРВИ эпителиотропны. Вирусы адсорбируются (фиксируются) на эпителиальных клетках, проникают в их цитоплазму, где подвергаются ферментативной дезинтеграции.
Последующая репродукция возбудителя приводит к дистрофическим изменениям клеток и воспалительной реакции слизистой оболочки в месте входных ворот.
Каждое заболевание из группы ОРВИ имеет отличительные черты в соответствии с тропностью тех или иных вирусов к определённым отделам дыхательной системы.
Вирусы гриппа, РСВ и аденовирусы могут поражать эпителий как верхних, так и нижних дыхательных путей с развитием бронхита, бронхиолита и синдрома обструкции дыхательных путей, при риновирусной инфекции преимущественно поражается эпителий носовой полости, а при парагриппе — гортани. Кроме того, аденовирусы обладают тропностью к лимфоидной ткани и эпителиальным клеткам слизистой оболочки конъюнктивы.
Через повреждённые эпителиальные барьеры возбудители ОРВИ проникают в кровоток.
Выраженность и продолжительность фазы вирусемии зависит от степени дистрофических изменений эпителия, распространённости процесса, состояния местного и гуморального иммунитета, преморбидного фона и возраста ребёнка, а также от особенностей возбудителя. Продукты распада клеток, поступающие наряду с вирусами в кровь, оказывают токсическое и токсико-аллергическое действия. Токсическое действие в основном направлено на ЦНС и сердечно-сосудистую систему. Из-за нарушений микроциркуляции возникают гемодинамические расстройства в различных органах и системах. При наличии предшествующей сенсибилизации возможно развитие аллергических и аутоаллергических реакций.
Поражение эпителия дыхательных путей приводит к нарушению его барьерной функции и способствует присоединению бактериальной флоры с развитием осложнений.
Интоксикация и лихорадка наиболее выражены при гриппе.
Парагрипп протекает с менее выраженной интоксикацией и кратко- временной вирусемией, но опасен, особенно для детей раннего возраста, в связи с частым развитием ложного крупа.
Аденовирусную инфекцию отличает постепенно нисходящее поражение дыхательных путей, репродукция вируса не только в эпителии, но и в лимфоидной ткани, длительная вирусемия, некоторые серотипы вируса (40, 41) могут размножаться в энтероцитах с развитием диареи.
РСВ поражает мелкие бронхи и бронхиолы, что приводит к нарушению вентиляции лёгких и способствует возникновению ателектазов и пневмоний.
Грипп
Продолжительность инкубационного периода составляет от нескольких часов до 1-2 дней.
Особенность начального периода гриппа — преобладание симптомов интоксикации над катаральными.
В типичных случаях заболевание начинается остро, без продромального периода, с повышения температуры тела до 39-40 ?C, озноба, головокружения, общей слабости, ощущения разбитости.
У детей раннего возраста интоксикация проявляется лихорадкой, вялостью, адинамией, ухудшением аппетита. Дети старшего возраста жалуются на головную боль, светобоязнь, боли в глазных яблоках, животе, мышцах, суставах, ощущение разбитости, першение в горле, жжение за грудиной, иногда появляются рвота и менингеальные знаки.
Иногда обнаруживают точечные кровоизлияния на мягком нёбе. Часто наблюдают лёгкую гиперемию лица и инъекцию сосудов склер, реже — носовые кровотечения. Отмечают тахикардию и приглушённость сердечных тонов. При выраженном токсикозе наблюдают транзиторные изменения со стороны мочевыделительной системы (микроальбуминурию, микрогематурию, снижение диуреза).
Состояние больных улучшается с 3-4-го дня болезни: температура тела становится ниже, интоксикация уменьшается, катаральные явления могут сохраняться и даже усиливаться, окончательно они исчезают через 1,5-2 нед.
Характерная черта гриппа — длительная астения в период реконвалесценции, проявляющаяся слабостью, быстрой утомляемостью, потливостью и другими признаками, сохраняющимися несколько дней, иногда недель.
В тяжёлых случаях возможно развитие геморрагического бронхита и пневмонии, возникающих в течение нескольких часов. Иногда в течение 2 сут от начала заболевания наблюдают прогрессивное усиление одышки и цианоза, кровохарканье, развитие отёка лёгких. Так манифестирует молниеносная вирусная или смешанная вирусно-бактериальная пневмония, нередко заканчивающаяся летально.
Показатели общего анализа крови: со 2-3-го дня болезни — лейкопения, нейтропения, лимфоцитоз при нормальной СОЭ.
Парагрипп
Продолжительность инкубационного периода составляет 2-7 дней, в среднем 2-4 дня.
Заболевание начинается остро с умеренного повышения температуры тела, катаральных явлений и незначительной интоксикации. В последующие 3-4 дня все симптомы нарастают. Температура тела обычно не превышает 38-38,5 ?C, редко сохраняясь на таком уровне более 1 нед.
При осмотре больного выявляют гиперемию и отёчность миндалин, нёбных дужек, зернистость слизистой оболочки задней стенки глотки.
Аденовирусная инфекция
Инкубационный период составляет от 2 до 12 дней. Основные клинические формы аденовирусной инфекции у детей — фаринго- конъюнктивальная лихорадка, ринофарингит, ринофаринготонзиллит, конъюнктивит и кератоконъюнктивит, пневмония.
Заболевание начинается остро с повышения температуры тела, кашля, насморка.
Лихорадка в типичных случаях продолжается 6 дней и более, иногда бывает двухволновой.
Интоксикация выражена умеренно. Постоянные симптомы аденовирусной инфекции — выраженные катаральные явления со значительным экссудативным компонентом, ринит с обильным серозно-слизистым отделяемым, гранулёзный фарингит, ринофарингит, ринофаринготонзиллит, тонзиллит с отёком миндалин (часто с фибринозными наложениями), влажный кашель, полилимфаденопатия, реже увеличение печени и селезёнки.
В разгар заболевания наблюдают признаки ларингита, трахеита, бронхита.
Патогномоничный симптом аденовирусной инфекции — конъюнктивит (катаральный, фолликулярный, плёнчатый). В процесс чаще вовлекается конъюнктива одного глаза, в основном нижнего века (рис. 19-1 на вклейке). Через 1-2 дня возникает конъюнктивит другого глаза. У детей раннего возраста (до 2 лет) нередко наблюдают диарею и боли в животе, обусловленные поражением мезентериальных лимфатических узлов.
Аденовирусная инфекция протекает довольно длительно, возможно волнообразное течение, связанное с новой локализацией патологического процесса. Некоторые серотипы аденовирусов, в частности 1-й, 2-й и 5-й, могут длительно сохраняться в миндалинах в латентном состоянии.
Респираторно-синцитиальная инфекция
Инкубационный период составляет от 2 до 7 дней. У детей старшего возраста респираторно-синцитиальная инфекция протекает обычно в виде лёгкого катарального заболевания, реже по типу острого бронхита.
Температура тела субфебрильная, интоксикация не выражена.
Наблюдают ринит и фарингит. У детей раннего возраста, особенно первого года жизни, часто поражаются нижние дыхательные пути — развивается бронхиолит, протекающий с бронхообструктивным синдромом.
Заболевание начинается постепенно с поражения слизистых оболочек носа, появления скудного вязкого отделяемого, умеренной гиперемии зева, нёбных дужек, задней стенки глотки на фоне нормальной или субфебрильной температуры тела.
Отмечают частое чихание.
Затем присоединяется сухой кашель, который становится навязчивым, несколько напоминающим кашель при коклюше; в конце приступа кашля выделяется густая, вязкая мокрота. По мере вовлечения в патологический процесс мелких бронхов и бронхиол нарастают явления дыхательной недостаточности.
Дыхание становится более шумным, усиливается одышка, преимущественно экспираторного характера.
Отмечают втяжение уступчивых мест грудной клетки на вдохе, усиливается цианоз, возможны короткие периоды апноэ. В лёгких выслушивают большое количество рассеянных средне- и мелкопузырчатых хрипов, нарастает эмфизема. В большинстве случаев общая продолжительность заболевания составляет не менее 10-12 дней, у части больных процесс приобретает затяжное течение, сопровождается рецидивами.
В общем анализе крови выраженных изменений обычно не обнаруживают. Содержание лейкоцитов нормальное, может быть небольшой сдвиг лейкоцитарной формулы влево, СОЭ в пределах нормы.
Риновирусная инфекция
Продолжительность инкубационного периода составляет 1-6 дней, в среднем 2-3 дня. Риновирусная инфекция протекает без выраженной интоксикации и повышения температуры тела, сопровождается обильным серозно-слизистым отделяемым из носа. Тяжесть состояния определяется обычно количеством носовых платков, использованных за сутки. Выделения при риновирусной инфекции очень обильные, что приводит к мацерации кожи вокруг носовых ходов. Наряду с ринореей часто наблюдают сухой кашель, гиперемию век, слезотечение. Осложнения развиваются редко.
Осложнения при ОРВИ могут возникнуть на любом сроке заболевания и бывают обусловлены как непосредственным воздействием возбудителя, так и присоединением бактериальной микрофлоры. Наиболее частыми осложнениями ОРВИ считают пневмонии, бронхиты и бронхиолиты. Второе по частоте место занимают гаймориты, отиты, фронтиты и синуситы. К грозным осложнениям, особенно у детей раннего возраста, следует отнести острый стеноз гортани (ложный круп). Реже наблюдают неврологические осложнения — менингиты, менингоэнцефалиты, невриты, полирадикулоневриты. При высокой лихорадке и резко выраженной интоксикации при гриппе возможны общемозговые реакции, протекающие по типу менингеального и судорожного синдромов. Тяжёлые формы гриппа могут сопровождаться появлением геморрагического синдрома (кровоизлияния на коже и слизистых оболочках, повышенная кровоточивость и т.д.). На высоте интоксикационных явлений возможны функциональные нарушения деятельности сердца, иногда развитие миокардита. ОРВИ у детей любого возраста может протекать с такими осложнениями, как инфекция мочевыводящих путей, холангит, панкреатит, септикопиемия, мезаденит.
Диагноз ОРВИ ставят на основании клинической картины заболевания. Учитывают выраженность и динамику появления основных клинических симптомов (лихорадки, интоксикации, катаральных явлений со стороны слизистых оболочек дыхательных путей, физикальных изменений в лёгких) и эпидемиологические данные.

ЛЕЧЕНИЕ
Лечение больных ОРВИ обычно проводят в домашних условиях. Госпитализация показана лишь при тяжёлом или осложнённом течении заболевания.
Объём лечебных мероприятий определяется тяжестью состояния и характером патологии.
Во время периода лихорадки необходимо соблюдать постельный режим.
Традиционно в лечении ОРВИ широко используют симптоматические (обильное тёплое питьё, полноценное питание), десенсибилизирующие (хлоропирамин, клемастин, ципрогептадин) и жаропонижающие (парацетамол, ибупрофен) средства.
Кислота ацетилсалициловая детям противопоказана (риск развития синдрома Рея).
Комплексное лечение больных с тяжёлыми формами ОРВИ, помимо этиотропного, включает обязательное проведение дезинтоксикационной патогенетической терапии. В период реконвалесценции желателен приём адаптогенов и витаминов, повышающих иммунную защиту.
ПРОФИЛАКТИКА
• введение в период эпидемии гриппа ограничительных мер для уменьшения скученности населения (отмена массовых праздничных мероприятий, удлинение школьных каникул, ограничение посещения больных в стационарах и т.д.);
• предупреждение распространения инфекции в детских учреждениях, семьях (ранняя изоляция больного — одна из важнейших мер, направленных на прекращение распространения ОРВИ в коллективе);
В большинстве случаев прогноз благоприятный. Тяжёлые формы (с развитием энцефалопатии, отёка лёгких, крупа III-IV степени) могут представлять угрозу для жизни.
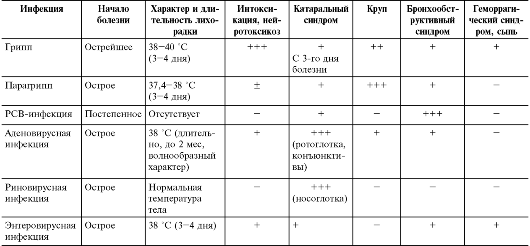
Дифференциальную диагностику гриппа и других острых респираторных заболеваний необходимо проводить как между собой, так и с рядом других инфекций, так как начало многих из них ввиду интоксикации и катаральных явлений напоминает грипп и другие ОРЗ .
Грипп и другие ОРЗ различаются по локализации поражения дыхательных путей и ряду эпидемиологических и клинических проявлений. Ниже представлены опорные дифференциально-диагностические критерии различных по этиологии ОРЗ.
Опорные диагностические критерии эпидемического гриппа:
– острое внезапное начало;
– преобладание признаков генерализованного инфекционного процесса (высокая лихорадка, выраженная интоксикация) при относительно меньшей выраженности катарального синдрома;
– жалобы на выраженные головные боли, особенно в лобно-височной области, надбровных дугах, ретроорбитальные боли, интенсивные мышечные боли в спине, конечностях, потливость;
– быстрая эволюция катарального синдрома от вирусной фазы (блокада носового дыхания, сухой кашель, гиперемия и мелкая зернистость слизистой оболочки глотки) к вирусно-бактериальной (слизисто-гнойный насморк, влажный кашель, исчезновение зернистости);
– отсутствие воспалительных изменений крови, наклонность к лейкопении.
Распознавание гриппа в период эпидемической вспышки не представляет трудности, когда клинические проявления его типичны, а удельный вес гриппа среди всех ОРЗ достигает 90%. В межэпидемическое время, когда преобладают атипичные формы гриппа, клинически его трудно отдифференцировать от других острых респираторных заболеваний, так как на долю гриппа в этот период приходится 3–5% от всего числа ОРЗ. В это время диагноз гриппа можно поставить только после лабораторного подтверждения.
Опорные диагностические критерии парагриппа:
– установление групповой заболеваемости, эпидемического очага;
– сезонность – конец зимы, начало весны;
– инкубационный период чаще составляет 2–4 дня;
– начало болезни чаще постепенное;
– катаральный синдром возникает рано. Характерно преобладание синдрома ларингита (охриплость или осиплость голоса, упорный сухой кашель), который у маленьких детей может протекать тяжело с развитием ложного крупа (острого стеноза гортани). Возможно распространение воспалительного процесса на бронхи;
– лихорадка чаще не превышает 38,0°С, проявления интоксикации выражены слабо;
– течение вялое, у взрослых не тяжелое с относительно большей общей продолжительностью болезни.
Опорные диагностические критерии аденовирусной инфекции:
– установление групповой заболеваемости, эпидемического очага аденовирусной инфекции;
– преимущественный сезон – летне-осенний период;
– возможны как воздушно-капельный, так и фекально-оральный механизм заражения;
– инкубационный период 5–8 дней;
– начало болезни острое с характерного сочетания экссудативного воспаления слизистых оболочек ротоглотки, глаз с системным увеличением лимфатических узлов (преимущественно шеи);
– основной симптомокомплекс заболевания – фаринго-конъюнктивальная лихорадка (ринофарингит, катарально-фолликулярный или пленчатый конъюнктивит, лихорадка выше 38°С);
– характерна яркая гиперемия зева с развитием острого тонзиллита (ринофаринготонзиллит);
– проявления интоксикации умеренные;
– возможно развитие диареи, увеличение селезенки, реже – печени;
– течение чаще нетяжелое, может затягиваться до 7–10 дней.
Опорные диагностические критерии респираторно-синцитиальной инфекции:
– установление групповой заболеваемости и эпидемического очага (РС-инфекция – высококонтагиозное ОРЗ);
– сезонность – холодное время года;
– инкубационный период длится 3 – 6 дней;
– клинически манифестные формы наблюдаются у маленьких детей, протекают с поражением дистальных отделов дыхательных путей (острый бронхит, острый бронхиолит) с выраженным бронхоспастическим компонентом, длительностью течения до 2 – 3 недель;
– характерен упорный приступообразный кашель, сначала сухой, затем продуктивный;
– проявления дыхательной недостаточности (экспираторная одышка, цианоз);
– лихорадка не выше 38°С при выраженных проявлениях общей инфекционной интоксикации;
– часто осложняется вирусно-бактериальной пневмонией;
– у взрослых протекает легко, с постепенным началом, слабовыраженными проявлениями интоксикации, субфебрильной температурой, нерезко выраженными проявлениями трахеобронхита.
У взрослых при клинической диагностике учитывается преобладание симптомов бронхита над симптомами поражения верхних отделов дыхательного тракта при слабо выраженной интоксикации. Для детей раннего возраста характерно острое начало с быстрым развитием симптомов бронхиолита и пневмонии.
Опорные диагностические критерии коронавирусной инфекции:
– установление групповой заболеваемости коронавирусной инфекции в детских коллективах, семьях;
– сезонность – преимущественно зимне-весенняя;
– инкубационный период 2 – 4 дня;
– начало болезни острое;
– ведущий симптомокомплекс – интенсивный ринит, иногда развиваются признаки ларинготрахеита (осиплость голоса, непродуктивный кашель);
– лихорадка не постоянна, интоксикация выражена умеренно;
– течение болезни острое, продолжительность 1 – 3 дня.
Клинически коронавирусную инфекцию диагностировать трудно, так как она не имеет специфического симптомокомплекса. Дифференциальную диагностику чаще проводят с риновирусной инфекцией, в отличие от которой коронавирусная имеет более выраженные насморк и недомогание и реже сопровождается кашлем.
При вспышках острых гастроэнтеритов следует проводить дифференциальную диагностику с другими вирусными диареями.
Опорные диагностические критерии риновирусной инфекции:
– установление групповой заболеваемости риновирусной инфекцией;
– инкубационный период 1 – 3 дня;
– лихорадка, интоксикация отсутствуют или выражены слабо;
– течение болезни легкое, общая продолжительность 4-5 дней.
Клинически о риновирусной инфекции можно думать при остром респираторном заболевании, протекающем с выраженными симптомами ринита, умеренном кашле и отсутствии симптомов интоксикации.
Дифференциальная диагностика проводится с коронавирусной инфекцией, имеющей сходную клиническую симптоматику, и парагриппом.
Опорные диагностические критерии реовирусной инфекции:
– установление групповой заболеваемости преимущественно в детских коллективах;
– механизм заражения воздушно-капельный и/или фекально-оральный;
– инкубационный период 1 – 5 дней;
– характерно сочетание катарального синдрома (ринофарингит) с гастроэнтеритическим (тошнота, боли в животе, послабление стула);
– возможно увеличение лимфатических узлов, печени;
– лихорадка и синдром интоксикации разной степени выраженности;
– течение болезни чаще нетяжелое продолжительностью 5 – 7 дней.
Опорные диагностические критерии энтеровирусной инфекции:
– установление групповой заболеваемости энтеровирусной инфекцией;
– механизм заражения воздушно-капельный и/или фекально-оральный;
– инкубационный период 2 – 4 дня;
– начало болезни острое с лихорадкой выше 38°С, интоксикацией (характерны мышечные боли). Острый период длится 2 – 4 дня;
– катаральный синдром – ринофарингит (гиперемия и зернистость слизистой оболочки ротоглотки) выражен слабо;
– часто выявляются другие формы энтеровирусной инфекции (экзантема, миалгия, герпангина, серозный менингит);
– иногда выявляется лимфоаденопатия, увеличение печени и селезенки;
– течение болезни чаще нетяжелое длительностью до 7-10 дней.
Опорные диагностические критерии респираторного микоплазмоза:
– установление групповой заболеваемости микоплазменной инфекции;
– отсутствие сезонности (регистрируется круглый год);
– инкубационный период 7 – 14 дней;
– начало болезни острое с высокой лихорадкой, выраженной интоксикацией;
– катаральный синдром характеризуется преимущественным развитием ринофарингита (диффузная гиперемия мягкого неба, дужек, задней стенки глотки) и трахеобронхита (интенсивный мучительный кашель, сначала сухой, в дальнейшем продуктивный);
– увеличение шейных лимфатических узлов;
– иногда отмечается небольшое увеличение небных миндалин;
– воспалительная лейкоцитарная реакция и увеличение СОЭ чаще отсутствуют;
– течение болезни может затягиваться до 14 дней.
Опорные диагностические критерии бактериальных ОРЗ:
– преимущественное развитие у лиц с хронической очаговой патологией дыхательных путей;
– связь развития с простудными факторами или с предшествующими вирусными ОРЗ;
– катаральный синдром в виде ринофарингита (насморк со слизисто-гнойным отделяемым с первого дня болезни, покашливание быстро переходит в продуктивный кашель);
– при первичных бактериальных ОРЗ начало постепенное, течение торпидное, лихорадка и интоксикация выражены незначительно;
– при вторичных бактериальных ОРЗ, осложняющих вирусные ОРЗ, течение тяжелое со второй лихорадочной волной, развитием воспалительных очагов разной локализации (синусит, отит, пневмония, лимфаденит);
– воспалительная лейкоцитарная реакция разной степени выраженности.
Опорные диагностические критерии ОРЗ хламидийной этиологии:
– характерный эпиданамнез (контакт с птицами, групповая профессиональная заболеваемость или возникновение семейного очага);
– механизм передачи воздушно-капельный и/или воздушно-пылевой;
– острое (гриппоподобное) начало с лихорадки (до 38–39°С) и интоксикации (головная боль, слабость, нарушение сна, ломота в мышцах и суставах) с одновременным развитием острого трахеобронхита (сухой упорный кашель, жесткое дыхание, сухие хрипы), реже – постепенное;
– пневмония развивается на 2–4–и день болезни, имеет преимущественно интерстициальный характер и склонность к затяжному течению;
– признаки дыхательной недостаточности выражены нерезко;
– характерно увеличение печени и селезенки;
– в крови характерно отсутствие лейкоцитоза при резком увеличении СОЭ.
Грипп и другие ОРЗ необходимо дифференцировать с другими инфекциями, характеризующимися воздушно-капельным механизмом заражения и преобладанием в начальном периоде болезни катаральной симптоматики:
Опорные диагностические критерии локализованной формы менингококковой инфекции – острого менингококкового назофарингита:
– установление эпидемического очага менингококковой инфекции;
– инкубационный период от 2 до 10 дней, чаще 5 – 7 дней;
– умеренная лихорадка (до 38,5°С) в течение 3 – 5 дней;
– проявления общей интоксикации (головная боль, недомогание, вялость, нарушение сна) относительно слабовыраженные или умеренные;
– жалобы на затруднение носового дыхания, насморк (с самого начала слизисто-гнойный), першение и боли в горле;
– при фарингоскопии яркая гиперемия и гиперплазия (отечность) слизистой оболочки задней стенки глотки, нередко со стекающей гнойной слизью;
– воспалительные изменения крови (лейкоцитоз с нейтрофильным сдвигом влево, увеличенная СОЭ) при локализованной форме менингококковой инфекции выражены нерезко;
– течение нетяжелое, до 5 – 7 дней;
– возможны признаки менингизма и трансформация в генерализованные формы менингококковой инфекции;
– диагноз устанавливается только на основании положительных результатов бактериологического и серологического исследования.

Дифференциальная диагностика ОРВИ важный способ при окончательном выставлении диагноза. Дело в том, что в группу ОРВИ входит достаточно много заболеваний с идентичными симптомами.
Выявленные симптомы могут принадлежать сразу нескольким заболеваниям. Однако каждое заболевание инициируется своим возбудителем. В связи с этим и назначаемое лечение должно быть направлено на нейтрализацию соответствующего возбудителя и результатов его воздействия на организм.
Следует понимать, что для проведения диф. диагностика ОРВИ от врача требуется больший опыт. Поскольку стоит задача определить из возможных инфекций единственно правильную и назначить соответствующее лечение.
Справка об ОРВИ
ОРВИ называют группу острых антропонозных (передающихся от человека человеку) инфекционных патологий, вызываемых респираторными вирусами.
Отличий в клинической картине воздействия вирусов не так и много. Именно схожесть симптоматики усложняет выявление возбудителя и постановку диагноза.
Передаются ОРВИ в основном воздушно-капельным путем. Также заражение может осуществляться контактно-бытовым путем или трансплацентарно (внутриутробное инфицирование плода).
За счет высокой летучести респираторных вирусов, воздушно-капельное заражение реализуется чаще всего.
Вирусы возбудители ОРВИ
Острые респираторно-вирусные инфекции могут возникать при инфицировании вирусами гриппа (А, В, С), парагриппами, аденовирусами, РС-вирусами (респираторно-синцитиальной инфекцией), риновирусной инфекцией, коронавирусной инфекцией, реовирусами.
Также ОРВИ могут носить смешанный характер:
- вирусно-вирусные инфекции;
- вирусно-бактериальные;
- вирусно-микоплазменные и т.д.

При осложненном течении острых респираторно-вирусных инфекций возможно развитие пневмоний, бронхитов, синуситов, отитов, стенозирующего ларинготрахеита, миокардитов, инфекционно-токсических шоков, менингитов, энцефалитов и т.д.
Наиболее часто острые респираторно-вирусные инфекции вызываются риновирусами, коронавирусами, а также возбудителем парагриппов.
Аденовирусная инфекция чаще встречается у пациентов младшего возраста, взрослые болеют данным типом ОРВИ реже.
Острые респираторно-вирусные инфекции относятся к наиболее распространенным во всем мире инфекционным заболеваниям.
Острые респираторно-вирусные инфекции могут регистрироваться круглый год. Однако, максимальный уровень заболеваемости отмечается с сентября по май.
Следует отметить, что многие пациенты не считают ОРВИ серьезным заболеванием и не обращаются к врачу, предпочитая подбирать себе лечение самостоятельно на основании советов знакомых и рекламы. Такой подход является крайне неверным и значительно увеличивает риск развития осложнений ОРВИ.
Лечение острых респираторных инфекций должно назначаться врачом на основании осмотра и результатов анализов (важно исключить наличие бактериального компонента, то есть смешанной вирусно-бактериальной инфекции).
Показания к госпитализации в стационар
Обязательной госпитализации в стационар подлежат: 
- дети со стенозирующим ларинготрахеитом;
- пациенты с иммунодефицитными состояними;
- пациенты с сопутствующими тяжелыми патологиями (сердечно-сосудистые патологии, почечная недостаточность, обструктивные заболевания легких и т.д.);
- дети первых лет жизни и пациенты преклонного возраста со среднетяжелыми и тяжелыми формами острых респираторно-вирусных инфекций;
- беременные пациентки (женщины, вынашивающие ребенка, госпитализируются независимо от тяжести заболевания). Беременные до тридцатой недели должны быть госпитализированы в инфекционное отделение, а пациентки после тридцатой недели – в роддом (при наличии пневмоний показана госпитализация в пульмонологическое отделение).
Этиологические факторы и патогенез заболевания
Поскольку острые респираторно-вирусные инфекции относятся к антропонозным заболеваниям, источником возбудителей заболевания является только инфицированный человек (пациенты с острой клинической картиной заболевания, со стертым формами болезни или здоровые вирусоносители).
Патогенез развития воспалительного процесса при аденовирусных инфекциях включает:
- внедрение вирусов в эпителиальные клетки респираторного тракта;
- размножение респираторных вирусов в пораженных эпителиальных клетках;
- развитие интоксикационной и лихорадочной симптоматики;
- развитие экссудативного воспаления в респираторном тракте;
- формирование типоспецифического иммунитета (иммунитет вырабатывается только против типа вируса, вызвавшего заболевание).
После внедрения вирусных частиц в организм, начинается подавление активности вирусов иммунной системой пациента.
Входными воротами для возбудителей ОРВИ служат слизистые респираторного тракта. На данном этапе развития заболевания, важнейшую роль неспецифической защиты организма от вирусов играют иммуноглобулины (IgA) и процессы фагоцитоза.
При поражении эпителиальных клеток вирусами они подвергаются фагоцитозу и воздействию противовоспалительных цитокинов, лейкотриенов, ферментных веществ и т.д. Клинически данный процесс проявляется развитием местного воспалительного процесса и лихорадочной симптоматики.
После разрушения иммунной системой пораженных вирусами клеток в кровь попадают продукты клеточного распада, вследствие чего и развивается интоксикационная симптоматика.
Диф. диагностика ОРВИ
Начало ОРВИ острое. Первыми проявлениями ОРВИ является лихорадка, и интоксикационная симптоматика (слабость, вялость, мышечные и ставные боли, головные боли, тошнота, рвота и т.д.).
В дальнейшем присоединяется катаральная симптоматика (кашель и насморк).

- Симптомы острого ринита проявляются воспалением слизистых оболочек носовой полости.
![]()
Основными проявлениями ринита является:- чихание;
- заложенность носа и затруднение носового дыхания;
- отхождение из носовых ходов слизистого отделяемого;
- стекание слизи по задней стенке глотки (часто сопровождается рефлекторным кашлем).
- При развитии у пациента фарингита (воспаление слизистых оболочек глотки) отмечаются боли в горле, першение, сухость слизистой. Также при осмотре задней стенки глотки выявляется зернистость слизистой (за счет гипертрофии лимфоидных фолликулов), мелкие кровоизлияния в слизистую, гиперемия и отечность слизистой.
- Развитие тонзиллита сопровождается воспалением небных миндалин. Вирусные тонзиллиты часто осложняются присоединением вторичной бактериальной флоры. Как правило, при тонзиллитах отмечается выраженная интоксикационная и лихорадочная симптоматика, покраснение и отечность миндалин, появление на них пленчатых налетов или же при бактериальном воспалении – гнойных налетов.
- Ларингит сопровождается поражением тканей подсвязочного пространства и голосовых связок. Клинически отмечается появление осиплости голоса, грубого лающего кашля. При развитии стенозирующего ларинготрахеита отмечается бледность кожи пациента, синюшность (цианоз) носогубного треугольника, одышечная симптоматика, втяжение межреберных промежутков, а также над- и подключичных ямок.
- При трахеитах происходит воспаление слизистых трахеи. Основными симптомами трахеита являются дискомфорт и саднение за грудиной, сухость и першение в горле, появление сухого кашля.
- Бронхиты сопровождаются поражением бронхов. Основными проявлениями бронхитов являются кашель (вначале кашель может быть сухой, в дальнейшем кашель становится влажным и продуктивным). Мокрота чаще всего имеет слизистый характер (негнойная, прозрачная). При присоединении бактериального компонента мокрота может становиться гнойной. Также отмечается лихорадочная и интоксикационная симптоматика, возможны сопутствующие риниты, трахеиты и фарингиты. Длительность кашля может варьировать от нескольких недель до месяца.

Клиническая картина при гриппе развивается бурно. Интоксикационная и лихорадочная симптоматика выражены уже с первых дней заболевания.
Пациентов беспокоит озноб, температура свыше 38.5 градусов, мышечные и суставные боли, слабость, вялость, тошнота, рвота, потливость, увеличение кожной чувствительности, одышечная симптоматика, учащение сердцебиения, нарушение сердечного ритма, сухой кашель и т.д.
Характерен и внешний вид больного:
- гиперемированное лицо и шея;
- резко выраженное покраснение склер и появление мелких кровоизлияний в конъюнктивы;
- при тяжелом течении возможно появление мелких кровоизлияний на коже.
При осмотре задней стенки глотки выявляется ее зернистость и множественные кровоизлияния в слизистую.

У пациентов с тяжелым течением гриппа могут развиваться:
- выраженные нарушения свертываемости крови (носовые кровотечения, обильные геморрагические высыпания на кожных покровах, диссеминированное внутрисосудистое свертывание крови);
- выраженная тахикардия или брадиаритмия и аритмии;
- снижение артериального давления, вплоть до развития артериального коллапса;
- тремор конечностей и судорожная симптоматика;
- глухость сердечных тонов;
- цианоз кожных покровов;
- обморочные состояния и т.д.

Аденовирусная инфекция начинается остро. Пациентов беспокоит повышение температуры тела, вялость, слабость, миалгия и артралгия, лихорадка, тошнота, снижение аппетита и т.д.
Также отмечается кашель (вначале сухой, а затем влажный), симптомы ринита и фарингита.
Миндалины при аденовирусной инфекции увеличены, также на них часто выявляются пленчатые налеты. Слизистая задней стенки глотки зернистая и гиперемированная.
У маленьких детей часто увеличиваются мезентериальные лимфоузлы и развивается мезаденит (боли в животе, рвота и т.д.).
Также характерным симптомом аденовирусной инфекции является конъюнктивит (гиперемия конъюнктив, отечность век, слезотечение, боли в глазах и т.д.).
Для риновирусной инфекции также характерны лихорадочные и интоксикационные проявления. Однако, основным симптомом заболевания является обильное отхождение слизистого отделяемого из носа и заложенность носа.
Также слизь может стекать по задней стенке глотки, вызывая рефлекторные покашливания.
Респираторно-синцитиальная инфекция отличается постепенным началом и прогрессированием клинической симптоматики.
Температура часто субфебрильная. Кашель при респираторно-синцитиальной инфекции грубый, приступообразный, упорный. Вначале, кашель может быть сухим. В дальнейшем часто наблюдается отхождение мокроты негнойного характера.
Начало заболевания при инфицировании парагриппами может быть как острым, так и постепенным. 
Интоксикационная симптоматика выражена заметно слабее, чем при гриппах.
Основными симптомами парагриппов являются:
- лающий, грубый кашель;
- осиплость голоса;
- отечность слизистой носа, затруднение носового дыхания;
- першение и боли в горле.
Также может отмечаться умеренная гиперемия конъюнктив.
Читайте также:



