Источником инфекции при вирусном гепатите а может быть
Гепатит А – распространенная болезнь вирусного происхождения , уровень заболеваемости которой сильно зависит от санитарной культуры, коммунального благоустройства. Пути передачи гепатита А – распространённый вопрос людей любой возрастной категории, половой принадлежности, контактирующих с источником инфекции – человеком, не подозревающем о наличии патологии.
О чем я узнаю? Содержание статьи.
Что такое гепатит А?
Гепатит А (болезнь Боткина, инфекционный, эпидемический, вирусный гепатит А) – острая болезнь вирусной природы, сопровождающаяся поражением печени, нарушением обмена веществ, желтухой. Возбудитель – энтеровирус рода Picornaviridae. Вирус устойчив к факторам внешней среды, при средней комнатной температуре сохраняет жизнеспособность месяцами.
Кто является источником инфекции при гепатите А?
Гепатит А – антропонозная инфекция. Источником заражения при гепатите А является зараженный человек, его выделения, независимо от формы течения болезни. Выделение возбудителя источником начинается до появления симптомов в инкубационном периоде.
Вирус содержит моча, менструальная кровь, сперма. В грудном молоке кормящей матери вирус гепатита не выявлен.
Источниками болезни чаще становятся люди, страдающие атипичными формами:
- стертой формой гепатита с низкой выраженностью симптомов, в результате заболевание игнорируется;
- безжелтушной формой с ярко выраженными основными проявлениями. Специфические изменение кожи, слизистых, мочи, кала отсутствуют. Заболевание принимается за другие расстройства;
- субклинической формой с отсутствием проявления симптоматики. На заболевание указывают только лабораторные исследования.
Больные вышеперечисленными формами гепатита свободно контактируют с людьми, ведут активный образ жизни, что делает их скрытыми источниками инфицирования.
Пути и способы передачи
Механизм передачи вируса гепатита – фекально-оральный. Реализуется несколькими путями:
Есть вероятность парентерального заражения во время медицинских манипуляций. Может передаваться половым путем.
Водный путь самый распространенный. Источник инфицирования – грязная вода. При этом пути передачи наблюдается резкое увеличение количества заразившихся людей. Повышается заболеваемость людей, проживающих в одной местности. Он вызывает резкое повышение показателей заболеваемости в целых населенных пунктах.
Водный путь заражения протекает при следующих условиях:
- приеме загрязненной воды внутрь;
- применении загрязненной воды для мытья посуды;
- использовании воды для гигиены;
- употреблении пищевых продуктов, вымытых в загрязненной воде;
- употреблении рыбы, выловленной в загрязненных водоемах.
Опасным источником вируса часто становится пища. Причины пищевого заражения:
- использование посуды, столовых приборов, которыми пользовался инфицированный человек;
- употребление с больным кулинарных блюд;
- прием пищи, приготовленной инфицированным.
Заражению вирусом гепатита через пищу сильно подвержены детские коллективы.
Заражение вирусом происходит через контакт с источником – инфицированным вирусом человеком, зараженными предметами индивидуального пользования (зубная щетка, бритвы, ножницы). Заразиться можно при пользовании туалетом, ванной без проведения санитарной обработки.
Парентеральным путем через кровь больного к здоровому человеку вирус передается значительно редко. При соблюдении мер предосторожности, безопасности парентеральный способ передачи практически исключен, но случаи заражения имеют место. Источником заражения потенциально является переливание крови, ее компонентов. Заразиться можно через многократное применение шприцов. В медицинских учреждениях это не допустимо, но у лиц, злоупотребляющими наркотическими веществами, обычное явление.
Присутствует риск заражения гепатитом при посещении стоматологических кабинетов, салонов тату, парикмахерских, маникюрных кабинетов, общественных бань. Источником вируса гепатита являются насекомые.
Вирус гепатита А не передается воздушно-капельным путем, с грудным молоком от кормящей матери ребенку.
Существуют категории людей, вплотную контактирующие с источниками заболевания:
- работники медучреждений, учреждений образования;
- работники общественного питания, сферы бытового обслуживания;
- лица, злоупотребляющие наркотическими веществами;
- люди, посещающие регионы со значительным уровнем заболеваемости;
- члены семьи, лица, периодически контактирующие с вещами инфицированных.
Симптомы и лечение
Симптомы заболевания появляются, когда вирус после репликации попадает в кровь. Начинают выявляться признаки интоксикации: температура, головная боль, слабость, кашель, осиплость, снижение аппетита, тошнота, дискомфорт. Часто, особенно у детей, появляются острые боли в животе, схожие с признаками аппендицита.
Появляется желтушное окрашивание, сначала ротовой полости, позже глаз и кожи. Моча приобретает темно коричневый оттенок, кал обесцвечивается. Желтушная стадия протекает 5-7 суток. Формируется гепатолиенальный синдром, дискинезия желчевыводящих путей.
Существуют острые формы заболевания; затяжные, протекающие до полугода; обостренные. После выздоровления у человека формируется пожизненный иммунитет.
Лечение больных легкой степенью применения лекарств не требует. Обеспечивается постельный режим, обильное, постоянное питье, диета. В остром периоде назначаются желчегонные средства.
Лечение тяжелых степеней заболевания строится на поддержании функциональности печени. Лекарства назначаются осторожно, чтобы не повлиять на пораженную ткань печени. Используют энтеросорбенты для выведения токсинов. Для снятия сильной интоксикации проводят дезинтоксикационную терапию, назначают глюкокартикоиды, раствор глюкозы с аскорбиновой кислотой, глюкозо-солевые растворы. На стадии восстановления эффективны гепатопротекторы.
Больных выписывают из больницы при нормализации обмена веществ по клиническим показаниям. После выписки осуществляется повторное обследование в инфекционном отделении. Если показатели в норме, то в дальнейшем делаются плановые профилактические осмотры через 3-6 месяцев. При отклонениях пациент продолжает лечиться амбулаторно или госпитализируется.
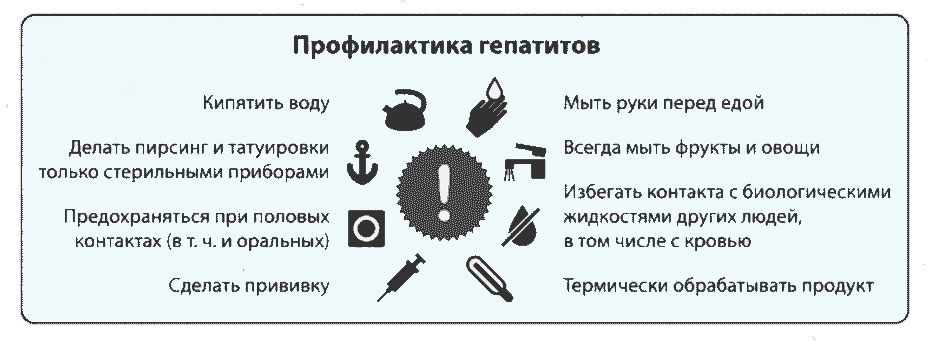
Профилактика гепатита А
Источником инфекции гепатита А является пища, вода, бытовые вещи и средства гигиены. Обходиться без них нельзя, поэтому профилактика заражения обязательна для всех. Она бывает специфической и неспецифической.
Профилактические меры неспецифической профилактики бывают социальными, гигиеническими, воспитательными. Специфическая профилактика обладает узкой направленностью, предназначена для подготовки здорового организма к встрече с источником болезни, направлена на снижение риска заболевания при контакте с инфицированным.
Основной метод специфической профилактики – вакцинирование. Оно касается взрослых, детей; помогает организовать готовую защиту при встрече организма с вирусом. С лицами, вступившими в контакт с зараженными, назначается экстренная профилактика с использованием глобулина.
Изоляция лиц, больных гепатитом, дома, в медицинском учреждении является важной формой профилактики заболевания. Надзор за лицами, контактирующими с источником заражения, осуществляется в течение 35 суток. В школах и детских садах устанавливается карантин.
Неспецифическая, общая профилактика направлена на уменьшение риска заражения доступными каждому средствами. Существуют действенные рекомендации, снижающие риск заражения. Обезопасить организм от заражения можно соблюдением требований:
- пить чистую воду;
- употреблять рыбу, морепродукты с термической обработкой;
- соблюдать меры безопасности при контакте с источниками заражения;
- тщательно мыть фрукты, овощи, руки;
- строго соблюдать нормы гигиены, санитарные требования, правила.
Соблюдение мер профилактики, правил личной гигиены, безопасности при контакте с зараженными человеком с большой вероятностью может гарантировать исключение риска инфицирования.
Медицинский портал Махачкалы
Гепатит А — типичная антропонозная инфекция, то есть источником заражения служит человек с явной или стертой формой болезни. Указание иных авторов на находки вируса гепатита А у некоторых видов обезьян не могут поколебать уверенность в антропонозном характере инфекции, так как, с одной стороны, эти находки довольно редки, а с другой — в этих случаях не исключена возможность заражения обезьян от человека.
Основную роль в активном поддержании эпидемического процесса играют больные гепатитом А, особенно атипичными формами — стертыми, безжелтуш- ными и субклиническими. Оставаясь в большинстве случаев нераспознанными, больные с этими формами продолжают активный образ жизни, посещают организованные детские коллективы и тактам образом становятся скрытым — и в силу этого нередко мощным — источником инфицирования. При этом приходится учитывать также, что даже при неполном учете число больных со стертыми, безжелтушными и субклиническими формами намного превышает число больных с типичными желтушными формами болезни Особенно это характерно для детских организованных коллективов.
Наибольшую эпидемиологическую опасность представляют больные начиная с конца инкубационного и на протяжении всего преджелтушного периода. Длительность фазы активной репликации и выделения вируса колеблется от 15 до 45-50 сут, чаше всего не превышает 2—3 нед. С появлением желтухи концентрация вируса в крови быстро снижается, и его обычно уже не удается обнаружить общепринятыми методами исследования. При использовании высокочувствительных методов обнаружения антигена вируса гепатита А установлено, что в конце инкубации и продроме он определяется практически у всех больных, на первой неделе желтушного периода — лишь у половины, па второй неделе у 20—21 %, на третьей — у 5% больных. Такие же данные получены многочисленными исследователями на большом клиническом материале и при экспериментальном гепатите у животных (мармозеты) Важно также учитывать и то обстоятельство, что существенной разницы в частоте обнаружения антигена вируса гепатита А в фекалиях больных при различных формах гепатита А (желтушные, безжелтушные, стертые, инаппарантные> не отмечено. Это еще раз подтверждает огромное значение атипичных форм болезни в поддержании непрерывного эпидемического процесса при гепатите А.
Возбудитель гепатита А передастся исключительно фекально-оральным путем, через инфицированные продукты питания, воду и посредством бытового контакта. Вирус выделяется только с фекалиями, при этом он попадает в пищу обычно при нарушении элементарных правил гигиены в момент ее обработки и приготовления; инфицирование воды происходит путем загрязнения водо-источников бытовыми сбросами. В литературе широко описаны пищевые. водные, контактно-бытовые вспышки гепатита А среди как взрослого, так и детского населения. При этом в качестве факторов передачи инфекции выступали различные продукты питания (устрицы, апельсиновый сок, вяленая дыня, молоко, мороженое, творог и др.). вода из открытых водоемов, колодиев, арыков. Водные вспышки обычно характеризуется взрывным характером, когда в течение короткого времени одновременно возникают массовые заболевания, объединенные использованием воды из одного источника.
Роль мух в качестве фактора передачи инфекции, по-видимому, преувеличена, но в условиях низкой санитарной культуры и скученности мухи могут осуществлять перенос инфекционного агента на продукты питания или в питьевую воду. Крупные эпидемии, вызванные якобы мушиным фактором, в основном описи ватись до применения высокочувствительных специфических методов верификации гепатита А и поэтому нуждаются в критический переоценке. 7о же можно сказать ив отношении воздушно-капельного пути передачи вируса гепатита А. Исследования последних лет не подтвердили возможность нахождения вируса гепатита А на слизистых оболочках дыхательных путей, что исключает воздушно-капельный путь передачи инфекции.
Допускается парентеральный механизм передачи инфекции, чти, естественно, может происходить только в том случае, если кровь больного, содержащая вирус, попадает в кровоток реципиента, Теоретически это. конечно, возможно, но реализуется, по-видимому, крайне редко из-за нестойкости вируса в крови.
Передача вируса гепатита А от матери к плоду трансплацентарно практически всеми исследователями исключается из-за неспособное ли вируса гепатита А преодолеть трансплацентарный барьер.
Для гепатита А характерны сезонные подъемы и периодичность заболеваемости. Сезонные подъемы более отчетливо прослеживаются среди детских контингентов. Повышение заболеваемости приходится на осенне-зимний период с преимущественным максимумом в октябре—декабре, что свойственно фекально-оральному механизму передачи инфекции. Относительно более позднее наступление пика заболеваемости, по сравнению с классическими желудочно-кишечными инфекциями (шигеллез, сальмонеллез и др.), можно объяснить более продолжительным инкубационным периодом при гепатите А. Подъем заболеваемости гепатитом А в осенне-зимний период можно также объяснить резким увеличением массовых контактов в связи с началом учебы в школе, возрастанием в это время года наполняемости детских дошкольных учреждений, скоплением детей в закрытых помещениях, затрудняющих, как известно, реализацию общепринятых санитарно-гигиенических мероприятий.
Периодические подъемы заболеваемости характеризуются строгой цикличностью, они повторяются с интервалом в J0—12 лет. На территории бывшего СССР подъем заболеваемости отмечался в 1960—1962 гг., затем до 1970 г. наблюдалось постепенное снижение, но уже начиная с 1971 г: заболеваемость стала постепенно увеличиваться и достигла максимума в 1983 г. Причиной такой периодичности служит колебание коллективного иммунитета, что подтверждается результатами исследования динамики накопления специфических антител как у детей в возрастном аспекте, так и у взрослых. В настоящее время заболеваемость гепатитом А в нашей стране имеет выраженную тенденцию к понижению.
В опытах на волонтерах показано, что восприимчивость к вирусу гепатита А определяется исключительно наличием или отсутствием специфических антител. Имеют значение дозы и вирулентность возбудителя, а также генотипическая и фенотипическая гетерогенность некоторых людей в отношении инфекции гепатита А. Ориентировочно индекс контагиозности при гепатите А колеблется от 0,2 до 0,8 (в среднем 0,4), то есть из 100 контактных детей, не болевших гепатитом А, заболевают около 40. У детей первого года жизни индекс контагиозности приближается к 0 из-за наличия трансплацентарного иммунитета. В возрасте от 3 до 7-9 лет контагиозный индекс повышается до 0,6—0,8, у взрослых снижается до 0,2 и более.
Многие вопросы патогенеза гепатита А до настоящего времени окончательно не решены. В общей патогенетической концепции, которую можно принять за основу, допускается существование прямого цитопатического действия вируса гепатита А непосредственно на паренхиму печени.
Заражение практически всегда происходит через рот. Вирус со слюной, пищевыми массами или водой проникает вначале в желудок, а затем в тонкую кишку, где, по-видимому, внедряется или всасывается в портальный кровоток. Ответить на вопрос, что происходит с вирусом в желудке, а затем в тонкой кишке, не представляется возможным. Можно допустить, что в некоторых случаях действие желудочною сока оказывается губительным для вируса и, следовательно, возможна полная санация от возбудителя уже на уровне заражения. Однако такой исход заражения хотя теоретически и возможен, но все же маловероятен, поскольку вирус гепатита А, подобно другим энтеровирусам, устойчив в диапазоне pH 3,0-9,0, что гарантирует ему выживание, дальнейшее продвижение в двенадцатиперстную кишку; а затем и в тонкий отпел кишечника. По современным представлениям, вирус гепатита А в тонкой кишке не задерживается и, тем более, не оказывает на слизистую оболочку’ повреждающего действия. Эта фаза патогенетической цепи (энтеральная), по-видимому; больше свойственна вирусным гепатитам животных.
Однако независимо от механизма проникновения через стенку тонкой кишки вирус, скорее всего, не задерживается в регионарных лимфатических узлах и, тем более, не размножается, как это предполагалось до недавнего времени, а довольно быстро оказывается в общем кровотоке и паренхиме печени. Эту фазу патогенетической цепи условно можно назвать паренхиматозной диффузией. О механизме проникновения вируса гепатита А в печеночную паренхиму существуют различные представления. Широко распространенное мнение о первичном поражении вирусом гепатита А ретикулоэндотелиальной системы печени в настоящее время можно считать ошибочным. По современным представлениям, вирус сразу проникает в гепатоциты, где находит оптимальные условия для размножения. Высказывается мнение, что проникновение вируса через мембрану гепатоцита может осуществляться путем пиноцитоза, но более вероятен активный процесс через родственный рецептор. Наличие таких рецепторов на мембране гепатоцитов будет означать восприимчивость конкретного индивидуума к инфекции гепатита А, тогда как их отсутствие, наоборот, полную невосприимчивость. Такое направление в научных исследованиях авторам этой книги кажется особенно перспективным.
Изменившаяся реакция среды в гепатоцитах и нарушение структурной организации субклеточных мембран приводят к активации кислых гидролаз (РНК-азы, лейцинаминопептидазы, катепсинов D, В, С и др.), чему в известной степени способствует и падение активности ингибитора протеолиза а2-макроглобулина. Завершающим действием протеолитических ферментов становится гидролиз некротизированных печеночных клеток с возможным высвобождением белковых комплексов, которые могут выступать в роли аутоантигенов и стимулировать Т- и В-системы иммунитета, активируя, с одной стороны, сенсибилизированные клетки — киллеры, с другой — вызывая образование специфических антител, способных атаковать паренхиму печени. Следует, однако, сказать, что механизмы аутоагрессии при гепатите А в полной мере не реализуются, поэтому тяжелые формы при этом виде гепатита встречаются редко.
Фаза реконвалесценции характеризуется реализацией факторов защиты и репаративных процессов, полной элиминацией вируса и восстановлением функционального состояния печени. Практически у всех пациентов наступает выздоровление с полным восстановлением структуры и функций органа в сроки от 1,5 до Змее от начала болезни. Только у некоторых пациентов (3—5%) первоначальные факторы зашиты могут оказаться недостаточными, и может наблюдаться относительно длительная (от 3 до 6-8 мес и дольше) репликативная активность вируса в гепатоцитах с нарушением их структуры и функции. В таких случаях формируется затяжное течение болезни с пролонгированным механизмом структурно-функциональных изменений. Однако и у этих больных в конечном итоге механизмы защиты побеждают — вирусная активность блокируется, и наступает полное выздоровление. Формирования хронического процесса в исходе инфекции гепатита А не происходит. Наши наблюдения также подтверждают это положение.
Приведенные данные, разумеется, не исчерпывают сложный патогенез гепатита А, при котором страдают все органы и системы. С первых дней инфицирования поражается ЦНС, о чем свидетельствует появление таких симптомов, как вялость, адинамия, головная боль, бессонница, раздражительность и другие расстройства. Причиной нарушений со стороны ЦНС служит интоксикация, возникающая, с одной стороны, в результате вирусемии и действия вируса на ЦНС, с другой — в результате распада пораженных печеночных клеток и высвобождения эндогенных токсинов, а также нарушения функциональной способности печени.
С первых дней заболевания нарушается функция ЖКТ, при этом имеется угнетение желудочной секреции и функции поджелудочной железы. Результатом этого становятся снижение аппетита, вплоть до анорексии, нередко тошнота, рвота, расстройство стула, что обычно наблюдается в самом начале заболевания.
Обобщенно можно сказать, что при гепатите А патологический процесс проходит ряд последовательных, взаимообусловленных этапов, причем на первых этапах ведущим является действие вируса, вызывающее появление общетоксического синдрома, а на последующих — обменные нарушения с возможным возникновением так называемого вторичного метаболического токсикоза. Однако, независимо от стадии заболевания, печень служит главной ареной патологического процесса.
2,498 просмотров всего, 4 просмотров сегодня
Возбудитель гепатита А - РНК содержащий вирус из семейства Picornaviridae, рода Hepatovirus. He имеет серотипов. Вирус устойчив в окружающей среде, может сохраняться в течение нескольких месяцев при температуре 18-20 °С и многих недель при комнатной температуре. При кипячении инактивируется в течение 10-12 мин. На него не действует ультрафиолетовое облучение. Вирус погибает при высоких концентрациях хлора и формальдегида (3% р-р 15-30 мин).
Источником возбудителя инфекции является человек. Больной человек массивно выделяет вирус с испражнениями в последние 7-10 дней инкубационного периода, когда еще нет признаков болезни, весь продромальный период и период клинических проявлений при всех формах острого процесса (желтушная, безжелтушная, субклиническая и инаппарантная).
Механизмы и пути передачи. Основной механизм передачи возбудителя - фекально-оральный.
Водный путь реализуется наиболее часто. Вирус широко распространен в открытых водных бассейнах и заражение осуществляется при употреблении воды, купании. С водой вирус заносится в пищевые продукты. Пищевой путь не менее значим. Часто вспышки, особенно в организованных коллективах, реализуются через пищевые продукты, заражение которых происходит от носителей, больных инаппарантными формами или через загрязненную воду.
Контактный механизм реализуется через кровь в период кратковременной вирусемии в начале заболевания. Заражение происходит при переливании крови, при инъекциях наркотиков. Не исключается половой путь.
Бытовой путь осуществляется через ра,1личные предметы обихода и руки.
Эпидемический процесс. Вирусный гепатит А широко распространен во всем мире, но уровни заболеваемости во многом определяются санитарно-гигиеническими условиям* в стране.
Эпидемический процесс при гепатите А проявляется в виде спорадических случаев, групповых заболеваний f вспышек, иногда с широким охватом населения. Болеют преимущественно дети от 2 до 14 лет. но определяет уровень заболеваемости возрастная группа 3-6 лет. Для гепатита А характерна летне-осення? сезонность и наличие периодических (через каждые 4-6 лет) подъемов заболеваемости.
Клиника. Инкубационный период 3-4 недели (до 45 дней) Заболевание начинается с подъема температуры тела, дискомфорта, тошноты, рвоты, нарушения стула (запоры, понссы). В некоторых случаях заболевание начинается остро, с высоко? температуры, боли и першения в горле, с присоединением ди(пептических расстройств.
Продромальный период переходит в желтушный. Обычно к этому времени снижается температура, исчезаютдиспептические и катаральные явления. Появляется темная моча, ж(Лтушное окрашивание кожи и слизистых. Увеличивается печень i селезенка Желтушный период длится 2-4 недели
Гепатит А может протекать в безжелтушшй форме, которая в большинстве случаев не диагносцируется Забо.евание протекает с различной степенью тяжести.
Дифференциальный диагноз - от гепатитаВ и других заболеваний, протекающих с желтухой.
Лечение - патогенетическое и симптомати^ское.
Лабораторная диагностика. Исследований мочи на уробилин, желчные пигменты; биохимические исследсания, выявление активности аминотрансфераз, показатели тимоловей пробы
Меры профилактики. Обшесанитарные - (беспечение населения качественной водой, соблюдение правил триготовления и реализации продуктов. Разработаны вакцины - ГегА-ин-ВАК (Россия), Авансим (Франция), Вакта (США) и Хар^кс для детей и
взрослых (Бельгия). Вакцина обеспечивает напряженный и длительный иммунитет и вакцинация может купировать вспышку. В некоторых случаях используют иммуноглобулин.
3 30. Вирусный гепатит В
Распространение: вирусный гепатит В (ВГВ) широко распространенная в мире инфекция. Всего по данным ВОЗ инфицировано 2 млр. человек, ежегодно от ВГВ погибает 1 -2 млн. Показатель носительства при гепатите В составляет в среднем от 2 до 7 %. Считается, что в мире около 280 млн. носителей HBsAg.
Возбудитель - гепадновирус 1 типа имеет в своем составе 3 антигена: поверхностный HBs Ag, HBe Ag, коровский (ядерный) НВс Ag. Вирус крайне устойчив во внешней среде, в биологических субстратах может сохраняться от 3-5 месяцев до 15-20 лет (замороженная кровь, плазма).
Источник инфекции: носители вируса, больные хроническими гепатитами, больные острым гепатитом, прежде всего безжелтушными формами.
Механизмы, пути и факторы передачи: при вирусном гепатите В реализуются множественные механизмы. 1. Контактный; пути передачи - половой и контактно-бытовой; факторы передачи -биологические секреты, содержащие вирус (кровь, слюна, сперма, вагинальный и цервикальный секрет и др.), а также контаминиро-ванные вирусом различные предметы обихода (бритвы, зубные щетки, полотенца). 2. Вертикальный; передача вируса от матери к плоду как внутриутробно, так и во время акта родов. 3. Искусственный (артифициальный), связанный с инвазивными процедурами, выполняемыми как в ЛПУ, так и вне их (внутривенное введение наркотиков, татуировка, пирсинг и др.). Заражение происходит при попадании вируса в кровь или через поврежденные слизистые оболочки, кожные покровы.
Характеристика эпидемического процесса: выраженной сезонности при ВГВ нет, заболевания и вспышки возникают на протяжении всего года и связаны в ЛПУ с нарушениями санитарно-гигиенического и противоэпидемического режима, а среди населения с социальными факторами (распространенность наркомании на территории и др.).
Эпидемиологическое обследование очага: проводится с целью установления места инфицирования больного (занос, заражение
в ЛПУ, отсутствие связи с ЛПУ), источника инфекции, путей и факторов передачи, границ очага, лиц, подвергшихся риску заражения.
Клиника, инкубационный период от 30 дней до 6 месяцев (чаще 60-120 дней). Различают 6 основных синдромов преджелтуш-ного периода: диспептический, артралгический, астеновегетатив-ный, катаральный, смешанный, болевой, которые встречаются в различных сочетаниях. Чаще всего преджелтушный период диспепсического типа, постепенное начало, снижение аппетита, тошнота, рвота, боли в эпигастральной области, в правом подреберье. У 20 % больных наблюдается артралгический вариант (боль и припухлость крупных суставов), у 10 % больных отмечаются высыпания на коже, сыпь имеет скарлатиноподобный характер или напоминает коревую. У отдельных больных продромальные явления могут полностью отсутствовать. Длительность преджелтушного периода от 1 дня до нескольких недель, затем развивается желтуха. Желтушный период, как правило, длителен с ярко выраженной симптоматикой и тенденцией к ее нарастанию. Затяжные формы ВГВ наблюдаются у 15-20 % больных. Характерные биохимические показатели - гипербили-рубинемия, повышение активности сывороточных трансаминаз, в периферичекой крови лейкопения, лимфоцитоз, уменьшение СОЭ до 2- 4 мм/час. Осложнения при ВГВ: развитие хронических форм в 5-10 %, хронический активный гепатит (ХАГ), цирроз печени, гепа-токарцинома, молниеносные формы гепатита.
Дифференциальный диагноз, проводится с другими видами гепатитов (А,Е,С,Д, и др.), рядом инфекционных заболеваний вызывающих желтуху (лептоспироз, иерсиниоз, псевдотуберкулез и др.), циррозом печени неинфекционной природы.
Диагностика, выявление серологических маркеров антигенов HBsAg, HBeAg, антител классов IgM и IgG (анти HBsAg, анти HBeAg, анти HBcAg). По сочетанию в крови антигенов и антител можно определить фазу инфекционного процесса ВГВ (острый гепатит, реконвалесценция, переболевший, хроническая форма и т.д.).
3.31. Вирусный гепатит С
Распространение: официальная регистрация вирусного гепатита С (ВГС) проводится в России с 1993 г. За этот период показатели заболеваемости возросли почти в 4 раза. Частота выявления ВГС среди доноров колеблется от 1 до 6 %.
Этиология. РНК содержащий вирус семейства Flavivindae, род Hepacivirus. В составе вирусной частицы 2 антигена ядерный (ко-ровский) и поверхностный. Кроме этого геном вируса кодирует синтез 5 неструктурных белков (NS1 - NS5), которые индуцируют образование антител. У вируса ГС высокая изменчивость, у одного больного могут появляться новые варианты вируса, что затрудняет элиминацию вируса из организма. При попадании вируса в печень разрушается не только пораженный гепатоцит, но и расположенные рядом.
Источник инфекции, больные острым и хроническим гепатитом, носители
Механизм, пути и факторы передачи сходны с ВГВ, но эпидемический процесс идет не так интенсивно. Значительно реже работают пути контактного механизма. Большое значение в настоящее время приобретает артифициальный механизм, не связанный с медицинскими манипуляциями в ЛПУ (парентеральное введение наркотиков).
Клиника: Инкубационный период 1-2 месяца. Легкое начало, общее состояние страдает мало, желтуха слабо выражена, преобладают безжелтушные формы, явления интоксикации выражены умеренно. Но в отличие от ВГВ хронические формы развиваются в 50-70 % случаев. Процесс поражения печени прогрессирует быстрее, чем при ВГВ, цирроз печени развивается у больных в 40 %, при формировании хронического гепатита преобладают активные формы (ХАГ) - до
Диагностика: серологические методы - определение антител к вирусу ГС в ИФА. Наработка антител может быть поздняя (через 10 месяцев после заражения), поэтому этот метод диагностика несовершенен. Молекулярно-биологические методы - полимеразно-цепная реация (ПЦР) позволяет определять РНК вируса в крови в более ранние сроки (со 2-3 недели от момента заражения).
Меры борьбы и профилактика вирусных гепатитов В и С
Вакцинация против ВГВ групп риска (медицинских работников, новорожденных, родившихся от HBsAg положительных матерей, подростков, контактных в семейных очагах и др.).
В ЛПУ: соблюдение медицинским персоналом мер личной безопасности при контакте с кровью и другими биологическими секретами больных и носителей, соблюдение дезинфекционного режима, создание центральных стерилизационных отделений (ЦСО) с полным циклом работы (прием инструментария, предстерилизационная очистка, мойка, упаковка, стерилизация), обеззараживание инструментария
и изделий медицинского назначения после использования, утилизация медицинских отходов, использование одноразового инструментария и ДР.
Тщательный отбор и обследование доноров перед каждой сдачей крови, карантинизация крови, отстранение от донорства лиц с повышением трансаминаз.
Диспансеризация переболевших вирусными гепатитами, раннее выявление хронических больных и носителей.
Санитарно-просветительная работа среди населения.
Возбудителем ботулизма является строго анаэробная грам-положительная бактерия. В неблагоприятных для бактерии условиях образуются споры, которые способствуют длительному (десятилетиями) сохранению их в окружающей среде. В процессе вегетативного существования бактерии продуцируют токсин (ботулоток-син) - самый сильный из всех известных биологических ядов. Известно 8 сероваров бактерий, но в патологии человека имеют значение возбудители сероваров А, В, Е, F, С. Этими же буквами обозначается и токсин, вырабатываемый этими возбудителями. На территории России встречаются серовары А, В, Е и редко С,
Рост клостридий и токсинообразование происходит в анаэробных условиях при температуре 35-37°С. Вегетативные формы бактерий погибают быстро. Гибель их отмечается уже при 80°С. При 100°бактерии гибнут. Споры выдерживают кипячение более 30 мин. Токсин быстро разрушается при кипячении, но он не разрушается при содержании в среде до 18% поваренной соли, в слабокислой среде и при наличии различных специй, что важно учитывать при консервировании.
Резервуар и источник инфекции. Возбудитель ботулизма находится в кишечнике многих видов животных (сельскохозяйственных, диких, синатропных грызунов), водоплавающих птиц, рыб и человека. Пребывание вегетативных форм в кишечнике не приносят вреда хозяину. Из организма животных, в том числе и человека, бактерии выделяются в окружающую среду и попадают в воду и почву, где происходит спорообразование и, соответственно, длительное их пребывание. Ведущий путь заражения - пищевой. Основная причина - употребление в пищу консервированных в домашних условиях грибов, овощей, содержащих частицу зараженной
почвы. Заражение возможно при использовании колбасы, ветчины, рыбы, контаминированных клостридиями, при изготовлении этих продуктов из недоброкачественных или зараженных продуктов и хранящихся в анаэробных условиях, что способствует образованию
Описаны случаи ботулизма новорожденных, обычно ослабленных, при попадании клостридий в кишечник и продукции ими
Есть сведения, что токсин может всасываться через слизистую верхних дыхательных путей и глаз, что представляет большую опасность в случае биотерроризма. Естественная восприимчивость людей высокая.
Случаи ботулизма возникают как спорадические, так и групповые при употреблении в пищу единого продукта, преимущественно консервов, приготовленных в домашних условиях. В РФ чаще интоксикация связана с употреблением грибов, рыбы, в европейских странах - мясных продуктов, в США - бобовых консервов. Отмечено, что различные типы бактерий встречаются избирательно в определенных продуктах.
В консервах из мяса теплокровных животных чаще встречаются бактерии, и соответственно токсин, группы В, в рыбе - тип Е, F, в продуктах растительного происхождения - А и В.
Распространение. Ботулизм встречается на всех территориях во всех странах. Частота заболеваний ботулизмом возрастает с увеличением темпов домашнего консервирования.
Клиника. Инкубационный период очень короткий - от 4 до 6 часов. Но в редких случаях он может быть до 7-10 дней.
Начальный период заболевания не имеет четких симптомов. В дальнейшем появляются симптомы, которые можно объединить в три варианта.
Глазной вариант - появление тумана, сетки, мелькания черных точек перед глазами, нечеткость контуров предметов, двоение.
Поражение ЦНС - острая дыхательная недостаточность, которая развивается часто молниеносно. Смерть пациента может наступить через 3-4 часа.
В разгар болезни отмечается тяжелое нарушение со стороны ЦНС. Развивается двухсторонний блефароптоз, мидриаз, диплопия, косоглазие. Возникает синдром пареза глотательных мышц - нарушение глотания, осиплость голоса до полной афонии. Больные отмечают выраженную мышечную слабость, сухость всех слизистых. Температура тела всегда нормальная.
Дифференциальная диагностика. Дифференцируют ботулизм в начальной стадии болезни от ПТИ, при развернутой форме дифференцируют от отравления грибами, беленой, бульбарной формы полиомиелита, дифтерии и энцефалитов.
Лабораторная диагностика. Пока единственным методом является биопроба на белых мышах - заражение их исследуемым материалом и одновременное введение антитоксических сывороток типов А, В, С и Е.
Эффективны методы индикации антигена в ИФА, РПА и ПЦР
Лечение. Активное промывание желудка. Введение внутривенно поливалентной противоботулинической сыворотки типа А -(10000МЕ), типа В - (5000 ME), типа Е - (10000 ME) и иногда типа С - (10000 ME); назначают гемодез.
Обязательна дезинтоксикационная терапия. Назначают антибиотики - левомицитин 2,5г курсом 5 дней для элиминации вегетативных форм бактерий в кишечнике.
Читайте также:


